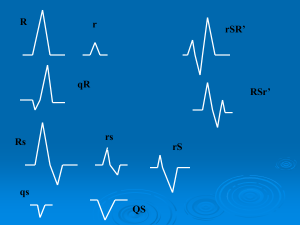
caricato da
common.user4333
ECG per Infermieri: Corso Base di Interpretazione

Corso base di interpretazione e lettura dell'ECG per l'infermiere a cura di Prof. Francesco Fedele Corso base di interpretazione e lettura dell'ECG per l'infermiere a cura di Prof. Francesco Fedele La stampa di questo documento e' consentita solo per ragioni di studio personali. La riproduzione e circolazione di tale materiale sia in formato Pdf che eventualmente stampato sono protette da diritti d'autore, e quindi vietate. Copyright Prex S.p.A. Via A.Fava, 25 - 20125 Milano (MI) - [email protected] - www.prex.it Copyright 2011 Prex S.p.A. - Tutti i diritti riservati Indice dei contenuti capitolo 01 Il cuore e i suoi tessuti Il cuore e i suoi tessuti Il sistema di conduzione del cuore - Anatomia Nodo seno-atriale Tratti internodali - Conduzione atriale Nodo atrio-ventricolare Sistema di conduzione intraventricolare Fibre di Purkinje capitolo 02 Il sistema di conduzione del cuore - Fisiologia Il sistema di conduzione del cuore - Fisiologia Il potenziale di azione - I canali ionici Il potenziale di azione - Le fasi Dal potenziale di azione all'ECG Automaticita' intrinseca del nodo seno-atriale capitolo 03 L'elettrocardiogramma L'elettrocardiogramma La taratura Ciclo cardiaco Onda P Intervallo PQ Complesso QRS Segmento ST Intervallo QT Onda T Elettrodi e derivazioni dell'ECG Derivazioni periferiche Derivazioni periferiche bipolari Derivazioni periferiche unipolari Derivazioni toraciche o precordiali ECG e regioni cardiache capitolo 04 Approccio alla lettura del tracciato elettrocardiografico Approccio alla lettura del tracciato elettrocardiografico Asse cardiaco Asse cardiaco - normale ed anormale Frequenza Ritmo capitolo 05 Anomalie del ritmo Anomalie del ritmo Aritmia sinusale respiratoria Flutter atriale Fibrillazione atriale Fibrillazione atriale - Esempi Tachicardia parossistica sopraventricolare Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 1 1 1 2 2 3 3 4 5 5 5 6 9 14 15 15 15 16 17 18 19 20 21 23 23 23 24 26 28 29 30 30 30 31 31 32 34 34 34 34 35 36 37 Arresto sinusale Extrasistolia atriale e ventricolare Tachicardia, flutter, fibrillazione ventricolare e arresto cardiaco capitolo 06 I blocchi Atrio-Ventricolari I blocchi Atrio-Ventricolari capitolo 07 I blocchi di branca I blocchi di branca Blocco di branca destro Blocco di branca sinistro capitolo 08 Analisi morfologica del tracciato Analisi morfologica del tracciato Ipertrofia atriale Ipertrofia ventricolare sinistra Ischemia miocardica Esempi di ischemia miocardica Infarto miocardico Esempi di infarto miocardico Caso clinico Ipo e iperpotassiemia Conclusione del corso Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 38 38 40 42 42 44 44 44 46 48 48 48 49 49 50 50 51 52 53 54 capitolo 01 Il cuore e i suoi tessuti Il cuore e i suoi tessuti Il cuore e' posizionato nel mediastino medio ed e' completamente avvolto dal pericardio. Il pericardio e' costituito da due foglietti, di cui quello interno e a contatto con il muscolo cardiaco e' detto pericardio sieroso o epicardio. Il foglietto esterno e' detto pericardio fibroso ed e' costituito da tessuto connettivo Il miocardio e' costituito da fibre muscolari striate e involontarie e rappresentano il tessuto contrattile (miocardio comune) Nel miocardio comune ci sono formazioni muscolari specializzate denominate miocardio specifico che rappresenta il sistema di conduzione del cuore. Internamente il cuore e' rivestito dall'endocardio Il sistema di conduzione del cuore - Anatomia Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 1 of 54 Il sistema di conduzione cardiaco e' costituito da: - Nodo seno-atriale (pacemaker fisiologico) - Tratti internodali (conduzione atriale) - Nodo atrio-ventricolare - Sistema di conduzione intraventricolare (fascio di His, tronco comune e branche destra e sinistra) - Fibre di Purkinje l sistema di conduzione del cuore e' un tessuto in grado di generare ritmicamente impulsi che inducono il miocardio a contrarsi anch'esso ritmicamente e di condurre tali impulsi per tutta l'estensione del cuore. Questo e' reso possibile grazie alla capacita' dei miociti del sistema di conduzione di autoeccitarsi e quindi di autogenerare potenziali di azione che vengono rapidamente trasmessi alle fibrocellule muscolari cardiache inducendo cosi' contrazioni ritmiche automatiche. Nodo seno-atriale - Il nodo seno-atriale e' situato nell'atrio destro presso lo sbocco della vena cava superiore (a livello del solco terminale) immediatamente sotto l'endocardio - Ha una lunghezza di circa 15 mm e uno spessore di 2 mm - E' costituito da due tipi di cellule: - le cellule centrali P che costituiscono i pacemaker sinusali e che sono pallide, rotondeggianti, con pochi organuli e poche miofibrille - cellule periferiche dette transizionali di forma allungata e che rappresentano un compromesso tra le cellule P e i miociti Tratti internodali - Conduzione atriale Dal nodo seno-atriale partono i tratti internodali che costituiscono le vie di conduzione degli atri e tra gli atri e i ventricoli e che sono: Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 2 of 54 - Banda miocardica interatriale anteriore (fascio di Bachmann) che va all'atrio sinistro e al nodo atrioventricolare - Vie internodali centrale e inferiore essenzialmente al nodo atrio-ventricolare Nodo atrio-ventricolare - Il nodo atrio-ventricolare e' situato posteriormente sul lato destro del setto interatriale, in prossimita' del seno coronarico - E' in sede subendocardica - Contiene cellule P (rotondeggianti) e cellule transizionali (allungate), queste ultime in modo prevalente - Ha una lunghezza di 22 mm e uno spessore di 3 mm - E' costituito da 3 regioni che si susseguono in senso cranio-caudale: - Atrio-Nodale (A-N): zona di transizione tra atrio e nodo atrio-ventricolare - Nodale (N): parte centrale del nodo atrio-ventricolare - Nodo-Hisiana: fusione delle fibre nodali con il fascio di His Sistema di conduzione intraventricolare - E' costituito dal fascio di His che decorre lungo il lato destro del setto interventricolare in sede subendocardica per circa 12 mm - Il tronco comune del fascio di His con il nodo atrio-ventricolare formano la giunzione atrioventricolare. - Dal tronco comune hanno origine le branche destra e sinistra, dirette ai rispettivi ventricoli. - La branca destra prosegue il decorso del fascio di His lungo il setto - La branca sinistra, di spessore maggiore, perfora il setto interventricolare dividendosi in un fascio anteriore-superiore e uno posteriore-inferiore Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 3 of 54 Fibre di Purkinje - Le fibre di Purkinje rappresentano la rete di conduzione che si ramifica nel subendocardio dei due ventricoli e rappresentano quindi la parte terminale del sistema di conduzione cardiaco. - Diffondono l'impulso a tutte le parti del miocardio ventricolare che quindi si contrae in maniera sincrona - Sono cellule di grosse dimensioni, in pratica le piu' grandi del cuore e in esse la velocita' di trasmissione dell'impulso e' particolarmente elevata (da 1,5 a 4 m/s) in modo da attivare rapidamente tutti i ventricoli. Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 4 of 54 capitolo 02 Il sistema di conduzione del cuore Fisiologia Il sistema di conduzione del cuore - Fisiologia Il potenziale di azione - I canali ionici - Il potenziale di azione e' il processo elettrico che precede e consente la contrazione meccanica delle cellule muscolari cardiache. - Il potenziale di azione e' determinato dallattivazione dei canali ionici presenti sulla membrana cellulare - I canali ionici e le pompe ioniche consentono il passaggio di ioni attraverso la membrana, sono distribuiti in densita' differente tra i miociti, rendendo variabile la morfologia dei potenziali dazione nei vari distretti cardiaci. I canali ionici - Sono pori della membrana cellulare costituiti da subunita' proteiche che ne conferiscono la selettivita' e permettono il passaggio degli ioni (sodio, calcio e potassio) attraverso il doppio strato lipidico Il trasporto di ioni avviene secondo un gradiente senza consumo diretto di ATP Tutti i miociti cardiaci possiedono canali ionici, ma le proprieta' elettrofisiologiche degli stessi dipendono dalla varieta' dei sottotipi (ad esempio: esistono decine di canali del potassio differenti), dalla densita' (numero di canali per unita' di superficie) e dalla loro localizzazione sulla membrana Canali del sodio - Corrente del sodio (Ina) - La sua apertura e' responsabile della fase rapida del potenziale dazione (PA). Il sodio entra nel miocita seguendo il gradiente elettrochimico attraverso i canali del sodio e da' origine alla corrente del sodio Ina Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 5 of 54 Questo processo dura 1-2 ms e termina quando il potenziale di membrana raggiunge il potenziale di equilibrio del sodio (gradiente elettrochimico pari a 0) e si ha la depolarizzazione - A questo punto si avvia un processo tempo-dipendente di inattivazione della corrente Ina innescato dalla depolarizzazione - Una piccola corrente di sodio non attivata (late Ina) continua ad entrare durante la fase 2 del PA (fase di plateau) influenzando la durata dello stesso - Una volta inattivati i canali del sodio tornano rapidamente allo stato di riposo e questo coincide con la durata del Periodo Refrattario Effettivo (PRE) Canali del calcio - Corrente Ca - Il piu' importante e' il canale L, corrente del calcio tipo L(ICaL ). La soglia dattivazione e' €“35 mV - Attivazione ed inattivazione sono piu' lente del sodio tra i 10 e 200 ms - Il flusso in entrata del calcio determina il plateau del PA nei miociti a risposta rapida Corrente del potassio - Rappresentano la classe piu' eterogenea tra i canali ionici con piu' di 40 geni codificanti - Le correnti del potassio IK to consentono il flusso in uscita degli ioni K che inizia durante la fase 1 (ripolarizzazione rapida) - Siattivano in seguito alla depolarizzazione del PA e determinano la durata complessiva del PA stesso - Nella fase 2 di plateau si ha un equilibrio dinamico tra correnti in entrata (I CaL e I Na) ed in uscita I K - Con la chiusura dei canali di Na e Ca, la persistenza del flusso in uscita del K consente la fase 3 del PA detta di ripolarizzazione finale rapida che termina alla fine del PA - Il ritorno del PA alla fase di riposo e' dovuto ad un continuo aumento della permeabilita' al potassio dovuto al canale IK1, il flusso in uscita di questo canale completa la ripolarizzazione e mantiene il potenziale in equilibrio per tutta la diastole (fase 4) Il potenziale di azione - Le fasi Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 6 of 54 Fig. 1 - Fasi del potenziale di azione Fase di riposo - La cellula miocardica in condizioni di riposo e' iperpolarizzata e contiene cariche negative all'interno e positive all'esterno Fase O - Si aprono i canali del sodio che entrano rapidamente nella cellula rendendo l'interno della cellula piu' carico positivamente. Il potenziale passa: per le cellule di Purkinje da -90 mV a + 30mV, per le cellule del nodo seno-atriale da -60mV a poco piu' di 0 mV, con valori intermedi per le cellule del nodo atrioventricolare. - Apertura dei canali lenti del calcio e del potassio nel nodo seno-atriale e atrio-ventricolare - Questa rapida variazione di potenziale viene chiamata depolarizzazione Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 7 of 54 Fig. 2 - Fasi del potenziale di azione e flussi ionici - Fase 1 Nella cellula entrano ioni calcio in misura minore rispetto all'uscita di ioni potassio. Il potenziale scende a 0 mV Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 8 of 54 - Fase 2 L'ingresso di ioni calcio e la fuoriuscita di potassio si equivalgono insieme alla corrente tardiva del sodio Ina late. - Fase 3 Continua la fuoriuscita di potassio a fronte del blocco del flusso del calcio. Al termine di questa fase detta di ripolarizzazione, il potenziale di membrana di riposo si e' ristabilito, cosi' come l'eccitabilita'. - Fase 4 Dura fino a quando la cellula non viene nuovamente eccitata Riassumendo: - una cellula miocardica di contrazione parte da una fase di riposo in cui le cariche elettriche positive sono maggiormente distribuite all'esterno e quelle negative all'interno. - Quando eccitata si carica negativamente all'esterno e positivamente all'interno (depolarizzazione) - Ritorna quindi alla situazione di partenza attraverso la cosidetta fase di ripolarizzazione Dal potenziale di azione all'ECG Sul tracciato elettrocardiografico vengono registrate: - Fase di depolarizzazione - La fase di depolarizzazione delle cellule atriali corrisponde all'onda P del tracciato elettrocardiografico - La fase di depolarizzazione delle cellule ventricolari corrisponde al complesso QRS del tracciato elettrocardiografico - Fase di ripolarizzazione - La fase di ripolarizzazione corrisponde al segmento ST e all'onda T sul tracciato elettrocardiografico Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 9 of 54 Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 10 of 54 Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 11 of 54 Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 12 of 54 Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 13 of 54 Automaticita' intrinseca del nodo seno-atriale Il nodo seno-atriale presenta una depolarizzazione spontanea e rappresenta il segnapassi (pacemaker cardiaco). Sono dotate cioe' di automaticita' intrinseca. Fisiologicamente in queste cellule pacemaker durante la fase 4 del potenziale di azione (al massimo della ripolarizzazione), si produce una corrente in entrata di sodio attraverso i canali If che induce una corrente lenta formata da ioni calcio e sodio che porta al raggiungomento di una soglia oltre la quale si innesca un potenziale di azione. Il sistema nervoso autonomo regola la frequenza di scarica del nodo seno-atriale. Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 14 of 54 capitolo 03 L'elettrocardiogramma L'elettrocardiogramma - L'elettrocardiogramma (ECG) e' la registrazione e la riproduzione grafica dell'attivita' elettrica del cuore delle varie fasi dell'attivita' cardiaca. - E' uno strumento diagnostico fondamentale e insostituibile ma che deve comunque essere sempre valutato nel contesto clinico e nella storia del paziente La taratura - Le registrazioni elettrocadiografiche vengono eseguite su apposita carta millimetrata - Ogni quadratino piccolo misura 1 mm x 1 mm. Ogni quadrato grande corrisponde a 5 mm - In senso verticale e' rappresentato il voltaggio e ogni quadratino piccolo corrisponde a 0,1 mV (ogni 10 quadratini, 1 cm, equivalgono quindi a 1 mV) - In senso orizzontale e' rappresentato il tempo e ogni quadratino corrisponde a 0,04 sec per una velocita' di scorrimento della carta pari a 25 mm/sec. Ogni quadrato grande (5 mm) corrisponde a 0,20 sec - La velocita' standard di scorrimento della carta millimetrata e' di 25 mm/sec. (Fig.1) Questi sono i parametri che rappresentano la taratura standard e che possono essere modificati per specifiche situazioni. Prima di eseguire il tracciato e' necessario eseguire sempre la cosiddetta 'taratura' per verificare che misure standard sono impostate sull'elettrocardiografo: - verifica velocita' di scorrimento - Calibratura: si esegue premendo un apposito tasto sull'elettrocardiografo che fa comparire sul tracciato una deflessione la cui ampiezza deve essere uguale a 1 mV (pari quindi a 1 cm, dieci quadratini piccoli). Il segnale di calibrazione deve sempre comparire sul tracciato elettrocardiografico. (Fig.2) Fig. 1 Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 15 of 54 Fig.2 Ciclo cardiaco - Ogni ciclo cardiaco e' costituito da: - Onda P di depolarizzazione atriale - Complesso QRS di depolarizzazione ventricolare - Onda T di ripolarizzazione ventricolare Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 16 of 54 - In ogni tracciato si identifica la linea isoelettrica, ovvero la linea orizzontale di registrazione nel momento in cui non vi e' attivita' elettrica, cioe' tra un ciclo cardiaco e l'altro - Ogni deflessione sotto la linea isoelettrica si definisce negativa, ogni deflessione al di sopra della linea isoelettrica viene definita positiva. Onda P - L'impulso parte dal nodo seno-atriale e si propaga ad entrambi gli atri, inducendo la contrazione atriale. - L'onda P rappresenta l'onda di depolarizzazione atriale (evento elettrico) , prima della loro contrazione (evento meccanico) - Fisiologicamente ha una durata considerata normale se compresa tra 0,06 e 0,10 secondi. - Il voltaggio (altezza) e' compreso tra 0,1 e 0,3 mV. - Dopo il processo di depolarizzazione si verifica il processo elettrico opposto, detto ripolarizzazione che fa tornare le cellule muscolari al loro stati iniziale. L'onda di ripolarizzazione atriale non compare sul tracciato elettrocardiografico in quanto e' 'coperta' dal complesso QRS di depolarizzazione ventricolare. Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 17 of 54 Intervallo PQ - Dagli atri l'impulso, attraverso i fasci internodali, arriva al nodo atrio-ventricolare. - L'intervallo PQ (o PR) rappresenta il tempo di conduzione atrio-ventricolare, cioe' il passaggio dello stimolo dagli atri ai ventricoli. - Viene misurato dall'inizio dell'onda P all'inizio dell'onda Q. - E' il tempo necessario per la depolarizzazione atriale (onda P) e per il passaggio dell'impulso attraverso la giunzione atrio-ventricolare , il fascio di His e quindi fino all'inizio della depolarizzazione ventricolare - Ha una durata fisiologica compresa tra 0,12 e 0,20 sec e varia in relazione alla frequenza cardiaca Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 18 of 54 Complesso QRS - L'impulso arriva al nodo atrio-ventricolare, passa al fascio di His , alle branche destra e sinistra e quindi alle fibre di Purkinje. - Il complesso QRS indica quindi la depolarizzazione dei ventricoli - Ha una durata tra i 0,06 e 0,11 e si misura dall'inizio del complesso QRS fino al suo punto finale, detto punto J - E' composta da 3 onde: - Q: e' la prima deflessione negativa del complesso e indica la depolarizzazione del setto interventricolare - R: e' la prima deflessione positiva - S: deflessione positiva che segue l'onda R - Il complesso QRS nasconde l'onda di ripolarizzazione atriale Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 19 of 54 Segmento ST - Il segmento ST e' compreso tra la fine del complesso QRS (punto J) e l'inizio dell'onda T - Il segmento ST e' normalmente isoelettrico - Fisiologicamente non deve slivellare al di sopra o al di sotto della linea isoelettrica piu' di 1 mm Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 20 of 54 Intervallo QT - L'intervallo QT indica il tempo di depolarizzazione (complesso QRS) e ripolarizzazione ventricolare (onda T) - Si misura dall'inizio del complesso QRS alla fine dell'onda T (Fig. 1) - La sua durata e' in funzione della frequenza cardiaca, in modo inversamente proporzionale. Tanto piu' e' elevata la frequenza cardiaca, tanto minore sara' la durata dell'intervallo QT. (Fig. 2) - I limiti di normalita' devono quindi essere corretti in relazione alla frequenza cardiaca e normalmente si utilizza la seguente formula, detta di Bazett: - I limiti fisiologici sono considerati 0,47 sec per le donne e 0,45 sec per gli uomini. Fig. 1 Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 21 of 54 Fig. 2 Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 22 of 54 Onda T - L'onda T rappresenta l'onda di ripolarizzazione ventricolare - Segue sempre il complesso QRS e normalmente e' orientata nella stessa direzione del complesso QRS (direzione concordante) - La comparsa di un'onda T negativa con QRS positivo deve fare sospettare qualche patologia. - Fisiologicamente ha una forma arrotondata e asimmetrica e un voltaggio di 0,2 -0,3 mV - Alterazioni secondarie dell'onda T si hanno nei disturbi di conduzione come nel blocco di branca sinistro, nei portatori di PM con stimolazione ventricolare, nelle alterazioni elettrolitiche (Insieme al QT) come ipo o iperpotassiemia, ipo e ipercalcemia - In alcuni casi, dopo l'onda T puo' comparire l'onda u, normalmente orientata nella stessa direzione dell'onda T e il cui significato e' sconosciuto Elettrodi e derivazioni dell'ECG L'ECG standard si compone di 12 derivazioni che registrano e forniscono l'immagine dell'attivita' elettrica del cuore da 12 punti di vista diversi Le derivazioni sono: - 6 derivazioni precordiali (toraciche) - 6 derivazioni periferiche (degli arti) di cui 3 unipolari e 3 bipolari Derivazioni periferiche Le derivazioni standard periferiche vengono registrate tramite elettrodi posizionati alle estremita' distali degli arti. Gli elettrodi vengono posizionati sul braccio destro, braccio sinistro e gamba sinistra Viene posto un elettrodo sulla gamba destra che e' neutro. Gli elettrodi vengono posti in questo modo: - Rosso - Braccio destro - Giallo - Braccio sinistro - Nero -Gamba destra (neutro) - Verde - Gamba sinistra Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 23 of 54 Derivazioni periferiche bipolari Gli elettrodi posti sul braccio sinistro, destro e sulla gamba destra si possono considerare i vertici di un triangolo equilatero (Triangolo di Einthoven) (Fig. 1) Le derivazioni DI, DII e DIII rappresentano le derivazioni periferiche bipolari in quanto necessitano di due elettrodi per la registrazione. Per convenzione i due elettrodi di ogni derivazione sono stati cosi' definiti: - DI : Braccio destro negativo Braccio sinistro positivo positiva (deflessione verso l'alto) (Fig. 2) Sull'ECG normale e' una derivazione DII : Gamba sinistra positiva Braccio destro positivo positiva (deflessione verso l'alto) (Fig. 2) Sull'ECG normale e' una derivazione - DIII: Gamba sinistra positiva Braccio sinistro negativo Sull'ECG normale e' una derivazione positiva (deflessione verso l'alto) (Fig.2) Fig. 1 Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 24 of 54 Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 25 of 54 Fig. 2 Derivazioni periferiche unipolari - Le derivazioni periferiche unipolari vengono registrate con gli stessi elettrodi delle bipolari - Esplorano il piano frontale lungo le bisettrici degli angoli del triangolo di Einthoven - Si definiscono unipolari perche' utilizzano una sola derivazione, ovvero l'elettrocardiografo registrera' l'attivita' elettrica del cuore dal braccio destro (R), dal braccio sinistro (L) e dalla gamba sinistra (F). (Fig. 1) - Sono denominate aVR, aVL, aVF dove: a= aumentate (cioe' le forze elettriche registrate sono ampliate) V= voltaggio - Per ogni derivazione l'elettrodo all'arto e' positivo (elettrodo esplorante) mentre gli altri due elettrodi Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 26 of 54 (elettrodo indifferente) sono connessi con il polo negativo dell'elettrocardiografo In pratica: - aVR Elettrodo esplorante - Braccio destro (el.rosso) Elettrodo indifferente - Braccio e gamba sinistra - aVL Elettrodo esplorante - Braccio sinistro (el. giallo) Elettrodo indifferente - Braccio destro e gamba sinistra - aVF Elettrodo esplorante - Gamba sinistra (el.verde) Elettrodo indifferente - Braccio destro e sinistro - In un tracciato elettrocardiografico normale, la derivazione aVL e aVF sono positive (deflessione verso l'alto) - La derivazione aVR e' negativa e cio' e' dovuto alla registrazione del flusso di corrente e fatto che i poli dell'elettrocardiografo sono connessi in senso contrario alla direzione del flusso di corrente elettrica che attraversa il cuore durante il ciclo cardiaco. (Fig. 2) Fig. 1 Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 27 of 54 Fig. 2 Derivazioni toraciche o precordiali Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 28 of 54 - Per effettuare le registrazioni precordiali vengono utilizzati degli elettrodi toracici. - Analogamente alle derivazioni unipolari degli arti, ogni elettrodo toracico rappresenta il polo positivo - Sono nominate V1, V2,V3,V4,V5,V6 e visualizzano l'attivita' elettrica del cuore sul piano frontale e orizzontale - E' fondamentale il corretto posizionamento degli elettrodi (Fig. 1) : V1: quarto spazio intercostale sulla parasternale destra V2: quarto spazio intercostale sulla parasternale sinistra V4: quinto spazio intercostale sulla emiclaveare sinistra V3: tra V2 e V4 V5: quinto spazio intercostale sulla ascellare anteriore sinistra V6: quinto spazio intercostale sulla ascellare anteriore media Fig. 1 - Le derivazioni V1 e V2 sono prevalentemente negative dato che l'elettrodo toracico e' situato su un'area vicina alla base del cuore, ossia su un'area che e' nella direzione dell'elettronegativita' per la maggior parte del processo di depolarizzazione. - Al contrario, le derivazioni sinistre V5 e V6 sono positive perche' gli elettrodi sono situati in prossimita' dell'apice che, durante la ripolarizzazione, e' nella direzione della elettropositivita'. (Fig. 2) Fig. 2 ECG e regioni cardiache Di seguito vengono riportate le regioni della parete ventricolare 'viste' dalle derivazioni: Parete anteriore: Di, aVL, da V1, V2, V3, V4 Parete laterale: V5,V6 DI, aVL Parete inferiore: DII, DIII, aVF Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 29 of 54 capitolo 04 Approccio alla lettura del tracciato elettrocardiografico Approccio alla lettura del tracciato elettrocardiografico Nella lettura di un tracciato elettrocardiografico e' importante seguire un preciso metodo in modo da considerare tutti gli elementi fondamentali alla sua intepretazione. Ad esempio, si puo' considerare la seguente scaletta degli elementi da valutare: - Frequenza - Asse cardiaco - Ritmo - Onda P (presenza, rapporto con il QRS, morfologia) - Intervallo PQ (durata) - Complesso QRS (durata, voltaggio, morfologia) - Tratto ST (morfologia) - Morfologia onda T Asse cardiaco La valutazione dell'asse cardiaco (vale a dire la direzione delle forze elettriche del cuore) rappresenta una delle fasi piu' importanti della refertazione dei tracciati elettrocardiografici perche' fornisce informazioni sulle possibili rotazioni del cuore nella cavita' toracica (importanti se relazionate all'eta' e alla corporatura del paziente) e le cui anomalie possono essere segno di molteplici patologie (ad ed., blocco di branca destro, blocco di branca sinistro, emiblocco anteriore sinistro, ischemia miocardica). Le derivazioni elettrocardiografiche possono essere rappresentate come assi giacenti sullo stesso piano frontale, al centro del quale e' posizionato il cuore (sistema esassiale di riferimento). Ad ogni asse sono stati assegnati dei gradi da 0 a 180 di segno positivo nella meta' inferiore e negativo nella meta' superiore. Le linee continue indicano le effettive direzioni vettoriali degli assi cardiaci, quelle tratteggiate indicano gli assi che si otterrebbero invertendo le posizioni degli elettrodi. Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 30 of 54 Asse cardiaco - normale ed anormale La direzione approssimativa dell'asse elettrico si puo' definire considerando la derivazione che ha la piu' ampia deflessione positiva dell'onda R Piu' precisamente per calcolare l'asse cardiaco, e' necessario considerare nel tracciato elettrocardiografico la derivazione nella quale il QRS e' isoelettrico, cioe' la parte positiva e la parte negativa dell'onda sono pressoche' uguali. L'asse cardiaco sara' perpendicolare a tale derivazione. Sul sistema di riferimento esassiale l'asse cardiaco normale e' compreso tra 0 e 90 . Nella deviazione assiale destra (in caso, ad esempio, di ipertrofia ventricolare destra) l'asse cardiaco si sposta verso destra (asse piu' positivo di 90, tra 90 e 180 ). Nella deviazione assiale sinistra l'asse cardiaco si sposta verso sinistra (asse piu' negativo di 0 fino a 90 ) Frequenza La frequenza fisiologica e' compresa tra i 60 e i 100 battiti al minuto (bpm) - Oltre i 100 bpm si parla di tachicardia - Al di sotto dei 60 bpm si parla di bradicardia. Normalmente la frequenza cardiaca puo' esser valutata in modo molto semplice con un regolo. In assenza di un regolo, si puo' seguire la seguente regola: Metodo RR: semplice ma accurato solo per Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 31 of 54 ritmi regolari. Ecco come procedere: - considerare un complesso QRS con un'onda R che cade su una linea scura della carta millimetrata. - se il QRS (onda R) successivo cade sulla prima linea scura (cioe' dopo 5 quadratini) la frequenza sara' di 300 bpm - se il QRS (onda R) successivo cade sulla seconda linea scura (pari a 10 quadratini) la frequenza sara' di 150 bpm - se il QRS (onda R) successivo cade sulla terza linea scura (pari a 15 quadratini) la frequenza sara' di 100 bpm - se il QRS (onda R) successivo cade sulla quarta linea scura (pari a 20 quadratini) la frequenza sara' di 75 bpm In pratica: considerare come frequenza i numeri (in successione) 300, 150, 100, 75, 60, 50 corrispondenti a ciascuna linea (ognuna ogni 5 quadratini) successiva al QRS di riferimento. Ritmo Il passo successivo e' la valutazione della regolarita' del ritmo. - L'attivita' elettrica del cuore viene definita ritmica quando l'intervallo tra due onde R si mantiene costante. - Per valutarlo si puo' semplicemente utilizzare un foglietto su cui segnare (con un trattino) dove cadono due onde R successive e valutare quindi se le successive onde R cadono nei punti segnati. - Il ritmo fisiologico si definisce sinusale. L'impulso ha origine dal Nodo seno-atriale, ha una frequenza compresa tra i 60 e i 100 bpm e ogni complesso QRS (morfologicamente normale) e' preceduto da una onda P di normale morfologia.(Fig. 1) - Frequenze inferiori ai 60 bpm con tali caratteristiche si definiscono bradicadie sinusali (Fig. 2) - Frequenza superiori ai 100 bpm con tali caratteristiche si definiscono tachicardie sinusali. (Fig. 3) - E' necessario tenere presente che alcune aritmie possono avere ritmo costante, cioe' essere ritmiche (ad es., flutter atriale) Fig.1. - Ritmo sinusale. P tutte uguali. PR, QRS e QT normali. RR regolari. FC 75 bpm Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 32 of 54 Fig. 2 - Bradicardia sinusale. FC 43 bpm. P tutte uguali, PR, QRS e QT normali, RR regolari Fig. 3. Tachicardia sinusale. FC 120 bpm. P tutte uguali, PR, QRS e QT normali. RR regolari Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 33 of 54 capitolo 05 Anomalie del ritmo Anomalie del ritmo Quando l'impulso elettrico cardiaco e quindi l'onda di depolarizzazione non parte dal Nodo seno-atriale ma in punti diversi, siamo in presenza di una aritmia che prende il nome dal punto di origine. Nella valutazione del ritmo cardiaco e' fondamentale approcciarsi alla lettura del tracciato elettrocardiografico valutando l'onda P e i suoi rapporti con il complesso QRS. Aritmia sinusale respiratoria L'aritmia sinusale respiratoria e' una alterazione benigna del ritmo caratterizzato da aumento e diminuzione della frequenza cardiaca con gli atti del respiro. La frequenza cardiaca aumenta con l'inspirazione e si riduce durante l'espirazione E' comune nei bambimi e nei giovani adulti Esiste anche una vera e propria aritmia sinusale, non respiratoria, in cui l'irregolarita' del ritmo non e' correlata agli atti respiratori. Puo' essere osservata nei pazienti anziani, cardiopatici e in pazienti in terapia digitalica. Flutter atriale - Il flutter atriale e' una tachiaritmia sopraventricolare con attivazione atriale sincronizzata e regolare. L'impulso elettrico non parte dal nodo seno-atriale ma in altre zone a livello atriale. - E' caratterizzata da ritmicita' ad alta frequenza atriale (240-300 bpm). - I ventricoli possono essere attivati anche a frequenze elevate in caso di conduzione 1:1 anche se il nodo atrio-ventricolare rallenta il passaggio degli impulsi atriali con conduzione variabile, ma sempre regolare (2:1, 3:1, 4:1) - Le onde P non sono presenti. Al suo posto compaiono le onde F (Flutter) con forma a dente di sega, maggiormente evidenti nelle derivazioni DII, DIII, aVF e V1. - Clinicamente e' spesso associato a cardiopatia, raramente e' idiopatico. Esistono 3 tipi principali di flutter atriale: 1. Flutter atriale destro istmo-dipendente. con macro rientro antiorario o di tipo comune e' il tipo piu' frequente di flutter atriale (90%) dei casi. All'ECG sono evidenti onde F negative (a dente di sega) in DII, DIII, aVF e bifasiche in a basso voltaggio in DI, aVL, e positive in V1 (Figg. 1 e 2) Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 34 of 54 Fig. 1 - Flutter atriale destro comune da rientro antiorario con rapporto di conduzione 4:1. Presenza di onde F negative con frequenza 316 bpm Fig. 2 - Flutter atriale destro di tipo comune, presenza di onde F negative in DII, DIII, aVF e positive in V1 con frequenza atriale di 273 bpm, rapporto di conduzione 2:1 e frequenza ventricolare di 136 bpm 2. Flutter atriale destro non comune con macrorientro orario (10% dei casi). All'ECG sono presenti onde F positive in DII, DIII e negative in V1 (Fig. 3) Fig. 3 - Flutter atriale destro non comune, presenza di onde F positive in DII, DIII, aVF, negative in V1. Frequenza atriale 260 bpm, rapporto di conduzione variabile. 3. Flutter atriale sinistro, a incidenza non nota, puo' desincronizzarsi a fibrillazione atriale e non presenta caratteristiche elettrocardiografiche particolari. Un tipo di flutter atriale sinistro e' quello che si ha nelle valvulopatie mitraliche e/o dopo procedure ablative. All'ECG compaiono onde F a basso voltaggio in DII, DIII,aVF e positive in V1. (Fig. 4) Fig. 4 - Flutter atriale sinistro, presenza di onde F a basso voltaggio in DII, DIII, aVF e positive in V1. Frequenza atriale di 200 bpm, rapporto di conduzione 2:1 con frequenza ventricolare di 100 bpm. Fibrillazione atriale Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 35 of 54 La fibrillazione atriale e' una tachiaritmia sopraventricolare caratterizzata da un'attivazione atriale incoordinata con conseguente deterioramento della funzione della meccanica atriale. Le onde P non sono presenti. Al suo posto si rileva una fine irregolarita' della linea isoelettrica dell'ECG. Il ritmo e' fortemente irregolare in relazione alla variabilita' della conduzione attraverso il nodo AV (molti impulsi raggiungono il nodo AV quando e' ancora refrattario dall'impulso precedente). I pazienti con fibrillazione atriale hanno: - mortalita' doppia rispetto ai pazienti in ritmo sinusale - incremento del rischio di stroke (dietro il 20% degli ictus c'e' fibrillazione atriale) - aumento delle ospedalizzazioni - peggioramento della qualita' di vita - disfunzione ventricolare sinistra da tachicardiomiopatia nella FA ad alta risposta ventricolare fino allo scompenso cardiaco Fibrillazione atriale - Esempi Fig.1. Fibrillazione atriale a bassa risposta ventricolare. Assenza di onde P, presenza di onde irregolari, irregolarita' degli RR. FC mdia 46 bpm Fig.2. Fibrillazione atriale ad alta risposta ventricolare. Assenza di onde P, irregolarita' RR. FC media 171 bpm Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 36 of 54 Fig. 3. Fibrillazione atriale a risposta ventricolare media. Assenza di onde P, irregolarita' degli RR. FC media 96 bpm Tachicardia parossistica sopraventricolare - Una delle piu' comuni tra le tachicardie parossitiche sopraventricolari e' la tachicardia giunzionale da rientro. (TRN) - Fisiopatologicamente si presuppone l'esistenza di una via di conduzione rapida tra nodo AV e His e una o piu' vie a conduzione lenta. L'impulso normalmente penetra la via rapida e la via lenta in contemporanea, ripercorre in senso retrogrado la via lenta e si blocca. L'impulso sinusale arriva ai ventricoli praticamente lungo la via rapida. - La via rapida ha un periodo refrattario piu' lungo, la via lenta ha un periodo refrattario piu' breve. - Ci sono 3 tipi di TRN, di cui la piu' comune e' la Slow-fast: Rappresenta l' 85-90% dei casi. Un'extrasistole atriale incontra la via rapida nel periodo refrattario e viene condotta attraverso la via piu' lenta. Se nel frattempo la via rapida ha terminato il periodo refrattario e quindi ha recuperato la capacita' di condurre, essa sara' percorribile dall'impulso in maniera retrograda che potra' quindi tornare in atrio ed essere ricondotta attraverso la via lenta, dando il via alla tachicardia (si ripete cioe' il ciclo in senso anterogrado attraverso la via lenta, in senso retrogrado attraverso la via rapida) All'ECG si evidenzieranno solo QRS con Fc > 150 bpm e a volte fino a 250 bpm. Le onde P sono a conduzione retrograda, nascoste nel QRS o visibili come pseudo S negative in DII- DIII-aVF e/o pseudo positive in V1. (Fig. 1) Fig. 1 - TRN slow-fast. Fc 188 bpm. RR regolari, presenza di pseudo S in DII, DIII, aVF e pseudo R in V1 Fig. 2 - TRN atipica fast-slow. Al terzo battito si vede l'extrasistole atriale che viene condotta attraverso la via lenta in senso anterogrado con R-P > di P-R e regressione dopo manovre vagali (In questo caso Valsalva) Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 37 of 54 Arresto sinusale E' una aritmia caratterizzata da una cessazione transitoria dell'attivita' del nodo seno atriale (Fig 1). In pratica non partono impulsi dal nodo seno-atriale che, se dura alcuni secondi, clinicamente si manifesta con una sincope. Si risolve o con ripristino spontaneo del ritmo sinusale o per l'intervento di un segnapassi ectopico. Elettrocardiograficamente il ritmo e' regolare ad eccezione del momento in cui si verifica l'arresto. Fig. 1 - Arresto sinusale - Il terzo ciclo e' triplo del secondo e tra le due R si vede una sola P (asterisco) Extrasistolia atriale e ventricolare L'extrasistolia e' la comparsa di un impulso prematuro rispetto al ritmo di base, cioe' una parte del cuore si depolarizza prima di quando dovrebbe, causando una contrazione appunto prematura. Possono originare dagli atri (battiti prematuri sopraventricolari) o dai ventricoli (battiti prematuri ventricolari) . Atriali I battiti prematuri atriali sono, per definizione, prematuri rispetto al ritmo regolare di base e la forma dell'onda P e' differente da quella del ritmo sinusale. Il complesso QRS e' normale.(Fig. 1) Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 38 of 54 Fig. 1 - Le onde P evidenziate dalle frecce sono diverse dalle P sinusali e i QRS successivi sono anticipati. La pausa post extrasistolica non e' compensatoria (< a due cicli sinusali) Ventricolari - I battiti prematuri ventricolari sono, per definizione, prematuri rispetto al ritmo di base e il complesso QRS non e' preceduto da onda P. Il complesso QRS tende ad essere piu' ampio rispetto al QRS normale e la sua morfologia e' differente. (Fig. 2) FIG. 2 - Extrasistole ventricolare. Il terzo battito e' anticipato e il QRS e' slargato (> 0,12 sec) e non e' preceduto da onda P - Possono essere unifocali (cioe' tutti i battiti prematuri originano dalla stessa zona e hanno quindi uguale morfologia) o multifocali (cioe' originano da zone diverse e hanno morfologie diverse) (Fig. 3) Fig. 3 - Extrasisoli ventricolari. Il secondo e il quarto battito sono anticipati a QRS slargato e di diversa morfologia. Si definiscono polimorfi. - Tra il battito prematuro e il successivo ciclo regolare compare un intervallo, detta pausa compensatoria - Si parla di bigeminismo quando compare un battito prematuro dopo ogni battito regolare, trigeminismo (Fig. 4) quando il battito prematuro compare dopo 2 battiti regolari. Se compaiono due battiti in successione si parla di coppia. Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 39 of 54 Fig. 4 - Trigeminismo ventricolare. Due battiti sinusali sono seguiti da un battito ectopico ventricolare. Le tre extrasistoli sono tra loro identiche e si dicono monomorfe. La pausa compensatoria e' uguale al doppio dell'R-R sinusale precedente. - Emodinamicamente i battiti prematuri non sono efficaci, cioe' la contrazione e quindi la gittata sistolica e' inferiore rispetto a quella indotta di un battito normale. - Il significato clinico e la necessita' di trattamento dipende dalle causa dell'extrasistolia (trattamento malattia sottostante) e dai caratteri delle extrasistoli (con particolare riferimento al numero, multifocalita', presenza di coppie, precocita'). Devono essere valutate mediante monitoraggio Holter delle 24 ore. - Possono essere prodromo di grave aritmie ventricolari, dalla tachicardia ventricolare alla fibrillazione ventricolare. In relazione a tale complicanza, particolare attenzione deve essere posta al cosiddetto fenomeno 'R su T'. Sono in pratica dei battiti prematuri particolarmente precoci che 'cadono' sulla branca ascendente o all'apice dell'onda T del battito precedente. Tachicardia, flutter, fibrillazione ventricolare e arresto cardiaco Tachicardia ventricolare: - E' una gravissima aritmia che puo' degenerare in fibrillazione ventricolare. Il focolaio di depolarizzazione e' localizzato a livello ventricolare.(Fig. 1) - Si parla di tachicardia ventricolare quando si hanno almeno tre o piu' battiti di origine ventricolare in successione una frequenza superiore ai 100 bpm, i complessi QRS sono allargati e simili tra loro e l'intervallo RR e' regolare. Normalmente la frequenza e' compresa tra 140-250 bpm. Si ha dissociazione atrio-ventricolare e quindi e' possibile riscontrare delle onde P non correlate ai QRS allargati. - E' possibile avere battiti di cattura e fusione. Si ha cioe' quando qualche P si fonde con il QRS o che addirittura attivi un QRS che potra' apparire stretto (normale). - Si ha concordanza dei QRS nelle precordiali: QRS tutti positivi o tutti negativi da V1 a V6. - Intervallo uguale o maggiore di 100 msec tra l'inizio del QRS e il nadir della S (apice negativo dell'onda S). - Puo' essere dovuta a gravi patologie cardiache e non (ad es., cardiopatia ischemica, infarto del miocardio, scompenso cardiaco, miocarditi, alterazioni elettrolitiche) - Clinicamente e' fondamentale valutare la presenza del polso periferico ed i segni vitali e clinici del paziente e puo' essere una emergenza medica da segnalare immmediatamente al medico. Flutter ventricolare Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 40 of 54 - Gravissima aritmia, prefatale. Simile alla tachicardia ventricolare ma a frequenza maggiore (250 -300 bpm) e a ritmo irregolare. - Il complesso QRS e' anomalo, e non e' possibile individuare il tratto ST e l'onda T. Fig. 1 - Tachicardia ventricolare. QRS slargati, R-R regolari con FC 120 bpm. Mancanza di correlazione tra onde P e QRS (Dissociazione atrio-ventricolare) Fibrillazione ventricolare - Nella fibrillazione ventricolare si ha una disorganizzazione totale dell'attivita' elettrica del cuore, con aree dei ventricoli che si depolarizzano casualmente. Non ci sono veri e propri complessi QRS ma ondulazioni della isoelettrica (onde di diversa morfologia e ampiezza). (Fig. 2) - Clinicamente e' indistinguibile dall'arresto cardiaco in quanto non sono rilevabili polsi e pressione arteriosa come conseguenza della completa inefficienza della pompa cardiaca. In assenza di RCP sopraggiunge la morte in pochi minuti. - Le onde presenti sul tracciato sono inizialmente ampie e tendono a ridursi di ampiezza e il ritmo viene definito FV fine. Fig. 2 - Fibrillazione ventricolare Asistolia ventricolare Assenza completa di attivita' elettrica del cuore. Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 41 of 54 capitolo 06 I blocchi Atrio-Ventricolari I blocchi Atrio-Ventricolari I blocchi Atrio-Ventricolari sono dei disturbi di conduzione tra gli atri e i ventricoli a livello del nodo atrio-ventricolare. Il tempo di conduzione viene valutato misurando dall'inizio dell'onda P all'inizio del complesso QRS (intervallo PQ o PR) e viene normalmente valutato nella derivazione DII. E' necessario ricordare che la durata dell'intervallo varia fisiologicamente tra 0,12 e 0,20 sec e che e' in funzione della frequenza cardiaca in maniera inversamente proporzionale. Blocco AV di I grado - E' caratterizzato da un prolungamento del tempo di conduzione AV che si traduce in un prolungamento del PQ superiore ai 0,20 sec. (Fig. 1) - Normalmente non e' associato a sintomi e non e' necessaria alcuna azione specifica. Fig. 1 - BAV I grado: P tutte uguali, PR 0,30 sec Blocco AV di II grado - A differenza del blocco di primo grado che fa registrare un ritardo del tempo di conduzione AV, nel blocco di secondo grado alcuni impulsi partiti dal nodo seno-atriale non vengono proprio condotti ai ventricoli. Rappresenta una condizione potenzialmente pericolosa in quanto puo' progredire in blocco cardiaco completo. Spesso sottende una patologia cardiaca sottostante e spesso si vede in corso di infarto miocardico acuto. - Quindi non tutte le onde P sono seguite dal complesso QRS. - Possono passare ai ventricoli: - impulsi con ritardo crescente (quindi con progressivo allungamento del PQ da un battito all'altro fino a che un impulso atriale non viene condotto) - Blocco di II grado di Wenckebach (Fig. 2) - Impulsi ogni 2, 3 o 4 impulsi atriali. (quindi con rapporto di blocco 2:1, 3:1, 4:1) - Blocco di Mobitz II (Fig.3) Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 42 of 54 Fig. 2 - BAV di II grado Wenckebach. Il PR si allunga progressivamente. La quarta P non viene condotta. Fig. 3 . BAV di II grado Tipo Mobitz 2. Il PR e' costante: la quarta P non viene condotta Blocco AV di III grado - Il blocco AV di terzo grado e' detto blocco cardiaco competo. Si ha una completa assenza di conduzione dell'impulso dagli atri ai ventricoli. - Normalmente prende il sopravvento un segnapassi di scappamento - Non vi e' quindi piu' alcun rapporto tra onde P e i complessi QRS. Compaiono onde P a una determinata frequenza , complessi QRS a frequenza diversa da quella atriale (inferiore) e non preceduti dall'onda P. (Fig. 4) - E' espressione di grave compromissione del sistema di conduzione cardiaco, spesso su base ischemica. E' indicato l'impianto di uno stimolatore cardiaco. Puo' essere secondario a effetti farmacologici. Fig. 4 - Blocco AV di III grado Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 43 of 54 capitolo 07 I blocchi di branca I blocchi di branca Blocco di branca destro - Si ha quando vi e' un ritardo di conduzione del potenziale di azione lungo la branca destra del fascio di His. - Ovviamente la depolarizzazione del ventricolo sinistro avviene piu' rapidamente rispetto al ventricolo destro. Il vettore di depolarizzazione si sposta dal ventricolo sinistro al destro. (Fig. 1) Fig.1 Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 44 of 54 - Il BBDX viene meglio visualizzato nella derivazione V1 e compare un QRS di ampiezza maggiore o uguale a 0,12 sec. - IIn V1 il complesso QRS ha un'onda R secondaria. - Inoltre nelle precordiali destre si ha sottoslivellamento del tratto ST e inversione dell'onda T. - Nelle precordiali sinistre si ha un'onda S ampia (Fig. 2) Fig. 2 La presenza di un BBDx in un paziente affetto da cardiopatia strutturale suggerisce un grado avanzato di patologia, ad esempio una malattia coronarica multivasale piu' estesa. Puo' essere espressione di importanti patologie del ventricolo destro, come ad esmpio ipertensione polmonare, sovraccarico ventricolare (da embolia polmonare), cardiopatia ischemica. E' una osservazione comune nella popolazione generale e molte persone con BBDx non presentano alcuna manifestazione clinica di cardiopatia organica. In questo gruppo di pazienti, il BBDx non assume alcun significato prognostico. Tuttavia la comparsa recente di un BBDx correla piu' frequentemente con la presenza di malattia coronarica, insufficienza cardiaca e di mortalita' cardiovascolare. Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 45 of 54 Blocco di branca sinistro - Si ha quando si ha un ritardo di conduzione del potenziale di azione lungo la branca sinistra del fascio di His. - Ovviamente la depolarizzazione del ventricolo destro avverra' piu' velocemente rispetto a quella del ventricolo sinistro e il vettore di depolarizzazione e' diretto dal ventricolo destro al sinistro. (Fig. 1) Fig. 1 All'ECG (Fig.2): - Si evidenzia meglio in V1-V2 e V5-V6 - Il complesso QRS ha una durata uguale o superiore a 0,12 sec nelle derivazioni periferiche (blocco completo) Se l'ampiezza e' compresa tra 0,10 e 0,12 si parla di blocco incompleto. - In V1 il complesso e' > 0,12 ha piccola r e S profonda - Nelle precordiali sinistre (V5 e V6), DI e aVL e' a forma di M o RsR' e il tratto ST e' sottoslivellato e l'onda T e' invertita. - L'inversione dell'onda T nelle derivazioni antero-laterali e' caratteristica del BBS Il BBS compare solitamente in pazienti con cardiopatia e si associa a significativa riduzione della sopravvivenza a 10 anni del 50%. Nei pazienti con cardiopatia ischemica, la presenza di BBS e' in relazione a una maggiore estensione della malattia, a disfunzione ventricolare sinistra piu' importante e ad un tasso di sopravvivenza piu' basso. Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 46 of 54 Fig. 2 - Blocco di branca sinistro - QRS di durata >0,12 sec nelle derivazioni periferiche. Complesso RsR nelle precordiali sin DI e aVL. Sottoslivellamento ST in V5, V6, DI e aVL. Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 47 of 54 capitolo 08 Analisi morfologica del tracciato Analisi morfologica del tracciato Ipertrofia atriale L'onda P e' normalmente positiva nelle derivazioni DI, DII, aVF e V4-V6. E' invertita in aVR. Ipertrofia atriale sinistra - In presenza di ingrandimento atriale sinistro, si ha la cosiddetta P mitralica: Onda P bifida (a forma di M) e di durata superiore a 0,12 sec ben visibile in DII, DIII e aVF. - In V1 la parte dell'onda relativa all'atrio sinistro (parte terminale) e' piu' elettronegativa Ipertrofia atriale destra - In presenza di ingrandimento atriale destro l'onda P e' alta ed appuntita (onda P polmonare) . Il voltaggio e' aumentato e superiore a 0,3 mV nelle derivazioni DII, DIII e aVF. - In V1 e' positiva o con piccola deflessione negativa (comunque bilanciata rispetto alla positiva). Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 48 of 54 Ipertrofia ventricolare sinistra In presenza di ipertrofia ventricolare si registrano alcune evidenze a livello elettrocardiografico: - deviazione dell'asse cardiaco - alterazioni del complesso QRS - alterazioni del tratto ST e dell'onda T , definite come alterazioni secondarie della ripolarizzazione Ipertrofia ventricolare sinistra - Deviazione assiale sinstra (asse cardiaco compreso tra -30 e -90 ) - Onda R e' maggiore di 26 mm valutata in V5 o V6 e maggiore di 11 mm in aVL - la somma dell'altezza dell'onda R in V5 o in V6 e la profondita' dell'onda S in V1 e' maggiore di 35 mm - alterazioni del tratto ST (sottoslivellamento e inversione onda T) In pratica : aumento del voltaggio del complesso QRS, l'onda R e' piu' alta e l'onda S e' piu' profonda, alterazioni secondarie della ripolarizzazione . Ischemia miocardica - Si verifica quando il flusso coronarico non e' piu' adeguato a soddisfare le esigenze miocardiche di 02 e dei substrati metabolici per mantenere un'idonea funzione cardiaca - Puo' essere dovuta a un aumento della richiesta di O2 per aumentato lavoro miocardico in presenza di stenosi coronarica limitante il flusso oppure ad una riduzione del flusso coronarico da trombosi acuta, spasmo delle arterie coronariche epicardiche e microvascolari. - L'evoluzione della ischemia e' dapprima subendocardica e successivamente transmurale. - Durante l'iscghemia nei miociti si ha perdita di ATP, aumento dei radicali liberi ed acidosi; la compromissione delle pompe ioniche provoca aumento di K all'esterno della cellula, accumulo di ioni Na, Ca e di H2O all'interno della cellula con riduzione del potenziale di membrana. - Questo porta alla diminuzione della pendenza della fase 0 per riduzione del numero dei canali del sodio attivati, riduzione della attivazione dei canali del calcio con aumento del tempo di inattivazione dei canali del sodio e precoce ripolarizzazione con aumento dell'automatismo e del rischio aritmico. - L'ECG risente dei movimenti delle cariche elettriche tra zone normali ed ischemiche In presenza di ischemia subendocardica avremo una corrente di depolarizzazione ridotta rispetto all'epicardio, sia durante la fase 2 sia durante la fase 3 del potenziale di azione e per cui all'ECG il tratto ST che normalmente si caratterizza per la completa depolarizzazione di tutti i miociti ventricolari (quindi isoelettrico), si trovera' esposto ad una corrente di ripolarizzazione che va dall'endocardio all'epicardio (normalmente questa corrente ha direzione inversa, dall'epicardio all'endocardio). All'ECG si avra' quindi un: - sottoslivellamento del tratto ST che deve essere > 1 mm (o,1 mV) - inversione dell'onda T di voltaggio > 2mm (0,2 mV) e di forma simmetrica in almeno due derivazioni contigue Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 49 of 54 Esempi di ischemia miocardica Fig. 1 - Ischemia anteriore estesa - T negative a branche simmetriche in DII, DIII, aVF , V3-V6. Fig. 2 - Ischemia antero-laterale con interessamento apicale. T negative a branche simmetriche in DI, Fig 3 - Sindrome Coronarica Acuta - Non ST Elevation Segment Myocardial Infarction (NSTEMI). ST sottoslivellato di 1 mm (0,1 mV) in DII e di 1,5 mm (0,15 mV) in V5-V6. Infarto miocardico I segni elettrocardiografici riscontrabili nell'infarto miocardico sono: STe dell'onda T ONDA Q - onda Q - alterazioni del tratto - L'onda Q e' il segno di necrosi stabilizzata. Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 50 of 54 - Compare dopo 8-12 ore ma puo' apparire anche dopo 32-48 ore o in alcuni casi non comparire per nulla. (Infarto MIocardico non Q). - E' l'onda di necrosi tessutale e quindi lo sviluppo di una zona elettricamente muta. - L'elettrodo esplorante registra solo l'attivita' della parete opposta a quella infartuata e per cui sara' negativa, di durata > 0,04 sec e di ampiezza pari ad almeno 1/3 del QRS totale Onde Q che non rispondono a questi criteri possono riscontrarsi fisiologicamente come attivazione del setto interventricolare, nella rotazione dell'asse cardiaco in gravidanza o patologicamente come espressione di ipertrofia ventricolare. Tratto ST - La presenza dellonda di lesione caratterizzata da sopraslivellamento ‰ - 1 mm (0,1 mv) in almeno due derivazione contigue indica generalmente un infarto transmurale - La presenza di sottoslivellamento ‰ - 1mm in due derivazioni contigue indica una necrosi subendocardica - La persistenza di un sopraslivellamento del tratto ST dopo IMA anteriore indica la comparsa di aneurisma ventricolare sn - Reciprocamente allonda di lesione nelle derivazioni diametralmente opposte si puo' avere sottoslivellamento del tratto ST detto speculare, questo dato si associa ad infarti estesi, di solito e' un fenomeno elettrico, ma a volte puo' essere espressione di ischemia subendocardica concomitante Esempi di infarto miocardico Fig. 1 - Infarto miocardico acuto STEMI (ST Elevation Myocardial infarction) inferiore. Onda di lesione in DII, DIII, aVF da 4 a 7 mm; sottoslivellamento speculare in DI, aVL, V1-V6. Fig. 2. Infarto miocardico acuto STEMI anteriore. Onda di lesione da 3 a 8 mm in V1 -V6, lieve Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 51 of 54 sottoslivellamento speculare inferiore (DII, DIII, aVF). Fig. 3 - Recente infarto miocardico acuto esteso con segni di rimodellamento apicale. Presenza di QS in V3, Q in V4 con lieve sopraslivellamento del tratto ST da V3 a V5 con una T negativa profonda > 0,2 mV Fig. 4 - Infarto miocardico acuto STEMI antero-laterale. Onda di lesione in DI, aVL, V3, V6. Sottoslivellamento ST speculare in sede inferiore (DII, DIII,aVF) Caso clinico - Donna 56 anni anamnesi positiva per angina di Prinzmetal (da vasospasmo coronarico epicardico). Mentre era al lavoro in ufficio comparsa di dolore precordiale irradiato allemitorace dx, non assume nitroglicerina, i colleghi visto il persistere della sintomatologia chiamano il 118 e sullambulanza, durante il trasporto in ospedale sincope€ EPISODIO DI FIBRILLAZIONE VENTRICOLARE, DOPO DUE DC-SHOCK RIPRISTINO DEL RITMO SINUSALE E DELLO STATO DI COSCIENZA In triage lECG mostra ST sopraslivellato in sede inferiore (D2-D3-AVF) con importante sottoslivellamento del tratto ST speculare da V1 a V4 Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 52 of 54 Dopo somministrazione di nitroglicerina in infusione e.v. scomparsa della sintomatologia anginosa e lECG eseguito mostra il ritorno del tratto ST allisoelettrica con lieve sottoslivellamento ST in V2-V4 con T alte ed appuntite (segno dello spasmo in sede epicardica) in V3-V4 e qualche extrasistole atriale (frecce in D2-V1-V4) Enzimi miocardiospecifici negativi Diagnosi: angina da vasospasmo complicato da episodio di FV Ipo e iperpotassiemia Le alterazioni elettrolitiche possono comportare delle modificazioni del tracciato elettrocardiografico. Ipopotassiemia Nelle condizioni di ipopotassiemia si hanno alterazioni a carico della ripolarizzazione con appiattimento dell'onda T e comparsa di onde U. (Fig. 1) Iperpotassiemia Nelle condizioni di iperpotassiemia si ha la comparsa di onde T alte ed appuntite e simmetriche, appiattimento dell'onda P, allargamento del complesso QRS. (Fig. 2) Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 53 of 54 Conclusione del corso Il corso si conclude qui. Ora puoi provare a fare l 'esame per i crediti ECM utilizzando il pulsante TEST CONCLUSIVO Copyright 2011 Prex S.p.A. - Tutti i diritti riservati 54 of 54 Copyright 2011 Prex S.p.A. - Tutti i diritti riservati