LA CHIRURGIA REFRATTIVA
I difetti refrattivi
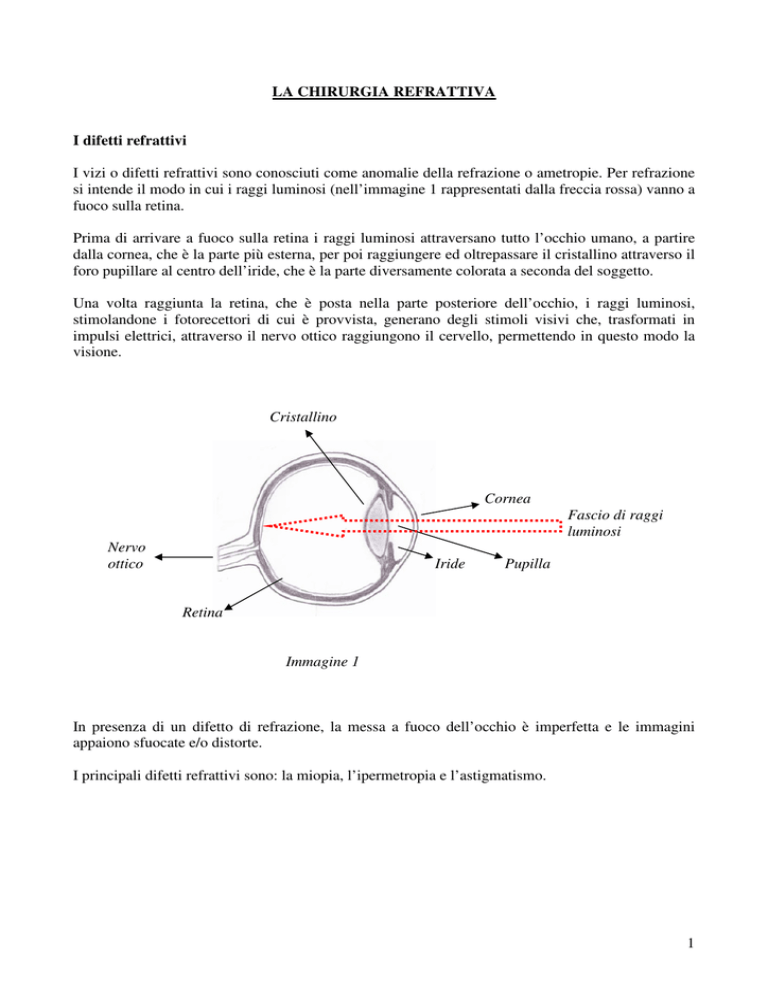
I vizi o difetti refrattivi sono conosciuti come anomalie della refrazione o ametropie. Per refrazione
si intende il modo in cui i raggi luminosi (nell’immagine 1 rappresentati dalla freccia rossa) vanno a
fuoco sulla retina.
Prima di arrivare a fuoco sulla retina i raggi luminosi attraversano tutto l’occhio umano, a partire
dalla cornea, che è la parte più esterna, per poi raggiungere ed oltrepassare il cristallino attraverso il
foro pupillare al centro dell’iride, che è la parte diversamente colorata a seconda del soggetto.
Una volta raggiunta la retina, che è posta nella parte posteriore dell’occhio, i raggi luminosi,
stimolandone i fotorecettori di cui è provvista, generano degli stimoli visivi che, trasformati in
impulsi elettrici, attraverso il nervo ottico raggiungono il cervello, permettendo in questo modo la
visione.
Cristallino
Cornea
Fascio di raggi
luminosi
Nervo
ottico
Iride
Pupilla
Retina
Immagine 1
In presenza di un difetto di refrazione, la messa a fuoco dell’occhio è imperfetta e le immagini
appaiono sfuocate e/o distorte.
I principali difetti refrattivi sono: la miopia, l’ipermetropia e l’astigmatismo.
1
La miopia
La miopia è comunemente considerata il vizio refrattivo che consente una buona visione per vicino,
ma che non permette la corretta messa a fuoco per lontano.
Quindi tutti gli oggetti lontani verranno percepiti come sfuocati. Questo può avvenire in quanto i
raggi luminosi nell’occhio miope vanno a fuoco su un piano posto davanti alla retina (immagine 2).
Cristallino
Cornea
Fascio di raggi
luminosi
Nervo
ottico
Iride
Pupilla
Retina
Immagine 2
La miopia può essere suddivisa principalmente in tre gruppi: la miopia semplice o fisiologica, la
miopia intermedia e la miopia elevata o patologica.
La prevalente causa di miopia è sicuramente quella genetica-ereditaria, nonostante non sia stato
identificato uno specifico gene della miopia, ma diversi studi sull’ereditarietà dei vizi refrattivi
hanno dimostrato una significativa prevalenza della miopia in alcune famiglie.
L’astigmatismo
Per astigmatismo si intende un’ametropia caratterizzata da un ineguale potere refrattivo dei diversi
meridiani oculari.
Più semplicemente, le immagini appaiono sempre, quindi sia lontano che da vicino, sfuocate e
distorte lungo una certa direzione che dipende da quella dell’asse dell’astigmatismo stesso.
La causa più comune di astigmatismo è rappresentata dalla cornea, che normalmente ha una forma
sferica (immagine 3), invece nell’occhio astigmatico presenta un profilo più ovalizzato sull’asse
perpendicolare rispetto a quello sferico (immagine 4).
2
Essendo quindi la curvatura della cornea non uniforme, i raggi luminosi provenienti dagli oggetti
non vengono rifratti ugualmente in tutte le direzioni, ma cadono su piani diversi tra loro rispetto alla
retina. L’astigmatismo si suddivide inoltre in regolare ed irregolare.
Cornea normale
Immagine 3
L’ipermetropia
L’ipermetropia è comunemente considerata come quel vizio refrattivo che consente una buona
visione per lontano ed una cattiva o comunque difficoltosa visione per vicino. I raggi luminosi
nell’occhio ipermetrope vanno a fuoco su un piano posto dietro alla retina (immagine 5).
Cristallino
Cornea
Fascio di raggi
luminosi
Nervo
ottico
Iride
Pupilla
Retina
Immagine 5
L’ipermetropia può essere compensata, entro certi limiti, sfruttando l’accomodazione, ovvero il
meccanismo naturale che permette all’occhio la messa a fuoco: cioè che consente di vedere
nitidamente mediante un dato sforzo, ma quest’ultimo, può provocare affaticamento, che può essere
avvertito come frequenti e fastidiosi mal di testa soprattutto dopo prolungata attività per vicino.
3
Come correggere i difetti refrattivi
Normalmente i difetti visivi vengono corretti mediante occhiali o lenti a contatto.
La chirurgia refrattiva trova le applicazioni più vantaggiose quando, escluso il semplice desiderio
estetico di non portare una correzione ottica, vi siano caratteristiche dei parametri oculari e/o
ambientali che impediscano al paziente di utilizzare al meglio la propria capacità visiva.
L’indicazione all’intervento è maggiore nei forti difetti di vista che legano indissolubilmente il
paziente all’occhiale, nelle elevate differenze di refrazione tra un occhio e l’altro, specie dove non
vi è tolleranza alle lenti a contatto, ed in alcuni tipi di attività lavorative in cui i sussidi ottici creano
innegabili svantaggi.
L’accurata selezione da parte del medico delle caratteristiche cliniche ed un approfondimento dei
motivi che conducono il paziente all’intervento, sono resi necessari dalla considerazione che l’atto
chirurgico non è reversibile e dalla possibilità del verificarsi di complicazioni, di modificazioni
secondarie o della persistenza o comparsa di residui refrattivi indesiderati, problemi comuni a tutti i
tipi di intervento di chirurgia oculare.
Va inoltre precisato che ogni atto di chirurgia refrattiva, quale che sia la tecnica adoperata, si
rivolge alla risoluzione dei soli difetti di refrazione, ma non modifica quelle patologie che possono
essere associate al difetto di vista.
In altre parole ad esempio, un miope con alterazioni retiniche che compromettono parte della sua
funzionalità visiva non può sperare di vedere risolto questo problema da un intervento chirurgico a
scopo refrattivo, né l’intervento può costituire un trattamento preventivo per eventuali successive
complicanze retiniche.
L’intervento mira invece ad una riduzione del potere dell’occhiale o alla sua completa eliminazione,
con diminuzione dei fastidi e delle distorsioni che ad esso si accompagnano. L’intervento non
comporta un aumento dell’acuità visiva ma tenderà a riprodurre quella ottenuta con l’occhiale o con
le lenti a contatto (però dopo l’intervento il paziente vedrà senza occhiale).
Inoltre non si può prevenire il sopraggiungere fisiologico della presbiopia, cioè della difficoltà nella
lettura che compare normalmente con l’avanzare dell’età; in particolare, nelle persone nelle quali
siano già presenti le sue prime manifestazioni, l’eliminazione completa del difetto miopico
comporterà a maggior ragione la necessità di una correzione ottica per vicino.
La visita oculistica preintervento
Durante la valutazione prechirugica (o check up refrattivo), l’oculista stabilirà se il paziente è un
candidato idoneo o meno alla chirurgia refrattiva e soprattutto, quale tipo di intervento è più
adeguato.
Prima di una visita oculistica di questo tipo di solito è bene, per avere una valutazione migliore e
completa, sospendere l’uso di eventuali lenti a contatto con modalità e tempistiche associate al tipo
stesso di lenti a contatto in uso.
4
Il check up refrattivo comprende:
-
un accurato esame della refrazione, attraverso la cicloplegia, che permette di misurare con
precisione la refrazione e quindi l’entità del difetto visivo da correggere;
-
al paziente vengono somministrate alcune gocce di collirio in grado di paralizzare il
muscolo che permette la naturale accomodazione del cristallino e di dilatare la pupilla,
questo permette allo specialista di eseguire un’accurata refrazione ed inoltre permette una
attenta visione del fondo oculare che consente di escludere lesioni retiniche;
-
la topografia corneale, che permette di analizzare la forma e la regolarità della cornea: il
paziente fissa il centro di una serie di anelli concentrici luminosi, la cui proiezione sulla
superficie della cornea viene analizzata dal computer, che metterà in risalto le eventuali
anomalie o sofferenze di cui può essere affetta la cornea stessa.
Come si possono correggere i difetti refrattivi
La chirurgia refrattiva principalmente si suddivide in:
-
laser ad eccimeri (PRK, LASIK)
-
impianto di lenti intraoculari fachiche in camera posteriore (ICL, PRL).
Sarà l’oculista ad indicare quale trattamento è il più idoneo, sia in considerazione del difetto
refrattivo riscontrato, che dell’esito degli esami più approfonditi che devono sempre essere
scrupolosamente eseguiti in previsione di eventuale chirurgia refrattiva, in modo da non incorrere in
particolari disagi e/o rischi postoperatori.
Laser ad eccimeri
In oftalmologia vengono usati diversi tipi di laser, che sfruttano gli effetti che possono provocare
sul bersaglio: evaporazione, incisione o riscaldamento.
Con l’energia laser l’oculista può tagliare, rimuovere o distruggere una piccolissima parte di tessuto
dell’occhio con una precisione infinitesimale.
Il laser ad eccimeri è uno strumento di modernissima concezione che permette di asportare
microscopiche frazioni di tessuto corneale, in superficie o nello strato intermedio, mediante
l’emissione di un raggio laser facente parte della gamma dei raggi ultravioletti.
Il tessuto viene asportato con una precisione straordinaria, impossibile alla mano umana, nell’ordine
di micron (millesimo di millimetro) per ogni colpo emesso e con una riproducibilità non
raggiungibile a tutt’oggi da nessun altro mezzo.
Questa caratteristica viene sfruttata in particolare per “rimodellare” la curvatura corneale centrale;
così facendo è possibile eliminare o ridurre i difetti di refrazione quali la miopia, l’ipermetropia e
l’astigmatismo.
Per i vari difetti refrattivi esistono quindi diversi tipi di laser, ognuno specifico e selettivo per le
diverse strutture oculari.
5
Attualmente esistono fondamentalmente due tipi di chirurgia laser refrattiva:
la fotoablazione corneale di superficie o PRK oppure la cheratomileusi intrastromale o LASIK.
Fotoablazione corneale di superficie (PRK)
La miopia, l’astigmatismo e l’ipermetropia vengono oggi trattati con la PRK mediante laser ad
eccimeri che consente una precisione ed una delicatezza d’intervento prima sconosciute.
L’obiettivo della PRK è rimodellare la cornea in modo tale da permettere ai raggi di luce
provenienti dagli oggetti di andare a fuoco nitidamente sulla retina.
Il laser ad eccimeri emette un fascio di luce ultravioletto con altissima energia specifica ma basso
potere penetrante nelle cellule biologiche, causando una fotoablazione per dissociazione molecolare
su strati infinitesimali e senza danno per le cellule adiacenti.
Il raggio laser può rimuovere, entro valori predeterminati dal chirurgo, strati monocellulari, in
quanto interrompe i legami tra le molecole e provoca una evaporazione del bersaglio.
Con ritocchi infinitesimali, la curvatura della superficie corneale dell’occhio viene adattata in modo
permanente alle esigenze del paziente.
La PRK è particolarmente efficace nel trattamento della miopia: in questo caso la cornea viene
appiattita e ciò viene realizzato rimuovendo (per evaporazione) la parte centrale più superficiale
della cornea, detta epitelio.
Per correggere l’astigmatismo, la cornea deve essere resa maggiormente sferica; modificando la
forma del raggio il tessuto viene rimosso in una direzione piuttosto che nell’altra.
Per correggere l’ipermetropia il trattamento prevede una fotoablazione ad anello periferico corneale
così da permettere una maggiore curvatura centrale della cornea. Si può effettuare solo su valori
medi d’ipermetropia.
Nel trattamento dell’ipermetropia viene impiegato anche il laser ad Olmio (Termocheratoplastica).
Il centro della cornea deve essere reso più curvo: il raggio laser viene diretto sugli strati di tessuto
nella zona che circonda quella centrale provocandone la contrazione.
Il laser ad Olmio è ad effetto termico, fa cioè aumentare la temperatura del tessuto colpito
provocando un effetto meccanico di contrazione. A differenza del laser ad eccimeri, il laser ad
olmio non causa evaporazione di tessuto.
Intervento di chirurgia refrattiva con Laser ad eccimeri (PRK)
L’intervento chirurgico viene praticato in anestesia topica, ovvero mediante l’instillazione di alcune
gocce di collirio anestetico, viene poi posizionato un piccolo divaricatore palpebrale, viene asportata
una parte della sottile membrana superficiale che riveste la cornea (epitelio) nella zona in cui verrà
eseguito il trattamento laser, che avrà una durata di circa 30-60 secondi. In seguito è applicata una
lente a contatto terapeutica ed un collirio antibiotico.
6
Nei giorni che seguono l’intervento, l’occhio è dolente fino a che le cellule superficiali della cornea,
rimosse con la fotoablazione, non si sono riprodotte. Il recupero visivo avviene in 2-3 settimane,
mentre il completo processo di guarigione, che dipende dalla reazione biologica individuale, richiede
talvolta alcuni mesi.
Cheratomileusi intrastromale (LASIK)
La LASIK abbina l’intervento chirurgico al trattamento laser, in quanto, in questo tipo di
trattamento, il laser ad eccimeri viene applicato all’interno della cornea e non sulla sua superficie.
Il chirurgo, con uno strumento chiamato microcheratomo, taglia un sottile strato semicircolare di
tessuto superficiale della cornea, che viene ribaltato e appoggiato lateralmente. Una volta esposta la
parte interna della cornea, viene azionato il raggio laser ad eccimeri che la rimodella, correggendo il
difetto refrattivo.
Infine lo strato di tessuto corneale, precedentemente sollevato, viene ricollocato senza necessità di
punti di sutura, in quanto l’aderenza tra le due parti di tessuto risulta già molto buona dopo un
minuto.
Dopo l’intervento, a differenza di quanto avviene con la PRK, il paziente non prova dolore, non
essendo stato rimosso il tessuto superficiale della cornea (la superficie di cicatrizzazione risulta
minore), ma un semplice fastidio. Anche il recupero visivo è più rapido.
Complicazioni dovute al trattamento laser
Una certa percentuale di pazienti (5-20%) non ottiene dopo il trattamento il risultato desiderato o
vede regredire parte della correzione ottenuta: ciò significa che dovrà utilizzare ancora gli occhiali,
anche se con lenti più leggere.
È necessario che si parta da aspettative realistiche: in caso di gravi difetti refrattivi, il trattamento
laser migliora il disturbo, più raramente lo elimina completamente.
La regressione avviene quando fattori indipendenti dalla precisione del laser o dalla mano del
chirurgo influenzano il processo di guarigione, che dipende dalla risposta dei tessuti all’azione del
laser ed è quindi diverso a seconda del paziente.
Il riassestamento corneale può causare una temporanea ipermetropia, che necessita di alcune
settimane e talvolta di alcuni mesi per essere completamente eliminata. Raramente può insorgere
una velatura della cornea nella zona trattata, soprattutto nei casi in cui il difetto refrattivo è elevato.
Tale velatura può determinare una diminuzione della capacità visiva, che di norma regredisce in
qualche mese.
Impianto di lente intraoculare fachica
È un altro tipo di tecnica chirurgica che rappresenta una valida alternativa, a disposizione della
chirurgia refrattiva, per la correzione dei difetti di refrazione di rilevante entità (elevate miopie,
comprese tra -3.00 D e -20.00 D o elevate ipermetropie, comprese tra +3.00 D e + 15.00 D), o
7
quando non è possibile sottoporsi ad intervento laser (PRK o Lasik), come può succedere se lo
spessore corneale non è sufficiente oppure se si è in presenza di particolari sofferenze corneali, in
questi casi il paziente risulterebbe non idoneo alla tradizionale chirurgia refrattiva con laser ad
eccimeri, anche se il difetto di refrazione è basso.
È intuitivo, dal momento che questo tipo di lenti fachiche intraoculari siano in grado di correggere
difetti refrattivi elevati, come sia possibile far rientrare tutti o quasi tutti i pazienti nella casistica
degli “idonei” o “operabili”, estendendo quindi in maniera considerevole, la possibilità di liberarsi
finalmente ed in modo definitivo, dall’uso di una protesi quale l’occhiale o le lenti a contatto.
Le lenti fachiche vengono impiantate all’interno dell’occhio in camera posteriore, ovvero tra l’iride
ed il cristallino, senza alterare minimamente l’anatomia oculare, mantenendo quindi integre la
funzione e la struttura oculare, compresa la capacità accomodativa (ovvero il meccanismo
autonomo, dato dalla contrazione del cristallino, che permette di creare sulla retina immagini
“nitide”, “a fuoco”), in quanto sono sì delle lenti intraoculari artificiali, ma addizionali, ovvero che
si aggiungono al cristallino naturale, senza sostituirlo (come avviene invece nell’intervento
chirurgico di cataratta).
Rispondendo in questo modo, in maniera positiva all’esigenza dei pazienti di mantenere inalterata la
funzionalità del cristallino, ricordando che i pazienti candidati a questo tipo di intervento sono
maggiormente pazienti giovani.
Altro principale grande pregio dell’impiego delle lenti fachiche, oltre al rapido recupero visivo
quantitativo e qualitativo che offrono, è la loro reversibilità, ovvero la possibilità di rimozione, nel
senso che sarà sempre possibile asportare la lente fachica introdotta al fine di risolvere un’eventuale
variazione della capacità visiva o per qualsiasi altra complicanza, riportando il paziente all’esatta
condizione preoperatoria.
Questo è un grande vantaggio che la chirurgia refrattiva mediante laser ad eccimeri invece non
offre.
Tutte queste caratteristiche hanno portato negli ultimi anni ad un lento ma progressivo incremento
degli impianti di lenti fachiche in pazienti per i quali non era consigliato sottoporsi ad un
trattamento laser tradizionale.
Esistono infine due tipi di lenti intraoculari fachiche da camera posteriore:
-
PRL
-
ICL
8
Lente fachica PRL (immagine 6)
È una lente interamente in silicone, l’idrofobicità del materiale insieme alla geometria della lente
stessa, permettono a quest’ultima di “flottare” rimanendo sospesa sul cristallino ad una “distanza di
sicurezza”.
Il diametro complessivo della lente è più piccolo della distanza solco-solco, al fine di evitare
pressioni sulle strutture intraoculari. Il range diottrico per miopia della PRL è compreso tra -3.00D e
-20.00D, per ipermetropia tra +3.00D e +15.00D.
Immagine 6
Lente fachica ICL (immagini 7 e 8)
È una lente composta in parte da un materiale biocompatibile chiamato collagene. L'intervento
viene effettuato in pazienti di solito con più di 21 anni e con una miopia dalle -3 alle -30 diottrie.
Immagine 7
Immagine 8
La grande novità relativa a questo tipo di lenti intraoculari, è che esistono anche le ICL toriche, che
consentono di correggere un astigmatismo associato alla miopia, quando l'astigmatismo non può
essere corretto con l’incisione corneale o non è consigliabile un trattamento laser aggiuntivo.
Entrambe le lenti fachiche (PRL ed ICL) sono pieghevoli, significa che viene effettuata un’incisione
molto piccola al fine di poterle inserire all’interno dell’occhio e questo, da una parte esclude il
rischio di un astigmatismo indotto dall’intervento chirurgico stesso e dall’altra riduce i tempi di
guarigione.
9
Come avviene l’intervento
L’intervento viene eseguito in anestesia topica (collirio anestetico), viene operato prima un occhio e
poi, a distanza di circa 7-15 giorni, il secondo occhio.
Viene fatta una microincisione sulla cornea attraverso cui viene inserita, appena dietro l’iride e di
fronte al cristallino, la lente fachica. La lente artificiale si apre nella sua forma estesa e questa
procedura non richiede suture.
Una volta inserita (l’intervento dura circa 10-15 minuti) la lente fachica risulta invisibile a occhio
nudo, potrà essere vista solo mediante microscopio e a pupilla dilatata, durante la visita oculistica.
Dopo la procedura, la visione spesso migliora istantaneamente, sebbene può essere avvertito un
leggero bruciore ed un iniziale annebbiamento.
I pazienti operati dovrebbero restare a casa a riposo ed evitare sforzi fisici eccessivi almeno per i
primi giorni consecutivi l’intervento.
La prima visita di controllo si esegue solitamente il giorno seguente l’intervento, al fine di valutare
l’immediato postoperatorio e confermare o modificare la terapia farmacologica.
I rischi legati all’impianto
Sono complicanze rare ma possibili e tra queste si ricordano ad esempio: l’infiammazione,
l’infezione, la cataratta, l’aumento delle possibilità di un distacco di retina, problemi con la guida
notturna (aloni), aumento della pressione oculare che può danneggiare il nervo ottico, …
È bene precisare però che, come in tutti gli interventi chirurgici, anche l’impianto delle lenti
intraoculari fachiche non sfuggono alla regola generale secondo la quale non esiste una chirurgia
senza rischi.
10
Bibliografia
•
BENNET A.G., RABBETS R.B., “Clinical visual optics”, 1984.
•
BERMAN M., NELSON P., COOLEN B., “Objective refraction: comparison of the
retinoscopy and automated perimetry”, <Am. J. Optom. Physiol. Opt.>, 1984.
•
CONTINO F., “ottica fisiopatologia”, 1983.
•
CURTIN BJ., “The pathogenesis of congenital miopia”, <Arch. Ophthalmol.>, 1963.
•
DUANE T.D., “Clinical Ophthalmology”, 1979.
•
DUKE-ELDER, “Practice of refraction”, 1978.
•
HENSON D.B., “optometric instrumentation”, 1983.
•
KANSKI JACK J., “Oftalmologia Clinica”, 1990
•
MAIONE M., “Manuale di ottica fisiologica”, 1957.
•
MICHAELS D.D., “Visual optics and refraction: a clinical approach”, 1985.
•
PEYMAN G.A., SANDRES P.R., GOLDBERG M.F., “Oftalmologia: principi e pratica”,
1981.
•
REINECKE K.D., HERN R.J., “Refraction. A programmed test”, 1983.
•
SLOANE A.E., GARCIA G.E., “Manual of refraction”, 1979.
•
SOI (Società Oftalmologia Italiana), AICCER (Associazione Italiana di chirurgia della
Cataratta e Refrattiva), “Chirurgia refrattiva: principi e tecniche”, 2000.
11