6
DENTAL TRIBUNE
TeknoScienza
Anno II n. 5 - Maggio 2006
Italian Edition
Riabilitazione implantoprotesica in un paziente
edentulo HIV positivo (con follow-up di 3 anni)
Negli ultimi anni la diagnosi precoce di infezione da HIV e l’introduzione
delle moderne terapie antiretrovirali hanno mutato la morbidità e la qualità
di vita dei pazienti sieropositivi: miglioramenti che spingono i soggetti HIVpositivi a richiedere sempre più spesso cure odontoiatriche. In letteratura
solo pochi articoli si occupano di HIV e impianti dentali.
Scopo del presente lavoro è presentare un “case report” di una riabilitazione implantare mandibolare e mascellare in un paziente edentulo HIVpositivo, un uomo di 47 anni, positivo per infezione da HIV e HCV, riabilitato con protesi fissa avvitata tipo Toronto su 5 impianti nella zona
intraforamina della mandibola e con overdenture ritenuta da barra su 4
impianti nel mascellare superiore.
A 36 mesi di follow-up nessun impianto è stato perso, tutte le 9 fixture
sono clinicamente e radiograficamente osseointegrate, gli impianti
mandibolari mostrano valori ISQ > 65 e una media aritmetica di 68,7 ISQ.
In accordo con i dati presenti in letteratura, la riabilitazione implantare
può essere presa in considerazione nei pazienti HIV positivi specialmente
nelle prime fasi dell’infezione, con bassa immunodepressione e rischio di
complicazioni limitato.
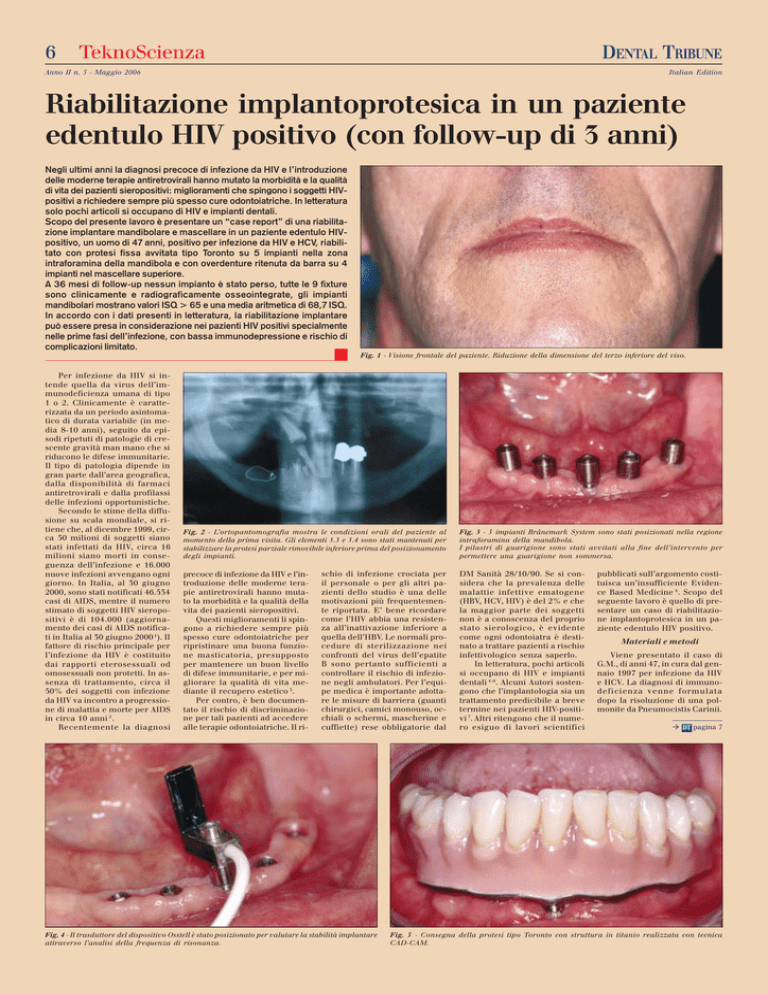
Fig. 1 - Visione frontale del paziente. Riduzione della dimensione del terzo inferiore del viso.
Per infezione da HIV si intende quella da virus dell’immunodeficienza umana di tipo
1 o 2. Clinicamente è caratterizzata da un periodo asintomatico di durata variabile (in media 8-10 anni), seguito da episodi ripetuti di patologie di crescente gravità man mano che si
riducono le difese immunitarie.
Il tipo di patologia dipende in
gran parte dall’area geografica,
dalla disponibilità di farmaci
antiretrovirali e dalla profilassi
delle infezioni opportunistiche.
Secondo le stime della diffusione su scala mondiale, si ritiene che, al dicembre 1999, circa 50 milioni di soggetti siano
stati infettati da HIV, circa 16
milioni siano morti in conseguenza dell’infezione e 16.000
nuove infezioni avvengano ogni
giorno. In Italia, al 30 giugno
2000, sono stati notificati 46.534
casi di AIDS, mentre il numero
stimato di soggetti HIV sieropositivi è di 104.000 (aggiornamento dei casi di AIDS notificati in Italia al 30 giugno 2000 1). Il
fattore di rischio principale per
l’infezione da HIV è costituito
dai rapporti eterosessuali od
omosessuali non protetti. In assenza di trattamento, circa il
50% dei soggetti con infezione
da HIV va incontro a progressione di malattia e morte per AIDS
in circa 10 anni 2 .
Recentemente la diagnosi
Fig. 2 - L’ortopantomografia mostra le condizioni orali del paziente al
momento della prima visita. Gli elementi 3.3 e 3.4 sono stati mantenuti per
stabilizzare la protesi parziale rimovibile inferiore prima del posizionamento
degli impianti.
precoce di infezione da HIV e l’introduzione delle moderne terapie antiretrovirali hanno mutato la morbidità e la qualità della
vita dei pazienti sieropositivi.
Questi miglioramenti li spingono a richiedere sempre più
spesso cure odontoiatriche per
ripristinare una buona funzione masticatoria, presupposto
per mantenere un buon livello
di difese immunitarie, e per migliorare la qualità di vita mediante il recupero estetico 3.
Per contro, è ben documentato il rischio di discriminazione per tali pazienti ad accedere
alle terapie odontoiatriche. Il ri-
schio di infezione crociata per
il personale o per gli altri pazienti dello studio è una delle
motivazioni più frequentemente riportata. E’ bene ricordare
come l’HIV abbia una resistenza all’inattivazione inferiore a
quella dell’HBV. Le normali procedure di sterilizzazione nei
confronti del virus dell’epatite
B sono pertanto sufficienti a
controllare il rischio di infezione negli ambulatori. Per l’equipe medica è importante adottare le misure di barriera (guanti
chirurgici, camici monouso, occhiali o schermi, mascherine e
cuffiette) rese obbligatorie dal
Fig. 4 - Il trasduttore del dispositivo Osstell è stato posizionato per valutare la stabilità implantare
attraverso l’analisi della frequenza di risonanza.
Fig. 3 - 5 impianti Brånemark System sono stati posizionati nella regione
intraforamina della mandibola.
I pilastri di guarigione sono stati avvitati alla fine dell’intervento per
permettere una guarigione non sommersa.
DM Sanità 28/10/90. Se si considera che la prevalenza delle
malattie infettive ematogene
(HBV, HCV, HIV) è del 2% e che
la maggior parte dei soggetti
non è a conoscenza del proprio
stato sierologico, è evidente
come ogni odontoiatra è destinato a trattare pazienti a rischio
infettivologico senza saperlo.
In letteratura, pochi articoli
si occupano di HIV e impianti
dentali 4-8. Alcuni Autori sostengono che l’implantologia sia un
trattamento predicibile a breve
termine nei pazienti HIV-positivi 7. Altri ritengono che il numero esiguo di lavori scientifici
pubblicati sull’argomento costituisca un’insufficiente Evidence Based Medicine 8. Scopo del
seguente lavoro è quello di presentare un caso di riabilitazione implantoprotesica in un paziente edentulo HIV positivo.
Materiali e metodi
Viene presentato il caso di
G.M., di anni 47, in cura dal gennaio 1997 per infezione da HIV
e HCV. La diagnosi di immunodeficienza venne formulata
dopo la risoluzione di una polmonite da Pneumocistis Carinii.
à
pagina 7
Fig. 5 - Consegna della protesi tipo Toronto con struttura in titanio realizzata con tecnica
CAD-CAM.
DENTAL TRIBUNE
TeknoScienza
Italian Edition
ß
Anno II n. 5 - Maggio 2006
pagina 6
Le cure iniziali prevedevano
una terapia antiretrovirale
(HAART: Higly active antiretroviral therapy) con nucleosidi
inibitori della trascrittasi inversa (Zidovudina 300 mg ev, Lamivudina 150 mg ev) e un inibitore delle proteasi (Indinavir 800
mg im). Nell’autunno del 2001 il
paziente giunse alla nostra osservazione per cure odontoiatriche (Fig. 1). Sebbene ancora sottoposto a terapia antiretrovirale
(Zidovudina 300 mg ev, Lamivudina 150 mg ev, nevirapina 200
mg ev), la conta dei linfociti CD4+
era 912/ml (v.n. 560-1440/ml) e
l’HIV-RNA, che rappresenta la
carica virale, non era rilevabile
(< 50 copie/ml). L’immunodeficit
HIV correlato, inizialmente molto grave, risultava quindi regredito. All’esame obiettivo intraorale le mucose apparivano di
aspetto normale, la salivazione
buona, assente la linfoadenopatia cervicale. Il paziente era portatore di uno scheletrato inferiore, che mal tollerava 9, ed esprimeva il desiderio di essere riabilitato con protesi fissa mandibolare . Gli elementi residui, giudicati irrecuperabili (Fig. 2), vennero tutti estratti. Il 3.3 e il 3.4
vennero avulsi solo un mese prima dell’inserimento delle fixture poiché contribuivano ancora
in parte alla stabilizzazione del
parziale provvisorio. Venne richiesta una tomografia computerizzata per la pianificazione
della chirurgia implantare 10 .
Dopo la premedicazione (2 mg
di Diazepam per os e 2 g di Amoxicillina per os 1h prima dell’intervento), 5 impianti Mk III TiUnite Brånemark System 3.75 x
15 mm (Nobel Biocare AB,
Gothemburg, Sweden) vennero
posizionati nell’area intraforamina della mandibola (Fig. 3).
Poiché l’impianto più distale
nel terzo quadrante (sito post
estrattivo) presentava basso
torque-insertion (< 20 N/cm2), la
possibilità di caricare precocemente gli impianti venne esclusa 11-13.
Per evitare al paziente una
seconda chirurgia, venne adottata una procedura one-stage
avvitando i pilastri di guarigione sulle fixture prima di suturare 14-17. La post-medicazione prevedeva la copertura antibiotica
con Amoxicillina 2 g/die per sei
giorni e sciacqui con clorexidina
0,2% 3/die. La sutura venne rimossa dopo 10 giorni e al paziente venne riconsegnata la protesi
totale ribasata con materiale
condizionante. Dopo 4 mesi di
guarigione non sommersa, la
stabilità implantare venne misurata attraverso l’analisi della frequenza di risonanza 18 con il dispositivo Osstell (Integration
Diagnostics AB, Gothemburg,
Sweden) (Fig. 4).
Gli impianti mostravano valori ISQ (Implant Stability Quotient) = 60. L’impronta delle teste delle fixture venne rilevata
con tecnica pick-up utilizzando
un portaimpronte individuale
forato e gesso. Dopo la registrazione dei rapporti intermascellari e la valutazione estetica, la
struttura in titanio della protesi
tipo Toronto venne realizzata
utilizzando una tecnica CADCAM (All-in-OneTM , Nobel Biocare AB, Gothemburg, Sweden).
Dopo il controllo dei contatti
occlusali e degli spazi igienici,
7
Fig. 6 - Barra con attacchi a pallina per overdenture superiore.
la protesi venne avvitata a 32 N/
Cm (Fig. 5). Il mascellare superiore venne riabilitato inizialmente con una nuova protesi totale. Successivamente, vista l’ottima risposta ossea al trattamento mandibolare, si procedeva all’inserimento di 4 impianti nella
premaxilla (Mk III Ti-Unite Brånemark System RP x 11,5-10 e
8,5 mm) per la realizzazione di
una overdenture su barra (Fig.
6). Quest’ultima presentava tre
ball attachment di cui solo due
attivati per non sovraccaricare le
fixture (Fig. 7-9). Durante il primo anno il paziente venne con-
trollato dall’igienista dentale
ogni 3 mesi, mentre dall’anno
successivo ogni 6. Molta importanza venne data alla sua compliance. Il controllo radiografico
dell’osso perimplantare venne
eseguito a 6-12-24 e 36 mesi.
Risultati
A 36 mesi di follow-up nessun impianto è stato perso.
Tutte le 9 fixture sono clinicamente stabili. A livello mandibolare gli impianti mostrano
valori ISQ > 65 e una media arità
pagina 8
8
DENTAL TRIBUNE
TeknoScienza
Anno II n. 5 - Maggio 2006
Italian Edition
Fig. 7 - Particolare degli attacchi attivati che consentono alla protesi un
leggero grado di mobilità sul piano sagittale.
ß
pagina 7
metica di 68,7 ISQ (Fig. 10). Non
si segnalano complicazioni
meccaniche. I tessuti mucosi
perimplantari non mostrano infiammazione e il riassorbimento osseo rilevato radiograficamente rientra nei parametri di
Albrektsson e Zarb19 (Fig. 11).
Conclusioni
Una funzionalità ridotta dei
linfociti CD4+ e altre disfunzioni
immunologiche sono presenti
nei primi stadi dell’infezione da
HIV prima che la deplezione di
questi parametri sia rilevabile 2022
. Comunque, in generale, una
bassa conta di linfociti CD4+ è il
parametro chiave correlato alla
possibilità di sviluppare complicanze nei pazienti HIV positivi.
Questo rischio è basso nelle prime fasi della malattia o dopo un
marcato aumento dei linfociti
helper in seguito a terapia antiretrovirale (HAART), come nel
caso del nostro paziente (Fig. 12).
Anche in chirurgia ortopedica, nel caso di impianti endossei, non si riporta né un aumento dell’incidenza di infezioni
postoperatorie, né complicazioni nella guarigione ossea nei
pazienti asintomatici 23 . Harrison, tuttavia, ritiene che le com-
plicanze infettive siano correlate più che alla conta dei linfociti
helper alla condizione microbica pre-operatoria dei futuri siti
implantari 24.
Il riconoscimento delle patologie orali, oltre ad avere un valore diagnostico, implica l’inizio
di opportune cure odontoiatriche che integrano il piano terapeutico medico generale. Nei
pazienti HIV positivi, carie multiple, malattia parodontale avanzata e fenomeni ascessuali possono rappresentare foci infettivi responsabili di complicazioni
sistemiche, quali l’endocardite
batterica. La loro persistenza
può inoltre determinare una
cronica stimolazione del sistema immunitario e attivare ulteriormente la replicazione dell’HIV.
Per quanto riguarda la profilassi antibiotica in pazienti HIV
positivi che devono sottoporsi ad
un intervento di implantologia
orale, non esistono chiare e specifiche linee guida correlate alla
conta dei linfociti CD4+. La profilassi dovrebbe essere valutata
pertanto in base allo stato di salute sistemico del paziente e tipo
di chirurgia. Il rischio perioperatorio di infezione non deve eccessivamente preoccupare: la
progressiva linfocitopenia dei
linfociti helper (CD4+) determi-
na una diminuizione selettiva
dell’immunità cellulare attiva
contro le infezioni micotiche e
virali, senza peraltro incidere in
modo significativo sul rischio di
infezioni batteriche, quali tipicamente sono le infezioni odontogene. Inoltre, la candidosi del
cavo orale a seguito di terapia
antibiotica, in pazienti con questo stato immunitario (ottimo),
è rara, soprattutto se la terapia è
di breve durata.
I valori della stabilità implantare mandibolare mostrano una
diminuzione iniziale, tipica degli impianti inseriti in osso compatto 25, per poi risalire dopo il
12° mese fino a valori superiori
a 70 ISQ.
Lo sforzo da parte dell’odontoiatra e della sua equipe di cercare il ripristino funzionaleestetico
attraverso
una
riabilitazione protesica è giustificato dal fatto che una precaria
situazione dentaria può essere
d’ostacolo ad una corretta alimentazione, mentre una dieta
equilibrata permette di mantenere uno stato di immunocompetenza valido ed una migliore
qualità di vita.
Fig. 10 - Stabilità implantare espressa in valori ISQ a 4, 12, 24 e 36 mesi.
Ringraziamenti
Un sentito ringraziamento al
dottor Luigi Grivet Brancot per il
suo contributo. Un “grazie” anche il laboratorio odontotecnico
DENTAL PLATE per la gentile
collaborazione.
Marco Bevilacqua*
Paolo Ronchi*
Tiziano Tealdo*
Domenico Baldi*
Paolo Pera*
* Cattedra di Protesi Dentaria
Università degli Studi di Genova
Fig. 11 - Ortopantomografia di controllo a 30 mesi.
SEGNI E SINTOMI
Stadio asintomatico
CD4 + > 500 cells/ml
T4/T8 > 1
RISCHIO MEDICO
RIDOTTO
Informazioni
Prof. Paolo Pera
Servizio di Protesi Dentaria
Ospedale S. Martino PAD n°4
Lar go R. Benzi 10
16132 Genova , Italy
tel. +390103537421
fax +390103537402
E-mail: [email protected]
Stadio sintomatico
CD4 + 200-500 cells/ml T4/T8 ~ 1
AIDS
CD4 + > 200 cells/ml
T4/T8 < 0,5
MODERATO
SEVERO
Fig. 12 - Valutazione del rischio medico nel trattamento di HIV+/AIDS (da
Montagna3 modificata).
Bibliografia
Fig. 8 - Visione frontale della riabilitazione ultimata.
Fig. 9 - Corretta dimensione del terzo inferiore del viso.
1. Notiziario Istituto Superiore di Sanità. 2000;13(11).
2. Clinical Evidence. Edizione italiana. 2003;2.
3. Montagna F. Epatiti virali e AIDS in Odontoiatria. I quaderni
della professione n. 10. Roma: Edizioni Promoass, 2002:1327.
4. Glick M, Abel S-N. Dental implants and human
immunodeficiency virus desease. Implant Dent 1993;2:149150.
5. Rocher P, Veron C, Vert M, Chanavaz M, Donazzan M,
Hildebrand H-F. Risks and regulations related to material
used in implantology and maxillofacial surgery. Rev Stomatol
Chir Maxillofac 1995;96:281-292.
6. Rajnay Z-W, Hochstetter R-L. Immediate placement of an
endosseous root-form implant in an HIV-positive patient:
report of a case. J Periodontol 1998;69:1167-1171.
7. Riano P-C, Stevenson G-C, Moretti A-J, Nichols C-M, Flaitz
C-M. Short-term success of osseointegrated dental implants
in Hiv-positive individuals. J Dent Res 2003:82(Spec Iss B).
8. Patton L-L, Shugars D-A., Bonito A-J. A systematic review
of complication risks for HIV-positive patients undergoing
invasive dental procedures . J Am Dent Assoc
2002;133(2):195-203.
9. Preti G. Riabilitazione protesica. Unione Tipografico-Editrice Torinese 2003.
10. Rothman S-L. Dental Applications Of Computerized
Tomography: surgical planning for implant placement.
Chicago: Quintessence, 1998.
11. Ericsson I, Randow K, Nilner K, Peterson A. A early functional
loading of Brånemark dental implants: 5-year clinical followup study. Clin Impl Dent Rel Res 2000;2:70-77.
12. Nedir R, Bischof M, Szmukler-Moncler S, Bernard J-P,
Samson J. Predicting osseointegration by means of implant
primary stability. Clin Oral Implants Res 2004;15(5):520533.
13. Gapski R, Wang H-L, Mascarenhas P, Lang N-P. Critical
review of immediate implant loading. Clin Oral Implants
Res 2003;14(5):515-546.
14. Ericsson I, Randow, K, Glantz P-O, Lindhe J, Nilner K.
Clinical and radiographical features of submerged and
nonsubmerged titanium implants. Clin Oral Implants Res
1994;5(3):185-189.
15. Åstrand P, Almfeldt I, Brunell G, Hamp S-E, Hellem S, Karlsson
U. Non-submerged implants in the treatment of the
edentulous lower jaw. A 2-year longitudinal study. Clin Oral
Implants Res 1996;7:334-337.
16. Becker W, Becker B-E, Israelson H, Lucchini J-P,
Handelsman M, Ammons W, Rosemberg E, Rose L, Tucker L,
Lekholm U. One-step surgical placement of Brånemark
implants: A prospective clinical multicenter study.
International Journal of Oral Maxillofacial Implants
1997;12:454-462.
17. Engquist B, Astrand P, Anzen B, Dahlgren S, Engquist E,
Feldmann H, Karlsson U, Nord P-G, Shalom S, Svardstrom P.
Simplified methods of implant treatment in the edentulous
lower jaw. A controlled prospective study. Part I : one-stage
versus two stage surgery. Clin Implant Dent Relat Res
2002;4(2):93-103.
18. Friberg B, Sennerby L, Linden B, Grondahl K, Lekholm U.
Stability measurements of one-stage Branemark implants
during healing in mandibles. A clinical resonance frequency
analysis study. Int J Oral Maxillofac Surg 1999;28(4):266272.
19. Albrektsson T, Zarb G, Worthington P et al. The long-term
efficacy of currently used dental implants: a review and
proposed criteria of success. Int J Oral Maxillofac Implants
1986;1:11-25.
20. Lane H-C, Depper J-M, Greene W-C et al. Qualitative
analysis of immunefunction in patients with the acquired
immunodeficiency syndrome. Evidence for a selective defect
in soluble antigen recognition. N.Engl. J Med. 1985;313:7984.
21. Chougnet C. Role of CD40 ligand dysregulation in HIV
associated dysfunction of antigen-presenting cells. J Leukoc
Biol 2003;74(5): 702-9.
22. Moir S, Malspina A, Ogwaro K-M, Donoghue E-T, Hallahan
C-W, Ehler L-A, Liu S, Adelsberger J, et al. HIV-1 induces
phenotypic and functional perturbations of B cells in
chronically infected individuals. Proc Natl Acad Sci USA
2001;98(18):10362-7.
23. Harrison W-J, Lewis C-P, Lavy C-B. Wound healing after
implant surgery in HIV-positive patients. J Bone Joint Surg
Br 2002;84(6):802-6.
24. Luck J-V, Logan L-R, Benson D-R, Glasser D-B. Human
immunodeficiency virus infection: complications and
outcome of orthopaedic surgery. J Am Acad Orthop Surg
1996;4(6):297-304.
25. Meredith N. Assessment of implant stability as a prognostic
determinant. Int J Prosth 1998;11:491-501.









![modulo di consenso informato []](http://s1.studylibit.com/store/data/002425407_1-6cd2d73436cdc58f9ad99d2df8bf9f08-300x300.png)
