Anatomia e Istologia C.I. Docenti D.ssa David e Dr. Leone
Università degli studi di Palermo
Facoltà di Medicina e Chirurgia
C.d.L. in Ostetricia
Sede formativa di Trapani
A.A. 2008/2009
Annessi embrionali, placenta e cordone ombelicale
Allieve: Sonia Levantino e Daniela Grammatico
Anatomia e Istologia C.I. Docenti D.ssa David e Dr. Leone
Introduzione
Per sviluppo embrionale si intende il processo che consente allo zigote di accrescersi,
differenziarsi ed acquisire le caratteristiche della specie cui appartiene.(Lo sviluppo di un
organismo pluricellulare è quella serie di eventi che portano dallo zigote, cioè la
cellula uovo fecondata, all’individuo adulto capace di sostentarsi interagire e
riprodursi). Immediatamente dopo la fecondazione della cellula uovo da parte di
uno spermatozoo, ha inizio, durante il primo trimestre di gestazione, la fase di
formazione degli annessi embrionali. La prima fase è detta segmentazione e
consiste nel succedersi di un certo numero di rapide divisioni cellulari, le quali hanno l’effetto
di produrre alcune decine di cellule che costituiscono il primo abbozzo dell’embrione e che
sono dette blastomeri. Questi (I blastomeri) sono in genere di dimensioni
abbastanza ridotte rispetto allo zigote, perché le divisioni cellulari della
fase di segmentazione hanno l’effetto di suddividere in vari
blastomeri l’enorme massa di citoplasma dello zigote. Lo zigote
maturato adesso in blastocisti, si impianta nell’endometrio
invadendo la parete uterina. La blastocisti intorno al nono giorno
inizia a trasformarsi in blastodisco formato da una lamina ovale di due
strati: l’epiblasto a contatto con la cavità amniotica e l’ipoblasto a
contatto con il liquido contenuto nel blastocele. Pochi giorni dopo si forma un terzo foglietto
germinativo durante il periodo chiamato gastrulazione, che consiste essenzialmente in una
complessa serie di movimenti di massa delle cellule che, in strato compatto, si muovono verso
l’interno del blastocele, determinando l’invaginazione di una determinata area. Le cellule
dell’epiblasto infatti, migrano verso il centro del blastodisco formando una linea
chiamata “primitiva”. Una volta iniziata la gastrulazione, l’epiblasto diventa
endoderma, mentre l’ipoblasto diventa entoderma, il nuovo foglietto è il
mesoderma. I foglietti germinativi danno origine sia ai vari organi del corpo
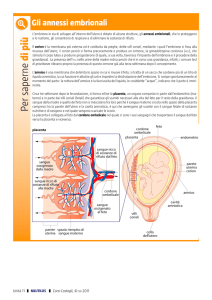
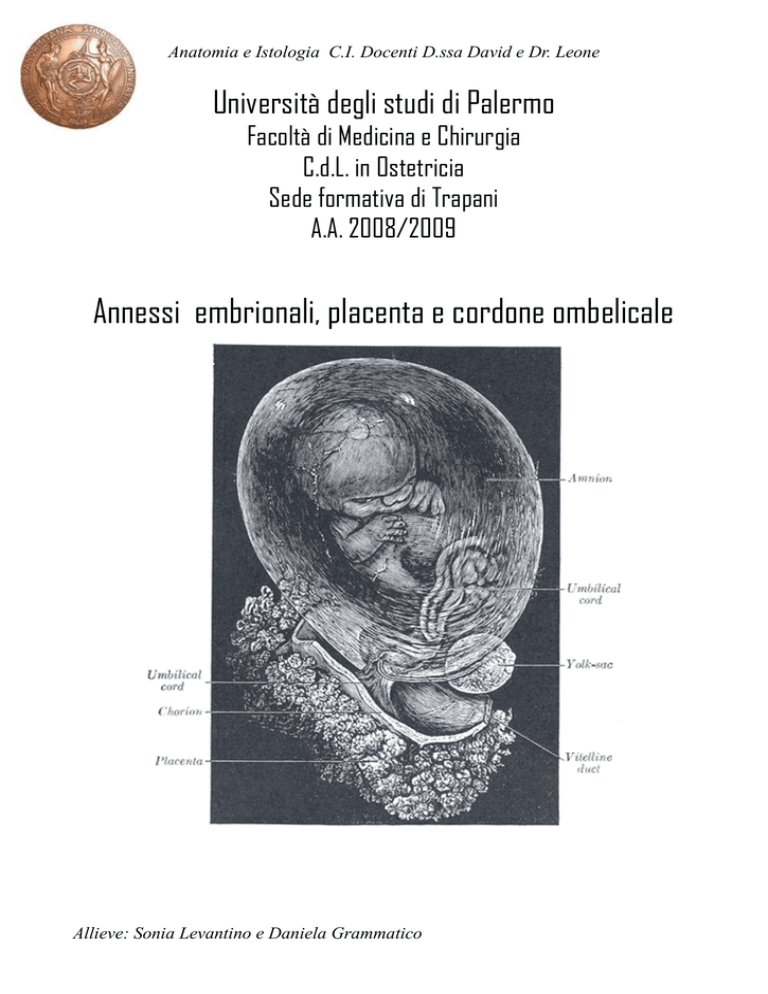
umano, sia a quattro strutture esterne all’embrione dette annessi embrionali (e questi sono): il
sacco vitellino, l’amnios, l’allantoide, il corion. Da questi si formano inoltre placenta e
funicolo ombelicale. Questi annessi embrionali sostengono lo sviluppo embrionale e fetale
mantenendo un ambiente stabile e provvedendo alla respirazione e alla nutrizione, poi
spariscono.
Allieve: Sonia Levantino e Daniela Grammatico
Anatomia e Istologia C.I. Docenti D.ssa David e Dr. Leone
Il sacco vitellino
Il sacco vitellino è il primo tra gli annessi embrionali a comparire e si origina quando le cellule
migranti dell’ipoblasto si spargono intorno e all’esterno del blastocele fino a formare un
sacchetto completo già visibile a 10 giorni dopo la fecondazione. Durante la gastrulazione le
cellule del mesoderma completano la formazione del sacco vitellino. Successivamente appaiono
vasi sanguigni nel mesoderma e il sacco vitellino sarà il luogo principalmente deputato alla
formazione delle cellule ematiche. Ogni porzione del sacco vitellino avrà un destino diverso: la
porzione prossimale va gradualmente riducendosi, formando l’intestino primitivo, la porzione
intermedia viene circondata dall’amnios e costituisce il dotto vitellino, infine l’estremo distale
si atrofizza e costituisce la vescicola ombelicale nel cui mesoblasto si originano i primi vasi e i
primi elementi sanguigni. Verso la fine della terza settimana di sviluppo nel peduncolo
ombelicale penetra un’estroflessione della porzione prossimale del sacco vitellino che contiene
dei vasi che prende il nome di allantoide.
Allieve: Sonia Levantino e Daniela Grammatico
Anatomia e Istologia C.I. Docenti D.ssa David e Dr. Leone
Amnios
Con l’espansione dello strato ectodermico si avrà la migrazione di alcune
delle sue cellule sulla superficie interna della cavità amniotica seguita da
cellule mesodermiche. L’ insieme di endoderma e mesoderma forma l’amnios,
un annesso embrionale che, come una sacca membranosa, circonda e
protegge l’embrione. Tra la lamina dell’epiblasto e il corion, verso l’ottavo
giorno di sviluppo è visibile una piccola lacuna, la vescicola amniotica che
rappresenta l’inizio della formazione di questa cavità amniotica o amnios, che poi a mano a
mano aumenta di volume. Il pavimento della cavità amniotica è formato dal disco ectodermico
(epiblasto); la restante porzione della sua parete è invece verosimilmente di origine
mesoblastica . Nella sua ulteriore evoluzione l’amnios aumenta notevolmente di volume;
inizialmente sovrasta il disco embrionario, poi lo circonda inglobando sia sacco vitellino sia il
peduncolo embrionario con l’allantoide. Verso la fine della dodicesima settimana di sviluppo il
sacco amniotico ha riempito completamente il celoma extraembrionario, e con l’aumento del
liquido amniotico, la sua parete si addossa al corion in
tutta la sua estensione. Inizialmente l’amnios è a
contatto con il corpo dell’embrione, poi con la
produzione e l’accumulo di liquido amniotico, la
membrana comincia a espandersi e l’embrione è
sospeso nel suo interno attraverso il cordone
ombelicale. Ricopre anche la faccia fetale della
placenta e continua sul funicolo ombelicale di cui
costituisce il rivestimento esterno. È molto sottile ma
abbastanza resistente e liscia, lucente e consta di un
epitelio cubico superficiale e poggia su uno strato compatto di tessuto connettivo; è privo di
vasi. Istologicamente la membrana amniotica procedendo dall’interno verso l’esterno è
costituita dai seguenti strati:
strato unico di cellule appiattite o cubiche a contatto con il liquido amniotico
membrana basale
uno strato compatto formato da fibrille addossate le une alle altre e povero di cellule
uno strato fibroblastico piuttosto spesso ricco di fibrillasti e macrofagi inseriti in un
supporto di fibre reticolari
Allieve: Sonia Levantino e Daniela Grammatico
Anatomia e Istologia C.I. Docenti D.ssa David e Dr. Leone
uno strato spongioso ricco di sostanza fondamentale mucoide e di fibre collagene ; tale
struttura che confina con la membrana coriale consente all’amnios una certa
scorrevolezza rispetto a quest’ultima.
Liquido amniotico
Fin dalle prime fasi di sviluppo nel sacco amniotico è presente un
contenuto liquido che raggiunge il suo massimo alla trentottesima
settimana (1000 ml) e successivamente inizia a diminuire fino a
ridursi a termine di gestazione a 600-800 millilitri. Se la sua quantità
è inferiore si parla di oligodramnios, se invece supera i 2000 ml si
parla di polidramnios. Al termine di gravidanza il liquido ha un
aspetto torbido, ed è costituito per il 98% d’acqua e per il 2% da
sostanze solide tra cui sostanze proteiche, zucchero,urea, acido
urico , cloruro di sodio, potassio, creatina,bilirubina e fosfolipidi.
Sono presenti inoltre ormoni come l’estriolo, la prolattina e la beta
endorfina, ed enzimi e anticorpi trasmessi direttamente dalla madre.
Nel centrifugato si riscontrano cellule epidermiche, peli, globi di vernice
caseosa che conferiscono al liquido il suddetto aspetto torbido. Nelle fasi
iniziali dello sviluppo il liquido è secreto dall’epitelio amniotico. La
composizione si modifica dalla decima-dodicesima settimana per
l’apporto dell’urina fetale, dei prodotti del metabolismo, delle
secrezioni tracheobronchiali e della trasudazione del funicolo
ombelicale. La parte acquosa del liquido amniotico si rinnova di
350 ml ogni ora, il feto ne deglutisce circa 500 ml al giorno. Il
liquido amniotico mantiene costante la temperatura del sacco
amniotico ne rende possibili i movimenti e costituisce uno strato protettivo
contro movimenti meccanici e nel travaglio contro eccessivi aumenti di pressione endouterina
durante le contrazioni del miometrio.
Allieve: Sonia Levantino e Daniela Grammatico
Anatomia e Istologia C.I. Docenti D.ssa David e Dr. Leone
Allantoide
In seguito a una estroflessione delle entoderma alla base
del sacco vitellino la cui punta entodermica cresce
verso la parete della blastocisti circondata da cellule
mesodermiche si forma l’allantoide , che darà origine
alla vescica urinaria. L’allantoide è un canale in parte
intraembrionario ed in parte extraembrionario. La
porzione intraembrionaria costituisce la vescica e l’uraco (un
cordone fibroso pieno che collega la vescica all’ombelico). La porzione extraembrionaria
contiene vasi che si distribuiscono al corion chiamati vasi ombelicali o alloantoidei. L'allantoide
subisce rapidamente un processo di atrofia dopo la costituzione della placenta ed i resti di
essa sono talvolta reperibili come piccole cavità vescicolose nel cordone ombelicale presso la
sua inserzione nel feto. Prende inoltre rapporti stretti col corion, ad eccezione delle zone in cui
il corion si trova a contatto col sacco vitellino. Nell'area in cui l'allantoide viene a contatto col
corion si formano i vasi allanto-coriali.
Corion
Il mesoderma dell’allantoide si estende completamente intorno alla parete interna del
trofoblasto diventando un tutt’uno e formando così il corion. Grazie a quest’unione e alla
formazione di questo annesso è possibile avere la connessione tra embrione e trofoblasto
risolvendo il problema della nutrizione. Il corion è costituito dal
trofoblasto rivestito a sua volta dal mesoblasto. Si ricopre ben presto di
villosità e dà origine alla placenta. La membrana coriale in
corrispondenza della zona placentare forma la lamina coriale da cui
sorgono i villi. Al di là della zona placentare nell’area che corrispondeva
originariamente al corion laeve , il corion è costituito da cellule poligonali
appiattite e separata dalla membrana amniotica mediante un sottile
strato connettivo lasso. La membrana coriale è lo strato più esterno
degli involucri fetali. Il corion si trova immediatamente al di sotto
dell’amnios da cui può essere separato agilmente essendo assai lasse le connessioni tra le due
membrane. Il corion è meno trasparente, più fragile, e più spesso dell’amnios, raggiungendo lo
spessore di 1 mm.
Allieve: Sonia Levantino e Daniela Grammatico
Anatomia e Istologia C.I. Docenti D.ssa David e Dr. Leone
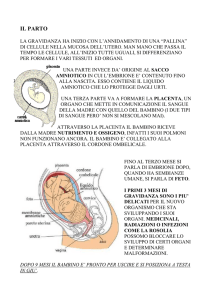
Funicolo ombelicale.
L’allantoide con i suoi vasi e il canale vitellino si accostano, mentre
procede la delimitazione dell’embrione, e si forma così il cordone
ombelicale. E’ rivestito da un epitelio, l’ectoblasto dell’amnios, che si
continua con l’ectoblasto embrionale. (Deriva dal peduncolo
ombelicale e si estende dalla faccia fetale della placenta all’ombelico
del feto.) A termine di gravidanza ha una lunghezza di circa 55 cm. La
superficie esterna è liscia, lucente, ed è costituita dall’amnios che lo inguaina e che
permette di riconoscere il decorso dei vasi sottostanti.
Presenta 14-15 volute per effetto della rotazione sul proprio
asse. Si inserisce sulla faccia fetale della placenta,
generalmente al centro; talora eccentricamente o sul margine
configurando in questo caso la cosiddetta “placenta a
racchetta”. E’ possibile l’inserzione sulle membrane (inserzione
velamentosa) ed in tale evenienza i vasi decorrono per un
tratto più o meno lungo sulle membrane prima di giungere sulla
placenta. Il cordone ombelicale è costituito dai vasi ombelicali, da un tessuto gelatinoso lasso
con elementi cellulari sparsi e con ampie lacune detto "gelatina di Warthon", e dalla guaina
amniotica. I vasi sono tre: la vena ombelicale che porta sangue arterioso dalla placenta al feto
ed è di calibro maggiore, e le arterie ombelicali laterali disposte a
spirale intorno alla vena, originate dalle arterie ipogastriche , che
portano il sangue venoso dal feto alla placenta. Tali vasi sono immersi
nella gelatina di Wharton che forma a volte dei rilievi che danno
l’aspetto di nodi del funicolo: essi sono denominati nodi falsi di
funicolo. Le arterie ombelicali presentano sulla superficie esterna
delle estroflessioni a semiluna, in passato interpretate come valvole,
che hanno il compito di agevolare la chiusura delle arterie stesse dopo il parto. Per la sua
struttura, il funicolo ombelicale appare di consistenza semirigida, flessibile e notevolmente
resistente alla trazione, potendo sopportare oltre cinque chili di peso.
Allieve: Sonia Levantino e Daniela Grammatico
Anatomia e Istologia C.I. Docenti D.ssa David e Dr. Leone
Placenta
Dal nono giorno di sviluppo si stabiliscono i primi contatti fra la
circolazione materna e le lacune del sincizio trofoblasto. Dal
ventunesimo giorno dopo la formazione del corion iniziano scambi
fra il circolo materno ed il rudimentale circolo embrionale .
All’inizio pertanto la circolazione materna è separata da quella
embrionale da una barriera formata da quattro strati: il
sinciziotrofoblasto, il citotrofoblasto, il mesoderma allantoideo e
l’endotelio del capillare allantoideo. L’involucro esterno
dell’embrione in tale periodo presenta su tutta la superficie i villi
primitivi; solo 18-20 di questi sono destinati a svilupparsi
ulteriormente a contatto con la decidua basale. Durante la decimaundicesima settimana questo processo si completa ed avviene così
la differenziazione del corion frondoso e del corion liscio; il corion
frondoso e la decidua basale si sviluppano sempre di più fino a
costituire alla dodicesima settimana un vero e proprio organo che è la placenta. La placenta è
di tipo emocoriale poiché i villi del corion sono a contatto diretto col sangue materno. La
placenta ha forma discoide con uno spessore al centro di 2-4 cm e un diametro di circa 18 cm,
il suo peso è in media fra i 500 ed i 600 g. Nella placenta va distinta una faccia fetale rivolta
verso il feto di colore grigiastro, liscia, lucente, rivestita
dall’amnios ed una faccia materna di colore rosso scuro con
una superficie rugosa che corrisponde alla decidua, in
essa si riconoscono i singoli cotiledoni separati dai setti
e che aderisce alla parete uterina. In una sezione
sagittale della placenta andando dalla faccia materna alla
faccia fetale si distinguono la decidua basale, i villi, il
corion e l’amnios. La decidua basale è rappresentata dalla
mucosa uterina modificata e costituisce la parte materna
dell’organo e si distingue, procedendo dalla parete uterina, in strato spongioso, confinante con
il miometrio, in strato compatto costituito da elementi stromali e da cellule plurinucleate
giganti, e in strato fibrinoide di Nitabuch costituito da un deposito discontinuo di fibrina. I villi
coriali sorgono dalla lamina coriale e costituiscono la porzione più estesa della parte fetale
della placenta. Si dividono in villi nutritizi che pescano liberamente nello spazio intervilloso e nel
sangue materno ed in villi barbicanti che si inseriscono nel tessuto deciduale . Questi prendono
origine dai 18-20 tronchi principali del corion frondoso, ciascuno dei quali da luogo a estese
Allieve: Sonia Levantino e Daniela Grammatico
Anatomia e Istologia C.I. Docenti D.ssa David e Dr. Leone
ramificazioni le cui estremità giungono in prossimità di quelle dei tronchi vicini. Ciascun tronco
principale corrisponde a un lobo o cotiledone placentare è separato dai lobi vicini mediante
lamine derivanti dalla decidua basale. Ciascun villo è formato da un epitelio esterno
(sinciziotrofoblasto e citotrofoblasto) e da uno stroma connettivale interno. A partire dalla
ventiquattresima settimana il citotrofoblasto si assottiglia e scompare; dalla trentaseiesima
settimana lo stroma si riduce notevolmente così che i capillari vengono a ritrovarsi a ridosso
dell’epitelio di rivestimento. La decidua basale si differenzia in una lamina basale, più
superficiale e costituita dalle cellule deciduali, e nella spongiosa
basale, più profonda e ricca di plessi venosi. La placenta si
accresce più rapidamente e più precocemente del feto. Nel
corso della dodicesima settimana il peso del corion supera
quello del feto; dopo la ventesima settimana il peso del feto
supera quello della placenta. Nelle ultime settimane di
gestazione la placenta si modifica: diminuisce l’altezza dei
villi ed alcuni di essi si atrofizzano; i capillari dei villi diventano
più superficiali; i nuclei del sinciziotrofoblasto tendono a disporsi in
ammassi lasciando zone cui il sincizio trofoblasto è molto appiattito; in alcuni punti del corion si
determina così necrosi coagulativa.
Allieve: Sonia Levantino e Daniela Grammatico
Anatomia e Istologia C.I. Docenti D.ssa David e Dr. Leone
Bibliografia
Nappi – Ostetricia e Ginecologia Vol. 2 – Idelson-Gnocchi
Martini/Timmons – Anatomia Umana – Edises
Pescetto – Ginecologia e Ostetricia Vol. 1 – Società Editrice Universo
Montalenti – Compendio di Embriologia – Napoli-Idelson
http://www.wikipedia.it
D. Berlingieri – Ginecologia e Ostetricia – Piccin
Allieve: Sonia Levantino e Daniela Grammatico