La dispepsia
Introduzione
Il "mal di stomaco" è una delle ragioni che portano molte
persone ad entrare in farmacia per chiedere un consiglio al
farmacista: c’è chi riferisce un senso di pesantezza, di gonfiore
o di nausea, chi crampi o fitte, fugaci o che durano molte ore,
chi bruciore e eruttazioni o, più genericamente, sostiene di
soffrire di "cattiva digestione" o di avere "la gastrite".
A meno che non si tratti di un fastidio assolutamente occasionale, legato ad uno stravizio
alimentare recente, e pertanto destinato a scomparire anche senza farmaci, in tutti gli altri casi,
quando cioè il disturbo è segnalato come "frequente" o "ricorrente", si deve pensare ad un
disturbo rientrante nella definizione generale di dispepsia. In questi casi il farmacista può
svolgere un ruolo importante adottando inizialmente una strategia di approfondimento dei
sintomi per indagare la presenza di "segnali di allarme" che possono far pensare ad una malattia
sottostante e indirizzare eventualmente il soggetto ad una visita medica. Inoltre può fornire utili
consigli su come modificare le abitudini di vita, sull’impiego dei farmaci di automedicazione o
prescritti dal medico.
Definizioni
Quando i pazienti con dispepsia vengono sottoposti ad indagini strumentali, possono
presentare una malattia organica (come un'ulcera gastrica o duodenale, calcoli biliari,
pancreatite o una neoplasia) responsabile dei sintomi (dispepsia organica). Tuttavia, in una
percentuale che varia tra il 50 e il 60% dei pazienti dispeptici non è possibile riscontrare
alterazioni patologiche responsabili della sintomatologia; si parla allora di dispepsia
funzionale o dispepsia non ulcerosa.
La dispepsia funzionale è solitamente definita come "dolore o malessere localizzato nella
parte superiore dell'addome (epigastrio) senza evidenze di malattie organiche responsabili
dei suddetti sintomi”. Il termine "malessere" comprende la ripienezza post-prandiale, il
senso di sazietà precoce, il gonfiore addominale, la nausea e il vomito. I sintomi devono
essere presenti in modo continuo o intermittente, per un certo numero di mesi, diverso
secondo le varie definizioni adottate dalle autorità scientifiche in materia.
A seconda della predominanza dei sintomi, le varie forme di dispepsia vengono classificate
in:
dispepsia simil-ulcerosa, quando i sintomi prevalenti sono quelli dell'ulcera peptica,
in particolare il dolore epigastrico;
dispepsia simil-motoria, quando i sintomi prevalenti sono quelli dell'alterato
1
svuotamento gastrico (sensazione di gonfiore, non dolorosa ma sgradevole, senso di
sazietà, nausea);
dispepsia non specificata, quando i sintomi non rientrano tra quelli descritti.
Si tende ad abbandonare invece il termine dispepsia simil-reflusso per identificare i pazienti
con bruciore retrosternale e rigurgito acido in quanto questi pazienti sono ricompresi nella
definizione di MRGE.
APPROFONDIMENTO
Dispepsia e MRGE: un confine incerto
Ciò che ha diviso, e continua a dividere, i gastroenterologi è se nella definizione vadano
compresi o no i sintomi legati al reflusso acido, ed in particolare il bruciore retrosternale e il
rigurgito acido: alcuni tendono ad escludere questi sintomi e a considerare la dispepsia e la
malattia da reflusso gastroesofageo (MRGE spesso indicata anche come GERD da Gastro
Eesophageal Reflux Disease) come due entità distinte, che però spesso si sovrappongono.
Altri gastroenterologi e altre linee guida non condividono invece questa posizione e
comprendono tra i sintomi della dispepsia anche il bruciore retrosternale e il rigurgito acido.
Comprensibilmente, questo influisce sui dati di prevalenza media: in quest’ultimo caso infatti
la prevalenza media, in base ai diversi studi epidemiologici condotti, è intorno al 40%, mentre
si riduce alla metà se vengono esclusi i casi con reflusso acido. Va sottolineato comunque che
una valutazione precisa di questo dato è resa difficile, in ogni caso, dall'andamento tipico della
dispepsia funzionale nella quale si alternano periodi di benessere con frequenti recidive.
L'incertezza che regna nella definizione della dispepsia funzionale denota anche l’insufficiente
conoscenza delle cause che la determinano. Sono stati infatti indicati diversi fattori quali
l’ipersensibilità della mucosa gastrica alla secrezione acida, i disturbi della motilità
gastroduodenale, l’infezione da Helicobacter pylori, lo stress e i disturbi psicologici.
Cos’è l’Helicobacter pylori
L’Helicobacter pylori è un batterio spiraliforme che può colonizzare la mucosa gastrica.
L’infezione è spesso asintomatica, ma talvolta può provocare gastrite e ulcere a livello dello
stomaco o del duodeno. Per molto tempo si è ritenuto che l’ulcera fosse provocata
prevalentemente dallo stress e dall’assunzione di cibi irritanti (es. alimenti piccanti o cibi
aciduli). Il trattamento si limitava alla prescrizione di farmaci sintomatici ed al consiglio di
seguire una dieta leggera. All’inizio degli anni ‘80 prende forma un’ipotesi, secondo cui
l’origine dell’ulcera sarebbe prevalentemente infettiva. Nel 1982, due medici australiani,
Robin Warren e Barry Marshall, isolano per la prima volta un batterio, Helicobacter pylori,
che sembra essere responsabile dello sviluppo dell’ulcera gastrica e duodenale. Soltanto nel
1994 il National Institute of Health (Nih) americano dichiarerà l’esistenza di una stretta
2
associazione tra l’ulcera gastroduodenale e l’infezione da Helicobacter. Nel 1996 la Food
and Drug Administration (FDA) approva negli Stati Uniti il primo trattamento antibiotico
specifico. Nel 2005, Marshall e Warren ricevono il premio Nobel per la medicina proprio
grazie alla scoperta dell’Helicobacter : oggi si stima infatti che circa il 90% delle ulcere
duodenali e l’80% di quelle gastriche siano di origine infettiva.
GLOSSARIO
Prevalenza
Numero totale di casi di una particolare malattia o condizione in una popolazione, senza
distinzione
tra
nuovi
e
vecchi
casi.
Da non confondere con l’incidenza che è l’occorrenza di nuovi casi di una determinata
patologia in una popolazione in un dato periodo di tempo.
APPROFONDIMENTO
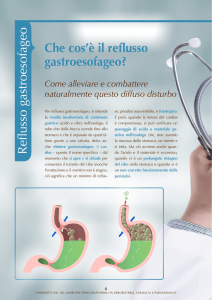
Malattia da Reflusso Gastro Esofageo (MRGE)
La Malattia da Reflusso Gastro Esofageo è una condizione patologica piuttosto
comune in cui lo sfintere gastroesofageo non si chiude efficacemente,
permettendo così il ritorno del contenuto gastrico nell’esofago. Questo sfintere
dovrebbe aprirsi solo per consentire il transito del cibo verso lo stomaco, per
richiudersi subito dopo. Quando questo non accade, l'acidità gastrica e gli
eventuali
sali
biliari
presenti
irritano
la
mucosa
dell'esofago.
La MRGE non è quindi dovuta ad una eccessiva produzione di acido. Il sintomo
chiave è il bruciore retrosternale, con o senza reflusso di acido in bocca, che
spesso si irradia verso il collo e peggiora mangiando o quando ci si sdraia.
Non sempre però il bruciore retrosternale è segno di MRGE, in quanto può esservi bruciore
retrosternale episodico, privo di significato patologico e che disturba solo lievemente il paziente.
Nella MRGE il reflusso acido provoca sintomi e complicazioni che influenzano pesantemente il
benessere del soggetto, presentandosi anche con una frequenza uguale o superiore a 2 episodi per
settimana. Tuttavia, non c'è una stretta correlazione fra frequenza e gravità del bruciore
retrosternale e danni alla mucosa, così come vi sono casi di MRGE con complicazioni pur in
presenza di sintomatologia modesta o assente (MRGE silente).
Spesso il reflusso si presenta durante il riposo notturno, quando viene meno l'effetto dalla gravità
nel trattenere il succo gastrico nello stomaco, provocando il risveglio del paziente a causa del
rigurgito acido o per la tosse indotta.
Le complicazioni della MRGE sono l'esofagite erosiva , le stenosi esofagee, le ulcerazioni
dell'esofago e, complicazioni più gravi e potenzialmente letali, la perforazione, l'aspirazione e
l'emorragia. La MRGE è il principale fattore di rischio per lo sviluppo dell'esofago di Barrett, una
3
alterazione dell'epitelio della mucosa predisponente lo sviluppo di adenocarcinoma dell'esofago.
Cosa fare?
I consigli sugli stili di vita sono gli stessi riportati nel testo per la dispepsia, con una enfasi
particolare sull'importanza del controllo del peso corporeo, dal momento che vi è una forte
correlazione fra obesità e riduzione del tono dello sfintere esofageo inferiore.
La terapia farmacologica, si basa soprattutto sull'impiego degli inibitori della pompa protonica e
degli H2 antagonisti.
Come funziona lo stomaco?
Nello stomaco avviene la chimificazione,
ossia la trasformazione del bolo in poltiglia
semiliquida definita chimo e la sua
sterilizzazione (eliminazione di agenti
patogeni) per azione dei succhi gastrici,
prodotti dalle ghiandole abbondanti nel
fondo e nel corpo. Le onde di mescolamento
(una ogni 20 secondi) favoriscono la
penetrazione dei succhi in tutta la massa
alimentare. Una volta formato il chimo, le
contrazioni dello stomaco lo spingono verso
il piloro e quindi nell'intestino tenue. Il
tempo di permanenza varia in base al tipo di
pasto e può variare da pochi minuti per un
liquido a 1-2 ore per i carboidrati, 2-3 ore per
le proteine, 5 o più ore per i grassi.
In un primo momento tutti gli alimenti si depositano nello stomaco secondo l'ordine della loro
assunzione e verrà digerito per primo quello ingerito per primo. Quando le dimensioni delle
particelle di chimo sono ridotte a un diametro di circa mezzo millimetro, grazie a un'onda
peristaltica il piloro si apre lasciando passare solo una piccola parte del chimo (1-2%) a ogni onda
(lo stomaco cede all'intestino solo la quantità di chimo che quest'ultimo può digerire e assorbire).
Nella fase di digiuno l'apertura del piloro raggiunge la massima ampiezza e ciò avviene grazie a
potenti onde peristaltiche che si sviluppano, a intervalli di circa 2 ore, con lo scopo di far avanzare
materiali indigeribili. Lo strato più interno dello stomaco, la mucosa, è formata da una grande
varietà di cellule: quelle mucipare, a secrezione mucosa, quelle parietali, che producono acido
cloridrico, quelle principali, che secernono pepsinogeno, e le cellule G che producono gastrina.
4
Il ruolo del farmacista
Molte persone affette da dispepsia si rivolgono al farmacista, prima ancora che al loro medico,
per ottenere un farmaco che possa aiutarli a controllare i sintomi soprattutto quando sono lievimoderati o intermittenti.
Nella comunicazione "farmacista-paziente con dispepsia" bisogna aver presente alcuni elementi
che, senza voler stereotipare situazioni che possono essere diverse, ricorrono tuttavia con una
certa frequenza:
Molte persone attribuiscono i loro disturbi di stomaco a stili di vita non corretti
(alimentazione, fumo, bevande alcoliche) e tendono a rimandare nel tempo il
consulto con il proprio medico temendo la sua disapprovazione; la disponibilità di
medicinali di automedicazione efficaci nella soppressione dei sintomi può
ritardare ulteriormente l’approfondimento diagnostico anche in presenza di
segnali di allarme. Da ciò l’importanza di rivolgere al cliente alcune domande per
capire se indirizzarlo o meno ad una visita medica.
Per contro molte persone somatizzano a livello gastrointestinale disturbi
psicologici, ansia e stress e prestano ai disturbi gastrointestinali eccessiva
attenzione e preoccupazione. Poiché spesso non esiste una causa organica
dimostrabile di dispepsia, è necessario avere un atteggiamento di comprensione e
rassicurazione del paziente, offrendogli possibilmente supporti informativi sulla
dispepsia.
5
Escludere segnali di allarme
L’attuale disponibilità di diverse categorie di farmaci OTC, che il farmacista può consigliare ad un
paziente con dispepsia funzionale, non deve far dimenticare la ricerca, attraverso una breve
intervista al paziente, di eventuali "segnali di allarme" che richiedono un approfondimento medico
urgente.
Il paziente dispeptico, di qualunque età, che presenti:
•
•
•
•
•
•
dolore profondo e insistente allo stomaco
vomito persistente (> 24 ore) o con tracce di sangue
sanguinamento gastro-intestinale (presenza di sangue nel vomito o nelle feci)
diminuzione dell’appetito e perdita di peso non intenzionale
difficoltà di deglutizione o odinofagia (deglutizione dolorosa)
colorazione giallastra di pelle e occhi
dovrà essere indirizzato ad un consulto medico. Questi sintomi o segni possono infatti essere
indicativi di patologie sottostanti, quali ulcera peptica, cancro allo stomaco, malattie epatiche e
delle
vie
biliari
e
di
malattie
cardiache.
Il farmacista deve riuscire a comunicare al paziente l’importanza di sottoporsi ad una visita
medica, senza creargli peraltro eccessivo allarmismo. In caso di significativo sanguinamento
gastrointestinale, tuttavia, sarà importante sottolineare al paziente l’urgenza della visita. Nelle altre
situazioni sarà il medico curante a valutare l’iter diagnostico più appropriato.
Si deve inoltre consigliare una visita medica alle persone con sintomi di dispepsia e di età
superiore ai 551 anni, indipendentemente dalla presenza di segnali di allarme, e che riferiscano:
•
•
•
•
•
una storia pregressa di ulcera gastrica
un precedente intervento chirurgico allo stomaco
anemia
impiego di FANS
storia famigliare di cancro allo stomaco.
Questa "soglia" di età sta ad indicare che il riscontro di tumore gastrico al di sotto dei 55 anni è un
evento abbastanza raro e gli accertamenti mirati, come la esofago-duodeno-gastroscopia, costosi e
di
accesso
limitato,
devono
essere
riservati
a
casi
selezionati.
Una volta esclusa la presenza di segnali di allarme, il passo successivo sarà quello di indagare
l’eventuale assunzione di farmaci che possono causare dispepsia.
(1) Il limite di età suggerito da diverse linee guida può essere anche inferiore in relazione alla prevalenza
regionale di neoplasia gastrica. In Emilia Romagna, per esempio, è fissato a 50 anni.
6
Dispepsia da farmaci
Molti principi attivi possono provocare dispepsia come effetto indesiderato.
E’ importante perciò verificare la concomitanza nell’insorgenza dei sintomi
con l’assunzione di farmaci.
I FANS sono ovviamente quelli più frequentemente implicati, sia per il loro ben noto effetto
gastrolesivo che per la frequenza di assunzione sia in seguito a prescrizione che come
automedicazione. Da ricordare che non tutti i FANS hanno la stessa gastrolesività:
Altri farmaci da tenere presenti sono: calcio antagonisti, sali di ferro bifosfonati, digossina,
antibiotici, steroidi.
L’assunzione a stomaco pieno non sempre è raccomandabile o efficace nell’attenuazione dei
sintomi e sarà perciò necessario consigliare al paziente di consultare il medico curante che
valuterà una eventuale modifica del trattamento.
Un consiglio importante da dare a chi assume FANS e bifosfonati (etidronato, alendronato,
clodronato) è di restare a busto eretto per almeno mezz'ora dopo la loro assunzione.
Gli antiinfiammatori analgesici da banco possono eventualmente essere sostituiti con il
paracetamolo.
7
Consigli sulle abitudini di vita
L’approccio complessivo ad un paziente con sintomi
dispeptici non può prescindere dai consigli per una sana
alimentazione, la riduzione del peso e la
riduzione/cessazione del fumo. Anche se la dimostrazione
dei benefici diretti che si possono ottenere applicando
questi consigli è più chiara nelle persone che hanno
sintomi da MRGE rispetto a quelle con dispepsia in cui
esistono veramente poche indicazioni evidence based, il
vantaggio generale per la salute è tale per cui è opportuno
che il farmacista ne sottolinei comunque l’utilità.
Per questo motivo, nonostante siano sostanzialmente empiriche, le raccomandazioni di "limitare
cibi grassi, fritti, piatti particolarmente elaborati, bevande gasate, menta, superalcolici, cibi e
condimenti aciduli, caffè e cioccolato" e di assumere pasti regolari, sono un tassello quasi
irrinunciabile nel complesso delle raccomandazioni al paziente dispeptico.
E’ inoltre utile infine suggerire di consumare il pasto della sera molto prima di coricarsi e di
alzare la testata del letto se sono presenti sintomi di reflusso acido durante la notte.
GLOSSARIO
Evidence Based
Per indicazioni evidence based (da evidence based medicine, la medicina basata sull’evidenza)
si intendono le indicazioni basate sulle migliori prove di efficacia al momento disponibili
(Sackett DL et al., BMJ 1996;312:71-2).
8
Approccio alla Dispepsia: Algoritmo
Di seguito viene proposto uno schema riassuntivo di intervento razionale del farmacista
nell’approccio all’automedicazione del paziente con dispepsia.
Figura 1
9
Terapia farmacologica
Se il farmacista, sulla base delle informazioni raccolte, decide
di consigliare un farmaco ad un paziente con dispepsia
funzionale, oggi ha a disposizione oltre ai tradizionali antiacidi
e alginati, anche farmaci antisecretori [H2-antagonisti e
inibitori della pompa protonica (PPI)] e farmaci procinetici
che stimolano la motilità gastrica favorendo lo svuotamento
dello stomaco. Il trattamento sintomatico va limitato ad una
durata massima di due settimane.
Uno schema orientativo, basato sulla prevalenza dei sintomi, che può essere utilizzato dal
farmacista è quello illustrato in Figura 2. In presenza di sintomi quali iperacidità, bruciore
gastrico o retrosternale è più corretto orientarsi verso l’impiego di farmaci antisecretori.
Consigliare un farmaco procinetico può essere una scelta razionale quando vi sia una chiara
prevalenza di sintomi dovuti al rallentato svuotamento gastrico. Tuttavia, nella pratica, poiché
spesso vi è una sovrapposizione di sintomi ed una loro variabilità nel tempo non è possibile
attenersi a schemi troppo rigidi. Inoltre è importante conoscere se il paziente ha già utilizzato in
precedenza farmaci e tenere conto anche delle sue preferenze.
10
Figura 2
11
Antiacidi e antiacidi + sodio alginato
Gli antiacidi neutralizzano l’acidità gastrica, formando sali neutri o insolubili con gli ioni presenti
nel lume gastrointestinale. Vengono tradizionalmente considerati i medicinali di primo impiego
in caso di bruciore di stomaco e rigurgito acido ma la loro efficacia nel trattamento della
dispepsia funzionale, come dimostrano gli studi disponibili, non è risultata superiore a quella del
placebo ed il loro impiego è oggi giustificato solo in caso di episodi occasionali di pirosi gastrica
postprandiale legata ad un disordine alimentare.
In commercio esistono numerose preparazioni, che spesso contengono più di un antiacido. I sali
solubili, come il bicarbonato di sodio o di potassio, hanno un'azione neutralizzante tanto veloce
quanto fugace, venendo rapidamente assorbiti. Alcuni sali di calcio e magnesio e gli idrossidi di
magnesio e alluminio hanno una azione meno rapida ma più duratura. Nella pratica, si utilizza
prevalentemente una associazione di idrossidi di magnesio e alluminio (magaldrato), nella quale
l’effetto lassativo del magnesio è controbilanciato da quello costipante dell’alluminio.
Gli antiacidi contenenti calcio carbonato presentano il problema del
rebound acido, vale a dire una ipersecrezione di acido cloridrico
successiva alla neutralizzazione operata dall’antiacido. Inoltre, un
loro impiego prolungato e/o a dosi elevate può portare a calcolosi
renale e, se utilizzati in concomitanza all'assunzione di latte, alla
cosiddetta milk-alkali syndrome, una condizione caratterizzata da
ipercalcemia, insufficienza renale e alcalosi metabolica.
Non vi sono prove che l’aggiunta di un tensioattivo (antischiuma)
come il dimeticone sia efficace nel ridurre il senso di gonfiore di
stomaco e di intestino (meteorismo).
Le associazioni fra antiacido e sodio alginato sfruttano la proprietà di quest’ultimo di formare, in
ambiente acido, uno strato di acido alginico che intrappola bolle di anidride carbonica liberata
nella reazione di neutralizzazione fra il bicarbonato e l’acido cloridrico. Lo strato di acido
alginico galleggia sul succo gastrico ostacolando il reflusso gastroesofageo e proteggendo le
pareti dell’esofago dall’acidità in caso di rigurgito, agendo meccanicamente come un
"rivestimento" protettivo.
Tutti gli antiacidi vanno assunti dopo il pasto e prima del riposo notturno. Polveri, compresse,
compresse masticabili e sospensioni sono le forme farmaceutiche disponibili, ma la preferenza
dovrebbe essere data alle sospensioni per la loro più rapida neutralizzazione dell’acidità gastrica,
ma le compresse sono più comode e possono essere tenute sempre a disposizione.
Va sottolineato che in alcuni prodotti sono presenti quantità sensibili di bicarbonato di sodio, da
tenere in considerazione nei casi in cui sia raccomandata una dieta particolarmente povera di sale,
ad esempio in alcuni casi di insufficienza cardiaca congestizia e di compromissione renale.
In caso di terapie concomitanti, è prudente consigliare ai pazienti di distanziare l’assunzione di
almeno 2 ore dagli antiacidi, per evitare possibili interazioni.
12
Farmaci antisecretori
Le cellule parietali dello stomaco producono acido cloridrico in seguito allo stimolo di particolari
recettori da parte di specifici agonisti:
• l’istamina, che interagisce con recettori di tipo H2
• l’acetilcolina che interagisce con i recettori muscarinici M1/M3
• la gastrina
Una volta stimolati, i recettori provocano un aumento del contenuto intracellulare di ioni calcio e
l'attivazione di una proteina chinasi. Questa a sua volta aumenta l’attività dell’enzima H+K+ATPasi, chiamato anche "pompa protonica", in quanto responsabile della secrezione di ioni
idrogeno nel lume gastrico.
Poiché l’acidità gastrica può avere un ruolo importante - anche se non esclusivo - nella dispepsia
funzionale, sia gli H2-antagonisti che i PPI sono largamente utilizzati nel trattamento della
dispepsia.
13
H2-antagonisti
Gli anti-H2 inibiscono la sintesi di acido cloridrico bloccando i recettori per l’istamina di tipo H2
presenti sulla superficie delle cellule parietali gastriche. Negli USA gli H2-antagonisti sono stati
autorizzati come medicinali OTC per il trattamento della dispepsia fin dai primi anni ’90. In Italia
la commercializzazione di H2 antagonisti OTC si è avuta solo più tardivamente.
Attualmente sono disponibili cimetidina, famotidina e ranitidina.
La cimetidina è formulata in compresse da 200 mg, da assumere alla dose usuale di 400 mg/die,
aumentabile al massimo a 800 mg/die, preferibilmente a stomaco vuoto, per non più di 7 giorni di
trattamento. Pur essendo un farmaco che ha rappresentato, negli anni ’70, una svolta decisiva nel
trattamento dell’ulcera peptica, non ha oggi ragioni per essere consigliata: a differenza di
famotidina e ranitidina, interagisce infatti con numerosi altri farmaci per inibizione dei sistemi
microsomiali epatici deputati al metabolismo; in particolare anticoagulanti, antiaritmici,
benzodiazepine, antiepilettici, antidepressivi triciclici e teofillina (consultare le schede tecniche
per un elenco esaustivo). Ha inoltre un debole effetto antiandrogeno che può portare a
ginecomastia e impotenza, anche se questi effetti sono poco probabili alle basse dosi utilizzate
come automedicazione.
La famotidina è in commercio come compresse masticabili da 10 mg pro-dose, associata a
magnesio idrossido e calcio carbonato, da assumere alla dose massima di 2 compresse
masticabili/die, per non più di 2 settimane. L'antiacido presente nell'associazione assicura una
maggiore rapidità d'azione rispetto al solo H2- antagonista. La famotidina ha una più lunga
emivita rispetto alla cimetidina e può quindi essere somministrata con minor frequenza
giornaliera.
Se il farmaco viene assunto la sera (2 compresse dopo cena) controlla efficacemente la comparsa
di eventuali sintomi notturni dovuti alla riduzione del pH gastrico. Poiché la famotidina può
ridurre l’assorbimento di alcuni farmaci, come misura precauzionale è bene lasciar trascorrere 2
ore prima di assumere altri medicinali per via orale. La ranitidina è in commercio come OTC in
compresse effervescenti da 75 mg e si consiglia l’assunzione giornaliera di una o due compresse
fino ad un massimo di 4 compresse al giorno fino a 14 giorni.
Gli effetti indesiderati degli H2-antagonisti sono infrequenti e per lo più di lieve entità
(diarrea, vertigini, stanchezza, cefalea e eruzioni cutanee). Possono alterare
l’assorbimento di farmaci che richiedono un ambiente acido per essere assorbiti, come
il ketoconazolo e l’itraconazolo. Gli H2-antagonisti vanno utilizzati in gravidanza solo
su indicazione medica e non vanno utilizzati durante l'allattamento in quanto eliminati
con il latte.
14
Inibitori della pompa protonica (PPI)
Gli inibitori della pompa protonica riducono l’acidità gastrica
bloccando il sistema enzimatico noto come idrogeno-potassio
adenosintrifosfatasi (H+K+-ATPasi), responsabile dalla secrezione
di ioni idrogeno nel lume gastrico. I dati dimostrano che sono gli
antisecretori più efficaci e per tale ragione sono largamente utilizzati
nel trattamento della ulcera peptica, della malattia da reflusso
gastroesofageo, nelle esofagiti, nella terapia di eradicazione delle
infezioni da Helicobacter pylori e in altre condizioni in cui è
necessaria una riduzione dell’acidità gastrica.
Del numeroso gruppo dei PPI (omeprazolo, lansoprazolo, pantoprazolo, rabeprazolo,
esomeprazolo) sono in commercio in Italia come OTC omeprazolo e pantoprazolo.
L’indicazione d’uso è il trattamento a breve termine (non oltre 2-4 settimane) dei sintomi da
reflusso acido negli adulti. La limitazione temporale è volta ad assicurare che l’eliminazione dei
sintomi a lungo termine non mascheri una problema più serio. La dose raccomandata è di 20 mg
una volta al giorno per entrambi i principi attivi. Entrambi sono profarmaci (come del resto anche
gli altri PPI): una volta assorbiti a livello dell’intestino tenue, arrivano nei canalicoli secretori
delle cellule parietali dove vengono attivati e dove svolgono la loro azione inibitoria sulla pompa
protonica. La soppressione dei sintomi non è perciò immediata ma possono essere necessari
anche alcuni giorni prima di avvertire un miglioramento. Essendo sensibili all'acidità gastrica, i
PPI vengono formulati in preparazioni gastroprotette che non devono pertanto essere spezzate o
masticate. In caso di difficoltà di deglutizione, per l’omeprazolo OTC è prevista la possibilità di
disperdere la compressa in acqua naturale (o succo di frutta ma non latte né acqua gasata) da
ingerire entro 30 minuti dalla preparazione. Fra gli effetti indesiderati più frequenti vengono
segnalati diarrea e mal di testa. Inoltre mentre la scheda tecnica del pantoprazolo ne sconsiglia
l’impiego alle donne gravide o che allattano, per l’omeprazolo questa controindicazione non
viene riportata in base a dati provenienti da un ampio studio di coorte (vedi box) che indicano che
il farmaco assunto durante il primo trimestre di gravidanza non è associato ad un aumento del
rischio di malformazioni nel feto.
Inoltre i rischi segnalati relativamente all’aumento di fratture e di fragilità ossea e di aumento
delle infezioni enteriche riguardano solo le assunzioni continuative oltre l’anno e non si
manifestano in caso di assunzioni limitate nel tempo anche se ripetute più volte all’anno.
E’ stato pubblicato alla fine del 2010 uno studio di coorte danese in cui sono stati inclusi 3651
bambini le cui madri avevano assunto un PPI durante il primo trimestre di gravidanza.
Malformazioni gravi si sono riscontate in 118 neonati (3,2%), una percentuale simile a quella
osservata tra i circa 22.000 bambini non esposti. Per tutti i PPI il risultato è stato simile.
Tuttavia il fatto che nello studio quasi la metà dei bambini fossero stati esposti all’omeprazolo,
rende i dati per questo principio attivo più solidi rispetto agli altri PPI (668 esposti
all’esomeprazolo, 794 al lansoprazolo, 549 al pantoprazolo e 42 al rabeprazolo).
15
Procinetici
L’ipomotilità gastrica con ritardato svuotamento del contenuto dello stomaco può essere una
componente di molti sintomi dispeptici. E’ questa la ragione dell’impiego dei procinetici, farmaci
che aumentano la motilità coordinata del tratto gastrointestinale agendo come antagonisti dei
recettori della dopamina presenti nel tratto gastrointestinale. La dopamina ha effetti inibitori sulla
motilità, riduce la pressione dello sfintere esofageo inferiore e la pressione intragastrica. Perciò
contrastandone l'azione, i procinetici, promuovono la motilità gastrica e facilitano il transito del
cibo. Aumentano inoltre il tono dello sfintere esofageo inferiore (la cui incontinenza causa un
reflusso del contenuto gastrico e pirosi) e, agendo anche sui recettori per la dopamina e della 5idrossitriptamina (5-HT3) presenti a livello centrale hanno anche un effetto antinausea e
antiemetico. Appartengono a questa classe la metoclopramide e il domperidone, sostanzialmente
sovrapponibili
in
termini
di
efficacia
terapeutica.
In Italia, attualmente, solo la metoclopramide è disponibile come farmaco da banco, impiegabile
solo nei soggetti di età superiore a 16 anni. La dose utilizzata negli studi è pari a 30 mg/die
mentre la dose massima raccomandata dai prodotti di libera vendita in commercio in Italia è di 15
mg/die; in caso di mancato controllo dei sintomi dopo 3 giorni viene raccomandato il ricorso al
medico.
Può causare sonnolenza, stanchezza, vertigini. Effetti indesiderati più gravi, come
reazioni di tipo extra-piramidale (spasmi facciali, trisma, crisi oculogire, posizioni
anomale della testa) e iperprolattinemia (disturbi del ciclo mestruale, galattorrea e
ginecomastia nell'uomo) sono poco probabili alle dosi utilizzate come
automedicazione. La metoclopramide è controindicata nei pazienti affetti da
glaucoma, epilessia, morbo di Parkinson o in corso di terapia con anticolinergici.
16
Bibliografia
1. Redstone HA, Barrowman N, Veldhuyzen Van Zanten S.J.O. H2- receptor antagonists in the
treatment of functional (nonulcer) dyspepsia: a meta-analysis of randomized controlled
clinical trials. Aliment Pharmacol Ther 2001; 15:1291-1299.
2. Anonimo: Omeprazolo come farmaco da banco (OTC) negli Stati Uniti. The Medical Letter
(ed. Italiana) 2003, XXXII: 73-74.
3. North of England Dyspepsia Guideline Development Group. Dyspepsia: managing
dyspepsia in adult in primary care . Centre for Health Service Research, report no. 112,
Newcastle: university of Newcastle, 2004.
4. Otaka M. et al. New strategy of therapy for functional dyspepsia using famotidine,
mosapride and amitriptyline. Aliment Pharmacol Ther 2005: 21 (Suppl. 2): 42-46
5. Moayyedi P, Shelly S, Deeks JJ, Delaney B, Innes M, Forman D. Pharmacological
interventions for non-ulcer dyspepsia. Cochrane Database of Systematic Reviews 2006,
Issue 4. Art. No.: CD001960. DOI: 10.1002/14651858.CD001960.pub3.
6. Steven Pray W: Updates in Nonprescription Therapy for Heartburn and GERD.
www.USPharmacist.com 2009; 34 (10): 52-55.
7. EMEA: Relazione Pubblica di Valutazione Europea (EPAR) - Somac Control, 03/2009
8. Stanghellini V, Frisoni C. Reflux, Dyspepsia, and Rome III (or Rome IV?) Am J of
Gastroenterology 2010: 105: 2632-2634
9. Devlin JW, Metz DC. Exploring the Role of the Pharmacist in OTC PPI Use for Frequent
Heartburn, www.USPharmacist.com, release date: april 30, 2010
10.
Pasternak B et al. Use of proton-pump inhibitors in early pregnancy and the risk of
birth defects. N Engl J Med 2010; 363: 2114-23.
17