Salerno
25-26-27-28 Marzo 2013
Dott. G. Romeo
Resp.U.O.C. Medicina P.O. Roccadaspide
Dir. U.O.S. Allergologia P.O. Roccadaspide
QuickTime™ and a
Sorenson Video 3 decompressor
are needed to see this picture.
1.
2.
3.
4.
5.
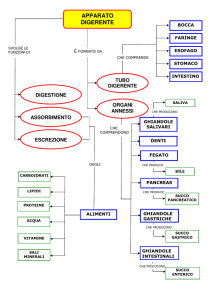
L’apparato digerente, che si estende dalla bocca all’ano si puo’
suddividere in porzioni:
Cefalica: Bocca e Faringe (servono per la presa e la ricezione degli
alimenti)
Anteriore: Esofago e Stomaco (il primo ha funzione di conduzione,
il secondo di immagazzinamento e di inizio della digestione
enzimatica)
Media: Intestino tenue (continua la digestione enzimatica e
l’assorbimento)
Posteriore: Intestino Crasso, Colon, Retto (si completa
l’assorbimento con inoltre la funzione di eliminazione degli alimenti
non digeriti)
Ghiandole Digerenti:
a.
b.
Salivari (bocca)
Fegato e Pancreas (a livello di intestino tenue)
Sistema Digerente - 1/3
4
L’Apparato Digerente ha come funzione la digestione degli
alimenti, cioe’ la loro trasformazione in sostanze semplici, in
grado di penetrare nel sangue e nella linfa.
Nella digestione intervengono tre serie di fenomeni:
Meccanici: Frammentazione e trasporto degli alimenti
2. Chimici: Idrolisi enzimatica delle molecole complesse
1.
3.
contenute negli alimenti (amido, grassi, proteine)
Fisiologici: Assorbimento delle piccole molecole attraverso
la parete digerente e la loro penetrazione nel sangue e nella
linfa (che li distribuiscono a tutto l’organismo)
Sistema Digerente - 1/3
5
Sistema Digerente - 1/3
6
APPARATO
DIGERENTE
(INSIEME)
TUBO
DIGERENTE
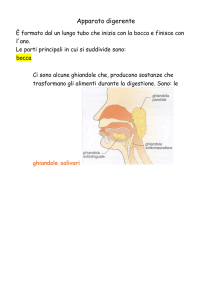
La bocca ha la funzione di triturare il cibo e, attraverso la
saliva, umettarlo e omogeneizzarlo per prepararlo alla
successiva digestione.
La saliva è prodotta da tre coppie di ghiandole salivari:
parotidi, sottomascellari, sottolinguali.
La saliva è costituita da acqua (in quantità prevalente) e
da sostanze attive quali:
Ptialina (amilasi salivare): che inizia la digestione dei
carboidrati
Mucina: glicoproteina con effetto lubrificante
Sostanze antibatteriche
La produzione di saliva è un atto riflesso sotto controllo
del sistema nervoso autonomo
1.
Labbra
2.
Palato
3.
Lingua
4.
Denti
5.
Ghiandole Boccali
Sistema Digerente - 1/3
10
Le labbra sono due pieghe cutaneo-mucose, superiore e inferiore che
circoscrivono la rima orale o buccale;
sono rivestite da cute esternamente, e da tonaca mucosa internamente,
di color rosa, vascolarizzata e priva di pigmentazione; nella sottomucosa
sono presenti delle ghiandole salivari.
Fra i due rivestimenti è presente uno strato muscolare (m. striati).
Le labbra sono dotate di notevole motilità funzionale per la presa del
cibo, l’articolazione del linguaggio e possiedono una notevole attività
sensitiva.
I Denti sono composti da:
Radice (impiantata nella mucosa boccale)
Corona (parte libera affiorante, utilizzata per Cattura,
Contenzione, Masticazione)
I Denti sono strutturati in:
Dentina: Tessuto scheletrico di origine dermica altamente
mineralizzato (cellule odontoblasti)
Smalto: Unico tessuto scheletrico di origine epidermica
(contiene il 97% di Sali minerali); ricopre la dentina della
Corona (cellule adamantoblasti che muoiono una volta
elaborato lo smalto)
Cemento: Derivazione connettivale che circonda la radice
dei denti (Coccodrilli e Mammiferi)
Sistema Digerente - 1/3
12
Sistema Digerente - 1/3
13
La lingua
E’ un organo muscolare impari, mediano e mobile;
occupa la cavità orale ed è fissata ad essa,
è rivestita da una mucosa che presenta dei rilievi, le papille linguali;
contiene i recettori gustativi e ghiandole mucose.
Le sue funzioni riguardano:
la masticazione,
la digestione,
la sensibilità gustativa,
la deglutizione,
la fonazione
La lingua è divisa in:
radice, posteriore ancorata all’osso ioide,
e in corpo con apice, che rappresenta la parte mobile e in cui si riconoscono
una faccia superiore e una faccia inferiore con una piega mucosa, il
frenulo che la ancora al pavimento della bocca, e due bordi laterali.
Nella lingua si descrivono due gruppi di
muscolari:
A- Muscoli intrinseci che iniziano e
terminano nella lingua, responsabili dei
cambiamenti di forma e delle posizioni del
cibo in rapporto alla lingua;
I muscoli estrinseci della
lingua trovano inserzione sulla
mandibola, sull’osso ioide e
sui processi stiloidei del temporale
B- Muscoli estrinseci che hanno
inserzione al di fuori della
lingua e che terminano dentro di
essa e sono importanti per la
deglutizione e la fonazione.
Nelle papille sono localizzati i recettori gustativi specifici per discriminare le
sensazioni gustative primarie.
L’uomo è in grado di distinguere 4 gusti fondamentali: dolce, acido, amaro, salato,
ciascuno corrispondente alla stimolazione di gemme gustative presenti in 4 settori
differenti della lingua.
Le cellule sensitive gustative sono cellule
epiteliali modificate che stabiliscono sinapsi
con fibre nervose afferenti gustative,inoltre
sia le gustative che quelle di sostegno hanno
dei microvili apicali sede dei recettori del
senso del gusto che stimolati, determinano
l’emissione di neurotrasmettitori che eccitano
le fibre nervose.
Struttura della lingua:
tessuto muscolare striato in cui è presente uno scheletro fibroso,
avvolto da una mucosa, caratterizzata da rilievi di forma diversa
che sono le papille gustative distinguibili in:
filiformi o corolliforme
fungiformi
vallate
foliate (laterali)
Le papille vallate sono le più
grandi e con le foliate sono
quelle più ricche di recettori
gustativi.
Un bottone gustativo presenta:
cell. basali
cell. di sostegno
cell. gustative
PALATO
Costituisce la volta della cavità orale e la separa dalle fosse nasali
Si distinguono:
Palato duro costituito da scheletro osseo, rivestito dalla tonaca mucosa
Palato molle o velo palatino è una lamina muscolo- mucosa, che
segue al palato duro, il cui margine inferiore presenta una sporgenza,
l’ugola libera verso le fauci.; è mobile e coinvolto nella deglutizione
e nella fonazione.
Le Giandole boccali si suddividono in
a.
Parotidi – dotto di Stenone che sbocca a livello del secondo molare
b.
Sottomascellari – dotto escretore di Wharton sbocca ai lati del
c.
Sottolinguali – dotto di Rivino che sbocca subito dietro il dotto di
superiore (ghiandole sierose)
frenulo linguale (ghiandole miste prevalentemente sierose)
Wharton (ghiandole miste)
La saliva e’ una miscela di secrezioni delle precedenti ghiandole
Le ghiandole Sierose producono AMILASI e PTIALINA
Le ghiadole Mucose producono MUCINE
Sistema Digerente - 1/3
19
Ghiandole boccali
Sistema Digerente - 1/3
20
Il secreto delle diverse GS varia
da sieroso a misto o mucoso
in base alla composizione dell’
epitelio ghiandolare
G. parotidi- secreto sieroso, i loro
dotti si aprono in corrispondenza
del 2° molare sup.
G. sottolinguali e G.sottomandibolari
- secreto misto
I loro dotti si aprono in corrispondenza
del pavimento del cavo orale, al di
sotto della lingua.
Il cibo preparato nella bocca, con atto riflesso viene
“deglutito” e introdotto nel faringe originando, per via
riflessa, un’onda di propulsione involontaria che
spinge il materiale nell’esofago. Nello stesso tempo si
blocca il respiro e si chiude la glottide per impedire
l’ingresso del materiale nella trachea.
Il riflesso della deglutizione è sotto il controllo del
sistema nervoso autonomo.
Nell’esofago il materiale viene spinto nello stomaco
attraverso un’onda peristaltica originata dalla
muscolatura liscia dell’organo che si contrae a monte
e si rilassa a valle.
Tra esofago e stomaco si trova il cardias, sfintere che
impedisce il reflusso del cibo digerito dallo stomaco
Ha la funzione di:
rimescolare il materiale che proviene dall’esofago,
digerire le proteine e i carboidrati,
scindere zuccheri semplici in glucosio,
assorbire molecole semplici quali alcol e glucosio
preparare alcuni sali minerali per l’assorbimento
successivo (riduce il ferro trivalente a bivalente)
Per merito dell’acidità, sterilizza i cibi
Tali funzioni sono svolte da varie sostanze secrete
dalle numerose ghiandole che tappezzano la
superficie gastrica
HCl: 1) attiva la pepsina
2) scinde gli zuccheri
3) scinde le fibre collagene
4) scinde le nucleo proteine
5) facilita l’assorbimento di
ferro, calcio, fosforo
6) Sterilizza il cibo
Pepsinogeno: come pepsina
digerisce le proteine
Gastrina: ormone che innesca
la catena digestiva
Muco: protegge la mucosa
gastrica
Si ricorda che il pepsinogeno è un
proenzima che viene attivato in
pepsina dall’ HCl
FASE CEFALICA: stimoli psichici producono
secrezione di saliva e di acido cloridrico. L’acido
cloridrico attiva il pepsinogeno in pepsina che
inizia la digestione delle catene proteiche
FASE GASTRICA: il cibo introdotto nello stomaco
libera l’ormone gastrina che mantiene viva la
produzione di HCl e quindi di pepsina esaltando la
digestione proteica
FASE INTESTINALE: il cibo digerito passa nel
duodeno, il pH diventa più acido e limita la
produzione di gastrina che a sua volta riduce la
secrezione di acido cloridrico con ritorno a riposo
delle cellule oxintiche
stimoli psichici
cibo nello
stomaco
cellule oxintiche
gastrina
H+
Cl-
blocca
pepsinogeno (proenzima)
digestione proteica e
passaggio nel duodeno
pepsina (enzima)
aumenta l’acidità
gastrica (+ H+)
Lo stomaco presenta una muscolatura liscia,
controllata dal sistema nervoso autonomo, che
permette movimenti sia di avanzamento del materiale
digerito (peristalsi) sia di rimescolamento del
materiale, permettendo un contatto intimo tra
prodotto ingerito e secrezioni gastriche necessarie
alla digestione. La peristalsi è più accentuata
nell’antro gastrico e “schizza” il materiale nel
duodeno attraverso lo sfintere pilorico.
Il materiale trattato nello stomaco, attraverso il piloro,
passa nel duodeno, dove affluisce anche:
La bile, prodotta dal fegato,
enzimi digestivi, acqua e bicarbonato di sodio
prodotti dal pancreas.
Queste sostanze sono basiche e neutralizzano
l’acidità gastrica.
Nel duodeno viene completata la digestione delle
proteine e dei carboidrati e iniziata la digestione dei
grassi che sarà completa alla fine del duodeno
stesso.
Nel duodeno discendente compaiono alcune pliche e
nel duodeno inferiore i primi villi e quindi si inizia
l’assorbimento delle sostanze nutritizie che verrà
completato nel digiuno.
Nel duodeno, così come nel rimanente tubo digerente
l’avanzamento del materiale è dovuto alla peristalsi.
Il canale alimentare è un tubo la cui parete è formata lungo tutto
il percorso da diversi strati, le tonache:
Tonaca mucosa
Tonaca sottomucosa
Tonaca muscolare
Tonaca sierosa
I vari tratti sono formati sempre da queste tonache, ma la loro
organizzazione nei diversi segmenti può però variare assumendo
caratteristiche peculiari del tratto considerato.
All’ingresso dell’intestino tenue, a digestione
completata, troviamo:
Acqua,
Aminoacidi e polipeptidi a catena corta,
Glucosio e fruttosio,
Acidi grassi
Glicerolo (proveniente dalla saponificazione dei
grassi),
Sali minerali
Vitamine
Sali biliari (vedi fegato)
L’intestino tenue viene convenzionalmente diviso in
digiuno e ileo.
Inizia in modo virtuale alla fine del duodeno e
termina, con la valvola ileo cecale, nel cieco, prima
porzione dell’intestino crasso.
L’intestino tenue è preposto all’assorbimento di tutte
le sostanze nutritizie, parte dei sali minerali, parte
delle vitamine, degradazione dei sali biliari.
L’assorbimento viene effettuato attraverso la mucosa
disposta a villi con cellule aventi sulla superficie
microvilli.
Il trasporto attraverso la membrana cellulare è sia
attivo con consumo di energia, che passivo per
osmosi e per diffusione.
TENUE: ULTRASTRUTTURA
Estroflessioni digitiformi che aumentano la
superficie
Sono presenti
solo nel Tenue
Superata la mucosa, all’interno dei villi, le sostanze
digerite, esclusi i grassi, entrano nei vasi venosi,
detti anche vasi chiliferi che anastomizzandosi tra
di loro all’esterno della parete intestinale,
confluiscono in un grosso vaso: la vena porta che
trasferisce il materiale proveniente dal tenue al
fegato, organo fondamentale per la elaborazione
dei nutrienti introdotti.
I grassi entrano nei vasi linfatici dei villi e quindi
prendono la via portale.
Alla vena porta affluiscono vasi che provengono dal
duodeno, stomaco, milza oltre che dall’intestino
crasso.
Acqua, sali minerali, e scorie attraverso la valvola
ileocecale passano nel colon.
Il colon è l’ultima porzione del tubo digerente.
La sua conformazione anatomica, con la presenza
delle austre, permette un ottimo assorbimento
dell’acqua e di conseguenza dei sali minerali
residui che, attraverso i villi presenti anche nel
colon, entrano nel circolo portale e in parte nel
circolo venoso.
Il materiale residuo di consistenza pastosa,
costituisce il materiale di scarto non utilizzabile dal
nostro organismo che, attraverso l’ampolla rettale
il retto e l’orifizio anale, viene espulso.
L’ampolla rettale ha la funzione di serbatoio del
materiale di scarto: le feci.
La distensione dell’ampolla rettale, esercitata dalla
massa fecale, produce contrazioni riflesse sulla
muscolatura liscia e quindi il bisogno di defecare.
Lo stimolo è sotto il controllo del sistema nervoso
autonomo.
Lo sfintere anale,invece, è un muscolo volontario e
quindi, entro certi limiti, la nostra volontà impedisce
la defecazione involontaria.
La distensione gastrica esercitata dal cibo provoca
una contrazione riflessa del retto con bisogno di
defecare: riflesso gastro-colico.
Il fegato è un organo parenchimatoso, si trova
nell’ipocondrio di destra e svolge complesse
funzioni:
Formazione e secrezione della bile
Regolazione del metabolismo dei carboidrati
Regolazione del metabolismo proteico
Regolazione del metabolismo lipidico
Funzione detossicante
Catabolismo degli ormoni steroidei
Azione immunitaria
Le varie funzioni vengono svolte per merito della sua
complessa ultrastruttura
I prodotti della sua secrezione vengono inviati al
duodeno attraverso le vie biliari
Al fegato oltre alla arteria epatica, ramo del tripode
celiaco, attraverso l’ilo entra la vena porta
proveniente da tutte le porzione del tubo digerente
a partire dalla stomaco e dalla milza (vedi).
Il sangue portale è ricco di tutte le sostanze
provenienti dalla digestione e relativo
assorbimento.
I prodotti dell’assorbimento vengono elaborati dagli
epatociti, cellule specifiche del fegato di origine
epiteliale e quindi inviati, tramite le vene epatiche,
al grande circolo.
Le sostanze di rifiuto, sono immesse nelle vie biliari.
Le vie biliari iniziano come canalicoli biliari a ridosso
degli epatociti.
Riunendosi progressivamente formano i dotti biliari
intraepatici i quali confluiscono nel dotto epatico di
destra e di sinistra drenando rispettivamente la bile
dal lobo destro e sinistro del fegato. Si uniscono
poi nel dotto epatico comune dal quale si diparte il
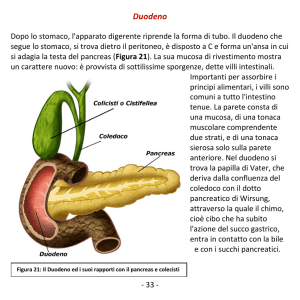
dotto cistico che porta alla colecisti o cistifellea.
Dalla diramazione del dotto cistico in continuazione
con il dotto epatico comune si origina il coledoco
che, unendosi al dotto pancreatico di Wirsung,
sfocia nella “C” duodenale attraverso lo sfintere
dell’Oddi della papilla del Vater
FEGATO
ULTRASTRUT
TURA
La bile è una soluzione colloidale costituita da:
Acqua per il 95-97%
Sali biliari (Sali degli acidi colico, desossicolico,
chinodesossicolico, litocolico derivati dal
colesterolo)
Pigmenti biliari (derivati della bilirubina)
Colesterolo
Sali inorganici (sodio potassio calcio magnesio…)
Acidi grassi
Grassi esterificati
Composti detossificati dal fegato
La bile presenta un pH leggermente basico e le
sostanze insolubili in questo ambiente sono
disperse come colloidi.
La bile, attraverso i sali biliari, ha la funzione di
emulsionare i lipidi in micelle, facilitando il loro
assorbimento nell’intestino.
Il pH basico, in concomitanza con i prodotti della
secrezione pancreatica, facilitano l’idrolisi dei
trigliceridi in glicerolo e acidi grassi
La bile viene secreta dal fegato in modo continuo, ma è
richiesta nel duodeno solo in presenza di un “pasto”,
per cui, durante il digiuno, si accumula nella colecisti
in quanto lo sfintere dell’ Oddi, parte terminale della
papilla del Vater, è contratto.
La bile nella colecisti viene concentrata.
Quando nel duodeno entra un “pasto”, viene prodotto
un ormone, la colecistochininpancreozimina (CCK),
che fa contrarre la colecisti, rilassare la plica spirale
del dotto cistico e lo sfintere dell’Oddi, per cui la bile
viene spinta nel coledoco e da qui nel duodeno.
La CCK stimola anche le cellule del pancreas a
produrre enzimi digestivi (Vedi)
L’ittero è una tipica colorazione giallognola della
cute, delle mucose e delle sclere che si verifica
quando il contenuto di bilirubina nel sangue è
aumentato.
Si riconosce un ittero fisiologico del neonato in
quanto la funzionalità epatica è ridotta e quindi
non tutta la bilirubina viene allontanata con le feci
e urina.
Nell’adulto l’ittero è sempre indice di una patologia
che può riguardare il sangue oppure, nella
maggioranza dei casi, una disfunzione epatica.
(vedi schemi successivi)
Il pancreas è una ghiandola a secrezione esocrina ed
endocrina.
Il pancreas esocrino produce proenzimi digestivi,
acqua e bicarbonato di sodio che invia, attraverso
un dotto comune (il dotto di Wirsung) nel duodeno,
attraverso la papilla del Vater.
Il pancreas endocrino produce insulina (nelle isole
del Langherans) e glucagone, ormoni
indispensabile per il metabolismo degli zuccheri.I
due ormoni vengono escreti nella corrente ematica.
Proteasi per la digestione delle proteine a polipeptidi,
peptoni fino ad aminoacidi semplici, completando la
digestione gastrica
Amilasi per la digestione dei carboidrati (amidi e
zuccheri)
Lipasi per la digestione dei trigliceridi
Inoltre produce enzimi per la scissione dei nucleotidi
RNA (ribonucleasi) e DNA (deossiribonucleasi)
Gli enzimi vengono secreti come proenzimi su
stimolazione della colecistochininpancreozimina e
attivati da un enzima duodenoenterale, la
enterochinasi, ambedue prodotti dallo stimolo
provocato dal “pasto” duodenale.
Oltre agli enzimi, il pancreas produce:
Acqua per diluire il “pasto” e portare la pressione
osmotica all’interno del tubo digerente a valori
vicini alla pressione osmotica del sangue.
Ione bicarbonato (come bicarbonato di sodio) per
neutralizzare l’acidità del pasto gastrico e portare
l’ambiente a pH basico.
I carboidrati sono delle macromolecole formate
prevalentemente da catene di esosi (zuccheri
semplici a sei atomi di carbonio), il più
rappresentativo dei quali è il glucosio.
I carboidrati utilizzabili dall’uomo sono gli amidi che
vengono scissi in glucosio nel duodeno e nella
prima parte del digiuno, da parte dell’enzima
amilasi.
Il glucosio ottenuto viene assorbito attraverso i villi
e, con la corrente ematica portale, arriva al fegato.
Una aliquota entra nella circolazione sistemica
attraverso le vene epatiche e la parte rimanente
viene elaborata dal fegato come deposito.
Il glucosio C6H12O6 dalla corrente ematica, entra in tutte
le cellule, per azione dell’ormone insulina prodotta dal
pancreas, dopo essere stato coniugato con il gruppo
fosfato (glucosio-6 fosfato).
Dopo una serie di reazioni enzimatiche, il glucosio-6
fosfato (sei atomi di carbonio) viene trasformato in due
molecole di acido piruvico (tre atomi di carbonio).
Dopo eliminazione di una molecola di anidride
carbonica e dopo coniugazione con il Coenzima A si
ottiene l’acetil coenzima A che, nei mitocondri cellulari,
entra nel ciclo di Krebs dove viene ossidato ottenendo
energia, anidride carbonica e acqua.
L’energia, in parte viene utilizzata per le esigenze
metaboliche cellulari, in parte trasforma l’ADP
(adenosindifosfato) in ATP (adenosintrisfosfato),
composto ad alto contenuto, energetico come riserva
ATP
ADP
Glucosio
C6
glucosio 6 fosfato
C6
acido piruvico
CH2
acetil-COenzina A
C2
CICLO
DI
KREBS
CO2 + H2O
CH COOH
+ CO2
energia
ATP da ADP
Accumulo di energia
Una ridotta richiesta energetica comporta un aumento
del glucosio disponibile, in questo caso gli epatociti
condensano varie molecole di glucosio e lo
trasformano in glicogeno (glicogenosintesi, materiale
di riserva che sarà idrolizzato a glucosio in caso di
necessità (glicogenolisi)
glicogenosintesi
- richiesta energia
+ glucosio
+ richiesta energia
glucosio
GLICOGENO
glicogenolisi
Una eccessiva introduzione di carboidrati comporta un
eccesso di glucosio disponibile, in questo caso l’acetil
CoenzimaA non entra nel ciclo di Krebs, ma viene
deviato per sintetizzare acidi grassi i quali, legati a
proteine di protezione, entrano nella corrente ematica
e aumentano il deposito di tessuto adiposo.
In caso di necessità il tessuto adiposo viene mobilizzato a acetilCoA
(vedi NEOGLUCOGENESI)
acetilCoA
acidi grassi
Ciclo di
Kreks
tessuto adiposo
Le proteine sono costituite da catene di aminoacidi:
- H20
H2N-R-COOH + HN-R1-COOH
H2N-R-CO-NR1-COOH
H
H
Durante la digestione le proteine introdotte con la dieta,
vengono scisse nei vari aminoacidi e quindi assorbiti
nel tenue. Con il sistema portale arrivano al fegato e,
attraverso la grande circolazione, inviati a tutte le
cellule dove vengono utilizzati per la sintesi proteica,
oltre che essere utilizzati direttamente dagli epatociti
per produrre sieroproteine ed enzimi.
Nella dieta vengono assunti aminoacidi che l’uomo non
è in grado di utilizzare. Negli epatociti, attraverso la
transaminazione, l’aminoacido non utile viene
transformato in uno utile con spostamento di gruppi
attivi.
Nel caso l’aminoacido sia incompatibile, viene
deaminato e trasformato in un composto chimico che
si trova nella serie della glicolisi e quindi trasformato
in acetilCoenzimaA. La deaminazione interviene
anche quando vi sono necessità energetiche che non
sono soddisfatte dall’apporto di carboidrati e dalle
riserve lipidiche, oppure quando l’introduzione di
proteine è superiore al fabbisogno.
Nella deaminazione si libera NH3 (ammoniaca) che viene
trasformata in urea ed eliminata attraverso i reni.
I lipidi che interessano il metabolismo dell’uomo sono i
trigliceridi, esteri del glicerolo con acidi grassi aventi
un numero di atomi di carbonio pari.
CH2OH
CH OH
CH2OH
GLICEROLO
HOOC-R1 - 3H2 O
+ HOOC-R2
HOOC-R3
ACIDI GRASSI
CH2-OOC-R1
CH- OOC-R2
CH2-OOC-R3
TRIGLICERIDE
La digestione avviene del duodeno per opera della lipasi
pancreatica e trasforma i trigliceridi in monogliceridi e
acidi grassi liberi che, finemente emulsionati dai sali
biliari, vengono assorbiti dalla mucosa intestinale.
In carenza di apporto di carboidrati, i trigliceridi di
deposito nel tessuto adiposo vengono immessi nel
sangue come acidi grassi liberi e nel fegato
vengono scissi ad AcetilCoenzima A con il
distacco di due atomi di carbonio a partire dal
gruppo carbossilico
CH3 (CH2) n pari CH2COOH
CH3 (CH)n pari-2 CH2COOH + AcCoA
Il glicerolo può essere trasformato in glucosio
oppure ossidato direttamente ad acqua e CO2.
Gli acidi grassi con meno di 10-12 atomi di carbonio
superano la mucosa e prendono la via portale come
acidi grassi liberi.
Gli acidi grassi con più di 12 atomi di carbonio, nelle
cellule della mucosa, vengono riesterificati a
trigliceridi e avvolti da uno strato di lipoproteine,
colesterolo e fosfolipidi formano delle micelle dette
chilomicroni che passano nei vasi linfatici dei villi.
I chilomicroni passano direttamente dal sangue al
tessuto adiposo e qui depositati per azione
enzimatica.
Il glicerolo ottenuto nel lume intestinale dall’azione
della lipasi, in parte è utilizzato per la
riesterificazione e il rimanente inviato al fegato.
Il fegato trasforma sostanze tossiche non polari in
sostanze polari (idrosolubili) più facilmente eliminabili
con la bile o attraverso i reni (vedi ciclo della
bilirubina), attraverso reazioni quali:
La coniugazione con:
- Acido glicuronico (glicuronazione),
- Ione solfato (solfonazione o solfatazione)
- Glutatione
Ossidazione
Riduzione
Idrolisi
Acetilazione
Metilazione
Gli ormoni steroidei, derivati del colesterolo, sono
prodotti prevalentemente dalle ghiandole surrenali,
dai testicoli e dalle ovaie.
Per via ematica sistemica arrivano al fegato dove
vengono trasformati in colesterolo e come tale
eliminato con la bile.
Il colesterolo appartiene al gruppo dei lipidi e nella
bile aiuta l’emulsione dei trigliceridi per il loro
assorbimento
Il fegato rappresenta una importante barriera contro
microrganismi patogeniche gli pervengono dal tubo
digerente perchè è percorso da una rete linfatica
assai sviluppata, ricca di linfociti, cellule della serie
bianca che hanno funzione immunitaria.
Tale funzione si esplica nella capacità di riconoscere
ed eliminare microrganismi e prodotti dannosi al
nostro organismo (ad esempio proteine a basso peso
molecolare che non appartengono al nostro codice
genetico).
Acquista particolare importanza il metabolismo della
bilirubina quale indicatore della funzionalità epatica.
La bilirubina è prodotta dalla scissione della emoglobina
secondo il seguente schema:
Milza
lisi enzimatica delle emazie vecchie con
scissione dell’eme dalle molecole di globina
apertura dell’anello dell’eme, distacco dello ione
ferro e suo recupero
ossidazione dell’anello aperto dell’eme a bilirubina
immissione della bilirubina nei rami della vena
porta e quindi al fegato
La bilirubina è lipofila e come tale insolubile in ambiente
acquoso, nel sangue portale la sua molecola è protetta
da molecole di proteine globulari che impediscono la
precipitazione [BILIRUBINA LIBERA O INDIRETTA].
A contatto con gli epatociti, sistemi enzimatici liberano
la molecola dalle globine permettendo l’ingresso della
bilirubina nella cellula epatica, dove viene salificata
con due molecole di acido glicuronico.
La bilirubina glicuronata è solubile in acqua (idrofila) e
pertanto può entrare nel pool della bile ed escreta
attraverso le vie biliari [BILIRUBINA CONIUGATA O
DIRETTA].
Nel tubo digerente la bilirubina glicuronata viene
degradata e attraverso una serie di trasformazioni
enzimatiche e biochimiche (in parte dovute alla flora
batterica intestinale) trasformata in stercobilina ed
eliminata con le feci, alle quali impartisce il colore
brunastro.
Una piccola aliquota della bilirubina entra nel sistema
portale, riinviata al fegato e trasformata in urobilina.
Attraverso il sistema venoso sistemico viene inviata al
rene ed eliminata con l’urina alla quale impartisce il
colore giallognolo.
Bilirubina libera: < 1 mg/dl
Urine assente
bilirubina coniugata < 0,2 mg/dl
Feci assente
Bilirubina libera: > 1 mg/dl bilirubina coniugata < 0,2 mg/dl
Urine +++ (urobilinogeno)
Feci +++
Bilirubina libera: ++ (ittero) Bilirubina coniugata ++++ (ittero)
Urine +++ (bilirubina)
Feci acoliche
Bilirubina libera: ++ (ittero) Bilirubina coniugata ++++(ittero)
Urine +++ (urobilina bilirubina)
Feci acoliche
La tonaca mucosa è la componente più variabile delle tonache,
in relazione alla funzione del segmento considerato:
Protezione
Secrezione
Assorbimento
Tonaca mucosa è composta da un epitelio che poggia su una lamina
propria e da una muscolaris mucosae; nell’epitelio si trovano ghiandole
specializzate
Tonaca sottomucosa è composta da connettivo lasso e contiene vasi
sanguigni e linfatici e nervi, fa da supporto alla mucosa
Tonaca muscolare formata da muscolo liscio in forma di due strati,
uno strato circolare interno e uno longitudinale esterno, responsabili
della motilità dell’organo, la peristalsi intestinale. Lo stomaco ha tre
strati muscolari
Tonaca sierosa o avventizia composta da connettivo attraverso cui
passano vasi e nervi; contiene quantità variabili di grasso
Epitelio
◦ Protezione
◦ Assorbimento
◦ Secrezione
Lamina propria
◦ Connettivo lasso sotto
l’epitelio
Muscularis mucosae
◦ Doppio strato sottile di
muscolo liscio
Spesso strato di
Connettivo Irregolare
Vasi sanguigni
Ghiandole nel Duodeno
Plessi di Meissner
◦
Cellule gangliari
parasimpatiche isolate o
in piccoli gruppi
◦ Innervano ghiandole e
muscolo liscio
Spesso doppio strato di Muscolo
Liscio
Circolare interno
Longitudinale esterno
◦ Circolare più sviluppata in
corrispondenza delle valvole
degli sfinteri
Peristalsi
Plessi di Auerbach
◦ Si trovano tra i due strati
Cellule
Gangliari parasimpatiche
◦ Grandi aggregati di
Mesotelio
◦
Epitelio squamoso semplice sovrastante un sottile
strato di connettivo lasso
◦ Cellule del mesotelio hanno
microvilli
◦ Ben ancorate
◦ Secernono lubrificanti che permettono il movimento
dei visceri
Avventizia
◦ Solo
connettivo lasso
Porta il cibo dalla
bocca allo stomaco
Epitelio squamoso
stratificato
◦ Non cheratinizzato
Muscolo scheletrico
◦ Terzo superiore
Muscolo liscio
◦ Terzo inferiore
Muscolatura mista
◦ Porzione intermedia
Digerisce il cibo
trasformandolo in chimo
Assorbimento di sali, acqua,
alcool e monosaccaridi
Esofago
Fondo
Rughe
Rughe
◦ Grosse pieghe della mucosa
che permettono distensione
4 regioni:
◦ Cardias
Ingresso, ghiandole a secrezione
mucosa
◦
Corpo
Fondo e corpo
Ghiandole a secrezione mucosa e
succhi gastrici
◦
Cardias
Piloro
Antro pilorico
Ghiandole 2 tipi di muco ed
endocrine
Gastrina
Duodeno
Antro Pilorico
• Muscolare
• Muscolo liscio
• Tre strati che
“triturano” il chimo e
lo passano al duodeno
• Sottomucosa
• Priva di ghiandole, si
possono vedere vasi e
nervi
• Mucosa
• Profonda e
ghiandolare, poca
lamina propria
• Produce enzimi ed
acidi per la digestione
Epitelio colonnare semplice
◦ Assorbimento nella porzione luminale
Fossette gastriche
Cellule
mucipare
Ghiandole
gastriche
Mucosa
Cellule
parietali
Cellule
principali
Sottomucosa
Fossette
◦ Invaginazioni che uniscono
il dotto delle ghiandole
all’epitelio dello stomaco
Cellule staminali che
producono tutti i tipi
cellulari della fossetta e
della ghiandola
Rivestono il lume e le
fossette
Colonnari semplici
◦ Nucleo basale
◦ Grandi granuli chiari
muco
vischioso protettivo
Secernono
Collo dei dotti delle
ghiandole gastriche
Simili alle superficiali,
ma più piccole
Secernono
vischioso
muco meno
Lungo tutta la ghiandola,
più abbondante nell’istmo
Cubiche
◦ Nucleo centrale
◦ Citoplasma acidofilo
◦ Aspetto di “uovo fritto”
Secernono
◦
Acido cloridrico
◦
Fattore intrinseco (vitB12)
Molti mitocondri
◦ Mantenimento del pH
intracellulare in presenza di
HCl
Nel fondo della
ghiandola gastrica
Colonnari
◦ Nucleo e citoplasma
basofili (ribosomi)
Secernono
◦
Pepsinogeno, diviene
Pepsina una volta
secreto, in seguito ad
attivazione da HCl
Molto sparse
Alla base delle ghiandole gastriche
Secernono ormoni nel circolo per
influenzare la digestione
◦ Gastrina
◦ Enteroglucagone
◦ Serotonina
Duodeno
◦ Neutralizza l’acidità dello stomaco
◦ Riceve il dotto biliare
◦
Ghiandole di Brunner
Digiuno
◦ Deputato all’assorbimento
Ileo
◦ Tratto finale
◦ Contiene
GALT
Gastrointestinal Associated Limphoyd Tissue
Placche del Peyer
Estroflessioni digitiformi,
Epitelio colonnare semplice
◦ Cellule chiare sono
Caliciformi
Ghiandole unicellulari
Aumentano progressivamente
verso Ileo
◦ Cellule assorbenti
superficiali
◦
Orletto a spazzola
Microvilli aumentano
superficie assorbente
Cellule assorbenti
Colonnari semplici
Microvilli
◦ Aumento della superficie
Giunzioni strette
◦ Impediscono passaggio
materiale
Glicocalice
◦ Protezione dall’autodigestione
ed enzimi che completano la
digestione
Secernenti muco
protettivo
lamina propria
Vaso chilifero e linfatico ciechi
Ansa capillare
Fibre di muscolo liscio
Stroma di Connettivo reticolare lasso
ed elastico
Protrusione della
Infiltrato con cellule del sangue
Linfociti
◦ Plasmacellule
◦ Eosinofili
◦
Ghiandole tubulari
semplici o ramificate
Cellule assorbenti
◦ Metà superiore della ghiandola
Cellule caliciformi
◦ Metà superiore della ghiandola, vita breve
Cellule rigenerative
◦
Staminali che proliferano per sostituire l’epitelio
◦ Elevato ritmo di duplicazione
Cellule DNES
◦ Producono
(Diffuse Neuro Endocrime System)
ormoni paracrini ed endocrini
Cellule di Paneth
◦ Forma piramidale, parte inferiore delle cripte,
producono Lisozima
Mucosa
Sottomucosa
Muscolare Esterna
Sierosa/Avventizia
Base delle cripte
Secernono
◦
Lisozima e Fosfolipasi A
Defensine sono
antimicrobici
Granuli acidofili apicali
Tessuto Muscolare
Circolare interno
◦ Longitudinale esterno
◦
Fibre dello strato
interno penetrano nel
villo
Contrazione ritmica
accorcia il villo molte
volte al minuto
Connettivo fibroelastico
denso
Vascolarizzato e ricco di
vasi linfatici
◦
Plessi di Meissner
Garantiscono l’innervazione
◦
Ghiandole di Brunner
Presenti a livello del Duodeno
Sottomucosa del Duodeno
Ghiandole Tubulo-alveolari
ramificate
Secernono fluido mucoso
Bicarbonato
◦ Neutralizza acidità stomaco
Urogastrone
◦ Fattore di crescita epidermico
◦ Inibisce produzione HCl ed
aumenta attività mitotica
epiteliali
Gangli nervosi
◦ Posizionati tra i due strati
di muscolare esterna
Innervazione viscerale che
controlla la peristalsi
Gap junctions trasmettono
il segnale di contrazione
Lamina propria della
mucosa dell’Ileo
Possono interrompere
epitelio e villi
Sono
tessuto linfoide
associato all’intestino
Presenza di follicoli
primari e secondari
Villi
Placche di Peyer
QuickTime™ and a
Sorenson Video 3 decompressor
are needed to see this picture.
Assorbimento dei liquidi
Cieco
◦ La porzione più larga
Colon
◦ Diviso in:
Ascendente
Traverso
Discendente
Retto
◦ Porzione terminale
Canale anale
cripte del
Lieberkuhn
Ricca di
4 tipi di cellule
Rigenerazione
◦ Caliciformi
◦
Lubrificazione,
aumentano lungo tutto
l’organo
◦
Assorbenti
Le più numerose
◦
Enteroendocrine
Istologicamente simili al colon
◦ Retto meno cripte, ma più profonde
◦ Canale anale, cripte piccole e diminuiscono fino a
scomparire nella porzione più distale
Epitelio
◦
◦
◦
Cubico
Retto
Valvole anali
Ano
Pavimentoso stratificato non cheratinizzato
Pavimentoso stratificato cheratinizzato
Ghiandole anali e circumanali
Sottomucosa
connettivo fibroelastico
Muscolare esterna muscolo liscio
◦
Circolare interno
Diviene più spesso e forma lo
◦
sfintere anale interno
Longitudinale esterno
Continua sopra l’interno come un foglietto di connettivo
Muscoli scheletrici del pavimento pelvico formano il
muscolo anale sfinterico esterno, sotto controllo
volontario e con tono costante
L'epiglottide è una membrana che chiude le vie
aeree nel momento della deglutazione.