Ipertensione arteriosa
Le cause
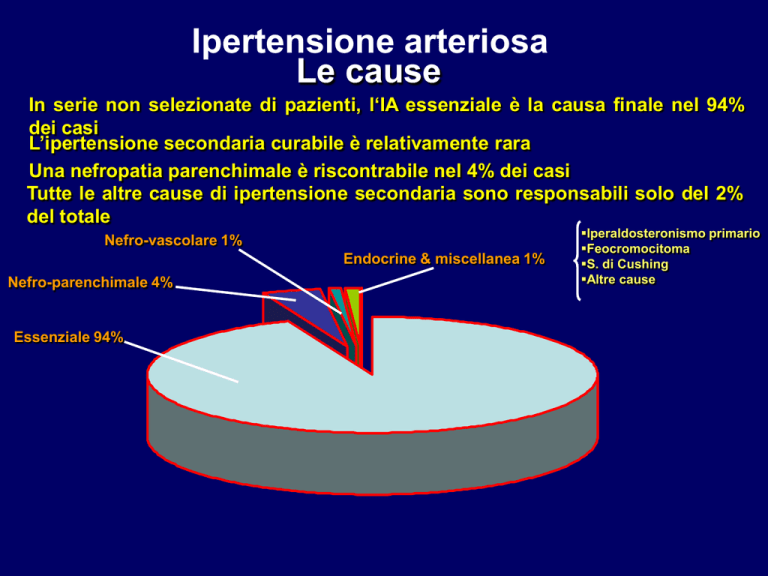
In serie non selezionate di pazienti, l‘IA essenziale è la causa finale nel 94%
dei casi
L’ipertensione secondaria curabile è relativamente rara
Una nefropatia parenchimale è riscontrabile nel 4% dei casi
Tutte le altre cause di ipertensione secondaria sono responsabili solo del 2%
del totale
Nefro-vascolare 1%
Endocrine & miscellanea 1%
Nefro-parenchimale 4%
Essenziale 94%
Iperaldosteronismo primario
Feocromocitoma
S. di Cushing
Altre cause
IPERTENSIONE ARTERIOSA
Definizione e classificazione
CATEGORIA
SISTOLICA
DIASTOLICA
OTTIMALE
< 120
<80
NORMALE
120-129
80-84
NORMALE-ALTA
130-139
85-89
I.A. GRADO 1 (LIEVE)
140-159
90-99
I.A. GRADO 2 (MODERATA)
160-179
100-109
I.A. GRADO 3 (SEVERA)
180
110
I. SISTOLICA ISOLATA
140
90
Quando la pressione sistolica e diastolica di un paziente rientrano in
categorie differenti, la classificazione va fatta in base alla categoria maggiore
IPERTENSIONE ARTERIOSA
La terminologia
Ipertensione sistolica isolata
Ipertensione sisto-diastolica
Ipertensione Borderline
Ipertensione Labile
da non usare
Ipertensione ballerina
Ipertensione da “camice bianco”
Ipotensione ortostatica
Ipertensione maligna
Aumento dei valori pressori con l’età
Aumento della Pressione Sistolica fino e oltre i 70 anni
Aumento della pressione diastolica fino ai 50 anni
L’ETA’ è di per se un fattore di rischio cardiovascolare
Ipertensione Sistolica Isolata
PAS >140, PAD< 90, Indice di perdita di elasticità
delle arterie maggiori.
E’ la forma di ipertensione tipica della popolazione
anziana.
La prevalenza di questa forma va dal 5-10% a 60
anni ad oltre il 40% dagli 80 in poi, ed ha assunto
il ruolo di vero e proprio fattore di rischio CV.
Secondo molti autori comunque la pressione
differenziale, ancor più della PAS, è il principale
fattore di rischio CV
CONSEGUENZE
Aumento isolato della PS
PD normale o diminuita
Aumento del rischio di
Cardiopatia ischemica
Cardiopatia ipertensiva
Alto rischio cardio-vascolare
L’ipertensione e l’anziano: Punti chiave
PA Diastolica
Non ha valore predittivo di rischio cardiovascolare
E’ ben controllata dal trattamento
PA Sistolica
Esprime sovraccarico pressorio.
Determina la cardiopatia ipertensiva
PA Differenziale
Esprime il danno aterosclerotico delle grosse
Arterie. Importante indice predittivo di malattie CV
Nella stratificazione del rischio teniamo conto della PADiff!
Stratificazione del rischio
cardiovascolare in base alla PA
Rischio a 10 a.:
Complic. cardiovasc.
(fatalità)
Basso < 15% (< 4%)
Moderato 15-20% (4-5%)
Elevato 20-30% (5-8%)
Molto elevato > 30% (>8%)
Ipertensione arteriosa – linee guida 2007
• PARAMETRI PER LA STRATIFICAZIONE DEL RISCHIO
CARDIOVASCOLARE NEL PAZIENTE IPERTESO
Fattori di rischio cardiovascolare
Livelli di PAS e PAD
Età (U>55 aa, D>65 aa)
Abitudine al fumo
Colesterolo tot>190 o LDL>115 o HDL M <40, F<46
Trigliceridi>150
Glicemia a digiuno 102-125
OGTT alterata
Familiarità per malattie cardio-vascolari precoci (M<55 aa e F<65 aa)
Obesità addominale (crf addominale M>102 cm, F>88 cm)
Diabete mellito (glicemia a digiuno≥126 o glicemia post-prandiale>198)
Ipertensione arteriosa – Linee guida 2007
PARAMETRI PER LA STRATIFICAZIONE DEL RISCHIO
CARDIOVASCOLARE NEL PAZIENTE IPERTESO
Danno d’organo
IVS all’ECG o all’ecocardiogramma
Ispessimento carotideo o placche (IMT ≥ 0.9mm)
↑creatinina (M 1.3-1.5, F 1.2-1.4)
Riduzione FG o della clearance della creatinina
Microalbuminuria (30-300mg/24h)
Ipertensione arteriosa – Linee guida 2007
PARAMETRI PER LA STRATIFICAZIONE DEL RISCHIO
CARDIOVASCOLARE NEL PAZIENTE IPERTESO
Condizioni cliniche associate
Mal. cerebro-vascolare: ictus ischemico, emorragia
cerebrale, TIA
Cardiopatia: IM, angina, procedure di rivascolarizzazione
coronarica, scompenso cardiaco
Nefropatie: nefropatia diabetica, insufficienza renale
(creatinina M>1,5, F>1,4), proteinuria >300mg/24h
Vasculopatia periferica
Retinopatia III grado
Pazienti controllati PA <140/90 mmHg
Progetto “CUORE”
Osservazioni dell’Istituto Superiore della Sanità
1/3 della popolazione italiana è ipertesa
DONNE
UOMINI
50% non
trattati
22% non
raggiunge
il target
28%
trattamento
adeguato
34% non
trattate
27% non
raggiunge il
terget
39%
trattamento
adeguato
Pz. Internistici a rischio TEV in
Tromboprofilassi = ~ 42%
Pz ipertesi in trattamento = ~ 58%
Pz ipertesi a “Target” = ~ 33%
Pz con recente ictus ischemico idonei
a trattamento di prevenzione secondaria
con statine (NCEP, ATP III) = ~ 50%
Pz in trattamento con statine a “Target” = ~ 50%
PRINCIPALI CAUSE D’INSUCCESSO DELLA TX ANTIIPERTENSIVA
• Scarsa aderenza al trattamento farmacologico
• Non responder veri allla terapia
• Impiego non ottimale degli antiipertensivi
• Timore di effetti collaterali
• Mancata valutazione del rischio CV globale
• Presenza contemporanea di altri fattori di rischio:
Diabete mellito
Dislipidemie
Obesità addominale
Familiarità
• Condizioni cliniche associate:
Patologia cardiaca
Patologia vascolare
Patologia cerebrale
Patologia renale
IPOTENSIONE ORTOSTATICA
Caduta di almeno 20mmHg della PAS o di almeno
10mmHg della PAD nel passaggio dal clino all’orto
CAUSE PIU’ FREQUENTI
Farmaci
Anemia
Disidratazione
Malnutrizione
Stenosi aortica
Allettamento prolungato
M. di Parkinson
Neuropatia diabetica
Iponatriemia
PRINCIPALI CONSEGUENZE
Cadute
Sincopi
Eventi cardiovascolari
TERAPIA / SPECIFICITA’
L’estrema eterogeneità della popolazione anziana rende
impercorribile qualunque approccio che non tenga conto
della singola realtà individuale:
• FRAGILITA’
• COMORBILITA’
• POLITERAPIA
• ETA’ BIOLOGICA
• MODIFICAZIONI D’ORGANO
• LIVELLO DI AUTONOMIA FUNZIONALE
Fattori imprescindibili nella valutazione del pz geriatrico per
l’alto rischio di esposizione a:
Interazioni farmacologiche
Effetti collaterali
1 Step
La terapia antipertensiva può essere iniziata
con un singolo farmaco a basso dosaggio
Tenendo presente che
la monoterapia, con qualunque farmaco
iniziata, riduce la PAS di 20 mmHg e la PAD di
10 mmHg solo nel 50% dei casi…
...e regolarizza la PA in non più del 30% degli
ipertesi di grado 2° e 3°
2° Step
Incremento del farmaco fino
alla dose massima
Associazione ad un altro
farmaco
La terapia d’associazione tra 2 o più farmaci deve essere
presa in considerazione da subito nei pazienti con elevato
rischio cardio-vascolare
PRINCIPI GENERALI DI TERAPIA
• Iniziare possibilmente con un solo farmaco a basso dosaggio
• Aumentare progressivamente la dose
• Aggiungere un secondo farmaco solo dopo aver provato a
cambiare una volta il primo
• Monitorare gli effetti della Tx adeguandola a:
Eventi clinici intercorrenti
Modifiche della restante terapia
QUALI
FARMACI ?
La FARMACOTERAPIA DELL’ IPERTENSIONE
ARTERIOSA secondo le Linee-Guida Europee si
avvale di sei classi farmacologiche
1.Diuretici
2.ACE inibitori
3.Calcio-antagonisti
4.Bloccanti AT1
5.Alfa-bloccanti
6.Beta-bloccanti
SCELTE TERAPEUTICHE
I principali benefici dipendono principalmente dalla riduzione dei valori
pressori e solo in minima parte dal tipo di farmaco impiegato
Le classi principali di farmaci antipertensivi - diuretici, b-bloccanti,
calcioantagonisti diidropiridinici, ACE-inibitori, bloccanti recettoriali dell’AT I
- sono tutte indicate come scelte terapeutiche con cui iniziare e proseguire il
trattamento
Identificare una classe come prima scelta è di relativa importanza vista la
frequente necessità di associare due o più farmaci
Non esistono classi di farmaci antiipertensivi precluse agli anziani e non
esistono farmaci di prima scelta
Tali farmaci si differenziano però per alcuni specifici effetti farmacologici con
conseguenti indicazioni differenti
Tollerabilità diversa da paziente a paziente
Controindicazioni
Classe
Situazioni favorenti
Assolute
Diuretici tiazidici
Scompenso cardiaco
Ipertensione sistolica isolata
Soggetti anziani
Gotta
D. antialdosteronici
Scompenso cardiaco
Post-IMA
Insufficienza renale
Iperpotassiemia
Betabloccanti
Angina pectoris
Pregresso IM
Scompenso cardiaco
Gravidanza
Glaucoma
Tachiaritmie
Asma o BPCO
BAV di 2 o 3 grado
Relative
Sindrome metabolica
Intolleranza glucidica
Gravidanza
Vasculopatia periferica
Sindrome metabolica
Intolleranza glucidica
Attività fisica intensa
Controindicazioni
Classe
Situazioni favorenti
Calcioantagonisti DIP
Ipertensione sistolica isolata
Angina pectoris
IVS
Vasculopatia periferica
Aterosclerosi carotidea
Gravidanza
Ipertensione nella razza nera
Calcioantagonisti NDIP
Angina pectoris
Aterosclerosi carotidea
Tachiaritmie sopraVn
Assolute
Relative
Tachiaritmie
Scompenso cardiaco
BAV 2 -3 grado
Scompenso cardiaco
Controindicazioni
Classe
Situazioni favorenti
Ace-inibitori
Scompenso cardiaco
Disfunzione Vn Sin
Post-IM
Nefropatia diabetica e non
Proteinuria/microalbuminuria
IVS
Aterosclerosi carotidea
Fibrillazione atriale
Sindrome metabolica
Sartani
Scompenso cardiaco
Post-IM
Nefropatia diabetica
Proteinuria/microalbuminuria
IVS
Fibrillazione atriale
Sindrome metabolica
Tosse da ace-inibitori
Assolute
Gravidanza
Edema angioneurotico
Iperkaliemia
Stenosi bilaterale aa renali
Gravidanza
Iperkaliemia
Stenosi bilaterale aa renali
Relative
ASSOCIAZIONI DI ANTIPERTENSIVI
DIURETICI
AT1ANTAGONISTI
b-BLOCCANTI
CALCIOANTAGONISTI
-BLOCCANTI
ACE-INIBITORI
Cardiovascular disease:
Role of angiotensin II in the CV continuum
Remodelling
Remodelling
Ventricular dilation/
cognitive dysfunction
Myocardial
infarction &
stroke
Atherosclerosis
and LVH
Hypertension risk factors
Diabetes, obesity, elderly
Cognitive heart failure/
secondary stroke
Microalbuminuria
Endothelial
dysfunction
Macroproteinuria
Nephrotic
proteinuria
End-stage
renal
disease
End-stage
heart disease,
brain damage
and dementia
Cardio/
cerebrovascular
death
Adapted from Dzau V. and Braunwald E.,. Am Heart J 1991;121:1244–1263
Sistema renina-angiotensina
Bradykinin/NO
Angiotensin I
ACE
Inactive fragments
Angiotensin II
AT1 RECEPTOR
AT2 RECEPTOR
Vasoconstriction
Sodium retention
SNS activation
Inflammation
Growth-promoting effects
Aldosterone
Apoptosis
Vasodilation
Natriuresis
Tissue regeneration
Inhibition of inappropriate cell growth
Differentiation
Anti-inflammation
Apoptosis
Hanon S., et al. J Renin Angiotensin Aldosterone Syst 2000;1:147–150; Chen R.,
et al. Hypertension 2003;42:542–547; Hurairah H., et al. Int J Clin Pract
2004;58:173–183; Steckelings U.M., et al. Peptides 2005;26:1401–1409
ACE inhibition
Bradykinin/ NO
Angiotensin I
ACE Inhibitor
Inactive fragments
Vasodilation
Tissue protection
NO
Angiotensin II
AT1 RECEPTOR
Vasoconstriction
Sodium retention
SNS activation
Inflammation
Growth-promoting effects
Aldosterone
Apoptosis
AT2 RECEPTOR
Vasodilation
Natriuresis
Tissue regeneration
Inhibition of inappropriate cell growth
Differentiation
Anti-inflammation
Apoptosis
Hanon S., et al. J Renin Angiotensin Aldosterone Syst 2000;1:147–150; Chen R., et al.
Hypertension 2003;42:542–547
Gli Ace-inibitori
- L’utilizzo degli Ace-inibitori dimostra un miglioramento in
tema di mortalità e morbidità
- Gli ace-inbitori sono conosciuti come molecole vasculoprotettive come dimostrato dagli studi HOPE e
EUROPE.
- Lo studio Hope ha mostrato che il Ramipril previene gli
eventi cardio-vascolari in pazienti con e senza
ipertensione.
- Lo studio Europe ha mostrato che il Perindopril riduce
gli eventi cardiovascolari in pazienti con malattia
coronarica e senza apparente scompenso cardiaco.
Studio Hope
Coinvolti 267 centri in 19 paesi
Criteri d’inclusione: malattia coronarica, stroke, patologia vascolare
periferica, diabete più uno dei rischi cardiovascolari.
9297 pz.
4645 trattati con Ramipril (10mg/die)
4652 trattati con Placebo
Durata dello studio: 4.5 anni
5128 pz. avevano più di 65 anni.
8162 pz. avevano patologie cardio-vascolari
4355 pz. erano ipertesi
3577 pz. erano diabetici
HOPE study results – primary endpoints
The HOPE Study Investigators, 2000
Combined
cardiovascular
endpoint
Cardiovascular
mortality,
myocardial
infarction, stroke
Cardiovascular
mortality
Myocardial
infarction
Stroke
-20% p<0.001
-22% p<0.001
-26% p<0.001
-32% p<0.001
Ramipril n=4645, Placebo n=4652
ACE inhibition
Bradykinin/ NO
Angiotensin I
Chymase,
tPA,
Cathepsin
‘Angiotensin II escape’
ACE Inhibitor
Inactive fragments
Vasodilation
Tissue protection
NO
(Cough, angio-oedema)
Angiotensin II
AT1 RECEPTOR
Vasoconstriction
Sodium retention
SNS activation
Inflammation
Growth-promoting effects
Aldosterone
Apoptosis
AT2 RECEPTOR
Vasodilation
Natriuresis
Tissue regeneration
Inhibition of inappropriate cell growth
Differentiation
Anti-inflammation
Apoptosis
Hanon S., et al. J Renin Angiotensin Aldosterone Syst 2000;1:147–150; Chen R., et al.
Hypertension 2003;42:542–547
ACEI and ARB: the dual RAS blockade
Bradykinin/ NO
Angiotensin I
Chymase
tPA
ACE
Inhibitor
Inactive fragments
Angiotensin II
Cathepsin
‘Angiotensin II escape’
ARB
AT1 RECEPTOR
Vasoconstriction
Sodium retention
SNS activation
Inflammation
Growth-promoting effects
Aldosterone
Apoptosis
AT2 RECEPTOR
Vasodilation
Natriuresis
Tissue regeneration
Inhibition of inappropriate cell
growth
Differentiation
Anti-inflammation
Apoptosis
Hanon S., et al. J Renin Angiotensin Aldosterone Syst 2000;1:147–150; Chen R., et al.
Hypertension 2003;42:542–547; Hurairah H., et al. Int J Clin Pract 2004;58:173–183;
Steckelings U.M., et al. Peptides 2005;26:1401–1409
Vantaggi del blocco selettivo dell’AT-1
-Blocco degli effetti specifici dei recettori AT-1: vasocostrizione,
ritenzione di sodio, infiammazione, promozione fattori di crescita,
aumento dell’aldosterone e apoptosi.
-Mantenimento degli effetti benefici dei recettori AT-2: vasodilatazione,
natriuresi, rigenerazione tissutale, inibizione dei fattori di crescita e di
differenziazione.
-Blocco degli effetti procoagulativi e proinfiammatori:
IL-6 , IL-10 , MCP-1 , NF-B , MMP9 , hs-CRP ,
TxA2 , ICAM-1 , VCAM-1 , IL-1 , IL-8 , Integrins, Selectins
-Blocco del rilascio di catecolamine indotto da kinine (?)
Nuove prospettive: ALISKIREN
E’ il primo inibitore diretto della renina
Numerosi studi (totale 3960 pz.) hanno mostrato riduzioni
significative della pressione sisto-diastolica in pazienti con
ipertensione arteriosa da lieve a moderata
Dosaggi: 150, 300, 600 mg.
renina
Aliskiren
angiotensinogeno
Angiotensina I
Aliskiren lega la renina con conseguente riduzione dei livelli di
angiotensina I, di angiotensina II e di aldosterone
Terapia antipertensiva nel paziente anziano
• Fino al 2007 non si avevano a
disposizione informazioni sui pazienti di
età superiore agli 80 anni…
ESH/ESC 2007
Nei soggetti con 80 anni o più,
NON ci sono evidenze chiare
sul trattamento antiipertensivo
INDANA
meta-analisi
0
0.2
0.4
0.6
7 trials clinici versus placebo o trattamento
1670 pazienti ipertesi over 80 anni
0.8 1.0
Ictus
1.2
1.4
1.6
1.8 2.0
Il trattamento
antiipertensivo
PEGGIORA
il rischio di morire
(-34%)
Mortalità totale
(+6%- NS)
Eventi CV maggiori
(-22%)
Doppio cieco
Scompenso
Tutti I trials
(-39%)
A favore della terapia
Gueyffier F et al. Lancet 1999:353:793-796.
A favore del controllo
Dilemma della
terapia antiipertensiva
> 80
anni
RISCHI
BENEFICI
STUDIO
rischio/beneficio nel trattamento
di pazienti ipertesi over 80
Criteri d’inclusione
•Età ≥80 anni al momento della randomizzazione
•PAS 160-199 mm Hg
•PAD 90-109 mm Hg
Caratteristiche
al basale
N (%)
Età media
PA
(mm Hg)
Frequenza
cardiaca
tutti (+/- SD)
3.845
83,6
173 / 91
74,5
Pregresso ictus
6,8%
Pregresso infarto
3,2%
Diabetici
6.6%
END POINTS
Primario:
•Ictus (fatale e non fatale)
Secondari:
•Mortalità totale
•Mortalità cardiovascolare
•Scompenso cardiaco
Disegno e Pazienti
+ perindopril
4 mg
50%
+ perindopril 2 mg
25%
Indapamide 1.5 mg LP
25%
Target PA
PAS < 150 mm Hg
PAD < 80 mm Hg
Placebo
3.845 pz
randomizzati Placebo
+ Placebo
+ Placebo
M- 2
M- 1
M0
M3
M6
M9
M12
M18
M24
M60
Risultati