Semeiotica Medica – Prof.ssa Mandas
23.05.2013
Andrea Musu
Esame obiettivo del cuore
Analogamente a quanto abbiamo visto riguardo all’esame obiettivo speciale del torace e dell’addome
possiamo effettuare anche per il cuore un esame obiettivo speciale che prevede come al solito l’ispezione, la
palpazione, la percussione e l’auscultazione.
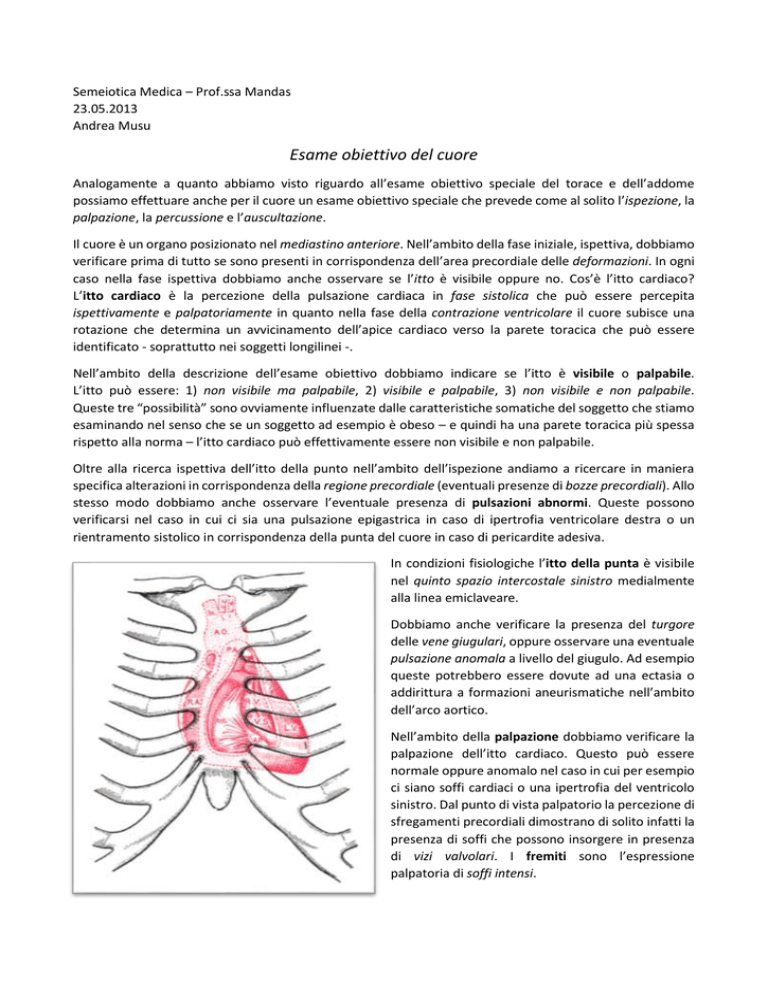
Il cuore è un organo posizionato nel mediastino anteriore. Nell’ambito della fase iniziale, ispettiva, dobbiamo
verificare prima di tutto se sono presenti in corrispondenza dell’area precordiale delle deformazioni. In ogni
caso nella fase ispettiva dobbiamo anche osservare se l’itto è visibile oppure no. Cos’è l’itto cardiaco?
L’itto cardiaco è la percezione della pulsazione cardiaca in fase sistolica che può essere percepita
ispettivamente e palpatoriamente in quanto nella fase della contrazione ventricolare il cuore subisce una
rotazione che determina un avvicinamento dell’apice cardiaco verso la parete toracica che può essere
identificato - soprattutto nei soggetti longilinei -.
Nell’ambito della descrizione dell’esame obiettivo dobbiamo indicare se l’itto è visibile o palpabile.
L’itto può essere: 1) non visibile ma palpabile, 2) visibile e palpabile, 3) non visibile e non palpabile.
Queste tre “possibilità” sono ovviamente influenzate dalle caratteristiche somatiche del soggetto che stiamo
esaminando nel senso che se un soggetto ad esempio è obeso – e quindi ha una parete toracica più spessa
rispetto alla norma – l’itto cardiaco può effettivamente essere non visibile e non palpabile.
Oltre alla ricerca ispettiva dell’itto della punto nell’ambito dell’ispezione andiamo a ricercare in maniera
specifica alterazioni in corrispondenza della regione precordiale (eventuali presenze di bozze precordiali). Allo
stesso modo dobbiamo anche osservare l’eventuale presenza di pulsazioni abnormi. Queste possono
verificarsi nel caso in cui ci sia una pulsazione epigastrica in caso di ipertrofia ventricolare destra o un
rientramento sistolico in corrispondenza della punta del cuore in caso di pericardite adesiva.
In condizioni fisiologiche l’itto della punta è visibile
nel quinto spazio intercostale sinistro medialmente
alla linea emiclaveare.
Dobbiamo anche verificare la presenza del turgore
delle vene giugulari, oppure osservare una eventuale
pulsazione anomala a livello del giugulo. Ad esempio
queste potrebbero essere dovute ad una ectasia o
addirittura a formazioni aneurismatiche nell’ambito
dell’arco aortico.
Nell’ambito della palpazione dobbiamo verificare la
palpazione dell’itto cardiaco. Questo può essere
normale oppure anomalo nel caso in cui per esempio
ci siano soffi cardiaci o una ipertrofia del ventricolo
sinistro. Dal punto di vista palpatorio la percezione di
sfregamenti precordiali dimostrano di solito infatti la
presenza di soffi che possono insorgere in presenza
di vizi valvolari. I fremiti sono l’espressione
palpatoria di soffi intensi.
La palpazione dell’itto della punta deve avvenire con il paziente in decubito supino o con decubito laterale
sinistro.
Ci possono essere varie alterazioni a carico dell’itto della punta. L’itto può essere normale, prolungato,
ipercinetico (nel caso in cui ci sia per esempio una velocità e ampiezza aumentata con una durata normale),
ipocinetico (nel caso in cui ci sia per esempio una velocità e ampiezza ridotta con una durata normale), un
itto dislocato lateralmente ed in basso rispetto al normale (nel caso in cui ci sia una dilatazione del ventricolo
sinistro e quindi a questo punto avremo una percezione dell’itto non nel quinto spazio ma nel sesto spazio
intercostale e avremo una percezione dell’aumento dell’area dell’itto).
Sulla parete anteriore toracica abbiamo delle proiezioni più o meno grandi a seconda della situazione del
cuore.
La fase percussoria dell’aia cardiaca ci dà delle indicazioni molto precise sulle condizioni cardiache. E’ una
manovra che si tende a trascurare a favore di tecniche di indagine che sfruttano metodiche di imaging.
Tuttavia la manovra è semplice e ci fa verificare eventuali alterazioni dell’aia cardiaca.
Considerando quella che è la collocazione anatomica del cuore dobbiamo ricordare che parte dell’organo è
rivestito dai polmoni e questo si riflette nella delimitazione di aree differenti dell’aia cardiaca alla
percussione: aree di ottusità relativa e aree di ottusità assoluta. La delimitazione periferica del cuore infatti
coinciderà con quella delimitazione dell’ottusità relativa cioè di quella porzione di struttura cardiaca che è
ricoperta dal polmone da un lato e dall’altro. La delimitazione dell’aia cardiaca con ottusità assoluta invece
indica che con la percussione di quella area delimitiamo la zona cardiaca non sovrastata da lembi polmonari.
Possiamo osservare delle linee che ci servono l’identificazione delle aree di ottusità assoluta e relativa
cardiache. Dobbiamo individuare prima di tutto l’itto della punta, poi la proiezione di due linee verticali sul
torace – le parasternali - e rintracciare il quinto spazio intercostale e quindi l’evidenza della proiezione sulla
parete dal punto di vista percussorio dell’itto. L’individuazione dell’itto (punta del ventricolo sinistro) ci
consente di verificare quale sia la proiezione della punta del ventricolo sinistro e di conseguenza effettuando
da questo punto una percussione in senso obliquo e verso l’alto fino al secondo spazio intercostale
determiniamo il margine sinistro dell’aia cardiaca sinistra riferito nell’aia cardiaca di ottusità relativa. Il
margine sinistro è infatti quasi completamente ricoperto da tessuto polmonare sinistro.
Per individuare il lato destro dell’ottusità relativa procediamo prima di tutto alla delineazione dell’ottusità
relativa alla cupola epatica. Se noi effettuiamo la manovra percussoria sulla parete anteriore toracica in
corrispondenza dell’emiclaveare dall’alto verso il basso incontriamo una zona di ottusità relativa
corrispondente alla cupola epatica. Se ci spostiamo a sinistra troviamo una linea che si incrocia con la linea
curva della cupola epatica che formerà grossomodo un angolo acuto tra la linea di demarcazione della cupola
epatica e la linea verticale che interseca il margine cardiaco destro (angolo epatocardiaco).
La zona di ottusità assoluta in condizioni normali è abbastanza limitata che sulla proiezione della parete
anteriore toracica non supera più di 1,5 – 2 cm a partire dalla linea marginosternale sinistra dalla quarta alla
sesta costa.
In condizioni patologiche possiamo trovare un ingrandimento, una riduzione o una scomparsa dell’aia
cardiaca assoluta. Possiamo avere un ingrandimento nel caso in cui ci sia una retrazione dei margini
polmonari che lasciano una porzione di struttura cardiaca maggiore rispetto alla norma non sovrastata da
tessuto polmonare (una retrazione può esserci in caso di pleurite). La scomparsa dell'aia cardiaca assoluta
piò esserci in caso di enfisema polmonare (aumento del contenuto aereo e quindi si osserverà un maggiore
timpanismo, un suono polmonare iperchiaro). C’è un aumento dell’aia cardiaca in caso di versamento
pericardico significativo. Analogamente al versamento pleurico affinché ci sia una percezione
dell’ingrandimento dell’aia questo deve avere una quantità che supera i 200 mL e l’ottusità cardiaca
presenterà una variazione di forma a seconda della posizione che facciamo assumere al paziente, supina o
eretta. Se noi effettuiamo la percussione - in caso di versamento pleurico - con il paziente in posizione seduta,
la forma dell’aia sarà pressoché triangolare. Se la percussione avviene con il paziente in posizione supina la
zona di ottusità verrà descritta con una forma di tipo globoso.
Per quanto riguarda l’auscultazione, questa deve essere effettuata facendo modifiche di posizione del
paziente. La tecnica di auscultazione deve essere effettuata in un ambiente adeguato per quanto riguarda la
temperatura e l’assenza di rumori. Per poter auscultare correttamente i suoni cardiaci l’ambiente deve essere
assolutamente silenzioso. L’auscultazione inizia in posizione supina che può essere sostituita da una
posizione semiassisa. Poi il paziente deve assumere la posizione seduta possibilmente inclinato un po’ in
avanti e successivamente in decubito laterale sinistro. Dobbiamo contemporaneamente effettuare la
palpazione dei toni cardiaci a livello radiale. Ci possono essere infatti delle pulsazioni non trasmesse e quindi
esserci una non corrispondenza fra la frequenza cardiaca e quella radiale.
Nell’ambito della fase auscultatoria dobbiamo anche effettuare l’auscultazione in fase di apnea perché
altrimenti l’auscultazione potrebbe non essere sufficientemente accurata. L’eventuale presenza di soffi
cardiaci di minor intensità può non essere percepita in maniera ottimale nella fase respiratoria del paziente.
La fase di apnea ovviamente è effettuata per breve tempo a seconda delle capacità di resistenza del paziente.
Per quanto riguarda le proiezioni sulla parete toracica dei focolai di auscultazione queste sono zone che
consentono la migliore auscultazione dei toni cardiaci grazie alla posizione anatomica che assumono le
strutture che li producono. La percezione ascoltatoria dei toni cariaci che derivano principalmente
dall’apertura e dalla chiusura delle valvole cardiache sono auscultabili tramite i focolai di massima
auscultazione.
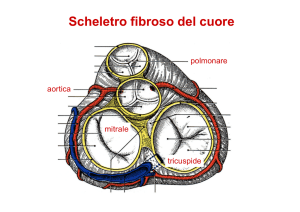
Il focolaio di auscultazione della valvola mitrale si trova in corrispondenza del quinto spazio intercostale
sull’emiclaveare sinistra, il focolaio della tricuspide è in corrispondenza del quarto spazio intercostale sia sulla
marginosternale destra che sinistra. I focolai di auscultazione delle semilunari (aortica e polmonare) sono in
corrispondenza del secondo spazio intercostale, la polmonare verrà percepita principalmente in
corrispondenza del secondo spazio intercostale sinistro mentre l’aortica sulla marginosternale destra.
Toni cardiaci
Normalmente nella fase ascoltatoria abbiamo la percezione del primo e del secondo tono cardiaco. In realtà
ci sono quattro toni (primo, secondo, terzo e quarto) che potranno essere facilmente identificati con un
fonocardiogramma ma che in condizioni fisiologiche il nostro orecchio non percepisce ad eccezione dei primi
due. Il terzo tono può essere percepito in età pediatrica o molto giovane.
- I toni vengono riferiti onomatopeicamente con “TUM-TA” I fattori che entrano in gioco nella formazione dei toni sono diversi. Il primo tono è identificato con S1 (o con
T1) ed è un suono che origina dall’inizio della contrazione del ventricolo sinistro accompagnato dalla chiusura
delle due valvole atrioventricolari, dalla vibrazione dell’eiezione nei grossi vasi e dall’accelerazione del sangue
che entra nei grossi vasi. Se noi osserviamo attentamente la descrizione fonografica di questo tono notiamo
che è un suono costituito da 4 elementi ma l’elemento principale è la chiusura della mitrale e tricuspide. La
durata del tono è superiore al secondo tono.
Il secondo tono (S2 o T2) origina dalla chiusura delle valvole semilunari (aortica e polmonare). Per poterlo
distinguere ricordiamo che l’intensità e la durata sono minori rispetto al primo tono. C’è anche un lieve
ritardo della chiusura della polmonare rispetto all’aortica che in condizioni normali non viene percepito a
meno che il soggetto non venga portato ad effettuare una profonda inspirazione che fa ritardare
ulteriormente la chiusura della polmonare con un eventuale sdoppiamento del tono (a causa dell’aumento
della pressione negativa). Possiamo anche avere uno sdoppiamento fisso o uno paradosso, in questo caso la
chiusura delle valvole è al contrario, prima la polmonare e poi l’aortica.
Il terzo tono è dovuto alla fase del riempimento rapido ventricolare a causa di vibrazioni prodotte in questa
manovra. Questa è una condizione che si realizza nella fase iniziale della diastole. E’ una condizione che
normalmente non viene percepita se non in età molto giovane.
Il quarto tono non dovrebbe essere percepito, se viene percepito siamo in una condizione di patologia. Il
quarto tono origina dalla sistole atriale e normalmente può essere identificato solo nella registrazione
fonocardiografica.
I rumori aggiunti quali possono essere i soffi hanno diversi significati. Alcuni hanno sempre significato
patologico mentre altri no. L’evidenza di soffi diastolici ha sempre significato patologico mentre soffi sistolici
possono avere un significato patologico ma anche funzionale. Un soffio sistolico non dovuto a patologia
cardiaca può essere un soffio eiettivo nel caso in cui il paziente abbia una anemia e l’organismo stia
esercitando un compenso emodinamico favorendo un circolo ipercinetico che può essere responsabile
dell’insorgenza dello stesso soffio.
Il primo tono, come abbiamo già detto, origina dalla contrazione isovolumetrica ventricolare, dalla chiusura
delle valvole atrioventricolari, dalle vibrazioni di eiezione verso l’aorta e verso la polmonare e dal passaggio
del sangue in queste due arterie. Il primo tono viene maggiormente percepito in corrispondenza del focolaio
di auscultazione della mitrale. Il focolaio della mitrale è in corrispondenza del quinto spazio intercostale
sull’emiclaveare sinistra e quindi il primo tono è assolutamente sincrono con l’itto della punta. Ha una
intensità maggiore del secondo tono e oltre ad essere più intenso ha anche una durata più lunga rispetto allo
stesso, è identificato con il suono tipo “TUM”.
Il secondo tono ha solamente due componenti, quelle relative alla chiusura delle valvole semilunari che in
condizioni fisiologiche sono separate da un piccolissimo intervallo. Essendo un tono determinato dalla
chiusura delle semilunari il focolaio di auscultazione sarà corrispondente ai focolai della base relativi alla
polmonare (a sinistra) e alla aortica (a destra) quindi alla proiezione sulla parete anteriore del torace in
corrispondenza del secondo spazio intercostale sulle marginosternali.