Aritmia cardiaca: cause e fattori di rischio, sintomi,
diagnosi e cura
A cura di Caterina Lenti
Il cuore è un muscolo che ha come compito fondamentale quello di far circolare il sangue in tutto il compito. In
esso è presente un circuito elettrico, detto sistema eccito-conduzione, che attiva e regola la contrazione cardiaca.
Normalmente la frequenza cardiaca varia tra i 60 e i 100 battiti al minuto e le contrazioni si susseguono in modo
regolare. L’aritmia cardiaca è un disturbo del ritmo cardiaco o della frequenza cardiaca (cioè del numero dei
battiti al minuto). Il cuore può battere troppo velocemente (si parla di tachicardia se la frequenza supera i 100
battiti al minuto) o troppo lentamente (brachicardia, se la frequenza è inferiore ai 60 battiti al minuto) o con un
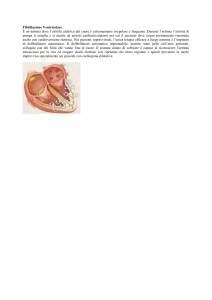
ritmo completamente irregolare (ad es. fibrillazione atriale). Si produce aritmia quando si ha un ritardo o un
blocco dei segnali elettrici che controllano il battito cardiaco.
Ciò accade quando le speciali cellule nervose che producono i segnali elettrici non lavorano correttamente o se il
segnale non viaggia in modo normale attraverso il cuore. Un’ aritmia può verificarsi anche in seguito alla
produzione di un segnale elettrico all’interno del cuore, che si aggiunge al segnale prodotto dalle cellule nervose
deputate. CAUSE E FATTORI DI RISCHIO: Tra i fattori di rischio più ricorrenti di un’aritmia: fumo,
abuso di alcol, uso di droghe (es. cocaina e amfetamine), effetti collaterali legati all’uso di alcuni farmaci, disturbi
digestivi, BPCO. Tra le altre cause: un forte stress emozionale o la collera, in grado di indurre un’accelerazione
del battito cardiaco, un incremento dei valori pressori o il rilascio di particolari ormoni dello stress; un infarto
cardiaco o condizioni mediche pregresse (ipertensione, patologie coronariche, disfunzioni tiroidee ce portano
all’iperproduzione o all’ipoproduzione di ormone tiroideo, patologie reumatiche del cuore). In alcune forme di
aritmia (es. la sindrome di WPW) possono essere convolti fattori di malfunzionamento cardiaco di tipo congenito,
quindi presenti dalla nascita.
SINTOMI: Le diverse forme di aritmia si manifestano con sintomi simili: palpitazioni, senso di debolezza,
affanno e, in caso di fibrillazione atriale, sensazione sgradevole al petto. La sincope (perdita di coscienza di breve
durata) sopraggiunge in caso di insufficiente irrorazione sanguigna del cervello (brachicardia con meno di 20
battiti al minuto o tachicardia improvvisa con una frequenza superiore a 200 battiti scordinati al minuto). Il
paziente, se coricato con gambe sollevate, riacquista rapidamente conoscenza. Se però non riprende i sensi, si
tratta di emergenza con pericolo di arresto cardiaco. Sono pertanto necessarie misure d’urgenza per salvare la vita:
massaggio cardiaco, respirazione artificiale, defibrillazioni ecc. DIAGNOSI: Per una diagnosi precisa, il
cardiologo ha la disponibilità di alcuni esami medici. Gli esami del sangue (marker cardiaci) misurano
l’eventuale danno del cuore, i livelli di zuccheri (glicemia) e di ormoni tiroidei (TSH, T3 e T4). Nelle donne
giovani, infatti, l’aritmia cardiaca può essere causata dalla tiroide che funziona troppo (ipertiroidismo) o
dall’anemia. L’elettrocardiogramma (ECG) registra gli impulsi elettrici del cuore e serve per capire di quale
tipo di artrite si soffre. Se le aritmie sono frequenti, il medico può chiedere di indossare un ECG portatile (Holter)
per 24 ore consecutive. L’ecocardiogramma con gli ultrasuoni evidenzia le dimensioni del cuore e delle valvole
cardiache; mentre una radiografia del torace aiuta a scoprire se la causa dell’aritmia cardiaca è un problema
legato ai polmoni. Se l’aritmia cardiaca inizia durante o dopo l’attività fisica, il medico può prescrivere un test da
sforzo, che valuta come reagisce il cuore all’affaticamento fisico. L’attività cardiaca è registrata mentre si è sopra
una cyclette o su un tapis roulant. Se l’artrite compare durante il test, significa che al cuore non arriva abbastanza
sangue e bisogna verificare la salute delle arterie.
CURA: Le aritmie non disturbanti di solito non necessitano
di trattamenti. Se però il disturbo è frequente, si può optare per una terapia: in caso di extrasistoli, con farmaci
leggermente sedativi. Se non si ottengono risultati, si procede con farmaci antiaritmici. Le tachicardie
sopraventricolari si cerca di interromperle quando si sono già manifestate con farmaci antiaritmici o con
l’esecuzione di manovre particolari come l’immersione del volto in acqua gelata o somministrando stimoli
elettrici, cercando di prevenire la ricomparsa in futuro sempre con farmaci antiaritmici. Per le tachicardie
ventricolari si usano farmaci che controllano il ritmo, anche se in alcuni casi essi non sono in grado di farlo, per
cui si utilizzano piccoli sondini nel cuore collegati ad un piccolo congegno elettronico in grado di capire quando è
in corso la tachicardia e di inviare stimoli elettrici che la interrompono. Le brachicardie si curano impiantano un
pacemaker (stimolatore cardiaco) che sostituisce i circuiti cardiovascolari rivelatisi insufficienti, in grado di
variare la frequenza cardiaca in basa a quella che la persona necessita.
A cura di Caterina Lenti