LEZIONE 3 DOTT. CARBONE cranio encefalo
La TC è l’esame di base della maggior parte delle patologie cranio
encefaliche, permette quindi di vedere tramite un’elevata risoluzione di
contrasto di evidenziare gran parte di strutture endocraniche, di
differenziare sostanza grigia da sostanza bianca, di riconoscere spazi
liquorali, vasi arteriosi, venosi e strutture ossee, in particolare nel pz
politraumatizzato, ed è una diagnostica usata in prima istanza nelle fasi
acute di ictus cerebrale e nei traumi cranio encefalici.
I moderni apparecchi TC spirali multistrato in pochi secondi consentono
un’acquisizione volumetrica delle strutture cranio encefaliche mediante
scansioni sottili e poi la possibilità di ricostruzioni post processing.
Il principio di una TC consiste nella combinazione del movimento di
rotazione del tubo radiogeno con una continua emissione di raggi x e
simultaneamente avanzamento del lettino porta paziente, ne consegue
che il tubo radiogeno compie una traiettoria elicoidale intorno al volume
corporeo che vogliamo esaminare.
I piani di scansione che utilizziamo per uno studio TC cranio encefalico di
base sono: piani di scansione assiali e coronali, soprattutto, per limitare
artefatti presenti in alcune sedi: come in fossa cranica posteriore, in
particolare a livello del ponte, e la fossa cranica media a livello dei lobi
temporali, tutto questo allo scopo di soddisfare le varie esigenze
diagnostiche, è importante che la tecnica venga eseguita in modo
accurato, rigoroso, e quindi si deve tener conto di più di un parametro.
Il posizionamento del pz, per acquisire scansioni assiali il pz verrà
posizionato in decubito supino, con la testa opportunamente
immobilizzata, si possono utilizzare anche delle bande adesive sopra la
testa, per evitare movimenti di rotazione del capo, e sopra il mento per
evitare che vi siano movimenti di flessione a livello del capo; per le
scansioni coronali, invece, vengono acquisite con pz in decubito supino o
meglio prono, e con la testa immobilizzata in iperestensione, questi pz di
solito sono pz traumatizzati, e quindi non permettono una perfetta
collaborazione per un corretto posizionamento. Oggi le coronali quasi
sempre si ricostruiscono dalle assiali, però se abbiamo uno specifico
quesito clinico, dobbiamo saperlo posizionare, che è sempre meglio
un’acquisizione diretta che un post processing.
La centratura, c’è l’apposito centratore luminoso che deve far si che il
cranio sia perfettamente verticale cioè non ruotato sul piano assiale di
scansione e che sia perfettamente allineato all’asse maggiore del corpo,
braccia addotte, distese, al corpo e cranio allineato al resto del corpo, non
abboccato, dritto, verticale. Il criterio di correttezza è far sì che il fascio
luminoso sia posizionato al di sotto del bordo inferiore delle cavità
orbitarie. Un errore di centratura potrebbe poi comportare un
disassamento delle strutture pari: un’orbita sarà + in basso una + in alto, i
meati, le branche montanti la mandibola non sono allineati; quindi
l’importante è avere la testa simmetrica rispetto al resto del corpo e
viene verificato facendo uno scout in LL, comprendente il cranio e sempre
poi una parte del rachide cervicale. La perfetta lateralità viene raggiunta
quando le strutture pari: i tetti orbitari, le branche della mandibola e i
meati acustici esterni risultano perfettamente sovrapposti e allineati,
quindi ne vediamo uno solo.
L’inclinazione e l’orientamento degli strati, viene determinata attraverso
dei punti di repere sullo scannogramma. La scelta del piano di scansione è
data dalla possibilità d’inclinazione del gantry; abbiamo delle TC che
possono variare di + o – 30° l’inclinazione del gantry.
Le scansioni assiali dirette vengono scelte sulla base della struttura
anatomica di interesse; il piano che viene più frequentemente utilizzato
nello studio cranio encefalico di base è soprattutto quello al quale fanno
riferimento per l’inclinazione degli altri piani è il Piano Orbito- Meatale.
Il piano orbito-meatale sullo scout in LL passa per il canto esterno, centro,
dell’orbita e per il centro del meato acustico esterno. Piano principale.
Il piano sotto-orbito-meatale o di Francoforte: passa per il pavimento
orbitario e per il margine superiore del meato acustico esterno: piano
parallelo al palato duro, e viene inclinato di 15 gradi in meno rispetto al
piano orbito-meatale. Indicato soprattutto per lo studio delle rocche
petrose e dei lobi temporali, e massiccio facciale.
Il piano neuro-oculare passa per il pavimento orbitario e per il limite
superiore del padiglione auricolare, è orientato di -20° rispetto al piano
orbito-meatale. Indicato per lo studio assiale delle orbite. Piano parallelo
al decorso dei nervi ottici.
Il piano sopra-orbito-meatale passa per il tetto dell’orbita e per centro del
meato acustico esterno, orientato di + 15° rispetto al piano orbitomeatale. Indicato soprattutto per lo studio della fossa cranica posteriore.
Il piano di Towner , inclinato di 25° in+ per lo studio della fossa cranica
posteriore.
Le scansioni coronali dirette sono indicate per la patologia delle orbite,
rocche petrose o ipofisi. Importante è il piano coronale ortogonale al
piano neuro-oculare per lo studio delle orbite, facciamo una linea
perpendicolare al piano neuro-oculare e quindi avremo delle scansioni
coronali per lo studio delle orbite, rocche petrose e ipofisi. Se il quesito
clinico è specifico per le orbite noi non lo mettiamo proprio supino il pz,
lo mettiamo prono in coronale e facciamo questo piano qua. Quell’altro
piano è che quando cmq ti serve il cranio normale, assiale, però voglio
vedere qualcosa in particolare sulle orbite, e cerco di creare un
compromesso, cioè gliela fai assiale, però gliela fai anche in maniera tale
che le orbite si vedono bene.
I parametri tecnici di una TC sono: lo spessore di strato, l’intervallo tra gli
strati o avanzamento del lettino porta paziente, il kilovoltaggio, il
milliamperaggio, il tempo di esposizione, il FOV, la matrice e la dose
radiante i primi 4 sono variabili ma interdipendenti, cioè è possibile
programmare vari protocolli di scansione e memorizzarli poi
sull’apparecchio TC in modo da poterli utilizzare nello studio delle varie
patologie. Non tutti gli esami vengono eseguiti con lo stesso
milliamperaggio, kilovoltaggio, intervallo di strato e spessore di strato non
sono standard ma sono variabili. Quando si modifica il kilovoltaggio o lo
spessore di strato, per evitare artefatti o per migliorare la qualità delle
immagini.
Lo spessore di strato viene scelto in rapporto al volume e alla struttura
che dobbiamo esaminare e alle caratteristiche densitometriche della
patologia ricercata: può variare da un minimo di 1 mm ad un massimo di
10 mm. Nello studio cranio encefalico di base vengono impiegati spessori
di strato di 5 mm. Lo si cambia a seconda del quesito clinico o della
regione che vogliamo studiare.
L’intervallo tra gli strati o avanzamento del lettino porta paziente è scelto
pari o inferiore allo spessore di strato che è stato selezionato
Field of view (FOV) il campo di vista. Abbiamo un FOV di acquisizione e un
FOV di ricostruzione. FOV di acquisizione corrisponde al diametro della
superficie corporea acquisita durante tutta la scansione. FOV di
ricostruzione corrisponde al diametro dell’area che vogliamo ricostruire.
Una cosa acquisire con FOV + grande e un’altra cosa è fare lo zoom,
perché cambia il pixel. Generalmente nello studio cranio encefalico di
base il FOV di ricostruzione coincide col FOV di acquisizione, quindi sono
20/25 cm; ad es nello studio particolare della sella turcica, per studiare
l’ipofisi, per lo studio delle orbite o delle rocche petrose, è + piccolo il FOV
di ricostruzione perché vogliamo uno studio + dettagliato della regione
che ci interessa. Es l’ipofisi facciamo un FOV di ricostruzione piccolissimo.
Kilovoltaggio, milliamperaggio e tempo di esposizione vengono scelti a
seconda della regione anatomica che vogliamo studiare e in maniera
indipendenti l’uno dall’altro. L’incremento del milliamperaggio determina
una maggiore risoluzione di contrasto, quindi migliore qualità delle
immagini, il tempo corrisponde al tempo impiegato dal tubo per
compiere la rotazione di 360° intorno al pz, influenza anche questo la
qualità delle immagini, se diminuiamo il parametro T aumenterà il rumore
di fondo, le immagini verranno + artefattate, invece, l’aumento del
parametro T comporterà una migliore risoluzione di contrasto. Tempo di
acquisizione breve per pz poco collaboranti, anche se aumentiamo
artefatti di acquisizione ma diminuiamo quelli da movimento.
Aumentare KV e Ma significa migliorare la risoluzione di contrasto, anche
aumentare il tempo. Ma qual è la differenza tra aumentare kilovoltaggio e
milliamperaggio ed aumentare il tempo? Un conto è aumentare, mando +
raggi, quindi ho + dato, aumento il numero di radiazioni con tutti gli
artefatti che ne determina e tende ad annullare le minime differenze di
densità. Dipende sempre dal quesito clinico cambiare questi 3 parametri.
La matrice è diversa a seconda delle apparecchiature, tanto + grande è il
valore della matrice, tanto maggiore è la ricostruzione di contrasto e
quindi migliorerà la definizione delle immagini.
La dose radiante è funzione del valore del kilovoltaggio e del
milliamperaggio, del parametro T, dello spessore e dell’intervallo di
strato, quindi è funzione di tutti gli altri parametri. L’aumento della dose
radiante comporterà una maggiore risoluzione della densità, ma anche
una maggiore esposizione alle radiazioni ionizzanti.
Il PITCH cioè il passo di scansione e il numero degli strati consentiti
all’apparecchiatura sono altri 2 parametri che dobbiamo tenere in
considerazione per quanto riguarda le TC spirali multistrato.
Il pitch è il rapporto tra la velocità del tavolo e lo spessore di collimazione
moltiplicato per il tempo di rotazione del tubo radiogeno.
Il numero degli strati consentiti all’apparecchiatura che varia in funzione
all’apparecchiatura che abbiamo a disposizione, nelle TC di ultima
generazione può arrivare anche a 128 strati, le TC flash.
L’intervallo di ricostruzione è la distanza tra le immagini poi
successivamente ricostruite.
Poi dobbiamo anche tener conto della rappresentazione delle immagini
sulla workstation, perché ad es si utilizzano e valori di livello e ampiezza
finestra stretti per notare le minime differenze di densità: ad es per lo
studio parenchimale. Se invece vogliamo studiare l’osso, ad es in pz
politraumatizzati che hanno fratture ad es della teca cranica, ricorreremo
a finestre + ampie, quindi per l’osso.
Come viene eseguito uno studio Tc cranio encefalico di base? Viene
acquisito dalla base cranica fino al vertice. Le regioni cranio encefaliche di
base sono: Romboencefalo, Mesencefalo, Diencefalo e Telencefalo.
Romboencefalo è composto dal: bulbo, ponte e cervelletto.
Mesencefalo che è posto subito sopra il ponte.
Diencefalo di cui fanno parte il 3° ventricolo (in cui insieme agli altri passa
il liquor cefalo rachidiano e poi va negli spazi sub-aracnoidei), il talamo,
l’ipotalamo e la ghiandola pineale o epifisi.
Telencefalo che è composto dai 2 emisferi cerebrali, dalle formazioni
interemisferiche, ad es il corpo calloso che si trova proprio al centro dei 2
emisferi cerebrali e permette le interconnessioni tra un emisfero e un
altro e poi i ventricoli laterali. Il 4° ventricolo si trova posteriormente al
ponte e al bulbo.
Uno studio cranio encefalico di base lo facciamo SMDC, il 3° ventricolo è
ipodenso perché ci passa il liquor cefalo rachidiano. Abbiamo 2 ventricoli
laterali, uno in ciascuno emisfero, sono connessi al 3° ventricolo. Il 3°
ventricolo collocato in posizione mediana tra i 2 emisferi,comunica
tramite un lungo canale, detto acquedotto mesencefalico o di Silvio, con il
4° ventricolo, poi spazi sub-aracnoidei: liquor prodotto dai plessi
corioidei.
I corni frontali dei ventricoli laterali, e la ghiandola pineale(epifisi)
risulterà iperdensa, perché calcifica.
Una buona TC SMDC abbiamo una buona differenziazione tra sostanza
bianca e sostanza grigia. GRIGIA= corteccia cerebrale. BIANCA= fibre
nervose, mielina. Osso. Talamo, queste strisce un po’ + ipodense sono le
capsule: capsula interna, esterna ed estrema con i nucei della base( sono
strutture grigie) caudato putamen e pallido. L’emisfero cerebrale è
suddiviso in lobi, abbiamo numerose scissure che percorrono gli emisferi
cerebrali e delimitano quindi i vari lobi encefalici: lobo frontale, lobo
parietale, lobo temporale e lobo occipitale. Le 3 scissure + profonde sono
la scissura di Rolando( tra frontale e parietale), la scissura di Silvio( tra
lobo temporale e frontale/parietale) e la scissura Calcarina( divide il lobo
occipitale dal resto).
Scissura interemisferica(divide i 2 emisferi) e ghiandola pineale sono
iperdense alla TC SMDC.
Indicazioni dello studio cranio encefalico di base: per la patologia cranio
encefalica traumatica per evidenziare eventuali ematomi intra o extra
cerebrali e poi nel pz politraumatizzato per studiare eventuali fratture
della teca cranica, della base cranica o del massiccio facciale. (finestra per
osso che esalta appunto le ossa. Ossa del cranio 8: frontale parietali
temporali occipitale sfenoide ed etmoide. Suture: coronale, sagittale e
lambdoidea) Sospetto di patologia cerebrovascolare acuta: ischemica o
emorragica, la TC permette quindi un’immediata diagnosi differenziale tra
emorragia ed ictus, e poi ci permette di individuare anche ESA, che
risulterà iperdensa( cioè il sangue va a raccogliersi negli spazi liquorali
sub-aracnoidei); oppure emorragia intraparenchimale, il sangue apparirà
iperdenso rispetto al restante tessuto cerebrale normale.
Per quanto riguarda l’ictus, la TC nelle prime 24 ore non permette una
precisa individuazione dell’area di ipodensità, quindi dell’area infartuata,
ma solo successivamente la densità del tessuto cerebrale si modifica
perché c’è l’edema citotossico dato appunto dall’infarto e quindi avremo
una ipodensità parenchimale nella zona colpita dall’ictus. Per cui si fanno
dei controlli seriati al pz, anche se il pz ha la sintomatologia propria
dell’ictus e la TC sarà negativa, appunto poi facciamo un ulteriore
controllo dopo 24 ore perché potrebbe venir fuori l’area di ipodensità.
Lo studio TC con MDC è indicato per lo studio di neoplasie, per sospetta
patologia infettiva e nel caso di malformazioni di vasi endocranici. Quindi
facciamo un’angio TC, che si esegue con MDC endovena, con TC spirali
multistrato con sequenze di acquisizioni molto veloci, e poi c’è la
possibilità con dei software dedicati di elaborare le immagini così come le
vogliamo e fare delle ricostruzioni 3D dei vasi encefalici. Per avere queste
ricostruzioni che sono utili e ci aiutano nella diagnosi, le possiamo avere
solo se abbiamo acquisito bene, per acquisire bene, dobbiamo utilizzare
dei parametri tali che dobbiamo avere uno spessore di strato già
nell’acquisizione molto molto sottile, per fare questo bisogna avere una
TC di ultima generazione, dopodiché presa l’immagine grezza vai sulla
workstation e con i vari software 3D, MIP, ti ricostruisce poi puliamo
l’immagine ad es togliamo l’osso.
La MIP noi gli diamo uno spessore di strato e lui ci riporta il valore
maggiore di tutto lo spessore, lui ti dice quali sono i pixel con maggiore
densità, è chiaro che se c’è MDC è solo l’osso che riporta maggiore
densità del vaso.
Con l’angio TC possiamo inoltre individuare eventuali anomalie,
modificazioni del calibro dei vasi: es placca ateromasica che va a
stenotizzare il vaso, la ricostruzione 3D permette di visualizzare i vasi in
tutto il loro decorso.
Nei pz anziani vediamo un aumento degli spazi liquorali periferici, perché
il cranio va in atrofia, e quindi abbiamo un ampliamento degli spazi
ventricolari, degli spazi liquorali periferici.
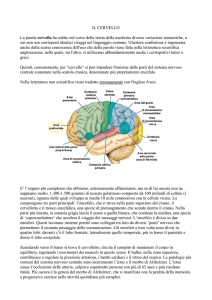
Lobo occipitale= visione
cervelletto= equilibrio
lobo temporale= sensazioni, memoria
lobo frontale= umore
parte pre-rolandica= parte motoria