Radioterapia e Radioattività
La Radioterapia (RT) è una disciplina clinica che si avvale di tecnologia avanzata; la sua
azione va spesso inquadrata nell’ambito di una strategia terapeutica in associazione con
altre specialità mediche e chirurgiche.
Può essere (con o senza chemioterapia):
- Neoadiuvante o preoperatoria
per patologie altrimenti inoperabili
per rendere l’intervento meno mutilante
per migliorare il risultato terapeutico
- Adiuvante o postoperatoria
per migliorare il controllo locale della malattia
- Curativa
per patologie virtualmente localizzate
- Palliativa
in neoplasie non guaribili
per l’attenuazione del dolore o di altri sintomi
RADIOATTIVITA'
La radioattività è la proprietà che hanno gli atomi di alcuni elementi di emettere
spontaneamente radiazioni ionizzanti.
Alcuni isotopi naturali, e quasi tutti gli isotopi artificiali, presentano nuclei instabili, a
causa di un eccesso di protoni e/o di neutroni.
Tale instabilità provoca la trasformazione spontanea in altri isotopi, e questa
trasformazione si accompagna con l'emissione di radiazioni ionizzanti per cui essi sono
chiamati isotopi radioattivi, o anche radioisotopi, o anche radionuclidi.
La trasformazione di un atomo radioattivo porta alla produzione di un altro atomo, che può
essere anch'esso radioattivo oppure stabile. Essa é chiamata disintegrazione o decadimento.
Questa trasformazione può completarsi in tempi molto brevi o molto lunghi (esempio: il
Radio ha una emivita di 1602 anni e decade in radon).
Una misura di tale tempo é data dal tempo di dimezzamento, o tempo di vita media, è una
misura che esprime il tempo alla fine del quale la metà degli atomi radioattivi inizialmente
presenti, ha subito una trasformazione spontanea.
Esempi:
- Radioisotopo artificiale tecnezio-99m
Tempo di dimezzamento (radioattività ridotta della metà) di 6 ore.
- Radioisotopo artificiale iodio-131
Tempo di dimezzamento (radioattività ridotta della metà) di 8 giorni.
- Radioisotopo naturale potassio-40
Tempo di dimezzamento (radioattività ridotta della metà) di 1,3 miliardi di anni.
Le radiazioni che vengono emesse dal nucleo possono essere di tipi differenti:
- Radiazioni Alfa: grande massa e carica positiva
quando dal nucleo vengono emessi gruppi di 4 particelle (due protoni + due neutroni) legate
insieme.
- Radiazioni Beta: piccola massa e carica negativa
quando dal nucleo (dopo complicati processi interni di trasmutazione) vengono emessi degli
elettroni.
- Radiazioni Gamma: priva di massa e priva di carica
quando dal nucleo (per problemi di riaggiustamento energetico al suo interno) vengono
emesse "particelle" di pura energia chiamate fotoni gamma.
Un campione contenente radioisotopi si caratterizza per la sua quantità di radioattività,
che viene espressa con il numero di disintegrazioni nell'unità di tempo di nuclei radioattivi.
L'unità di misura é il becquerel, con simbolo Bq.
1 becquerel = 1 Bq = 1 disintegrazione al secondo.
Poiché questa unità di misura é assai piccola, la radioattività si esprime molto spesso in
multipli di becquerel.
RAGGI X
Sono fotoni prodotti da un tubo Coolidge o da macchine acceleratrici (LINACS) bombardando
con elettroni una lamina di tungsteno (effetto “Bremsstrahlung”); Un fascio policromatico
con picchi di fluorescenza.
I raggi attraversano i corpi opachi alla luce visibile e cedono ad essi parte della loro energia.
Hanno la proprietà di impressionare le emulsioni fotografiche e provocano il fenomeno della
fluorescenza.
FOTONI GAMMA
Sono fotoni emessi da radioisotopi (Co 60; Cs 137; Ir 192; Ra 226) e hanno le stesse
caratteristiche fisiche dei raggi X.
ELETTRONI
Hanno un basso potere penetrativo.
Rilasciano tutta la loro energia quando attraversano cute e sottocute.
Sono ideali per trattamento di focolai superficiali (es. tumori cutanei e cicatrici
chirurgiche).
Caratterizzati da un vasto range di energia elettronica: 5-21 MeV a seconda dello spessore
del focolaio superficiale da irradiare.
Effetti delle radiazioni
Hanno effetti non proliferativi, in quanto impediscono alle cellule di duplicarsi agendo sul
loro patrimonio genetico.
I fotoni o gli elettroni o le particelle interagiscono direttamente con la molecola di DNA,
ionizzandola e rendendola suscettibile di modificazioni fisiche temporanee o permanenti.
Quindi l’utilizzo di tali energie deve
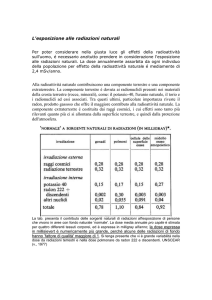
a dose di 6-8 mGy e che ognuno di noi riceve una media di 2,4 mGy da radiazioni naturali.
Il LET è energia lineare di trasferimento (cioè energia rilasciata dalla radiazione per unità
di lunghezza).
RADIOTERAPIA A FASCI ESTERNI
La radioterapia a fasci esterni si basa sull’utilizzo di un fascio di radiazioni prodotte da
sorgenti situate fuori del paziente, e viene utilizzata sia con radiazioni fotoniche di alta
energia, sia con l’utilizzo di elettroni veloci.
Roetgen X e Cobalto γ sono quasi in dismissione, sostituiti da acceleratori lineari che
utilizzano RX ed e- (elettroni).
Gli elettroni hanno una diffusione della dose differente dai RX, poiché scaricano
velocemente la dose in superficie e dunque vengono utilizzati per irradiare tessuti
superficiali, risparmiando così quelli più profondi. Gli elettroni infatti hanno LET maggiore.
Fenomeno del Build – Up
Quando la radiazione colpisce un corpo materiale, la quota maggiore di energia non viene
ceduta alla superficie, ma ad una certa profondità di esso in rapporto alle caratteristiche
del materiale e della radiazione.
Sebbene, infatti, la superficie sia più vicina alla sorgente non è qui che avviene la massima
cessione di dose, poiché i fotoni interagendo con gli atomi dei tessuti attraversati generano
altri elettroni che vanno ad addizionarsi alla dose impostata.
Il fenomeno della superficializzazione della dose può essere però sfruttato per fini
terapeutici, con l’ausilio di strutture superficiali, definite Bolus, come nel caso di
irradiazioni cutanee con elettroni.
Il punto di massima dose dipende dall’energia del fotone e dallo spessore del mezzo
attraversato:
- Con i raggi gamma del Co 60 a 1 MeV la massima dose a 0.5 cm
- Con fotoni a 25 MeV la massima dose a 5 cm
- Con fotoni a 6 MeV la massima dose a 1.5 cm
Radioterapia conformazionale
Si avvale una ricostruzione tridimensionale, tramite le apparecchiature TC, permettendo di
modellare il campo intorno al bersaglio con l’ausilio di sagome personalizzate e collimatori
multileaf.
Radioterapia a intensità modulata (IMRT)
Permette una differente distribuzione della dose durante l’irradiamento.
RT sterotassica
Si avvale di archi multipli di trattamento per la divisione della dose, utilizzata per la cura di
piccoli tumori cerebrali.
IORT (RT Intraoperatoria)
Utilizza solo acceleratori di elettroni e viene impiegata in interventi con elevata recidività
locale (pancreas o retto), permettendo l’irradiamento del letto tumorale con elettroni
(effetto superficiale).
Gammaknife
Utilizzati per la radiochirurgia, sono costituiti da circa 200 sorgenti di 60Co, utili per
focalizzare l’irradiamento su piccoli tumori cerebrali.
Cyberknife
Utilizzati per 2 o 3 frazioni di terapia.
Tomoterapia
Impiegata per radioterapia stereotassica a intensità modulata e consta di un apparecchio TC
sul quale è montato un acceleratore lineare.
Ciclotrone (protoni e neutroni) e Sincro-ciclotrone (protoni e ioni Carbonio)
Impiegati per l’Adroterapia, attualmente più efficace e meno dannosa per l’irradiazione di
alcuni distritti anatomici di volumi molto ridotti.
TIPI DI ACCELERATORE LINEARE
Piccolo
lavora con basse energie (6 MeV), tali apparecchiature hanno di solito target fisso, dunque
prevedono l’utilizzo di soli fotoni X e non di elettroni.
Medio
lavora con energie comprese tra 6-10-20 MeV.
Grande
lavora con alte energie.
Preparazione al Trattamento
La preparazione prevede differenti fasi quali immobilizzazione e centratura.
Al tecnico compete:
- l’effettuazione del trattamento e il suo controllo durante tutta la durata della seduta
- l’aggiornamento delle registrazioni dei trattamenti
- il controllo dell’efficienza degli impianti e la loro predisposizione all’uso.
La preparazione al trattamento prevede:
1. Preparazione del sistema di immobilizzazione
2. Centraggio (TC-RMN-PET)
3. Treatment Planning
4. Set up e verifiche (corretto posizionamento del paziente)
5. Esecuzione del trattamento
Sistema di immobilizzazione
È necessario immobilizzare il paziente per porlo sempre nella stessa posizione durante i
giorni previsti dal trattamento.
Presidi di immobilizzazione:
- Maschere termoplastiche
sono lamine di plastica rettangolari che riscaldate a 70° diventano deformabili potendo
assumere la forma della testa, del collo, o delle spalle del paziente.
- Vac-lok
utilizzati per maggior parte dei distretti corporei sono cuscini contenenti polistirolo che
vengono svuotati d’aria conservando la forma precisa del paziente, e rimanendo
indeformabili. Hanno dimensioni variabili da 80 a 100 cm.
Centraggio
Il paziente dopo l’immobilizzazione è sottoposto a TC o RM o PET di centraggio per
l’individuazione del volume bersaglio, le immagini ottenute saranno inviate al sistema di
Treatment Planning (TPS) per il calcolo della distribuzione di dose.
È importante che il paziente esegua l’esame TC, nella posizione in cui sarà durante il
trattamento, posizione che sarà registrata con segni impressi sulla pelle del paziente e sui
sistemi di immobilizzazione.
Definizione del bersaglio
La pianificazione del volume bersaglio in RT è legata alla conoscenza clinica del:
- volume oncologicamente rilevante (CTV) Clinical Target Volume
- volume tumorale macroscopico (GTV) Gross Tumor Volume
- volume bersaglio pianificato (PTV) Planning Target Volume
L’insieme di GTV, CTV e PTV vengono definiti TV, cioè Volume di trattamento.
Oltre a far giungere la dose necessaria per inattivare la neoplasia, si deve tener conto dei
danni da radiazione causati ai tessuti sani peritumorali e ai tessuti attraversati dal fascio di
radiazione. Per questo motivo si potranno modificare le caratteristiche del fascio o con
l’interposizione di filtri e split o variando l’energia del fascio o modificando la distanza tra
fuoco e cute o moltiplicando il numero dei campi e la loro disposizione.
Maggiore sarà il numero dei campi e la loro disposizione, minore sarà la dose erogata ai
tessuti che non necessitano di essere irradiati.
Si procederà quindi alla delimitazione delle aree che andranno protette; a tale scopo si
potranno usare o sagome personalizzate da creare in officina o un collimatore
multilamellare (multileaf).
Protezione con sistemi multileaf
I collimatori multileaf, formati da lamelle in lega di Tungsteno sostituiscono la tradizionali
sagome, dando la possibilità di creare campi irregolari adattabili alla forma delle strutture
che si attornano alla massa da irradiare, proteggendole. Questi possono essere disposti sia
esternamente che all’interno della testata, con movimento sia lineare sia lungo un arco.
Treatment Planning
Le immagini TC ottenute, vengono inviate al sistema dei piani di trattamento dove il fisico
con il medico elabora la dose da erogare, individua il volume bersaglio, stabilisce il numero
dei campi, e l’energia necessaria.
Viene di seguito eseguita la fase di set-up (simulazione) e la verifica radiologica,
all’acceleratore.
Set-up e verifica
La simulazione si basa sull’utilizzo di apposite apparecchiature dedicate chiamate simulatori
universali. Nel corso della simulazione devono essere definiti tutti i parametri riguardanti il
posizionamento del paziente sul lettino, la grandezza dei campi di ingresso delle radiazioni,
l’inclinazione del gantry, la rotazione del collimatore, l’uso di protezioni fisse o sagomate,
la distanza fuoco pelle e isocentro, il controllo radiografico del volume bersaglio.
Il controllo viene eseguito mediante delle immagini radiologiche eseguite sull’acceleratore,
con l’utilizzo di accessori integrati nell’apparecchio come il sistema Portal Vision, o l’EPID
(Electronic Portal Imaging Device).
Se le immagini ottenute corrispondono a quelle digitalmente ricostruite ottenute dalla TC di
centraggio (DDR), il fisico fornisce al tecnico dei parametri per il corretto posizionamento
del paziente. Andranno in seguito tatuati sul paziente i punti di ingresso dei campi, nonché i
punti di allineamento dei laser di centraggio.