Le complicanze in odontoiatria e la microscopia
Accademia Italiana di Odontoiatria Microscopica
Responsabili del progetto/Autori:
Marco Bonelli, Vassilios Kaitsas, Alfredo Iandolo, Flavio Palazzi, Cristian Coraini,
Eva Amoroso D’Aragona, Massimo Calapaj, Giovanni Schianchi, Luigi Scagnoli,
Giovanni Olivi.
La protesi
Cristian Coraini - Milano
INTRODUZIONE
Il presupposto affinchè una terapia protesica venga svolta secondo i criteri di minima
invasività sono molteplici, e si basano soprattutto sulla conservazione della massima
quota di struttura dentale sana. Il famoso motto “preparare poco e bene” vale in
particolar modo oggigiorno, specie considerando la recente introduzione dei materiali
metal-free monolitici, su tutti la zirconia e il disilicato di litio, che abbinano alla loro
eccellente estetica notevoli performance di resistenza. Prescindendo dal materiale,
l’atto della preparazione dentale resta il momento cruciale, quello realmente “nobile”,
legato all’operatore, alla sua sensibilità ed abilità, “alla mano”. Non solo, correla al
piano di trattamento, ed al fatto di preparare elementi dentali vitali o devitali. Le
procedure protesiche sono in un certo senso veri e propri atti medici “atipici”, senza
analogie se comparate ad altri settori della medicina: infatti, ad un atto sottrattivo
quale l’asportazione controllata di sostanza dentaria, non corrisponde la consueta
“restitutio ad integrum” comune appunto in medicina. Questo impone il rispetto di
una serie imprescindibile di regole che succintamente cercheremo di trasferire al
lettore.
LE PREPARAZIONI PROTESICHE
Un classico tema di confronto fra protesista e odontotecnico è rappresentato dalla
quantità di spazio ottenuto attraverso la preparazione protesica, e trasferito al
laboratorio per l’esecuzione dei restauri definitivi.
Tradizionalmente, con la metallo-ceramica l’imperativo era ed è tutt’ora quello di
preparare avendo spessori finali variabili a seconda delle zone dentali considerate fra
1,5/2 mm. Tali spessori sono compatibili con l’esecuzione di sotto-strutture
metalliche idonee a poter essere ceramizzate. L’eterna difficoltà del protesista è
quindi quella di riuscire ad impartire tali caratteristiche di spazio di preparazione,
combinandole a ritenzione e congruenza di forma. Nei pazienti perio-protesici il
discorso si complica ulteriormente come sappiamo: a seguito di terapia parodontale
infatti gli elementi dentari risultano avere spesso un ridotto supporto strutturale. Da
cui l’importanza di una preparazione protesica controllata e anche della scelta di una
linea di finitura conservativa e ideale. La minima invasività della preparazione deve
anche poter favorire un eventuale e successivo “rientro” terapeutico, oltre
all’imperativa necessità conservativa di cercare di mantenere vitali gli elementi
protesici.
Per la riduzione controllata della sostanza dentaria sono state proposte diverse
tecniche, differenti fra loro ma tutte efficaci. Ognuna si basa sull’utilizzo di frese
calibrate (1), di cui va conosciuto preliminarmente il diametro. Possono essere citate
come esempio: la tecnica dei solchi guida (Stein, 1977), l’utilizzo di mascherine
guida in silicone preparate sulla ceratura diagnostica iniziale (Oh et al, 2010), la
realizzazione di solchi guida preparati direttamente sul mock-up (diretto o indiretto)
(Fradeani et al, 2012), per citarne solo alcune (2)(3)(4).
Come accennato, fra i materiali protesici più promettenti recentemente introdotti
figura di certo il disilicato di litio. Fresato o pressato che sia, le caratteristiche
estetiche possedute dal materiale si sposano con la vantaggiosissima possibilità di
poterlo sottoporre a trattamenti di acidificazione, silanizzazione e quindi di
cementazione adesiva, capaci di incrementarne oltre modo le caratteristiche fisiche
finali. In forma monolitica, tale materiale risulta essere meno incline a rotture e
chipping rispetto alla stessa zirconia stratificata (Guess et al, 2010), rendendolo il
materiale del momento. Consente infatti di preparare in modo ridotto (4)(5),
perseguendo quei concetti di minima invasività più volte accennati. Soprattutto quello
pressato, mostra un notevole incremento della resistenza a flessione se cementato
adesivamente rispetto alla zirconia (400Mpa vs 1000 MPa iniziali, May et al,
2013)(6).
Sempre fra i materiali recentemente introdotti in protesi di certo uno spazio di rilievo
è attribuibile alla zirconia monolitica. In uno studio recente (Sun et al, 2014), sono
state comparate le resistenze di corone realizzate in zirconia monolitica, disilicato di
litio monolitico, zirconia stratificata, e metallo-ceramica. La resistenza a frattura della
zirconia monolitica è risultata enormemente superiore alle altre, specie quando il core
del monolite passa da uno spessore di 0,6 mm ad uno spessore di 1,5 mm: in questo
caso la resistenza a frattura triplica (7).
CONCLUSIONI
Il disilicato di litio consente quindi di poter perseguire quei concetti di minima
invasività di preparazione che schematicamente possono essere così elencati e
riassunti:
- riduzione della preparazione protesica fino a spessori compresi fra 0.8 e 1 mm interocclusali;
- conservazione della massima porzione di struttura dentale possibile anche nelle
pareti assiali (0,4-0,6 mm.), nella logica di poter cementare adesivamente in
un’interfaccia smalto-dentinale;
- scelta di linee di finitura marginali definite ma minimamente invasive, come ad
esempio il “light-chamfer”.
Il disilicato di litio monolitico pare essere più resistente e meno incline ai fenomeni di
chipping rispetto al disilicato usato come core e poi stratificato. Soprattutto quello
pressato, incrementa notevolmente la resistenza a flessione se cementato
adesivamente in modo corretto rispetto allo stesso zirconio, quando gli spessori sono
compresi fra 0,6 e 1,4 mm. Tale resistenza a flessione aumenta del 75% rispetto agli
iniziali 400Mpa se cementato adesivamente su smalto, e del 57% quando cementato
adesivamente sulla dentina.
La zirconia monolitica invece risulta triplicare la resistenza a frattura quando il core
del monolite passa da uno spessore di 0,6 mm ad uno spessore di 1,5 mm.
Tali dati depongono per l’esistenza ed il perseguimento di nuove linee guida di
preparazione per il protesista, utili alla conservazione di maggiore quantità di tessuto
dentario possibile, abbinando a tale condotta clinica l’impiego di materiali
merceologici davvero estetici, resistenti e longevi.
BIBLIOGRAFIA
1. Green HD.: Controlled tooth preparation. J Prosthet Dent. 1971 Aug; 26(2):170-7.
2. Stein RS, Kuwata M.: A dentist and a dental technologist analyze current ceramometal procedures. Dent Clin North Am. 1977 Oct; 21(4):729-49.
3. Oh WS, Saglik B, May KB.: Tooth reduction guide using silicone registration
material along with vacuum-formed thermoplastic matrix.
J Prosthodont. 2010 Jan; 19(1):81-3.
4. Fradeani M., Barducci G., Bacherini L., Brennan M.: Esthetic rehabilitation of a
severely worn dentition with minimally invasive prosthetic procedures (MIPP). Int J
Periodontics Restorative Dent. 2012 Apr;32(2):135-47.
5. Guess PC, Zavanelli RA, Silva NR, Bonfante EA, Coelho PG, Thompson VP.
Monolithic CAD/CAM lithium disilicate versus veneered Y-TZP crowns:
Comparison of failure modes and reliability after fatigue. Int J Prosthodont 2010; 23:
434–442.
6. May L., Guess P.C., Zhang Y.: Load-bearing properties of minimal-invasive
monolithic lithium disilicate and zirconia occlusal onlays: finite element and
theoretical analyses. Dent Mater. 2013 Jul; 29(7):742-51.
7. Sun T1, Zhou S2, Lai R1, Liu R2, Ma S1, Zhou Z1, Longquan S3.: Load-bearing
capacity and the recommended thickness of dental monolithic zirconia single crowns.
J Mech Behav Biomed Mater. 2014 Jul;35:93-101.
ICONOGRAFIA
CASO 1
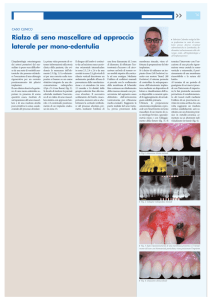
Fig.1: situazione iniziale al termine di precedente terapia parodontale;
Fig.2: posizionamento di un provvisorio prelimatura sull’elemento 1.2, e
riempimento in composito micro-ibrido delle abrasioni del colletto degli elementi 1.3,
1.1, 2.1, 2.2, 2.3; sugli elementi 13, 2.3 e 2,4 sono stati chiusi precedentemente in
composito (terze classi) gli spazi interprossimali, mesialmente e distalmente;
Fig.3: preparazione con frese calibrate e solchi guida risultanti sul mock-up diretto
eseguito;
Fig. 4: particolare al momento dell’impronta definitiva. Si notino le preparazioni
parziali x faccette minimamente invasive sugli elementi 1.1, 2.1 e 2.2, e la
preparazione totale sull’elemento 1.2;
Fig. 5: restauri ultimati dopo la cementazione. Corona in disilicato di litio
sull’elemento 1.2, e faccette in disilicato di litio sull’1.1, sul 2.1 e sul 2.2 (IPS e.MaxIvoclar Vivadent);
Fig. 6 e 7: visione extra-orale del sorriso e del terzo inferiore del viso
c
CASO 2
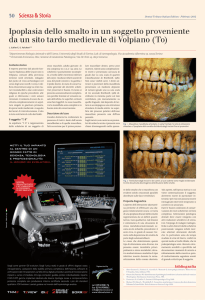
Fig. 8: situazione iniziale. Estese abrasioni dentarie, usura, erosioni, in paziente
soggetto a marcato bruxismo e parafunzione.
Fig. 9: modelli master della riabilitazione protesica, e restauri in prova sui modelli
(corone in disilicato di litio monolitico sugli elementi superiori da 1.6 a 2.4,
stratificate vestibolarmente, corone in metallo-ceramica sugli elementi naturali 2.5 x
2.7, corone in metallo-ceramica sugli elementi implantari 4.6, 3.5 e 3.6, corone in
disilicato di litio monolitico sugli elementi 4.4, 4.5, 3.7, stratificate vestibolarmente,
onlays in disilicato di litio monolitico sul 3.4 e sul 3.8, faccette in disilicato di litio
monolitico sul 4.3 e sul 3.3 (IPS e.Max-Ivoclar Vivadent);
Fig. 10: aspetto occlusale superiore ed inferiore della riabilitazione, e schema
occlusale adottato;
Fig. 11: caso finito in visione vestibolare (master ceramist Sig. Luca Vailati)
La chirurgia del seno mascellare e sue complicanze
Dott. Marco Bonelli - Dott. Claudio Modena
1. Premessa
2. Anatomia del seno mascellare
3. Fisiologia del seno mascellare
4. Classificazione delle atrofie ossee
5. Formulazione del piano di trattamento
6. Le dime diagnostico chirurgiche
7. Controindicazioni al rialzo del seno mascellare
8. Strumentario chirurgico
9. Tecnica chirurgica
10.Trattamento farmacologico post-operatorio
11.Complicanze
12.Il follow-up
1. Premessa
E’ ormai universalmente accettato che la sostituzione dei denti naturali con impianti
osteointegrati sia una procedura consolidata e predicibile . L’edentulia protratta per
periodi più o meno lunghi, può esitare, nei casi più gravi, in una atrofia marcata di
uno o di entrambi i mascellari. La riabilitazione, quindi, prevede la valutazione della
qualità e quantità dell’osso residuo. Il recupero dell’osso perduto, passa
inevitabilmente attraverso una terapia rigenerativa tridimensionale. Nel caso del seno
mascellare, il recupero del volume osseo prevede due tecniche: il grande rialzo
(approccio vestibolare) ed il mini rialzo (approccio crestale). Data per scontata la
corretta indicazione e la corretta pianificazione, l’intervento di grande rialzo del seno
mascellare è attualmente considerato altamente predicibile (2).
2. Anatomia del seno mascellare
L’osso mascellare è un osso pari che contribuisce alla formazione delle cavità
orbitarie, nasali e buccale, entrando anche nella componente della fossa
infratemporale
Il corpo è voluminoso ed è costituito da una capsula ossea che circoscrive un’ampia
cavità, il seno mascellare; questo, attraverso lo hiatus mascellare, sbocca nel meato
medio della cavità nasale dello stesso lato. La dimensione varia tra i 4,5 e i 35 cc. con
un valore medio di 15 cc. E’ rivestito da una membrana mucosa (membrana di
Schneider) dello spessore compreso tra 0,13 e 1,5 mm .
La vascolarizzazione proviene da rami dell’arteria mascellare interna (a. alveolare
sup. posteriore ed anteriore; a. infraorbitaria) e dell’arteria facciale. L’ultimo ramo
dell’arteria mascellare (a. palatina discendente) esce nella cavità orale, con il suo
ramo principale (a. palatina maggiore o anteriore), attraverso il forame palatino
maggiore, posto mesialmente al VII e all’VIII elemento. Il riassorbimento del
processo alveolare accorcia la distanza tra il forame palatino ed il bordo alveolare,
per questo lo scollamento palatale non dovrà essere troppo profondo per evitare
lesioni vascolari.
La rete venosa è costituita dalla vena facciale, dalla vena sfeno-palatina e dal plesso
pterigoideo.
L’osso mascellare è densamente vascolarizzato. Nei soggetti anziani l’edentulia e
l’invecchiamento ne riducono la vascolarizzazione condizionando il microcircolo
osseo, diminuendo l’attività osteoblastica e la rimineralizzazione, ed allungando i
tempi di guarigione.
Sulla parete superiore del seno (pavimento dell’orbita), decorre il nervo
infraorbitario, ramo del nervo mascellare.
3. Fisiologia del seno mascellare
Le funzioni del seno mascellare sono: alleggerire il peso delle ossa craniche,
stabilizzare la temperatura a difesa dei vasi cranici, adattare il volume delle ossa
facciali. Ma quella per noi più importante è la produzione di muco, secreto dalle
cellule presenti sulla membrana di Schneider: cellule cilindriche ciliate e non, cellule
basali, cellule mucipare, membrana basale, tunica propria. La produzione di muco
avviene continuamente. L’epitelio ciliato trasporta, con il suo movimento di circa
1000 battiti al minuto, le secrezioni o le particelle di diametro ridotto (polvere
inalata) verso l’ostio sinusale e quindi, verso le cavità nasali. Il muco scorre alla
velocità di 1 cm/minuto, ed ogni 20-30 minuti viene rinnovato. Con le manovre
chirurgiche, si provoca una ciliostasi traumatica temporanea ed un edema della
mucosa, di conseguenza si verifica una ridotta ventilazione con ristagno di muco e
stasi endosinusale .
4. Classificazione atrofie ossee
Nei soggetti che presentano un’edentulia della zona molare, l’osso compreso tra il
seno mascellare e la cresta alveolare, spesso non è sufficiente per poter inserire degli
impianti. Nella valutazione pre-operatoria, si rivela di grande utilità correlare l’osso
del paziente con la classificazione proposta nel 1988 da Cawood e Howell:
Classe I: rientra in questa categoria la cresta con dentatura conservata;
Classe II: è la cresta alveolare postestrattiva immediata;
Classe III: è la cresta postestrattiva tardiva, con profilo arrotondato ma altezza e
spessore residui adeguati all’inserimento di impianti;
Classe IV: la morfologia della cresta è a lama di coltello, cioè ha uno spessore
insufficiente per l’inserimento degli impianti. L’altezza è invece conservata;
Classe V: il processo alveolare è ampiamente riassorbito, con altezza e spessore
insufficienti all’accoglimento degli impianti. La distanza interarcata è aumentata;
Classe VI: il riassorbimento coinvolge anche l’osso basale, i fornici sono ridotti e la
volta palatina si presenta appiattita. La distanza interarcata è aumentata ed i rapporti
sagittali tipicamente di III classe. Nei settori anteriori e laterali, cavità nasali e
paranasali possono essere separate dal cavo orale unicamente da mucosa .
5. Formulazione del piano di trattamento
Per formulare un corretto piano di trattamento, non possiamo basarci su un solo
esame, ma sono necessari diversi test, ed una raccolta dati accurata.(1)
Ad una attenta anamnesi va affiancato un esame obiettivo, una raccolta di dati clinici,
ed una documentazione della situazione iniziale. Tralasciamo le prime due voci, che
non fanno parte di questa trattazione, ricordando, però, che prima di effettuare il
protocollo chirurgico di rialzo di seno mascellare, il paziente deve essere trattato dal
punto di vista parodontale, endodontico, conservativo ed eventualmente protesico.
Nel nostro caso, la documentazione indispensabile, per studiare il caso clinico a
tavolino, è così composta: esami radiografici ortopantomografia e TAC cone beam;
modelli studio; dalle dime radiologiche e chirurgiche; dalle fotografie standard,
laterali ed occlusali della bocca, laterale e frontale del viso; eventualmente, dai
modelli stereolitografici del mascellare.
Lo studio del biotipo facciale, ci permette di individuare il grado di complessità
dell’intervento che ci apprestiamo a pianificare. Un aumento di difficoltà l’avremo in
caso di paziente brachicefalo, con diametri trasversali aumentati, muscolatura facciale
ipertrofica e mucosa spessa. Al contrario, in caso di paziente dolicocefalo, con
muscolatura ipotrofica, diametri trasversali ridotti e mucosa sottile, affronteremo un
caso più semplice.
Di fondamentale importanza per la pianificazione del trattamento chirurgico, è la
TAC, ancor più se ottenuta con una dima radiografica (vedi prossimo capitolo), che
ci darà la posizione corretta dell’elemento protesico in relazione a quella specifica
sezione tridimensionale dell’osso alveolare e della cavità sinusale. In tal modo sarà
possibile individuare il corretto asse protesico ed implantare. Si può così pianificare
la tridimensionalità dell’innesto necessario.
Attualmente, sta sempre più affermandosi l’uso di software 3D di diagnostica per
immagini, che permette di semplificare lo studio e la progettazione chirurgica
permettendo una pianificazione virtuale accurata .
6. Le dime diagnostico chirurgiche
Il concetto che oggi si sta sempre più affermando, è che per avere un’implantologia
di successo si debbano applicare dei solidi principi protesici e biomeccanici. Bisogna,
quindi, prediligere l’asse protesico a quello anatomico, l’occlusione protesica alla
morfologia dell’osso e la chirurgia preimplantare a quella perimplantare. In poche
parole dobbiamo parlare di implantologia protesicamente ed esteticamente guidata.
Ci avvaliamo di dime radiografiche e chirurgiche: le prime servono ancora in fase
diagnostica, da far indossare ai pazienti durante gli esami radiografici (OPT e TAC);
le seconde sono la trasformazione delle prime da utilizzare durante le fasi operative
chirurgiche. Essendo a grandi linee la stessa cosa, entrambe hanno gli stessi
presupposti costruttivi e funzionali. Vengono ottenute partendo da una ceratura
diagnostica sui modelli studio; sono di resina acrilica e possono essere rese
radiopache unendo del solfato di bario alla resina acrilica con cui vengono costruiti i
denti, oppure possono contenere indici radiopachi, posti lungo futuro asse implantare,
utili per stabilire l’esatta anatomia radiologica rispetto a quit'ultimo Nella
trasformazione da dima radiologica a chirurgica si possono semplicementee praticare
dei fori lungo l’asse impiantare (in genere il diametro di poco superiore ai 2 mm)
oppure togliere semplicemente gli indici radiopachi o anche inserire boccole in
titanio. L’obiettivo finale è quello di avere una chiara guida di dove dovranno essere
inseriti gli impianti e con quale inclinazione. Le dime devono alloggiarsi facilmente
(ancoraggi sui denti vicini con ganci a filo, appoggi palatali o sui tuber) e rimanere
molto stabili durante le fasi chirurgiche; devono inoltre lasciare la visibilità nel punto
di entrata delle frese .
Applicando questi principi, gli impianti si troveranno in posizione più simile alla
disposizione naturale dei denti, e si avrà il conseguente sviluppo di una protesi
esteticamente e funzionalmente adeguata.
7. Controindicazioni al rialzo di seno mascellare
7.1Controindicazioni sistemiche
Terapia radiante della regione mascellare
Chemioterapia a base di bifosfonati
Severa debilitazione generale
Malattie sistemiche non controllate
Eccessivo uso di tabacco
Abuso di farmaci o alcool
Psicofobie
7.2 Controindicazioni locali
Empiema del seno
Sinusiti acute e/o croniche in atto
Infezioni odontogene non trattate
Lesioni infiammatorie non trattate
Riniti allergiche
Ostruzione dello hiatus mascellare
7.3 Controindicazioni anatomiche
Atrofia di grado elevato del processo alveolare
Iperpneumatizzazione del seno
Eccessiva distanza intermascellare
8. Strumentario chirurgico
Definire gli strumenti per eseguire questo intervento non è semplice dato che diversi
autori hanno proposto un loro tray; per questo motivo ci limiteremo ad indicare
genericamente uno strumentari base lasciando ai singoli operatori la libertà di
sceglier i kit preferiti.
Lo strumentario base prevede specchietto sonda parodontale e divaricatori (Carr,
Kim-Pecora, Farabeuf, Lagenbeck), manici portabisturi per lame n 15, 15C, o 64,
scollaperiostio (Prichard, Molt, Freer etc.), pinze antomiche e chirugiche (Adson, De
Bakey, Cooley), porta-aghi (Crile-Wood, Castroviejo) forbici (Lagrange, GoldamanFox) fili di sutura 4/0 e 5/0 ( in genere poli-filamenti sintetici oppure PTFE), frese o
inserti piezochirurgici per l’osteotomia della finestra di accesso. Fino ad ora gli
strumenti descritti sono applicabili anche a molti altri tipi d’intervento mentre
specifici per la chirurgia del seno mascellare sono gli scollatori per la membrana di
Schneider (3). Le curvature degli strumenti sono disegnate per lavorare
anatomicamente su tutto il seno mascellare. Il set minimo è composto da 4-5
scollatori .
9.Tecnica chirurgica
La tecnica chirurgica dell’approccio laterale del seno mascellare, fu proposta per la
prima volta da Tatum nel 1977, e modificata in seguito da vari autori, che si
cimentarono nel protocollo chirurgico utilizzando tantissimi tipi di materiali da
innesto, presi singolarmente o variamente mescolati fra loro(4).
Noi abbiamo introdotto di routine nella nostra pratica l’utilizzo del microscopio
operatorio per due fondamentali motivi: visione stereoscopica ingrandita a vari livelli
e illuminazione coassiale. Generalmente l’intervento si inizia con l’ingrandimento
minimo (8x) per poi portarsi a ad un ingrandimento medio (12x) nelle fasi di disegno
dell’osteotomia e di scollamento della membrana sinusale. Analogamente a quanto
avviene nell’endodonzia chirurgica, l’operatore si trova ad ore 9 con il paziente
supino e con il capo piegato verso sinistra o verso destra a seconda che si debba
operare in quadrante 1 o 2. Può essere utile per il paziente stabilizzarlo con dei
cuscini cervicali in modo che possa mantenersi in posizione senza sforzo.
Fasi operative
a)
Viene praticata l’anestesia con vasocostrittore (1:50000) nella mucosa
alveolare e palatale. Si deve praticare anche un’infiltrazione di anestetico a livello del
foro infraorbitario per raggiungere il n. mascellare ed il suo ramo, il n. infraorbitale
b)
Al paziente viene fatto fare uno sciacquo con clorexidina (0,12%) per 1
minuto.
c)
Si pratica un’incisione paracrestale che procede distalmente fino al tuber, e
mesialmente fino al primo elemento presente. Si continua intrasulcuralmente fino alla
superficie vestibolare del canino, più precisamente all’angolo mesiale . Da lì parte
l’incisione di rilascio verticale che oltrepassa la linea muco-gengivale . Con
l’incisione paracrestale, la linea di sutura si trova lontano dall’accesso osseo, in
questo modo, se dovesse verificarsi una deiscenza della ferita, non ci sarebbe il
rischio di una perdita dell’innesto o di una fistola oro-antrale.
d)
Ottenuto così un lembo triangolare, lo scollamento è a tutto spessore fino alla
prominenza vestibolare del seno mascellare. Il campo operatorio così individuato,
permette un accesso ed una visibilità ottimale e diretta dei riferimenti anatomici.
e)
L’osteotomia può essere praticata con l’ausilio di frese a pallina montate su
turbina: si procede disegnando i contorni della finestra usurando la superficie esterna,
fino ad intravedere la membrana di Schneider che appare di colore bluastro.
In alternativa alle frese, si può usare uno strumento piezoelettrico, che ha il vantaggio
di ridurre il rischio di perforazione della membrana durante l’osteotomia, di
diminuire il tempo necessario per il disegno della finestra, e di ottenere un bordo
osseo più preciso e meno frastagliato . Gli ingrandimenti durante questi passaggi
aumentano di molto il controllo dello strumento e di conseguenza la sicurezza
dell’operatore.
Con uno strumento smusso si frattura la corticale non erosa, e si asporta la finestra
ossea con delicatezza, per riporla, poi, in soluzione fisiologica (Antrostomia per
eliminazione); in alternativa la si può ripiegare all’interno lasciandola adesa alla
membrana (Antrostomia per riflessione); in fine la si può consumare completamente
(Antrostomia per erosione).
Nell’antrostomia per eliminazione, con gli ultrasuoni e con gli inserti non taglienti, si
corre un minor rischio di perforazione, ed eventualmente si può procedere allo
scollamento della membrana del seno, utilizzando gli inserti angolati e dedicati a
questo protocollo.
La forma della finestra ossea non può essere standardizzata, va fatta di dimensioni
tali da soddisfare l’obiettivo individuato in fase progettuale, tenendo presente il
numero di impianti da posizionare, il numero di denti presenti e la forma della base
del seno. Per piccoli spazi compresi tra due elementi naturali, la finestra sarà
triangolare; per posizionare due impianti in una sella edentula, sarà quadrata; in
edentulie totali avrà forma rettangolare e quindi più ampia
f)
Il sollevamento della membrana deve essere effettuato con strumenti chirurgici
adeguati: non taglienti ed anatomicamente angolati in modo da raggiungere tutti i
recessi della cavità antrale. Si parte scollando dapprima la porzione superiore, poi i
recessi anteriore e posteriore, in ultimo si procede sul pavimento del seno. Questa
sequenza permette di sollevare la membrana riducendone il rischio di perforazione
sui bordi, magari ancora affilati per effetto dell’usura con strumenti ad alta velocità.
Al contrario, scollando subito il pavimento, ovvero lasciando la membrana adesa alla
parete vestibolare, si sottopone la stessa ad una eccessiva trazione, con conseguente
rischio di lesione.
Il sollevamento della membrana va fatto fino alla parete palatale dell’osso mascellare,
in modo tale da poter appoggiare una buona quantità di materiale rigenerativo alla
parete stessa. Se restasse uno spazio vuoto tra l’innesto e la parete ossea, la pressione
esercitata dagli atti respiratori, farebbe fuoriuscire il materiale dalla finestra, o
porterebbe ad un riassorbimento precoce dell’innesto.
Prima di posizionare il materiale, bisogna proteggere la membrana di Schneider con
una membrana riassorbibile o con un foglio di collagene. Questo perchè il materiale
particolato potrebbe creare delle lesioni alla membrana durante gli atti respiratori .
g)
La scelta del materiale da innesto richiederebbe una trattazione a parte, non
solo per la vastità delle implicazione e delle argomentazioni, ma anche per la vastità
di prodotti presenti sul mercato. In letteratura sono apparsi molti lavori sui vari
materiali presenti in commercio, anche se il “goldstandard” rimane l’osso autologo
(meglio se particolato perchè dà risultati migliori rispetto al blocco) prelevato da sedi
intra ed extra orali a seconda delle necessità cliniche. Restano, però, da non
sottovalutare gli svantaggi che questi prelievi comportano:
•
Gli innesti possono risultare corpi estranei per l’organismo: perdita della
connessione funzionale.
•
Ci può essere la presenza di frammenti biologicamente non vitali.
•
Sempre un doppio sito chirurgico.
•
Rischio di patologie del sito donatore: inestetismi; lesioni temporanee; lesioni
permanenti.
•
Per i prelievi extraorali, si deve ricorrere all’anestesia generale.
•
Quantità non sempre elevata.
Vediamo, quindi, le alternative, attraverso la classificazione dei materiali disponibili,
e le caratteristiche che richiediamo al materiale da noi scelto:
AUTOINNESTI :
•
•
ALLOINNESTI :
tessuto del paziente
donatore e ricevente sono differenti ma della
stessa specie
•
XENOINNESTI :
donatore e ricevente sono di specie differente
•
ALLOPLASTICI :
materiali estranei artificiali
Recentemente si sta diffondendo l’uso di osso omologo (Alloinnesti), prelevato da
cadavere o da vivente, fornito dalle banche regionali dei tessuti, e preventivamente
congelato, al fine di eliminarne il potere antigenico, pur conservando la capacità
osteogenetica. Si dispone quindi di una quantità illimitata di materiale e di una qualità
e forma desidarata: chips, stecche mono o bicorticali(5).
Per quanto riguarda gli xenoinnesti e gli alloplastici, il mercato è ormai saturo di
prodotti, e in bibliografia si possono trovare studi sui singoli materiali o sulla
combinazione in vario modo degli stessi . Partendo dal presupposto che il rialzo di
seno deve creare un osso vitale per ottenere l’osteointegrazione, il materiale scelto
deve rispondere ad alcuni requisiti fondamentali:
• Totale riassorbimento.
• Stabilizzazione del coagulo.
• Stabilizzazione del lembo.
• Assenza di reazione da corpo estraneo.
• Fornisce sostanze utili alla rigenerazione (BMP, Ca++, etc.).
• Osteoconduzione.
• Freno alla penetrazione delle cellule indesiderate.
• Mantenimento del volume.
• Permeabilità.
• Facilità nella manipolazione.
Per tutti i materiali particolati, il comportamento migliore, in termini di volume
rigenerato, lo presentano le varietà con particelle di diametro maggiore rispetto a
quelle con diametro inferiore. Per questo motivo, molte case produttrici
commercializzano i biomateriali con granulometrie differenti o addirittura con
confezioni dedicate al rialzo di seno mascellare per via laterale. Ovviamente
quest’ultime sono da preferire.
Sulla finestra può essere posizionata una membrana, riassorbibile o non, a
protezione del materiale innestato, ma visto che non ci sono significative differenze
con o senza, sia in termini di vitalità dell’osso neoformato che di sopravvivenza
implantare, noi preferiamo non metterla.
h)
L’eventuale posizionamento immediato degli impianti è legato alla quantità di
osso residuo o basale, in grado di permettere una stabilità primaria delle viti.
Normalmente questa spessore si aggira intorno ai 5-7 mm: se il collo dell’impianto è
2 mm e l’osso basale è 6 mm, avremo una ritenzione primaria di 4 mm di spessore. Il
calcolo è semplice ed è legato al tipo di impianto che si usa.
Il protocollo implantare è legato alla metodica utilizzata, ma in ogni caso deve essere
effettuato proteggendo la membrana di Schneider con uno strumento chirurgico, per
esempio un Prichard. Dopo aver perforato la cresta alveolare, si inserisce il materiale
da rigenerazione fino a metà antro, successivamente si alloggiano gli impianti e si
completa il riempimento del seno fino a colmare completamente la finestra .
Se lo spessore del pavimento è inferiore ai 5 mm, si predilige l’approccio dilazionato,
perchè, sotto tale spessore, è difficile ottenere la stabilità primaria.
I risultati a lungo termine delle due metodiche, immediata e dilazionata, sono del
tutto equivalenti.
i)
la sutura è a punti staccati preferibilmente con 4/0, e non di seta. Quest’ultima
favorisce l’attacco della placca batterica.
10. Trattamento farmacologico post-operatorio
L’amoxicillina, per la sua attività nei confronti di molti gram-positivi e gramnegativi, è considerato il farmaco di prima scelta nel trattamento delle sinusiti, perciò
valido per prevenire le sovrainfezioni post-chirurgiche. Utile talvolta è l’associazione
con inibitori della betalattamasi come per esempio l’acido clavulanico. In alternativa
sono da prendere in considerazione le cefalosporine di seconda generazione e la
clindamicina.
In
associazione
alla
terapia
antibiotica,
è
importante
la
somministrazione locale (aerosol) di decongestionanti nasali, allo scopo di assicurare
la pervietà del drenaggio seno-nasale (ciliostasi traumatica ed edema della mucosa), e
analgesici non steroidei per il controllo del dolore.
In definitiva:
• Amoxicillina + Acido clavulanico - 2 al dì per 6 giorni
• Decongestionanti topici - aerosol 1 volta al dì per 10 giorni (Beclometasone
dipropionato)
• Inalazioni di vapore
• Aspirazione e lavaggi sinusali
• Antidolorifici - al bisogno (Ibuprofene)
• Colluttorio a base di clorexidina 0,2% - 2 volte al dì per 7 giorni
Asportare i punti di sutura dopo 7 giorni.
Complicanze
Come in tutti i protocolli chirurgici, anche in questo, si possono presentare delle
complicanze sia durante l’intervento che dopo. Per evitare che si verifichino,
dobbiamo applicare correttamente il protocollo chirurgico, rispettando l’anatomia,
ma soprattutto formulando, in partenza, un accurato piano di trattamento. Da non
sottovalutare anche il ruolo importante che ricopre la scelta del materiale da
rigenerazione.
Possiamo, quindi, parlare di complicanze intra-operatorie ed extra-operatorie. Le
prime sono:
• perforazione della membrana
• frattura della cresta alveolare residua
• ostruzione dell’ostio
• emorragia
• mobilità dell’innesto
La perforazione della membrana è sicuramente la complicanza più frequente tra tutte
quelle menzionate, per cui necessita di un’approfondimento particolare. Ricordiamo
che non è necessario interrompere l’intervento se la perforazione è inferiore a 5mm,
in quanto la membrana si ripiega su sé stessa non appena viene sollevata.
Come già detto, lo spessore della schneideriana si aggira tra i 0,13 ed i 1,5 mm
(membrana sottile), ma può superare tale valore sia in condizioni patologiche che
normali (membrana spessa). Ovviamente lo spessore sottile è più a rischio di
perforazione. Altro fattore che influenza l’incidenza di lesione della membrana è la
forma della base del seno, come descritto nel disegno: se l’angolo A è minore di 30°
il rischio è vicino allo 0%, tra i 30° e 60° si aggira intorno al 30%, per salire al 60%
con un angolo superiore ai 60°, ovvero con un pavimento molto appiattito.
In caso di perforazione, dobbiamo attribuire alla lesione una classe di appartenenza
in base alla posizione in cui si trova . Il trattamento consiste, poi, nell’allargare la
finestra d’accesso in modo che la perforazione si trovi in V classe, e procedere con lo
scollamento della membrana intorno alla lacerazione . Si protegge poi la mucosa
sinusale con una membrana riassorbibile o con un foglio di collagene , in modo da
impedire l’eventuale fuoriuscita del biomateriale nel seno stesso(6).
Le complicanze post-operatorie possono essere precoci o tardive .
Le precoci possono essere:
• deiscenza della ferita
• infezione acuta
• perdita dell’impianto
• perdita del materiale da innesto
• esposizione della membrana
Le tardive possono essere:
• perdita degli impianti
• migrazione impianti
• comunicazione oro-antrale
• dolore osseo cronico
• affezione sinusale
• infezione cronica del seno
Controlli periodici
Il follow-up, sia clinico che radiografico, deve essere settimanale, quindicinale e
mensile, per mettere in evidenza l’inizio della mineralizzazione dell’innesto e
l’intensificarsi dell’immagine radiopaca dell’osso in via di neoformazione. I tempi di
evoluzione dell’aspetto radiografico dipendono dal tipo di biomateriale utilizzato.
In caso di impianti inseriti con protocollo dilazionato, potrebbe essere molto utile
effettuare un prelievo di osso con fresa carotatrice (diametro interno 2,5 mm, esterno
3,5 mm, lunghezza carota 8 mm, fissata in una soluzione tamponata al 10% di
formalina), per procedere ad un esame istologico ed istomorfometrico della
rigenerazione .
Non c’è controllo della terapia senza un adeguato follow-up clinico, fotografico e
radiografico(7).
Bibliografia
1.
Ole T. Jensen: Gli innesti del seno mascellare in implantologia. Ed. Scienza e
Tecnica Dentistica ed. Internazionali. 2000.
2.
Jensen OT, Shulman LB, Block MS, Iacono VJ. Report of the Sinus
Consensus Conference of 1996. Int J Oral Maxillofac Implants. 1998;13 Suppl:11-45
3.
Graziani F, Donos N, Needleman I, Gabriele M, Tonetti M. Comparison of
implant survival following sinus floor augmentation procedures with implants placed
inpristine posterior maxillary bone: a systematic review. Clin Oral Implants Res.
2004 Dec;15(6):677-82
4.
Vincenzo Bucci Sabattini: Tecniche ricostruttive e rigenerative dei mascellari
atrofici. I biomateriali: scelta, indicazioni e metodi d’uso. Editore TUEOR srl. 2007.
5.
Tonetti MS, Hämmerle CH; European Workshop on Periodontology Group C.
Advances in bone augmentation to enable dental implant placement: Consensus
Report of the Sixth European Workshop on Periodontology. J Clin Periodontol. 2008
Sep;35(8 Suppl):168-72
6.
Matteo Danza, Alessandro Palumbo: Sollevamento del pavimento del seno
mascellare mediante l’utilizzo di DFDBA e Solfato di Calcio. Vol. 3 n° 2 Maxillo
Odontostomatologia 1.
7.
Bruschi GB, Scipioni A, Calesini G, Bruschi E. Localized management of
sinus floor with simultaneous implant placement: a clinical report. Int J Oral
Maxillofac Implants. 1998 Mar-Apr;13(2):219-26.
LA CONSERVATIVA E LE COMPLICANZE
Prof. Vasilios Kaitsas, Dott. Gaetano Paolone
Indice
1. Introduzione
2. Cenni di anatomia dei tessuti duri del dente.
3. Diagnosi delle lesioni demineralizzate dei tessuti duri del dente.
4. Trattamento minimale appropriato secondo il tipo della lesione.
5.Scelta dei materiali e loro manipolazione.
6. Conclusioni
7. Bibliografia
1. Introduzione
La superficie esterna dei molari e dei premolari dei denti umani è molto rugosa ed è
attraversata da solchi e fessure di varia profondità. Questo comporta "l'
imprigionamento" di parti adesivi dei cibi, come lo sono i carboidrati complessi e
data la piccola età dei ragazzi ai quali è rivolta prevalentemente questa terapia
preventiva-conservativa, si ritiene oggi dall' OMS l' aiuto migliore che un operatore
sanitario possa fare ai futuri adulti della società odierna con risvolti socio-economici
molto rilevanti.
2. Cenni di anatomia dei tessuti duri del dente.
La corona dei denti umani è esternamente costituita dallo " smalto", tessuto
altamente mineralizzato, compato e costituito da idrossi-fluor apatite al 96%,
sostanze organiche (collagene-proteoglicani-citrati) al 3% e da poca acqua, 1%. Lo
spessore varia da 1,5mm nei solchi a 3,5mm nelle cuspidi che a loro volta variano di
numero e di forma secondo il dente. Internamente è costituita dalla "dentina", tessuto
simile allo smalto ma molto più povero in minerali, solo in 70% è idrossi-apatite,
sostanze organiche per il 18% della sua composizione e acqua ed oligominerali per il
resto del 12%. Ma all' incontrario della smalto la sua struttura presenta forme
"tubulari" i cosiddetti "tubuli dentinali" dove nel loro interno, qualora la polpa
dentaria sia vitale, si trova il prolungamento fibroblastico degli odontoblasti, cellule
pulpari preposte a varie funzioni ma prevalentemente per la formazione dei vari tipi
di dentina con il crescere del ragazzo/a. Il numero di questi "tubuli dentinali" è molto
elevato, da 15.000/mm² nelle vicinanze della giunzione smalto-dentina a 60.000/mm²
vicino alla polpa. La dentina nella porzione radicolare è coperta dal "cemento
radicolare", tessuto poco spesso , da 100 a 300 micron secondo la zona, simile alla
dentina in composizione ma senza tubuli dentinali , contenente strati di cellule
altamente differenziate i cosiddetti "cementociti" che sono i responsabili del
"trattenimento" del dente nell' alveolo osseo mediante le fibre del legamento
parodontale. All' interno della dentina si trova la "polpa dentaria", tessuto costituito
da vasi e nervi , sostanza intercellulare, oligominerali e cellule differenziate e non
(mastociti, fagociti ecc.)
3. Diagnosi delle lesioni demineralizzate dei tessuti duri del dente.
E' molto importante valutare frequentemente l' integrità strutturale dello smalto e
della dentina sin dalla loro apparizione nella cavità orale, dove la complessità della
presenza del macro e del micro cosmo attorno allo smalto possa determinare le
condizioni per una migrazione di ioni di calcio dalla struttura microcristallina dello
smalto e della dentina successivamente. Questa valutazione richiede molta attenzione
da parte dell' operatore ed alcuni mezzi che lo aiutano alla delicatissima fase dell'
ispezione dello smalto. Con una preventiva detersione del dente con uno spazzolino e
con l' uso di una crema detergente si cerca di eliminare ogni corpo estraneo dagli
solchi e dalle fessure della superficie della smalto e con una buona aspirazione
forzata si asciuga il dente e si osserva possibilmente con l' uso di ingrandimenti e con
una buona illuminazione si cerca di sondare con uno specillo appuntito il percorso dei
solchi e verificare eventuale impegno dello stesso come anche aree di discromie
notevoli superficiali e/o sotto lo smalto. In casi di dubbio l' operatore si aiuta alla sua
valutazione usando sistemi elettronici che emmettono nei solchi sospetti energia
elettromagnetica con particolare lunghezza d' onda e la successiva valutazione
logaritmica dell' energia assorbita, conferma o no aree che hanno subito alterazione
nella concentrazione iniziale degli ioni di calcio quindi è un invito di approfondire di
più il controllo dell' area sospetta. E' indispensabile il controllo radiografico con
radiografie intraorali e con incidenza del raggio principale, perpendicolare all' asse
longitudinale dei denti e quindi della pellicola o dello sensore ricevente i raggi
rigorosamente parallelamente anch' esso posizionato all' asse del dente. Con questa
tecnica di immagine radiografiche ottenute cosiddetta BITE WING, si possono
rilevare lesioni iniziali dello smalto sia intreprossimale che occlusale, qualora la
demineralizzazione abbia superato la giunzione smalto-dentina. L' uso di coloranti
(Blu di metilene e/o fucsina basica) possono aiutare l' operatore a evidenziare cripte
ipomineralizzate sotto lo smalto.
4. Trattamento minimale appropriato secondo il tipo della lesione.
Una volta verificata e diagnosticata la presenza di perdita iniziale di smalto e
secondo in che area si localizza, l' operatore può scegliere tra vari metodi di
approccio terapeutico valutando in primis la possibilità di instaurarsi il meccanismo
del processo carioso a quel determinato sito della superficie dentale.
Molti sono i fattori che possono contribuire nell' insorgere il processo carioso.
Principalmente di questi aspetti si occupa la cariologia ma brevemente dobbiamo
sottolineare anche qui alcuni concetti importanti per comprendere meglio l'
importanza degli interventi minimali preventivi che possono assicurare una
prolungata permanenza dei denti nella cavità orale.
Essendo lo smalto e la dentina dei tessuti che si formano dalla continua apposizione
di minerali ( apatite) nella matrice organica dell' abbozzo dentario già dalla 4-5
settimana della vita intrauterina fino alla prima fase della maturazione dello smalto
che per i molari permanenti si completa ai 13-14 anni ( tranne che per i terzi molari
che può andare oltre i 25 anni), è chiaro che qualsiasi disturbo metabolico possa
subentrare avrà delle conseguenze anche alla formazione dei tessuti duri del dente.
Per esempio l' assunzione di troppi carboidrati nel periodo di gravidanza ,dico gli
esperti, può provocare una minor deposizione di apatite nella matrice organica della
dentina e dello smalto con la conseguente minor loro resistenza agli attacchi acidi
nella cavità orale. Ci sono inoltre i fattori locali che possono contribuire alla
maggiore distruzione del dente soprattutto nell' adolescente. Alcuni di loro sono l'
anatomia individuale dei denti ad ogni persona, cioè con più o meno solchi profondi
e più o meno stretti o aperti quindi più facile pulirli oppure no (Fig.1, 2). La presenza
prolungata di cibi appiccicosi è fertile terreno per lo sviluppo dei batteri, la dieta
disordinata e la non perfetta igiene dentale contribuiscono molto nell' insorgere della
carie con un ulteriore contributo negativo di apparecchi ortodontici fissi che spesso
portano i ragazzi dell' età dello sviluppo dei denti e della sostituzione dei denti
decidui. Quindi l' odontoiatra deve analizzare tutte queste variabili e decidere dopo
quale trattamento applicare.
Fig. 1: Aspetto di un solco al SEM.
Fig. 2: Sezione di un molare con colorazione dei solchi. La foto evidenzia la
profondità del solco che raggiunge quasi la giunzione smalto-dentinale.
Nei casi clinici dove si rilevano nelle superfici occlusali dei molari e dei premolari di
giovani pazienti, solchi e fessure molto pronunciate, è consigliabile applicare gel
fluorati sia in studio( con più alta concentrazione di fluoro e con isolamento dei denti)
che al domicilio mediante dentifrici specifici, previa loro decontaminazione batterica
con l' uso di ozone o di mordenzzatura acida di pochi secondi. Questa procedura è
caldamente suggerita a tutti i pazienti che sono sottoposti in terapia ortodontica, con
applicazioni molto frequenti. Recentemente sono stati messi a disposizione dell'
odontoiatra dalla ricerca, prodotti a base di idrossiapatite micronizzato e con alta
percentuale di nano apatite applicabili con una soluzione che aumenta la bagnabilità
dello smalto favorendo così lo scambio di ioni di calcio e la fissazione di essi sulla
struttura dello smalto rimanente.
Le tecniche ablative sullo smalto possono essere attuate mediante air-abrasion
(Fig.3), ameloplastica con strumenti rotanti (frese) (Fig.4) oppure laser specifici.
Qualora con questi metodi si effettuerà la necessaria apertura di solchi e di fessure
altrimenti difficilmente ispezionabili (Fig.6) con la sola sonda e lo osservazione, si
procederà alla chiusura ermetica di questi spazi. Essa può essere realizzata con la
"sigillatura" (1) di questi difetti con l' uso di tutte le procedure che si usano nelle
moderna conservativa cioè con l' isolamento dei denti da trattare, preferibilmente con
la diga di gomma , la successiva detersione (Fig.5a, 5b) e mordenzatura con acido
ortofosforico dal 32% al 37% per non oltre i 30 secondi, poi con l' asportazione dello
stesso con lavaggi ed aspirazione forzata prolungata e con la successiva applicazione
di un sistema adesivo smalto-dentinale opportunamente esteso e polimerizzato e la
applicazione successiva di un materiale sigillante più o meno riempito con nano e
microparticelle secondo la larghezza e la profondità delle superfici da occludere (2).
La ricerca oggi ci mette a disposizione dei materiali da bassa ad alta percentuale di
riempitivi con bassissimo indice di viscosità e con la conseguente penetrazione del
materiale in profondità assicurando così un intima e totale unione della sostanza
dentaria con il materiale, restituendo in pieno la funzione dei denti rendendoli così
meno esposti agli attacchi demineralizzanti degli agenti nocivi per lo smalto. (Singh
S, Pandey RK)
Fig. 3: Apertura dei solchi tramite micro-abrasione
Fig. 4: Frese di diametro e forma opportuna facilitano l'apertura dei solchi
Fig. 5a: La detersione dei solchi avviene pomice e clorexidina, getto di aria
compressa e acqua e polvere di glicina.
Fig. 5b: La detersione dei solchi avviene pomice e clorexidina, getto di aria
compressa e acqua e polvere di glicina.
Fig. 6: Sezione di un elemento dentario sottoposto a sigillatura senza opportuna
apertura e detersione dei solchi.
5.Scelta dei materiali e loro manipolazione.
Nel concetto degl' interventi minimali si deve includere la procedura da adottare nelle
aree di contatto interprossimali dei primi molari permanenti con i secondi molari
decidui dove nel momento della permuta si dovesse rilevare un' area di
demineralizzazione iniziale , in tali casi piccole frese diamantate e/o inserti
ultrasonici ci permettono di raggiungere il sito demineralizzato distruggendo meno
possibile tessuto sano.Tali cavità si possono otturare con compositi nano riempiti con
ottimi risultati estetici e funzionali. (6 ) I compositi a minor viscosità (flowable)
devono essere scelti per cavità che non siano molto estese e che comunque
rimangono all' interno dei punti di contatto con l' antagonista, ciò implica una corretta
analisi iniziale dell' occlusione dei denti del piccolo paziente. La corretta apposizione
di piccoli apporti dei materiali resinosi ed il corretto ed efficiente modo di
polimerizzazione possono contribuire alla lunga durata del piccolo restauro
assicurando così una stabilità occlusale nel tempo. (5.)
6. Conclusioni
L' obbiettivo del professionista è la diagnosi delle lesioni dello smalto e della dentina
allo stadio iniziale e la terapia morfo-funzionale nel miglior modo possibile,
adontando tecniche poco invasive e prive di complicanze, adoperando materiali
idonei per la localizzazione della lesione e per il suo coinvolgimento nella funzione
masticatoria. Inoltre il coinvolgimento del paziente e dei famigliari nel
mantenimento dell' igiene dentale ottimale ed i controlli periodici dal proprio
terapeuta, porterà il piccolo paziente ad un età adulta (Fig.7) con meno problemi
dentali e quindi con una consapevolezza che mangiare in modo corretto e mantenere
una igiene orale scrupolosa lo renderà più forte anche psicologicamente e più
tranquillo nelle relazioni interpersonali.
Fig. 7: Sigillature ad un controllo a 29 anni.
7. Bibliografia
1)Ahovuo-Saloranta A, Hiiri A, Nordblad A, Worthington H, Mäkelä M. Pit and
fissure sealants for preventing dental decay in the permanent teeth of children and
adolescents. Cochrane Database Syst Rev. 2004;(3):CD001830.
2)Ahovuo-Saloranta A, Hiiri A, Nordblad A, Mäkelä M, Worthington HV. Pit and
fissure sealants for preventing dental decay in the permanent teeth of children and
adolescents. Cochrane Database Syst Rev. 2008 Oct 8;(4):CD001830.
3)Ahovuo-Saloranta A, Forss H, Walsh T, Hiiri A, Nordblad A, Mäkelä
M,Worthington HV. Sealants for preventing dental decay in the permanent teeth.
Cochrane Database Syst Rev. 2013 Mar 28;3:CD001830.
4)Azarpazhooh A, Main PA. Pit and fissure sealants in the prevention of dental caries
in children and adolescents: a systematic review. J Can Dent Assoc. 2008
Mar;74(2):171-7.
5)Going RE, Haugh LD, Grainger DA, Conti AJ. Four-year clinical evaluation of a
pit and fissure sealant. J Am Dent Assoc. 1977 Nov;95(5):972-81.
6)Simonsen RJ. Pit and fissure sealant: review of the literature. Pediatr Dent. 2002
Sep-Oct;24(5):393-414.
7)Singh S, Pandey RK. An evaluation of nanocomposites as pit and fissure sealants in
child patients. J Indian Soc Pedod Prev Dent. 2011 Oct-Dec;29(4):294-9.
La parodontologia e le sue complicanze
Dr. Eva Amoroso d’Aragona Dr. Massimo Calapaj
La chirurgia parodontale è per definizione una chirurgia delicata e precisa
applicabile solo con l’uso di mezzi ingrandenti come lenti prismatiche e microscopi
operatori e di uno strumentario di dimensioni adatte alla microchirurgia (3). Harrel e
Rees nel 1995 proposero la “ Minimally Invasive Surgery” (MIS) con lo scopo di
minimizzare le dimensioni delle ferite chirurgiche e manipolare con delicatezza i
tessuti parodontal (13).
Cortellini e Tonetti nel 2007, pubblicando la “Minimally Invasive Surgical
Tecnique”(MIST), hanno cercato di migliorare la stabilità del coagulo con la
chiusura primaria della ferita chirurgica a protezione dello stesso. (4,5,6). Nel 2009
Cortellini e Tonetti misero a punto la “Modified Minimally Invasive Surgical
Tecnique” (M-MIST), tecnica che prevede il sollevamento di un solo lembo
vestibolare limitato il più possibile in senso mesio-distale (9).
Cortellini e Tonetti hanno proposto l’uso del microscopio operatorio in
chirurgia parodontale rigenerativa poichè hanno visto che la manipolazione dei
tessuti molli con la conseguente chiusura per prima intenzione della ferita chirurgica
migliorava da una media del 70% con le tecniche tradizionali fino al 90% con la
microchirurgia (3,4).
Le tecniche chirurgiche minimamente invasive vengono suddivise in due
gruppi: metodiche nelle quali viene sollevato un lembo vestibolare e linguale
comprendenti la papilla interdentale e metodiche in cui solo un lembo vestibolare
viene scollato, senza coinvolgere la papilla ed il lembo linguale (2,10,12).
Le metodiche minimamente invasive possono essere applicate in un buon
numero di situazioni cliniche come i difetti infraossei da poco profondi a molto
profondi, fino al terzo apicale della superficie radicolare (3).
I difetti molto più ampi, coinvolgenti i denti su 3 o 4 superfici fino ed oltre
l’apice radicolare, necessitano di un approccio chirurgico tradizionale con incisioni
dei lembi più ampie (2, 11, 12).
Indubbiamente lo svantaggio di queste terapie chirurgie è dato da un accesso
visivo limitato del campo operatorio, per questa ragione l’uso dei sistemi ingrandenti
ed in particolare del microscopio può avere dei vantaggi quali:
1)
Incisioni più precise e aghi da sutura più piccoli che risultano essere
meno traumatici per i tessuti con conseguente miglioramento del processo di
guarigione e riduzione del disconfort post-operatorio (17 , 18 ).
2)
Migliore visibilità della radice da strumentare e del difetto infraosseo.
Il microscopio operatorio, quindi, si rivela il supporto ideale in microchirurgia,
perché, grazie alla presenza di una fonte di luce coassiale, è in grado di illuminare
perfettamente il campo operatorio (14) permettendo di ottimizzare gli ingrandimenti
a seconda delle necessità chirurgiche.
E’ indispensabile l’utilizzo di uno strumentario dedicato come pinzette
microchirurgiche, micro-lame, mini-curettes, aghi per sutura con monofilamenti non
riassorbibili da 6-0 a 8-0.
La ricerca della stabilità del coagulo è dunque la fase più importante per
ottenere una rigenerazione tissutale, da ciò l’estrema importanza di ridurre gli stress
dei tessuti molli specie nelle fasi immediatamente post-chirurgiche quindi
ottimizzare le tensioni dei lembi che devono essere assolutamente passivi per le
suture (1 ).
La ferita chirurgica attraversa una prima fase che può essere definita
“infiammatoria”; in questa fase le proteine plasmatiche e il fibrinogeno si depositano
sulla superficie radicolare per formare il coagulo di fibrina. Nelle successive sei ore
si assiste alla colonizzazione del coagulo e della radice da parte dei granulociti che
esplicano azione di decontaminazione. Al terzo giorno l’attività dei macrofagi porta
alla “fase di granulazione”
con rilascio dei fattori di crescita e di mediatori
biochimici che porteranno al processo di neo-angiogenesi. Durante queste fasi è
fondamentale ottenere una stabilità del coagulo perchè è proprio l’adesione delle
proteine plasmatiche alla superficie radicolare che porta alla formazione di nuovo
attacco connettivale.
La “fase di granulazione” si protrae per la prima settimana finchè inizia la “fase
di maturazione” e la guarigione dei tessuti neo-formati (16 ).
Gli ingrandimenti utilizzati possono variare per potere visivo e tipologia di
lenti, in particolare si parte dai 2x dei caschetti ed occhialini per arrivare ai 20x dei
microscopi operatori.
Un’importante differenza sta nell’uso di lenti prismatiche o galileane, queste
ultime presentano una maggiore profondità di campo visivo e sono più indicate nelle
terapie non chirurgiche (14)
Le lenti prismatiche, invece, trovano migliore indicazione in tutte le terapie
chirurgiche.
Anche la terapia non chirurgica minimamente invasiva (MINST) si avvale dei
benefici dall’uso dei sistemi ingrandenti, ne deriva una maggiore precisione sia in
fase di sondaggio che di scaling e root planing ( 15).
Bisogna considerare che il primo obiettivo della terapia parodontale è il
controllo dell’infezione mediante terapia non chirurgica e che, in presenza di difetti
ossei provocati dalla malattia, può essere seguita dalla terapia chirurgica.
Dal punto di vista microbiologico lo scopo della terapia non chirurgica è la
disgregazione del bio-film microbico.
La terapia minimamente invasiva non chirurgica si avvale di uno strumentario
manuale e meccanico di dimensioni ridotte, con morfologie più idonee ad un accesso
sottogengivale meno aggressivo: micro e mini curettes, punte soniche ed ultrasoniche
di dimensioni adeguate.
Alcuni AA hanno proposto l’utilizzo di un approccio minimamente invasivo
(19) con sistemi di esplorazione endoscopica delle tasche parodontali (20 , 21 , 22; ).
Chiaramente la gestione degli ingrandimenti, la postura, l’addestramento del
personale in assistenza e l’utilizzo di strumenti piccoli e delicati, necessita di una
curva di apprendimento che non richiede tempi lunghi.
Quindi i sistemi ingrandenti associati ad illuminazione diretta del campo
operatorio appaiono sempre più indispensabili in qualsiasi disciplina odontoiatrica e
concorrono in maniera determinante anche nella gestione delle complicanze.
BIBLIOGRAFIA
1) Burkhardt R., Presiss A., Joss A., Lang NL., (2008) Influence of suture tension the
tearing characteristics of the soft tissues: an in vitro experiment. Clinical Oralal
Implant Research 19, 314-319
2) Cairo F., Carnevale G., Billi M., Prato GP. (2008) Fiber retention and papilla
preservation tecnique in the treatment of infrabony defects: a microsurgical
approach. Int J. Periodontocs Restorative Dent. Jun. 28(3): 257-263
3) Cortellini P., Tonetti M., (2001) Microsurgical approach to periodontal
regeneration. Initial evaluation in a case cohort. J.of Periodontology 72,559-69
4) Cortellini P., Tonetti M.,(2005) Clinical performanceof a regenerative strategy for
infrabony defects:scientific evidence and clinical experience. J. of Periodontology
76, 341-350
5) Cortellini P., Tonetti M., (2007) A minimally invasive surgical tecnique with an
enamel matrix derivative in the rigenerative treatment of intra-bony defects: a
novel approach to limit morbility. J. of Clinical Periodontology 34, 87-93
6) Cortellini P., Tonetti M., (2007) Minimally Invasive Surgical Tecnique (MIST)
and Enamel Matrix Derivative (EMD) in infrabony defects. (I) Clinical outcomes
and Intra-operative and Post-operative Morbidity. J. of Clinical Periodontology 34,
1082-1088
7) Cortellini P., Nieri M., Pini Prato GP., Tonetti M., (2008) Single minimally
invasive surgical tecnique (MIST) with enamel matrix derivative (EMD) to treat
multiple adjacent intrabony defects. Clinicao outcomes and patient morbidity. J. of
Clinical Periodontology 35, 605-613
8) Cortellini P., Tonetti M., (2009) Improved wound stability with a modified
minimally invasive surgical tecnique in the regenerative treatment of isolated
interdental intrabony defects. J. of Clinical Periodontology 36, 157-163
9) Cortellini P., Tonetti M., (2011) Clinical and radiography outcomes of the
modified minimally invasive surgical tecnique with and without regenerative
materials: a randomized- controlled trial in intrabony defects. J. of Clinica
Periodontology 38, 365-377
10) Cortellini P., (2012) Minimally Invasive Surgical Tecnique in periodontal
regeneration. J. of Evidence- based Clinical Practice S1, 89-100
11) Cortellini P., Prato GP., Tonetti M., (1995) The modofied papilla preservation
tecnique. A new surgical approach for interproximal regenerative procedures. J. of
Periodont. 66, 261-266
12) Cortellini P., Prato GP., Tonetti M., (1999) The simplified papilla preservation
flap. A novel surgical approach for the management of soft tissue in regenerative
procedures. International Journal of Periodontics and Restorative Dentistry 19,
589-599.
13) Harrel S.K., Rees T.D., (1995) Granulation tissue removal in routine and
minimally invasive surgical procedures. Compendium of Continuing Education
Dentistry 16, 960-967
14) Missironi Domenico, Pascetta Romeo, Romeo Giuseppe. Sistemi ingrandenti in
Odontoiatria in “Estetica e precisione” 2, 84-90 Quintessenza Ed. 2007
15) Ower P., (2003) Minimally-invasive non surgical periodontal therapy. Dental
Update 40, 289-295
16) Polson AM., Proye MP., (1983) Fibrin linkage: A precursor for new attachment.
J. of Periodontology 54, 141-147
17) Ribeiro FV., Casarin RC., Palma MA., Nociti Jr FH., Sallum EA., Casati MZ.,
(2011) Clinical and pazient-centered outcomes after minimally invasive non-
surgical or surgical approaches for the treatment of intrabony defects: A
randomized clinical trial. J. of Periodontology 82, 1256-1266
18) Ribeiro FV., Hirata DY., Reis AF., Santos RV., Miranda TS., Faveri M., Duarte
PM., (2013) Open flap versus flapeless estethic crown lenghtening: 12 month
clinical outcomes of a randomized-controlled clinical trial. J. of Periodontology Jul
4 (Epub ahead of print).
19) Smart GJ., Wilson M., Kieser JB., (1990) The assessment of ultrasonic root
surface debridement by detrminatin of residual endotoxin levels. J. of Clinical
Periodontology 17, 174-178
20) Stambaugh RV., Myers Gayle, Ebling W., Beckman B., Stambaugh K., (2002)
Endoscopic visualization of the submarginal gengiva sulcus and tooth root
surfaces. J of Periodontology 73, 274-382
21) Wilson TG., Harrel SK., Nunn ME., Francis B., Webb K., (2008) The
relationship between the presence of tooth- borne subgingival deposits and
inflammation found with a dental endoscope. J of Periodontology 79, 2029-2035
22) Wilson TG jr, (2009) The positive relationship between ween excess cement
and peri-implant desease: a prospective clinical endoscopic study. J of
Periodontology 80, 1388-1392
L’uso degli ultrasuoni in endodonzia: una soluzione per le
complicanze
Dott. Alfredo Iandolo, Dott. Flavio Palazzi
Introduzione
Gli ultrasuoni sono onde elastiche. Il parametro che distingue gli ultrasuoni dai
fenomeni acustici ordinari è la frequenza, compresa in un range (25-40 kHz) molto al
di sopra dei valori propri delle frequenze acustiche (udibili dall'orecchio umano).
In odontoiatria vengono sfruttati fondamentalmente due principi per la produzione di
ultrasuoni: la magnetostrizione e la piezoelettricità. La magnetostrizione converte
energia elettromagnetica in energia meccanica ed è espressione della dipendenza
dello stato dimensionale di un corpo ferromagnetico dalla direzione ed ampiezza
della sua magnetizzazione . Uno strumento, con all'interno un'anima in metallo
magnetostrittivo produce calore e vibrazioni (25.000-35.000 cicli/secondo) quando
interessato da un campo magnetico stazionario e alternante. L’effetto piezoelettrico
consiste nella capacità, di alcuni cristalli (cristalli piezoelettrici) di subire una
variazione dimensionale quando interessati da una carica elettrica. La deformazione
del cristallo viene convertita in una oscillazione meccanica (vibrazione: 29.000 a
42.000 cicli/secondo) senza produzione di calore (Stock CJR 1991).
Gli ultrasuoni ed il loro utilizzo in combinazione con sistemi di ingrandimento hanno
consentito in odontoiatria e, con vantaggi ancor più significativi, in endodonzia un
approccio minimamente invasivo. L’impiego di sistemi ingrandenti, unitamente
all’uso di sorgenti ad ultrasuoni piezoelettriche e di punte dedicate, ha reso possibile,
in momenti operativi differenti e fasi diverse del trattamento endodontico, il
risparmio di quantità significative di tessuto dentinale; tale risultato può
potenzialmente implementare la resistenza biomeccanica dei denti trattati
endodonticamente e quindi la predicibilità a lungo termine delle riabilitazioni
conservative e/o protesiche post-trattamento. Gli strumenti rotanti anche quando
abbinati a sistemi ingrandenti, e ancor più se utilizzati con un microscopio operatorio,
non consentono un controllo ideale dell’operatività, in quanto la testa del contrangolo
impegna quasi completamente il campo operatorio compromettendone la visibilità.
Le moderne punte ultrasoniche assicurano grande controllo e visibilità intraoperatori
in virtù di dimensioni ridotte, forme dedicate allo specifico utilizzo, collo lungo e
water ports che consentono l’alternanza di fasi a secco e con irrigazione. Tali
tecnologie agevolano l’identificazione e la gestione clinica di anatomie endodontiche
complesse suggerendo una più alta predicibilità del trattamento endodontico.
L’applicazione degli ultrasuoni in endodonzia risale ai primi anni Novanta con
l’introduzione di punte ultrasoniche in acciaio. Oggi il mercato offre un’ampia
gamma di punte ultrasoniche, diverse per forma, lunghezza, composizione e
tecnologia. L’introduzione di sorgenti ultrasoniche piezoelettriche ha inoltre
ottimizzato il controllo di potenza, frequenza e lunghezza d’onda oltre che di effetti
collaterali negativi quali il riscaldamento.
I vantaggi dell’applicazione degli ultrasuoni in endodonzia sono molteplici:
1. Rimozione di preesistenti build-up in casi di parodontite post-trattamento :
Gli ultrasuoni sotto il controllo costante di sistemi ingrandenti assicurano la
rimozione selettiva di build-up pre-esistenti abbattendo il rischio di danni iatrogeni,
anche in casi in cui il materiale da ricostruzione impegna l’ingresso degli orifizi
canalari. L’utilizzo di frese in rotazione su contrangolo compromette la precisione ed
il controllo intraoperatori esponendo l’operatore ad ingiustificati sacrifici di tessuto
dentale sano
2. Rimozione di perni, perni moncone, coni d’argento, strumenti fratturati:
L’utilizzo degli ultrasuoni nella rimozione di ritenzioni endocanalari (perni metallici,
perni-moncone, perni in fibre etc) e/o di ostacoli alla percorribilità del sistema dei
canali radicolari (coni d’argento, files fratturati) può associarsi ad alta predicibilità in
termini di successo endodontico e preservazione delle strutture dentarie residue,
laddove sistemi ingrandenti adeguati supportino l’operatività nel suo migrare in senso
corono-apicale, assicurando un controllo operativo costante. Nella rimozione di
strumenti fratturati saranno preferite punte sottili, inserite nel canale e solo
successivamente attivate a bassa potenza sotto il controllo imprescindibile di sistemi
ingrandenti
3. Rifinitura della cavità d’accesso :
La realizzazione di una corretta cavità d’accesso è propedeutica per le successive fasi
del trattamento endodontico, assicurando l’accesso diretto al sistema dei canali
radicolari a strumenti, irriganti e materiali per l’otturazione tridimensionale dello
spazio endodontico. L’utilizzo di punte ultrasoniche dedicate coadiuvate da sistemi
ingrandenti e/o microscopio operatorio rende predicibile il controllo ed il trattamento
completo dei sistemi canalari grazie alla rifinitura della cavità d’accesso,
all’identificazione degli orifizi canalari ed al loro reperimento anche quando
misconosciuti per la presenza di materiali da restauro o calcificazioni.
4. Identificazione degli imbocchi canalari e dell’istmo di connessione tra canali
della stessa radice :
L’istmo che connette due canali nella stessa radice (canali vestibolare e
palatale/linguale nei premolari, canali mesiovestibolare e mesiopalatale nelle radici
mesiovestibolari dei molari superiori, canali mesiolinguale e mesiovestibolari nelle
radici mesiali dei molari inferiori etc.) può sottendere residui pulpari, smear layer, e
batteri che risulterebbero potenziali cause di infezione persistente al trattamento
endodontico laddove non significativamente eliminati. Un’inadeguata detersione
dell’istmo può esporre a contaminazione batterica post-trattamento ed a possibile
insuccesso a breve o a lungo termine. L’attivazione delle soluzioni irriganti con files
ultrasonici o subsonici può potenziarne la penetrazione ed il rinnovo, assicurando una
maggiore efficacia nella rimozione delle componenti organiche ed inorganiche del
fango dentinale, prodotto dalla sagomatura, e nella disinfezione dell’ endodonto.
Utilizzando punte ultrasoniche dedicate, l’istmo può essere talvolta preparato in
maniera conservativa o almeno aperto ad una più efficace penetrazione degli irriganti;
tale preparazione dovrà necessariamente essere eseguita sotto il controllo di sistemi
ingrandenti per sconfessare l’alto rischio di danni iatrogeni (es. perforazioni) e la
prognosi sfavorevole correlata a inopportuni sacrifici di dentina radicolare.
5. Rimozione di guttaperca, cementi ed altri materiali da otturazione canalare :
Nei casi di parodontite post-trattamento, la rimozione dei materiali da otturazione in
corso di ritrattamento, risulta significativamente facilitata dalla possibilità di
utilizzare punte ultrasoniche dedicate e sistemi ingrandenti: passiamo dall’operatività
con strumenti rotanti (azione / controllo dell’effetto/ azione) con selettività e
precisione affidate all’abilità dell’operatore ad un controllo diretto e immediato di
azione ed effetto, con ridotto rischio di imprevisti.
6. Rimozione di calcificazioni :
Calcoli e/o depositi minerali intracamerali e/o intracanalari sono riscontrabili
frequentemente in elementi dentari con patologia pulpare, ma sono stati rinvenuti
anche in denti non erotti. Essi infatti possono essere espressione di un’alterazione
distrofica del tessuto pulpare e non essere necessariamente associati ad alterazioni
degenerative del tessuto stesso. La rilevanza clinica delle calcificazioni pulpari
risiede nella possibilità che la loro presenza comprometta l’accessibilità al sistema dei
canali radicolari nella sua interezza (percorribilità dei canali radicolari, reperimento
degli orifizi canalari, identificazione e isolamento di perforazioni etc.) inficiando la
prognosi dei trattamenti endodontici. Una radiografia endorale preoperatoria si
propone quale momento diagnostico di rapida e semplice esecuzione, per la
preliminare
valutazione
della
presenza
di
calcificazioni
intracamerali
e/o
intracanalari. L’utilizzo di punte ultrasoniche coadiuvato da adeguati sistemi
ingrandenti, consente la rimozione completa di calcificazioni anche intracanalari in
sicurezza.
7. Adattamento dell’MTA (Mineral Trioxide Aggregate)
in casi clinici di denti con apice beante o ampie perforazioni :
L’applicazione di ultrasuoni in seguito al posizionamento ed all’adattamento
dell’MTA in apici beanti o perforazioni può migliorare la qualità del sigillo, grazie ad
una distribuzione più omogenea del materiale e ad un suo più intimo adattamento.
8. Attivazione delle soluzioni irriganti :
L’attivazione ultrasonica degli irriganti, può implementarne l’efficacia nella
detersione e disinfezione del sistema dei canali radicolari, soprattutto nei terzi
coronale e medio. L’agitazione meccanica ed il riscaldamento (abbassamento della
tensione superficiale, modifica della cinetica di reazione) migliorano la capacità di
penetrazione in istmi, canali laterali, loops, etc, la distribuzione ed il rinnovo nello
spazio endodontico, il potere di dissoluzione dei tessuti organici ed inorganici e
l’efficacia antibatterica nell’unità di tempo delle soluzioni irriganti.
9. Endodonzia chirurgica :
In endodonzia chirurgica, il controllo a maggiore ingrandimento e l’utilizzo di
punte ultrasoniche dedicate hanno consentito la realizzazione di preparazioni
mini-invasive per otturazione retrograda, più conservative ed efficaci perchè in
asse con l’asse lungo radicolare. L’utilizzo degli ultrasuoni può inoltre
migliorare la distribuzione e l’adattamento dell’MTA in corso di otturazione
retrograda.
Conclusioni
In Endodonzia, l’esecuzione di una corretta cavità d’accesso ed il riconoscimento in
toto dell’ anatomia della camera pulpare, sono momenti imprescindibili e
propedeutici all’esecuzione corretta delle fasi successive di detersione, sagomatura
ed otturazione tridimensionale del sistema dei canali radicolari. Il rispetto
dell’anatomia originale è il presupposto fondamentale della predicibilità del successo
.
L’utilizzo del microscopio operatorio e degli ultrasuoni risultano ad oggi
indispensabili nell’eseguire trattamenti endodontici ortogradi e retrogradi
conservativi e predicibili.
L’uso del MTA e del Laser come soluzioni di complicanze in
endodonzia
Gli ingrandimenti in genere sono fondamentali per la riuscita di una buona terapia
endodontica.
Visione con occhiali ingrandenti
Visione con il Microscopio
Il Microscopio operatorio , principalmente con la sua luce coassiale gli
ingrandimenti e la visione stereoscopica, permettono di applicare un tipo di
Endodonzia molto conservativa.
I ritrattamenti rappresentano il momento clinico ove il microscopio determina la
differenza tra una terapia predicibile e non, e con il quale si riescono ad applicare
tecniche minimemente invasive .
Una di queste è la capacità di preservare la polpa dentale accidentalmente esposta
con la tecnica dell’incappucciamento utilizzando l’MTA , tecnica che ci consente di
preservare la vitalita’ del dente.
Quali sono le indicazioni quando optiamo per un “incappucciamento “ della
polpa?(1)
ETA’
PRESENZA DI CALCIFICAZIONI PULPARI
ESIGENZE RICOSTRUTTIVE
PRESENZA DELLA CORTICALE ALL’RX
ASSENZA di SINTOMATOLOGIA
POSITIVITA’ al TEST di VITALITA’
ESPOSIZIONE IATROGENA ACCIDENTALE
ESPOSIZIONE TRAUMATICA ma SENZA CONTAMINAZIONE
Uno dei fattori discriminanti è la visione diretta della polpa esposta , la valutazione
della presenza o meno dell’ infiammazione .
Fondamentale è valutare “visivamente” la capillarizzazione di una polpa non
infiammata ,che ben ci dispone a scegliere questo tipo di terapia:
RX Diagnostica
controllo a 1 anno
Possiamo affrontare trattamenti ortogradi senza operare quelle grandi aperture che
operavamo fino a qualche anno fa’ ,l’unico requisito rimane sempre l’assenza di
interferenza al passaggio dei nostri strumenti rotanti con le pareti assiali delle camere
pulpari sia durante la preparazione del glide path che della preparazione vera e
propria(2)
Anche in casi di grosse carie risparmiare tessuto sano diventa fondamentale:
Il terreno più fertile per l’uso del microscopio sono i ritrattamenti ed a volte questi
sono coperti da restauri protesici. Al di la’ di considerazioni tecniche se rimuovere
il manufatto protesico o no ,l’uso del microscopio ,date le sue caratteristiche ci
permette di ben illuminare l’interno delle corone e la visione stereoscopica e gli
ingrandimento migliorano questo tipo di trattamento che sino a pochi anni fa avrebbe
imposto la rimozione della corona.
Con questa modalita’ vantaggi sono enormi :
Vantaggi:
Estetico,
Minori possibilità di fratture iatrogene,
Più semplice l’isolamento che è fondamentale.
(salvo alcune occasioni )
Gli unici svantaggi sono :
Minore accesso=perdita dei punti di repere,
Problemi con alcuni localizzatori apicali
Possibile sgretolamento del cemento .
Una volta attesa la guarigione è naturalmente andrà riprogrammato un nuovo
manufatto protesico così da valutare anche l‘integrità dei monconi evitando dannose
decementazioni nel tempo.
Le terapie ortograde sono migliorate con l’ausilio del Microscopio operatorio ,nei
casi di grandi riassorbimenti esterni è diventata pratica abituale fare otturazioni
apicali con MTA per via ortograda (3-4-5):
Controllo 1 anno
Stessa situazione per i riassorbimenti interni ,che ,se estesi ,la maggior parte delle
volte esitavano in un’ estrazione .
Oggi possiamo “vedere” direttamente l’entità della lesione e possiamo intervenire
con precisione, gestendo meglio l’utilizzo dei materiali e degli strumenti.
Questo è un caso che ha dato molto da pensare sul piano di cura :il problema era
rappresentato dalla lesione molto grande presente ,inserire un impianto avrebbe
portato ad un intervento di rigenerazione e tempi di attesa abbastanza lunghi per il
paziente.
Dopo aver ritrattato il 22 si è passati a risolvere il riassorbimento interno presente sul
21:
Una volta rimossa la guttaperca presente nella lesione e rifatta la terapia endodontica
,dopo una medicazione intermedia con idrossido di calcio ,veniva chiusa la lesione
con MTA:
Questo è il risultato ad 1 anno di distanza:
La prognosi di questo elemento certamente non è a lungo termine ,ma il risultato
prodotto ha consentito un recupero della lesione in modo completo che
favorirà,qualora fosse necessario ,l’ inserimento di un impianto in sostituzione
dell’elemento in questione su di una struttura ossea ,recuperata e sana.
Una specifica trattazione va riservata alle risorse tecnologiche sviluppate per
migliorare l’irrigazione in endodonzia, che hanno influenzato il successo e la
predicibiltà di questa sulle terapie.
Molti tipi di irrigani sono stati testati (Acido citrico ,Tetraclean,Mtad ecc.) ma la vera
rivoluzione è stata l’attivazione degli irriganti attraverso manipoli sonici, ultrasonici e
apparecchiature a pressione negativa che richiamano o attivano gli irriganti
(ipoclorito di sodio ed EDTA).
Una risorsa oggi molto diffusa è il Laser (6):
Le tecniche investigate negli ultimi quindici anni, che utilizzano una fonte laser per
l’attivazione degli irriganti sono:
•LAI (Laser Activated Irrigation)
•PIPS (La tecnica Photon Initiated Photoacustic Streaming) (34).
Studi recenti hanno investigato la capacità delle lunghezze d’onda nel medium
infrared (2780nm e 2940nm) assorbite massivamente dall’acqua, di attivare le
soluzioni irriganti all’interno del canale; questa tecnica, appunto chiamata “laser
activated irrigation” (LAI), si è dimostrata statisticamente più efficace nel rimuovere
detriti e smear layer dai canali radicolari, rispetto alle tecniche di irrigazione
convenzionale (CI) ed ultrasonica passiva (PUI). (33)
L’attivazione dell’irrigante è prodotta per un primario effetto foto termico del laser
nel liquido irrigante (soluzione acquosa) con la produzione di “bolle” (ebollizione
dell’acqua a 100°C> esplosione della bolla di vapore> implosione della bolla) e con
formazione di una cavitazione primaria; segue la produzione di cavitazione
secondaria e jet. Il sovrapporsi dei diversi impulsi laser nell’unità di tempo
(generalmente a 15-20Hz gli impulsi sono 15-20 per secondo) genera una
sovrapposizione di eventi primari generati nel liquido irrigante, con fenomeni di
shockwave all’interno del canale e di un risultante energico flusso di irrigante, spinto
dall’energia foto acustica dei laser medium infrared.
LAI e PIPS hanno lo stesso meccanismo primario, ma differiscono sostanzialmente
per i protocolli operatori, i parametri, il disegno delle punte, che sono legati alle
diverse tecnologie utilizzate.
LAI, prevede una preparazione canalare tradizionale (preparazione apicale con
strumenti ISO 30/40), con la punta del laser inserita nel canale e mantenuta ferma a
diversa distanza dall’apice, 5 mm dall’apice nel terzo medio del canale (secondo
DeMoor). PIPS non prevede l’inserimento della punta nel canale, ma invece il suo
posizionamento stazionario in camera pulpare, e richiede per questo una preparazione
canalare minima (preparazione apicale con strumenti ISO 20/25).
LAI e PIPS producono:
•Attivazione fototermica ed fotoacustica degli irriganti :
•Produzione di effetti cavitazionali, misurati come 25x superiori a quelli ottenuti con
ultrasuoni.
•Tempi di irrigazione 3-4 volte inferioriLa famiglia degli Erbium laser rappresenta il solo tipo di laser utilizzabile per queste
tecniche, e comprende l’Er,Cr:YSGG (2780 nm) e l’Er:YAG(2940nm), che
utilizzano punte da 300 e 400 micron di diametro, con estremità piatta (ad emissione
frontale) e conica (ad emissione radiale).(34)
In alternativa la tecnica PIPS prevede l’utilizzo di un laser Erbium con una punta
specifica, non solo conica ma anche privata della sua guaina di protezione nei 3 mm
terminali, permettendo così una maggiore emissione laterale di energia rispetto alla
punta end firing e radial firing.(7-8) La punta PIPS è coperta da brevetto ed
utilizzabile unicamente con un’apparecchiatura Er:YAG laser specifica e dedicata.
L’utilizzo della tecnica PIPS, con l’efficienza dello specifico laser dedicato e della
punta, permette l’utilizzo di minore energia emessa da punte più corte (9mm) e di
diametro maggiore (600micron), che vanno inserite solo in camera pulpare,
eliminando le problematiche di irrigazione/irradiazione dei canali stretti, curvi e/o
lunghi e la possibile interazione termica con le pareti dentinali.
La tecnica PIPS con la punta posizionata in camera pulpare riempita d’irrigante
presenta il vantaggio di ottenere un efficiente flusso tridimensionale nello spazio
endodontico senza gli indesiderati effetti termici ( rialzo termico di solo 1,2°C e
1,5°C rispettivamente dopo 20 e a 40 secondi di attivazione), e riducendo la
possibilità di estrudere irrigante oltre apice, come riportato quando la punta è
posizionata a 5 mm dall’apice. Inoltre la detersione e la decontaminazione da batteri e
biofilm non è compromessa dalla preparazione minimale del canale. (9)
BIBLIOGRAFIA:
(1)-Khayat BG. The use of magnification in endodontic therapy: the operating
microscope. Pract Periodontics . 2008, 10(4):15-20.
(2)-Krasner P, Rankow HJ. Anatomy of the pulp chamber floor. J Endod 2004; 30: 516Baratieri LN, Ritter AV, onteiro S Jr et al. Non-vital tooth bleaching: guidelines
for theclinician. Quintessence Int 1995;26:597-8.
(3)-Gorni F. Lamorgese V. Malentacca A. I riassorbimenti radicolari. Parte
I:eziopatogenesi, diagnosi e manifestazioni cliniche G It Endo; 2: 36-42.
(4)-Lamorgese V Malentacca A Gorni F. I riassorbimenti radicolari. Parte II: la
terapia. G ItEndo 1991; 3: 86-95.
(5)- Motokawa M, Sasamoto T, Kaku M, Kawata T, Matsuda Y, Terao A, Tanne
K.Association between root resorption incident to orthodontic treatment and
treatment factors.
(6)- De Moor RJ, Meire M, Goharkhay K, Moritz A, Vanobbergen J. Effi cacy of
ultrasonic versus laser-activated irrigation to remove artifi cially placed dentin debris
plugs. J Endod 2010 Sep;36(9):1580-3.
(7)- DiVito E, Peters OA, Olivi G. Effectiveness of the Erbium:YAG laser and new
design radial and stripped tips in removing the smear layer after root canal
instrumentation. Lasers Med Sci 2010 Dec 1.
(8)-G. Olivi, E. DiVito, (Photon Initiated Photoacustic Streaming (Endodonzia
fotoacustica con tecnica PIPS) Laser Tribune -Italian Edition Anno III n. 1 - Febbraio
2011
(9) Olivi G, DiVito E, Peters O, Kaitsas V, Angiero F, Signore A, Benedicenti S.
Disinfection efficacy of photon-induced photoacoustic streaming on root canals
infected with Enterococcus faecalis: an ex vivo study. J Am Dent Assoc. 2014
Aug;145(8):843-8. doi: 10.14219/jada.2014.46.