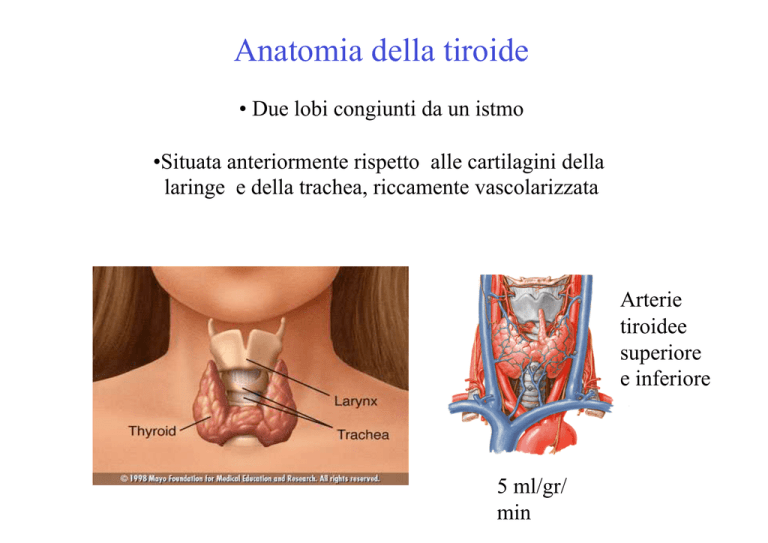
Anatomia della tiroide
• Due lobi congiunti da un istmo
• Situata anteriormente rispetto alle cartilagini della
laringe e della trachea, riccamente vascolarizzata
Arterie
tiroidee
superiore
e inferiore
5 ml/gr/
min
La tiroide
La palpazione della tiroide è facile.
Difficile apprezzarla quando è di
dimensioni normali
LA TIROIDE AL MICROSCOPIO
capillari
colloide
c. follicolari
c. parafollicolari
Cosa è necessario per produrre gli ormoni tiroidei?
Fonti
Acqua
Alimenti:
iodio
pesce, sale
marino
latte, uova,
carne, verdure
Composti contenenti iodio:
Farmaci, coloranti,
conservanti, prodotti per
l’igiene personale
ipotalamo
ipofisi
TRH
TSH
+
-
tiroide
Iodine is a fundamental micronutrient
for thyroid function
8,000 mg
of iodine
8,850 mg
of iodine
recettore del TSH
Na/I
symporter
iodio
Normality
Iodine deficiency and/or genetic
defects in hormone biosynthesis
-
TRH
IPOTALAMO
+
-
IPOFISI
TSH
99.5%
+
T4
TIROIDE
T3
T3
Thyroxine binding globulin
TBG
T4
T3
liberi
legati
sangue
T4
T4G
T4S
rT3S
Bile, urine
rT3
T3
T2
T1
T0
T-Rec
T3s
Effetti
Tessuti
periferici
Gli ormoni tiroidei
I
I
O
I
H
C
H2
I
HO
I
COO-
O
I
NH3+
I
HO
Tiroxina (T4)
H
C
H2
Triiodotironina (T3)
I
O
I
HO
I
H
C
H2
NH3+
Triiodotironina inversa (RT3)
COO-
NH3+
COO-
Effetto degli ormoni tiroidei
Effetti dello iodio
• Per la produzione di T3 e T4 è necessaria la presenza di Inella dieta (almeno 150 µg/die)
• La riserva di tireoglobulina nella colloide sopperisce a
carenze di iodio per alcuni mesi
• La mancanza transiente di iodio induce la produzione di
T3 anziché T4 a livello tiroideo
• La mancanza cronica di iodio produce una sindrome
ipotiroidea (cretinismo endemico)
• L’eccesso di iodio plasmatico ne inibisce transientemente
l’utilizzo da parte della tiroide
Ciclo di produzione degli ormoni tiroidei
Metabolismo degli ormoni tiroidei
• Liberati (soprattutto T4) nel plasma sanguigno
• Legati a livello plasmatico da TBF (Thyroxin-binding globulin) ,
transtiretina e albumina
• T4 ha lunga emivita plasmatica (6-8 giorni) e viene convertita in T3 o
RT3 a livello tissutale dalle iodotironina deiodinasi (DI)
• Vi sono tre forme di DI: due (tipo I e tipo II) producono T3 e RT3,
mentre la tipo III produce solo RT3
• La DI tipo I (isoforma epatica e renale) contiene selenocisteina
Feedback ipotalamo-ipofisario
Regolazione della produzione degli
ormoni tiroidei
Effetti biologici degli ormoni tiroidei
Crescita e maturazione tissutale
Fondamentale per lo sviluppo del SNC
nella vita fetale (cretinismo)
Dopo la nascita contribuisce allo sviluppo del SNC e del
Tiroide fetale dalla
11a
settimana di gestazione
)
sistema scheletrico (cretinismo,ipoevolutismo
Produzione di calore
Agiscono sul consumo di O2
Sistema cardiovascolare
Regolano la frequenza e la contrattilità
Sistema pilifero
Ricambio di tutti i substrati
essenziali
Mantengono la temperatura corporea e regolano
l’adattamento al freddo
Essenziali per lo sviluppo dei peli non sessuali
(capelli ciglia sopracciglia)
Sintesi proteica
Gluconeogenesi e glicogenolisi
Sintesi, mobilizzazione, e catabolismo del
colesterolo
Anabolico a concentrazioni fisiologiche
Catabolico a concentrazioni elevate
Ruolo metabolico degli ormoni tiroidei
• Gli ormoni tiroidei producono un aumento generalizzato
del metabolismo
• hanno azione lenta (giorni)
• mantengono l’omeostasi di fronte a lenti cambiamenti
nelle necessità dell’organismo (es. crescita, digiuno
prolungato) o delle condizioni ambientali (es. ciclo
stagionale)
• Sono necessari per un corretto sviluppo ma non
indispensabili alla sopravvivenza
Diagnostica tiroidea
Dosaggio del TSH (ultrasensibile)
Per la misurazione della funzione ghiandolare
Dosaggio frazioni libere T3 e T4
Scintigrafia (tecnezio o iodio radioattivi)
Ecografia
Esame citologico su agoaspirato con ago sottile
Per l’identificazione delle cause di una
disfunzione tiroidea
Ricerca anticorpi antitiroidei:
antiperossidasi per la tiroiditi autoimmuni
anti recettori del TSH per il M. di Basedow
Dosaggio I urinario, calcitonina, tireoglobulina
IPOTIROIDISMO
“Condizione clinica che consegue ad un deficit di ormoni tiroidei”
Le manifestazioni variano a seconda del periodo d’insorgenza della
patologia:
-periodo fetale/postnatale cretinismo (1:4000)
-periodo peripuberale nanismo disarmonico, infantilismo sessuale,
alterazioni neuropsichiche
-età adulta (prevalenza 0.6-0.8 %) manifestazioni cliniche
dipendenti da:
Più frequente :
causa dell’ipotiroidismo
nelle donne
durata
“
in età avanzata
gravità
“
nelle aree con
carenza iodica
Ipotiroidismo subclinico
CAUSE DI IPOTIRODISMO
IPOTIROIDISMO PRIMITIVO
Perdita di tessuto tiroideo funzionante
Tiroidite cronica linfocitaria (autoimmune)
Forme iatrogene (terapia radiometabolica, terapia radiante, chirurgia, farmaci)
Tiroidite subacuta, silente, post-partum (fase transitoria)
Agenesia/disgenesia tiroidea
Malattie infiltrative (amiloidosi, sarcoidosi, emocromatosi)
Difetti della biosintesi di ormoni tiroidei
Difetti congeniti (irresponsività TSH, difetti: trasporto I, organificazione, desiodasi, tireoglobulina, S. Pendred)
Deficit di iodio (ma anche eccesso)
Iatrogena (farmaci antitiroidei: litio, amiodarone, interferone)
IPOTIROIDISMO CENTRALE
-deficit di TRH (congenito, acquisito)
-deficit di TSH (congenito acquisito)
RESISTENZA AGLI ORMONI TIROIDEI
-generalizzata
-tissutale
Tiroidite autoimmune (t. di Hashimoto)
Predisposizione genetica
Alterazioni del sistema immunitario
Fattori ambientali
Aggressione e distruzione delle cellule tiroidee da parte
del sistema immunitario: si innesca un processo
infiammatorio che determina la progressiva distruzione
della ghiandola.
Positività degli Anticorpi antitireoperossidasi
La tiroidite autoimmune
A malattie di altri organi
endocrini:
● Pancreas
diabete mellito
Nella maggior parte dei casi
● Surrene
m. di Addison
rimane una
● Ovaio
patologia isolata
scomparsa delle
mestruazioni
Malattie di organi non endocrini:
• Pelle e capelli: vitiligine, alopecia
• Apparato digerente: celiachia,
In una piccola percentuale
gastrite cronica atrofica, epatite
di casi
autoimmune
si può associare:
• Altre malattie: miastenia grave,
LES, artrite reumatoide, s.
Sjogren
Sintomi e segni dell’ipotiroidismo
Quadro terminale:
Coma mixedematoso
Sospetto ipotiroidismo
AUMENTATO
FT4 ⇔
FT4
⇓
DIMINUITO
(o normale)
NORMALE
⇔
⇑
NO
RESISTENZA
IPOTIR. I
IPERTIR II
FT4
⇓
IPOTIR. II
Dose: 1,6 µg/Kg peso/die
aumento graduale (25 µg⇒150 µg).
Controllo periodico del TSH
In gravidanza si deve ⇑ dosaggio
Tireotossicosi
AUMENTO DEGLI ORMONI TIROIDEI IN CIRCOLO
Ipertiroidismo
TIREOCOSSICOSI CON IPERFUNZIONE TIROIDEA
Tireotossicosi
1) Associata ad iperfunzione tiroidea:
Morbo di Basedow (gozzo diffuso tossico)
Gozzo multinodulare tossico
Adenoma tossico
Da eccesso di iodio
Fase di ipertiroidismo nella tiroidite di
Hashimoto
Adenoma ipofisario TSH secernente (secondario)
Resistenza agli ormoni tiroidei (?)
2) Senza iperfunzione tiroidea
Fase di tireotossicosi nelle tiroiditi subacuta (De
Quervain) e silente
Tiroidite da radiazioni
3) Tireotossicosi non di origine tiroidea
Assunzione factitia di ormoni tiroidei
Produzione da tessuto tiroideo ectopico (struma ovarico)
Metastasi di tumori tiroidei (rarissimo)
Segni e sintomi dell’ipertiroidismo
1. Manifestazioni cardiovascolari
• Tachicardia
• Angina pectoris per ⇓ riserva coronarica
• ⇑ PA differenziale (differenza tra sistolica e distolica)
2. Manifestazioni
diarrea
vomito
gastro-intestinali
3. Manifestazioni metaboliche
⇑ del metabolismo basale, calo ponderale
⇑ della produzione di calore (febbricola,
intolleranza al caldo, ⇑ sudorazione)
⇑ catabolismo proteico
4. Manifestazioni neuropsichiche e neuromuscolari
nervosismo, insonnia
agitazione psico-motoria⇒ psicosi
fini tremori
astenia, facile stancabilità
retrazione palpebra superiore
Sospetta tireotossicosi
AUMENTATO
NORMALE
NO
FT4, FT3
⇑
DIMINUITO
FT4, FT3
⇔
⇑
IPERTIROIDISMO II
RESISTENZA
TIREOTOSSICOSI
Scintigrafia tiroidea
M. Di Graves
o M. di Basedow
Tireotossicosi associata a iperfunzione
tiroidea
Tiroide aumentata e con captazione
aumentata e diffusa del tracciante
Scintigrafia tiroidea
Adenoma e gozzo multinodulare tossico
Tireotossicosi associata a iperfunzione
tiroidea
La captazione è
limitata al nodulo
SCINTIGRAFIA TIROIDEA
Tireotossicosi non associata a iperfunzione
La tiroide non capta il tracciante
Tiroidite subacuta
Assunzione esterna di ormoni
Malattia di Basedow
(Morbo di Graves)
10 volte più frequente nella femmina
più frequente 40-60 anni
gozzo di dimensioni variabili
1-2% della popolazione
Presenza di anticorpi anti recettori TSH
Manifestazioni oculari
Dermatopatia
(mixedema pretibiale)
Gozzo
diffuso
Tireotossicosi associata a iperfunzione tiroidea
M. Di Graves o M. di Basedow
Anticorpi
tireostimolanti
Oftalmopatia nel M. di Basedow
• Semplice protusione bulbo (estetica)
• Edema periorbitario
• Congestione congiuntivale (arrossamento
sensazione corpo estraneo, lacrimazione)
• Fotofobia
• Oftalmoplegia (paralisi dei movimenti oculari)
• Retrazione palpebrale
⇑ pressione retrobulbare ⇒stasi venosa, neurite ottica,
atrofia del nervo ottico
• Dislocazione del bulbo (verso l’esterno)
Si può arrivare alla
riduzione o perdita
della vista
Terapia ipertiroidismo
1. Medica
2. Tireostatici: metimazolo, propiltiouracile
Beta-bloccanti
Cortisonici
2. Chirurgica
Tiroidectomia totale o parziale
possibili danni al nervo laringeo ricorrente
o alle paratiroidi
3. Radiometabolica
I131
determina progressiva distruzione delle
cellule tiroidee iperattive
GOZZO
Aumento di volume della tiroide
non associato a malattie
infiammatorie o neoplastiche
DIFFUSO
Sintomatologia
NODULARE
NORMOFUNZIONANTE
IPERFUNZIONANTE
IPOFUNZIONANTE
compressiva:
Classificazione del gozzo
Gozzo endemico
(più del 5% della popolazione)
⇒Da carenza iodica (+ agenti gozzigeni)
Gozzo sporadico
(0.4-5% della popolazione)
⇒Da fattori genetici predisponenti
(+agenti gozzigeni)
Gozzo diffuso
Gozzo nodulare
Multinodulare
Uninodulare
Il gozzo semplice rappresenta un ingrandimento della
tiroide non associato ad iperfunzione, né a patologie
neoplastiche o infiammatorie
• Grado 0: non gozzo
• Grado I : gozzo palpabile
• Grado II: gozzo visibile a collo iperesteso
• Grado III: gozzo visibile a distanza
CARENZA IODICA NELL’ADULTO
In Italia nelle aree
alpine e appenniniche
la prevalenza del gozzo
era del 25-40%, in quelle
urbane del 5-10%
GOZZO ENDEMICO
IPOFISI
T4
IPOFISI
TSH
IODIO
TSH
T4
IODIO
Quando l’assunzione di iodio è ridotta la secrezione di T4 diminuisce e provoca
progressivo aumento del TSH che determina accrescimento della ghiandola, prima diffuso
poi nodulare
Oltre al gozzo
Se la carenza è:
CRETINISMO
IPOTIROIDISMO
SEVERA
LIEVE
Può
dare
RIDUZIONE DEL
Q.I.
Come si può prevenire la carenza iodica
Il metodo migliore per prevenire la carenza iodica nei
paesi industrializzati è l’uso del sale fortificato con iodio.
1. E’ usato da tutti
2. Accessibile facilmente per basso costo
3. Processo di addizione dello iodio è efficace ed
economico
La profilassi iodica in Italia è su base
volontaria
1972:
Monopolio di Stato autorizza la produzione di sale iodurato e la sua
nelle zone endemiche.
1977:
Liberalizzazione della produzione e distribuzione su tutto il
distribuzione
territorio nazionale
2005:
il sale iodato deve essere
disponibile nei bar e nei ristoranti e nell'ambito della
ristorazione
collettiva (mense aziendali, scolastiche, ecc.). Potrà essere anche usato
nella
preparazione e nella conservazione dei prodotti alimentari.
Questionario sulle abitudini alimentari e uso sale iodato
Quante famiglie fanno uso di sale
iodato?
• Regolarmente
57%
76 %
• Saltuariamente
19%
• Mai
23%
Indicazioni OMS almeno il 90% delle famiglie dovrebbe fare
uso di sale iodato
Tireopatie in età pediatrica
• Le più frequenti
– Ipotiroidismo congenito
– Ipotiroidismo acquisito
• Tiroidite di Hashimoto
1/3000-4000
2-3 % dei soggetti in età scolare
– Ipertiroidismo
• Morbo di Graves
– Gozzo
0,1 / 100.000 nel bambino; 3,0 / 100.000 nell’adolescente
Ipotiroidismo
• Rallentamento generale del metabolismo
• mixedema (ispessimento della pelle)
• accumulo di acqua, glicoproteine e mucopolisaccaridi a
livello sottocutaneo
• scarsa tolleranza del freddo
• voce roca e lenta
• gozzo (tranne nell’ipotiroidismo di origine ipofisaria)
• rallentamento delle funzioni mentali, perdita di memoria
Cretinismo
L’ipotiroidismo nei bambini provoca nanismo, ritardo mentale, e in alcuni
casi sordità e rigidità muscolare. Questa sindrome viene detta
cretinismo
A cosa servono gli
screening neonatali?
Riconoscere
come malato un neonato
apparentemente sano tra tanti
sani
Ipotiroidismo congenito
Ipotiroidismo congenito permanente
Dovuto ad anomalie tiroidee (ipotiroidismo primario)
Difetti di sviluppo (disgenesia tiroidea)
Agenesia tiroidea (atireosi)
Ipoplasia tiroidea
Ectopia tiroidea
Errori congeniti della biosintesi degli ormoni tiroidei
Dovuto ad anomalie extratirodee
Difetti ipotalamo-ipofisari (ipotiroidismo terziario-secondario)
Resistenza periferica agli ormoni tiroidei
Resistenza generalizzata dei tessuti, extra ipofisaria o ipofisaria isolata
Screening per l’Ipotiroidismo Congenito
• prelievo di sangue da tallone in 4a-5a adsorbimento su
carta bibula speciale
• invio al Centro di Screening
• dosaggio T4 e TSH
• cut-off: T4 < 40 µg/l
TSH > 25 U/l
• richiamo presso il Centro di Nascita
• dosaggio degli ormoni tiroidei su siero
• invio cartoncino di controllo
• Inizio terapia < 1 mese nel 90 % dei casi
Frequenza, distribuzione per sesso ed
etiologia
1 caso ogni 3047 nati
M / F: 1 / 2,5
Agenesie 42%
Ectopie 38%
Ghiandole in sede 20%
Relazione tra età di inizio
della terapia (mesi) e QI
<3
3-4
% Q.I. > 85 77
13
5-6
2
>7
0
Follow-up neuropsicologico
Nei soggetti correttamente trattati il livello intellettivo
finale risulta essere molto soddisfacente con normale QI
Si possono comunque notare lievi disturbi del linguaggio,
della area visivo-spaziale, della motricità fine, deficit
selettivi dell’attenzione e della memoria
La diagnosi precoce
dell'ipotiroidismo congenito mediante screening
neonatale
è una condizione indispensabile per prevenire
con un corretto trattamento sostitutivo
il danno neurologico irreversibile
causato dalla carenza postnatale di ormone
tiroideo