I TUMORI DEL SURRENE
PROF. CLAUDIO IAVARONE
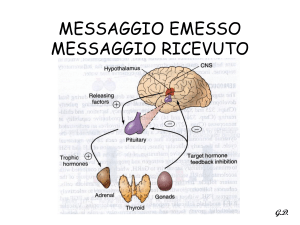
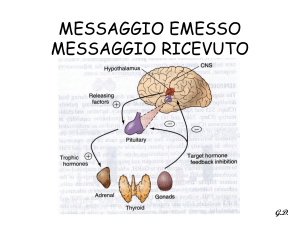
CENNI DI ANATOMIA
• GHIANDOLE RETROPERITONEALI AVVOLTE DA UNA
CAPSULA CONNETTIVO ADIPOSA
• SUPERIORMENTE E MEDIALMENTE AL POLO RENALE
SUPERIORE
NEONATO
7-9 gr – 1/3 dimensioni del rene
ADULTO
4-6 gr – 5-3 cm di diametro
CENNI DI ANATOMIA
Afferenze vascolari
• Gruppo delle arterie surrenaliche superiori
(provenienti dall’arteria frenica inferiore)
• Gruppo delle arterie surrenaliche medie (di
provienza aortica)
• Gruppo delle arterie surrenaliche inferiori
(provenienti dall’arteria renale)
CENNI DI ANATOMIA
Deflusso venoso
• Vena surrenalica destra vena cava inferiore
• Vena surrenalica sinistra vena renale/ frenica
inferiore
Drenaggio linfatico
• Linfocentri lomboaortici e linfonodi mediastinici
•
posteriori
Connessioni linfatiche con i gruppi dell’ilo renale
ed epatico
CENNI DI ANATOMIA
Deflusso venoso
• Vena surrenalica destra vena cava inferiore
• Vena surrenalica sinistra vena renale/ frenica
inferiore
Drenaggio linfatico
• Linfocentri lomboaortici e linfonodi mediastinici
•
posteriori
Connessioni linfatiche con i gruppi dell’ilo renale
ed epatico
ANATOMO-FISIOLOGIA
CORTICALE: Origina dal mesoderma
(dal polo craniale del mesonefro)
- ZONA GLOMERULARE ESTERNA (75%)
MINERALCORTICOIDI (ALDOSTERONE)
- ZONA FASCICOLATA (15%)
GLUCOCORTICOIDI (CORTISOLO)
- ZONA RETICOLARE (10%)
ANDROGENI / ESTROGENI
ANATOMO-FISIOLOGIA
CORTICALE: Origina dal mesoderma
(dal polo craniale del mesonefro)
- ZONA GLOMERULARE ESTERNA (75%)
MINERALCORTICOIDI (ALDOSTERONE)
- ZONA FASCICOLATA (15%)
GLUCOCORTICOIDI (CORTISOLO)
- ZONA RETICOLARE (10%)
ANDROGENI / ESTROGENI
ANATOMO-FISIOLOGIA
MIDOLLARE: deriva dalla cresta neurale (sottopopolazioni
specializzate di cellule ganglionari che migrano dai gangli
autonomi a colonizzare la ghiandola surrenale )
SINTESI
CATECOLAMINE
- Dopamina
- Adrenalina
- Noradrenalina
ESCRETI NELLE URINE
- Acido Vanilmandelico (VMA)
- Metanefrine
- Normetanefrine
CENNI DI FISIOLOGIA
GLICORTICOIDI
(cortisolo,corticosterone )
Effetti sul metabolismo :
GLICIDICO
neo- glicogenesi
glicemia
utilizzo periferico GLU
LIPIDICO
PROTIDICO
ridistribuzione
catabolismo
utilizzo
Per
comprendere
la clinica del
Cushing
occorre
ricordare le
azioni
biologiche del
cortsolo
CENNI DI FISIOLOGIA
MINERALCORTICOIDI
(aldosterone,desossicorticosterone )
• Riassorbimento di Na dal tubulo distale
Escrezione di K dal tubulo distale
•
escrezione di ioni H
•
CORTICOIDI AD ATTIVITA’ SESSUALE
• Attività androgena o estrogena ( induzione dei
caratteri sessuali secondari in epoca puberale )
CENNI DI FISIOLOGIA
CENNI DI FISIOLOGIA
CENNI DI FISIOLOGIA
CATECOLAMINE
NORADRENALINA contrazione muscolatura liscia
(recettori alfa)
vasocostrizione (
resistenze periferiche)
ADRENALINA rilascio muscolatura liscia vasodilatazione
(recettori beta)
inotropismo miocardico
consumo O2
INQUADRAMENTO PATOLOGICO
LESIONI E TUMORI ASSOCIATI AD IPERFUNZIONE
DELLA CORTICALE
A.
B.
C.
D.
Iperplasia o neoplasie funzionanti della zona
glomerulare Sindrome di Conn
Iperplasia o neoplasie funzionanti della zona fascicolata
Sindrome di Cushing
Iperplasia o neoplasie funzionanti della zona reticolata
Sindrome surrenogenitale
Sindromi polisteroidee da iperincrezione di ormoni a
derivazione plurizonale(sindromi combinate dei quadri
precedenti )
MASSE SURRENALICHE
•Corticale
Midollare
Altre masse
Metastasi
Adenoma
Iperplasia
nodulare
Carcinoma
Feocromocito
ma
Ganglioneuro
ma
Ganglioneuroblastoma
Mielolipoma
Neurofibroma
Amartoma
Teratoma
Xantomatosi
Amiloidosi
Cisti
Ematoma
Granulomatosi
Carcinoma
mammario
Carcinoma
polmonare
Linfoma
Leucemia
Altri
ADENOMA SURRENALICO
DEFINIZIONE
Proliferazione
neoplastica benigna di
cellule adrenocorticali quasi sempre
associata
ad
evidenza
clinica,
strumentale ed istologica di iperfunzione
ADENOMA SURRENALICO
ASPETTI CLINICO-PATOLOGICI
1) Evidenza di iperfunzione
2) Sindromi endocrine associate :
Morbo di Conn ( iperaldoster.)
Morbo di Cushing
Virilizzazione/Femminilizzazione
3) AAC responsabili dell’ 80% degli iperaldosteronismi
4) AAC responsabili del 10% dei Cushing
5) Virilizzazioni e femminilizzazioni specie in soggetti
giovani.
6) Sindromi miste ( Cushing+Viril/Fem) frequenti in
lesioni maligne
7) Adenomi non-funzionanti (molto rari)
Lesioni Iperplastiche
Iperfunzionanti
IPERPLASIA SURRENALICA CON
IPERCORTISOLISMO
DEFINIZIONE
Ipercortisolismo con aumento bilaterale dei
surreni dovuto ad eccessiva produzione di
ACTH, ad iperplasia bilaterale autonoma o
produzione ectopica di ACTH
Lesioni Iperplastiche
Iperfunzionanti
IPERPLASIA SURRENALICA CON
IPERCORTISOLISMO
• 80% associata ad iperproduzione di ACTH dall’ipofisi
(adenoma)
• Quadro tipico clinico del M. di Cushing
• Elevati
livelli di cortisolo plasmatico ed
dell’eliminazione urinaria di glucocorticoidi.
aumento
Lesioni Iperplastiche
Iperfunzionanti
IPERPLASIA SURRENALICA CON
IPERALDOSTERONISMO
DEFINIZIONE
Proliferazione diffusa, non neoplastica della zona
glomerulosa associata ad eccessiva secrezione
di aldosterone.
Lesioni Iperplastiche
Iperfunzionanti
IPERPLASIA SURRENALICA CON
IPERALDOSTERONISMO: ASPETTI
CLINICI
•
•
•
•
Maggior frequenza tra quarta e sesta decade
Rapporto uomini/donne: 1:3
Associato ad IPERTENSIONE
ipokaliemia e iporeninemia
CARCINOMA SURRENALICO
DEFINIZIONE
Neoplasia maligna a partenza dalle
cellule della adreno cortex che si
manifesta
con
sintomi
endocrinologici puri o sindromi
miste.
CARCINOMA SURRENALICO
ASPETTI CLINICI
• Rappresenta lo 0,02% di tutti i carcinomi
• Maggiore incidenza nelle prime due decadi e tra
•
•
•
quinta e settima.
Leggera prevalenza nelle donne
Riscontro di: massa addominale, dolore, perdita
di peso o aspetti da iperattività endocrina.
Metastasi: fegato, rene, polmoni, ossa
CARCINOMA SURRENALICO
• Il Morbo di Cushing rappresenta la
sindrome endocrina più frequentemente
associata al carcinoma
• Esami di laboratorio dipendenti dallo
stato endocrinologico
carcinoma
funzionale
del
QUADRI CLINICI
QUADRI CLINICI
Iperaldosteronismo primitivo
QUADRI CLINICI
Iperaldosteronismo primitivo
QUADRI CLINICI
Iperaldosteronismo primitivo
•
aumento escrezione del K , ipotassiemia e alcalosi metabolica
QUADRI CLINICI
Iperaldosteronismo primitivo
•
aumento escrezione del K , ipotassiemia e alcalosi metabolica
QUADRI CLINICI
Iperaldosteronismo primitivo
•
aumento escrezione del K , ipotassiemia e alcalosi metabolica
QUADRI CLINICI
Iperaldosteronismo primitivo
•
aumento escrezione del K , ipotassiemia e alcalosi metabolica
debolezza muscolare , tetania, crampi , polidipsia
QUADRI CLINICI
Iperaldosteronismo primitivo
•
aumento escrezione del K , ipotassiemia e alcalosi metabolica
debolezza muscolare , tetania, crampi , polidipsia
QUADRI CLINICI
Iperaldosteronismo primitivo
•
aumento escrezione del K , ipotassiemia e alcalosi metabolica
debolezza muscolare , tetania, crampi , polidipsia
•
Aumento riassorbimento Na, espanzione volume extracellulare
QUADRI CLINICI
Iperaldosteronismo primitivo
•
aumento escrezione del K , ipotassiemia e alcalosi metabolica
debolezza muscolare , tetania, crampi , polidipsia
•
Aumento riassorbimento Na, espanzione volume extracellulare
QUADRI CLINICI
Iperaldosteronismo primitivo
•
aumento escrezione del K , ipotassiemia e alcalosi metabolica
debolezza muscolare , tetania, crampi , polidipsia
•
Aumento riassorbimento Na, espanzione volume extracellulare
QUADRI CLINICI
Iperaldosteronismo primitivo
•
aumento escrezione del K , ipotassiemia e alcalosi metabolica
debolezza muscolare , tetania, crampi , polidipsia
•
Aumento riassorbimento Na, espanzione volume extracellulare
ipertensione
QUADRI CLINICI
Iperaldosteronismo primitivo
•
aumento escrezione del K , ipotassiemia e alcalosi metabolica
debolezza muscolare , tetania, crampi , polidipsia
•
Aumento riassorbimento Na, espanzione volume extracellulare
ipertensione
QUADRI CLINICI
SINDROME DI CUSHING
Condizione caratterizzata da eccesso di
glucocorticoidi conseguente all’eccessiva
produzione surrenalica per causa primitiva
o per l’eccessiva produzione di ACTH da
tumore ipofisario od altro tumore
QUADRI CLINICI
SINDROME DI CUSHING
Principali segni clinici
• Obesità centrale gibbo di bufalo , facies lunaris(80 97%)
•
•
•
•
•
pletora del volto (60 - 90%)
Intolleranza ai carboidrati (50 - 90%)
Ipertensione arteriosa (75 - 90%)
Irsutismo (65 - 80%) Strie rubre addominali (50 - 70%)
QUADRI CLINICI
SINDROME DI CUSHING
Principali segni clinici
•
•
•
•
•
•
Ecchimosi - petecchie (40 - 70%)
Osteopenia/osteoporosi (40 - 50%)
Acne (30 - 60%)
Poliuria (30 - 40%)
Iperpigmentazione (10 - 15%)
Esoftalmo (10 - 15%)
QUADRI CLINICI
Sindrome di Cushing
Principali segni clinici
• Astenia (50 - 90%)
• Turbe neuropsichiche (40 - 80%)
• Disfunzione erettile (60 - 80%)
• Oligo/amenorrea (60 - 80%)
• Cefalea (20 - 40%)
• Dolori addominali (10 - 20%)
QUADRI CLINICI
Sindrome di Cushing
QUADRI CLINICI
S. Cushing
obesità
QUADRI CLINICI
S. Cushing:
Gibbo di bufalo
QUADRI CLINICI
S. Cushing: Faccia a
“luna piena”
QUADRI CLINICI
S.
Cushing
:
irsutism
o
(specie
volto)
QUADRI CLINICI
Cushing: strie rubre
QUADRI CLINICI
Fragilità vasale ecchimosi
QUADRI CLINICI
Sindrome surrenogenitale :
• Tumori secernenti androgeni virilizzazione,
irsutismo,retrocessione temporale dei capelli,
amenorrea, aumento delle masse muscolari
• Tumori secernenti estrogeni ginecomastia ,
atrofia testicolare ,impotenza , pubertà precoce
nelle bambine
Virilizzazione
Ipercortisolismo (Sindrome di
Cushing)
Diagnosi di laboratorio
• Valori elevati di cortisolemia, soprattutto i livelli del cortisolo libero
urinario delle 24 ore, non normalizzabili con il test di soppressione
(1 mg di desametasone somministrato alle ore 24)
• il dosaggio dell’ACTH consente di differenziare le forme ACTH-
dipendenti dalle forme ACTH-indipendenti (spontanee o iatrogene),
nelle quali l’ACTH è indosabile, in quanto soppresso dagli elevati
livelli di cortisolo
• I livelli di ACTH sono in genere particolarmente elevati nelle forme di
sindrome di Cushing da ACTH ectopico
• Infine, il test di stimolazione con CRH evocherà una risposta
dell’ACTH (e quindi un aumento della cortisolemia) solo nella
malattia di Cushing, ma non nella sindrome di Cushing da ACTH
ectopico o nelle forme ACTH-indipendenti
Ipercortisolismo (Sindrome di
Cushing)
DIAGNOSI STRUMENTALE
Esami radiologici:
• TC dei surreni nelle forme ACTH-indipendenti;
• RMN della sella turcica nelle forme ACTHdipendenti);
• il cateterismo dei seni petrosi inferiori con
dosaggio bilaterale dell’ACTH (dopo stimolazione
con CRH) consente di localizzare il tumore in una
delle due emiipofisi.
Ipercortisolismo (Sindrome di
Cushing)
Terapia
• Nelle forme (spontanee) ACTH-indipendenti (di origine surrenalica),
•
•
•
la terapia consiste nella rimozione del tumore surrenalico,
quando il tumore è un carcinoma si associa il trattamento medico
con mitotano, aminoglutetimide o ketoconazolo, frequentemente
con una ridotta secrezione di glucocorticoidi,
la chemioterapia tradizionale e la radioterapia esterna sono per lo più
inefficaci
Nelle forme di sindrome di Cushing da ACTH ectopico, la terapia
consiste nel trattamento del tumore primitivo sede di produzione
dell’ACTH ectopico.
La malattia di Cushing da adenoma ipofisario ACTH-secernente è
trattata mediante adenomectomia ipofisaria (di solito per via
transfenoidale) con eventuale successiva radioterapia dell’ipofisi e/o
terapia medica dell’ipercortisolismo nei casi in cui l’exeresi chirurgica
sia incompleta o comunque non coronata da successo.
Iperaldosteronismo primitivo
Diagnosi di laboratorio
• ipopotassiemia in un paziente iperteso è spesso il primo indizio dell’esistenza di
un iperaldosteronismo primitivo
• l’ attività reninica plasmatica (PRA), a differenza
dall’iperaldosteronismo secondario, è soppressa, mentre i livelli plasmatici ed
urinari di aldosterone sono tipicamente aumentati
• un rapporto aldosterone/renina > 30 è considerato patognomonico di
iperaldosteronismo primitivo
• livelli elevati di altri mineralcorticoidi (desossicorticosterone, corticosterone, 18-
idrossicorticosterone) sono riscontrati frequentemente in caso di adenoma, quasi mai
quando l’iperaldosteronismo primitivo è dovuto ad iperplasia surrenalica bilaterale.
Iperaldosteronismo primitivo
Diagnosi strumentale
• La localizzazione dell’adenoma può essere
fatta con la TC o la RMN dei surreni e,
nell’80% dei casi, con la scintigrafia
surrenalica con iodocolesterolo. Questa
procedura diagnostica è, però, scarsamente
efficace nel caso che le dimensioni
dell’adenoma siano inferiori al cm.
Iperaldosteronismo primitivo
Terapia
• Iperaldosteronismo primitivo dovuti ad
•
aldosteronoma, la terapia elettiva è costituita dalla
surrenectomia monolaterale
Nei pazienti con iperplasia surrenalica bilaterale, la
surrenectomia subtotale + trattamento medico
con farmaci antipertensivi, utile anche nella
preparazione del paziente all’intervento chirurgico.
FEOCROMOCITOMA
DEFINIZIONE
E’ UN TUMORE CATECOLAMINOSECERNENTE CHE ORIGINA DALLE
CELLULE CROMAFFINI CHE SONO
CONCENTRATE NELLA MIDOLLARE
DEL SURRENE O NEL SISTEMA
PARAGANGLIARE SIMPATICO
FEOCROMOCITOMA
SEDE
• MIDOLLARE SURRENE
• LOCALIZZAZIONE EXTRASURRENALICA (PARAGANGLIOMA)
- BIFORCAZIONE AORTICA: ORGANO DI ZUCKERKANDL
(origine della arteria mesenterica inf. dall’aorta)
- ZONA PERISURRENALICA
- VESCICA / URETERE
- CAVITA’ TORACICA
- CAVITA’ INTRACRANICA
- REGIONE CERVICALE
FEOCROMOCITOMA
• E’ DEFINITO “TEN PERCENT TUMOUR”
10% NEI BAMBINI
10% EXTRASURRENALICO
10% BILATERALE ADULTI
(25-30% BILATERALE NEI BAMBINI)
10% MULTICENTRICO
10% FAMILIARE
- 1% dei casi di ipertensione in età pediatrica
FEOCROMOCITOMA
INCIDENZA
• variabile da 1 caso su 100 a 1 caso su 1000
pazienti con ipertensione arteriosa.
• Colpisce con frequenza maggiore i maschi nella età
preadolescenziale, le femmine nella età adulta,
prevalentemente attorno ai 20-50 anni.
FEOCROMOCITOMA
CLASSIFICAZIONE
•
•
FEOCROMOCITOMA SPORADICO
FEOCROMOCITOMA FAMILIARE
(indipendente da altre sindromi)
3.
FEOCROMOCITOMA ASSOCIATO A “CARCINOMI FAMILIARI
MULTIPLI”
a. FEOCROMOCITOMA E SINDROME MEN 2
2A
2B
b. FEOCROMOCITOMA E MALATTIA FAMILIARE NEUROCUTANEA
- MALATTIA DI VON-RECKLINGHAUSEN O
NEUROFIBROMATOSI TIPO 1 – TIPO 2
- SCLEROSI TUBEROSA
- SINDROME DI STURGE – WEBER
- SINDROME DI HIPPEL - LINDAU
FEOCROMOCITOMA
Quadri clinici tipici
• Nella maggior parte dei casi il feocromocitoma può essere
•
•
asintomatico.
Il sintomo più caratteristico è costituito dalla ipertensione arteriosa
che si presenta in circa il 70% dei pazienti in forma parossistica, nel
30% in forma stabile.
Le crisi ipertensive acute (con pressione sistolica che supera anche i
300 mmHg) sono di solito improvvise e possono insorgere in modo
imprevedibile, oppure compaiono regolarmente dopo determinati
stimoli, alcuni anche banali.Tra i più frequenti e caratteristici
ricordiamo: i traumi diretti sull’addome o il semplice massaggio
addominale, la manovra di Valsalva, il parto,l’assunzione di cibo o
alcool,spaventi, stress, emozioni, il rialzo febbrile, la rasatura, i
gargarismi, l’atto sessuale, lo starnuto, la minzione.
FEOCROMOCITOMA
La crisi ipertensiva si associa spesso a:
•
•
•
•
•
•
cefalea pulsante
sudorazione profusa
tachicardia
pallore o arrossamento del viso (flushing)
tremori, ansia e talvolta a dolori precordiali o
addominali con nausea e vomito
perdita di peso, catabolismo con resistenza
all’insulina e aumento della temperatura corporea
FEOCROMOCITOMA
Diagnosi funzionale
• Dosaggio delle catecolamine libere nelle
urine e dei loro cataboliti (metanefrina e
acido vanilmandelico).
• Dosaggio delle catecolamine plasmatiche
FEOCROMOCITOMA
Test di soppressione:
1. test alla clonidina (agonista centrale alfa-2
recettori)
in caso di valori borderline dei componenti urinari, si
esegue il dosaggio delle catecolamine plasmatiche
dopo la soppressione della risposta simpatica con
clonidina;
FEOCROMOCITOMA
2. test alla fentolamina: in corso di crisi ipertensiva da
feocromocitoma, dopo una dose test di 0,5 mg, la
somministrazione di 5 mg di fentolamina (α-bloccante)
determina entro 2 minuti un abbassamento della pressione
arteriosa di circa 30 mmHg persistente per 15 minuti;
• 3. Test di stimolo con Glucagone:
1 mg ev Glucagone
POSITIVO se dopo 2 min
incremento 3 volte catecolamine bas
o NA >12 nmol/L
(praticamente abbandonato per i suoi potenziali effetti dannosi)
FEOCROMOCITOMA
DIAGNOSI STRUMENTALE
:
• Ecografia
soggetti magri
trova indicazione per visualizzare il surrene di
• Tomografia assiale computerizzata (TC) con
m.d.c.: permette di localizzare la maggior parte dei feocromocitomi
surrenalici e talvolta anche extrasurrenalici di dimensioni superiori
ad 1 cm con una elevata accuratezza diagnostica (96%).
FEOCROMOCITOMA
• Risonanza magnetica nucleare (RMN): utile per
localizzare i feocromocitomi extrasurrenalici
addominali. Permette di differenziare meglio la
ghiandola dal tessuto adiposo retroperitoneale e
dal tessuto necrotico.
• SCINTIGRAFIA CON I 0 131 METAIODO
BENZILGUANIDINA
( ANALOGO DELLA NOR-EPINEFRINA LOCALIZZATA
NEL TESSUTO CROMAFFINE PATOLOGICO ANCHE
EXTRASURRENALICO)
FEOCROMOCITOMA
PREPARAZIONE ALL’INTERVENTO
1. Stabilizzazione della pressione arteriosa
e della frequenza cardiaca
nei limiti della norma
2. Riespansione del letto vascolare e del volume plasmatico
FEOCROMOCITOMA
• Da più di 15 giorni prima dell’intervento:
• FENOSSIBENZAMINA 5 mg x 2 die (PA stabile a 90-100/60-70)
25 mg/die • ATENOLOLO (f.c. media =60 bpm)
• Ultima dose di Fenossibenzamina: sera prima
dell’intervento
• Ultima dose di Atenololo: mattino del giorno
precedente l’intervento
• Durante la notte precedente l’intervento: 500 cc
Emagel + 500 cc SF
FEOCROMOCITOMA
• Durante l’ Intervento in caso di crisi
ipertensiva
FENTOLAMINA 5-10 mg in bolo
Infusione continua ev 0.1-1 mg/
min
• Durante l’ Intervento in caso di crisi
ipotensiva dopo la legatura delle vene
surrenaliche/rimozione tumore.
NORADRENALINA =0.1-0.5 mg/Kg/min in
glucosata al 5%
FEOCROMOCITOMA
Terapia chirurgica
Tradizionale
• anteriore sottocostale transperitoneale per:
•
•
a. bilateralità
b. incerta identificazione preoperatoria della sede della
lesione
c. grandi dimensioni del tumore o eventuali infiltrazioni
laterale lombotomica o posteriore extraperitoneali per tumori
di piccole dimensioni (3 cm),
toracica transdiaframmatica oppure toraco-addominale
transperitoneale e transpleurica.
FEOCROMOCITOMA
Terapia chirurgica
Laparoscopica
indicazioni: feocromocitomi non voluminosi, senza
segni di infiltrazione delle strutture circostanti.
Le masse incidentali del
surrene (MIS)
Lesioni a carattere espansivo, di varie
dimensioni, generalmente asintomatiche o
corredate di segni/sintomi modesti e
aspecifici, riscontrate “incidentalmente”
durante indagini diagnostiche per immagini
(TC, RMN, US).
EPIDEMIOLOGIA
In considerazione del progressivo invecchiamento
della popolazione e della crescente disponibilità
di tecnologie diagnostiche…
EPIDEMIOLOGIA
In considerazione del progressivo invecchiamento
della popolazione e della crescente disponibilità
di tecnologie diagnostiche…
EPIDEMIOLOGIA
In considerazione del progressivo invecchiamento
della popolazione e della crescente disponibilità
di tecnologie diagnostiche…
La gestione della masse surrenaliche
clinicamente inapparenti risulta un problema
emergente di carattere sanitario
EPIDEMIOLOGIA
Prevalenza nell’ambito TC addome: 3-4%
Riscontro occasionale autoptico: 10%
maggiore nel sesso femminile
Incidenza in aumento all’aumentare dell’età:
picco intorno alla sesta-settima decade di vita
Sede più frequentemente interessata: surrene
destro
INCIDENTALOMI
Natura e dimensioni
• Il diametro della massa può variare da 0,5 a 25 cm e oltre; in media
•
•
•
è di circa 3 cm.
52% dei casi si tratta di adenomi (dimensioni medie 3,5 cm)
12% di carcinomi cortico-surrenalici (Femmine - 90%; dimensioni
medie 7,5 cm)
11% di feocromocitomi.
• In pazienti che hanno presentato un tumore maligno primitivo in
altra sede (polmone, mammella, rene, melanoma, linfoma), la
probabilità che l’incidentaloma sia una metastasi è piuttosto elevata
(fino al 70%). In questo caso le dimensioni sono di solito intermedie
tra carcinomi e adenomi
Incidentaloma surrenalico
Produzione ormonale
• più del 70% degli incidentalomi surrenalici non è secernente.
• Cortisolo. Alcuni pazienti con adenoma possono presentare modesti
segni di ipercortisolismo, espressione di una condizione subclinica
di sindrome di Cushing.
• 17α-idrossiprogesterone. Una alterazione endocrina frequente
(17-71%) è la esagerata produzione di 17α-idrossiprogesterone in
risposta al test di stimolazione con ACTH.
• Aldosterone. In circa il 30% dei casi il tasso plasmatico di
aldosterone è normale.Nel 60% dei pazienti si osserva una modesta
ipopotassiemia.
• Catecolamine. La maggior parte dei feocromocitomi (76%) non viene
diagnosticata fin dopo la morte. In tutti i casi di incidentaloma si
impone uno studio ormonale specifico, valutando almeno la
Incidentaloma surrenalico
Diagnosi radiologica e scintigrafica
• TC e RMN: Solo nel 60-70% dei casi riescono ad evidenziare i
segni della aggressività della massa neoplastica (irregolarità
dei margini, struttura disomogenea,enhancement marcato
dopo contrasto), mentre la diagnosi di benignità è certa in
caso di cisti, ematomi, feocromocitomi, mielolipoma.
• La scintigrafia surrenalica con radiocolesterolo permette di
localizzare la ghiandola e di studiarne la funzionalità. Difetti
di captazione sono segno di malignità. La evidenziazione di
un solo surrene è suggestivo per adenoma.
• Una tecnica molto promettente è la Positron Emission
Tomography (PET) con 18F-fluorodeossiglucosio.
Algoritmo per la valutazione di MSI-I
1. Anamnesi ed EO: ricerca di segni/sintomi indicativi di
iperfunzione surrenalica o malignità
2. Catecolamine urinarie nelle 24 ore
3. Test di soppressione con desametazone 1 mg overnight
4. Se iperteso, K+ sierico e rapporto aldosterone/PRA
Non funzionante o <3-4 cm
Massa funzionante o > 4 cm
Ripetere imaging a 3 e 12 mesi
Follow-up se dopo
12 mesi diametro
stabile e test negativi
↑ diametro > 1 cm
Rimozione chirurgica
Incidentaloma surrenalico
Terapia
• Nel morbo di Conn, di Cushing, di carcinoma corticosurrenalico o di feocromocitoma è indicato l’intervento
chirurgico.
• Quando la massa non è secernente ed il diametro è > di 4 cm, il
sospetto di neoplasia maligna è elevato ed è più prudente porre
indicazione all’asportazione radicale del tumore.
• Se il diametro è < ai 4 cm e il paziente ha presentato in precedenza
un tumore primitivo in altra sede, si procede ad
agoaspirato
• Gli incidentalomi non secernenti di diametro < a 4 cm possono
essere seguiti con periodici controlli radiologici (TC, RM dopo 3-6
mesi, quindi ogni anno per 3 anni) e con una valutazione endocrina
annuale. La tendenza all’accrescimento o a produrre ormoni sono