RIASSUNTO DELLE LINEE GUIDA
“ACC/AHA Guidelines for the Management of Patients
With ST-Elevation Myocardial Infarction ( 2004 ) ”
E
“2007 Focused Update of the ACC/AHA
2004 Guidelines for the Management of
Patients With ST-Elevation Myocardial Infarction”
FISIOPATOLOGIA
ROTTURA DELLA PLACCA ATEROSCLEROTICA: una placca ostruente di solito non provoca
STEMI in quanto l’ostruzione progressiva crea circoli collaterali. Al contrario placche non
occludenti ma ricche di lipidi e macrofagi possono andare incontro a rottura con passaggio in
circolo di lipidi e trombosi acuta del vaso. Si dicono placche vulnerabili o ad alto rischio. Una volta
avvenuta la rottura con trombosi di un vaso coronarico epicardico non possono formarsi circoli
collaterali e la necrosi inizia dopo 15 minuti partendo dall’endocardio verso l’epicardio. L’entità
dell’ischemia dipende dall’instaurarsi o meno di circoli collaterali e dal consumo di ossigeno
miocardico
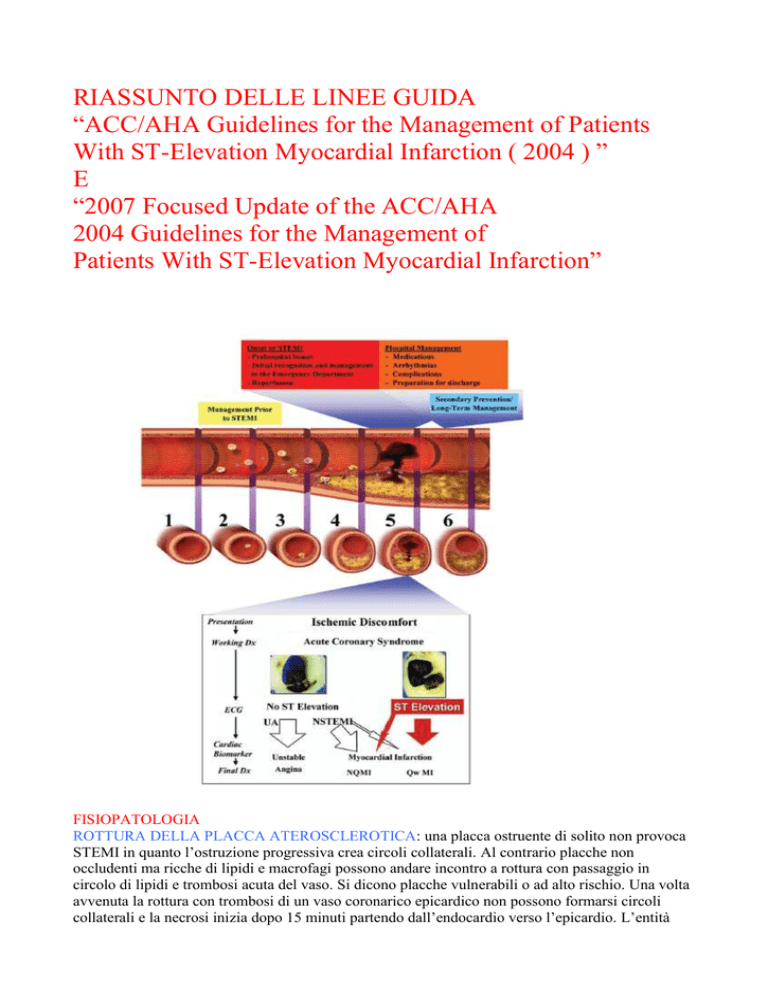
SINDROME CORONARICA ACUTA: la rottura della placca con formazione del trombo nel lume
coronarico porta a molteplici quadri diagnostici: IMA ST sopra (STEMI) , IMA ST sotto
(NSTEMI), angina instabile (UA ). I pazienti con STEMI hanno alta probabilità di trombo
occludente in arteria coronarica. Le coronarografia hanno dimostrato che:
Lo STEMI ha una trombosi nel 95% dei casi
Lo NSTEMI-UA ha lo trombosi nel 35-75% dei casi
L’angina stabile nell’ 1% dei casi
La terapia antiaggregante e scoagulante è quindi sempre indicata in queste patologie e nello STEMI
è pure indicata la fibrinolisi o la PCI.
FISIOPATOLOGIA: un concetto base dell’ischemia miocardica è il rimodellamento miocardico
cioè un cambiamento in forma, consistenza e diametro dell’area miocardica indenne e infartuata.
Un assottigliamento e dilatazione del ventricolo non associato a ulteriore ischemia è detta
espansione infartuale. La parte rimanente del miocardio diventa ipertrofica per compenso.
L’inibizione del sistema renina angiotensina aldosterone è la chiave per bloccare questo
rimodellamento.
TRATTAMENT PRIMA DELLO STEMI: circa 1/3 dei pazienti con STEMI decede , alcuni in
modo improvviso. Quindi è fondamentale la prevenzione primaria. Ogni 3-5 anni i medici di base
devono indagare su fumo, dislipidemia, ipertensione e familiarità per individuare i pazienti con 2 o
più fattori di rischio su cui iniziare la prevenzione primaria. I pazienti con cardiopatia ischemica
nota devono essere sottoposti a prevenzione secondaria , così come quelli a rischio equivalente:
diabete mellito, insufficienza renale cronica, patologie vascolari arteriose non cardiache, rischio di
morte a 10 anni superiore al 20% con lo schema di Framingham . L’abolizione del fumo, la terapia
antipertensiva e le statine sono da considerare, l’ASA è da prendere in considerazione solo per un
rischio di morte a 10 anni superiore al 6% con lo schema di Framingham ( 75-162 mg die) .
INIZIO DELLO STEMI: il riconoscimento precoce dello STEMI e il rapido trasporto in ospedale
sono fondamentali.
In sede preospedaliera deve essere dato a tutti i pazienti con sospetto STEMI l’aspirina ( 162-325
mg ) se non ci sono controindicazioni. Anche la morfina, nitroglicerina e ossigeno devono essere
somministrati anche se per la nitroglicerina non si è dimostrata una maggior sopravvivenza e il
rischio ipotensivo è alto. L’esecuzione di un ECG a 12 derivazioni è fondamentale per il prosieguo
della gestione.
FIBRINOLISI PREOSPEDALIERA:è dimostrato una minore mortalità a 30 giorni con una
fibrinolisi preospedaliera rispetto alla PCI se la sintomatologia è < 2 ore. Il problema è di tipo
organizzativo: deve essere presente personale preparato alla lettura dell’ ECG, personale
specialistico a cui inviare telematicamente l’ECG eseguito. Inoltre occorre selezionare i pazienti a
cui la fibrinolisi è dannosa. Attualmente queste linee guida consigliano la fibrinolisi preospedaliera
solo nei sistemi sanitari con medico a bordo dell’ambulanza. Dai dati pervenuti da uno studio
francese la fibrinolisi preospedaliera riduce la mortalità in quanto i tempi tra chiamata e ago sono
minori rispetto alla fibrinolisi intraospedaliera ( consigliato un tempo chiamata – ago < 60 minuti ).
Se il paziente ha controindicazioni alla fibrinolisi o è in shock cardiogeno deve essere inviato in un
centro idoneo alla PCI immediatamente.
.
TRATTAMENTO INTRAOSPEDALIERO: devono esistere protocolli organizzativi interni per tali
pazienti che al triage devono essere considerati ad alta priorità. L’ECG deve essere eseguito entro
10 minuti, l’eventuale PCI entro 90 minuti e la fibrinolisi entro 30 minuti dall’arrivo. Occorre
indagare il tipo di dolore toracico, i sintomi associati, il sesso, l’età, l’ipertensione , il diabete
mellito, il rischio emorragico, la possibilità di dissecazione aortica, eventuali patologie
cerebrovascolari associate.
La seguente tabella elenca gli steps fondamentali dell’esame obiettivo in emergenza
Tutto quello che viene trovato all’esame obiettivo deve essere interpretato. Questa tabella aiuta
nell’interpretazione
Questa altra tabella aiuta nella diagnosi differenziale
Un ECG deve essere ottenuto entro 10 minuti e interpretato da un medico esperto. Se l’ECG è
negativo per STEMI ma la sintomatologia è suggestiva va ripetuto a 5 e 10 minuti e il paziente va
monitorizzato. In un ECG positivo per STEMI inferiore devono essere ottenute le derivazioni destre
per il ventricolo destro.
Devono essere eseguiti esami ematici ma questi non deve rallentare la strategia riperfusiva.
La determinazione dei markers di danno miocardico è utile per valutare l’estensione del danno
miocardico oltre ad avere importanza prognostica. Non occorre però attendere nello STEMI i
risultati di questi esami e procedere subito nella strategia riperfusiva scelta.
Il CK-MB non è specifico per il miocardio ed è poco usato mentre la troponina T e I sono
miocardio specifici; sono i più usati soprattutto nello NSTEMI visto che nello STEMI la diagnosi è
elettrocardiografica. La mioglobina è patologica dopo solo 2 ore ma poco specifica
La troponina risulta patologica dopo 3-6 ore e i pazienti con STEMI iniziano la terapia riperfusiva
con esami nella norma. Se un paziente con STEMI ha valori di troponina elevati occorre pensare a
una sintomatologia di durata pari a 4-6 ore con prognosi peggiore. La CK-MB è utile nella diagnosi
di reinfarto in quanto l’emivita è molto minore di quella della troponina. Una risalita della CK-MB
in un paziente sottoposto a terapia riperfusiva è indice di reinfarto.
Esami strumentali devono essere eseguiti in caso di dubbio STEMI ( un ecocardiogramma o una
TAC per escludere dissecazione aortica ). Altrimenti lo stesso Rx torace non deve fare perdere
tempo all’inizio della terapia riperfusiva. Esistono degli score che determinano il rischio dello
STEMI non trattato e il rischio del trattamento ( fibrinolisi o PCI) Questi score dovrebbero aiutare
nella decisione ma fino ad ora sono poco usati.
TRATTAMENTO FARMACOLOGICO:
OSSIGENO : a tutti gli STEMI con SatO2 <90%
NITROGLICERINA: una compressa di nitroglicerina sublinguale va somministrata a tutti gli
STEMI, ripetuta ogni 5 minuti fino a un massimo di 3 cp. Poi si rivaluta il caso prima di passare
alla terapia endovena da eseguire in caso di dolore, ipertensione, scompenso cardiaco. Non si deve
somministrare se la PA< 90 mmHg, se il paziente è bradicardico, se c’è un STEMI destro, se il
paziente nelle ultime 24 ore ha assunto un inibitore delle fosfodiesterasi per disfunzione erettile.
Il dosaggio consigliato è di 5-10 mcg/min da incrementare di 10-20 mcg/min fino alla risoluzione
del dolore, a una riduzione della pressione media del 10% nel normotesi e del 30% negli ipertesi,
ma mai sotto i 90 mmHg.
MORFINA: una somministrazione endovena di 2-4 mg iv con incremento fino a 4-8 mg ogni 10-15
minuti riduce il dolore.
ASPIRINA: 162 mg di ASA va somministrata a tutti i paziente che non l’assumono per altri motivi.
BETABLOCCANTI: ( modificate nel 2007 ) NON devono essere somministrati nelle prime 24 ore
dello STEMI in pazienti con le seguenti patologie:
Segni di scompenso cardiaco
Incrementato rischio di shock cardiogeno ( età > 65 anni, PAS < 120 mmHg, FC > 110 batt /
min o < 60 batt/min, elevato tempo trascorso dall’inizio dei sintomi)
PR > 0.24 secondi, BAV secondo e terzo grado, asma acuto
Passate le 24 ore tutti dovrebbero essere rivalutati per iniziare la terapia con betabloccanti come
prevenzione secondaria. I pazienti con moderato-severo scompenso cardiaco devono ricevere
betabloccanti a dosi crescenti come prevenzione secondaria. Nei pazienti ipertesi durante STEMI è
sensato ( classe IIa) dare terapia con betabloccanti , con le stesse controindicazioni sopra
menzionate.
Non vanno somministrati negli STEMI da cocaina.
I dosaggi sono i seguenti:
ATENOLO: 5 - 10 mg iv in 15 minuti seguiti da 100 mg per os die.
METPROLOLO: 15 mg iv in 15 minuti, poi 50 mg per os ogni 6 ore per 48 ore , poi 100 mg X 2
die
RIPERFUSIONE: tutti gli STEMI devono avere subito una strategia riperfusiva.. In alcuni pazienti
vi può essere una riperfusione spontanea ma nella maggior parte questa non avviene e occorre
eseguirla farmacologicamente ( fibrinolisi), chirurgicamente ( CABG ), con angioplastica ( PCI ).
Ma la CABG non si può eseguire in tempi brevi quindi per la riperfusione si agisce con PCI o
fibrinolisi.
QUALE TIPO DI RIPERFUSIONE ESEGUIRE ? : è difficile rispondere in modo rigoroso perché
sempre nuovi farmaci trombolitici vengono introdotti e nuove tecniche di PCI eseguite. Il fattore
tempo è pero predominante visto che eseguire una riperfusione entro 2 ore dai sintomi riduce la
mortalità e in uno studio sulla trombolisi territoriale si riduce la mortalità del 17%. Discorso simile
per il PCI in cui si è notato risultati migliori se eseguita entro 2-3 ore dai sintomi. Da qui nascono
le seguenti raccomandazioni classe I:
il tempo tra ingresso in PS e pallone deve essere minore di 90 minuti
il tempo tra ingresso in PS e farmaco fibrinolitico deve essere minore di 30 minuti.
Se il paziente viene trasportato in un PS dove non è disponibile la PCI ha senso trasferirlo dove è
disponibile solo se il trasporto è minore di un’ora.
La scelta tra PCI e fibrinolisi è difficile. Dai dati si evince che fino alle 3 ore tra PCI e fibrinolisi
non c’è differenza, poi la PCI è da preferire. Vengono consigliati vari step per aiutare la decisione.
IL RAZIONALE DELLA TERAPIA FIBRINOLITICA : è ormai assodato che la terapia
fibrinolitica riduce la mortalità fino alle 12 ore dall’inizio dei sintomi ma l’ottimale si ha entro le 3
ore. Il maggior beneficio si ha per gli STEMI anteriori e i blocchi di branca sinistra.
INDICAZIONI CLASSE I : : è indicata la fibrinolisi in tutti gli STEMI con sintomi nelle 12 ore o
con BBsx di nuova insorgenza da meno di 12 ore salvo controindicazioni.
INDICAZIONI CLASSE IIa: è indicata la fibrinolisi negli IMA posteriori con sintomi da meno di
12 ore salvo controindicazioni. E’ inoltre indicata se i sintomi sono presenti da 12-24 ore ma i
segni ischemici permangono.
INDICAZIONI CLASSE III: non si esegue fibrinolisi se i sintomi perdurano da più di 24 ore o
negli NSTEMI.
CONTROINDICAZIONI DELLA TERAPIA FIBRINOLITICA: vedi tabella
EFFETTI SULLA CINETICA DEL VENTRICOLO SINISTRO: seppur dimostrato clinicamente
che una più precoce rivascolarizzazione migliora la cinetica miocardica, in alcuni studi questo non
avviene per motivi legati probabilmente al microcircolo.
COMPLICANZE DELLA FIBRINOLISI: può essere utile sapere la probabilità che un paziente con
STEMI, che deve eseguire fibrinolisi, ha di sviluppare emorragia intracranica. Ci sono a
disposizione 3 sistemi a punti per stratificare il rischio
E’ possibile stabilire la mortalità della emorragia intracranica da fibrinolisi
Questo algoritmo mostra gli accertamenti e la terapia da eseguire se durante la fibrinolisi compare
una alterazione neurologica
CONFRONTO FRA FARMACI FIBRINOLITICI: tutti agiscono come attivatori del plasminogeno.
La streptokinasi non è più usata, l’alteplase e il reteplase con eparina sono più costosi ma ottengono
migliori risultati. Il tenecteplase ha il vantaggio del bolo unico con minori casi di emorragia
maggiore.
ASSOCIAZINE FIBRINOLITICO E INIBITORE DEL RECETTORE DELLE GLICOPROTEINE
IIb IIIa: l’ uso di metà dose di reteplase o tenekteplase e abciximab non ha indicazioni di classe I,
riduce solo i reinfarti ed è di classe III se il paziente è ad alto rischio emorragico.
IL RAZIONALE DELLA PCI: (classe I ) tutti i pazienti che si presentano con STEMI in un centro
abilitato alla PCI devono essere sottoposti a PCI entro 90 minuti dalla presentazione ( livello di
evidenza A ). Se si presentano in un centro senza emodinamica e non possono essere trasferiti
devono essere sottoposti a fibrinolisi entro 30 minuti dalla presentazione ( livello di evidenza B ).
PCI PRIMARIA: ( classe I ) dovrebbe essere subito eseguita una PCI primaria nei pazienti con
STEMI anche inferiore o con nuovo o presumibilmente nuovo BBsx. L’inizio dei sintomi deve
essere minore di 12 ore. Dalla presentazione in PS al palloncino deve trascorrere non più di 90
minuti. Può essere eseguito pure in caso di shock cardiogeno anche dopo 36 ore dallo STEMI a
meno che le condizioni del paziente siano così critiche da rendere pericolosa la PCI. Nei pazienti
con edema polmonare ( Killip Class 3 ) e STEMI la PCI deve essere eseguita il prima possibile.
( Classe IIa ) Si può eseguire la PCI dopo le 12 ore dall’inizio dei sintomi in caso di scompenso
cardiaco, instabilità elettrica e persistenza de sintomi.
( Classe III) Non deve essere eseguita una PCI su una coronaria non responsabile dello STEMI, né
in pazienti dopo 12 ore dai sintomi senza inabilità emodinamica o elettrica o asintomatici.
COMPLICANZE DELLA PCI PRIMARIA:
complicanze legate all’accesso vascolare
complicanze legate al mezzo di contrasto
complicanze legate ai farmaci antitrombotici
complicanze legate alla procedura
La riocclusione avviene nel 10-15% dei casi ma con lo stent in meno del 5%.
La restenosi avviene nel 30-40 % ma con lo stent in meno del 15% .
PCI FACILITATA: si riferisce a una particolare strategia con un iniziale terapia farmacologica (
dose piena di fibrinolitico o metà dose di fibrinolitico o inibitore glicoproteine IIb-IIIa o una
combinazione di fibrinolitico + inibitore glicoproteine IIb-IIIa ) e successiva PCI. I vantaggi sono
una miglior riperfusione ma non è mai stata dimostrata una maggior sopravvivenza. E’ da usare in
pazienti ad alto rischio in cui a PCI non è disponibile immediatamente. Un rischio evidente è il
maggior sanguinamento oltre ai costi maggiori.
PCI DI SALVATAGGIO: si esegue in pazienti che hanno eseguito la fibrinolisi ma non si è avuta
rivascolarizzazione completa. In questi pazienti la PCI aumenta la sopravvivenza. Purtroppo gli
indicatori di rivascolarizzazione ( assenza di dolore, riduzione dell’ ST e aritmia riperfusiva) sono
poco specifici. Questo porta a un ritardo nella PCI di salvataggio portando a poco miocardio salvato
con una procedura ad alto rischio. A completare la confusione c’è uno studio che ha dimostrato che
un 10-15% di pazienti sottoposti a fibrinolisi rivascolarizza a 24 ore e non precocemente, senza
procedure invasive.
PCI DOPO ORE-GIORNI DA UNA FALLITA FIBRINOLISI: è noto che una arteria coronarica
occlusa causa cardiomegalia, aritmie ventricolari, maggior mortalità. Si è quindi deciso di operare
una angioplastica pure dopo ore da una fallita riapertura coronarica basandosi su studi
osservazionale. Fino ad ora gli studi randomizzati, di piccoli numeri, non hanno dimostrato
particolari miglioramenti.
PCI E SHOCK CARDIOGENO: uno shock cardiogeno dopo STEMI è indicazione di classe I per
la PCI anche a 36 ore dai sintomi. Diventa di classe IIa dopo i 75 anni.
PCI DOPO FIBRINOLISI : studi randomizzati hanno dimostrato che la PCI dopo fibrinolisi,
eseguita subito o dopo giorni, non migliora la cinetica del ventricolo sinistro né riduce la mortalità.
Deve essere eseguita solo se c’è recidiva del dolore anginoso.
CABG DOPO PCI IN EMERGENZA URGENZA: queste sono le condizioni in cui eseguire una
CABG dopo PCI : (Classe I ) dopo PCI il paziente è instabile emodinamicamente ed elettricamente
con un quadro coronarografico suscettibile di CABG, il dolore è persistente in pazienti che non
possono eseguire PCI o fibrinolisi con alta quantità di miocardio a rischio, dopo PCI il paziente è in
shock cardiogeno e sia implicata una patologia trivasale o della coronaria principale sinistra.
Non deve essere eseguita ( classe III ) in pazienti con una PCI eseguita perfettamente ma con
problema micro vascolare.
TERAPIA DI ACCOMPAGNAMENTO ALLO STEMI
Serve a mantenere pervia la coronaria interessata allo STEMI , ridurre la quantità di miocardio
ischemico e gli eventi fatali.
TERAPIA ANTITROMBINICA: la rottura della placca provoca attivazione piastrinica e
formazione di trombina. La terapia deve impedire questa cascata inibendo in modo diretto o
indiretto la formazione di trombina. Inoltre tale terapia riduce le TVP, il trombo ventricolare e
l’embolia polmonare. L’eparina non frazionata deve essere data ( classe I ) a tutti i pazienti con
STEMI. Il dosaggio è 60 UI/Kg ( massimo 4000 UI iv bolo) e una infusione continua di 12 UI/Kg
/h ( massimo 1000 UI / h ). L’eparina a basso peso molecolare enoxaparina ( CLEXANE) può
essere usata in alternativa alla non frazionata al seguente dosaggio: bolo di 30 mg iv e 1 mg/Kg sc
2 volte die. La creatininemia deve essere< 2.5 mg nell’uomo e < 2.0 mg nelle donne. La durata
della terapia antitrombinica va da 48 ore a 8 giorni e se è maggiore di 48 ore deve essere usato un
altro antitrombinico per il rischio di piastrinopenia indotta dall’eparina. Se vi è il rischio di
piastrinopenia la bivaluridina, un inibitore diretto della trombina, è indicato al seguente dosaggio:
0.25 mg/Kg in bolo, 0.5 mg/kg/h per 8 ore e 0.25 mg/kg/h per le altre 16 ore.
TERAPIA ANTIPIASTRINICA: un dosaggio iniziale di ASA di 165- 325 mg e continuo di 75-162
mg die deve essere dato a tutti i pazienti con STEMI. Il clopidogrel deve essere aggiunto per
almeno 14 giorni al dosaggio di 75 mg / die.Se il paziente deve eseguire CABG deve essere sospeso
per 5 giorni prima dell’intervento. Gli inibitori delle glicoproteine IIb IIIa devono essere usati
prima della PCI sia con che senza stent.
ALTRE TERAPIE: un ACEI deve essere somministrato oralmente nelle prime 24 ore in tutti gli
STEMI anteriori in scompenso, con FE< 40% ma con PA> 100 mmHg. Se non tollerato si può
usare un bloccante i recettori dell’aldosterone. Nelle prime 24 non deve essere somministrato iv (
classe III). In caso di iperglicemia l’insulina deve essere usata (classe I ) per la normalizzazione
glicometabolica. In caso di torsioni di punta è utile usare magnesio 1-2 g iv in 5 minuti. I
calcioantagonisti non diidropiridinici sono utili in caso di inefficacia o inutilizzo dei beta bloccanti
per ridurre l’ischemia o la frequenza di una fibrillazione o flutter atriale, ma non sono mai da usare
in caso di segni di scompenso cardiaco.
TERAPIE POST STEMI
BETABLOCCANTI: tutti i pazienti che hanno iniziato betabloccanti in acuto devono continuare la
terapia, se non è stata eseguita in acuto per controindicazioni, questi devono essere rivalutati dopo
24 ore dallo STEMI.
NITROGLICERINA: deve essere continuata dopo le 24 ore dallo STEMI endovena o per via
sublinguale o transdermica se permane scompenso cardiaco , ipertensione e dolore anginoso a
meno che non impedisca la terapia con ACEI o betabloccanti. Non deve essere somministrata in
STEMI destro, in ipotensione , bradicardia o tachicardia.
ACEI : devono essere continuati per tutta la vita. In caso di intolleranza si usano i bloccanti i
recettori dell’aldosterone. Attenzione solo alla creatininemia (deve essere < 2.5 mg% nell’uomo e <
2.0 mg% nella donna) e all’iperpotassiemia ( deve essere mantenuta < 5 mEq/L).
ASA E CLOPIDOGREL: l’ASA deve essere continuato indefinitivamente al dosaggio di 75-162
mg /die. In caso di allergia somministrare clopidogrel 75 mg/die. Se la PCI ha posizionato uno stent
l’associazione ASA + clopidogrel deve essere continuata per almeno un mese, poi si sospende il
clopidogrel e si continua l’ASA per tutta la vita.
ANTITROMBINICI: in pazienti che devono rimanere a letto per alcuni giorni dopo lo STEMI è
indicata la profilassi con eparina a basso peso molecolare sottocute.
OSSIGENOTERAPIA: deve essere proseguita fino a che il paziente ha una saturazione arteriosa
< 90% o è in scompenso cardiaco.
DETERMINAZIONE DELL’ ESTENSIONE DELL’AREA INFARTUALE
Permette di gestire la terapia in cronico e dà informazioni sulla prognosi del paziente. Si usano
svariate tecniche: ECG, ecocardiografia, scintigrafia miocardica, RMN, enzimogramma miocardico.
PROBLEMATICHE EMODINAMCHE NELLO STEMI
IPOTENSIONE: in un paziente senza sovraccarico può essere tentato un bolo di fisiologica. Se vi è
una alterazione del ritmo che causa ipotensione va trattata. Se il bolo di liquidi non ha successo
usare i vasopressori e, se non efficaci, il contro pulsatore aortico. In casi complessi l’ ecocardiografia deve essere usata a meno che non sia stata impiantato un accesso centrale con misurazioni
emodinamiche.
RIDOTTA GITTATA CARDIACA: una ecocardiografia deve essere seguita a scopo diagnostico,
devono essere somministrati inotropi, un contro pulsatore aortico, eseguita una PCI o una CABG.
Non devono essere somministrati betabloccanti e calcioantagonisti.
EDEMA POLMONARE ACUTO: immediatamente somministrare ossigeno per mantenere una
saturazione > 90%. La risposta simpatica incrementa la pressione arteriosa ed è quindi possibile
eseguire farmaci che la riducono . Se la PA non è elevata pensare a una evoluzione verso uno shock
cardiogeno che è certo in caso di ipotensione. In tal caso occorrono inotropi endovena e contro
pulsatore artico. Deve essere eseguita una ecocardiografia urgente e in caso di STEMI la PCI è da
preferire alla fibrinolisi. Si somministrano farmaci che riducono le resistenze periferiche e il volume
ematico ( diuretici, nitroglicerina e morfina ) evitando calcio antagonisti e betabloccanti..
Inizialmente la nitroglicerina si somministra spray o sublinguale, poi si inizia con un bolo di 10-20
mcg e poi una infusione continua di 10 mcg/minuto incrementabile di 5-10 mcg ogni 10 minuti
fino a che la dispnea cessa, la PA si riduce del 10% nei normotesi o del 30% negli ipertesi.
I diuretici dell’ansa si somministrano in pazienti ipervolemici in basse dose nei pazienti con
funzionalità renale nei limiti , ad alte dose in pazienti con insufficienza renale. Il dosaggio del
furosemide è 0.5- 1 mg/kg. Il captopril nei pazienti non ipotesi va dato a dosaggi incrementali: 16.5 mg per os, poi va raddoppiato ogni 8 ore fino a 25-50 mg ogni 8 ore. Poi si deve sostituire con
un ACEI long acting. La digitale e il nitroprussiato non hanno particolari indicazioni.
SHOCK CARDIOGENO: è indicato il contropulsatore aortico e la PCI.
INFARTO MIOCARDICO DESTRO: ha più alta mortalità rispetto agli altri STEMI per cui la
terapia riperfusiva va iniziata il prima possibile. Però la maggior parte degli STEMI destri presenta
dopo mesi un ritorno alla cinetica normale quindi dimostrando una non necrosi.
CAUSE MECCANICHE DI SCOMPENSO CARDIACO – RIDOTTA GITTATA CARDIACA
NELLO STEMI: la diagnosi è sempre ecocardiografica. Tutti necessitano di rapida riparazione
cardiochirurgica con contemporanea CABG.
ARITMIE MINACCIOSE DURANTE UNO STEMI
Tutta la trattazione ricalca le linee guida 2005 dell’ AHA.