Oculistica
Lezione 1 del 04/03/2015
Proff Simonelli
ANATOMIA E FISIOLOGIA DELL'OCCHIO
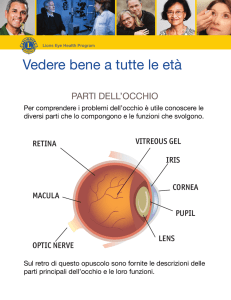
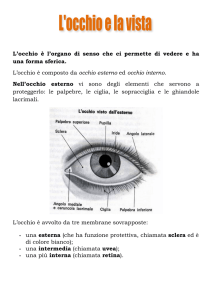
L’attore principale della nostra disciplina è il bulbo oculare. Il bulbo oculare è il nostro
occhio, che ha una forma sferoidale, ed è mediamente lungo, nelle persone che non
hanno difetti di miopia ipermetropia o astigmatismo, 22,5 mm. Questa è la lunghezza
antero-posteriore dell’occhio in persone che non portano gli occhiali. Il diametro anteroposteriore è più corto nell’occhio di chi è ipermetrope ed è più lungo nell’occhio miope. Il
bulbo oculare è costituito da tre tuniche: una tunica esterna, cornea e sclera, una tunica
media, iride corpo ciliare e coroide, e una tunica interna che è la retina. Quindi cornea, la
parte trasparente attraverso cui vediamo l’iride (la parte colorata dell’occhio), la sclera che
è la parte bianca, poi sotto questo strato c’è l’uvea, che è composta da iride, corpo ciliare
e coroide che è la tunica vascolare, e poi la parte più importante della visione si chiama
retina, che è la nostra struttura deputata alla visione. E’ uno schema generale dell’occhio,
che sia pur piccolo, è molto complessa la sua struttura, è fatta di (mostra una sezione) di
vasi sanguigni, nervi, muscoli, di strutture dedicate alla visione. I raggi luminosi che noi
cogliamo quando guardiamo ad occhi aperti devono entrare nell'occhio attraverso la parte
trasparente, la cornea. Poi camminano, toccano il cristallino, e poi devono raggiungere la
retina dove ci sono i fotorecettori che acquisiscono l'immagine, e attraverso il nervo ottico
poi la mandano al cervello, perché gli occhi sono delle piccole macchine fotografiche,
fotografano quello che vedono, e poi inviano questa fotografia attraverso dei nervi alla
corteccia cerebrale, in particolare quella che sta dietro la nuca, la corteccia occipitale
visiva. E' chiaro che se io ho una malattia dell'occhio e la mia macchina fotografica non
funziona, l'immagine non parte, e quindi posso tenere tutto a posto, le strutture nervose, il
nervo ottico, la corteccia occipitale visiva, ma non vedo, perché la macchina fotografica è
danneggiata, l'obbiettivo è sporco, la fotografia non la posso scattare. Quindi guardate
l'importanza di curare gli occhi perché nel momento in cui essi non funzionano abbiamo
chiuso questo senso alla percezione dell'uomo. Vi sono poi una serie di strutture che si
chiamano: limbus, che il punto di passaggio dalla parte bianca e la parte trasparente (la
sclera e la cornea), le tuniche che abbiamo visto che hanno un buco dietro nella parte
finale dove passano queste fibre del nervo ottico che poi devono camminare nella nostra
scatola cranica per arrivare alla corteccia occipitale.
WWW.SUNHOPE.IT
Il bulbo oculare ha anche tre cavità, molto importanti: una cavità anteriore, tra la cornea e
l'iride, una camera posteriore, tra l'iride e la retina, e quindi al centro c'è questa camera
vitrea che è una specie di gel che da consistenza al bulbo, perché chiaramente le
membrane, ve le immaginate, sono delle strutture che coprono, ma dentro che c'è?
Questa è una cosa paradossale a pensarci perché tutta la funzione visiva è legata alle
strutture di superficie, ai vestiti (le membrane sono i vestiti), quello che c'è dentro, la
persona, nel caso dell'occhio non serve a niente, è il corpo vitreo, serve solo...come un
uovo sodo no? Immaginate il tuorlo è il vitreo e la parte bianca, l'albume, sono le
membrane, tutta la funzione visiva si svolge in quelle che ricoprono, ma dentro non c'è
alcuna funzione, tranne che le cose che stanno dentro devono essere trasparenti, se no la
luce non passa, quindi non si possono opacizzare. Non si può opacizzare la cornea, il
cristallino, il vitreo se no i raggi luminosi non passano dritti alla retina.
Quindi camera anteriore. Questa è una sezione dell'occhio: cornea da una parte, e iride e
cristallino dall'altra, camera anteriore in cui circola un liquido che si chiama umor aqueo.
Camera posteriore è compresa tra: cristallino, che è una lente biconvessa trasparente, e
retina, ed è occupata da un corpo vitreo. La tunica che ricopre il bulbo oculare si chiama
sclera, è costituita da fibre collagene, fibre elastiche e fibrociti.
La cornea è invece questa struttura trasparente, deve essere trasparentissima perché una
piccola opacità della cornea già ci crea difficoltà nella visione. Se vi va a finire un
granellino di polvere sull'occhio, e si forma una piccola lesione della cornea noi non
possiamo tenere l'occhio aperto, non so se a qualcuno di voi è capitato...è la parte più
esposta, la più delicata. E' costituita da cinque strati: un epitelio, una membrana di
Bowman, uno stroma, un'altra membrana, e un endotelio. Quindi potremmo dire tre strati
proprio importanti, l'epitelio, lo stroma e l'endotelio, separati da due membrane, una tra
epitelio e stroma e una, cosiddetta di Descemet, tra lo stroma e l'endotelio. Questi strati
devono mantenere un'architettura tale delle cellule che li costituiscono per poter essere
sempre perfettamente allineate e quindi trasparenti. La cornea è una struttura senza vasi
sanguigni, avascolare, ed ha un'innervazione di tipo sensitivo, rappresentata dalle
branche, dai nervi finali del nervo trigemino.
La congiuntiva invece è una membrana mucosa che si trova sulla parte bianca dell'occhio
che vedete, la sclera, e praticamente gira: c'è una parte esposta che è quella che vedete,
e poi una parte della congiuntiva si approfondisce sotto le palpebre, dall'interno, quindi
palpebra inferiore e palpebra superiore.
WWW.SUNHOPE.IT
Poi c'è il film lacrimale, se i nostri occhi non fossero lubrificati continuamente noi avremmo
una condizione di secchezza cronica, probabilmente non potremmo tenere gli occhi
aperti, e allora ci sono una ghiandola lacrimale, che è collocaa sotto la ghiandola
superiore, e tante piccole ghiandolette lacrimali accessorie che producono continuamente
le lacrime. Solo quando piangiamo, per un riflesso, perché ci innervosiamo o perché ci
dispiaciamo, a quel punto c'è la lacrimazione che è dovuta alle ghiandole lacrimali
principali, e in quel caso ovviamente lo percepiamo. E perché non ci sentiamo l'occhio
bagnato, se le nostre ghiandole funzionano sempre? Perché abbiamo un piccolo
canalicolo, che si chiama dotto naso-lacrimale, che fa convogliare tutte le lacrime e le
porta nel naso, per cui c'è questa continua produzione e continuo riciclo delle lacrime
senza che noi la percepiamo. Ci sono malattie, per esempio malattie reumatiche, che si
accompagnano a una cattiva lacrimazione, e quindi ci sono delle forme di congiuntiviti
secche terribili, pure nei portatori di lenti a contatto, per esempio. Quindi delle lacrime noi
non ce ne accorgiamo.
C'è un bellissimo libro che ho letto di recente, si chiama “Il corpo segreto” che ha scritto
uno psicanalista il prof Andreoli... noi del nostro corpo e dei nostri organi ce ne accorgiamo
solo quando si ammalano. Noi il nostro corpo quando sta bene non lo percepiamo proprio.
Quando ci accorgiamo di avere gli occhi e di quanto gli occhi servano? Quando
cominciamo ad avere qualche problema! Quando ci accorgiamo di avere lo stomaco?
Quando ci fa male! Quindi il nostro corpo segreto sta lì, noi come persone non lo
percepiamo se non quando ci dà dei segnali di malfunzionamento. E le lacrime non sono
una cosa tanto banale, devono avere una certa composizione per consentire una visione
trasparente, quindi ci stanno altre malattie delle ghiandole lacrimali in cui le lacrime si
producono ma non sono buone, cioè non hanno le caratteristiche che devono avere per
costituire un film lacrimale efficace a mantenere l'occhio lubrificato e a far vedere bene.
Quindi le componenti fondamentali sono: una componente mucosa, una acquosa, una
lipidica, e tutto questo deve essere nelle giuste proporzioni.
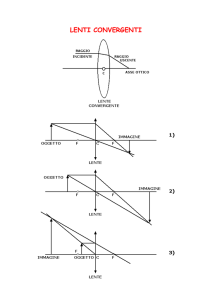
Il cristallino è una lente biconvessa, collocata qui guardate la sezione...cornea iride...il
buco nero si chiama pupilla ed è uno spazio vuoto che viene regolato dal muscolo
dell'iride, e serve per far entrare una luce costante negli occhi, quindi se noi andiamo in un
ambiente con poca luce, per esempio se stiamo qua dentro, le nostre pupille saranno in
media midriasi. Se invece usciamo fuori, con la luce forte, le nostre pupille si
WWW.SUNHOPE.IT
restringeranno, perché non ci possono far entrare una quantità di luce eccessiva. Dietro
alle pupille c'è il cristallino.
Io ho cominciato la mia attività di internato in clinica oculistica proprio in un laboratorio di
ricerca negli anni '80, in cui con il mio professore svolgevamo delle ricerche sul cristallino,
cioè studiavamo le basi della cataratta. Allora 30 anni fa non c'erano gli interventi chirurgici
che oggi facciamo con grande facilità, molto spesso gli interventi di cataratta non
andavano bene, le persone non vedevano bene, dovevano portare degli occhiali molto
spessi, e noi sentivamo l'esigenza di trovare una cura medica della cataratta, quindi c'era
questo filone di ricerca che era bellissimo, su quelli che potevano essere i meccanismi che
producevano l'opacamento di questa lente trasparente. E questo è un tema molto
importante perché dopo i 60 anni, nel 90% delle persone il cristallino si opacizza, e ci sono
delle difficoltà ovviamente di messa a fuoco. Il cristallino è composto da una parte centrale
che si chiama nucleo, da una parte periferica che si chiama corteccia, e poi ha tutt'intorno
una capsula. Queste sono delle fibre zonulari, attraverso le quali il cristallino è mantenuto
in sede attaccato al muscolo ciliare. La cataratta è l'opacizzazione del cristallino, oggi
l'attuale intervento chirurgico consiste nel togliere questo cristallino catarattoso e sostituirlo
con una lente artificiale dello stesso potere diottrico per cui non si portano più gli occhiali
perché si vede benissimo. Però mai nessuna lente artificiale costruita dagli ingegneri in
laboratorio, sia pur perfetta, riesce a mimare neanche lontanamente quelle che sono le
caratteristiche del cristallino umano. Perché il cristallino serve per far passare la luce, ma
serve pure per farci mettere a fuoco da vicino, perché quando noi leggiamo, voi ragazzi,
noi adulti siamo presbiti e quindi...però voi leggete, da vicino avete una messa a fuoco da
lontano e da vicino senza lenti chi ci vede bene, perché c'è questo cristallino, che
naturalmente consente di far convergere le immagini a 30 cm. Quindi l'accomodazione è
la funzione del cristallino. Adesso si stanno cominciando a studiare dei cristallini artificiali
che potrebbero anche consentire questo meccanismo, ma siamo ancora lontani. E poi
un'altra caratteristica che è impossibile ritrovare nei cristallini artificiali è la presenza di
alcuni cromofori, molecole che ci sono nei nostri cristallini, che servono a filtrare i raggi
ultravioletti e i raggi di lunghezza bassa che sono quelli tossici per la retina. E' come se la
natura o il Signore avesse pensato che per proteggere la retina e la macula, nel cristallino
ci devono essere delle sostanze come se portassimo degli occhiali da sole naturali
nell'occhio. Questo lo dico come riflessione, ma anche per dire che certe volte si operano
anche molto presto le cataratte a persone per le quali si può aspettare o perché non sono
WWW.SUNHOPE.IT
ancora proprio mature, con grande facilità, perché dopo vedono bene, ma perdono una
serie di funzioni. Quindi sempre nel giusto equilibrio.
L'uvea è la tunica media. E' composta da tre parti, andando d'avanti verso dietro: iride, che
è il muscolo che regola il diaframma d'entrata della luce nell'occhio, il corpo ciliare che
serve a produrre l'umor aqueo, quel liquido che riempie la camera anteriore dell'occhio – è
un soggetto importante nel glaucoma, una mattia dell'occhio in cui aumenta molto la
pressione oculare, che è legata a questo liquido (umor aqueo). Quindi malattie legate alla
produzione o allo scarico dell'umore aqueo in qualche modo vengono attribuite al coro
ciliare. E poi c'è una terza struttura all'interno, lungo tutta la retina, la coroide. La coroide è
la tunica vascolare dell'occhio, ci sono le arterie, le vene e i capillari deputati al nutrimento
della retina nervosa.
Il soggetto fondamentale della visione è la retina. E' la tunica più interna dell'occhio,
denominata anche tunica nervosa, è costituita da un epitelio, l'epitelio pigmentato, e dalla
retina propriamente detta, che è costituita da nove strati (secondo alcuni dieci). Eccoli qua,
questa strutturina qui...degli ingegneri stanno cercando di riprodurla con dei microcip come
retina artificiale o occhio bionico forse avete sentito, è stata approvata la prima protesi
retinica, si può trapiantare la retina. E' stata approvata 2 o 3 anni fa ed è stata impiantata
in 30 pazienti al mondo, ciechi proprio eh non vedenti, quelli che vedono tutto nero, però
devono avere un po' di funzione del nervo ottico. Però nonostante questa retina artificiale
possa consentire di vedere dei piccoli pixel cioè delle piccole luci, queste luci devono
essere poi composte in forma, quindi è meglio un pz che è diventato cieco nella vita adulta
che uno che è stato cieco dalla nascita, perché se no non ha la memoria visiva, e non sa
come interpretare le forme, quindi in genere verrebbero selezionati pz che comunque un
po' hanno visto, e noi su quest'ambito stiamo lavorando molto con la risonanza magnetica
funzionale, che ci consente di capire se esiste una memoria visiva, cioè se la corteccia
occipitale visiva ha captato delle forme che poi può interpretare come sono realmente.
Perché quando al pz cieco si mette la retina artificiale quella persona ha una serie di
impulsi luminosi che poi deve costruire, e quindi non è una cosa assolutamente compiuta,
è in fase iniziale. Però con una forte riabilitazione, ci sono degli amplificatori visivi, i
cosiddetti operatori di mobilità, che insegnano poi al pz a interpretare le luci per comporre
le forme, e quello che ho potuto vedere è che per esempio un pz che prima non vedeva
niente e adesso vede l'orologio appeso, non legge il numero ma vede che la ci sta una
cosa tonda che può essere l'orologio, riesce a mangiare, riesce a prendere il bicchiere,
WWW.SUNHOPE.IT
piccole cose che a noi ci sembrano pochissimo, ma in chi non vede niente vi dico che è
veramente tantissimo. Solo che costano moltissimo, ogni retina artificiale costa più di
100000 euro, quindi ancora facciamo battaglie molto forti con gli enti che devono
supportare questa cosa, però ogni cosa se non si comincia non si perfeziona, e quindi
anche noi abbiamo iniziato questa linea di ricerca, sperando che nei prossimi 7 8 10 anni il
sistema possa essere perfezionato.
Questa è una istologia della retina. Se guardiamo dall'interno all'esterno, cioè da come i
raggi luminosi colpiscono la prima fila di cellule, dal vitreo, incontriamo l'epitelio pigmentato
retinico. Questo non serve per vedere, funziona per il metabolismo della retina, è lo strato
metabolico. Subito dopo c'è lo strato dei fotorecettori: coni e bastoncelli. I coni funzionano
di giorno e servono anche per discriminare i colori, e sono collocati nella parte centrale
della retina che si chiama macula. La macula è la zona che serve per l'acutezza visiva
centrale e per la discriminazione dei colori. I bastoncelli invece sono deputati alla visione
notturna, sono collocati nella retina periferica, e entrano in funzione quando stiamo in
penombra, di notte. Quindi ci sono delle malattie dei coni in cui il pz ha un abbassamento
della vista centrale: non vede più da lontano e non vede i colori. Ci sono delle malattie
invece dei bastoncelli in cui il pz vede benissimo di giorno, però se va al cinema, o entra in
un ambiente scuro o cammina la sera in penombra, non vede nulla. E ancora, siccome
questi bastoncelli stanno pure perifericamente nella retina, servono pure per vedere
laterale, per cui il pz non vede neanche lateralmente, quindi riferisce 'professoressa ma
mentre camminavo...quando cammino sbatto', oppure 'faccio gli incidenti col motorino, la
macchina, perché non vedo le macchine che mi vengono di lato'. Quindi quando uno sente
un sintomo di questo genere deve pensare a una patologia del campo visivo periferico e
quindi dei bastoncelli. Poi ci sono i neuroni intermedi, e poi le cellule ganglionari, altro
soggetto fondamentale, perché gli assoni delle cellule ganglionari lasciano la retina e si
organizzano in nervo ottico, che conduce le informazioni dalla retina al cervello. La retina è
quindi costituita da una serie di cellule nervose che parlano tra di loro e che organizzano
l'informazione visiva per portarla attraverso il nervo ottico alla corteccia occipitale visiva.
Per osservare le malattie della retina io devo vedere il fondo oculare e devo poter
distinguere alcuni soggetti strettamente collegati a quello che abbiamo detto. La parte
centrale si chiama macula - ci sono un sacco di malattie della macula molto attuali – quindi
tutte le malattie che cadono in questa porzione si chiamano maculopatie. L'altro soggetto
è il nervo ottico, questa pallina tonda bianca è il risultato degli assoni delle cellule
WWW.SUNHOPE.IT
ganglionari che escono dal nervo ottico per arrivare al cervello. Quindi se si ammalano
queste cellule noi avremo le neuriti ottiche. Poi ci sono i vasi sanguigni, vene che sono
queste più grandi, e arterie che sono queste più sottili. Quindi tutte le malattie vascolari,
diabete, ipertensione, aterosclerosi, trombosi, ecc...si collocano in malattie dei vasi retinici.
STRUMENTAZIONE
Forse questo è meno noioso, perché questo è il pezzo di clinica oculistica che vi ho
portato qua...l'oculistica è una disciplina in cui la tecnologia fa da filtro tra il medico e il
paziente. Da noi c'è un filtro delle apparecchiature che non consente, se una persona non
è già abile ad usare gli strumenti, di accedere alle parti dell'occhio. La prima cosa che
devo fare quando un pz viene devo misurare la vista, devo sapere quel pz quanto vede.
La determinazione dell'acutezza visiva centrale si fa attraverso l'ortotipo. Molti di voi che
portano gli occhiali hanno potuto incontrare questo strumento che fa anche un po'
innervosire, non è facilissimo determinare la giusta acutezza visiva eh, perché dipende
molto dal grado di confidenza, dal transfert che c'è tra il medico e il pz, dalla luce, dallo
stato di tranquillità, le persone ansiose si preoccupano quando noi misuriamo la vista e
mettiamo le lenti, ho detto bene o no, magri la dottoressa mi sbaglia la lente quindi io non
sono stata attenta...oppure 'ma io la vedo che questa è la b però non la vedo precisa', poi
ci sono i fissati che stanno attenti a ogni piccola sfumatura...non è una cosa facile. Io ad
esempio per i ragazzini di 14 15 anni ho un assistente che mi aiuta, faccio sempre due
volte la misurazione, perché con i bambini è difficilissimo, si deconcentrano, giocano, a
volte mentono...
Questa è la tabella convenzionale, ci sono le lettere dell'alfabeto, ma ci sono pure questi
simboli, le E di Albini, sono delle E capovolte, per cui viene chiesto al pz la direzione delle
punte, in alto in basso a sx o a dx. Nella mia esperienza è molto più facile vedere con
questo sistema che con le lettere, le lettere soprattutto nella parte più bassa diventano più
difficili da discriminare. Quindi con persone che hanno bisogno di vedere benissimo
perché fanno i piloti d'aereo o altro va utilizzato questo sistema. Ma quando mi trovo di
fronte a un pz che non vede neanche il primo rigo come devo fare? Sono degli ipovedenti.
In passato e purtroppo in molti posti ancora si fa vedere la mano, quante dita sono? A 1
metro, 2m, 3m, ma non è una cosa precisa scientifica, quindi sono state introdotte nella
WWW.SUNHOPE.IT
pratica clinica queste tabelle, le tavole ETDRS. Sono delle lettere più grandi, è un altro
sistema che consente anche di valutare gli ipovedenti.
La cassetta lenti. In essa ci sono delle lenti sferiche e cilindriche, delle lenti positive e
negative. Le lenti sferiche servono a correggere i difetti tipo la miopia e l'ipermetropia. La
miopia si corregge con lenti sferiche negative, queste due file rosse qui; l'ipermetropia con
lenti sferiche positive, queste due file grigie. Partono da un potere diottrico di 0.25 fino in
genere a 20 diottrie, la miopia può essere anche più di venti ma in quel caso si combinano
(esempio una 20 più una 5). Al centro c'è un altro tipo di lenti, le lenti cilindriche, anche
queste concave o negative, oppure convesse o positive. Si usano per gli astigmatici.
Astigmatismo miopico ---------> cilindriche negative
Astigmatismo ipermetrope --->cilindriche positive
Il portalenti consente di infilare fino a 3 o 4 lenti dentro, e poiché nell'astigmatismo le lenti
cilindriche hanno degli assi, che noi dobbiamo mettere a 90, 180, 10 gradi nasale
temporale ecc, consentono anche di regolare l'asse con questi numerini che sono scritti
nella corona della lente. La misurazione della vista si fa sempre un occhio per volta, per
convenzione si comincia con l'occhio dx, quindi si mette un occlusore sull'occhio sx e si
comincia. Però come faccio a sapere se il mio pz è astigmatico? Se il mio pz ha 10 decimi,
cioè è arrivato a vedere fino alla penultima riga, si chiude lì la questione, il pz non ha
bisogno di occhiali. Ma se non ha 10 decimi per capire quale lente provare devo fare un
esame per l'astigmatismo con l'oftalmometro. Il pz appoggia la testa, deve tenere la fronte
ben appoggiata, e guardare in questo buchino dove c'è un puntino luminoso rosso.
L'oculista vede un rettangolino rosso e un altro verde. Abbiamo tre situazioni:
1) due figure, rossa e verde, regolari ---> pz non astigmatico. Le due figure si toccano ma
non si
sovrappongono.
Se invece ho due figure irregolari, una più sopra e una più sotto, oppure un po' deviate --->
pz sicuramente astigmatico.
2)
due figure non sovrapponibili ma un po' lontane ---> astigmatismo contro regola.
3)
le mire sono regolari ma si sovrappongono ---> astigmatismo secondo regola
Domanda: queste due figure rosso e verde a cosa corrispondono? Sono delle proiezioni
sulla cornea, da cui si deriva la curvatura della cornea.
WWW.SUNHOPE.IT
Naturalmente questo è un paziente ideale, che è stato molto fermo, ma vi lascio
immaginare che se il pz non tiene bene la testa poggiata qui, non ha bene l'occhio aperto,
non fissa bene la mira, certamente non è semplicissimo per noi.
C'è anche un altro strumento, che in linea di massima risolverebbe tutti i problemi,
l'altorefrattometro. E' una specie di computer che hanno anche gli ottici, che registra
direttamente il difetto visivo che il pz ha. Quindi in linea teorica è molto più facile, perché il
pz mette la testa qui, guarda sempre la mira, e alla fine esce il foglietto con il tipo di lente.
Io devo dire la verità, questo strumento non l'ho mai utilizzato, perché mi pare che finisce
tutta la filosofia e il divertimento di quando misuriamo le lenti se uno ha passione, come
tutti i lavori...[59:22 la prof inizia un discorso sull'importanza di scegliere quello che più ci
piace, di divertici , poi parla del modo in cui ha scelto di fare oculistica, il che può essere
simpatico da ascoltare ma non da trascrivere] 01:01:55 Questo strumento però devo dire
che non ha completamente sostituito l'oftalmometro o gli altri sistemi, perché soprattutto
nei bambini, o nelle persone che non collaborano molto può fare degli errori, quindi
comunque va preso come un indicazione di massima che poi va verificata. Chiaramente è
utile per uno specializzando che sta imparando perché comunque ti da un orientamento,
però va sempre fatta una verifica.
Secondo step: Diomicroscopio o lampada a fessura. E' un vero proprio microscopio. Il pz
mette la testa qui sulla mentoniera, qui c'è un braccio con un fascio di luce e qui ci sono i
sistemi ingrandenti. Che cosa si può vedere con la lampada a fessura? La congiuntiva, la
sclera, la cornea, l'iride e il cristallino, cioè il segmento anteriore dell'occhio. Anche le
palpebre e le ciglia. Oltre il cristallino non si può andare, a meno che non utilizzo una
lente, che è questa. E' una lente tedesca, quasi tutte le attrezzature oculistiche sono state
inventate da tedeschi, ed è una lente sferica positiva +90, si chiama Folk. Questa lente si
antepone alla lampada a fessura e si fa l'esame del fondo oculare. E' utilissima: è
cambiato proprio il nostro modo di poter visitare i pazienti, perché prima esistevano degli
oftalmoscopi che non davano mai una dimensione totale del fondo oculare, con i pezzi era
difficile, ma questa è veramente una meraviglia, a volte non c'è nemmeno bisogno di
dilatare la pupilla. Io per esempio nei bambini, negli adolescenti, che hanno i mezzi diottrici
trasparenti, molto spesso non dilato neanche la pupilla perché se si abbassano molto le
luci la pupilla mediamente si dilata e si riesce a vedere molto bene. Quindi si vede con
questo il nervo ottico, la macula e la retina periferica. Poi c'è la lente a tre specchi (sempre
Folk che è la marca). Questa è molto scocciante perché è una lente che va messa a
WWW.SUNHOPE.IT
contatto dell'occhio. Non vi ho detto che invece la prima lente non da fastidio al pz perché
si mette davanti all'occhio ma non tocca l'occhio, quindi non ha contatto. La lente a tre
specchi va poggiata sulla cornea, quindi bisogna mettere le gocce di anestetico, altrimenti
non è sopportabile, proprio bisogna tenerla attaccata alla cornea, e quindi molti pz hanno
grande fastidio. A che serve? Io vi dico la uso molto poco, solo quando è necessario. Può
essere necessario quando bisogna guardare in un pz glaucomatoso l'angolo camerulare.
Quindi quando voglio vedere in quella piccola zona tra iride e corpo ciliare, dove ci
possono essere le ragioni di un aumento pressorio, purtroppo devo mettere questa lente a
tre specchi. Ma la devo mettere anche in un altro caso: pz con distacco della retina.
All'ambulatorio verrà una persona che mi dirà 'non vedo più, mi è calata una tenda davanti'
oppure 'al centro vedo bene però ho tutta una tenda laterale'. Già ho capito che ha il
distacco della retina. Lo guardo con la lente di Folk (quella non a contatto) e vedrò una
zona bianca sul fondo oculare rosso, che è una zona distaccata. Il distacco di retina
perché si determina? Perché la retina si rompe! Allora per poter capire in quale punto si è
rotta la retina l'oculista ci può arrivare solo con questa lente qui (la tre specchi), perché le
rotture della retina che poi producono il distacco di retina sono tipicamente periferiche. E
perché mi interessa sapere dove si è rotta la retina? Perché il distacco della retina viene
curato attraverso una procedura chirurgica che consiste nell'andare a chiudere la rottura
che ha determinato il distacco. Per andare a chiudere io devo sapere in quale posto la
retina si è rotta e quindi andare ad impiantare un piccolo pezzettino di silicone in quel
punto per consentire il riaccollamento della rottura. Quindi la lente a tre specchi si utilizza
in caso di glaucomatosi, e nel caso in cui sospetto delle lesioni della retina molto periferica
alla quale non posso arrivare con la lente di Folk.
Domanda che non si sente – perché ci sono tre specchi, di cui uno piccolino come
un'unghia attraverso il quale si va a vedere l'angolo, un altro un poco più grande che fa
vedere la media periferia della retina, allora per esempio nel caso del distacco io vado a
vedere prima la parte più vicina. Se non trovo niente, vado a guardare nel terzo specchio
che sta proiettando l'immagine proprio nella periferia periferia, e se purtroppo le
lacerazioni stanno là è anche molto difficile entrare nella forma di distacco perché quanto
più lontano sta più è difficile fare l'intervento chirurgico.
Domanda: Che rischio c'è di lesionare, fare un danno al pz con questo tipo di lente? - Non
hai detto male...Noi usiamo un anestetico, un collirio che si chiama novesina, questa
goccia brucia poco e più o meno mantiene 5 o 6 minuti di anestesia topica. Ci sono dei pz
WWW.SUNHOPE.IT
che sono sensibilissimi con gli occhi, per cui solo avvicinarsi crea fastidio. Però se un pz
non è così sensibile, in fondo con l'anestetico non sente niente. Mi è capitato anche che
qualche pz ha avuto una crisi vagale, perché con la stessa pressione di questa lente
l'emozione può determinare uno svenimento, una vera e propria crisi vagale. A volte si
mettono anche dei gel per evitare questo contatto...posso danneggiare un po' l'epitelio
della cornea, però se ho la mano delicata, alla fine non gliela faccio tenere per molto
tempo, grossi fastidi non ci sono. Però vale sempre la scelta che uno deve fare queste
cose quando serve, tutte le indagini devono essere mirate ad avere una risposta che poi
deve essere contestualizzata nella problematica del pz.
Tonometro ad applanazione, o di Goldmann, dall'oculista che lo ha inventato. Questo
apparecchio serve per misurare la pressione dell'occhio. Ancora una volta ci serve la
lampada a fessura, perché questo strumento ha questa base metallica che si incastra sul
braccio della lampada a fessura. Poi c'è questa rotellina che va da 0 fino a 7, che misura
in mmHG la pressione delll'occhio. In genere si colloca a 10 mmHg, che è un valore
intermedio. La pressione oculare è molto variabile, mediamente non supera i 21 22
mmHg, più o meno si colloca tra 10 e 20 mmHg. Questo invece è il momento, è un cono,
che va a planare sulla cornea. Dopo aver messo le gocce di anestetico al pz (perché se no
si sentirebbe toccare e chiuderebbe l'occhio) devo fare un contatto dello strumento sulla
cornea. Sulla base di questo contatto io vedrò delle mire luminose che allineerò, e dal
modo in cui le allineo misurerò il valore, cioè girerò questa rotellina fino a quando quelle
linee luminose non le vedo in un certo modo, allineate, e leggerò il valore. Questo è l'unico
strumento scientificamente validato, ci sono poi altri tonometri che non sono validati, fanno
fare molti errori...Vedete qui c'è una specie di guida che ci consente di far andare avanti e
indietro lo strumento, quindi noi piano piano...prima facciamo mettere la pz con la testa
appoggiata, allineata: per vedere se si è messa bene con la testa bisogna allineare
l'occhio, vedete questa lineetta nera qua, è una guida, per dire che è messa bene
l'altezza,quindi l'occhio deve essere all'altezza di questa linea, altrimenti noi questa
mentoniera la possiamo far salire o scendere a seconda della grandezza della testa della
persona. Quindi mettiamo l'anestetico, facciamo accomodare la pz, allineiamo l'occhio, le
diciamo che deve stare ferma con l'occhio aperto, non sbarrato, normale aperto, e la fronte
appoggiata, a quel punto con questa guida qui andiamo avanti fino a portare questo
piccolo cono sulla cornea. Nel momento in cui abbiamo toccato la cornea andiamo a
guardare le mire, le allineiamo girando quella rotellina, e leggiamo il valore. Non è una
cosa facilissima, è una cosa che si acquisisce piano piano con l'esperienza, si fa senza
WWW.SUNHOPE.IT
andare troppo oltre, perché se vado troppo oltre posso sopravvalutare la pressione, come
anche se io tocco troppo poco posso sottovalutarla. [la prof ora disegna le mire alla
lavagna, sono due linee curve]. Se vado troppo addosso all'occhio questa linea non sarà
della stessa grandezza di quest'altra, magari questa è più doppia e questa è più sottile,
quindi per essere sicura che sto misurando bene, le due linee che vado a leggere devono
essere della stessa dimensione e devono combaciare, non devono sovrapporsi. E' ovvio
che degli errori nella valutazione della pressione oculare li possiamo fare anche in base
allo spessore della cornea, da cui noi deriviamo il valore, perché tutta questa tonometria si
basa sulla planazione sulla cornea. Ci sono per esempio i miopi elevati che tendono ad
avere una cornea molto sottile. Quando la cornea non è di spessore normale, che è
intorno ai 500 micron, io posso sottovalutare la pressione. Quindi può capitare che i miopi
elevati hanno il glaucoma e l'oculista non se ne accorge. Allora quando ci si trova di fronte
a persone con difetti di rifrazione elevati, o molto miopi, o molto ipermetropi, o con
malformazioni, è buona cosa misurare lo spessore della cornea. Si misura con una tecnica
che si chiama pachimetria, con il pachimetro. Se lo spessore della cornea è maggiore di
quello normale, io sopravvaluterò di molto la pressione. Allora ci sono delle tabelle di
conversione che mi dicono ad esempio se la cornea è 650 tu devi togliere dal valore che
leggi -6, -7, -8. Oppure, pz molto miope, pressione normale, però mi viene il dubbio, fammi
andare a vedere questo di spessore quanto ha, vado a vedere e ha magari uno spessore
sottilissimo, di 400, mi è capitata una pz, operata di chirurgia reftrattiva, in cui bisognava
aggiungere +9! Quindi era 18 +9 = 26, e quindi la pz ha il glaucoma e io non me ne ero
accorta. Lo spessore della cornea è quasi sempre normale eh, però in alcuni casi in cui
non siamo sicuri, o ci troviamo di fronte un pz che ha avuto interventi alla cornea, si è tolto
gli occhiali con la chirurgia refrattiva, o ha avuto cicatrici ecc, e quindi immaginiamo che la
cornea non è tanto normale, dobbiamo misurare lo spessore e applicare i fattori di
conversione.
Fluoroangiografo. Adesso abbiamo lasciato la lampada a fessura, con la quale abbiamo
esaminato tutto l'occhio fino al fondo oculare. La fluoroangiografia consente di valutare i
vasi della retina, e quindi di studiare tutte le malattie della retina su base vascolare. C'è un
monitor in cui si segue l'occhio, in quel caso quella è un immagine soltanto della retina,
fondo oculare, nervo ottico e la macula, questo è per capire se si è a fuoco e dove si sta
guardando, attraverso n monitor si capisce dove si sta, si vede il nervo ottico, la macula, le
vene, queste più scure, e le arterie. L'esame si effettua con mezzo di contrasto, quindi si fa
prendendo la vena al pz e iniettando la fluoresceina sodica, un colorante che finisce nei
WWW.SUNHOPE.IT
vasi retinici e ci fa studiare se ci sono trombosi, essudati, emorragie. Quindi va fatto con
l'anestesista a fianco, i soggetti allergici devono fare la preparazione, non è proprio una
cosa facilissima.
Perimetro. Questa è una cosa che agli esami proprio vi perdete quando sono delle cose
facilissime. Perimetro di Goldmann. Consente di effettuare una perimetria manuale, cioè
un esame del campo visivo manuale. Il campo visivo è la porzione di spazio che i nostri
occhi vedono. Tutto lo spazio che riesco a vedere se guardo dritto. In alcuni casi, quando
si sospettano alcune malattie bisogna misurare il campo visivo dei pz per capire se è
normale, potrei scoprire che in questo pezzo di campo visivo non vede, oppure vede bene
ma non vede sotto, quindi come si misura? Attraverso questa cupola, il pz mette qui la
testa, gli si fa vedere una lucina che si proietta a 360 gradi, e quindi l'ortottista che è la
figura, l'assistente che ci aiuta, disegna il perimetro del campo visivo, cioè l'area che quel
pz riesce a vedere. L'esame si effettua al buio, il pz deve guardare una lucina e premere
un bottoncino quando la vede. Sulla base delle risposte l'ortottista poi unisce i punti. Alla
fine abbiamo un tracciato di questo genere. Un campo visivo normale è di circa 60 gradi.
Poi ci sono delle persone che hanno un campo visivo più stretto, possono arrivare ai 20 30
gradi, poi ci sono pure persone che purtroppo hanno proprio un campo visivo così, di 10
gradi, guardano come in un buco di una serratura. E sono quelli che hanno la retinite
pigmentosa, malattie che studieremo, oppure glaucomi in fasi avanzate, ecc. Poi c'è un
secondo tipo di campo visivo, il campo visivo computerizzato. Quindi 2 tipi di perimetria:
perimetria manuale, che serve a definire quant'è grande il campo visivo, lo usiamo nella
retinite pigmentosa, nei casi in cui sospettiamo delle patologie del nervo ottico che non ci
fanno vedere metà retina. Il campo visivo computerizzato invece misura solo la parte
centrale, la macula, della sensibilità. Quindi ci dà un'informazione non di quanto è grande
il nostro campo visivo e di quanto io vedo laterale, ma di come vedo nella parte centrale.
Quindi con la perimetria computerizzata si effettua lo studio del glaucoma.
Manuale --->limiti periferici
Computerizzata --->parte centrale della retina, quindi macula e nervo ottico
Chiaramente sono due esami soggettivi, quindi dipendono molto dalla collaborazione del
pz. Quello computerizzato ci dice pure quanti errori per esempio può fare il pz, quindi se
l'esame è affidabile oppure no. C'è anche un effetto apprendimento, quindi in genere
quando lo fanno per la prima volta l'esame non esce tanto bene, ma poi rifacendolo va
WWW.SUNHOPE.IT
meglio. Questo è un computerizzato, ad esempio questo pz, vedete questi puntini neri? In
questa zona non vede, ha degli scotomi centrali. Quindi ci consente di fare diagnosi di
maculopatia o di glaucoma.
OCT. Macchina tedesca. L'unica innovazione reale di grandissima utilità. Senza mezzo di
contrasto, senza dilatare la pupilla, quindi non si da proprio fastidio al pz, ci consente di
avere una stratificazione della macula. Questa è la fovea, questa è tutta la macula, e ci
dice strato per strato se ci sono delle alterazioni, quindi è utilissima in tutte le patologie
della macula. Ed ha in grande misura soppiantato la fluoroangiografia. Quindi da quando è
stato messo in commercio questo strumento la fluoroangiografia retinica (quella per le
patologie vascolari) l'abbiamo limitata solo a pochissimi casi, ai diabetici, a quelli che
devono fare il laser, ma nella gran parte dei casi utilizziamo questo strumento. E' molto
facile, il pz si appoggia qui, guarda una piccola crocetta verde nello strumento e l'oculista
vede in diretta il punto che sta osservando e la relativa quasi stratificazione.
Esempio di fluoroangiografia. I vasi della retina sono diventati bianchi, sono quelli dove c'è
il colorante dentro, queste sono le vene, questo pz ha una trombosi in questa vena, qui noi
vediamo tutto questo colorante che uscito dal vaso retto che quindi si accumula.
Alla fine c'è una cazziata a quelli in fondo che si sono alzati senza che la lezione era finita,
la prof si è offesa.
Libro nuovo consigliato a cui hanno partecipato anche i nostri prof:
Clinica dell'apparato visivo - editor: Cimontato Azzolini - casa editrice: Masson
Sbobinata da Danilo Rubino
WWW.SUNHOPE.IT
OCULISTICA 05/03/2015
BLEFARITI E CONGIUNTIVITI
Prof. Rossi
A cura di F. Giordano
Anatomia-fisiologia delle palpebre: sono delle formazioni muscolo-fibrose che hanno il
compito di
proteggere il bulbo oculare da microtraumi
distribuire il film lacrimale: è una cosa fondamentale perché la cornea è ricca di
terminazioni nervose, ma è priva di vasi (al fine di preservarne la trasparenza),
pertanto l’imbibizione degli strati corneali è affidato al film lacrimale ed affinché
questo sia uniformemente distribuito sulla cornea è necessario che la funzione delle
palpebre sia preservata.
Dal punto di vista anatomico le palpebre sono costituite da:
porzione muscolare: formata dal muscolo orbicolare, muscolo di Muller e
dall’elevatore della palpebra superiore.
porzione fibrosa: formata dal tarso e dal setto orbitale
Le palpebre inferiore e superiore si uniscono a livello delle due zone di congiunzione
angolare che vengono dette canto interno e canto esterno che, insieme con il resto del bordo
palpebrale, concorrono alla formazione della rima palpebrale. A livello del canto interno
abbiamo la caruncola. Tutta la rima palpebrale è rivestita dalle ciglia che si fermano un po’
prima del canto interno. Al davanti delle ciglia ci sono le aperture dei dotti delle ghiandole
del Meibomio, di Zeiss e di Moll che sono fondamentali poiché producono e secernono
sostanze proteiche e lipidiche che entrano nella costituzione del film lacrimale. Ogni
sostanza del film lacrimale ha una funzione, ad esempio le sostanze lipidiche sono
importanti poiché assicurano la permanenza del film lacrimale a livello corneale, pertanto se
abbiamo un deficit della produzione della componente lipidica avremo una riduzione
dell’imbibizione corneale ed una maggiore esposizione della stessa ad infezioni.
Quando abbiamo un’alterazione dell’innervazione dei muscoli palpebrali possiamo avere
un’alterazione della chiusura delle palpebre e, di conseguenza, una sovraesposizione della
cornea con insufficienza di film lacrimale che può essere responsabile di occhio secco
patologico. L’occhio secco può complicarsi con infezioni che possono portare a cheratiti,
ulcere e nei casi più gravi alla perforazione della cornea.
Blefariti:
definizione: si definisce blefarite un processo infiammatorio a livello del bordo
palpebrale che può essere acuto o cronico. Le blefariti spesso si associano a
congiuntivite (considerata la continuità tra le due strutture che favorisce la diffusione
del processo infiammatorio), logicamente la congiuntiva più frequentemente
interessata non è la congiuntiva bulbare, bensì quella tarsale. Possono essere di tipo
squamoso, ulcerativo e da parassiti.
epidemiologia: è difficile definire il quadro epidemiologico delle blefariti, poiché è
una patologia estremamente diffusa che frequentemente si presenta in forma cronica
nei pz. con età>65 anni. Rappresenta la patologia palpebrale più diffusa.
eziopatogenesi: non vi è una vera e propria eziopatogenesi, ma vi sono dei fattori
scatenanti quali possono essere il freddo, il caldo, il vento, il fumo di sigaretta e sono
molto più a rischio di blefarite pazienti che hanno disturbi metabolici e pazienti.
ipermetropi e/o astigmatici. Nell’infanzia la causa più frequente è la scarsa igiene e la
WWW.SUNHOPE.IT
maggiore propensione a toccare la rima palpebrale o le ciglia con le mani sporche,
ragion per cui le blefariti si riscontrano più frequentemente nei bambini rispetto agli
adulti.
diagnosi: si fa attraverso la lampada a fessura che è un biomicroscopio che si può
utilizzare o in retroilluminazione, oppure con una angolazione di circa 45°. La luce
non è diretta (11.55 – 12.08 incomprensibile, ndr), ma è come se provenisse non di
fronte ma da un’angolazione di circa 45°. In questo modo, noi riusciamo a vedere le
strutture anteriori dell’occhio. La prima struttura che andiamo ad osservare con
questo strumento è la rima palpebrale, dunque cosa vedremo? Iperemia, dilatazione
dei capillari, desquamazione del bordo palpebrale, ispessimento del bordo palpebrale
e caduta con riduzione delle ciglia. A livello della rima palpebrale e tra le ciglia si
osserva la formazione di una sostanza formata dal processo desquamativo della rima
palpebrale. A causa dello stretto contatto con la congiuntiva spesso si accompagna a
congiuntivite più spesso tarsale, ma anche bulbare.
segni/sintomi: il processo flogistico è responsabile dello spostamento del puntino
lacrimale che si trova a livello del canto interno dell’occhio (al termine della rima
palpebrale e prima della caruncola) che serve a drenare le lacrime una volta che
queste hanno svolto la loro funzione detergente. Il puntino lacrimale rappresenta il
foro d’ingresso al dotto naso-lacrimale, pertanto, se vi è una modificazione della
normale struttura di tale puntino le lacrime non potranno essere drenate e
fuoriusciranno dalla rima palpebrale inferiore (lacrimazione copiosa). Il paziente
presenta prurito a causa delle squame che si formano, bruciore e sensazione di corpo
estraneo, sintomatologia quindi molto simile a quella della congiuntivite allergica. Le
complicanze possono essere la formazione di piccole ulcere, il sinblefaron
(formazione di aderenze tra la congiuntiva bulbare e la palpebra), una …(16.28
termine incomprensibile, ndr) ed il calazio. Il calazio consiste in una ostruzione dei
dotti delle ghiandole di Meibomio causata dal materiale desquamativo che si forma
in corso di blefarite che determina un processo infiammatorio con formazione di una
cisti a livello della rima palpebrale.
terapia medica : principalmente si basa sulla pulizia della rima palpebrale. Il paziente
va istruito alla pulizia meccanica della rima palpebrale per la rimozione delle squame
che non va eseguita con troppa forza. Si usano pomate antibiotiche per prevenire
sovrainfezioni batteriche, impacchi caldi con garze ed in alcuni casi vitamina A ed
ossido di mercurio. Il calazio viene trattato dapprima con una terapia topica (colliri,
pomate, antibiotici, cortisonici), ma se questa non risulta efficace si ricorre
all’intervento chirurgico per l’asportazione della cisti, inoltre, quando la cisti è molto
voluminosa e palpabile al tatto si passa quasi sempre direttamente alla chirurgia, se
invece la capsula della cisti non si è ancora formata si può ancora trattare con la
terapia medica.
terapia chirurgica:
o calazio: si incide la cute al di sopra della cisti fino ad arrivare a livello della
cisti stessa, si scolla la cute sia al di sopra che al di sotto della cisti e o si tenta
di asportare totalmente la cisti senza romperla, oppure, nel momento in cui la
cisti si apre e fuoriesce il materiale purulento, si svuota la cisti del suo
contenuto. Si disinfetta mediante betadine e si sutura. L’intervento dura
mediamente 10 minuti e viene effettuato in anestesia locale mediante
iniezione sottocutanea di lidocaina.
WWW.SUNHOPE.IT
Blefarocalasi: condizione di lassità della cute della palpebra superiore che, oltre ad un
problema estetico, può determinare un problema funzionale per invasione dell’area ottica. Si
decide qual è il tessuto da asportare e si incide la cute mediante taglio a losanga (in modo da
evitare l’ectropion), viene rimossa la cute in eccesso, si scolla tutta la cute attorno al taglio
effettuato per poi suturare con punti staccati non riassorbibili che dopo una decina di giorni
vengono rimossi.
Ectropion: estroflessione della palpebra (più frequentemente inferiore) che determina
esposizione della congiuntiva tarsale. Questa condizione è responsabile di una alterazione
del drenaggio lacrimale che si manifesta con epìfora (stravaso di lacrime dal sacco
congiuntivale) e lagoftalmo (accumulo di lacrime tra bulbo e palpebra). Questa condizione
viene trattata chirurgicamente.
Congiuntiviti:
definizione: processo infiammatorio a carico della congiuntiva che può essere acuto o
cronico.
eziopatogenesi: può essere
o infettiva
o allergica
o irritativa
diagnosi: si fa con la lampada a fessura (o biomicroscopio) con la luce non puntata in
maniera diretta, ma con un angolo inferiore ai 45° che ci permette di esplorare le
varie strutture del globo oculare spostandoci con lo strumento in senso posteroanteriore (la luce diretta ci permetterebbe di esplorare solo il globo oculare),
chiaramente, dovendo esplorare in questo caso la congiuntiva mi sposterò verso
l’esterno, ma se dovessi ad esempio esplorare l’iride dovrei spostarmi in avanti
mediante la manopola della lampada a fessura. Oltre che con il sussidio degli
strumenti, la diagnosi è anche clinica e si avvale dell’esplorazione della congiuntiva
tarsale: per quella inferiore basta tirare un po’ in giù la rima palpebrale, per quella
superiore va invece fatta l’eversione e questa manovra è molto importante nelle
congiuntiviti allergiche e, spesso, nelle congiuntiviti determinate dai corpi estranei
(es. lenti a contatto) che vanno frequentemente ad incarcerarsi a livello della
congiuntiva tarsale della palpebra superiore.
sintomi: il paziente riferisce bruciore, sensazione di corpo estraneo, prurito,
sensazione di peso e di calore e raramente fotofobia (quest’ultima si ha quasi sempre
nelle cheratiti). Un altro sintomo che il paziente raramente può avvertire è una
alterazione dell’acutezza visiva, ma se il paziente giunge a visita con una chiara
alterazione dell’acutezza visiva bisogna sospettare una cheratite, infatti, la riduzione
dell’acutezza visiva si ha nel momento in cui vi è alterazione della trasparenza dei
mezzi diottrici e la congiuntivite può incidere sul visus solo se il processo
infiammatorio della congiuntiva va ad alterare il film lacrimale (che va considerato
un mezzo diottrico e deve pertanto essere trasparente), quindi, nella congiuntivite se
è presente una alterazione del visus questo fenomeno sarà di gran lunga inferiore
rispetto a quello che si verifica nel paziente con cheratite. Nella cheratite, inoltre, si
osserva anche una opacizzazione della porzione della cornea in cui c’è infezione che,
se localizzata a livello della zona ottica, comporta una riduzione importante del visus.
In conclusione, se il paziente giunge all’osservazione per una forte riduzione del
WWW.SUNHOPE.IT
visus bisogna orientarsi verso una cheratite, ma se riferisce bruciore, prurito,
sensazione di corpo estraneo e una iniziale alterazione della visione che migliora con
l’ammicamento (per pulizia del film lacrimale) allora bisogna orientarsi verso una
congiuntivite. Il prurito è più caratteristico di congiuntivite allergica, la sensazione di
corpo estraneo è un sintomo caratteristico della congiuntivite allergica e virale perché
è in queste due forme che si formano le papille o i follicoli.
segni: iperemia congiuntivale (non abbiamo più quel colorito biancastro che si
osserva normalmente al di sotto della congiuntiva, ma è francamente rossa), gonfiore,
lacrimazione, edema congiuntivale, possiamo avere la presenza di papille e/o follicoli
(chiaramente solo a livello della congiuntiva tarsale, a livello bulbare queste
formazioni sono assenti), presenza di materiale purulento o formazione di membrane.
I primi quattro segni (iperemia, gonfiore, lacrimazione ed edema) sono i più frequenti
specie nelle forme batteriche ed allergiche, la presenza di papille (che
sostanzialmente sono dei follicoli più larghi e più piatti) sono molto più comuni nelle
congiuntiviti allergiche, mentre i follicoli sono molto più caratteristici delle forme
virali. Una produzione muco-purulenta ci orienta verso una forma batterica, una
produzione acquosa ci indirizza verso una forma virale. Le membrane/pseudomembrane si realizzano in quelle congiuntiviti virali che non vengono debellate in
poco tempo e vanno a formarsi tra la congiuntiva tarsale e quella bulbare e vanno
rimosse meccanicamente.
terapia: è fondamentale intervenire al meglio nelle forme acute poiché, se non viene
risolto il problema nei primi attacchi acuti, la patologia può cronicizzare divenendo
molto più difficile da trattare e determinando, sebbene non sia una patologia molto
invalidante, un fastidio persistente al paziente
o forme batteriche: la terapia è sistemica e topica nel caso in cui abbiamo una
forma severa, altrimenti, come accade nel 90% dei casi, risolviamo il
problema soltanto con una terapia topica. La terapia topica nel caso di una
congiuntivite di tipo batterica è a base di antibiotici ad ampio spettro, ma se
notiamo che il processo infiammatorio è molto marcato diamo
un’associazione antibiotico+cortisonici. E’ fondamentale che il paziente venga
monitorato perché il cortisone somministrato per via topica ha un
assorbimento sistemico pressocchè nullo, ma a livello oculare può essere
responsabile di cataratta e di un incremento della pressione endoculare che
può portare al glaucoma. Esistono colliri che contengono antibiotici e
cortisone al fine di migliorare la compliance del paziente. Nel caso in cui
facciamo soltanto la terapia antibiotica possiamo dilazionare l’intervallo tra i
controlli del paziente perché non stiamo utilizzando cortisonici.
o forme virali: nel caso in cui ci troviamo di fronte ad una congiuntivite virale
una vera e propria terapia non c’è, ma possiamo utilizzare pomate o colliri di
aciclovir che, lì dove necessario, può essere somministrati anche per via
endovenosa. Nelle forme virali il paziente va controllato con frequenza
maggiore perché frequentemente contagiano l’altro occhio, i familiari e
soprattutto possono complicarsi con la cheratite che è una patologia molto più
grave in quanto può portare a modificazioni della trasparenza corneale e
deficit visivi che, se non trattati in tempo, possono diventare irreversibili.
o forme allergiche: la terapia si basa su colliri antistaminici, ma se ci
accorgiamo di una iperemia ed edema importante associamo agli antistamici
dei colliri a base di cortisone. Molto spesso i pazienti allergici possono avere
WWW.SUNHOPE.IT
una congiuntivite stagionale, pertanto, affinché la patologia non cronicizzi, si
preferisce in molti casi prevenire la congiuntivite somministrando prima della
primavera antistamici sia per via sistemica che per via topica, ma nella
maggior dei casi la via topica è più che sufficiente.
diagnosi differenziale: l’iperemia generale della congiuntiva bulbare è tipica della
congiuntivite, ma nel momento in cui abbiamo iperemia che si localizza soprattutto
attorno alla cornea, precisamente a livello del limbus sclero-corneale, si parla di
iniezione pericheratica che è tipica della cheratite. E’ fondamentale, per le
implicazioni di cui abbiamo detto sopra, capire quando ci troviamo di fronte ad una
cheratite.
WWW.SUNHOPE.IT
UVEITI
L’uvea è la tonaca vascolare dell'occhio e ha principalmente una funzione vascolare e quindi di
nutrimento del bulbo oculare.
È divisa anatomicamente in tre porzioni, che in senso antero-posteriore sono: iride, corpo
ciliare, coroide.
E’ una struttura di derivazione sia neuroectodermica sia mesodermica. La porzione
Neuroectodermica è costituita dai muscoli dell’iride, dal corpo ciliare e dall’epitelio pigmentale
del corpo ciliare. Quella Mesodermica fornisce lo stroma uveale.
L’iride, di colore variabile, è situata posteriormente alla cornea e davanti al cristallino ed è
perforata dalla pupilla; la sua funzione è di regolare la quantità di luce che entra nell’occhio
attraverso le variazioni di diametro pupillare.
Il corpo ciliare inizia in corrispondenza della giunzione sclerocorneale, la sua porzione anteriore
si attacca alla parte periferica dell'iride, e posteriormente si estende sino all'ora serrata. La
parte principale del corpo ciliare è costituita da un anello muscolare e cioè il muscolo ciliare che
si proietta verso l'interno dell'occhio, ed è rivestito da un epitelio ripiegato su se stesso a
formare delle creste, definite processi ciliari, sulle quali si inseriscono i legamenti sospensori (o
fibre zonulari) del cristallino. Il corpo ciliare ha due funzioni: la prima è di secernere l’umore
acqueo mentre la seconda funzione è quella di regolare le dimensioni del cristallino e quindi
assolve alla funzione dell’accomodazione.
La coroide è una membrana sottile situata tra la sclera e la retina e si estende dall'ingresso del
nervo ottico all'ora serrata della retina. La sua funzione è quella di nutrire la componente
esterna della retina che è rappresentata essenzialmente dall’epitelio pigmentato retinico e dai
fotorecettori. L’apporto ematico alla coroide è fornito dalle arterie ciliari anteriori e posteriori
invece il deflusso venoso è garantito quasi totalmente da quattro vene vorticose, ma anche
dalle vene ciliari anteriori e posteriori.
All’interno del bulbo oculare ritroviamo due spazi e cioè la camera anteriore, la camera
posteriore e la camera vitreale.
La camera anteriore è delimitata anteriormente dalla faccia posteriore della cornea,
posteriormente dalla superficie anteriore dell’iride e dalla superficie anteriore del cristallino che
appare attraverso il foro pupillare.
La camera posteriore è delimitata perifericamente dai processi ciliari, anteriormente dalla
faccia posteriore dell’iride, posteriormente dalle fibre zonulari.
La camera vitreale occupa lo spazio compreso tra cristallino, in avanti, e la retina lateralmente
e indietro.
Nella camera anteriore e nella posteriore circola l’umor acqueo mentre nella camera vitreale è
contenuto il corpo vitreo.
L’uveite è un processo infiammatorio a carico dell’uvea, di tutta o parte dell’uvea.
Le cause dell’uveite sono essenzialmente:
- cause infettive primitive intraoculari
- cause traumatiche
- o dovute ad affezioni autoimmuni che possono essere primitive o secondarie
Le uveiti clinicamente vengono classificate in:
- uveiti anteriori
- uveiti intermedie
- uveiti posteriori
- panuveiti o forma diffusa
Questa è solo una classificazione clinica perché queste strutture sono contigue tra loro quindi
un’irite grave, per un coinvolgimento secondario del corpo ciliare, da’ luogo ad una iridociclite
WWW.SUNHOPE.IT
così come un coinvolgimento coroidale importante può avere la partecipazione anche dell’uvea
anteriore.
In base al decorso distinte in acute, con esordio improvviso e durata limitata con durata
inferiore a 3 mesi, e croniche, persistenti e molto più frequenti delle forme acute perché
tendono a recidivare entro tre mesi dalla sospensione della terapia.
Per uveite anteriore intendiamo i processi infiammatori che interessano l’iride fino alla pars
plicata. La pars plicata è una porzione del corpo ciliare in cui prendono inserzione le fibre del
cristallino. Clinicamente le uveiti anteriori prendono il nome d’iriti (infiammazione dell’iride) o
d’iridocicliti (l’iridociclite è l’infiammazione dell’iride e del corpo ciliare e si differenzia dall’irite
per la presenza di cellule nel vitreo anteriore)
Le uveiti intermedie che riguardano essenzialmente la pars plana, che segue la pars plicata,
(corrisponde alla zona in cui le pliche del corpo ciliare non sono più visibili) fino alla retina
periferica. Clinicamente parliamo di pars planiti o di retiniti periferiche.
Le uveiti posteriori sono quelle forme infiammatorie localizzate posteriormente rispetto alla
base posteriore del corpo vitreo.
Le panuveiti sono forme in cui viene ad essere interessata l’intera retina
Gli aspetti clinici delle uveiti possono variare a seconda della sede dell’infiammazione,
dall’intensità dell’infiammazione ma anche dagli esiti che l’infiammazione lascia.
SINTOMI
Per uveite anteriore intendiamo i processi infiammatori che interessano l’iride fino alla pars
plicata. La pars plicata è una porzione del corpo ciliare in cui poi prendono inserzione le fibre
del cristallino. Clinicamente le uveiti anteriori prendono il nome d’iriti (infiammazione dell’iride)
o di iridocicliti (l’iridociclite è l’infiammazione dell’iride e del corpo ciliare e si differenzia
dall’irite per la presenza di cellule nel vitreo anteriore)
L’uveite anteriore è distinta in acuta e cronica. La forma acuta è la più frequente e si manifesta
con un esordio improvviso, dolore profondo e in forma generalmente unilaterale. È
responsabile del 75% dei casi, con esordio improvviso e durata inferiore ai 3 mesi. È
caratterizzata da un’intensa fotofobia, dolore e da arrossamento, diverso però dal caratteristico
WWW.SUNHOPE.IT
arrossamento da infezione congiuntivale che coinvolge la parte esterna dell’occhio; nell’uveite
l’infiammazione è pericheratica, con maggiore interessamento della cornea e minor
coinvolgimento della congiuntiva (esattamente il contrario di quanto accado nelle
congiuntiviti). Si osserva la cosiddetta iniezione ciliare. Il dolore riferito è diverso da quello
congiuntivale; mentre il dolore delle congiuntiviti è un dolore da corpo estraneo, quello delle
uveiti è profondo che ha origine nella regione peri o retro bulbare.
Dal punto di vista sintomatologico le uveiti anteriori sono caratterizzate dalla comparsa in
pochi giorni di un dolore profondo, di fotofobia.
Le uveiti anteriori acute non comportano quasi mai un’alterazione dell’acuità visiva. Diciamo
quasi mai perché dall’intensità dell’infiammazione stessa dipende la perdita di trasparenza dei
mezzi diottrici, che sono, in senso antero-posteriore, la cornea, l’umore acqueo, il cristallino e
il corpo vitreo.
I segni obiettivi dell’infiammazione nelle uveiti anteriori sono:
- l’iniezione pericheratica, legata all’anastomosi esistente tra la circolazione a livello del corpo
ciliare e la circolazione della congiuntiva. L’anastomosi fa si che l’infiammazione dall’interno
dell’occhio coinvolga secondariamente le strutture oculari.
Quindi mentre nella congiuntivite voi vedete la congiuntiva bulbare completamente rossa,
nell’uveite acuta vedete un’iniezione pericheratica, cioè i vasi che sono in prossimità del
limbus, infiammati.
- essudazione in camera anteriore. L’umore acqueo normalmente è limpido ed otticamente
vuoto all’esame con lampada a fessura. Nelle uveiti anteriori la sua trasparenza e
composizione vengono alterate dalla presenza in camera anteriore di cellule infiammatorie e
materiale proteinaceo. La presenza di questi in camera anteriore è responsabile dell’effetto
Tindal che evidenzieremo con la lampada a fessura; questo effetto è paragonabile all’effetto
di un raggio luminoso che penetra in una stanza buia dove c’è polvere. Quindi l’effetto Tindal
lo rileviamo quando c’è un’infiammazione a carico del segmento anteriore dove gli elementi
infiammatori ci appaiono come pulviscolo nell’umore acqueo. Le cellule infiammatorie si
accumulano anche a livello delle cellule corneali e vengono definite accumuli “a grasso di
montone”
- possiamo osservare la comparsa di “sinechie”, cioè di aderenze che si formano tra il bordo
pupillare e la faccia anteriore del cristallino. Si evidenziano bene quando si somministra il
midriasico.
L’infiammazione può essere tale da causare non solo un’alterazione della colorazione
dell’iride, ma anche un’aderenza del colletto pupillare, a 360 gradi, alla faccia anteriore del
cristallino. Questa condizione viene definita defusione(??) pupillare. La pupilla è
completamente attaccata alla faccia anteriore del cristallino.
Nelle forme gravi di uveite anteriore, l’infiammazione è tale da comportare una
partecipazione anche del corpo ciliare e in questo caso si ha una grossa produzione di fibrina
da parte del corpo ciliare con conseguente formazione di una vera e propria membrana che
tende a coprire il forame pupillare e ciò causa una forte caduta del visus ed inoltre è anche
causa di aumento della pressione intraoculare, perché questa membrana impedisce lo
scambio di umore acqueo tra il segmento posteriore, dove è presente il corpo ciliare dove
viene prodotto l’umor acqueo, e il segmento anteriore dove sono presenti le vie di deflusso.
- noduli iridei dovuti alla deposizione di cellule infiammatorie a livello irideo. A seconda della
loro localizzazione parleremo di noduli di Koeppe (si legge coppe) e di Busacca.
I noduli di Koeppe sono localizzati sul bordo pupillare, mentre i noduli di Busacca sono
localizzati sulla superficie anteriore dello stroma irideo.
Dal punto di vista sintomatologico nelle uveiti posteriori non c’è quasi mai comparsa di
dolore. Molto spesso il pz può riferire miodesopsie, cioè la comparsa di corpi mobili nel campo
visivo, che corrispondono alla presenza nel corpo vitreo di cellule infiammatorie o di elementi
WWW.SUNHOPE.IT
infiammatori nell’umore acqueo. Quando vi è una coroidite che coinvolge la retina nella sua
porzione maculare, il pz riferisce uno scotoma centrale, cioè una macchia scura nel campo
visivo. Le uveiti posteriori, a differenza di quelle anteriori, sono caratterizzata dalla riduzione
dell’acutezza visiva, che può essere anche molto pronunciata se vi è un focolaio flogistico in
corrispondenza o vicino alla macula o alla papilla ottica. Una riduzione dell’acuità visiva può
essere anche falsata nelle uveiti dalla formazione di una cataratta, dallo sviluppo di glaucoma o
dall’edema maculare cistoide.
Questi sono gli unici sintomi di un interessamento posteriore.
Non sempre le sintomatologie sono ben distinte, in genere l’interessamento posteriore può
seguire un interessamento anteriore.
Un’indagine d’elezione per poter fare diagnosi di uveite posteriore è l’angiografia a
fluorescenza o fluorangiografia. Questa è un’indagine invasiva che si ottiene attraverso
iniezione di fluoresceina (mdc), la quale, a livello dei vasi retinici, da’ luogo ad una dispersione
di fluorescenza soprattutto da parte delle vene. Ciò indica la partecipazione di queste vene al
processo flogistico. Questa indagine permetteva, fino a qualche tempo fa, di fare diagnosi di
edema maculare cistoide, il quale era una delle complicanze che determinava riduzione
marcata dell’acutezza visiva. Oggi viene sostituita da un’altra tecnica non invasiva : l’OCT ,
che, attraverso l’emissione di luce nel range del visibile, riesce ad eseguire, tramite una
elaborazione computerizzata, la struttura retinica con aspetto di definizione istologica. Quindi
vedremo la retina in tutti i suoi strati.
Le uveiti intermedie interessano quella porzione di camera posteriore subito dopo la pars
plicata che prende il nome di pars plana quindi parliamo delle pars planitis.
Questa forma di uveite coinvolge soprattutto i soggetti giovani.
La sintomatologia è legata soprattutto alla presenza dei corpi mobili del vitreo e da
annebbiamento visivo.
La malattia è bilaterale, anche se è asimmetrica, cioè inizialmente tende a manifestarsi in un
occhio e poi nell’altro.
Il processo infiammatorio coinvolge in particolare i vasi venosi periferici, quindi con
l’angiografia a fluorescenza vedremo la perdita di fluorescenza a livello dei vasi retinici
periferici.
Non è rara l’associazione di edema maculare cistoide e di edema del disco ottico.
Anche se la malattia tende a durare qualche anno, la prognosi in genere è quasi sempre
buona.
La riduzione della vista si osserva raramente e quasi sempre quando la malattia tende a
prolungarsi dopo i due anni e il coinvolgimento della periferia retinica avviene per il
coinvolgimento dei vasi maculari, per lo sviluppo di opacità midriatica persistente o per la
formazione di cataratta.
TERAPIA
La terapia si basa su due farmaci prevalenti che sono i corticosteroidi e i midriatici.
Nelle uveiti anteriori la terapia midriatica è essenzialmente una terapia che serve ad impedire
la formazione di sinechie e a ridurre o a eliminare il dolore, dolore che nasce in queste malattie
in seguito allo spasmo irideo e ciliare.
I midriatici usati nelle uveiti sono l’atropina, ad azione abbastanza prolungata, o i simpaticomimetici come il ciclopentolato o la fenilefrina, che sono midriatici ad effetto più blando e con
minore durata.
Altro farmaco usato nelle uveiti sono i cortisonici usati per ridurre l’infiammazione e possono
essere usati per via topica, per via sistemica e per via transcongintivale o trans-tenoniana. I
cortisonici per via topica sono usati con efficacia nel trattamento delle forme anteriori e meno
efficacemente nelle forme posteriori.
WWW.SUNHOPE.IT
Nella somministrazione perioculare (trans-congintivale o trans-tenoniana) il trattamento può
risultare efficace sia nelle uveiti anteriori gravi sia nelle uveiti posteriori.
La somministrazione sistemica è l’unica che ha efficacia nelle uveiti posteriori.
Si usano con successo 3 tipi differenti di cortisonici che sono in ordine decrescente di potenza
antinfiammatoria il:
- besametasone
- desametasone
- prednisolone
Le complicanze di un uso topico prolungato dei cortisonici sono il rischio di comparsa di
glaucoma e cataratta.
Nelle forme più gravi di uveite, in particolare nel caso delle uveiti autoimmuni, ma soprattutto
nei casi in cui i cortisonici non hanno efficacia, vengono usati anche farmaci
immunosoppressori.
Nelle uveiti intermedie il trattamento con corticosteroidi serve sia a dominare il processo
flogistico a carico della pars plana, ma anche a controllare e prevenire la formazione di un
edema maculare cistoide quindi la terapia ha scopo curativo e preventivo.
Adesso parliamo di qualche forma specifica di uveite.
L’UVEITE ANTERIORE ACUTA che è la forma di più frequente riscontro. Si presenta con occhio
rosso e dolente nell’arco di qualche giorno. Il pz può avere delle problematiche prettamente
oculari, e molto spesso quando ci sono forme oculari sono essenzialmente di origine virale, di
tipo erpetico, oppure può accompagnarsi a malattie sistemiche come la sarcoidosi, la sindrome
di Reiter, la spondilite anchilosante.
L’uveite anteriore acuta può essere riscontrata anche nel corso di una ciclite eterocromica di
Fuchs, di vasculiti, di panuveiti, di cheratiti.
In genere non abbiamo alterazioni dell’acuità visiva del pz, se però abbiamo attacchi acuti
molto forti con formazione di fibrina in camera anteriore, possiamo avere un’uveite plastica,
cioè un’uveite in cui si forma del materiale simil purulento (materiale infiammatorio) che si
deposita in camera anteriore. La risoluzione si riesce ad ottenere con la somministrazione di
corticosteroidi per uso topico nel giro di 4-6 settimane ed in genere si ha una buona restitutio
ad integrum.
Altra forma di uveite anteriore è la CICLITE ETEROCROMICA DI FUCHS.
In questa forma l’interessamento infiammatorio comporta una depigmentazione iridea, quindi
si avrà come conseguenza che l’occhio colpito avrà un’iride di un colore più chiaro dell’occhio
controlaterale.
L’eziologia è sconosciuta e si accompagna alla formazione di cataratta e glaucoma; non c’è
molto spesso una forte partecipazione dell’umore acqueo, non si osserva effetto Tindal, ne
precipitati sull’endotelio corneale, ma si possono formare sinechie.
Il trattamento consiste soltanto nel controllare l’infiammazione, ma la malattia molto spesso
non è suscettibile al trattamento e ha comunque un decorso cronico.
Altra forma di uveite anteriore è l’ARTRITE REUMATOIDE GIOVANILE o malattia di Still.
Esistono 3 forme:
- la forma acuta o sistemica , caratterizzata da febbre, linfadenopatia, epatosplenomegalia,
interessamento articolare diffuso
- la forma cronica da interessamento poliarticolare simmetrico
- la forma cronica pauciarticolare, che si associa al coinvolgimento oculare.
In questi giovani pz, il fattore reumatoide è negativo mentre sono positivi gli anticorpi
WWW.SUNHOPE.IT
anti-nucleo. La malattia, proprio per il suo andamento cronico, incide sull’acuità visiva di questi
giovani pz, i quali possono sviluppare questa patologia anche in assenza di dolore, assenza di
infiammazione pericheratica e può essere una forma ad interessamento asimmetrico benché
comunque bilaterale.
La riduzione dell’acuità visiva in questi pz avviene per lo sviluppo di una cheratopatia a
bandelletta, cioè dei precipitati corneali in quantità così importanti da formare una vera e
propria banda nel posto in cui si depositano.
Si sviluppa quasi sempre cataratta e glaucoma e anche edema maculare cistoide.
Benché la malattia inizialmente si può manifestare come una irite, tende poi successivamente
a diventare una pan uveite, cioè interesserà l’intera uvea.
Il trattamento è difficile e non sempre riesce con successo, ma per fortuna nella maggior parte
dei casi l’uso dei cortisonici riesce ad eliminare il processo infiammatorio e di conseguenza il
decorso della patologia oculare.
Nella malattia di Bechet l’uveite è inizialmente anteriore e poi tende a divenire una panuveite.
È una malattia a patogenesi immunitaria, ma l’eziologia è ignota.
È caratterizzata dalla presenza di chiazze d’infiltrazione a livello retinico, che tendono a
comparire e scomparire nell’arco di alcune settimane. Il quadro classico è quello di una uveite
anteriore acuta con uno pseudoipopion, cioè con un livello idroaereo che tende a comparire e a
scomparire nell’arco di alcune settimane.
Si possono associare occlusioni venose di branca e successivo distacco di retina, in questo
naturalmente si realizza panuveite. Ogni volta che si realizza occlusione venosa di branca c’è il
rischio di neovascolarizzazioni e poi in seguito distacco di retina. La malattia è progressiva ed
esita nella distruzione della retina. L’esame del fondo oculare mostrerà una retina che manca
della componente vascolare e la papilla ottica è pallida. La malattia porta in 3-4 anni a cecità.
I farmaci da utilizzare sono immunosoppressori e corticosteroidi.
Altra forma di uveite infettiva che interessa principalmente il segmento anteriore è la forma
erpetica da herpes zoster.
L’herpes zoster nel 40% dei casi in cui viene ad interessare la branca oftalmica del trigemino,
può dar luogo ad una uveite anteriore che sarà sempre subacuta che può iniziare a
manifestarsi come cheratite stromale e che successivamente può dare luogo ad una anestesia
corneale che è tipica dell’infezione erpetica.
La caratteristica di questa malattia dal punto di vista oftalmoscopico sono la presenza a livello
irideo di aree rotondeggianti di atrofia. Queste aree rotondeggianti di atrofia sono causate da
fattori diversi da pz a pz; in alcuni casi possono essere dovuti a una atrofia iridea per
formazione di vasi oppure possono essere legati all’infiltrazione del tessuto irideo da parte
degli elementi bianchi oppure naturalmente vi può essere una forma neuritica con formazione
delle lesioni.
Queste lesioni hanno lo stesso aspetto della depigmentazione che si osserva a livello
dell’eruzione cutanea.
Questa forma di uveite tende a recidivare.
Un segno diagnostico importante è il segno di Waring , cioè la comparsa di vesciole sulla punta
dell’ala del naso, che è accompagnato nell’80% dei casi a coinvolgimento oculare.
Le complicanze di questa forma sono rappresentate dalla cataratta, dal glaucoma, ma è
patognomonica la paresi dei muscoli extraoculari che vengono coinvolti nella prima fase della
malattia. Successivamente si può anche avere una sclerite o una neurite ottica.
Il trattamento si basa sulla somministrazione di antivirali per 7-14 gg. Il decorso è favorevole.
Nelle forme più gravi si può fare uso attento di cortisonici.
WWW.SUNHOPE.IT
Altra forma di uveite su base infettiva è quella da Toxoplasma gondii. Questa è una forma di
uveite posteriore abbastanza caratteristica per la quale basta l’osservazione del fondo oculare
per poter fare diagnosi.
Nel 90% dei casi l’infezione avviene per via transplacentare per infezione della mamma non
immunizzata. L’infezione può dar luogo ad infezioni a livello del SNC attraverso la formazione
di calcificazioni intracraniche, ma molto più spesso vi è un interessamento puramente oculare,
che può essere mono o bilaterale.
L’aspetto oculare è rappresentato classicamente da lesioni retiniche rotondeggianti circoscritte
da una forte pigmentazione che può variare da ¼ fino a 3 o 4 diametri papillari (parliamo di
diametri papillari, perché le lesioni retiniche sono misurate in base al diametro del nervo ottico.
Il diametro del nervo ottico si chiama “diametro papillare”).
La prognosi visiva di questi pz è legata soprattutto alla localizzazione di queste cicatrici, se la
cicatrice è in regione maculare ovviamente determinerà dei disturbi di acutezza visiva al pz,
pur lasciando una retina periferica perfettamente sana.
La localizzazione oculare di queste lesioni possono andare incontro a recidive e le recidive di
una localizzazione oculare sono viste come aree circoscritte biancastre ed edematose
caratterizzate anche da un apporto vascolare ed inoltre si osservano addensamenti vitreali
prossimi alle zone della lesione.
La toxoplasmosi non è un’infezione solo a trasmissione materna, ci sono anche forme infettive
che come prima infezione si può avere localizzazione retinica.
Il trattamento si avvale dell’uso di sulfamidici. Se l’infiammazione interessa il nervo ottico o
della macula, possiamo usare anche i corticosteroidi.
Altra forma di uveite infettiva posteriore è quella legata alla Toxocara canis, che è un parassita
come il toxoplasma. Questo parassita causa, a livello del bulbo, la formazione di granulomi
monolaterali e, se la localizzazione è a livello maculare, avremo una riduzione permanente
dell’acuità visiva centrale. Causa un’uveite posteriore di modica entità, ma quando recidiva può
portare ad una panuveite con successiva endoftalmite, la quale è un’infiammazione dell’intero
globo oculare che interferisce con la visione e con le altre funzioni dell’organo visivo
(alterazione della pressione oculare ecc).
L’età media dei pz va dai 2 e ai 30 anni, però l’80% dei pz ha un’età inferiore ai 15 anni.
La diagnosi viene fatta attraverso test immunologici, che possono essere condotti sul siero o
sull’acqueo o sul vitreo del pz.
La terapia antielmintica, che si esegue in questi casi, elimina il parassita, ma se si è avuto
danno maculare, il decorso della malattia non cambia, cioè quello che è stato perso, non viene
più reintegrato.
Quando vi è una forte infiammazione, anche in questo caso può essere indicato l’uso di
corticosteroidi per via sistemica.
Parliamo ora dell’uveite da Sifilide che può essere congenita e acquisita. La forma congenita
può insorgere precocemente o tardivamente.
Nell’uveite congenita è interessato soprattutto l’iride e la retina, che si presenta con chiazze di
atrofia e di ipertrofia dell’epitelio pigmentato retinico. Pertanto non appare più di colorito rosso
omogeneo, ma appare con un aspetto definito “a sale e pepe”.
La forma congenita tardiva di sifilide, che si può manifestare tra i 5 e i 30 anni di età, interessa
soprattutto la cornea con una cheratite interstiziale acuta e l’iride, quindi un’irite (quindi si
limita al segmento anteriore e cioè cornea e iride).
La forma acquisita può accompagnare, seguire o precedere le manifestazioni cutanee. In
questo caso osserveremo un’uveite anteriore cronica alla quale può seguire il coinvolgimento
del nervo ottico con una papillite e addirittura una neuropatia ottica ischemica, quindi i pz
diventano ciechi.
WWW.SUNHOPE.IT
La terapia si avvale dell’uso di penicilline e anche in questo caso quando vi è coinvolgimento
delle strutture nervose, è indicato l’uso di corticosteroidi.
Consideriamo ora l’uveite Tubercolare, che si manifesta come un’infezione diretta dell’uvea
oppure come una reazione immunitaria ad una infezione extraoculare.
I tubercoli coroidali sono caratteristici della tubercolosi miliare e si osservano a livello del fondo
retinico come delle lesioni di colore giallastro.
Queste lesioni tendono ad essere presenti in fase acuta per poi andare incontro nel tempo ad
una atrofia che si presenta successivamente nella fase di guarigione dalla malattia.
L’ ipersensibilità che si manifesta al Mycobacterium tubercolosis può dare luogo sia a uveiti
granulomatose sia a uveiti non granulomatose, quindi possono anche conservare questi
accumuli giallastri a livello retinico.
L’uveite tubercolare si può associare o meno a manifestazioni multisistemiche.
OFTALMIA SIMPATICA
E’ una forma di uveite traumatica, presenta la forma più paradossale di un evento traumatico
perché non interessa l’occhio che ha subito il trauma, ma interessa l’occhio controlaterale.
L’occhio che ha subito il trauma dopo l’arco di pochi anni può dar luogo allo sviluppo di una
uveite nell’occhio controlaterale.
È una vera e propria forma di panuveite ed è una malattia grave perché può portare a cecità.
È una malattia di tipo autoimmune che distrugge l’intera retina, la patologia autoimmune si
sviluppa per la formazione di anticorpi anti-antigene S che è un antigene fotorecettoriale quindi
sono aggrediti i fotorecettori che sono gli elementi cellulari della retina
WWW.SUNHOPE.IT
OCULISTICA 18/03/2015
CATARATTA E GLAUCOMA
CATARATTA : è l’opacizzazione e quindi la perdita della trasparenza del cristallino.
Il cristallino è una lente biconvessa positiva di circa 20 diottrie, sospesa dietro l’iride, sta tra la
cornea ed il corpo vitreo ed è trattenuta lateralmente da fibre elastiche che formano la zonula
dello Zinn, quindi cornea camera anteriore iride cristallino. Ha origine ectodermica, al suo
interno si possono distinguere una parte centrale detta nucleo ed una parte periferica detta
corteccia, tutt’attorno c’è un epitelio. Il cristallino può aumentare di volume e può anche
opacizzarsi. Tutte la strutture dell’occhio poste tra la luce e la retina devono essere, per necessità,
trasparenti.
Dal punto di vista eziologico distinguiamo la cataratta congenita (di origine genetica o metabolica)
e quella acquisita ( traumatica, da farmaci come il cortisone per via sistemica che dà cataratta
sottocapsulare posteriore, senile per età > 60 anni che è la più frequente e presenile per età tra 50
e 60 anni). Per vedere la cataratta bisogna dilatare la pupilla e questa, invece di essere nera come
nei sogg. normali, è grigia o addirittura bianca (leucocorìa).
Clinica: il pz. lamenterà una riduzione della vista da lontano, fotofobia con disturbo alla luce forte
perché con miosi la pupilla si restringe sulla parte più opaca del cristallino, diplopia monoculare e
annebbiamento della vista.
Diagnosi: con la lampada a fessura
Classificazione LOCS, è una classificazione morfologica che fa riferimento al colore del cristallino
(più bianco meno bianco), differenzia le cataratte in:
- nucleare: se è più opaco il nucleo del cristallino, in base al colore distinguiamo
N0,N1,N2,N3,N4. Spesso pz diventano miopi, soprattutto anziani presbiti che con la miopia
leggono da vicino senza occhiali.
- corticale: se è più opaca la corteccia, va dallo stadio 1 allo stadio 8. Non si accompagna a miopia,
talvolta c’è ipermetropia.
- sottocapsulare posteriore: si opacizza solo la capsula posteriore del cristallino, è tipicamente
iatrogena (da cortisone)
Terapia: quando la cataratta matura a tal punto da impedire la visione da lontano (si arriva a 3-4
decimi) si intraprende un trattamento chirurgico. L’intervento si fa in anestesia locale iniettando un
anestetico nel grasso retrobulbare, in alcuni casi anche solo con collirio anestetico se pz è
collaborante. Descrizione del video: dopo l’anestesia si invita il pz a guardare la luce del
microscopio, il chirurgo incide ai due lati della cornea per creare delle aperture, con una pinza
apriamo la capsula anteriore del cristallino con una incisione di 2mm, si inietta una soluzione di
Ringer lattato per staccare il nucleo dalla corteccia, si introduce il facoemulsificatore che genera
ultrasuoni così da rompere il nucleo del cristallino e poi si aspirano i residui, poi si inseriscono due
sonde per aspirare la corteccia. Una volta eliminato il cristallino, si inserisce il cristallino artificiale
che è ripiegato su se stesso così da consentire l’inserimento attraverso incisioni di 2mm; dopo non
sono necessari punti di sutura, la ferita si chiude da sola entro 3-4 gg. Il cristallino artificiale è
WWW.SUNHOPE.IT
graduato (gradazione valutata prima dell’intevento ovviamente), ma non consente accomodazione
per cui saranno necessari gli occhiali per la visione da vicino, inoltre il cristallino artificiale non
contiene i cromofori che servono a prevenire la degenerazione maculare. I punti critici
dell’intervento sono l’apertura della capsula e la rottura del nucleo stando attenti a non rompere la
capsula posteriore che è l’unico appoggio che ci resta del cristallino.
GLAUCOMA: malattia del nervo ottico causata dall’aumento della pressione intraoculare. Nella
forma più comune è asintomatica, per cui spesso sfugge alla diagnosi.
L’umore acqueo determina l’aumento della pressione intraoculare, è prodotto dal corpo ciliare
situato nella camera posteriore (zona di occhio posta tra iride, cristallino e corpo vitreo) e
passando tra cristallino e iride va nella camera anteriore (zona di occhio compresa tra cornea, iride
e cristallino). Dalla camera anteriore defluisce attraverso il trabecolato che è una sorta di spugna e
va nelle vene sclerali. Se tale meccanismo si guasta, si ha ipertono oculare spesso per occlusione
del trabecolato dovuta ad accumulo di proteine, sostanze tossiche, farmaci (glaucoma da
cortisone).
Il glaucoma è una malattia degenerativa della papilla ottica (testa del nervo ottico) secondaria ad
un aumento della pressione intraoculare (IOP). E’ caratterizzata da escavazione della papilla ottica
con atrofia delle fibre nervose che lo compongono e conseguenti difetti del campo visivo. Per cui
sono necessari tre elementi per la diagnosi: aumento della IOP, alterazione della papilla ottica e
difetti del campo visivo.
Classificazione: - congenito: presente alla nascita come la cataratta congenita
- primario: è quello idiopatico, si divide in gl. ad angolo aperto (cronico semplice),
ad angolo stretto e ad angolo chiuso. L’angolo è la porzione posta tra
corpo ciliare ed iride , rappresenta il percorso che l’umore deve fare per
andare nel trabecolato.
- secondario: pigmentoso; pseudo esfoliativo (sono delle malformazioni su base
genetica delle strutture interessate nel circolo dell’umore acqueo);
da cortisone (da somministrazione topica nell’occhio e non da
somministrazione sistemica, sono più suscettibili i sogg. definiti
cortison responder, si tratta per lo più di miopi o ipermetropi
avanzati); neovascolare (pz con retinopatia avanzata con formazione
di nuovi vasi nell’angolo che impediscono il riassorbimento); postemorragico; post-uveitico e post-operatorio.
Patogenesi del glaucoma primario
- teoria vascolare: l’aumento della IOP interferisce con l’apporto ematico a livello del nervo ottico,
ma solo in caso di IOP molto elevata o quando altri fattori interferiscono con
l’autoregolazione locale (iper- o ipotensione, aumento della viscosità ematica,
fumo).
- teoria meccanica: l’insulto fisico provocato da valori pressori elevati dà un danno diretto al nervo
Ottico.
WWW.SUNHOPE.IT
Fattori di rischio: età (maggiore di 40aa. la prevalenza aumenta da 4 a 10 volte); sesso femminile,
razza (neri, giapponesi e cinesi); diabete; ipertensione; miopia e ipermetropia elevate (occhi sono
più corti e gli spazi più piccoli).
L’aumento della IOP è responsabile del danno, ma esistono casi in cui non è molto elevata.
Diagnosi: dobbiamo riscontrare l’aumento della IOP, l’alterazione della papilla e l’alterazione del
campo visivo.
- L’anamnesi è fondamentale per valutare i fattori di rischio e la familiarità.
- Misurare la IOP con tonometria utilizzando il tonometro ad applanazione di Goldman: si immette
nell’occhio una goccia di novesina per anestetizzare, un po’ di fluoresceina viene strisciata sulla
congiuntiva inferiore, si invita pz ad aprire e chiudere l’occhio un paio di volte e poi uno speciale
prisma adeguatamente disinfettato viene montato sulla testa del tonometro e poi collocato
contro la cornea. Poi attraverso la lampada a fessura si possono visualizzare due semicerchi
verdi, per esser certi di valutare il giusto valore di pressione è necessario che si vedano due
semicerchi con convessità opposta e accavallati alle estremità mediali, inoltre i due semicerchi
devono essere del giusto spessore. La IOP normale è compresa tra 10 e 20 mmHg. Le fonti di errore
nella lettura possono essere dati dalla somministrazione di troppa fluoresceina che impedisce di
vedere bene le “mire” (credo siano i semicerchi); dalla taratura errata dello strumento e dallo
spessore della cornea (se troppo spessa sovrastimiamo la IOP e viceversa). Lo spessore corneale
normale è sui 500 micron.
- Misurare l’angolo con la gonioscopia con lente di Goldman a tre specchi (uno grande, uno piccolo
ed uno a forma di unghia) per vedere se angolo è aperto, stretto o chiuso.
- Valutare la papilla ottica con oftalmoscopia con la lampada a fessura e la lente di Volk. Nel
soggetto normale è visibile in prossimità di un ciuffo di capillari una escavazione fisiologica della
papilla, se questa escavazione aumenta di dimensioni fino ad occupare quasi interamente la papilla
glaucoma
- Campo visivo computerizzato: misura la funzione del nervo ottico nel campo visivo e le alterazioni
caratteristiche. Vengono usati i perimetri computerizzati di Octopus o di Humphry. Il pz ciene
invitato ad osservare una stria luminosa, nel glaucoma c’è una perdita della sensibilità retinica con
scotoma arciforme.
Terapia - medica: per abbassare la IOP o usiamo beta bloccanti topici per ridurre la produzione di
umore acqueo o prostaglandine per aumentare deflusso nel trabecolato.
- parachirurgica o laser terapia per creare dei fori nel trabecolato, non sempre è efficace.
- chirurgia: usata quando le prime due falliscono, si fa trabeculotomia: si scolla la
congiuntiva, si espone la sclera e ci si avvicina al trabecolato togliendo un
pezzettino di iride e si crea un buco nel trabecolato per far defluire l’umore
acqueo.
WWW.SUNHOPE.IT
WWW.SUNHOPE.IT
Malattie apparato visivo 10-4-2015 Prof. Simonelli
RETINOPATIA DIABETICA : è una delle complicanze più serie
dei pazienti affetti da diabete .Questa patologia se non curata porta alla
cecità, è consigliabile che a questi pazienti sia chiesto di effettuare una visita
oculistica almeno una volta all'anno .
La retinopatia diabetica è una malattia insidiosa , in quanto soprattutto nelle
fasi iniziali in cui comincia a interessare la retina e il fondo oculare non da
sintomi , quindi se non ci si visita si può tranquillamente accorgersene
quando le lesioni sono già irreversibili . Oggi è possibile con la terapia laser ,
con delle terapie intravitreali , non arrivare mai a queste situazioni anche
dopo molti anni di diabete. Sia il diabete 1 che il diabete 2 possono
interessare la retina , il tipo 1 si manifesta più spesso in giovane età dove c'è
un'attenzione maggiore , e quindi le forme gravi sono più rare . Le forme di
retinopatia diabetica che più scappano all'osservazione sono le forme che
affliggono i pazienti con diabete di tipo 2 in quanto c'è spesso, una
sottovalutazione del problema . Per la diagnosi di retinopatia diabetica
abbiamo bisogno di:
• una lampada a fissura con lente di Folk --->per vedere il fondo
• un fluorangiografo ---> per vedere le condizioni della parete dei vasi
• OCT ---> per vedere gli strati maculari
Classificazione retinopatia diabetica :
1.Assenza di retinopatia diabetica
2.Retinopatia diabetica non proliferante :
• Lieve
• moderata
• avanzata (o grave o pre-proliferante )
3.Retinopatia diabetica proliferante
Sia nella retinopatia diabetica non proliferante che proliferante può essere
presente il coinvolgimento della macula:
1.maculopatia edematosa :
• edema maculare non clinicamente significativo
• edema maculare clinicamente significativo
WWW.SUNHOPE.IT
2. maculopatia ischemica
Questa classificazione è standardizzata, internazionale e condivisa tra oculisti
e diabetologi. In base alle complicanze oculari i diabetologi possono capire se
il compenso è buono o meno.
Ora bisogna caratterizzare le diverse lesioni retiniche :
Lesioni retiniche
Assenti
Microaneurismi e/o emorragie
retiniche
Essudati duri
Noduli cotonosi non associati ad
altre lesioni della retinopatia non
proliferante grave
Stadio clinico
No retinopatia
Non proliferante (lieve o moderata)
Emorragie retiniche numerose
Noduli cotonosi numerosi
IRMA (Anomalie microvascolari
intraretiniche)
Irregolarità del calibro venoso ; anse
venose
Neovasi della papilla ottica o della
retina
Emorragie pre-retiniche
Membrane fibro-gliali
Distacco della retina da trazione o
lacerazione
Rubeosi dell'iride
Glaucoma neovascolare
Non proliferante grave ( preproliferante)
Proliferante
Oftalmopatia diabetica avanzata
Ora la prof le analizza una ad una :
Retinopatia non proliferante (lieve o moderata) ,dove avevamo :
1.Microaneurismi e/o emorragie retiniche
2.Essudati duri
WWW.SUNHOPE.IT
3.Noduli cotonosi non associati ad altre lesioni della retinopatia non
proliferante grave
I microaneurismi sono piccole macchie rosse negli strati retinici intermedi è
come se fossero delle dilatazioni della parete dei vasi e queste dilatazioni
essendo molto sottili tendono a rompersi dando delle emorragie ,queste
ultime possono essere rotonde quando si hanno nello strato nucleare interno ;
o ovali quando si hanno nello strato plessiforme esterno.
Con il solo esame del fondo oculare è difficile distinguere se ci troviamo di
fronte ad un microaneurisma o ad un'emorragia retinica. Per la diagnosi
differenziale bisognerebbe fare la fluorangiografia, con questa tecnica se è un
microaneurisma perderà colorante,mentre se è un'emorragia no .
Gli essudati possono essere :
Essudati molli : lesioni bianche ,a margini indistinti “flubby” nello strato
delle fibre nervose , causati da occlusione delle arteriole precapillari. La
fluorangiografia mostra una non perfusione capillare nell'area dei cotton wool
spot . I microaneurismi frequentemente circondano l'area ipossica .
Essudati duri : dimensioni variabili , hanno un aspetto a cera gialla con
margini netti generalmente profondi rispetto ai vasi retinici ,sono un brutto
segno perchè quando presenti si è già formato un edema maculare , in genere
organizzati a cerchio con una forma detta circinata e in fluorangiografi
appaiono ipofluorescenti .
Retinopatia non proliferante grave dove avevamo :
1.Emorragie retiniche numerose
2.Noduli cotonosi numerosi
3.IRMA (Anomalie microvascolari intraretiniche)
Irregolarità del calibro venoso ; anse venose
IRMA : sono delle dilatazioni dei capillari retinici in aree dove c'è una
diffusa occlusione dei capillari
Anomalie venose : le vene sono a forma di corona di rosario , sono un
importante segno di rallentata circolazione retinica . Anche le loops venose
sono quasi sempre adiacenti alle grandi aree di non perfusione capillare , una
trazione vitreale focale può contribuire alla loro formazione .
C'è un gruppo ETDRS (early treatment diabetic retinopathy study) ha
WWW.SUNHOPE.IT
dimostrato che fatta eccezione per i cotton wool spots , le anomalie del
microcircolo intraretinico, le emorragie retiniche multiple , le vene a corona
di rosario e le loops, le grandi aree di non perfusione capillare e le grandi
diffusioni di colorante evidenti in fluorangiografia sono tutti fattori di rischio
significativi per lo sviluppo di retinopatia proliferante.
Retinopatia diabetica proliferante dove avevamo :
1.Neovasi della papilla ottica o della retina
2.Emorragie pre-retiniche
3.Membrane fibro-gliali
Qui tutti quei problemi di ischemia retinica precedenti generano attraverso
diversi meccanismi , la formazione di neovasi sia a livello della papilla ottica
che in zone della retina , emorragie pre-retinicbe e le membrane fibro-gliali .
Quando si guarda il fondo oculare di un diabetico si deve guardare prima il
polo postriore ma, se cominciano a vedere essudati emorragie e così via, si
deve andare a focalizzare l'attenzione sul nervo ottico , perchè all'interno del
nervo ottico ,ci sono i neovasi .
Questi sono tutti vasi che non hanno una parete normale , da qui partono
alterazioni, emorragie , edemi ecc. con impatto negativo sul nervo ottico .
Quando ci sono le membrabe gliali ci può essere una rottura o un ditacco di
retina .
Oftalmopatia diabetica avanzata dove avevamo :
1.Distacco della retina da trazione o lacerazione
2.Rubeosi dell'iride
3.Glaucoma neovascolare
in questa fase non solo si ha la cecità ma, il glaucoma neovascolare da dei
forti dolori , facendo aumentare molto la pressione dell'occhio ,tanto da
chiedere l'enucleazione dell'occhio.
EDEMA MACULARE : può essere un segno anche delle forme
iniziali di retinopatia diabetica . Per il paziente è il fastidio maggiore perchè
quando si è formato questo accumulo di liquidi nella macula , c'è un
abbassamento drastico della visione . È il segno della retinopatia diabetica
che rappresenta la principale causa di cecità legale nei diabetici . Il fluido
WWW.SUNHOPE.IT
arriva dalla diffusione dei microaneurismi e/o dei capillari .
L'edema maculare può essere diviso in focale o diffuso :
• edema focale : cluster di microaneurismi , sono associati alle aree d'edema
retinico focale. La fluorangiografia dimosta che i microaneurismi sono la
fonte maggiore di leakage
• edema diffuso : questa condizione deriva da una rottura generalizzata
della barriera ematoretinica interna, nella quale nono solo i microaneurismi ,
ma anche i capillari retinici , diffondono.
La diagnosi di edema maculare non può essere fatta solo vedendo il fondo
oculare, al massimo la si può sospettare , c'è bisogno dell'OCT e della
fluorangiografia per arrivare alla diagnosi. Possiamo sospettare un edema
maculare se il paziente ha un visus basso, se trovo emorragie , essudati duri ,
microaneurismi,perchè non si avrà mai un edema maculare isolato senza gli
altri segni.
L'edema maculare cistoide è sempre visto in occhi che hanno altri segni di
retinopatia diabetica non proliferante come numerose emorragie o essudati .
Quando la diffusione dei liquidi è grande , dei lipidi possono accumularsi
nella retina. In alcuni casi, i lipidi non si accumulano nella macula, in altri
casi, si accumulano in una zona circolare intorno ad un gruppo di
microaneurismi diffondenti o intorno a microaneurismi che circondano
un'area di non perfusione capillare . Questo pattern è chiamato retinopatia
circinata.
La diagnosi di edema maculare cistoide la faccio o con l'oct senza mezzo di
contrasto (da preferire ) o con la fluorangiografia .
N.B. Al paziente diabetico scompensato è molto difficile misurargli la vista ,
perchè se la glicemia è molto alta può portare a una miopizzazione , al
contrario quando è bassa.
Strumenti per il trattamento dell'edema maculare sono la laser terapia ,
iniezioni intravitreali di anti-VEGF o cortisonici .
La laser terapia brucia le aree ischemiche , e siccome la devo fare nella
macula dove ci sono i coni e le cellule retiniche fondamentali nella visione
devo fare molta attenzione . Infatti dopo la laser terapia spesso i pazienti
vedono molto peggio perchè si sono create delle cicatrici e lesioni nella
regione maculare , allora prima di fare la laser terapia si va a guardare la
distanza dell'edema dalla fovea . Se l'edema è molto vicino alla fovea è
WWW.SUNHOPE.IT
sconsigliato l'uso del laser in quanto c'è il rischio di bruciare cellule
fondamentali per la visione , e quindi si preferiscono le terapie intravitreali
discorso opposto se l'edema è distante dalla fovea .
DEGENERAZIONE MACULARE SENILE
Definizione : malattia degenerativa cronica di tipo multifattoriale alla cui
patogenesi contribuiscono componenti genetiche e ambientali.
É una malattia delle persone anziane dai 55 anni in poi .
Area maculare e fovea qualsiasi malattia colpisce questa regione da riduzione
dell'ampiezza visiva centrale.
Incidenza: calcolata con studi epidemiologici ( studi di popolazione ) :
prendendo in considerazione la città di Rotterdam (R),significativa per
l'europa , e la città di Beaver Dam (BD) significativa per gli Stati Uniti , si è
visto che :
• incidenza in soggetti di età tra 55-64 anni
R 3% BD 16%
• tra 65-74 anni R 9 % , BD 24%
• tra 75-84 anni R 13% , BD 35 %
Non si sa perchè questa malattia si genera sicuramente ci sono sia cause
genetiche che ambientali .
Fattori di rischio :
• sesso
• razza
• fattori genetici
• fattori socio economici
• malattie cardiovascolari e relativi fattori di rischio ( fumo di sigaretta,
ipertensione , lipidi e apolipoproteina , diabete , consumo di alcool ,
fibrinogeno )
• fattori ambientali ( esposizione alla luce solare soprattutto per chi ha avuto
la sostituzione del cristallino e ai raggi x)
• fattori oculari ( colore dell'iride, errori refrattvi, cataratta e chirurgia della
cataratta )
• esposizione ai farmaci ( aspirina , steroidi e antipertensivi)
WWW.SUNHOPE.IT
Per prima cosa per dire che il paziente ha la degenerazione maculare senile il
paziente deve avere più di 50 anni , la diagnosi si fa con la lampada a fissura ,
oct e fluorangiografia . La classifichiamo in due forme:
1. Fase iniziale :aree di iperpigmentazione focale associata a drussen o
aree di depigmentazione o iperpigmentazione focale (senza che siano
visibili i vasi corioidali) associate a drussen .Le drussen sono l'elemento
caratterizzante la malattia, non sono altro che accumuli di materiali
lipidico vario che si manifestano come macchie bianche giallastre di
varie dimensioni.Nella fase iniziale si può perfettamente non accorgersi
della malattia. Non si conoscono i motivi per i quali la malattia va
avanti nella fase avanzata . Non c'è trattamento.
2. Fase avanzata : -forma secca : o atrofia geografica ( area di ipo o
depigmentazione con evidenza di vasi coroideali) .85% dei casi . Non
c'è trattamento.
-forma essudativa :(o forma neovascolare ) Come
trattamento si possono fare le iniezioni intravitreali di anti-VEGFche possono
contenere la malattia ma, non guarirla. In questa forma possiamo avere :
• distacchi sierosi dell'epitelio pigmentato retinico(EPR)
• membrane neovascolari sub retiniche o sub EPR
• depositi di tessuto gliale fibroso epiretinici (con esclusione dei puckers
maculari idiopaici ), intrareretinici,sub- retinici
• emorragiesottoretiniche (non legate a malattie vascolari edessudati duri
lipidici)
Le drussen possono essere classificate in:
A. hard drussen : piccole a margini definiti,rotonde, bianco-giallastre
B. soft drussen : più grandi a margini indistinti, poco definite
C. drussen laminari basali : numerose, piccole, uniformi , sollevate,
giallastre
D. drussen calcifiche : scintillanti, brillanti, secondarie ad una
calcificazione distrofica
La differenza tra degenerazione maculare senile e retinopatia diabetica è la
seguente : le emorragie sono presenti negli stadi iniziali , poi banalmente
sapere se il paziente ha o meno il diabete altrimenti è escluso , nella
degenerazione maculare senile le lesioni sono solo nella macula tutto intorno
è assolutamente normale .
Sintomi della forma avanzata : metamorfopsia ( vedere ad esempio le linee
WWW.SUNHOPE.IT
distorte ), micropsia (vedere più piccolo), macropsia , scotoma centrale e
riduzione del visus.
La diagnosi è oftalmoscopica : lampada a fissura con lente di Folk , posso
usarla nelle forme inizali e nelle forme atrofiche ma , nelle forme
essudative ,soprattutto nelle fasi iniziali quando possono formarsi dei neovasi
non mi basta l'oftalmoscopia ,ma la posso sospettare in quanto il paziente
lamenta metaforfopsia , uno scotoma centrale ecc. Quando c'è il sospetto
facciamo OCT e fluorangiografia per arrivare alla diagnosi .
Diagnosi differenziali : con malattie ereditarie retiniche evolute , con lesioni
tossiche da farmaci come la clorochina ecc.
Una volta fatta la diagnosi come ci comportiamo con il paziente ? Se è una
forma iniziale e atrofica ,in primis cerchiamo di eliminare i fattori di rischio
modificabili ,poi possiamo usare alcuni integratori come la luteina (che è un
pigmento maculare ), l'acido docosaesaenoico (è un omega3) e antiossidanti
in generale. Nella forma essudativa possiamo usare i farmaci anti-VEGF
tramite iniezioni intravitreali. (non è una terapia risolutiva ,in futuro una
possibilità è la terapia genica ).
WWW.SUNHOPE.IT
Ultima lezione di Oculistica, prof. Rossi 23/04/2015
Argomenti trattati:
- le principali distrofie retiniche ereditarie (malattia di Stargardt, retinite pigmentosa, Amaurosi congenita di Leber)
- il distacco di retina (accenno)
LA MALATTIA DI STARGARDT
Definizione: malattia distrofica maculare.
Incidenza: 1/10.000.
Sintomatologia: Coinvolgendo la macula, abbiamo una riduzione dell'acutezza visiva centrale, che avviene in genere tra la prima e la
seconda decade di vita.
Trasmissione: la malattia si trasmette classicamente in maniera autosomica recessiva, benché siano descritti anche casi a trasmissione
autosomica dominante. La forma recessiva, responsabile della gran parte dei casi, è legata alla mutazione di un gene ABCR che qui
vedete indicato con la sigla ABCA4.
CLASSIFICAZIONE DEL 1997 (secondo Gass)
Questa classificazione aveva già evidenziato il carattere autosomico recessivo, la riduzione dell'acutezza visiva centrale, in genere
prima dei 30 anni, ed aveva descritto le particolari alterazioni foveali tipo “metallo battuto”, “bronzo battuto” e “flecks” diffuse al polo
posteriore e/o alla periferia retinica; vasi retinici di calibro normale (questo è importante per la diagnosi differenziale con altre patologie
degenerative della retina) e assenza di pigmento tipo osteoblasti (questo per differenziarla dalla retinite pigmentosa); tipico segno del
“dark choroid”, alterazione del fondo evidente in particolare alla fluorangiografia, che consiste nell'iniezione di un mezzo di contrasto
rappresentato dalla fluorosceina, per poter vedere bene la vascolarizzazione della retina. La coroide che normalmente, dopo iniezione di
fluorosceina, a distanza di qualche minuto, ben si colora, nei soggetti con Stargardt non è visibile, assume un aspetto scuro, motivo per
il quale si parla appunto di dark choroid, si vedono solo i vasi retinici impregnati.
L'elettroretinogramma veniva descritto come normale. Con la conoscenza della malattia, queste prime definizioni - benchè rimangono
come concetto generale- sono state ampliate con la caratterizzazione del gene implicato.
DESCRIZIONE DEL FONDO OCULARE:
Sano o con assenza del riflesso foveolare
Aspetto a “metallo battuto”
Aspetto ad “anello”, a volte circondato da piccoli puntini giallastri
Vari gradi di atrofia maculare
Estesa atrofia dell'epitelio pigmentato e coriocapillare con iperplasia pigmentaria
Fondo flavimaculato
In questa immagine abbiamo diverse proiezioni. Dovremmo notare
questo aspetto a “metallo battuto” ma l'immagine non è molto nitida.
Vediamo la differenza tra il riflesso alla luce della porzione retinica
centrale rispetto a quella periferica. Vedete che le lesioni sono di
vario grado. La retina appare trasformata ma è più che altro un
aspetto dovuto al riflesso della luce. Questi sono stadi iniziali.
Quando i pazienti si recavano a visita per abbassamento del visus,
non si riusciva bene ad accertare la causa e non si vedevano
inizialmente le lesioni retiniche. A queste piccole lesioni maculari
non si dava molta importanza.
WWW.SUNHOPE.IT
In queste immagini, in particolare in basso a destra, si vedono le lesioni
foveali caratteristiche, cioè lesioni gialle che caratterizzano la regione
foveale.
Le lesioni assumono poi l'aspetto di puntini gialli che tendono a confluire,
fino a diffondersi maggiormente. Vediamo ciò soprattutto nella immagine
in basso a destra.
Arriviamo ai quadri in cui vediamo lesioni bianco-gialle più diffuse, che
tendono ad allontanarsi dalla regione centrale della fovea e tendono a
diffondersi verso il polo superiore.
In questa evoluzione delle lesioni atrofiche che caratterizzano la macula,
vedete poi che si arriva a delle lesioni bianco-gialle lineari che si trovano
intorno alla macula e vengono appunto definite “flecks”: sono le lesioni
caratteristiche della malattia di Stargardt.
La malattia evolve, sia con un aumenta dell'atrofia maculare che
determina abbassamento del visus, sia con una diffusione delle flecks
che da centralmente alla regione della macula, sin estendono fino ad
oltre le arcate vascolari, come vediamo in alto a destra.
In quest'altra immagine vediamo che questo è l'aspetto delle flecks.
WWW.SUNHOPE.IT
Qui abbiamo, ancora, delle immagini a contrasto per mettere in
evidenza le lesioni.
La fluoroangiografia prima veniva annoverata come essenziale per la diagnosi, e anche se attualmente è stata rimpiazzata da altre
tecniche, rimane comunque un esame importante.
All'esordio possiamo non avere alterazioni, ma iniziare a poter avere dei piccoli effetti finestra, che altro non sono che delle alterazioni
dell'epitelio. Possiamo mettere in evidenza vari gradi di atrofia dell'epitelio pigmentato retinico e della coriocapillare ma quello che è un
segno patognomonico della malattia è la dark choroid, che abbiamo definito all'inizio.
Qui vedete un quadro in cui si notano le aree di distrofia dell'epitelio pigmentato retinico.
In questa prima immagine interessano quasi la zona perifoveale
ma anche la zona intorno al disco ottico, mentre vedete
nell'immagine a fianco in alto a destra il caratteristico effetto
finestra; normalmente in una fovea non ancora interessata dal
processo patologico si ha un colore scuro alla fluoroangiografia,
perchè in genere la macula tende ad assorbire tutta la luce che
noi emettiamo per delle caratteristiche di accumulo di pigmento,
quindi la macula in un soggetto sano appare di colorito scuro.
Quando invece l'epitelio retinico è alterato e quindi questi
pigmenti non riescono più ad assorbire la luce, si ha questo
effetto chiamato “effetto finestra”, cioè traspare la fluresceina, il
colorante utilizzato, attraverso la superficie.
Come vedete, le lesioni poi si estendono fino ad interessare tutta
la fovea ma anche fino al polo posteriore, come in questo caso.
I quadri sono molto variabili in base all'estensione della lesione,
ci sono però degli elementi caratteristici, appunto, come vedete
in alto, il segno parziale della dark choroid.
WWW.SUNHOPE.IT
Qui c'è una diffusione del colorante dovuto all'effetto
finestra dell'epitelio pigmentato retinico, e delle aree di
atrofia esternamente alla regione maculare.
Nella zona inferiore dell'immagine invece non si vede
assolutamente la trasparenza, e questo è legato
all'effetto schermo, definito appunto dark choroid.
Qui ci sono altri segni di dark choroid, e questo
permette di fare diagnosi di maculopatia distale. Il
problema è che, come vedete dalle immagini, non è
sempre presente, è presente nel 50% dei soggetti.
Questi sono quadri ben più avanzati dove manca la
colorazione tipica delle prime immagini che metteva
in evidenza la presenza di piccoli effetti finestra;
abbiamo una vera e propria atrofia di quasi tutto il
polo posteriore.
WWW.SUNHOPE.IT
Ci sono degli elementi di diagnosi differenziale che vanno posti.
Anche altre malattie retiniche si possono presentare con delle
flecks al polo posteriore, in particolare le distrofie a pattern
dell'epitelio pigmentato retinico che sono malattie a trasmissione
autosomica dominante.
Qui c'è il pattern funzionale: alla vostra
sinistra è rappresentata la risposta
etnografica, in basso la risposta
scotopica dei bastoncelli e nella zona
intermedia la risposta fotopica dei coni. Si
possono osservare alterazioni sia
dell'apparato scotopico che della
componente fotopica, come vediamo di
seguito.
Questo è il primo soggetto di cui si sono
caratterizzati gli elementi clinici.
L'esordio della malattia si è avuto a 18
anni, ma come vedete alla vostra destra
è completamente normale. Però
ricordate l'ampiezza delle onde
elettromiografiche riguardanti soprattutto
la componente scotopica dei bastoncelli,
e poi qui le risposte che noi definiamo in
un tracciato massimale, e poi tutte e due
le risposte messe assieme. Per non
confonderci, rimaniamo però legati alle
prime due immagini: in basso la visione
WWW.SUNHOPE.IT
scotopica, in alto fotopica.
In un paziente con malattia di Stargardt
non è vero che il tracciato sia sempre
normale, ma si possono evidenziare delle
alterazioni sia del tracciato fotopico che di
entrambe le componenti, fotopica e
scotopica.
Vedete che nel secondo pattern il quadro
alla vostra destra è totalmente normale.
Però se vedete l'ampiezza delle onde
elettromiografiche soprattutto per quanto
riguarda la componente centrale che è
quella fotopica, legata ai bastoncelli,
vedete che in un secondo pattern può
essere interessata la componente fotopica,
avendo questo tracciato una riduzione di
circa il 10% dell'ampiezza, rispetto al
normale.
Negli stadi più avanzati della malattia, o in
soggetti che hanno la forma più grave,
come vedete possono essere interessate
entrambe le componenti, fotopica e
scotopica.. Questo soggetto vede 1/20 ad
una età di esordio di 18 anni, la durata di
malattia è 10 anni.
Riassumendo, dunque, dal punto di vista funzionale, possiamo trovarci di fronte a tre casi:
-normale
-alterazione solo della componente fotopica.
-alterazione di entrambe le componenti, fotopica e scotopica
WWW.SUNHOPE.IT
Abbiamo accennato alla mutazione al gene ABCR sul cromosoma 1, in posizione p13-p21: il prodotto proteico , denominato “RIM
PROTEIN”, è coinvolto nel riciclo dei retinoidi che si formano attraverso l'attivazione della rodopsina, in particolare nel trasporto dell'11cis-retinale. Questa proteina è localizzata esclusivamente sulla parte esterna dei fotocettori, sul disco esterno, sia dei coni che dei
bastoncelli; è una flippasi ATP-dipendente. Se ricordate le membrane cellulari, sapete che ci sono lipidi di membrana con delle teste
polari; dunque, questa proteina non fa altro che ruotare questi lipidi. Quando si attiva la fototrasduzione, nella rodopsina l'11-cis retinale
viene colpito da un fotone e diventa all-trans-retinale (il quale va a formare la metarodopsina) che deve poi uscire fuori dal disco dei
fotorecettori, e lo fa proprio grazie alla proteina ABCR. Quando la proteina ABCR non funziona, questo all-trans-retinale non può uscire
dalla membrana fotocettoriale, e rimane catturato al suo
interno.
L'11 cis-retinale arriva in prossimità della proteina e viene
posta sulla superficie esterna del disco, e quindi può andare
verso l'epitelio pigmentato ed essere rigenerato in 11-cisretinale. Quando questa proteina non funziona, l'all-transretinale rimane sulla superficie esterna del disco, si lega al
fosfolipide di membrana e forma un composto che si chiama
N-retilidene-fosfatidil-etanolammina (che sarebbe appunto il
legame dell'all-trans-retinale con la fostatidil-etanolammina
della membrana), e rimanendo lì dentro chiusa, e col tempo
forma poi un composto che si chiama lipofuscina. Quando il
segmento esterno del disco dei fotorecettori, dei bastoncelli in particolare, viene fagocitato dall'epitelio pigmentato retinico (sapete che i
bastoncelli cambiano continuamente il loro segmento più esterno) e non riesce ad essere da esso catabolizzato, formando appunto la
lipofuscina, più di quanto normalmente se ne formi.
La lipofuscina è alla base delle lesioni che
abbiamo visto, in particolari i flecks. La lipofuscina
a livello dell'epitelio pigmentato retinico scherma la
fluorescenza (lo vediamo dopo aver iniettato il
mezzo di contrasto all'esame fluoroangiografico). Il
segno del dark choroid di cui abbiamo parlato
prima non è legato altro che a questo processo
metabolico.
La proteina ABCA4 a seconda delle mutazioni,
può dar luogo a diverse malattie, non solo alla
malattia di Stardardt, ma anche alla distrofia dei
coni o anche, addirittura, a una forma atipica di retinite pigmentosa che interessa essenzialmente la macula.
WWW.SUNHOPE.IT
LA RETINITE PIGMENTOSA
La forma tipica è legata alla mutazione del gene ABCA4. E' una forma che origina dalla porzione centrale della retina, come un pigmento
massivo, con un'alterazione all'ellettroretinogramma, che coinvolge entrambe le componenti fotopica e scotopica.
E' una forma di degenerazione retinica periferica che definisce un gruppo abbastanza eterogeneo di malattie, sia dal punto di vista
clinico che dal punto di vista genetico. Per quanto riguarda il punto di vista genetico, questa malattia può essere trasmessa attraverso
tutti e tre i modelli ereditari di trasmissione: dominante, recessivo o x-linked. Ci sono poi altre forme, a trasmissione mitocondriale, in
genere però queste forme sono quasi sempre sindromiche. L'eterogeneità della malattia è anche clinica, perché abbiamo forme che noi
consideriamo tipiche, e forme atipiche, sindromiche e non sindromiche.
Di seguito elenchiamo le principali caratteristiche della malattia:
NICTALOPIA. La retinite pigmentosa si presenta all'esordio con un sintomo caratteristico, quasi sempre riferito dal paziente,
che è quello della cecità notturna: il paziente inizia ad avvertire il disturbo visivo a partire dal tramonto;
RESTRINGIMENTO DEL CAMPO VISIVO PERIFERICO. Il secondo disturbo che non sempre viene riferito è la riduzione del
campo visivo periferico;
RIDUZIONE DELL'ACUTEZZA VISIVA CENTRALE. Si verifica in ultimo in quanto la retinite pigmentosa è, come abbiamo detto,
inizialmente una malattia periferica, non interessa la parte centrale della retina inizialmente, per cui l'acuità visiva è mantenuta sempre
buona fino a stadi molto avanzati, infatti da questi pazienti viene spesso riferita una visione “a cannocchiale”, proprio per il
restringimento del campo visivo, come se il paziente vedesse il mondo esterno dal buco di una serratura.
ALTERAZIONE DELLA VISIONE DEI COLORI. Anche questo, così come la riduzione dell'acutezza visiva centrale, non si
verifica all'inizio ma solo nella fase “cattiva”;
FOTOPSIE. Altre complicanze della fase avanzata.
Vedete qui la forma tipica di retinite pigmentosa. Al
di là del pigmento, partendo dalla zona centrale,
vedete un disco ottico lievemente pallido, dei vasi
retinici ridotti di calibro, una macula pressoché
conservata, ed in periferia dei pigmenti scuri che
vengono definiti “tipo osteoblasti” (questo
semplicemente perché chi li ha visti per la prima
volta ha pensato alla trama degli osteoblasti).
Abbiamo poi altre forme tipiche a diversa evoluzione: vedete
come la zona centrale tende a ridursi sempre di più ed il
pigmento tende ad avanzare verso il centro. Il pigmento
arriva poi a distribuirsi anche lungo i vasi. Il paziente vede
ancora bene, si lamenterà soprattutto della cecità notturna e
della riduzione del campo visivo.
Naturalmente, man mano che la malattia avanza e che
inizierà ad essere interessata anche la porzione centrale, il
paziente inizierà ad avere una riduzione della capacità visiva,
che molto spesso può arrestarsi a 4/10 o 5/10.
WWW.SUNHOPE.IT
Come abbiamo detto, la malattia è caratterizzata anche da forme atipiche.
In questo caso il fondo sembra normale ma nella
parte superiore sono presenti dei pigmenti. Questa
forma atipica viene definita “a settore”. La malattia
procede fino ad interessare quasi tutto il settore
temporale, mentre quello nasale è poco interessato.
Altra forma atipica è la forma “pericentrale”. La malattia
come abbiamo visto ha generalmente una evoluzione
centripeta: dalla periferia si porta poi verso il centro. In
questo caso vedete che invece la malattia ha avuto un
esordio nella regione in prossimità delle arcate vascolari,
tendendo ad avanzare progressivamente sia verso il
centro che verso la periferia. Vedete nell'immagine che
la periferia non è interessata, dunque in questo quadro
atipico abbiamo l'interessamento della regione foveale,
con atrofia.
Questo è il pattern del campo visivo che classicamente si fa nella retinite pigmentosa. E' definito “campo visivo cinetico”, in
contrapposizione a quello statico.
Vedete qui, a sinistra, un pattern di
esordio della malattia, vedete che la mira
più grande viene percepita dal paziente
quasi con la stessa estensione di come
viene percepita da un soggetto normale,
mentre, una mira di calibro più piccolo,
svela subito la difficoltà del paziente ad
avere una buona estensione periferica
della sua visione, infatti questa mira ha
una riduzione che si arresta intorno ai 4050 gradi centrali.
Alla destra avete invece un campo visico
in fase avanzata della malattia, in cui
viene conservato soltanto il campo visivo
WWW.SUNHOPE.IT
centrale, in prossimità dei 20-30 gradi, con un grosso limite visivo periferico che viene messo in evidenza sia dalla mira più grande che
da quella più piccola, ristretta nella porzione centrale, non c'è quasi differenza. Vuol dire, quindi, che in qualsiasi condizione di
luminosità, il soggetto non ha la possibilità di avere un campo visivo più ampio, se non nella semplice zona centrale.
Un esame molto importante per la diagnosi della retinite pigmentosa è l'esame oggettivo. Mentre l'esame del campo visivo richiede la
collaborazione del paziente (il collaboratore chiede al paziente di premere il bottone quando percepisce la mira, quindi c'è un ruolo
attivo del paziente nell'esame), nell'elettromiogramma il paziente non ha un ruolo attivo, viene registrata la risposta fotocettoriale allo
stimolo luminoso che noi diamo alla retina.
Come vedete nell'immagine, sempre alla
vostra sinistra è rappresentato un
elettromiogramma in tutte le sue tre
componenti, fotopica, cioè dei coni,
scotopica, cioè dei bastoncelli, e quelle
di entrambe le componenti insieme.
In un soggetto con retinite pigmentosa,
ad uno stadio iniziale o intermedio si
osserva una riduzione marcata della
componente scotopica dei bastoncelli,
ed anche una riduzione moderata della
componente fotopica. Le alterazioni
dell'elettromiogramma sono quasi
sempre a carico della componente
scotopica, e sappiamo perchè: nella periferia della retina sono più rappresentati i bastoncelli rispetto ai coni, quindi la malattia inizia
proprio lì, dove ci sono quei fotorecettori deputati alla visione, mesopica, alla visione in condizione di scarsa luce, da cui il sintomo di
cecità notturna. La patologia inizia con l'alterazione dei bastoncelli alla periferia, e poi, successivamente, si estende anche ai coni.
Ovviamente i coni, seppur in minor concentrazione, sono presenti anche a livello periferico. Nelle fasi più avanzate della malattia (e
questo si osserva nella quasi totalità dei pazienti, in genere i pazienti arrivano all'osservazione già in uno stato avanzato della malattia)
l'elettromiogramma ha estinto entrambe le componenti, sia fotopica che scotopica. Questo è l'esame principale che insieme alla
caratteristica del fondo, permette di fare diagnosi di retinite pigmentosa.
Al di là della presenza del pigmento, tra le forme presentate, c'è anche da annoverare altre due forme piuttosto rare.
La prima, è la forma monolaterale, in cui è coinvolto un solo occhio; la seconda è invece definite “sine pigmento”, è una malattia che non
presenta pigmento retinico, però il paziente riferisce tutti i segni e i sintomi caratteristici caratteristici, e all'elettromiogramma e all'esame
del fondo oculare risulta difficile fare diagnosi.
Vi dicevo inizialmente, che le lesioni maculari non interessano
inizialmente la malattia, e quindi questi pazienti conservano
una buona acuità visiva centrale. Questo però non è sempre
vero, perchè ci possono essere della complicanze che
possono ridurre dall'inizio l'acuità visiva. Di queste dobbiamo
ricordare le due principali: la prima è la formazione di una
cataratta, che generalmente è una cataratta sottocapsulare
posteriore. Sono soggetti che a 40 anni già possono avere
questa cataratta, con drastica riduzione del visus. Altra
complicanza, non legata al cristallino, è l'edema maculare
WWW.SUNHOPE.IT
cistoide, che riduce l'acuità visiva centrale nel paziente con retinite pigmentosa. Un esame che permette di vedere bene questa lesione
è L'OCT, che ci permette di visualizzare queste aree vuote all'interno della struttura maculare. Questo sollevamento porta in alto i
fotorecettori centrali. L'esame è possibile in quanto i mezzi diottrici sono trasparenti. Nei soggetti con cataratta sottocapsulare posteriore
la lesione non è sempre visibile come lo è in questo caso.
Naturalmente, possiamo avere vari gradi di edema maculare
cistoide. In rapporto all'entità dell'edema, abbiamo una
diversa riduzione del visus centrale.
Un altro quadro retinico frequentemente presente nei soggetti
con retinite pigmentosa e che può alterare la visione centrale è
questa alterazione che vedete all'OCT, caratterizzata da una
membrana epiretinica. Vedete questa linea di sollevamento, al
di sotto di questa linea abbiamo una retina che non è più
regolare, ma tutta alterata, raggrinzita, ha delle pieghe.
Pensate che la retina ha la stessa funzione di uno specchio:
l'immagine si forma sulla retina quindi, quando la superficie
non è regolare, anche l'immagine che noi percepiamo non lo è.
Tra le forme sindromiche di
retinite pigmentosa
dobbiamo ricordare la
SINDROME DI USHER. E'
una malattia che associa
alla retinite pigmentosa una
ipoacusia neurosensoriale.
Questi soggetti sono
caratterizzati da un danno
sia al livello visivo, che
uditivo. La forma di tipo 1, la
più grave, coinvolge nella
maggioranza dei pazienti un
gene che codifica per la
miosina7a: potete, quindi,
comprendere il rapporto tra
la retina e l'orecchio, in quanto la miosina è espressa sia a livello fotocettoriale che al livello dell'organo del Corti. I pazienti con forma di
tipo 1 hanno non solo la retinite pigmentosa, ma anche una sordità profonda dalla nascita, non sentono assolutamente nulla, e non
WWW.SUNHOPE.IT
sviluppano il linguaggio. Sono soggetti che, se la diagnosi è fatta in tempo, possono essere trattati con protesi acustica. La retinite
pigmentosa ha spesso un pattern atipico pericentrale.
La forma di tipo 2 è rappresentata da soggetti in cui la sordità riguarda le alte frequenze.
La forma di tipo 3 associa alla retinite pigmentosa una ipoacusia progressiva. In Italia questo terzo tipo non si è mai visto. E' più diffuso
nelle popolazioni finlandesi.
Altra malattia sindromica
associata alla retinite pigmentosa
è la SINDROME DI BARDETBIEDL, che oltre alla retinite
pigmentosa presenta molte
alterazioni sistemiche:
POLIDATTILIA, che si
trova quasi sempre associata: un
dito soprannumerario o nel palmo
della mano, o nei piedi. In genere,
benchè questo sia un segno
importante, non sempre viene
riferito, in quanto queste
appendici (che non sono
articolate) vengono trattate ed
eliminate già alla nascita. Restano
solo delle piccole cicatrici.
OBESITA', difficile da trattare con le diete o altri interventi
RITARDO MENTALE, segno non molto importante ed evidente
IPOGENITALISMO, anche questo non sempre verificato
I segni più importanti sono dunque i primi due, ma anche questi a volte possono essere mascherati.
Altra forma sindromica, più grave
della precedente, è la SINDROME
DI SENIOR-LOKEN. In questo caso,
alla retinite pigmentosa si associa
insufficienza renale con rene
policistico. Il grado di insufficienza
renale porta al decesso il soggetto
in genere tra i 30 e i 40 anni. E' una
malattia per la quale si possono
porre dei rimedi terapeutici
abbastanza validi. Si possono dare
dei farmaci per rallentare il decorso
della malattia. In realtà non esiste
una cura specifica, e questo vale
anche per le patologie trattate
precedentemente. Una eccezione è rappresentata dalla malattia di Refsum.
WWW.SUNHOPE.IT
La MALATTIA DI REFSUM è caratterizzata dall'associazione tra retinite pigmentosa e:
POLINEURITE
ALTERAZIONI
ELETTROCARDIOGRAFICHE
SORDITA'
ITTIOSI
Tutto questo avviene per un
ACCUMULO TISSUTALE DI ACIDO
FITANICO.
E' possibile, dunque, intervenire in
questo caso molto semplicemente,
arrestando l'evoluzione della malattia,
eliminando dalla dieta di questi
pazienti l'acido fitanico. Ecco perché,
pur essendo una forma rara, dovete
ricordarla.
In questa diapositiva sono
sintetizzata quelle che sono le indagini necessarie ad una diagnosi clinica delle malattie che abbiamo trattato. In particolare, di questo
elenco io sottolineerei: campo visivo Goldmann, l'elettroretinogramma standard, l'OCT.
WWW.SUNHOPE.IT
A questa valutazione clinica oftalmologica va sempre associata la definizione del modello di trasmissione ereditaria, e quindi bisogna
sempre chiedere in ambito familiare se ci sono altri soggetti affetti dalla malattia. Ovviamente è necessario anche un prelievo di sangue,
per l'estrazione del Dna, e l'avvio di un test genetico per poi individuare il gene causa di queste malattie. Naturalmente, per la
complessità di quadri che si vengono a trattare, molto spesso la diagnosi non è possibile farla soltanto da un punto di vista oculistico. Ad
esempio, in caso in cui vi è sospetto di associazione con sordità, presente o riferita, potrebbe essere necessaria una consulenza audiovestibolare, neurologica, o nefrologica.
Passiamo alla terapia della retinite pigmentosa:
GESTIONE DELLE COMPLICANZE: ad esempio l'estrazione della cataratta, per migliorare il visus del paziente, o il trattamento
dell'edema maculare cistoide. Queste forme particolari sono sensibili al trattamento con acetazolamide, non a cortisonici o ad altri
farmaci, L'acetazolamide riesce ad allontanare completamente l'edema dalla macula, ripristinando una visione adeguata.
SUPPLEMENTAZIONE DI VITAMINA A, PALMITATO, ACIDI GRASSI OMEGA-3.
Perché la vitamina A? Perché quasi tutti i geni causa della retinite pigmentosa codificano per proteine coinvolte nella foto-trasduzione, e
quello che impedisce a questi soggetti di vedere, prima ancora di arrivare alle alterazioni del pigmento, vi è un'alterazione del processo
di fototrasduzione. Il primo tentativo terapeutico si basa sulla somministrazione di vitamina A (dunque di 11-cis-retinale) in quantità
elevate.
Perchè acidi grassi? Perchè sono i grassi più rappresentati sia a livello corticale che a livello retinico. La retina non è altro che una
struttura nervosa, costituita dunque prevalentemente da acidi grassi, e si ritiene che gli acidi grassi si aiutino ad esprimere meglio a
livello delle membrane retiniche l'11-cis-retinale, in modo da poter funzionare meglio.
In numerosi studi, dopo 5 anni, si è visto che l'associazione di questi due farmaci ha aiutato ad arrestare l'evoluzione della malattia.
AUSILI OTTICI: molto spesso attraverso essi i pazienti possono riuscire a cogliere meglio la periferia della retina.
AMAUROSI CONGENITA DI LEBER
Altra malattia importante nel contesto delle malattie ereditarie, sebbene
WWW.SUNHOPE.IT
rara, è l'amaurosi. Essa è il prototipo per quanto riguarda le possibilità terapeutiche di queste malattie. La terapia non è mirata al
rallentamento od arresto dell'evoluzione, ma mira a ripristinare una funzione, è una terapia che mira alle basi genetiche della malattia
stessa. L'amaurosi, per le sue caratteristiche cliniche, si è prestata bene alla terapia sperimentale. Ciò ha permesso di definire bene il
processo degenerativo.
L'amaurosi congenita di Leber è una degenerazione ereditaria della retina da grave perdita della funzione visiva alla nascita o nella
prima decade di vita. Il pattern ereditario è quasi sempre di tipo
autosomico recessivo. Come vedete nell'albero genealogico, vi è una
consanguineità tra genitori. La malattia è caratterizzata, oltre da
nistagmo, che è il segno clinico che preoccupa i genitori e li porta dal
medico, da:
SEGNO OCULO DIGITALE DI FRANCESCHETTI.
Franceschetti è stato il primo oculista a descrivere la tendenza di
questi bambini a portarsi le mani verso gli occhi, strofinandoli,
continuamente. Parliamo di un bambino di pochi mesi di vita, dunque
si tratta di una manifestazione non comune; questa manifestazione
provoca alterazioni ben visibili: il continuo sfregamento porta ad un
depauperamento del grasso retro-orbitale, infatti questi bambini hanno gli occhi molto incavati, le palpebre appaiono scure;
CECITA' NOTTURNA
FOTOFOBIA
ATTRAZIONE VISIVA VERSO FONTI LUMINOSE. Paradossalmente il genitore riferisce ad esempio: “se passo davanti ad una
culla, il bambino non mi segue, però se c'è una fonte luminosa il bambino mi segue.”
Quello che è importante, oltre al nistagmo, è il rallentamento del riflesso pupillare alla luce, sia cinetica che consensuale.
La malattia, come nella retinite pigmentosa, si presenta, dal punto di vista clinico, in maniera abbastanza eterogenea.
Ciò che si riscontra sempre in questi bambini è un'alterazione elettrofisiologica molto importante: ovviamente, trattandosi di bambini
molto piccoli, l'elettroretinograma va fatto in narcosi, e già nei primi mesi di vita l'elettroretinograma è completamente visibile. Quindi non
ci sono fasi diverse di evoluzione come avevamo nella retinite pigmentosa. Anche qui vi è una sorta di atipia per quanto riguarda le
alterazioni retiniche. Ci sono alcuni quadri caratterizzati da alterazioni minime della periferia retinica, che viene definita “sale e pepe”:
non si vedono quei pigmenti come nella retinite pigmentosa, ma si vedono delle lesioni puntiformi (che non sono altro che delle
alterazioni dell'epitelio pigmentato retinico) più chiare e più scure. La malattia si può inoltre caratterizzare per la presenza di lesioni
definite “tipo osteoblasti”, come nella retinite pigmentosa, oppure una completa assenza di pigmento, ossia nelle forme “sine pigmento”,
cioè una retina che appare sana: vi è però comunque qualcosa che ci colpisce, ossia un fattore distrofico, o una diminuzione del calibro
dei vasi retinici, che deve sempre far pensare all'esistenza di una patologia degenerativa a carico del tessuto retinico. La riduzione del
calibro dei vasi retinici è sempre secondaria ad una riduzione della richiesta metabolica del tessuto nervoso. Quindi, una retina che
appare normale, ma con calibri ridotti, deve far pensare all'esistenza di una patologia.
IL RESIDUO VISIVO DALL'INFANZIA, calcolabile dopo i tre anni, è molto importante da investigare perchè ci consente di capire se quel
soggetto potrà un giorno giovarsi di una terapia integrativa genica o meno, per capire quale è il grado dell'ampiezza visiva centrale di
questi soggetti. Se si tratta di soggetti che non hanno mai visto dall'infanzia, difficilmente potranno poi riuscire a vedere. Se invece il
residuo visivo dell'infanzia c'è, vi è la possibilità che la corteccia abbia imparato ad elaborare l'immagine.
REFRAZIONE: sono quasi tutti soggetti fortemente ipermetropi.
NISTAGMO: interessa quasi il 100% dei casi
ELETTRORETINOGRAMMA: come abbiamo già detto , è quasi sempre estinto
OCT: esame importante perchè ci ha permesso di capire che in alcuni soggetti, nonostante l'elettroretinogramma estinto, nonostante la
visione assente, la struttura retinica non era completamente degenerata.
WWW.SUNHOPE.IT
Vedete qui un fondo oculare che non presenta
pigmentazione, non presenta grosse alterazioni, in
questo caso anche la papilla ottica è abbastanza
rosea. All'OCT questo soggetto presenta uno
spessore maculare pressoché normale. Questo
che vedete in basso si chiama autofluorescenza, e
non è altro che l'emissione di luce dalla parte della
retina se sollecitata con una lunghezza d'onda che
arriva vicino alla luce del ble, intorno ai 700nm.
Questa luce è emessa dalla lipofuscina, da quegli
anelli che, una volta assorbita la luce alla
lunghezza del ble, la riemettono. Questa è la
rappresentazione di un soggetto all'incirca
normale.
In questo soggetto i dati derivanti dall'OCT (che indicava uno spessore maculare normale), insieme al dato anamnestico di una visione
conservata, ha permesso di introdurre un trattamento terapeutico avanzato che consiste nel produrre una proteina sana , che viene
veicolata attraverso un vettore all'interno della retina, che possa in qualche modo vicariare la funziona della proteina alterata. In questo
caso il gene alterato è RPE65 che codifica per una proteina che serva a portare la vitamina A dal fotorecettore all'epitelio pigmentato
retinico. Il deficit di questa proteina non causa un'alterazione retinica importante, né una riduzione dello spessore maculare, causa
semplicemente un'alterazione dell'acutezza visiva. Questo ha consentito di ingegnerizzare un adenovirus che introducesse una
sequenza di Dna contenete il gene RPE65 umano, inocularlo al di sotto della retina chirurgicamente e far sì che questo virus, una volta
attecchito al livello dell'epitelio pigmentato retinico, permettesse l'espressione di una proteina RPE65 sana, in modo tale da rifornire al
fotorecettore l'11-cis-retinale e far riacquistare ai pazienti una visione centrale.
Naturalmente, questo trattamento non è sempre
possibile. Ci sono altri geni che possono essere
coinvolti. In questo caso è coinvolto il gene
CRB1, che causa una gravissima forma di
degenerazione di Leber, con un pattern molto
importante. Come vedete, abbiamo un
pigmento piuttosto grossolano che interessa
quasi tutto il fondo oculare e che altera
completamente la retina.
Questo, invece, è un altro modello di malattia, legata al gene
GUCY2D, in cui è possibile provvedere ad uno studio
WWW.SUNHOPE.IT
successivo per trattamento con terapia genica. Questo soggetto, benchè abbia una forma grave di malattia, ha una percezione della
luce a 11 anni pressoché buona, non si vedono pigmenti, la struttura retinica è pressoché conservata. Anche in questo caso abbiamo
una lesione retinica periferica, quindi la diagnosi importante si ha con l'elettromiogramma, il campo visivo è inutile data una grossa
lesione dell'acutezza centrale visiva, naturalmente abbiamo l'OCT che ci permette di capire se c'è ancora tessuto funzionante sufficiente
per un trattamento terapeutico.
DISTACCO DI RETINA
Riusciamo, per motivi di tempo, solamente ad accennare questo argomento.
La periferia retinica può essere caratterizzata da alcune lesioni che possono predisporre al distacco di retina:
LA DEGENERAZIONE A PALIZZATA
I CIUFFI RETINICI
LA SCHISI SENILE (rara)
LE ROTTURE RETINICHE ASINTOMATICHE
Questa è una classica lesione a palizzata, che può nascondere al suo interno
un'area più scura vicino un'altra zona bianca, come si può intravedere
dall'immagine: ebbene, questa zona è già di per sé una rottura retinica
asintomatica che, se non trattata, può portare ad un distacco di retina.
WWW.SUNHOPE.IT
In quest'altra immagine abbiamo altre rotture retiniche asintomatiche, che si
presentano sotto forma di fori retinici in prossimità di queste aree di
iperpigmentazione. Queste sono tutte lesioni che spesso non si vedono. Sono di
vario tipo e calibro.
COSA è IL DISTACCO DI RETINA?
DEFINIZIONE IMPORTANTE: Separazione della retina sensoriale (retina nervosa) dall'epitelio pigmentato retinico. La schisi retinica è
invece un'alterazione all'interno della retina stessa.
Il distacco di retina può essere:
-PRIMARIO
1)
REUMATOGENO. Rottura retinica anteriore che permette al liquido sottoretinico derivato dal gel vireale sinchitico (liquefatto),
umore acqueo, di incunearsi nello spazio sottoretinico. Questo processo è importante da comprendere, per poi comprendere come
intervenire terapeuticamente.
-SECONDARIO
1)
TRAZIONALE: una o più membrane vitreoretiniche contraendosi tirano la retina neurosensoriale, si ha coartazione,
staccandola dall'epitelio pigmentato retinico (retinopatia diabetica, occlusioni vascolari retiniche, retinopatia del prematuro, traumi);
2)
ESSUDATIVO: il liquido sottoretinico derivato dalla coriocapillare raggiunge lo spazio sottoretinico attraverso un epitelio
pigmentato retinico alterato (processi infiammatori). Ad esempio, nella sindrome di Harada, abbiamo una uveite con distacco retinico
essudativo, che presenta però anche delle alterazioni al livello centrale.
3)
SOLIDO, dovuto alla presenza di neoplasie, che spesso interessano la coroide.
ACCENNO ALLA DIAGNOSI
Esame con lampada a
fessura, che vedete alla vostra
sinistra;
Alla vostra destra avete
invece uno strumento diagnostico
utilizzato sul lettino operatorio, per
vedere se si può raggiungere
chirurgicamente la lesione: si tratta di
un casco ed una lente di 20 mm.
FORMAZIONE DELLA ROTTURA
RETINICA: Perchè si hanno queste
lesioni periferiche?
WWW.SUNHOPE.IT
Ci sono due tipi di evoluzioni che possono portare alla rottura:
-TRAZIONE VITREORETINICA, distacco posteriore di vitreo, che può essere anche un evento fisiologico. Molte persone che vedono dei
corpi mobili hanno un iniziale distacco vitreo che può creare una vacillazione retinica.
-DEGENERAZIONE RETINICA, come ad esempio nel miope, il cui occhio ha una lunghezza assiale maggiore che causano lesioni
periferiche. La retina non è un tessuto elastico, l'allungamento la stira in senso antero-posteriore, portando alla formazione di microlesioni
alla periferia della retina.
Qual è il motivo per cui il gel vitreale può staccarsi dalla retina?
Il gel vitreale si stacca per un'alterazione della matrice che lo compone. Non si tratta di una massa gelatinosa, ma di fibre immerse in
acqua, che costituisce il 95%, le cui lesioni creano delle infiltrazioni sui processi che le tendono legate alla retina. Quando si distacca il
vitreo, esso non funge più da tampone protettivo sulla retina, quindi il gel vitreale passa attraverso questa lesione. Senza un distacco di
vitreo importante, è raro che la retina tenda a sollevarsi.
Fattori che possono predisporre al distacco di retina:
SESSO E RAZZA
EREDITARIETA'
ALTERAZIONI RETINICHE PERIFERICHE
ANOMALIE OCULARI CONGENITE
MIOPIA
TRAUMI
OPERAZION INTRAOCULARI (può seguire anche un semplice intervento di cataratta)
EMORRAGIE VITREALI
FLOGOSI CORIORETINICA
Il 40% dei DDR si verifica in pazienti con MIOPIA a causa di:
DEGENERAZIONE A LATTICE
ATROFIA CORIORETINICA DIFFUSA (sono quei fori piccolissimi in periferia in miopia elevata, che abbiamo visto prima)
VITREO: la sinchisi ed il DPV sono i più frequenti
Per quanto riguarda i TRAUMI:
Precedono il DDR nel 30% circa dei casi
Sono la causa principale di DDR nei giovani adulti e nei bambini
La maggioranza dei DDR post-traumatici è causata da traumi contusivi
Nell'85% dei casi di DDR post-traumatici si riscontrano dialisi retiniche (la dialisi è una rottura vera e propria, con sollevamento
della retina)
PSEUDOFACHIA ED AFACHIA
Come vi dicevo, anche il semplice intervento di cataratta può predisporre ad un distacco di retina, sia nei soggetti afachici in cui viene
completamente tolto il cristallino, che nei soggetti pseudofachici, in cui il cristallino naturale viene sostituito con uno artificiale.
La percentuale è molto bassa: 0,5-2% di soggetti pseudofachici sono a rischio di sviluppare un DDR. Tale rischio è incrementato in caso
di interruzione della capsula posteriore del sacco del cristallino e di perdita di vitreo. Tale rischio è maggiore nel primo anno
postoperatorio.
Incremento del rischio di sviluppare un DDR è riscontrato anche in soggetti sottoposti a capsulomia, per la formazione di una cataratta
secondaria.
WWW.SUNHOPE.IT
SINTOMATOLOGIA DEL DISTACCO DI RETINA: cosa avverte il soggetto prima del distacco?
FOTOPSIE (percezione di luce dovuta a trazione vitreoretinica, possono essere associate alla comparsa di scotomi, cioè
macchie scure fisse nel campo visivo)
MIODESOPSIE (degenerazione vitreale)
a grande anello (anello di Weiss)
a ragnatela
a piccole macchie
RIDUZIONE DEL CAMPO VISIVO (in realtà non è un sintomo che precede il distacco di retina, ma sta a significare che il
distacco di retina è già avvenuto)
PERDITA IMPROVVISA DELLA VISIONE CENTRALE (in questo caso il distacco non solo c'è stato, ma ha coinvolto anche la
regione maculare)
SEGNI OBIETTIVI NEL DISTACCO DI RETINA
SEGNI PRECOCI:
Pressione intraoculare di solito più bassa dell'occhio adelfo
Camera anteriore: tyndall
Rotture retiniche
Aspetto del distacco
Pieghe retiniche
SEGNI TARDIVI:
Linee di demarcazione sottoretinica
Fibrosi sottoretinica
Proliferazione vitreoretinica (PVR)
WWW.SUNHOPE.IT
sbobinata da Angela Barillaro
(si scusino eventuali errori, dovuti in parte alla bassa qualità dell'audio)
WWW.SUNHOPE.IT