Oftalmologia
La bellezza è negli occhi di chi guarda
Appunti di oftalmologia clinica
A cura del gruppo sbobina di oftalmologia:
De Feo Giulia, De Lisa Maddalena
Grimaldi Fortunato, Izzo Giulia
Plaitano Carmen, Risi Chiara
Russo Enrico
1
Oftalmologia
APPARATO DELLA VISTA: EMBRIOLOGIA, ANATOMIA E FISIOLOGIA
La visione è una funzione estremamente complessa che dipende da vari fattori sia
ambientali,sia anatomo-fisiologici.
I fattori ambientali riguardano non solamente l’interazione che c’è tra la luce e l’occhio o
fra la materia esterna, ma anche fattori ambientali di crescita o di stimolazione dell’occhio.I
fattori anatomo-fisiologici riguardano l’occhio e il SNC.
Globo oculare
Il globo oculare, come organo, è inteso come sferoidale alloggiato nell’orbita. E’
abbastanza protetto dalle palpebre a eccezione di una piccola parte esterna, che è
extraorbitaria. E’ poi un organo sensoriale assialmente trasparente. Cosa significa?
Dalla faccia anteriore della cornea fino al polo posteriore, cioè alla macula, la trasparenza
di tutte le sue strutture (cornea, cristallino, umor acqueo , umor vitreo, retina) rendono
conto dell’esistenza di questo corridoio centrale costituito da strutture che sono tutte
attraversabili dalla luce, che arrivano su una parte estremamente sofisticata che è la
membrana nervosa, la retina, da cui noi abbiamo un processo biochimico e quindi elettrico
di trasmigrazione della luce. Alterazioni in questo corridoio centrale rendono ragione di
una diminuzione della acuità
visiva.
Quindi, l’apparato visivo, nel
suo complesso è costituito da:
- Strutture protettive;
- Strutture nutritizie;
- Strutture refrattive;
- Strutture sensoriali
percettive;
- Strutture motorie;
- Strutture nervose.
e
La cornea è la parte anteriore
dell’occhio;poi c’è la camera
anteriore
tra
cornea
e
iride,l’iride,il
cristallino,la
camera posteriore tra iride e
cristallino, il corpo vitreo e
infine la parte retinica con il
punto di maggiore visione che
è la fovea nella quale sono alloggiati la massima parte dei coni che rendono conto della
visione distinta e nitida dell’occhio.
Come possiamo dividere l’occhio in maniera semplice?
2
Oftalmologia
C’è una struttura protettiva che protegge il globo oculare,unastruttura nutritizia e quindi
una struttura refrattiva. Che cosa si intende per refrattiva?Cioè è una struttura che
comprende tutti i mezzi diottrici che ci rendono conto della rifrazione della luce. Abbiamo
poi una struttura sensoriale,percettiva, delle strutture motorie che garantiscono il
movimento dell’occhio e delle strutture nervose che rendono conto dell’innervazione
dell’occhio stesso.
L’orbita
La struttura protettiva principale è rappresentata dall’orbita.L’orbita è una struttura a
forma di piramide tronca con apice postero-mediale e base antero-laterale ed è costituita
da 7 ossa che si dispongono su 4 pareti.
La base o apertura orbitaria è delimitata da un margine superiore formato dall'osso
frontale, da un margine mediale formato dalla cresta lacrimale anteriore del mascellare, da
un margine inferiore costituito mediamente dal mascellare e temporalmente dallo
zigomatico e da un margine laterale dato dall'osso zigomatico. Al livello del margine
superiore, nel punto di unione tra il terzo medio con i due terzi laterali si trova l'incisura
sovraorbitaria, attraverso la quale passano il nervo e l'arteria omonima. Sulla parete
superiore o volta dell’orbita distinguiamo piccola ala e grande ala dello sfenoide più la
superficie orbitaria dell’osso frontale, con la fossa lacrimale supero-lateralmente.Sulla
parete laterale l’osso zigomatico con l’orifizio del canale zigomatico.Sulla parete inferiore
o pavimento dell’orbita il processo orbitario dell’osso mascellare e il processo orbitale
dell’osso zigomatico.
Sulla parete mediale,dall’avanti all’indietro:il processo frontale dell’osso mascellare,l’osso
lacrimale,la lamina papiracea dell’etmoide e la faccia laterale del corpo dello sfenoide. In
avanti presenta la fossetta del sacco lacrimale costituita da processo frontale del
mascellare e lacrimale.
Vedremo poi in varie patologie come è importante la struttura dell’orbita.
3
Oftalmologia
A livello dell’apice dell’orbita passa di tutto. Infatti distinguiamo un forame e due fessure:
-
-
forame ottico o canale ottico, attraverso il quale passa il nervo ottico, le fibre
simpatiche del plesso carotideo interno e l'arteria oftalmica;
fessura Sfeno-sfenoidale, attraverso cui passano il nervo oculomotore, la prima
branca del trigemino, il nervo trocleare, l'abducente, l'arteria meningea media e le
vene oftalmiche;
fessura Sfeno-mascellare, attraverso cui passa alla seconda branca del trigemino,
l'arteria l'orbitaria e la vena oftalmica inferiore.
Esiste una sindrome detta “sindrome dell’apice orbitario” in cui viene colpita questa
struttura e capendo e sapendo chi passa attraverso questa, noi possiamo arrivare a una
diagnosi precisa.
Vedete, l’orbita ha una lunghezza di circa 40-42 mm e un volume di 29-30mm3. Ha dei
rapporti,e sono anche questi estremamente importanti:
-
-
-
il tetto dell'orbita prende rapporti con il seno paranasale frontale e la fossa cranica
anteriore, quindi un tumore della fossa cranica anteriore può dare qualche tipo di
alterazione,una forte sinusite frontale può dare una dolenzìa sovra-orbitaria e ne
può venir fuori una dolenzìa dell’occhio;
la parete mediale prende rapporti con le cavità nasali, con ilseno ritmo ideale e con
lo sfenoide,quindi interventi localizzati al livello della cavità nasale possono
determinare un danno all'occhio, come ad esempio uno sfondamento delle pareti
orbitaria con enoftalmo, cioè l'occhio va all’interno e c’è quindi anche una paralisi di
tutti i muscoli dell’occhio;
Il pavimento dell’orbita prende rapporti invece con il seno mascellare e la fosse
pterigo-maxillo-palatina.
Il
pavimento dell’orbita è una
struttura che nei traumi viene
frequentemente
colpita,è
classico che in questi casi il
retto inferiore che qui
decorre viene ad essere
incarcerato nel pavimento
dell’orbita e si ha una
diplopia,cioè una visione
doppia,classica
appunto
della frattura del pavimento
dell’orbita;
- la
parete
laterale
prende rapporti invece con
nella regione temporale in
avanti e la fossa cranica
media indietro.
4
Oftalmologia
Muscoli oculari estrinseci
Dall’osso procediamo poi verso l’interno dove stanno i muscoli oculari estrinseci (strutture
motorie). Sono in totale 6 muscoli:retto superiore,retto inferiore,retto mediale,retto
laterale,obliquo superiore e obliquo inferiore e a parte abbiamo l’elevatore della palpebra.
L’elevatore della palpebra è quello che ci permette di alzare la palpebra. Sono tutti
innervati dal nervo oculomotore (III paio dei nervi cranici) ad eccezione dell’obliquo
superiore che è innervato dal nervo trocleare (IV paio dei nervi cranici) e del retto laterale
che è innervato dal nervo abducente (VI paio dei nervi cranici).
Sotto l’orbita abbiamo una fasciae poi dei cuscinetti di grasso che servono per
ammortizzare gli eventuali urti e poi ci sono tutti i muscoli e quasi tutti derivano dal cono
orbitario. Embriologicamente, essi si sviluppano prevalentemente dal mesenchima che è
adiacente, intorno al 28° giorno compaiono gli abbozzi per il retto superiore e per il retto
laterale,alla 6° settimana invece compare l’obliquo superiore,seguito dal retto mediale,retto
inferiore e obliquo inferiore,all’8° settimana compare la troclea e si forma poi l’elevatore
della palpebra secondo un processo di delaminazionedal muscolo retto superiore, cioè si
staccano i due muscoli, retto superiore e elevatore della palpebra e si differenziano.
Alcune volte non si differenziano e si possono avere delle anomalie muscolari che poi
vedremo quando parleremo dello strabismo.
I RETTI
Passiamo ora descrivere i singoli muscoli estrinseci. Tuttavia, bisogna in primis descrivere
l'anello tendineo comune dello Zinn. Questa struttura si inserisce nel fondo dell'orbita in
modo tale da circoscrivere foro ottico e l'estremità mediale della fessura orbitaria
superiore. Dal suo margini periferico originano i tendini dei quattro muscoli retti.
Il retto mediale è il più grande e origina da quest’anello che sta vicino al nervo ottico e
che si chiama anello dello Zinn, la porzione fibrosa. Si porta quindi al davanti lungo la
parete mediale dell’orbita e si inserisce su un tendine, sulla parete mediale a circa 5,56mm dal limbus corneale. E’ innervato dall’oculomotore e la sua azione è di adduzione
cioè di spostare l’occhio verso l’interno.
Il retto laterale origina anch’esso dall’anello dello Zinn ma dalla porzione laterale, e con
un capo accessorio dal margine inferiore della fessura orbitaria superiore, portandosi
verso la fessura orbitaria decorre vicino alla parete laterale dell’orbita e si inserisce sulla
superficie laterale a circa 7 mm dal limbus. Che cos’è il limbus sclero-corneale? E’ il punto
in cui la sclera si trasforma in cornea. È innervato dal nervo abducente e la sua azione e
quella appunto di abduzione.
Il retto superiore anch’esso originadall’anello dello Zinn,passando sotto il muscolo
elevatore della palpebra e sopra l’obliquo superiore si inserisce a 7,4 mm dal limbus.
Questo muscolo è innervato dal nervo oculomotore. Per quanto riguarda l'azione del
muscolo retto superiore, distinguiamo un'azione primaria di elevazione e un'azione
secondaria di adduzione ed inciclotorsione. I retti verticali agiscono in linea con l'asse
5
Oftalmologia
orbitario (angolo di 23°). Quando il bulbo è abdotto di 23° è un elevatore puro; se fosse
addotto di 67° agirebbe solo come inciclotorsore.
Perché sono importanti questi muscoli?Perchè quando si va a fare un intervento chirurgico
per correggere lo strabismo o per qualunque altro problema noi sappiamo dove si trovano
e quindi possiamo spostare le varie inserzioni muscolari a seconda delle deviazioni
dell’occhio.La inciclotorsione non è un movimento che avviene nel campo orizzontale o
verticale, ma nel campo obliquo ed è l’opposto della exciclotorsione.
Il retto laterale ha funzione di abduzione cioè di spostamento dell’occhio verso l’esterno,la
funzione primaria del retto superiore è invece di elevazione dall’occhio.
I muscoli retto superiore,retto inferiore e gli obliqui hanno anche delle azioni
secondarie.Quali sono quelle del retto superiore?Sono anche leggermente di adduzione
e di inciclotorsione.
Il retto inferioreanche questo origina dall’anello dello Zinn, ma dalla sua porzione
inferioree si inserisce a 6,5mm dal limbus.Anche questo è innervato dall’oculomotore (III) e
la sua azione è di depressione cioè di spostare l’occhio in basso. Le azioni secondarie
sono di adduzione e di exciclotorsione. Quando il bulbo è abdotto di 23° è un depresso
puro; se fosse addotto di 67° agirebbe solo come exciclotorsore.
Le azioni secondarie dei muscoli oculari possono essere utilizzate nella chirurgia della
deviazione oculare,cioè nella chirurgia dello strabismo cioè noi possiamo spostare un
muscolo sapendo l’azione primaria indebolendone l’azione e rafforzandone un’altra a
seconda dell’effetto che vogliamo
ottenere.
Nella zona in cui il retto inferiore si
incrocia con l’obliquo inferiore,la
guaina che riveste i due muscoli si
inspessisce e forma il legamento
sospensore di Lockwood,è una
specie di amaca che sorregge,che
sostiene il bulbo oculare. Se per
esempio noi andiamo a fare una
recessione del retto inferiore,cioè
andiamo a indebolire il retto
inferiore,quindi noi lo spostiamo
indietro. Se lo portiamo troppo in
basso, l’azione del legamento di
Lockwood non c’è più,perché
naturalmente viene ad essere spostato anche quello, e noi abbiamo la ptosi della palpebra
inferiore.
La “spirale diTillaux” è una linea ellittica immaginaria che unisce tutte le inserzioni dei
muscoli retti sulla sclera a livello del limbus.
6
Oftalmologia
GLI OBLIQUI
L’obliquo superiore origina dal contorno mediale del canale ottico, si porta in avanti
decorrenza trala parete mediale e il tetto dell’orbita, quindi vicino a quest’angolo superomediale,dove c’è una struttura fibrosa,un tendine vero e proprio che passa attraverso
latroclea,dove il muscolo si invagina e da un tendine che va a inserirsi sulla sclera
(ricordate che sopra l’obliquo superiore c’è il retto superiore). Il tendine si riflette indietro e
lateralmente, secondo un angolo medio di 50° passando sotto il muscolo retto superiore.
Si inserisce sul quadrante temporale superiore della sclera secondo una linea obliqua,
dietro l'inserzione del retto superiore. L'obliquo superiore è innervato dal nervo trocleare
La troclea è quindi una struttura fibrosa che in alcune particolari sindromi strabiche è
alterata per cui il tendine non scivola e avremo delle particolari alterazioni che fanno parte
della patologia da motilità oculare.
Una frattura della troclea che si può avere,per esempio, in seguito a un trauma o in
seguito,come avviene più comunemente,al morso di un cane, determina una paralisi
dell’obliquo superiore.
L’innervazione deriva dal nervo trocleare (IV).L’azione primaria dell’obliquo superiore è
l’inciclotorsione,quindi un movimento sull’asse obliquo. Le azioni secondarie sono
depressione e abduzione. Quando il bulbo è addotto di 50° agisce solo come depressore,
quando è abdotto di 40° si comporta come inciclotorsore puro.
L’obliquo inferioreorigina a livellodall’angolo infero-mediale dell’orbita, dall'osso
mascellare, sotto la fossa del sacco lacrimale, ed è l’unico muscolo che non inizia
dall’anello dello Zinn. Raggiunge con un tendine brevissimo il quadrante infero-laterale e
anche questo è a circa 2 mm dalla regione maculare,che è la regione che ci da la visione
chiara e distinta. Quindi quando si va ad operare e a spostare questi muscoli il discorso
diventa alquanto delicato. Questo muscolo innervato dal nervo oculomotore.
L’azione primaria,al contrario dell’obliquo superiore,è l’exciclotorsione,mentre le azioni
secondarie sono di elevazione e di abduzione. Quando il bulbo è addotto di 50° agisce
solo come elevatore, quando è abdotto di 40° si comporta come exciclotorsore p. Uro
Questi sono i 4 movimenti principali messi in atto dai muscoli estrinseci dell’occhio,2
sull’asse orizzontale e 2 sull’asse verticale:
movimento
muscoli responsabili
Adduzione
retto mediale, retto superiore, retto inferiore
Abduzione
retto laterale, obliquo superiore, obliquo inferiore
Elevazione
retto superiore, obliquo inferiore
abbassamento retto inferiore, obliquo superiore
7
Oftalmologia
Le azioni principali e secondarie dei
quattro retti e dei due obliqui sono
evidenziate dal cosiddetto schema
di Marquez.
Per quanto riguarda lo sguardo,
abbiamo una posizione primaria,4
posizioni secondarie e 4 terziarie: la
posizione primaria di sguardo (al
centro) e le quattro posizioni
secondarie di sguardo (latero
versione destra, latero versione
sinistra,
sovraversione,
infraversione). Non appaiono nel disegno i 4 movimenti terziari,cioè le rotazioni oblique:in
alto a destra,in alto a sinistra,in basso a destra e in basso a sinistra. C’è poi un movimento
a parte,che consiste nella rotazione verso il naso di ambo gli occhi,detta duplice
adduzione o convergenza.
In questo modo,guardando un soggetto,noi potremmo capire se c’è un muscolo che non
funziona. Se consideriamo la destroversione,se abbiamo il movimento di un solo
cui
parleremo
di
occhio,parliamo
diduzione,per
adduzione,abduzione,incicloduzione,excicloduzione,sovraduzione e infraduzione. Se
invece, abbiamo il movimento a carico di entrambi gli occhi,come normalmente avviene,
parliamo di
versione, e quindi avremo la destroversione,la levoversione,la
sovraversione,la infraversione,incicloversione e l’excicloversione.
8
Oftalmologia
Per tornare all’esempio della destroversione,quando muovo lo sguardo verso destra che
cosa faccio? Muovo il retto mediale dell’occhio di sinistra e il retto laterale dell’occhio
destro. Altro esempio: se guardo in alto, io muovo il retto superiore e l’obliquo inferiore.
Mentre il retto superiore eleva e il retto inferiore deprime,per gli obliqui vale il contrario,cioè
l’obliquo superiore deprime e l’obliquo
inferiore eleva.
Guardando un soggetto in questa
maniera possiamo dire se il muscolo
in quel punto non funziona! Solo
guardando le 9 posizioni di sguardo!
Il muscolo elevatore della palpebra
non fa parte dei muscoli oculari in
senso stretto. E’ anch’esso innervato
dall’oculomotore (III),origina dal foro
ottico,sopra l’anello dello Zinn e si
porta sotto la parete superiore
dell’orbita e termina con un’ampia
stazione fibrosa sulla parte anteriore
del tarso superiore.
Per
quanto
riguarda
la
vascolarizzazione dei muscoli,anche
questi
sono
irrorati
dall’arteria
oftalmica, da cui derivano vari rami tra
cui le arterie ciliari, e sono 2 arterie
per ogni muscolo,tranne il retto
laterale che ha una sola arteria.
Questo è importante quando si fanno
gli interventi di trasposizione dei
muscolo in cui si va ad interrompere la vascolarizzazione,si possono avere degli episodi di
ischemia che,conoscendo la distribuzione dei vasi,si possono evitare.
L'arteria oftalmica si divide due branche: la branca mediale vascolari del retto mediale,
l'inferiore e l'obliquo inferiore, mentre la branca laterale irrora il retto superiore, il laterale,
l'obliquo superiore e l'elevatore della palpebra. Le banche muscolari si dividono nelle
arterie ciliari. Sono due per ogni muscolo ma il retto laterale è l'unico ad avere una sola.
Perforano la sclera a livello dell’inserzione dei muscoli retti e danno rami al corpo ciliare,
contribuendo a formare il grande cerchio arterioso dell'iride.
GLI ANNESSI OCULARI
9
Oftalmologia
Gli annessi sono secondari e hanno delle funzioni di supporto,non sono indispensabili per
la
visione,né
per
la
motilità,etc….
Essi
sono
rappresentati
da
sopracciglia,palpebre,congiuntiva e l’apparato lacrimale.
Palpebre
Sono formazioni cutaneo-muscolo-fibrose. Abbiamo una palpebra superiore e una
palpebra inferiore. Pensate che nella struttura palpebrale,quando si fa l’intervento di ptosi
(cioè abbassamento della palpebra) nel tagliare noi incontriamo 9 strutture una diversa
dall’altra:cute,connettivo,parte palpebrale del muscolo orbicolare dell’occhio,muscolo
elevatore della palpebra,poi dei piccolissimi muscoli che si chiamano muscoli del Riolano
che hanno una estrema importanza, strato fibroso ovvero il tarso e lo strato congiuntivale.
Tutti vengono legati ad un rafe che li connette all’orbita sia medialmene che lateralmente.
La funzione principale delle palpebre è quella protettiva, ma anche di distribuzione del film
lacrimale.
I margini liberi hanno una lunghezza di 30 mm. Sulla parte palpebrale, che sono circa 23mm di spessore troviamo le ghiandole sebacee anteriori dello Zeiss,le ghiandole
sudoripare del Moll e le ghiandole sebacee posteriori del Meibomio. Una infiammazione
delle ghiandole sebacee del Meibomio crea il cosiddetto “calatio”;invece le ghiandole
sebacee anteriori o dello Zeiss quando si infiammano creano il cosiddetto “orzaiolo”. E poi
abbiamo i due tarsi,superiore e inferiore. Laddove i due margini liberi delle palpebre si
uniscono viene definito come canto. Vi sono due canti uno interno o mediale e un esterno
o laterale.
Ma nella palpebra, riconosciamo anche una porzione muscolare. Oltre al muscolo
orbicolare innervato dal VII paio,al muscolo elevatore, un muscolo striato, innervato dal III
paio,abbiamo anche il muscolo di Müller (muscolo tarsale superiore)che è liscio e
innervato dal simpatico. Quando ci sono patologie del simpatico,ad esempio nella
miastenia per cui c’è una debolezza muscolare, esso è il primo muscolo che viene ad
essere colpito. Siccome noi dobbiamo differenziare una ptosi di origine simpatica (con
interessamento del muscolo del Müller) da una che origina dall’elevatore della palpebra
somministriamo un midriatico e vediamo se la situazione migliora o peggiora: se migliora
vuol dire che c’era un’alterazione del muscolo liscio,se non migliora vuol dire che c’è una
ptosi originata dal muscolo striato.
La palpebra ha varie funzioni:
-
di protezione, difesa popolare;
lavaggio della superficie oculare;
distribuzione e rinnovo del film lacrimale;
protezione della retina da eccessiva intensità luminosa (abbagliamento);
facilitazione nell'aspirazione del liquido lacrimale da parte del sacco lacrimale;
formazione dello strato lipidico del film lacrimale, formato anche dal secreto
sebaceo delle ghiandole di Meibonio;
limitazione del tasso di evaporazione del film lacrimale.
10
Oftalmologia
Che cos’è il film lacrimale?E’ il film che sta al davanti della cornea prodotto dalle ghiandole
sudoripare che abbiamo visto prima,ma soprattutto dalla ghiandola lacrimale principale
che sta nell’angolo supero-esterno dell’orbita. Il film lacrimale è formato da acqua,da
mucina e da lipidi. Se c’è un’alterazione della lacrimazione avremo secchezza oculare
(xeroftalmia), che è associata anche ad alcune patologie come la S.diSjogren o la
S.diMikulicz-Radecki. Anche i soggetti che portano lenti a contatto possono avere una
ipersecrezione o una iposecrezione lacrimale.
L'apparato lacrimale
L’apparato lacrimale comprende la ghiandola lacrimale principale alloggiata nella fossa
lacrimale, e separata dall’aponevrosi del muscolo elevatore della palpebra, in una
porzione orbitaria e una palpebrale. Presenta numerosi dotti escretori e la secrezione
lacrimale è di tipo riflessa. Vi sono poi numerose ghiandole accessorie nello spessore
della palpebra, come quelle di Ciaccio, Krause e Wolfring. Queste ghiandole sono
alloggiate nella congiuntiva e mantengono costante la secrezione lacrimale basale. Tutte
sono preposte alla produzione del liquido lacrimale.
Una volta che il liquido, ovvero le lacrime, sono state prodotte, queste vengono smaltite
tramite le vie lacrimali di deflusso. Dove viene condotto il liquido lacrimale? Vi sono i due
punti lacrimali, superiore ed inferiore.Le lacrime sono drenate per l’80% attraverso il punto
lacrimale inferiore e per il 20% attraverso il punto lacrimale superiore. Le lacrime entrano
nei canalicoli lacrimali superiore e inferiore, i quali si uniscono poi a formare il canalicolo
comune, che si dilata poi a formare il sacco lacrimale. Dcco lacrimale. Il sacco lacrimale è
contenuto nella fossa lacrimale. Dal sacco origina il condotto naso-lacrimale (12-14 mm)
che va a sboccare nel meato nasale inferiore. L’orifizio del condotto naso-lacrimale è
chiuso dalla valvola di Hasner. Questa valvola regola la fuoriuscita delle lacrime e molto
spesso nei bambini alla nascita è chiusa per cui abbiamo la cosiddetta dacriocistite del
neonato, cioè un’infiammazione del sacco lacrimale dovuta alla chiusura di questa
valvola,per cui abbiamo un ristagno di liquido lacrimale, una situazione che predispone
allo sviluppo di una infezione. Il liquido lacrimale, prodotto in alto e lateralmente dalla
ghiandola lacrimale, imbocca i punticini lacrimali e, attraverso i canalicoli lacrimali, si
raccoglie nel sacco lacrimale in basso e medialmente. Il liquido lacrimale non imbocca
passivamente i punticini lacrimali, ma viene sollecitato ad entrarvi a mezzo di un'azione
aspirativa, messa in atto dalla muscolatura delle palpebre (muscolo orbicolare), che è il
terzo strato della plica cutaneo-muscolo-fibrosa.
Il film lacrimale è una sottile pellicola semiliquida in continuo ricambio, che si distribuisce
su tutta la parte esposta dell'occhio. La secrezione lacrimale cessa quasi completamente
durante il sonno, tanto è vero che i soggetti che hanno una iposecrezione lacrimale la
mattina hanno difficoltà ad aprire l’occhio. La produzione giornaliera è di circa 1 ml e il
50% delle lacrime prodotte viene perso attraverso l'evaporazione. Le lacrime contengono
un importante enzima antibatterico, il lisozima, molto efficiente nei confronti dei batteri non
patogeni. L’entità della produzione lacrimale viene misurata mediante delle cartucce bibule
che si mettono nel fornice palpebrale inferiore (test di Shirmer).
11
Oftalmologia
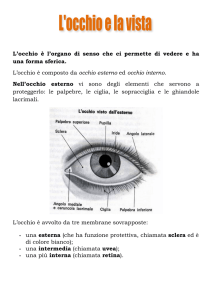
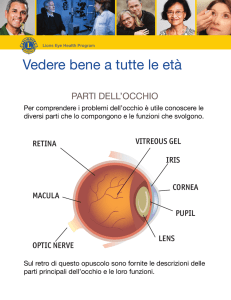
BULBO OCULARE
E’ una sfera asimmetrica,ha un diametroantero-posteriore, e questo è importante, di 2425mm nell’adulto (12-13 aa). Il bulbo oculare cresce soprattutto nei primi 3 anni di
vita,dopodiché la crescita è minore. I diametri trasversale e verticale sono entrambi pari a
24mm. Il volume è di circa 6,5 cc.
Esso è rivestito da 3 tuniche: una esterna che è la sclera, nella sua porzione posteriore, e
la cornea nella porzione anteriore,una media che, nella porzione anteriore, è costituita
dall’iride e dal corpo ciliare, e nella porzione posteriore prende il nome di coroide,e infine
una interna,la retina.
Distinguiamo poi 3 cavità: una camera anteriore e una cameraposterioreseparate
dall’iride,dove è contenuto l’umor acqueo e unacamera vitrea dove è contenuto l’umor
vitreo. La camera posteriore è di piccole dimensioni ed è molto importante per il deflusso
dell’umor acqueo,infatti viene ad essere alterata nel glaucoma.
SCLERA
Dal punto di vista embriologico,si forma verso la 6°-7° settimana di gestazione, quando la
capsula mesenchimale si riflette verso l’interno e si differenzia in uno strato interno che è
la coroide e in uno strato esterno che è la sclera,quindi queste strutture sono di origine
mesodermica. Invece, il terzo anteriore della tunica esterna,la cornea,è di origine
ectodermica, intorno all’VIII settimana. Quindi qualunque mesenchimopatia creerà
un’alterazione della sclera e della coroide, non della cornea,che almeno nella sua parte
più superficiale origina dall’ectoderma,mentre i due strati più profondi, stroma ed endotelio
originano dal mesoderma.Quindi, vedete che esiste già all’interno della cornea una
differenziazione dei foglietti embrionali.
La sclera è una membrana molto resistente,è fondamentalmente connettivo, ha funzione
di sostegno e di protezione per le membrane oculari più interne e consente il
mantenimento della forma e del turgore del bulbo oculare, per cui un trauma sclerare fa sì
che l’occhio si “ammosci”. Ha un colorito azzurro-giallastro e dietro si trasforma in lamina
cribrosa attraverso cui passano i vasi arteriosi e venosi e le fibre del nervo ottico. La sclera
si presenta di colorito bianco esternamente, brunastro internamente per i rapporti che
contrae contro la lamina fusca (tessuto pigmentato della lamina sovra-corioidea).
Ha uno spessore di 2mm posteriormente e pian piano anteriormente si va assottigliando.
La porzione meno spessa è la lamina cribrosa posta posteriormente, un sottile diaframma
circolare attraversato dalle fibre del nervo ottico; ai lati della lamina cribrosa si trovano i fori
di passaggio dei vasi e nervi ciliari posteriori brevi e delle arterie ciliari posteriori lunghe. In
vicinanza dell’equatore del bulbo, si trovano i 4 fori per il passaggio delle vene vorticose.
La sclera è a contatto con un connettivo lasso,la cosiddetta capsula di Tenone,la quale
circonda tutti i muscoli,il nervo ottico ecceterae nella sua porzione anteriore la sclera è
invece rivestita dalla congiuntiva che inizia dal limbus e poi l’abbandona formano il fornice
congiuntivale.
12
Oftalmologia
Lacongiuntiva è quella mucosa completamente trasparente da cui derivano le
congiuntiviti e comprende la congiuntiva palpebrale tarsale che riveste internamente la
palpebra superiore e inferiore e la congiuntiva bulbare che riveste la cornea e che è
collegata alla palpebrale per mezzo dei fornici congiuntivali, superiore e inferiore. E’
costituita da uno stroma contenente vasi e nervi. La congiuntiva risulta essere altamente
vascolarizzata da: arterie e vene ciliari anteriori, arterie e vene palpebrali mediali superiore
ed inferiore, arterie e vene congiuntivali. Per visualizzare la congiuntiva si rovescia la
palpebra e si può notare la ricca vascolarizzazione.
Quindi la congiuntiva è questo strato molto sottile che riveste l’occhio nella sua superficie
anteriore,la palpebra superiore e la palpebra inferiore.
CORNEA
Costituisce sia la struttura di contenimento anteriore dell’occhio ed è il primo mezzo
diottrico che la luce incontra per arrivare sulla retina. La cornea svolge le sue funzioni di
mezzo diottrico grazie alla sua trasparenza quindi qualunque alterazione della sua
trasparenza determina la perdita di funzione.
La sua trasparenza è strettamente correlata:
-
alla regolarità delle cellule dell’epitelio che come vedremo sono saldamente
ancorate alla membrana di Bowman;
all’assenza di vasi e pigmenti (la cornea è infatti una struttura avascolare);
integrità dell’epitelio e dell’endotelio responsabili dell’equilibrio idro-elettrolitico della
cornea;
all’integrità e alle caratteristiche strutturali dello stroma costituito da fibre collagene
regolari.
Ha lo spessore di 1mm in periferia e di circa 0,5-0,6 mm al centro quindi è una struttura
estremamente sottile. E’ inestensibile,consistente, ha una forma convessa ed ha una
perfetta regolarità con un tasso idrico di circa il 78%.E’ priva di vasi come abbiamo detto
ma è riccamente innervata! La cornea è il bersaglio dell’intervento con laser ad eccimeri
per la correzione dei difetti di vista.
La cornea risulta costituita da 5 strati che, dalla superficie esterna o anteriore, all'interna o
posteriore, sono i seguenti:
•
•
•
•
•
Epitelio;
Membrana di Bowman o limitante anteriore;
Stroma corneale;
Membrana di Descemet o limitante posteriore;
Endotelio.
13
Oftalmologia
L’epitelio del limbus superiore ed
inferiore è particolarmente ricco di cellule
staminali, una difesa nei confronti della
congiuntiva. Il raggio di curvatura
orizzontale è di 7.8 mm, mentre quello
verticale è di 7.7 mm. La differenza del
valore dei due raggi di curvatura è la
causa dell’astigmatismo fisiologico.
L’epitelio è un epitelio pavimentoso
pluristratificato con microvilli rivolti verso
l’esterno.La membrana di Bowman è una struttura fibrillare, acellulare, ialina.
Poi viene lo stroma, che è una struttura costituita da fibre collagene parallele tra loro
raggruppate in lamelle che seguono la curvatura della cornea (per cui parallele alla
superficie corneale) e rappresentano il 90% dello spessore corneale.
Poi abbiamo la membrana del Descemet,piccolissima membrana fibrillare,elastica, è
fondamentale e poi l’endotelio che prende contatto con l’umor acqueo ed è costituito da
circa mezzo milione di cellule di forma esagonale.La cornea ha un potere diottrico di circa
40 diottrie.
UMOR ACQUEO
È un liquido incolore, limpido e trasparente. Se si colora, significa che c’è una
precipitazione e c’è quindi un processo infiammatorio in atto. Contiene scarso glucosio,
sono quasi assenti gli elementi cellulari. Contiene poche proteine e è apprezzabile il tasso
di acido ialuronico. E’ prodotto dall’epitelio ciliare che riveste il corpo ciliare e il suo
deflusso avviene per il 90% attraverso il trabecolato irido-corneale e il canale di Schlemm
e per il 10% attraverso il trabecolato ciliare. Il liquido prodotto viene riversato nella camera
14
Oftalmologia
posteriore e poi attraverso la pupilla passa nella camera anteriore. L'umor acqueo svolge
le seguenti funzioni:
- funzione diottrica;
- funzione pressoria;
- funzione conservativa della morfologia oculare;
- funzione nutritiva nei confronti del cristallino della cornea;
- funzione termica, evitando alle strutture interne forti sbalzi di temperatura.
CRISTALLINO
È una lente biconvessa,costituita da una faccia anteriore e una faccia posteriore,da un
nucleo cosiddetto embrionale e da un nucleo fetale che si originano embriologicamente
dal placode ectodermico, che si forma accanto al calice ottico quando l’embrione è a 4mm
quindi a circa 27 giorni di gestazione, quindi qualunque alterazione che ci sia nel primo
mese di vita che alteri la trasparenza può determinare quella che si chiama “cataratta
congenita”. L’ectoderma quindi si invagina e forma la fossetta del cristallino da cui si
formerà il cristallino vero e proprio. Al 33º giorno il placode si stacca dall’ectoderma di
rivestimento, diventando una vescica la cava. Contemporaneamente si verifica
l'invaginazione del disco retinico e la vescicola del cristallino viene alloggiata nel calice
ottico. Una matrice gelatinosa viene poi secreta nello spazio retro-lenticolare fra la
vescicola del cristallino e la parete interna del calice ottico (corpo vitreo primario). Sempre
intorno al 33º giorno, le cellule della parete posteriore della vescicola del cristallino
cominciano a differenziarsi per formare delle lunghe e sottili fibre primarie del cristallino
orientate in senso antero-posteriore. L'allungamento di queste fibre trasforma la faccia
profonda del cristallino in un corpo del cristallino sferico giungendo ad obliterare la cavità
della vescicola del cristallino verso la fine della settima settimana. Dopo l'ottava settimana,
le fibre primarie del cristallino sono arricchite da una nuova popolazione di fibre
secondarie del cristallino, che derivano dall'epitelio monostratificato che si differenzia dalle
cellule della parete anteriore della vescicola del cristallino.
Il cristallino è situato all’interno del bulbo oculare e come viene mantenuto? Viene
mantenuto in posizione dalle fibre zonulari che sono delle fibre mesenchimali che hanno
appunto una funzione di sostegno. L’apparato sospensore del cristallino viene definito
come zonula di Zinn. Anche questo è un mezzo diottrico,anche questo è perfettamente
trasparente e anche questo fa parte del cosiddetto diottro oculare assieme a
cornea,umor acqueo, cristallino e umor vitreo. Se il cristallino viene opacizzato abbiamo la
cataratta.Possiamo avere un’alterazione traumatica a volte oppure un’alterazione
congenita oppure un’alterazione acquisita nell’ambito di varie sindromi. Quest’apparato di
sostegno, sia per fatti traumatici sia per alcuni deficit enzimatici, non può più sostenere il
cristallino per cui abbiamo la “sublussazione del cristallino”,per cui il cristallino non è più
perfettamente ancorato ma è sublussato,cioè si muove avanti e indietro.
Lo spessore del cristallino è di circa 4mm. Il suo potere diottrico (o rifrattivo) a riposo,cioè
quando non è in atto il meccanismo di accomodazione, è di circa 20 diottrie nell’adulto.
Nell’infanzia è di circa 24-25 diottrie. La zona di unione tra la faccia anteriore e la faccia
posteriore viene definita equatore lenticolare e da inserzione alle fibre dell'apparato
sospensore o zonula ciliare, proveniente dal corpo ciliare.
15
Oftalmologia
Il cristallino è costituito da una capsula (più spessa all'equatore e più sottile al polo
posteriore),da una corteccia (fibre più giovani) e da un nucleo (fibre più vecchie),è privo di
vasi, strutture nervose e connettivo, e il suo nutrimento deriva dall’umor acqueo.
Il cristallino ha una funzione diottrica essendo trasparente,ha una funzione di
assorbimento dei raggi UV quindi serve per protezione per la retina, tanto è vero che negli
ultimi anni si è visto che le cataratte stanno diventando molto più precoci rispetto al
passato dove era un problema che si verificava in età avanzata,oltre i 70 anni. E poi c’è la
funzione di accomodazione.
Questi sono cornea e cristallino all’ UBM (biomicroscopia ad ultrasuoni):
CORPO VITREO
È la massima componente delle strutture oculari,occupa infatti i ¾ del volume del globo
oculare. E’ un gel viscoso, della consistenza del bianco dell’uovo,è formato soprattutto da
tessuto connettivo costituito principalmente da sostanza fondamentale e in particolare da
acido ialuronico e da una struttura fibrillare di natura collagenica che nell’età avanzata o
nella miopia degenerativa o anche nelle normali miopie non è più perfettamente compatta
ma è disgregata per cui il paziente vede le cosiddette “palummelle”,cioè le mosche volanti,
dovute appunto ad alterazione di questo collagene che a volte è un’alterazione di nessuna
preoccupazione, altre volte è il sintomo di un foro o di una lacerazione retinica.La
componente cellulare è rappresentata da cellule mesenchimali dette ialociti, dotate di
capacità fagocitaria e capaci di secernere l'acido ialuronico e il collagene.
16
Oftalmologia
Ha una funzione diottrica, ha una funzione nutritiva nei confronti del cristallino e, in minor
misura, della retina,ha soprattutto una funzione antitraumatica,una funzione pressoria di
sostegno e anch’esso di assorbimento dei raggi ultravioletti.
TUNICA VASCOLARE (UVEA)
L’uvea è una struttura prevalentemente vascolare, relativamente povera di connettivo e
ricca di pigmento. Si trova contenuto all'interno della membrana sclerale ed è formata dalla
corioide posteriormente e dal corpo ciliare e dall’iride.Si chiama uvea perché ricorda le
trabecole del chicco d’uva. Quando abbiamo un processo infiammatorio a carico dell’uvea
parliamo di uveite che può interessare la corioide ed essere quindi una corioidite oppure
può interessare il corpo ciliare oppure l’iride quindi irite. Se interessa tutte e 3 le strutture si
parla di uveite totale,cioè c’è un’infiammazione totale.
La corioide è la porzione posteriore, più estesa della tunica vascolare,è posta tra la sclera
e la retina ed è estremamente vascolarizzata,infatti è il tessuto più vascolarizzato di tutto
l’occhio,molto ricco di pigmento. Questo rende conto della sua estrema fragilità,per cui un
trauma contusivo provoca sempre un’emorragia della corioide lasciando integra la sclera.
E’ un ammasso enorme di vasi. Per farvi capire,la portata della corioide è 20 volte
maggiore di quella del cervello e 5 volte maggiore di quella del rene.
Il corpo ciliare è un anello che aderisce alla faccia profonda della sclera, è una porzione
intermedia tra corioide indietro e iride anteriormente. Nel corpo ciliare ci sono i processi
ciliari che servono per produrre l’umor acqueo:una iperproduzione di questo umor, o un
iporiassorbimento determina un aumento della pressione all’interno dell’occhio e questo
crea un glaucoma, che come vedremo può essere acuto o cronico.
L’iride è l’unica struttura visibile attraverso la cornea ed è formato da un epitelio e da un
connettivo vascolarizzato dal grande cerchio e dal piccolo cerchio dell’iride,e poi c’è uno
strato muscolare, muscolo liscio spesso circa 1mm situato tutto intorno al foro
pupillare:abbiamo in periferia il muscolo dilatatore della pupilla mentre vicino al foro
abbiamo il muscolo sfintere della pupilla, che ci rendono conto rispettivamente della
midriasi e della miosi. Se c’è una forte esposizione luminosa noi abbiamo per azione del
parasimpatico miosi, altrimenti di notte abbiamo per azione del simpatico midriasi.
L'iride è un disco colorato, forata al centro. Il foro centrale prende il nome di pupilla. L'iride
si trova posto a metà strada tra la camera anteriore e la camera posteriore dell'occhio. La
camera anteriore dell'occhio è delimitata in avanti dalla faccia posteriore della cornea dalla
faccia anteriore dell'iride e dal Polo anteriore del cristallino. La camera posteriore si trova
tra la faccia posteriore dell'iride in avanti, l'equatore del cristallino e i processi ciliari con le
fibre giugulari indietro.
L'iride è formato da:
-
uno strato cellulare anteriore, ovvero fibroblasti e melanociti di variabile quantità;
17
Oftalmologia
-
-
-
strato connettivo vascolare, ovvero connettivo lasso contenente il grande cerchio
arterioso dell'iride ed il piccolo cerchio arterioso dell'iride, quest'ultimo derivante dal
primo è posto vicino al bordo pupillare;
strato muscolare sfinterico, ovvero muscolo liscio anulare della larghezza di 1 mm,
situato tutto intorno al foro pupillare;
strato muscolare dilatatore, muscolo liscio di tipo mio-epiteliale, più largo di quello
sfinterico che si estende dal margine periferico ciliare fino a poca distanza dal bordo
pupillare;
strato pigmentato, costituito dai bidelli pigmentato in diretta prosecuzione con
l'epitelio pigmentato della retina.
RETINA
Embriologicamente è costituita da neuroectoderma, si forma il cosiddetto calice ottico da
cui si differenzia lo strato nervoso. Alla fine della 6° settimana incominciano a formarsi i 9
strati della retina e si completano intorno alla 9° settimana. Durante il processo di sviluppo,
il calice ottico è formato da due pareti:
-
una parete interna, neuroectoderma, che più avanti darà origine allo strato nervoso,
tranne in avanti, nel tratto Cilio-irideo, dove entrambi i foglietti restano epiteliali;
una parete esterna che darà origine all'epitelio pigmentato della retina.
Al centro dei due strati vi è lo spazio retinico, che è in comunicazione con il terzo
ventricolo tramite il peduncolo ottico.
Alla fine della sesta settimana compare la melanina nelle cellule dello strato esterno. Lo
strato di cellule adiacente allo spazio retinico comincia a produrre ondate di cellule che
emigrano all'interno e danno origine allo strato neuroblastico interno ed esterno. Da quello
interno si differenzieranno le cellule ganglionari, le cellule amacrine e quelle di sostegno.
Dallo strato esterno avranno origine coni e bastoncelli, le cellule orizzontali e le bipolari.
Durante la settima settimana scompare lo spazio retinico, anche se il epitelio pigmentato
della retina e lo strato retinico esterno non si salderanno tra di loro. Verso la nona
settimana si sviluppano due membrane, quella limitante esterna tra l’epitelio pigmentato e
lo strato neuroblastico esterno, e la membrana limitante interna sulla superficie interna
della futura retina. All'ottavo mese tutti gli strati retinici sono riconoscibili.
La retina è la più interna delle tre tuniche che costituiscono la parete del bulbo oculare. La
retina è una membrana sottile, delicata e trasparente, all'esame oftalmoscopico appare
rosso-arancione perché è vascolarizzata. La retina è deputata alla ricezione degli stimoli
luminosi, alla loro trasformazione in segnali nervosi e alla trasmissione degli stessi alle
strutture cerebrali.
La retina è composta da molti strati sovrapposti che, andando dalla superficie esterna,
applicata alla membrana di Bruch, fino alla superficie interna, applicata al corpo vitreo,
sono:
-
Istrato:epitelio retinico pigmentato;
18
Oftalmologia
-
IIstrato: strato dei coni e dei bastoncelli;
III strato: membrana limitante esterna;
IV strato: granulare esterno;
Vstrato: plessiforme esterno;
VIstrato: granulare interno;
VIIstrato: plessiforme interno;
VIIIstrato: delle cellule ganglionari;
IXstrato: delle fibre nervose;
X strato: membrana limitante interna.
L’epitelio pigmentato della retina da luogo a una specie di barriera emato-retinica, ed è
importante per lo scambio di sostanze tra fotorecettori e corioide, fa da schermo per la
luce,immagazzina e rilascia la vitamina A che serve per il rinnovo dei
fotorecettori,partecipa alla costruzione di coni e bastoncelli e infine digerisce i cataboliti
prodotti dal metabolismo dei fotorecettori.
Lo strato dei coni e dei bastoncelli è lo strato deputato alla trasduzione dell'energia
luminosa in potenziali elettrici. I bastoncelli sono disposti in una fila semplice, a palizzata,
perpendicolarmente alla membrana limitante esterna; la loro estremità libera è rivolta
verso l'epitelio pigmentato, arrivando a contatto delle cellule che lo compongono. La parte
più caratteristica dei fotorecettori è sicuramente il segmento esterno, che contiene una
serie di dischi impacchettati che derivano dalla membrana esterna del fotorecettore.
All'interno è contenuto il pigmento visivo: nei bastoncelli viene definito rodopsina. Nei coni
esistono invece tre diversi tipi di pigmenti visivi, che hanno caratteristiche simili alla
rodopsina, ma una diversa sensibilità per le radiazioni dello spettro (rosso, verde e blu).
I bastoncelli hanno una forma allungata, in numero di circa 130 milioni. Sono sensibilissimi
alla luce ma sono incapaci di costruire immagini di buona qualità, quindi sono incapaci di
percepire i colori. Occupano tutta la retina ad eccezione per la fovea. I bastoncelli sono i
responsabili della visione crepuscolare e soprattutto della visione notturna. I coni, invece,
hanno una forma appuntita e sono circa 7 milioni. Sono molto meno sensibili alla luce ma
sono capaci di costruire immagini di buona qualità. Sono in grado di percepire i colori e si
trovano maggiormente localizzati al livello della fovea, l'area della visione distinta. I coni
sono responsabili della visione diurna.
La membrana limitante esterna è una sottilissima linea connettivale, formata da
complessi giunzionali al livello del fotorecettore e da cellule del Müller che pure prendono
contatto in questo punto. Separa i segmenti esterni dei recettori da quelli interni.
Lo strato granulare esterno viene così definito data la ricchezza di granuli intracellulari,
ed è costituito dai corpi cellulari dei fotorecettori.
Lo strato plessiforme esterno è sottile ed è formato da un intreccio di sottili fibre
decorrenti in vario senso. Vi si incontrano i rigonfiamenti terminali delle cellule recettoriali e
quelli delle cellule bipolari. È attraversato dalle cellule di Muller e vi si può trovare il corpo
di qualche cellule orizzontale. Questo strato è la prima zona sinaptica: contiene i neuriti dei
fotorecettori ed i dendriti delle cellule bipolari.
19
Oftalmologia
Lo strato di granuli interno è caratterizzato dalla presenza di un gran numero di nuclei, i
granuli interni, che appartengono alle cellule orizzontali (disposte in doppia fila), alle cellule
bipolari, più numerose, alle cellule di Muller ed alle cellule amacrine. In questo strato si
trova il secondo neurone.
Lo strato plessiforme interno è grosso, ed è costituito da fibre intrecciate in tutti i sensi.
Contiene le terminazioni delle cellule bipolari, delle cellule gangliari, delle cellule amacrine
e delle cellule orizzontali. È la seconda zona sinaptica: collega i neuriti delle cellule bipolari
con i dendriti delle cellule multipolari.
Lo strato delle cellule gangliari contiene, disposte in fila semplice e vicine l'una all'altra,
le cellule gangliari o multipolari con la grossa origine dei loro prolungamenti. Vi si trovano
anche il corpo e le espansioni di parte degli astrociti ed i sottili prolungamenti delle cellule
di Muller. In questo strato vi è il terzo neurone.
Lo strato delle fibre nervose è rappresentato dagli assoni delle cellule multipolari che si
preparano a confluire nel nervo ottico.
Infine, la membrana limitante interna è formata dalla superficie basale delle cellule di
Muller, tra loro riunite in uno strato continuo, con l'interposizione di sostanza cementante.
Lo strato più interno
(I) è quello che
vediamo all’esame
del fondo oculare,è
rosso-arancione
perché
è
intensamente
vascolarizzata ed è
deputata
alla
recezione
degli
stimoli luminosi e alla
trasformazione degli
stessi in segnali
elettrici.
Con un esame detto
OCT
(OPTICAL
COHERENCE
TOMOGRAPHY) è
possibile
oggi
visualizzare la retina strato per strato e capire così dove è situata l’infiammazione,dove c’è
un qualunque tipo di problema.
Ecco,vedete:
20
Oftalmologia
La luce quindi,esclusa la parte foveale, attraversa tutti questi strati per raggiungere le
cellule visive,coni e bastoncelli e attraverso un processo biochimico il segnale luminoso
viene trasformato in segnale elettrico.I coni e i bastoncelli sono elementi recettoriali. I
bastoncelli sono disposti su una fila semplice e la loro estremità libera è rivolta verso
l’epitelio pigmentato.
La cosa più caratteristica di queste cellule è rappresentata dai dischi intracellulari
impilati,derivati dall’invaginazione della membrana plasmatica, all’interno dei quali è
contenuto il pigmento visivo che nei bastoncelli prende il nome di rodopsina e nei coni
invece esistono 3 tipi diversi di pigmento visivo che hanno caratteristiche molto simili alla
rodopsin
a ma che
sono
sensibili
ai
vari
colori
della
luce,ross
o, verde
e
blu.
Un’altera
zione di
questo
pigmento
visivo, ad
esempio nella retinite pigmentosa che è una malattia ereditaria degenerativa della retina,
provoca la morte di questi dischetti,morendo questi dischetti si accumulano e danno una
21
Oftalmologia
granulazione che si porta verso la superficie della retina per cui noi vediamo all’esame del
fondo oculare come delle spicule ossee.
I bastoncelli sono circa 130.000.000,sensibili alla luce ma incapaci di creare immagini di
buona qualità,sono incapaci di percepire i colori e occupano tutta la retina (parte ottica) ad
eccezione della fovea,che è il punto di maggiore visione. Sono responsabili della visione
crepuscolare e soprattutto notturna. I coni invece sono circa 7.000.000,sono molto meno
sensibili ma sono capaci di creare immagini di buona qualità, sono capaci di percepire i
colori e sono massimamente rappresentati nell’area centrale o fovea della retina. Sono
quindi responsabili della visione distinta,chiara e diurna.
Al livello della fovea la retina si fa estremamente sottile e presenta una struttura del tutto
particolare. Innanzitutto sono presenti solo i coni e lo strato plessiforme esterno e interno
sono assenti, quindi i nuclei delle cellule bipolari e gangliari si vengono a trovare sullo
stesso piano. Nella fovea, inoltre, un cono contrae sinapsi con una sola cellula bipolare, la
quale a sua volta contrae sinapsi con un'unica cellula gangliare.
LA VISIONE
La prima parte di questo processo è chiamata foto-trasduzione per cui un segnale
luminoso viene trasformato in un segnale chimico e il segnale chimico viene trasformato in
segnale elettrico. Quando la luce contatta i fotorecettori si mette in atto una complessa
serie di reazioni chimiche e vengono prodotti vari neurotrasmettitori che stimolano le
cellule bipolari e gangliari dai cui assoni deriva il nervo ottico. Questi neuroni integrano i
segnali e li inviano al nervo ottico e alla corteccia visiva. Una serie di complesse reazioni
mediate dai pigmenti retinici permettono una risposta estremamente amplificata che,
attraverso una successione di eventi a cascata ci permette la vista.
L’esame del fondo oculareevidenzia il disco o papilla ottica dove le fibre delle cellule
ganglionari si raggruppano a costituire il nervo e abbiamo l’arteria e la vena centrale della
retina. Abbiamo poi una zona centrale, detta macula lutea con una porzione centrale
depressa detta fovea. Abbiamo poi una zona equatoriale e una zona periferica.
La macula lutea ha un diametro di 5mm ed il suo colore è legato a un pigmento giallo che
contiene luteina e zeaxantina,ecco perché a volte si da la terapia con luteina, ma s’è visto
che non serve quasi a niente. Questi pigmenti filtrano le radiazioni luminose. La porzione
centrale è depressa perché i coni dalla periferia aumentano in maniera esponenziale verso
il centro,al contrario dei bastoncelli che aumentano spostandosi dal centro verso la
periferia. Il punto di massima fissazione è detto foveola. Tutta questa zona è una zona
completamente avascolare. A livello della foveola il rapporto tra neuroni e le altre cellule è
di 1:1, cioè un neurone fa sinapsi con una cellula bipolare e una cellula bipolare fa sinapsi
con una cellula multipolare e per questo la visione è così precisa,distinta e chiara, proprio
perché c’è questo rapporto diretto cellula-cellula.
L’irrorazione della retina deriva in parte dalla corioide attraverso l’epitelio pigmentato, e in
parte dall’arteria centrale della retina che irrora tutte le cellule gangliari,bipolari,etc...
22
Oftalmologia
Naturalmente, qualunque problema abbiamo a livello dell’arteria centrale della retina, ad
esempio l’embolia dell’arteria centrale della retina, la visione viene ad essere alterata in
pochissimo tempo. Se abbiamo invece una trombosi della vena centrale della retina un
quadro di retinopatia emorragica ma con ancora conservata una certa acuità visiva,
perché la trombosi delle vene interessa principalmente la zona periferica per cui non viene
ad essere colpita, almeno in un primo momento, la zona centrale,cioè fovea e foveola,
invece nell’embolia la prima struttura ad essere colpita è la fovea.
Nervo ottico
Il nervo ottico è una prosecuzione degli assoni delle cellule gangliari retiniche,assoni che
sono completamente privi di mielina ma quando escono dal globo attraversando la lamina
cribrosa assumono un colore bianco in quanto si rivestono di mielina.
Quindi il nervo fuoriesce dalla papilla ottica: la papilla ottica come si vede all’esame del
fondo oculare è un’area ovalare di circa 3 mm, mentre nell’esame del campo visivo
rappresenta la macchia cieca perché il nervo ottico raccoglie le fibre delle cellule
ganglionari ma non ha visione,non essendoci fotorecettori. La corrispondente macchia
cieca del campo visivo può essere più o meno allargata se c’è un aumento della pressione
dell’occhio,perché un aumento di pressione ha un effetto sulle cellule ganglionari che
diminuiscono di spessore e ciò va ad allargare la macchia cieca, per cui il nervo diviene
sempre più escavato,si parla di escavazione del nervo ottico, addirittura diviene bianco
perché non è più nutrito e c’è il cosiddetto glaucoma terminale. Dal centro del nervo ottico
c’è una escavazione da cui emergono i vasi arteriosi e venosi. L’arteria centrale della
retina irrora circa 1/3 mentre i 2/3 esterni ricevono nutrimento dalla coroide,invece i tronchi
venosi raccolgono il sangue refluo dalla retina.
Il nervo ottico ha una lunghezza di 5-6cm, è costituito da circa 1.200.000 fibre nervose e
c’è un tratto intraoculare,un tratto intraorbitario,un tratto intracanalicolare e un tratto
intracranico.
Pressione intraoculare
La pressione intraoculare o PIO è la pressione tissutale dei contenuti oculari e il suo valore
medio è di 15 mmHg con oscillazioni di 2-4 mmHg nell’arco della giornata. La PIO è
maggiore al mattino e minore nelle ore serali. La PIO è direttamente correlata a quella che
è l’idrodinamica dell’umor acqueo.
L’umor acqueo viene prodotto dal corpo ciliare, passa nella camera anteriore da quella
posteriore attraverso il forame pupillare e raggiunge il trabecolato sclero-corneale. Qui
viene drenato nel canale di Schlemm, una struttura venosa priva di tessuto muscolare
liscio. Dal canale raggiunge esili venuzze, che drenano nelle vene episclerali. Dato che
l’umor acqueo viene prodotto in continuazione, una sua eccessiva produzione, oppure un
suo ostacolo al deflusso, determina un aumento della PIO.
23
Oftalmologia
In un sistema chiuso e a pareti poco elastiche, come è l’occhio, la PIO è regolata
dall’equazione di Goldmann:
𝑃𝑃𝑃𝑃𝑃𝑃 = 𝑅𝑅 × 𝐹𝐹 + 𝑃𝑃𝑃𝑃
dove R è la resistenza al deflusso, F è la quantità di umore acqueo prodotto e Pv è la
pressione vigente nelle vene episclerali. Se uno di questi elementi aumenta, aumenta
anche la PIO. Ne deriva che, per mantenere la pressione costante, la quantità di umor
acqueo prodotto deve essere uguale a quella riassorbita. La PIO è indipendente dalla
pressione sistemica, ma dipende da eventuali alterazione della circolazione uveale.
Il principale strumento utilizzato per la misurazione della PIO è il tonometro ad
applanazione di Goldmann. La tecnica utilizzata si basa sull’equazione di Imbert-Fick:
𝑃𝑃 = 𝐹𝐹: 𝐴𝐴
dove P è la pressione interna, F la forza applicata e A la superficie appianata. Quindi, in
base a questa legge, la PIO corrisponde a quella pressione applicata sulla superficie per
determinare l’applanazione di quella determinata area.
Fisiologia della retina
Con il termine di radiazione luminosa si intende il gruppo di onde elettromagnetiche di
lunghezza compresa tra 400-800 nm, in grado di stimolare i fotorecettori retinici. I bulbi
oculari ricevono gli stimoli luminosi, li trasformano in impulsi nervosi e li convogliano,
attraverso le vie ottiche, al cervello, dando origine alla sensazione denominata visione.
Nella retina avviene una prima selezione degli stimoli luminosi, per cui gli impulsi luminosi
vengono incanalati in sistemi aventi le caratteristiche di quelli a modulazione di frequenza.
Ciò vale soprattutto per il senso di contrasto.
Anatomicamente parlando, la retina è formata da molteplici strati, ma da un punto di vista
funzionale, quelli importanti sono 3:
- Strato dell’epitelio pigmentato e dei
fotorecettori;
- Strato delle cellule bipolari, orizzontali e
amacrine;
- Lo strato delle cellule gangliari.
I fotorecettori sono circa 126 milioni in ciascun
occhio, 120 milioni sono bastoncelli mentre 6
sono i coni. In ciascun fotorecettore si distinguono
un segmento esterno e uno interno, uniti da un
ciglio, una fibra, un nucleo e un corpo sinaptico. I
segmenti esterni contengono i pigmenti visivi. Il
pigmento dei bastoncelli è la rodopsina, mentre il
pigmento dei coni è la iodopsina, che comprende
24
Oftalmologia
tre tipi di pigmento: clorolabile, eritrolabile e ciano labile, contenuti in altrettanti tipi di coni.
Il gene che codifica per la rodopsina si trova sul cromosoma 3, quello per il ciano labile sul
cromosoma 7, i rimanenti sul cromosoma X. La mutazione o l’assenza di uno di questi
ultimi geni provoca il daltonismo.Le molecole dei pigmenti visivi sono contenute in dischi
che originano da invaginazioni delle membrane plasmatiche dei segmenti esterni. I dischi
dei bastoncelli sono separati dalla membrana plasmatica, a differenza di quelli dei coni.
All'interno della membrana plasmatica che delimita ciascun disco, le molecole dei pigmenti
visivi sono ancorate in maniera non salda, per cui possono diffondere rapidamente.
La rodopsina è una molecola transmembrana, che agisce tramite una proteina G trimerica,
detta trasducina. La molecola di rodopsina occupa la maggior parte dello spessore di
ciascun disco. Il gruppo cromoforo è costituito dal retinale, un’aldeide della vitamina A,
che conferisce il colore magenta alla molecola non esposta alla luce. La parte proteica,
dettaopsina è unita mediante un amminogruppo al retinale. Il retinale della rodopsina non
esposta alla luce è l'11-cis. La molecola di rodopsina modifica il suo isomero dalla forma
cis a trans per esposizione alla luce o in presenza dell'enzima retinal-Isomerasi. La
scissione della molecola di rodopsina per effetto della luce (reazione fotochimica) è
seguita da una serie di reazioni termiche che danno origine al potenziale di generatore, cui
segue il potenziale d'azione. Le molecole di rodopsina sono in eccitazione continua, anche
all'oscurità. La scarica tonica all'oscurità viene modulata dagli stimoli luminosi dando luogo
all'informazione visiva. La luce infatti riduce la permeabilità al sodio della membrana
esterna del segmento esterno del fotorecettore, aumentando la resistenza di membrana
per cui la cellula si iperpolarizza.
Nel segmento esterno del bastoncello è presente un altro gruppo di proteine, preposte,
durante la fototrasduzione, all'amplificazione della scissione delle molecole di rodopsina.
Tra queste molecole si ricorda la fosfodiesterasi.
L'epitelio pigmentato svolge un ruolo fondamentale per il metabolismo dei fotorecettori. Le
sue cellule formano, con l'endotelio dei capillari della retina, la barriera ematoretinica.
Queste cellule hanno una funzione di fagocitosi nel fisiologico processo di rinnovamento
dei dischi. L'epitelio pigmentato, inoltre, è il serbatoio di accumulo delle retinolo e proviene
dal sangue e dalla fagocitosi dei dischi. Altre funzioni dell'epitelio pigmentato consistono
nell'assicurare l'adesione della retina neurale, nell'interazione con la luce da parte dei
granuli di pigmento, nella sintesi della matrice extracellulare, nella regolazione del
trasporto degli ioni e dei metaboliti e nella secrezione di citochine e fattori di crescita.
Il secondo strato funzionale è dato dalle cellule bipolari, orizzontali e amacrine. Le cellule
bipolari sono il primo neurone delle vie ottiche e permettono il miscuglio dei messaggi dei
coni e dei bastoncelli in senso verticale. A esso si sovrappone il miscuglio dei messaggi in
senso orizzontale grazie alle sinapsi con le cellule orizzontali e amacrine. Non sono
presenti cellule bipolari che contraggono sinapsi contemporaneamente con i coni e i
bastoncelli. Le bipolari si connettono ai coni con un rapporto di 1:1 (bipolari nane) o di 1:7
(bipolari di tipo diffuso) e con i bastoncelli con un rapporto di circa 1:50 (bipolari di tipo
diffuso).
25
Oftalmologia
Il terzo strato funzionale nella retina è rappresentato dalle cellule gangliari. Ciascuna
cellula gangliare presenta un campo recettivo circolare suddiviso in due aree concentriche,
di cui una centrale e una periferica, che rispondono in maniera antagonista quando
stimolate. Questa organizzazione di tipo on-off ha lo scopo di impedire il fortissimo
bombardamento di impulsi nervosi sui centri visivi più elevati e può spiegare la
trasmissione dell'informazione visiva del chiaro-scuro.
La glia retinica, costituita dalle cellule del Müller, da astrociti e da microglia, partecipa alla
regolazione dei livelli extracellulari di potassio, idrogeno e dei neurotrasmettitori,
all’induzione della vascolarizzazione e al supporto metabolico attivo dei neuroni. Le cellule
del Müller rappresentano la popolazione principale. Ciascuna di queste cellule attraversa
per l’intero spessore la retina, contraendo sinapsi con tutti gli strati. Molto importante è il
mantenimento, da parte di questa cellula, dei livelli di glutammato, che diventa
neurotossico quando la sua concentrazione extracellulare aumenta oltre un certo limite.
I principali neurotrasmettitori sono il glutammato, il GABA e la glicina. Il glutammato
viene utilizzato dai fotorecettori, dalle cellule bipolari e probabilmente dalle cellule
gangliari. Il GABA viene impiegato dalle cellule orizzontali e amacrine, mentre la glicina
potrebbe essere utilizzata da alcune cellule amacrine e dalle interplessiformi.
Nella retina si distingue una
porzione
centrale,
detta
macula lutea, una porzione
perimaculare e una periferica.
La macula è priva di vasi
sanguigni e vi sono soprattutto
coni
che
scompaiono
gradualmente andando verso
la
periferia,
dove
sono
sostituiti dai bastoncelli. A
livello della macula, la retina
ha una struttura caratteristica.
La parte centrale, o fovea, è
costituita dai segmenti esterni
ed interni dei coni, ed è molto
sottile, al contrario della macula limitrofa. Nella macula i coni contraggono sinapsi con le
cellule bipolari, e queste a loro volta con le gangliari, con un rapporto di 1:1, mentre questo
rapporto si perde già nella porzione periferica. Quindi, affinché uno stimolo luminoso
venga percepito dai coni, è necessario che sia liminare, mentre alla periferia retinica più
stimoli subliminari possono sommarsi ed essere convogliati su una sola bipolare e
gangliare, raggiungendo così la soglia.
La retina elabora una quantità elevata di informazioni, in quanto invia al cervello diverse
rappresentazioni di ogni scena visiva. In realtà la retina esegue un numero rilevante di
preelaborazioni già all'interno dell'occhio, per poi inviare una serie di rappresentazioni
parziali al cervello. Si suole suddividere la retina in due metà, una metà nasale e una metà
temporale. Le fibre delle cellule gangliari della metà temporale rimangono dallo stesso lato
26
Oftalmologia
nel loro decorso lungo le vie ottiche, mentre quelle della metà nasale si incrociano a livello
del chiasma. Nell'uomo le fibre delle cellule gangliari sono circa 1 milione ma con
l'invecchiamento, seppure le funzioni elementari possono rimanere integre, il loro numero
decresce.
27
Oftalmologia
SEMEIOTICA CLINICA E STRUMENTALE IN OFTALMOLOGIA
Anche qui è importante l’anamnesi familiare e personale, in questo caso l’anamnesi
oculare. Da una raccolta accurata, spesso deriva un orientamento diagnostico preciso.
L’esame obiettivo oculare, si esegue sia attraverso l'osservazione diretta delle sue varie
parti, si indirettamente, utilizzando apparecchiature complesse. L'ispezione degli annessi
oculari può essere fatta in una camera d'illuminazione diffusa, mentre l'esame del
segmento anteriore dell'occhio viene eseguito solitamente in prima approssimazione in
camera oscura con l'ausilio di una lampada posta alla destra del paziente, e concentrerà
la sua luce sull'occhio da esaminare mediante una lente sferica positiva. Utilizzando una
lampada, guardando l’occhio, in maniera diretta, è possibile esaminare così il sopracciglio,
la palpebra, per vedere, ad esempio se è infiammata, per vedere il rossore della
congiuntiva, se c’è un problema corneale, o del cristallino, e così via. L’esame oculare può
essere effettuato anche in una camera ad illuminazione diffusa, o con una lampada posta
alla destra del paziente; con essa guardate l’occhio lateralmente, osservando la
congiuntiva, la palpebra, la cornea, il cristallino, ecc... La luce può anche essere
concentrata sull’occhio da esaminare, mediante una lente sferica positiva, che si applica
davanti all’occhio, ingrandendolo.
Con lo sviluppo tecnologico degli ultimi anni, l’esame oculare si avvale, oggi, di
apparecchiature estremamente complesse.
Schiascopia
L’accertamento più semplice è la SCHIASCOPIA. Fatto bene questo esame ci dà
indicazioni veramente precise per la misurazione del valore rifrattivo dell’occhio, quindi per
conoscer se un soggetto è miope, astigmatico, ipermetrope, ecc… Consiste
nell’osservazione dei movimenti dell’ombra, proiettata sul fondo oculare, dai margini della
pupilla illuminata da una sorgente luminosa.
Tale sorgente può essere una lampada a
muro ed uno specchietto, oppure senza
lampada a muro, ma con un oftalmoscopio
diretto e uno schiascopio a strisce, ed una
coppia di stecche da schiascopia, tali stecche
possono essere positive o negative, si
posizionano davanti all’occhio e, a seconda
dell’ombra che si viene a creare, l’occhio
sarà ipermetrope(ombra positiva), oppure
miope(ombra negativa).
Esistono due tipologie di schiascopia: una
schiascopia statica e una schiascopia dinamica.
La schiascopia staticarichiede l’uso di un oftalmoscopio diretto e di una comune coppia
di stecche da schiascopia, e si basa sull’osservazione del riflesso rosso-pupillare, che si
28
Oftalmologia
ottiene inviando un fascio di luce sull’occhio con l’oftalmoscopio ad un metro di distanza,
senza imprimere alcun movimento allo strumento, meglio se in midriasi. Tale riflesso si
apprezza in misura minore in miosi.
il campo pupillare
non
appare
uniformemente
rosso, ma mostra
una
zona
di
maggiore
luminosità ed una
zona d’ombra.
Il pediatra che
visita un bambino
precocemente,
deve
valutare
innanzitutto la presenza del riflesso rosso-pupillare, se questo riflesso è assente vuol dire
che il fascio di luce che avete inviato ha trovato degli ostacoli, di natura corneale oppure
riferibili al cristallino(cataratta). In questo caso un intervento chirurgico precoce risolve in
parte il problema.
La schiascopia statica, nella quale l’occhio deve rimanere fermo, si basa sull’osservazione
dell’ombra prodotta da fascio di luce inviato. Se l’ombra si trova dalla stessa parte del
manico dell’oftalmoscopio, l’ombra si dice “diretta” e il soggetto è ipermetrope. Se invece
l’ombra è posta dal lato opposto al manico, è “inversa” e il soggetto è miope. Quando non
si riscontra la presenza di ombra vuol dire che ci si trova nel punto neutroschiascopico.
Nella schiascopia dinamica, bisogna muovere l’oftalmoscopio, per cogliere il movimento
dell’ombra nel campo pupillare. I campo non appare uniformemente rosso, ma mostra una
zona di maggiore luminosità ed una zona d’ombra. Con lo specchietto o l’oftalmoscopio si
proietta sulla pupilla un fascio di luce e se ne osserva il movimento muovendolo
lateralmente e poi verticalmente. Allo stesso modo, con lo schiascopio a striscia si proietta
sulla pupilla una sottile striscia di luce e se ne osserva il movimento. L’ombra diretta va
verso la direzione del movimento dell’oftalmoscopio, mentre l’ombra inversa nella parte
opposta. Se si è particolarmente attenti ed esperti si può notare la cosiddetta “ombra
obliqua”, in questo caso, oltre ad avere un difetto refrattivo asso simmetrico, miopia o
ipermetropia, si ha anche l’astigmatismo.
Oftalmometria
L’OFTALMOMETRIA di Javal-Schiotz misura, invece, la curvatura della superficie
corneale anteriore, sfruttando la sua capacità di comportarsi come uno specchio
convesso. Misura in pratica il grado di astigmatismo. L’oftalmometro possiede due mire:
una mira rossa e una mira verde. La differenza tra questi due valori esprime il valore
dell’astigmatismo. L’immagine di un oggetto che si formerà sulla superficie corneale sarà
29
Oftalmologia
di dimensioni tanto minori quanto più piccolo è il suo raggio di curvatura. In base a questo
dato è possibile risalire alla misura del raggio di curvatura del settore corneale esplorato e
quindi del suo valore diottrico. La differenza tra i due valori letti esprime l'astigmatismo
della superficie corneale anteriore, ignorando quindi quello delle altre superfici rifrattive
oculari, in particolar modo quello del cristallino. Per ottenere questi valori, occorre prima
posizionare l’oftalmometro in senso orizzontale, poi in senso verticale. Se avete un asse
obliquo, dovete mettere queste due mire nello stesso senso, queste possono o distanziarsi
od accavallarsi. Se si accavallano otteniamo una misura dell’astigmatismo della parte
centrale della cornea.
Esame biomicroscopico
Abbiamo poi la BIOMICROSCOPIA. Questo importantissimo esame utilizza la lampada a
fessura, una sorgente luminosa molto intensa, posta lateralmente all’osservatore, la cui
luce è diaframmata da una fessura. Lo strumento è dotato di un microscopio, con piccolo e
medio ingrandimento, una mentoniera sul quale poggia il paziente e strumenti che
misurano la profondità della camera anteriore.
L'apparecchio è costituito fondamentalmente da tre parti:
-
-
una sorgente luminosa molto intensa, posta lateralmente all'osservatore, la cui luce
diaframmatica da una fessura verrà proiettata attraverso un sistema ottico sulla
parte del esaminare;
un microscopio a piccolo e medio ingrandimento, attraverso cui è possibile
osservare le strutture del segmento anteriore dell'occhio;
un sistema mentoniera.
Possiamo esaminare con lo strumento, per esempio, l’angolo irido-corneale e il fondo
oculare, la cornea, la profondità della camera anteriore, l’iride, il cristallino, valutando se
esso è opaco e, a pupilla dilatata il vitreo e la retina. Esistono poi particolari unità
fotografiche che permettono di riprendere e fotografare ciò che l’operatore sta’
esaminando.
L’esame oftalmoscopico
L’ESAME OFTALMOLOGICO del fondo oculare permette la visualizzazione, in modo
diretto ed in vivo, del nervo ottico, della retina con le diverse patologie ad essa allegate e
soprattutto dei vasi sanguigni di medio e piccolo calibro. Questo esame venne effettuato
per la prima volta intorno al 1850 da Helmholtz, utilizzando semplicemente una lampada
che illuminava l’occhio. È l’esame più richiesto dagli altri specialisti, in quanto esso ci
permette di osservare la circolazione sanguigna dell’occhio, la presenza di tumori al nervo
ottico, se il paziente è diabetico, un’emorragia, l’ipertensione, malattie renali e
neurologiche. I sistemi di osservazione del fondo dell'occhio sono:
-
oftalmoscopio ad immagine diritta;
30
Oftalmologia
-
oftalmoscopio ad immagine rovesciata.
L’oftalmoscopio è un sistema illuminante, che permette di rilevare un’immagine diretta,
cioè vedendo quello che effettivamente c’è, oppure indiretta, cioè quello che si vede è
rovesciato. Lo strumento possiede un buon ingrandimento (x15) e una buona risoluzione,
il campo di osservazione, però, è molto ristretto, non vediamo quindi la periferia del fondo
oculare, ma solo il disco ottico e la macula.Il medico lo impugna con la mano destra per
esaminare l’occhio destro e con la mano sinistra per esaminare l’occhio sinistro.
Nell'oftalmoscopia diretta si utilizza un apparecchio simile ad una torcia elettrica, dotato di
una sorgente luminosa incorporata nella testina, un foro situato sull'asse visivo del
paziente ed un sistema di lenti per correggere eventuali difetti di rifrazione del paziente o
dell'esaminatore. L'oftalmoscopia diretta permette di ottenere un'immagine diritta del fondo
oculare, ingrandita di circa 15 volte e una buona risoluzione dei dettagli. Però, il campo di
osservazione è piuttosto ristretto, pertanto le aree retiniche più periferiche risultano
inaccessibili.
L’oftalmoscopia indiretta è la cosiddetta oftalmoscopia indiretta binoculare ed è
caratterizzata da un caschetto che il medico indossa e una lente di 14, 20 o 28 prismadiottrie. L’immagine che otteniamo è molto più ampia e può raggiungere zone periferiche,
però l’immagine è invertita e poco ingrandita. I primi oftalmoscopi indiretti vennero utilizzati
intorno alla metà del novecento, in precedenza gli oculisti utilizzavano solo l’oftalmoscopio
diretto, che era incompleto, perché, come detto, non esplora la periferia. L’oftalmoscopio
indiretto può essere impiegato nella diagnosi
delle
retinopatie
del
neonato
nato
prematuramente. Tale strumento si può
avvalere anche di una sorgente ingrandente,
ovvero una lampada a fessura e una lente di
+80/+90 prisma-diottrie. Anche in questo caso
avremo un’immagine invertita. Esiste anche
una lente a tre specchi, detta di Goldmann, e
attraverso questa è possibile visualizzare
contemporaneamente più porzioni della retina.
Anche in questo caso, il paziente si pone
davanti alla lampada a fessura, mentre la lente
si appoggia sull’occhio del paziente, dopo aver
applicato dell’anestetico locale. Si riesce a
vedere, con lo specchio centrale, la porzione
centrale della retina, macula e nervo ottico quindi, con gli altri specchi vediamo le zone più
periferiche. Riusciamo a vedere tutta la retina, quindi, dall’ora serrata alla parte centrale
ed, eventualmente, qualsiasi minima alterazione della zona periferica. Si riesce ad
osservare addirittura l’angolo camerulare, da dove passa l’umor, se tale angolo è alterato
abbiamo il glaucoma. I miopi dovrebbero sempre effettuare questo test, come controllo,
per evidenziare eventuali problemi alla periferia e scongiurare così un’eventuale distacco
di retina.
31
Oftalmologia
Esame del senso cromatico
Possiamo anche valutare il senso cromatico, cioè possiamo vedere se ci sono patologie
congenite o acquisite riguardanti la visione dei colori. Nelle anomalie congenite, la
capacità discriminativa dei colori è più o meno notevolmente alterata. Tra le patologie
congenite abbiamo la discromatopsia dell’asse rosso-verde, cioè il Daltonismo, legata al
cromosoma X, colpisce quindi il sesso maschile, mentre le donne sono portatrici sane. Le
forme acquisite possono avere origine neurologica, derivano da un'alterata visione
centrale dei colori, secondaria a lesioni maculari o delle vie nervose, quindi differente nei
due occhi.
Per individuare il deficit, la discromatopsia dell’asse rosso-verde, si utilizzano le tavole di
Ishihara:
I pazienti con una visione normale dei colori riescono a distinguere il numero al centro
della tavola, invece i pazienti daltonici vedono l’immagine come un tutt’uno. Per avere una
maggiore precisione di diagnosi di discromatopsie dell’asse rosso-verde e dell’asse blugiallo, si usano delle pastiglie di diverso colore, il paziente deve ordinare le pastiglie in
base alla tonalità del colore, creando un asse, dal quale si risale alla forma di
discromatopsia che il soggetto possiede.
Esame del campo visivo
Abbiamo poi l’esame del campo visivo, che è l’insieme dei punti nello spazio che un
occhio immobile percepisce davanti a sé. Normalmente, il campo visivo si estende per 90°
temporalmente, per 60° medialmente e superiormente, 70°inferiormente assumendo così
la forma ovoidale. Un difetto del campo visivo è rappresentato da una qualunque
alterazione della forma normale del campo visivo.
32
Oftalmologia
Esaminare il campo visivo significa misurare la sensibilità luminosa in un numero
sufficiente di punti al suo interno; la misura si esegue determinando la "soglia luminosa",
ovvero il valore più basso dello stimolo che viene percepito in un dato punto. L'analisi del
campo visivo risulta utile per lo studio delle sofferenze retiniche causate da glaucoma,
diabete, rotture retiniche e soprattutto per le patologie neurologiche.
Questo esame si fa attraverso la perimetria cinetico o manuale (di Goldmann) e ci fa
capire se c’è un’alterazione del campo visivo, significa misurare la sensibilità luminosa, in
un numero sufficiente di punti e si esegue determinando la soglia luminosa, cioè il valore
più basso dello stimolo, che viene percepito in un dato punto. Si pone il paziente davanti
all’apparecchiatura che può essere manuale o computerizzata, arriva un segnale luminoso
dall’esterno, sotto forma di puntino, il paziente lo percepisce e preme poi un pulsante.
L’unione di tutti i punti ci fa ricavare il campo visivo. Ripetendo la procedura su diversi
meridiani si identificano altrettanti punti-soglia, che, collegati tra loro, formano una curva di
Isosensibilità detta “isoptera”. Dall'ampiezza e dalla regolarità delle isoptere si ricavano
informazioni sulla normalità o meno del campo visivo.
Oggi
le
apparecchiature
computerizzate
permettono
di
analizzare
il
comportamento
dell’occhio,
perché,
se si muove, genera
un falso e il test si
interrompe.
Questo esame è utile
nel glaucoma, in quanto nel glaucoma aumenta la pressione oculare, creando un danno
cellulare, che causa una diminuzione progressiva e concentrica del campo visivo. È
importante anche nella patologia diabetica e per le patologie neurologiche.
La perimetria cinetica è una metodica agevole consigliata se la fissazione è incostante.
Tuttavia è difficile rilevare piccoli scotomi. Lo scotoma è una zona circoscritta del campo
visivo con sensibilità ridotta o abolita. È imprecisa sulla zona centrale ed è preferibile per
lo studio della periferia oltre i 30° centrali. Viene utilizzata per la diagnosi della patologie
chiasmatiche e retrochiasmatiche. Viene anche utilizzata per le valutazioni legali dei deficit
visivi e nei casi di scarsa collaborazione come nei pazienti anziani.
Nella perimetria statica o computerizzata, il medico, dopo aver settato la macchina,
invia impulsi al paziente da varie angolazioni. Questo sistema individua i falsi
negativi/positivi. L’esame ci fornisce le soglie di sensibilità luminosa, e possiamo capire se
c’è un allargamento della macula cieca, proiezione del nervo ottico, porzione della retina
con la quale non vediamo. Questo tipo di perimetria misura le soglie luminose con una
particolare strategia statica "up and down": si inizia con la presentazione di uno stimolo di
intensità bassa sottoliminare, via via aumentato di intensità per ottenere la percezione, per
33
Oftalmologia
aumentare la sensibilità del metodo, nello stesso punto viene presentato uno stimolo con
intensità decrescente fino alla perdita della percezione. L'ultimo valore percepito
rappresenta il valore soglia.
Questo è un esame rapido, con maggiore precisione e sensibilità nei 30°, con possibilità
di analisi statistiche, ma scarsa flessibilità per via dell’affaticamento del paziente e costi
elevati.
Elettrofisiologia oculare
Un altro esame è l’elettrofisiologia oculare, cioè la registrazione elettrica dei potenziali
della retina. Quando un raggio di luce raggiunge l’articolo esterno dei fotorecettori,
determina la formazione di potenziali elettrici che, attraverso le cellule bipolari,
raggiungono il 3°neurone e quindi il nervo ottico. L’elaborazione e la trasmissione di questi
impulsi elettrici avviene in tre istanti: la formazione dei potenziali retinici, la trasmissione
intraretinica e la propagazione al nervo ottico.
L’indagine, l’elettroretinogramma, ci permette di raccogliere questi potenziali sotto forma
di tracciato, nel quale abbiamo
un’onda A, negativa, che è
l’espressione
dell’attività
dei
fotorecettori, coni e bastoncelli,
un’onda B positiva, che esprime
l’attività delle cellule del Müller,
bipolari e amacrine, e un’onda C
positiva che si riferisce alle
cellule pigmentate della retina.
Non potendoci dire se vede o no,
il test è molto utile nel neonato, in
quanto ci permette di capire la
funzionalità dell’occhio.
Gli
esami
elettrofisiologici
valutano la funzionalità delle
diverse
strutture
che
compongono la via nervosa
visiva.L'elettroretinogramma è la
risposta elettrica retinica ad uno
stimolo visivo costituito da un
flash di luce (ERG flash, espressione degli strati retinici più esterni) o da uno stimolo
formale tipo scacchi o barre bianco-nere che si alternano (ERG Pattern, espressione segli
strati retinici più interni).
Un altro esame è quello dei potenziali visivi evocati, nel quale il paziente si deve porre
dinnanzi a immagini simili a scacchiere, registrando la funzionalità delle vie ottiche, mentre
l’esame precedente studiava la funzionalità della retina. È utilizzato in pediatria, in
34
Oftalmologia
neurologia ed in neuroftalmologia. La latenza della risposta, cioè il tempo che intercorre tra
la presentazione dello stimolo e la comparsa della risposta elettrica corticale, è un indice
dello stato della mielinizzazione delle vie visive. La sua ampiezza è invece in relazione con
l’acuità visiva e con la sensibilità al contrasto, dunque riguarda il contingente di fibre che
compone il nervo ottico.
L’elettroculografia o EOG registra la differenza di potenziale che normalmente esiste tra
il polo anteriore (positivo) e del polo posteriore (negativo) del bulbo oculare; è
l'espressione dell'attività elettrica dell’epitelio pigmentato retinico. Questa metodica viene
utilizzata per la diagnosi della malattia di Best o distrofia maculare vitelliforme. L’EOG
risulta alterato per l’atrofia dell’EPR e dei fotorecettori.
Ecografia oculare
Un altro esame è l’ecografia oculare, utilizzata per esempio nella cataratta, in cui
dobbiamo sostituire il cristallino malato con un cristallino artificiale. Prima di fare ciò,
dobbiamo sapere che potere ha il cristallino da sostituire. Utilizziamo dunque
l’ecobiometria, misuriamo la lunghezza dell’occhio e, in base ai valori
dell’oftalmobiometria, capiamo il potere del cristallino da inserire.
Gli Ultrasuoni sono quel fenomeno fisico e che consiste in vibrazioni della materia; la loro
trasmissione richiede la presenza di un supporto materiale in quanto non si trasmettono
nel vuoto. La propagazione dipende dal mezzo ed è massima nei solidi e minima nei
liquidi e nei gas. A scopo diagnostico si esclude il fenomeno della riflessione. La quantità
delle onde riflesse dipende dall'indipendenza del mezzo.
L’A-SCAN è l'ultrasuonografia unidirezionale, utile per la diagnosi di alcune malattie
oculari, per la biometria dell'occhio e per lo studio indiretto dell'orbita. L'esplorazione va
fatta innanzitutto lungo l'asse antero-posteriore, poi lungo quelli laterali. Il tracciato sarà
costituito da echi riflessi, a forma di picchi che interrompono la linea luminosa orizzontale
detta linea di base. L'altezza dei picchi è proporzionale all'intensità delle onde riflesse; la
35
Oftalmologia
distanza che separa due o più picchi indica il tempo impiegato dal fascio per coprire la
distanza tra due superfici riflettenti.
L’ecografia ci permette di vedere il fondo oculare, quando nei pazienti con cataratta, o con
emorragia oculare, ciò non sia possibile visualizzare con le altre metodiche. Esiste, poi,
l’ecografia B-SCAN che ci fornisce immagini bidimensionali, e ci mostra, ad esempio,
eventuali masse(anche tumorali) poste dietro l’occhio, le quali, premendolo, possono
generare un esoftalmo. La B-SCAN è indicata per la diagnosi del distacco di retina
idiopatico o emorragie retrobulbari, patologie del grasso orbitario, esoftalmi, tumori e cisti.
L’ultrabiomicroscopia (UBM), è un’ecografia ad alta risoluzione, con essa possiamo
individuare tutte le strutture del segmento anteriore e dei diottri oculari più periferici, ed è
utile per capire se ci sono problemi alla cornea, se un trapianto non ha funzionato, se
l’angolo irido-corneale è più chiuso della norma, e in questo caso si potrebbe manifestare
il glaucoma, se non interveniamo. Questa metodica consente di ottenere immagini
tridimensionali ed è del molto utile per la diagnosi di patologie corneali, dell'iride,
nell'angolo irido-corneale, per una corretta diagnosi di glaucoma ad angolo chiuso, iride a
plateau e glaucoma pigmentario.
Angiografia retinica
L’angiografia retinica è una metodica semeiologica che ci permette di visualizzare e
fotografare in rapida successione i vari aspetti della fisiopatologia dell’emodinamica
oculare, retinica, coroideale e delle alterazioni tissutali che ne conseguono. L’osservazione
del fondo oculare si effettua dopo aver introdotto una particolare sostanza colorante per
via endovenosa, la quale se eccitata da un’energia luminosa di una determinata lunghezza
d’onda, è in grado di emettere una particolare luminescenza in grado di rendere visibile
strutture della circolazione retinica e coroideale. Esistono numerose e sofisticate
apparecchiature che consentono oggi di fare acquisizioni di immagini digitali/analogiche.
La fluoroangiografia retinica permette di visualizzare, fotografare e conservare tutta la
fisiopatologia della retina, della coroide, ad alto in gradimento, utilizzando un mezzo di
contrasto, la fluoresceina sodica, che viene iniettata per via endovena. Questa sostanza
assorbe l’energia luminosa del filtro blu cobalto è da origine al fenomeno della
fluorescenza, mettendo in evidenza le alterazioni del torrente circolatorio, soprattutto della
circolazione retinica. Questo esame è utile nella patologia diabetica, nella quale
l’essudazione di un vaso, crea dei danni a porzioni più o meno estese della retina. Qualora
questo danno raggiunga anche la macula lutea, la vista viene seriamente compromessa;
per limitare questo danno si utilizza la fotocoagulazione laser.
L’esame si esegue anche per evidenziare le varie maculopatie degenerative, che
rappresentano la 1° causa di cecità nei paesi industrializzati. Tale patologia è
caratterizzata da una progressiva degenerazione della macula, il punto di maggiore
visione, e si cura attraverso delle intravitreali che bloccano il progredire del danno.
36
Oftalmologia
Infine con questa tecnica è possibile visualizzare le zone di ischemiche, cioè aree della
retina non più vascolarizzate, per interruzione del microcircolo, o per emorragie, che
determinano il distacco di retina.
Un altro esame che viene utilizzato è l’angiografia al verde indocianina. L’indocianina è
un colorante verde che viene eccitato dalla luce dello spettro invisibile della luce
infrarossa. Consente lo studio dinamico della circolazione retinica e ancor meglio della
circolazione coroideale, poiché questa sostanza legandosi totalmente alle proteine
plasmatiche, permane a lungo all’interno della circolazione coroideale. Inoltre l’infrarosso
riesce ad oltrepassare l’epitelio pigmentato che funge da schermo della coroide.
OCT o Optical Coherence Tomograph
L’OCT (Optical CoherentTomography), utilizza un raggio laser nella banda dell’infrarosso
per eseguire una scansione delle diverse strutture retiniche che riflettono il raggio laser in
maniera diversa e si limita all’osservazione della macula, e pertanto è utilizzata nello
studio delle patologie maculari, vitreo-retiniche, ma anche nel glaucoma. L’immagine
fornita è simile all’esame istologico.
L’OCT sfrutta il principio dell’”INTERFEROMETRIA” per cui un fascio di luce infrarossa,
combinato ad una fibra ottica, in seguito a riflessioni multiple costituiscono un pattern di
interferenza registrando un segnale che viene captato da un software che li elabora in un
immagine tomografica bidimensionale, simile ad un immagine istologica in vivo, con i
diversi livelli di riflettività.
GDX o Nerve Fiber Analizer
Il GDX, invece, è uno strumento sviluppato per la diagnosi precoce del glaucoma, e si
basa sulla studio delle fibre del nervo ottico.
Il polarimetro a scansione laser confocale ci fornisce informazioni quantitative relative allo
spessore delle fibre peripapillari che formano il nervo ottico. Sfrutta la BIRIFRANGENZA
ovvero le fibre nervose retiniche inducono un cambiamento dell’indice di polarizzazione o
ritardo della luce che le attraversa.
Misurazione della pressioni intraoculare
Parliamo a questo punto della pressione oculare, che varia nel bambino tra gli 8 e i 9
mmHg e nell’adulto tra i 20 e i 21 mmHg.
La PIO è regolata da un corretto bilanciamento tra la secrezione e il drenaggio dell’umor
acqueo; i valori di questa variano in media tra 9 - 21 mmHg.
La PIO si valuta mediante la palpazione del globo oculare a palpebre chiuse, invitando il
pz a volgere gli occhi verso il basso. La palpazione viene eseguita in corrispondenza della
37
Oftalmologia
parte superiore della sclera esercitando una pressione; il confronto con l’occhio
controlaterale permette di rilevare un’ipertonia.
La pressione oculare si misura attraverso la tonometria. Questo esame calcola la
pressione oculare in base alla resistenza che il tonometro incontra nel modificare la
curvatura della cornea. Essa non dipende esclusivamente dalla pressione interna del
bulbo ma anche da caratteristiche corneali (entità e regolarità della curvatura, spessore
corneale e rigidità sclerale).
Abbiamo un tonometro ad applanazione di Hans Goldmann, che si pone davanti alla
lampada a fessura, il cono dello strumento si appoggia alla cornea, previa anestesia
locale, l’oculista a questo punto, ruotando una scala graduata, legge il valore della
pressione oculare. È l’indagine più precisa. Il principio di funzionamento si basa sulla
legge di Imbert-Fick, ovvero la pressione intraoculare è uguale al rapporto tra la forza
necessaria per applanare la superficie corneale di un’area conosciuta. E’ lo strumento più
diffuso e preciso ma fortemente influenzato dalle caratteristiche corneali.
Invece il tonometro a soffio o senza
contatto invia sull’occhio un getto d’aria
e il valore individuato è sovrastimato,
cioè è più alto del valore pressorio
effettivo. Un puntatore produce un getto
d’aria verso l’occhio: quando la cornea
viene leggermente schiacciata da
questo, un raggio di luce è riflesso dalla
cornea. Il tempo necessario
ad
applanare la cornea fornisce i valori della pressione. È Utile nello screening di massa e
non richiede nessun contatto con la superficie corneale.
Pachimetria corneale
Con la pachimetria, calcoliamo
lo spessore della cornea, valore
indispensabile quando si esegue
la correzione chirurgica della
miopia. In media è di circa 550
micron
nell’area
centrale,
andando ad aumentare fino alla
periferia (maggiore nel settore
nasale
superiore
che
nel
temporale inferiore). Con la
pachimetria ottica sfruttiamo la
legge di riflessione della luce
attraverso la faccia anteriore e
posteriore della cornea. Utile per
la stretta correlazione tra spessore corneale e valori della PIO.
38
Oftalmologia
La pachimetria ad ultrasuoni utilizza gli ultrasuoni ad alta frequenza che attraversano la
cornea e vengono riflessi.
Topografia corneale
La topografia corneale ci consente, invece, di analizzare tutta la superficie anteriore della
cornea, in tutti i suoi punti, rilevando la differenza del suo spessore attraverso diverse
tonalità di colore. Attraverso un algoritmo, la scala colorimetrica, ci fornisce precise
indicazioni sullo stato della cornea. Il principio di analisi qualitativa di tali strumenti si
basa sulla forma e sulla distanza tra gli anelli luminosi proiettati e riflessi dalla superficie
corneale (Disco di Placido). La valutazione quantitativa viene ottenuta
invece
assegnando dei valori numerici ai punti che si riferiscono alle mire e ricomponendole
matematicamente in algoritmi e sistemi di calcolo sempre più complessi. Più gli anelli
sono vicini, maggiore è la curvatura della superficie corneale, più gli anelli sono lontani e la
superficie è piatta (Cornea prolata/oblata).
Quest’esame è importantissimo nella diagnosi precoce del cheratocono, che è la
deformazione della cornea. Diagnosticato in maniera precoce, il cheratocono viene curato
attraverso la tecnica del cross-linking, se invece è impossibile fermare l’evoluzione della
patologia, si procede al trapianto di cornea, la cheratoplastica. Oltre a ciò, la topografia è
utile anche nello studio preventivo di tutti i vizi di refrazione.
Aberrometria corneale
L’aberrometria è quell’esame che ci calcola tutte le aberrazioni provocate da tutti i mezzi
diottrici oculari. Anche questo esame si svolge nello studio dei vizi di refrazione.
Il diottro oculare, come tutti i sistemi ottici complessi inducono nelle immagini prodotte
delle aberrazioni; tali aberrazioni rappresentano le variazioni che i raggi di luce subiscono
attraversando le varie entità diottriche dotate di curvatura, indice di refrazione ed
assorbimento cromatico differente. Queste variazioni si traducono in imperfezioni di
focalizzazione nella proiezione di tali raggi sul piano retinico. Gli aberrometri valutano nel
modo più completo le aberrazioni indotte dai vari diottri oculari.
La forma geometrica di una aberrazione viene descritta matematicamente dall’utilizzo dei
Polinomi di Zernike; questi ci illustrano come la superficie piana è distorta da una
specifica aberrazione. Queste immagini sono generate dalla caratteristica del “Fronte
d’onda”. Distinguiamo vari ORDINI di aberrazione dalle più semplici alle più complesse:
-
Ordine 0: Fronte d’onda privo di aberrazioni, piatto e parallelo rispetto al piano di
riferimento;
Ordine 1: Fronte d’onda privo di aberrazioni, piatto ma inclinato rispetto al piano di
riferimento;
Ordine 2: causate da errori refrattivi sfero-cilindrici (Sf=defocus, “a forma di
scodella”; Cyl= “a sella”).
39
Oftalmologia
Le aberrazioni di basso ordine sono correggibili mediante l’utilizzo di lenti a tempiali, lenti a
contatto o trattamenti di chirurgia laser. Mentre per le aberrazioni di ordine superiore al
secondo non sono correggibili con metodiche standard, bensì mediante tecniche
aberrometriche.
Microscopia endoteliale
La microscopia endoteliale calcola quante cellule sono presenti nell’endotelio corneale,
questo esame è importante prima di sottoporsi ad un intervento di cataratta, in quanto
bisogna vedere se il soggetto è predisposto o meno allo scompenso corneale, in quanto
se è predisposto, bisogna evitare l’intervento tradizionale e orientarci verso terapie
alternative.
L’endotelio corneale svolge un importante funzione di controllo e regolazione del
passaggio di acqua nello stroma corneale (funzione di pompa e barriera). La microscopia
è l’analisi dello strato più profondo della cornea, l’endotelio, l’unico strato di cellule
poligonali (esagonali) strettamente unite tra loro, con contorni ben definiti, che non
possiedono attività mitotica.
L’ANALISI MORFOLOGICA comprende l’osservazione dell’aspetto globale dell’endotelio
e delle cellule che lo compongono. L’ANALISI MORFOMETRICA quantifica le
caratteristiche delle cellule; la Densitometria è la densità media di cellule endoteliali per
mm2 (conta cellulare); il Polimegetismo è il coefficiente di variazione delle dimensioni
delle cellule endoteliali; il Pleomorfismo è l’indice di esagonalità ovvero della regolarità
del mosaico endoteliare.
40
Oftalmologia
VIZI DI RIFRAZIONE
Acuità visiva
Prima di parlare dei vizi di refrazione, affrontiamo il concetto di acuità visiva. Essa
rappresenta il potere discriminante della zona centrale della retina, espresso in decimi e
rappresenta l’inverso del minimo separabile.
Negli altri paesi tale valore viene espresso diversamente, anche se attualmente si sta
cercando di uniformare la misura. Comunque è una scala logaritmica che rappresenta
l’inverso del minimo separabile, cioè la facoltà di percepire tra loro due punti molto
ravvicinati. L’angolo visivo è formato da raggi che, partendo da estremità di un oggetto, si
incrociano portandosi sulla retina. Quindi l’angolo visivo più piccolo, sotteso da due punti
ravvicinati tra loro, che quindi la fovea è ancora capace di percepire come separati,
rappresenta il minimo separabile. L’acuità visiva viene determinata dalla frazione di
Snellen. Sulla frazione di Snellen e sul concetto di minimo separabile sono basati gli
ottotipi.
L’acutezza o acuità visiva è la facoltà di percepire separati tra loro punti molto ravvicinati.
Ogni oggetto è visto sotto un angolo, detto Angolo Visivo, formato dai raggi che, partendo
dalle estremità dell’oggetto, si incrociano nel punto nodale dell’occhio per portarsi alla
retina. L’angolo visivo è in rapporto diretto con la grandezza dell’oggetto ed in rapporto
inverso con la distanza dell’oggetto dall’occhio. L’angolo visivo più piccolo, sotteso da due
punti molto ravvicinati, che la fovea è ancora capace di percepire separati, viene definito
minimo separabile: esso è condizionato dal fatto che fra due coni stimolati ne esista uno
non stimolato. il minimo separabile corrisponde approssimativamente ad 1’ di arco; ciò
significa che due punti oggetto per essere visti separati l’uno dall’altro devono avere una
grandezza angolare di 1’ di arco.
Abitualmente l’acuità visiva non si determina in grandezze angolari, ma come rapporto di
due distanze: la distanza (d) alla quale un occhio riconosce un simbolo
(generalmente 5 metri) e la distanza (D) alla quale quel simbolo viene riconosciuto
da un occhio normale. Tale rapporto è chiamato Frazione di Snellen (V=d/D) ed
esprime il potere separatore o risolutivo dell’occhio, quindi l’acutezza visiva. È su questo
principio che sono stati costruiti gli ottotipi per la misurazione dell’acuità visiva.
Ora, esistono diversi tipi di acuità o acutezza:
-
Acutezza di Visibilità: E’ la percezione dell’esistenza di uno stimolo, senza che sia
necessario riconoscerne la forma;
Acutezza di Risoluzione: E’ la capacità di distinguere come “separati” 2 punti o 2
linee;
Acutezza di Localizzazione: E’ la percezione delle relazioni spaziali di 2 oggetti
(A. di Vernier);
Acutezza di Ricognizione: E’ il riconoscimento delle caratteristiche e delle forme
di uno stimolo.
41
Oftalmologia
Gli ottotipi sono quei pannelli luminosi contenenti i cerchi di Landolt, oppure la E di Albini,
in cui si deve riconoscere l’orientamento del simbolo. Il simbolo più grande rappresenta il
minimo separabile di 1/10 (man mano che il simboli rimpiccioliscono, il valore dell’acuità
visiva aumenta).
Refrazione
42
Oftalmologia
L’occhio umano è perfettamente paragonabile ad una macchina fotografica. L’occhio, con
le sue superfici ed i suoi mezzi rifrangenti, è formato da una successione di diottri. Si
possono distinguere schematicamente quattro diottri:
-
aria-superficie anteriore della cornea (raggio di curvatura 8 mm); è un diottro
convesso, convergente;
superficie posteriore della cornea-acqueo (raggio di curvatura 7 mm); è un
diottro convesso, convergente;
acqueo-superficie anteriore del cristallino (raggio di curvatura 10 mm); è un
diottro convesso, convergente;
superficie posteriore del cristallino-vitreo (raggio di curvatura 6 mm); è un
diottro concavo, convergente
I diottri effettivi sono solo tre: il secondo non viene preso in considerazione, perché
praticamente neutro. I tre diottri considerati formano nell’insieme un sistema diottrico con
vergenza positiva di elevato potere: la potenza totale è di circa +60 D (+40 D spettano
alla cornea, +20 D al cristallino) ed è tale da produrre la convergenza dei raggi
provenienti dall’infinito in un fuoco situato a 23 mm dall’apice corneale, cioè a livello della
retina. Le immagini che si formano sulla retina sono reali, capovolte e rimpicciolite.
Quindi, i vari mezzi diottrici formano un sistema diottrico con una vergenza ad alto potere,
60 prisma-diottrie: 40 diottrie spettano alla cornea e 20 al cristallino. Tutti e due i mezzi
sono capaci di produrre la convergenza dei raggi che provengono dall’infinito sulla retina.
A livello della retina le immagini sono capovolte.
A questo punto, bisogna un attimo chiarire i termini di vergenza e diottria. La vergenza è
la misura dell’inverso della distanza che separa una sezione di un fascio di raggi luminosi
dal loro fuoco. Più vicino è il fuoco maggiore è la vergenza. Se i raggi sono paralleli, cioè
provenienti dall’infinito, la vergenza si dice nulla. La vergenza è detta positiva se i raggi
sono convergenti, negativa se i raggi sono divergenti. L’unità di misura della vergenza è la
diottria che esprime l’inverso della distanza focale espressa in metri.
Il potere refrattivo di una superficie è tanto più forte quanto più grande è la differenza tra
l’indice di refrazione dei mezzi che la delimitano. La più importante modificazione della
vergenza dei raggi di luce avviene sulla superficie anteriore della cornea e su quella
del cristallino. La rifrazione è il modo in cui i raggi vanno a fuoco sulla retina; in presenza
di un difetto di refrazione, la messa a fuoco dell’occhio è imperfetta, pertanto parleremo di
vizio di refrazione.
Accomodazione
L’accomodazione è un meccanismo grazie al quale l’occhio può aumentare il proprio
potere diottrico per permettere la visione nitida per vicino. L’aumento dinamico del potere
refrattivo è prerogativa esclusiva del cristallino, che accentua la curvatura delle sue facce
e soprattutto di quella anteriore, il cui raggio di curvatura si modifica da 10 a 6 mm.
43
Oftalmologia
L’ ampiezza accomodativa, misurata in diottrie, è la differenza tra il potere refrattivo
dell’occhio a riposo e quello dell’occhio nel quale l’accomodazione viene esercitata al
massimo. L’ampiezza accomodativa decade con l’età provocando un progressivo
allontanamento del punto prossimo (punto più vicino nel quale l’occhio può ancora vedere
distintamente gli oggetti).
Emmetropia e ametropia
I raggi possono convergere sulla retina, in questo caso il soggetto è emmetrope. In tutti gli
altri casi parliamo di ametropia, quindi di un vizio della refrazione.
L’emmetropia è una condizione in cui il fuoco principale del sistema diottrico oculare in
riposo accomodativo cade esattamente sulla retina. In un occhio emmetrope, la macula è
situata esattamente a livello del fuoco posteriore principale del sistema oculare. I raggi
originati dalla macula escono paralleli dall’occhio. Il punto remoto è situato dunque
all’infinito.
L’ametropia è una condizione in cui il fuoco principale cade su un piano diverso, cioè
anteriore o posteriore rispetto a quello retinico. Sulla retina si forma dunque una immagine
imperfetta: infatti per ogni punto oggetto non si forma sulla retina un punto immagine, ma
un cerchio di diffusione. Le ametropie si dividono in ametropie statiche e dinamiche:
-
le ametropie statiche si dividono in sferiche, come miopia ed ipermetropia, e
astigmatica come l’astigmatismo;
le ametropie dinamiche sono connesse al sistema di accomodazione e sono la
presbiopia, lo spasmo accomodativo e la paralise dell’accomodazione.
Il fuoco quindi può cadere anteriormente alla retina, e in questo caso parliamo di miopia,
oppure posteriormente e quindi parliamo di ipermetropia.
L’accomodazione è un meccanismo attraverso il quale l’occhio può aumentare il potere
diottrico, per migliorare la visione da vicino, dopo essere passati da un oggetto lontano ad
uno vicino. Ruolo importante nell’accomodazione è svolto dalla zonula di Zinn, che
mantiene in tensione il cristallino. In questo caso la contrazione del cristallino aumenta la
curvatura dello stesso e di conseguenza il potere diottrico dell’occhio aumenta.
L’accomodazione inizia ad essere insufficiente dopo i 40 anni, e parliamo in questo caso di
presbiopia. In altri soggetti abbiamo la paralisi del processo accomodativo, per motivi
principalmente neurologici, oppure può presentarsi il cosiddetto spasmo accomodativo,
anche in soggetti emmetropi, che diventano improvvisamente miopi.
MIOPIA
Nella miopia il raggio di fasci paralleli converge al davanti della retina, ovvero il fuoco si
trova al davanti della retina, per cui l’immagine risulta sfuocata. Il potere di tutto il diottro
oculare è eccessivo. Le cause della miopia sono da ricercarsi nella lunghezza eccessiva
del diametro antero-posteriore, oppure nella eccessiva curvatura della cornea o del
44
Oftalmologia
cristallino oppure ancora elevato indice di rifrazione del cristallino (malattie o farmaci).
Pertanto il miope non riesce a vedere bene gli oggetti lontani, e deve avvicinarli a sé. Per
correggere questo vizio si utilizzano delle lenti concave, divergenti e negative.
Per
formare
un
immagine
esattamente sulla retina il soggetto
miope è costretto ad avvicinarsi
agli oggetti che osserva. Il bambino
potrebbe mostrare maggiore interesse
per le attività che richiedono
un’applicazione da vicino (disegno,
lettura, meccanica).
la miopia va sempre corretta e si
impegnano lenti divergenti negative
(concave). Ideale è la correzione con
occhiali portati a permanenza.
Esistono varie forme di miopia:
-
•
Una
miopia fisiologica o semplice, tipica
degli scolari, progredisce lievemente
con il passare degli anni, in quanto l’occhio crescendo, determina un
peggioramento del vizio refrattivo. Ogni millimetro di crescita corrisponde a 2,5-3
diottrie di miopia. Perciò un soggetto di 10, miope di 2-3 diottrie, da adulto avrà una
miopia di 5-6 diottrie. Una miopia si considera semplice quando il deficit arriva a 5
diottrie. In questo caso l’occhio è perfettamente sano, salvo l’anomala lunghezza
antero-posteriore, in genere non sono associate altre patologie;
Una miopia di media entità, compresa tra le 3 e le 10 diottrie. Le caratteristiche
oculari sono normali, eccetto la lunghezza assiale che è aumentata. Il fondo oculare
è caratterizzato da un aumento sclerale ed una tipica corio retinite e si possono
notare alcune alterazioni della forma del cristallino. Rare le associazioni con le altre
patologie oculari;
La miopia patologica elevata degenerativa, nella quale il deficit può raggiungere
anche le 30 diottrie. La lunghezza assiale del bulbo è più di 30 mm e la cornea e il
cristallino hanno una curvatura maggiore (cheratocono o sferofachia). La camera
anteriore presenta una elevata profondità, con il fondo oculare che presenta lo
stafiloma miopico e frequente è l’associazione con altre patologie. Lo stafiloma è
un’ectasia della cornea e della sclera.
Anche nella miopia di media entità l’occhio e sano, soltanto la lunghezza è aumentata.
Quando la lunghezza dell’occhio aumenta, la sclera si allunga, si affloscia e si porta
all’indietro, portando con sé la coroide e la retina. Può succedere che si passi ad una
miopia grave, con una complicanza nota come stafiloma miotico, nella quale la retina è
completamente depigmentata, con il nervo ottico e porzione di retina che si retrae ed
emorragie della macula.
45
Oftalmologia
IPERMETROPIA
Nell’ipermetropia, invece, il fascio di
raggi paralleli va a convergere
posteriormente la retina, quindi il
fuoco si trova al di dietro della retina
e l’immagine appare sfuocata.
L’ipermetrope lieve non ha grossi
problemi, in quanto compensa la sua
ametropia con l’accomodazione, ma
l’ipermetrope grave non riesce a
compensare e presenta difetti della
visione da vicino, ma anche in quella
da
lontano.
Le
cause
dell’ipermetropia sono o un diametro
antero-posteriore
troppo
corto,
oppure il raggio di curvatura della
cornea o del cristallino è ridotto, il
cristallino troppo appiattito. Quindi, il
potere del diottro oculare è insufficiente a far convergere sulla retina i raggi paralleli.
Facciamo un esempio di un ipermetrope che abbia un difetto di 2 diottrie, attraverso il
meccanismo dell’accomodazione vede bene, perché l’accomodazione annulla questa
leggera ipermetropia, a lungo andare, però, il soggetto va incontro ad un’eccessiva
sollecitazione che può dare origine al quadro della astenopia, caratterizzata da bruciore,
stanchezza, dolore retrobulbare, mal di testa. Il bambino molto giovane non sempre riesce
a riferire tali sintomi. Il bambino mostra predilezione per le attività all’aria aperta ed appare
svogliato o ipercinetico.
L’ipermetropia si corregge con lenti convergenti e l’ideale è data dalla correzione non
occhiali portati a permanenza.
Esistono varie forme di ipermetropia:
•
•
•
Un’ipermetropia latente, cioè quella che viene compensata dal tono
accomodativo dell’occhio;
Un’ipermetropia manifesta, nella quale l‘accomodazione viene ad essere
pressoché vana;
Un’ipermetropia totale, che rappresenta il totale del vizio ipermetrico, nella quale
l’accomodazione viene del tutto rimossa con la cicloplegia.
Nell’esaminare un bambino ipermetrope, nel quale vogliamo conoscere la sua acuità
visiva, andiamo ad eseguire una schiascopia, paralizzando il muscolo ciliare, ovvero la
cicloplegia, applicando l’atropina. Da qui poi riusciamo a risalire al valore esatto
dell’ipermetropia.
46
Oftalmologia
ASTIGMATISMO
L’astigmatismo è un problema di
natura corneale, rarissimamente
del cristallino. Si caratterizza per
un ineguale potere refrattivo dei
due meridiani della cornea, che
varia da un valore minimo ad un
valore massimo. Se nella miopia
o nell’ipermetropia ad un punto
oggetto corrisponde un punto
immagine, nell’astigmatismo un
punto oggetto corrisponde ad un
intervallo definito intervallo di
Sturm. Quindi sulla retina,
l’oggetto non viene focalizzato in
un punto, ma in un intervallo
delimitato da due linee dette
focali.
L’astigmatico
vede
l’oggetto come se fosse ondulato. Anche l’astigmatismo ha varie forme:
•
•
•
•
•
Esiste un astigmatismo miopico composto, nel quale i due meridiani vanno al
davanti della retina, e quindi sono entrambi miopi;
Un astigmatismo miopico semplice, nel quale un solo meridiano è miope, mentre
l’altro va sulla retina;
Un astigmatismo ipermetropico semplice, quando un solo meridiano è
ipermetrope, l’altro cade sulla retina;
Un astigmatismo ipermetropico composto, nel quale i due meridiani sono
entrambi ipermetropici;
L’astigmatismo misto, nel quale un meridiano è miope, l’altro è ipermetrope.
Nel cheratocono, la cornea protrude in avanti e si deforma. Alla topografia si vede bene lo
spessore della cornea, e col tempo si vede che nella parte centrale essa si assottiglia
sempre di più. Se diagnosticato precocemente, si risolve con un intervento di cross-linking,
oppure mettendo degli anellini nello spessore della cornea, per sostenerla, oppure delle
lenti a contatto che servono a vedere meglio, non ad evitare il peggioramento della
malattia. La soluzione estrema è il trapianto di cornea. Oggi esistono trapianti di cornea
parziali, le cheratoplastiche sub-epiteliali: si riescono a sostituire i ¾ di cornea e se ne
lascia la porzione endoteliale, in quanto più facilmente esposta a rigetto.
L’astigmatismo regolare viene facilmente corretto da una lente SFEROCILINDRICA con
lo scopo di riportare le 2 linee focali in un singolo punto focale.
PRESBIOPIA
47
Oftalmologia
La presbiopia è la perdita graduale del potere accomodativo con l’età a causa delle
modifiche strutturali del muscolo ciliare e del cristallino.
Nell’emmetrope il punto prossimo, ovvero il punto più vicino all’occhio che possa essere
messo a fuoco, è posto a 7 cm a 10 anni, a 14 cm a 34 anni, a 30 cm a 40 anni. Andando
avanti con età quindi il punto prossimo si allontana sempre di più, questo a causa della
sempre più inefficacia dell’accomodazione, tale condizione è detta presbiopia. La
correzione della presbiopia si avvale dell’uso di lenti convergenti positive. Tale condizione
può presentarsi anche nel miope, sebbene in età più avanzata, mentre in un paziente
ipermetrope la correzione ipermetropica è subito necessaria.
Esiste poi l’anisometropia, ovvero la differente capacità di refrazione tra i due occhi. Per
esempio, se un soggetto ha un’ipermetropia di 3 diottrie all’occhio destro, può avere a
sinistra un’ipermetropia di 6 diottrie. L’occhio più ametrope dell’altro diviene un occhio
pigro, cioè è meno utilizzato nella visione. Questo quadro prende il nome di ambliopia,
ovvero la diminuzione dell’acuità visiva non dovuta a cause organiche.
L’antimetropia invece si ha quando vi è un differente tipo di ametropia per occhio, un
occhio può essere miope, mentre l’altro ipermetrope.
TRATTAMENTO DEI DIFETTI DI REFRAZIONE
I difetti di refrazione si curano in genere con occhiali, aventi lenti sferiche o cilindriche, ma
si possono adoperare anche le lenti a contatto. Per utilizzare le lenti a contatto occorre che
l’occhio non soffra di particolari patologie e che abbia una buona lacrimazione.
Le lenti a contatto sono dispositivi medici in materiale plastico, a forma di piccola calotta
trasparente, che vengono applicate sulla superficie oculare per correggere difetti di
refrazione. Presentano molti vantaggi, ma gli occhi di alcune persone non le tollerano
soprattutto perché limitano la respirazione della superficie oculare (la cornea è soggetta ad
ipossia ovvero la mancanza d'ossigeno).
Durante la notte, qualsiasi tipo di lente a contatto si utilizzi, è sconsigliato indossarle, in
quanto la lente impedisce alla cornea di respirare, e quindi le cellule corneali sono
facilmente soggette ad ipossia, anche perché se la cornea è riccamente innervata, lo
stesso non si può dire della vascolarizzazione, che è carente. Se la respirazione
dell’occhio è compromessa, si creano sulla cornea condizioni di secchezza, definite come
dry spots, che possono evolvere in ulcere corneali.
Il coefficiente di permeabilità e trasmissibilità dell’ossigeno è indicato col termine DxK,
dove D è uguale al coefficiente di diffusione di un gas attraverso un materiale e K il
coefficiente di solubilità dello stesso. Questa caratteristica, ovvero la capacità di un
materiale a trasmettere attraverso esso il gas, è fissa per ogni polimero, ma può variare
con la temperatura. Fattore di forte influenza nel passaggio dell'ossigeno è anche lo
spessore della lente presa in esame. Una corretta valutazione della permeabilità non può
quindi non prescindere da esso. Per definire quindi l'esatto apporto di ossigeno
proveniente alla cornea con l'applicazione di lenti a contatto, bisogna parlare di
48
Oftalmologia
trasmissibilità all'ossigeno, ovvero del valore DxK posto in relazione con lo spessore L:
DxK/L.
Le lenti a contatto si suddividono correttamente in due grandi famiglie, in base ai materiali
utilizzati per la loro costruzione:
-
LAC RIGIDE o polimeri vetrosi;
LAC MORBIDE o polimeri gommosi.
Le lenti a contatto morbide sono costruite con polimeri aventi la caratteristica fisica della
morbidezza. Sono distinti principalmente in materiali idrofili e non idrofili. Vengono
cambiate ogni giorno (giornaliere) oppure esistono: quindicinali, o mensili (hanno bisogno
di manutenzione ordinaria, conservanti o saponi).
La differenza nell’utilizzo di LAC morbide o rigide viene riassunto nello schema
sottostante.
CONFRONTO LAC MORBIDE E RIGIDE
•
•
•
•
•
•
•
MORBIDE
RIGIDE
• Bassa ametropia
Ametropia elevata
• Cornea regolare
Cornea irregolare
Forte midriasi
Richiesta di alta trasmissibilità all'ossigeno
Buona lacrimazione
Scarsa lacrimazione
Uso giornaliero saltuario
Uso giornaliero permanente
Attività sportiva
Uso sedentario
Assenza di patologia corneale
Cheratocono
Ipersensibilità alle lenti rigide
Scarsa visione con lenti morbide
Uso correttivo tradizionale
Usocorrettivoortocheratologico
Astigmatismo medio-basso
Astigmatismo medio e alto
Per quanto riguarda l’astigmatismo, le lenti a contatto risolvono solo i casi leggeri, fino ad
un deficit di 1,5-1,75 diottrie. Come abbiamo già detto, l’uso delle lenti a contatto è
consigliato nel cheratocono.
Esistono poi diverse metodiche chirurgiche che riescono a risolvere pressoché
definitivamente le varie ametropie. Esse sfruttano vari strumenti come il laser, il
microscopio, sotto la direzione di un computer, che controlla il funzionamento del laser.
La chirurgia refrattiva è la tecnica chirurgica che viene usata per correggere,
intervenendo sulla cornea, i vizi di refrazione dovuti ad un difetto di focalizzazione delle
immagini sulla retina. Possono ricorrere a diverse tipologie di intervento; la classificazione
primaria è tra chirurgia corneale e intraoculare. Nella chirurgia refrattiva corneale la
correzione dei difetti refrattivi avviene mediante un’ablazione del tessuto corneale, che
49
Oftalmologia
modella la cornea in modo da creare una sorta di lente biologica che corregge il difetto. Le
tecniche più moderne fanno uso di un laser controllato da un computer e del microscopio
operatorio, in modo tale da limare la cornea con grande precisione.
Una delle tecniche usate è la PRK, ovvero la foto-ablazione corneale di superficie
mediante laser ad eccimeri. Tale tecnica prevede innanzitutto l’applicazione di un collirio
anestetico, la rimozione dell’epitelio corneale con uno spazzolino, la superficie che viene
così esposta viene trattata col laser, alla fine dell’intervento viene applicata una lente a
contatto, a scopo protettivo. Per un po’ di tempo il paziente avverte dolore, in quanto
bisogna aspettare che la cornea riepitelizzi. È applicabile sia su miopia e ipermetropia che
astigmatismo e può dare alcuni effetti collaterali a breve termine come dolore, senso di
corpo estraneo, fotofobia, lacrimazione, effetti collaterali a lungo termine quali
opacizzazione ed ipermetropia secondaria.
Quando bisogna curare miopia o astigmatismo gravi e non si può usare il laser, perché la
cornea è sottile, si utilizzano le lenti fachiche, che si pongono nella camera anteriore
dell’occhio, sotto anestesia locale, oppure si legano al’iride per essere meglio fissate. Per
utilizzare queste lenti occorre che l’occhio del soggetto sia completamente sano, in questo
caso il rigetto si ha nell’1-2% dei casi.
Un’altra tecnica molto importante è la LASEK, o cheratomileusi con laser ad eccimeri. È
un trattamento simile al PRK, che però prevede la conservazione dell’epitelio originale,
anzichè la sua rimozione. L’epitelio viene preservato con una soluzione alcolica, sollevato
ma non completamente asportato, e ribaltato di lato. Si applica il laser a eccimeri ed infine
si riporta l’epitelio nella sua posizione originale senza punti di sutura con lac protettiva.
Una variante della metodica precedente è l’EPI-LASIK, dove l’epitelio non viene sollevato
dallo stroma sottostante da una soluzione alcolica, ma meccanicamente con uno
strumento separatore “Epicheratomo”; in questo modo l’epitelio conserva in parte la sua
vitalità. Il recupero visivo e il dolore sono minori rispetto alla PRK.
Il LASIK o Laser in situ Keratomiluesi utilizza anch’essa un laser, tuttavia esso incide
non sulla superficie della cornea, ma all’interno di essa. Infatti, dopo aver anestetizzato
l’occhio, si utilizza o un microcheratomo a diamante oppure un femtolaser per tagliare una
lamella sottilissima di cornea, che viene sollevata con una spatolina e ribaltata di lato
all’iride, poi il laser riduce per evaporazione il tessuto corneale esposto, successivamente
la lamella viene riposizionata al suo posto, senza la necessità di applicare alcuna sutura.
Anche questa tecnica consente di risolvere miopie o ipermetropie gravi e ha il pregio di
dare al paziente pochi effetti collaterali e un recupero completo della vista in poco tempo.
La modellazione avviene quindi all’interno della cornea promettendo risultati migliori per le
miopie elevate. Rispetto al PRK – LASEK, il LASIK causa in genere meno fastidi e un
recupero più veloce, ma è una tecnica più invasiva nei confronti della cornea; questo
perché la parte esposta non viene intaccata, ma al tempo stesso la cornea viene
sezionata e operata in zona più profonda.
50
Oftalmologia
L’OCCHIO NELLE MALATTIE SISTEMICHE
Numerose malattie sistemiche determinano il coinvolgimento dell’occhio. Spesso quando
sarete voi medici di varie specializzazioni richiederete l’esame del fondo oculare, l’OCT, o
il campo visivo o altri esami perché da quell’esame avrete informazioni che vi potranno
essere utili per la gestione del paziente. Al diabetologo interessa sapere che grado di
retinopatia diabetica c’è,che interessamento c’è, a che grado è arrivato; così il cardiologo
che cura l’ipertensione arteriosa; così il reumatologo vuole sapere ad esempio se c’è
uveite, a che punto è questa infiammazione (sia nell’adulto che nel bambino). Bisogna
dare indicazioni precise, ad esempio una papilla da stasi si vede solo con l’esame del
fondo oculare, spesso il neurologo può fare diagnosi di papilla da stasi ma questo succede
solo nelle fasi terminali di ipertensione endocranica o quando colpisce la parte centrale
piuttosto che quella periferica.
L’oftalmologia pediatrica è una branca specialista dell’oftalmologia, negli ultimi 20-25 anni
l’oftalmologia è cambiata notevolmente, e adesso sono uscite fuori delle sub
specializzazioni;
fino a 15 anni fa l’oftalmologia pediatrica era una materia
d’insegnamento.
Diabete mellito
Malattia caratterizzata da iperglicemia di severità variabile. Esistono due tipi diversi di
diabete:
-
-
Diabete tipo 1, esordio giovanile, insulino-dipendente, è difficile che dia alterazioni
del fondo oculare se non in due fasi particolari: pubertà e nella fase dopo i 18-19
anni perché sono le due fasi in cui vi sono delle alterazioni ormonali che danno
un’alterazione anche a livello dell’occhio e quando colpisce l’occhio, in particolare la
retina, è caratterizzato da retinopatia diabetica molto grave che se non
tempestivamente curata può portare alla cecità, quindi deve essere diagnosticata
precocemente;
Nel diabete di tipo 2, quello dell’adulto, insulino indipendete, il coinvolgimento
dell’occhio è più frequente. La retinopatia insieme alla maculopatia senile
rappresentano le principali cause di cecità nei Paesi industrializzati.
Alcuni esami diagnostici sono la glicemia a digiuno, la glicemia random e l’emoglobina
glicosilata.
Le complicanze oftalmiche sono suddivise in comuni, poco frequenti e rare. Tra quelle
comuni vi sono la Retinopatia e l’alterazione della circolazione a livello dell’iride,
iridopatia. Tra quelle poco frequenti figurano: orzaioli ricorrenti, cataratta senile
accelerata e paralisi dei nervi oculomotori. Tra quelle rare infine vi sono la papillopatia e la
cataratta a esordio acuto.
Di sicuro, la complicanza maggiormente rappresentata è la retinopatia diabetica.
51
Oftalmologia
Ecco come vede un paziente con retinopatia diabetica quando ha interessamento della
macula, cioè alcune figure del visus hanno questa alterazione. La retinopatia diabetica
normalmente si divide in una:
retinopatia diabetica background;
retinopatia diabetica preproliferante;
retinopatia diabetica proliferante.
Normalmente, da un punto
di vista anatomo-patologico
abbiamo nella background,
come in tutti i processi
diabetici, assottigliamento
dei
vasi
arteriosi,
e
un’edema dei vasi venosi,
cioè un inturgidimento, e a
livello retinico questo crea
un’essudazione o delle
emorragie.
Retinopatia diabetica background
Gli essudati sono tache gialle, piccoli
essudati nella retina, Questi essudati
possono essere duri o molli, ma nel caso
della retinopatia diabetica sono duri,
abbiamo
microaneurismi
(stessa
patogenesi degli aneurismi normali) e
emorragie retiniche (stravaso di sangue),
52
Oftalmologia
tutto ciò porta, se interessa il polo posteriore, cioè la macula, ad edema della macula con
alterazione tra gli strati della retina, e diminuzione della vista poiché la macula è il punto
con cui vediamo, nella periferia della retina tutti questi essudati, emorragie,
microaneurismi creano trombosi (microtrombi) a livello dei vasi della retina, e la retina per
rispondere a questo insulto ischemico forma nuovi vasi (neovascolarizzazione), ma il
contenuto intimale della parete di questi vasi è
estremamente fragile per cui qualsiasi alterazione del
metabolismo glucidico, etc… fa si che questi neovasi
si rompano, rompendosi creano altre emorragie,
queste emorragie possono organizzarsi creando una
proliferazione connettivale che prende contatto con
tutta la retina e abbiamo la forma preproliferante, poi
passiamo alla forma proliferante con distacco di
retina, associata a emovitreo, cioè versamento di
sangue all’interno dell’occhio.
Per fare diagnosi di retinopatia diabetica background
ci si avvale dell’esame del fondo oculare, che ci dice
in linea di massima se vediamo delle emorragie, ma abbiamo anche l’OCT, la tomografia
che ci fa vedere la macula e tutti i settori, e la fluoro angiografia che è l’unico esame
indispensabile nella retinopatia diabetica perché ci fa vedere le aree ischemiche.
La
retinopatia
diabetica
background
va
controllata
annualmente, e non necessita di
alcun trattamento se non quello
per il diabete. Ovviamente tutti
questi discorsi sul trattamento
valgono se il paziente mantiene un
controllo glicemico, se invece
questo non è mantenuto la
situazione
peggiora
indipendentemente dal trattamento
con intravitreale o laser; infatti si è
visto che la retinopatia diabetica
preproliferante nel 60% dei casi evolve in proliferante e si è visto che da questo punto il
paziente nell’arco di cinque anni ha il decesso per altri tipi di problemi.
Segni clinici indicativi sono la progressiva ischemia retinica che si vede con la fluoro
angiografia con mezzo di contrasto (fluoresceina sodio che iniettiamo endovena) che ci fa
vedere aree ipofluorescenti, cioè aree che non si colorano e quelle quindi sono le aree di
non perfusione capillare. Noduli cotonosi, nodulii vascolari, alterazioni venose,etc…
La retinopatia diabetica pre-proliferante o PPDR è la forma background che presenta i
segni di imminente evoluzione verso la forma proliferante. Clinicamente si caratterizza per
la presenza di ischemia retinica progressiva, visualizzabile alla fluoro angiografia come
aree di ipofluorescenza, per via della scarsa perfusione dei capillari. Acluni pazienti
53
Oftalmologia
possono presentare una forma pre-proliferante in un occhio e la forma proliferante
nell’altro. Le lesioni caratteristiche sono:
-
noduli cotonosi: accumulo di detriti neuronali all’interno dello strato delle fibre
nervose;
anomalie micro vascolari intraretiniche;
alterazioni venose, con dilatazioni e tortuosità.
La
retinopatia
diabetica proliferante
interessa il 5-10% dei
pazienti diabetici e i
pazienti con diabete
mellito di tipo I sono
particolarmente
a
La
rischio..
neovascolarizzazione
è sostenuta da fattori
di
crescita
angiogenetici,
elaborati dal tessuto
retinico ipossico nel
tentativo
di
riva
scolarizzare la retina. Per cui abbiamo a disposizione oggi gli anticorpi monoclonali che
sono iniettati per via intravitreale, bloccando la neovascolarizzazione che unita alla terapia
laser cerca di bloccare la situazione. Infatti, in questa fase è importante il ruolo del VEGF.
La diagnosi si effettua valutando la presenza di neovascolarizzazione papillare ed
epiretinica. L’utilizzo della FA mostra:
-
in stadi precosi l’evidenza di neo-vasi;
in stadi tardivi vi è un’iperfluorescenza.
Nel soggetto con retinopatia diabetica ciò che facciamo è migliorare solo leggermente la
visione, ma in realtà riusciamo solo a bloccare la evoluzione naturale delle cose.
Nella forma proliferante il nervo ottico è pallido, la proliferazione connettivale (strisce
giallastre), con presenza di vasi sottili. Qui l’unica terapia efficace è la vitrectomia
(togliamo il vitreo, in periferia della retina si fa endolaser per bruciare aree ischemiche, se
c’è sangue asportare, chiudere tutte le altre ferite che ci possono essere, e sostituire il
vitreo che abbiamo tolto con gas o perfluoro di carbonio, particolare tipo di gas per dare
sostanza all’occhio, e poi bisogna fare altri tipi di intervento per togliere questi gas).
I fattori di rischio dipendono dalla gravità, morfologia neovasi, fibrosi dei vasi. Clinicamente
si valuta la gravità, che dipende dall’area coinvolta dai neovasi, misurata in diametri
papillari. Un altro fattore da valutare è la morfologia dei neovasi, se sono rilevati e non
piani rispondono meglio a terapia foto coagulativa laser. La presenza di fibrosi sottolinea
l’aumento del rischio di distacco di retina.
54
Oftalmologia
Un quadro clinico severo, se non trattato può portare ad una importante riduzione visiva
entro 2 anni.
La terapia è basata su iniezioni intravitreali quando è interessata la macula e
fotocoagulazione argon laser per ridurre i neovasi, cioè ci sono le aree ischemiche e le
circondiamo in maniera tale che non si formino i neovasi. Come si fa? Si mette il soggetto
davanti alla lampada a fessura con anestesia topica, si mette un particolare tipo di lente e
si spara direttamente sulla retina e ci sono degli spot di laser che si colorano di bianco
(significa che abbiamo colpito) in quel punto si distrugge la retina e poi abbiamo una
pigmentazione successiva. Quindi in un soggetto diabetico con retinopatia preproliferante,
con aree iscemiche su 180-360°, noi dobbiamo fare una pan fotocoagulazione cioè
laserizzare tutta la medio-periferia per cui il paziente vede come in un binocolo, perché
abbiamo bruciato tutta la retina periferica, e poi se c’è anche un problema maculare
bisogna fare la intravitreale. Quindi il diabete è la peggiore malattia che possa esistere
anche per quel che riguarda gli occhi.
RETINOPATIA IPERTENSIVA
Spesso il cardiologo, l’internista, chiedono il fondo oculare per valutare il grado di
retinopatia ipertensiva, perché dà un quadro caratteristico che pur avendo un controllo
pressorio abbastanza buono può portare a tutte le altre complicanze della ipertensione
arteriosa: trombosi, etc...
Per retinopatia si intende uno spettro di alterazioni correlate ad un danno micro
vascolare secondario ad un aumento della pressione arteriosa. Nella retinopatia
ipertensiva abbiamo un danno della microcircolazione dovuto a aumento della pressione
arteriosa con restrizione dei vasi arteriosi (che risultano assottigliati), e inturgidimento di
quelli venosi, quindi già un fondo oculare può mostrare alterazioni tipiche della retinopatia
ipertensiva. La risposta iniziale delle arteriole retiniche è la vasocostrizione. A causa della
sclerosi involutiva, il restringimento
ipertensivo viene osservato solo nelle
forme pure giovanili. Nell’ipertensione
prolungata la barriera ematoretinica
interna è interrotta in piccole aree. Ciò
causa aumento della permeabilità
vascolare.
All’esame del fondo oculare si
possono
manifestare
diverse
alterazioni:
-
- restringimento arterioso: la
diagnosi di stenosi è spesso difficoltosa con l’oftalmoscopia;
leakage vascolare: provoca emorragie retiniche a fiamma ed edema retinico;
alterazione aterosclerotiche: alterazioni a livello degli incroci arterovenosi.
55
Oftalmologia
Altre volte possiamo avere un incrocio arterovenoso, cioè la vena e l’arteria che
normalmente decorrono abbastanza paralleli sono incrociati l’uno all’altro e sono
schiacciati l’uno all’altro, cioè la vena schiaccia l’arteria soprastante che è già ristretta e
ciò può causare un grave quadro di trombosi o embolia. C’è un aumento della permeabilità
vascolare, c’è restringimento arterioso (che solo un oculista esperto riesce a vedere), il
tutto diventa ancora più complicato se c’è un likeage, cioè fuoriuscita, vascolare, cioè
emorragie retiniche che rispetto a quelle del diabetico sono a fiamma, vi può essere
edema.
ARTRITE IDIOPATICA GIOVANILE
Qualunque alterazione colpisca l’uvea può dar luogo all’uveite. L’uvea è la tunica
vascolare intermedia dell’occhio. E’ costituita da: iride, corpo ciliare e coroide.
L’uveite è, in senso stretto, un’infiammazione dell’uvea. Tuttavia questo termine oggi
indica anche molte forme di infiammazione intraoculare (che coinvolgono anche la retina e
i suoi vasi).
La classificazione è di tipo anatomico e quindi si distingue una uveite anteriore,
intermedia, posteriore e una panuveite. Se colpisce la parte anteriore (iride e corpo
ciliare) è detta uveite anteriore o iriti o iridociclite; è detta uveite intermedia se colpisce il
corpo vitreo; l’uveite posteriore, invece, colpisce la retina, la coroide o i vasi; la
panuveite colpisce tutto l’occhio.
Vi sono, in base al decorso, forme acute e forme croniche: le forme acute sono ad
esordio improvviso e hanno una durata limitata, inferiore ai 3 mesi; le forme croniche sono
dovute a infiammazione persistente, che tende a recidivare entro i 3 mesi dalla
sospensione della terapia. Può colpire tanto l’adulto che il bambino.
L’uveite anteriore acuta (75% dei casi), esordisce in modo improvviso, il soggetto ha:
•
•
•
•
dolore;
riduzione della vista;
Fotofobia;
nel 99% dei casi è unilaterale.
Alcuni giorni prima del fenomeno, il paziente può avvertire un lieve fastidio oculare.
I principali segni sono:
•
•
•
•
Iniezione ciliare: infiammazione che è più vicina alla cornea (perché nelle
congiuntiviti è più lontana dalla cornea);
Miosi: la pupilla si restringe perché i precipitati che ci sono creano sinechie tra iride
e cristallino;
Polvere endoteliale: questi precipitati colpiscono la faccia posteriore della cornea;
Tyndall positivo: quando con la lampada a fessura si invia un fascio di luce diretto
puntiforme, se tra la cornea e cristallino non c’è unione, vuol dire che non c’è un
56
Oftalmologia
•
precipitato in camera anteriore, se invece c’è unione vuol dire che noi abbiamo un
precipitato in camera anteriore, è un segno di infiammazione;
Nei casi più gravi c’è ipopion: versamento pus in camera anteriore
Nelle forme acute l’infiammazione acuta si risolve
con cortisonici e altri antiinfiammatori in 5-6
settimane, con una prognosi eccellente dal punto
di vista funzionale. Se invece il quadro è più
complicato la prognosi non è buona. Una gestione
ritardata o inadeguata è associata a complicanze e
a prognosi funzionale sfavorevole.
La uveite cronica è evidente spesso nelle artriti o
in altri reumatismi dell’adulto. L’infiammazione è
persistente, con recidiva entro i 3 mesi.
L’infiammazione può essere granulomatosa o non granulomatosa. Vi è l’interessamento
bilaterale simultaneo con esordio insidioso. I pazienti sono spesso asintomatici fino alla
comparsa di complicanze, come la cataratta.
L’eziologia di uveite nel bambino è artrite reumatoide giovanile, infatti tutti i bambini con
artrite reumatoide giovanile vanno visti dall’oculista; nell’adulto le cause possono essere
infettive (herpes, una delle maggiori cause), reumatiche, rarissimamente sono legate a
toxoplasmosi, un 50% dei casi però sono a eziologia sconosciuta.
I segni sono:
•
•
Cellule nell’umor acqueo;
Precipitati cheratici: precipitati a grasso di montone (sono tipici di tubercolosi,
sifilide). Questi precipitati sono frequenti nei paesi non industrializzati. Ed è anche
classico delle forme di AIDS che colpiscono l’occhio;
l’infiammazione persiste per più di tre mesi e in alcuni casi può durare anche anni. A
causa della cronicità dell’affezione, dell’esordio ritardato e della terapia prolungata, la
prognosi è scarsa e l’insorgenza di complicanze, come la cataratta o il glaucoma, è
frequente.
Le complicanze in entrambe le forme sono:
•
•
i precipitati in camera anteriore con formazione di sinechie tra iride e cristallino fa si
che la trasparenza del cristallino va a diminuire per cui si forma cataratta
secondaria che è un grosso problema;
oppure possiamo avere grossi precipitati nell’umor acqueo che chiudono l’angolo
camerulare (responsabile del deflusso dell’umor acqueo) determinando l’aumento
di pressione intraoculare.
La terapia prevede l’utilizzo di diverse classi di farmaci ma importante è individuare
eventuali patologie associate per poter effettuare una terapia medica mirata. I farmaci più
utilizzati sono:
57
Oftalmologia
•
•
•
•
•
Midriatici (per evitare le complicanze);
Cortisone o steroidi topici, perioculari o sistemici;
Antimetaboliti: metotrexato e azatioprina;
Immunomodulatori: ciclosporina e tacrolimus;
Farmaci biologici: terapia con anti-TNFα.
TOXOPLASMOSI
Le lesioni corio retiniche da Toxoplasma sono una forma abbastanza frequente.
Distinguiamo due forme: congenita e acquisita. Le principali manifestazioni oculari della
forma congenita sono segni di deprivazione visiva (strabismo, nistagmo), l’occhio non
vede perché in questi casi vi sono l’80% di cicatrici retiniche, in quanto il toxoplasma si va
ad indovare a livello retinico, se colpisce il polo posteriore le cicatrici corio-retiniche sono
responsabili della perdita della vista. La cicatrice distrugge totalmente tutta la retina.
L’ovocita del toxoplasma rimane là. Quindi la localizzazione delle lesioni determina
l’outcome visivo.
Per la forma congenita, ruolo particolare ha lo screening oculistico, con le seguenti finalità:
-
Ricercare eventuali lesioni insorte;
Monitoraggio delle lesioni già presenti;
Terapia immediata.
Lo screening oculistico si effettua mediante il controllo dei riflessi pupillari e della motilità
oculare, mediante la valutazione dell’acuità visiva e il controllo del segmento anteriore del
cristallino con lampada a fessura. Nel neonato a rischio di infezione da toxoplasma
congenita la consulenza oculistica deve essere immediata, poi successivamente va
attuato uno stretto follow-up:
-
Ogni 4 settimane per i primi 2 anni di età;
Ogni 6 mesi dai 2 ai 4 anni;
Successivamente una volta all’anno.
Esistono diversi tipi di terapia, vi dovrebbe essere una forte interazione tra pediatra o
ginecologo e oculista. Se la cicatrice è lontana dal punto di maggiore visione la vista è
normale, se invece è coinvolta la macula la vista non è buona. In fase attiva di malattia la
terapia è generale. Fase attiva significa che non abbiamo ancora cicatrizzazione, la
possiamo monitorare solo con OCT e fluoro angiografia.
Se si ha localizzazione maculare in fase attiva in questi casi si fanno intravitreale di
trattamenti oppure intravitreali di fattori angiogenetici con cortisone, e alcune volte si
possono ottenere dei risultati, questa è l’unica cosa che noi possiamo fare.
In fasi avanzate, quando la cicatrizzazione è periferica e c’è il rischio di distacco di retina il
soggetto va operato e si fa una vitrectomia.
58
Oftalmologia
Toxoplasmosi congenita
TERAPIA
Gravità ed esordio
clinico
Farmaco di scelta
Durata del ciclo
Probabile
(riscontro su base
anamnestico)
Pirimetamina (P),
Sulfadiazina (S)
3 settimane
Subclinica
Pirimetamina
+ Sulfadiazina
4 settimane
Spiramicina (SP)
4 settimane
Pirimetamina
+ Sulfadiazina
4 settimane
P+S per 4 sett. seguite da
SP per 4 sett. seguite da
4 sett. di SP alternate a 4
sett. di P+S per un totale
di 10 mesi
Pirimetamina
+ Sulfadiazina
6 mesi
12-14 mesi
Pirimetamina
+ Sulfadiazina
alternate con
Spiramicina
4 settimane (P+S),
alternate
a
4
settimane di SP
Severa
Durata
globale
trattamento
del
In caso di lesione maculare, in aggiunta, bisogna somministrare prednisone fino alla
cessazione dell’attività della lesione.
ROSOLIA
La rosolia congenita può dare varie manifestazioni oculari di cui la maggiore è la cataratta.
La percentuale di manifestazioni oculari è direttamente correlata all’età gestazionale in cui
si presenta l’infezione: più precoce è l’infezione maggiori saranno le probabilità di un
interessamento oculare. La cataratta va operata immediatamente perché è l’unica
possibilità che abbiamo per permettere al bambino di vedere.
Caso di un bambino con cataratta totale
bilaterale.
La rosolia può presentarsi con la sindrome
di Gregg: cataratta, ritardo mentale,
malformazioni cardiache.
Le principali caratteristiche cliniche sono:
•
•
Leucocoria (occhio completamente bianco);
Nistagmo;
59
Oftalmologia
•
Strabismo, generalmente esotropia.
A livello oculare si avrà retinopatia detta a “sale e
pepe”, glaucoma e microftalmo.
Durante il primo trimestre il virus infetta il cristallino
e ne compromette lo sviluppo. Esito di ciò è la
cataratta congenita, di solito nucleare o totale. La
consulenza oculistica deve essere immediata per
valutare l’entità dell’impegno visivo. Per quanto
riguarda la cataratta, può presentarsi con diversi
pattern, zonulare nucleare e capsulare, lamellare,
ma nel 90% dei casi si tratta di cataratte totali
bilaterali.
L’infanzia è un periodo critico per lo sviluppo visivo. La deprivazione visiva se non trattata
blocca completamente lo sviluppo post-natale della corteccia visiva primaria (area 17 di
Brodmann): Hubel e Wiesel hanno fatto un esperimento nel 1958-60, hanno preso dei gatti
neonati e gli hanno chiuso un occhio alla nascita, li hanno sacrificati e hanno visto con
autopsia cosa c’era a livello della corteccia occipitale, dove c’è l’area visiva, (nella
corteccia occipitale vi sono colonne di dominanza occhio destro, colonne di dominanza
occhio sinistro e colonne di visione binoculare, cioè ci sono neuroni per la visione
dell’occhio destro, neuroni per la visione dell’occhio sinistro e neuroni per la visione
binoculare), i neuroni dell’occhio bendato non si erano formati a livello della corteccia
occipitale. Quindi qualunque tipo di problema che impedisce la visione alla nascita in un
occhio, sia un problema organico (cataratta, opacità corneale per cicatrice su cornea o
una ptosi di grado elevato o uno strabismo o una differente gradazione tra i due occhi) fa
si che non si formino i neuroni di quella corrispondente parte dell’occhio e quindi se non
interveniamo in qualche maniera facciamo si che quella parte non si sviluppi. Quindi vi è
un rischio elevato di ambliopia.
Quindi, nell’ambito della rosolia congenita molto importante è l’anamnesi e una attenta
valutazione clinica sistemica. Si deve effettuare un esame complessivo dell’occhio e
anche una ecografia oculare, per escludere anomalie del segmento posteriore e valutare
la lunghezza assiale.
Per quanto riguarda il timing dell’intervento, questo dipende dall’entità della patologia. Le
cataratte bilaterali dense, le più frequenti, vanno operate entro uno, due mesi d’età per
ottenere un buon risultato, le cataratte unilaterali dense vanno operate entro i primi
giorni di vita o il prima possibile, per le cataratte unilaterali o bilaterali parziali si può
aspettare anche uno, due anni di vita.
Intervento di cataratta, l’approccio chirurgico suggerito è il seguente:si entra in camera
anteriore con un bisturi di 3 mm, si fa la capsuloressi anteriore cioè si prende la capsula
del cristallino e la si asporta non totalmente ma creando un buco circolare, poi si fa
l’aspirazione delle masse di tutto il cristallino, poi si fa capsuloressi posteriore con un altro
buco circolare e poi con il vitrectomo si mangia la prima parte di vitreo anteriore, se non si
fa ciò si riforma la cataratta, cioè cataratta secondaria; in questo spazio si mette poi il
60
Oftalmologia
cristallino artificiale, è un cristallino pieghevole che si apre direttamente, si allarga da solo
e lo si piazza tra buco anteriore e posteriore in modo che stia proprio al centro. Nell’adulto
non si fa la vitrectomia ma si mette direttamente sopra. Oggi si considera più sicuro
l’approccio bilaterale contemporaneo rispetto all’intervento differito. Il virus vivo persiste
per anni e devono essere prese precauzioni particolari durante l’intervento per ridurre al
minimo l’esposizione di materiale corticale. Una notevole reazione infiammatoria può far
seguito all’intervento; possono essere indispensabili steroidi sistemici ed un attentissimo
follow-up!
Fondamentale è la riabilitazione visiva, si deve fare terapia occlusiva all’occhio non
operato per ristabilire l’equilibrio.
Altre manifestazione tipiche sono retinopatia sale e pepe, molto simile a retinopatia
pigmentosa. Si nota una depigmentazione dell’epitelio pigmentato della retina in assenza
di infiammazione. Il glaucoma si ritrova nel 10% dei bambini con rosolia congenita, come
il microftalmo, spesso associato a cataratta. Si pensa che tale fenomeno rifletta il ritardo
della crescita dei tessuti causati dal virus. L’iride e il corpo ciliare possono essere poco
sviluppate se i virus viene contratto nel primo trimestre, con colobomi iridei, anidria, con
possibile persistenza di una iridociclite granulomatosa cronica. Possono esserci reliquati
vascolari anteriori e persistenza del vitreo primitivo iperplastico e a livello della cornea si
avrà edema o endoteliopatia, secondaria alla presenza del virus in camera anteriore.
A livello sistemico si avrà ipoacusia, ritardo di crescita intrauterino, malformazioni
cardiache, microcefalo con ritardo mentale, epatiti ed epatomegalia nel periodo pre-natale,
petecchie secondarie alla trombocitopenia, diabete ed ipospadia.
GALATTOSEMIA
La galattosemia è una malattia ereditaria autosomica recessiva, con una frequenza di
1:60000. Vi è una grave compromissione dell’utilizzo del galattosio causata dalla
mancanza dell’enzima galattosio-1-fosfato uridiltransferasi (GUPT).si verifica, così,
l’accumulo di galattosio-1-fosfato, con attivazione della via degli aldosi e formazione di
galactitolo. Il galactitolo tende ad accumularsi in vari organi come fegato, rene, SNC e
occhio, dando luogo a manifestazioni sistemiche come epatosplenomegalia, deficit
neurologici, vomito, diarrea, albuminuria e cataratta.
La cataratta si presenta come un’opacità “a goccia d’olio” centrale. Si sviluppa nei primi
giorni di vita in un’ampia percentuale dei pazienti. L’eliminazione del galattosio dalla dieta
previene la progressione della cataratta; in alcuni casi può indurre una regressione delle
modificazioni iniziali del cristallino. Importante è la diagnosi precoce.
MORBO DI CHRON E RETTOCOLITE ULCEROSA
Da un punto di vista oculare, le malattie intestinali croniche infiammatorie possono portare
a uveite anteriore oppure una congiuntivite. La congiuntivite è la cosa più frequente ed è
61
Oftalmologia
l’infiammazione della mucosa congiuntivale; è più frequente perché la congiuntiva è a
diretto contatto con l’ambiente esterno, quindi è facilmente attaccabile da agenti infettivi o
comunque irritanti, e perchè è la più vascolarizzata, quindi è più facilmente coinvolta in
patologie sistemiche e in reazioni allergiche. Esistono diverse congiuntiviti, in base
all’eziologia: batteriche, virali, tossiche, iatrogene, allergiche.
I sintomi sono quasi sempre gli stessi:
•
•
•
•
•
•
•
•
•
Lacrimazione;
sensazione di sabbia;
bruciore;
prurito che caratterizza la forma allergica;
la secrezione può esse acquosa, mucosa o purulenta;
Iniezione congiuntivale più frequente nei settori lontani;
Edemi;
Congiuntivite difteriche o pseudo-difteriche, cioè si formano delle pseudomembrane;
Forme allergiche con dei noduli, ci sono delle forme problematiche nei soggetti
allergici, perché a livello della congiuntiva si ha una ipertrofia dei follicoli, diventano
molto più grandi e il soggetto ha una ptosi tanto che pesano, si chiama pseudoptosi ovviamente, poi questi follicoli si fondono e alla sommità si ha concrezione
calcarea cioè piccoli depositi di calcio, per cui il bambino con congiuntivite allergica
non riesce neanche ad aprire gli occhi perché ogni movimento che fa strofina,
come la carta vetrata, sulla cornea.
Vi sono congiuntiviti secernenti e nodulo-iperplastiche. Quelle secernenti è la forma
classica, la più frequente, caratterizzata da con iperemia diffusa, secrezione, la cornea e il
visus sono perfettamente normali, il decorso è acuto, solitamente bilaterale, secrezione
muco-purulenta. I sintomi sono senso di sabbia, bruciore e fotofobia.
In quelle nodulo-iperplastiche vi sono grossi focolai iperplastici, quindi vi è una
preponderanza dei fenomeni produttivi rispetto a quelli essudativi. Tale forma è
caratterizzata da noduli, ipertrofia papillare e follicolare.
MUCOPOLISACCARIDOSI
Le mucopolisaccaridosi sono un gruppo di malattie metaboliche, ognuna delle quali è
causata da un deficit di enzimi specifici. Le manifestazioni cliniche della malattia sono
dovute ad accumulo di glicosamminoglicani (GAGs) nei tessuti. A livello oculare possiamo
avere:
•
•
•
•
depositi corneali
glaucoma
cataratta
opacità corneale per precipitazione di piccoli depositi dovuti al catabolita non
metabolizzato.
62
Oftalmologia
Quindi, a livello oculare vi è un maggiore interessamento della cornea con cheratopatia.
La cheratopatia è dovuta ad un eccesso di dermatan solfato e keratan solfato che si
deposita nella cornea. Il grado di accumulo dei cheratinociti determina la gravità del
danno. Vi è opacità stromale e corneale puntata. Si presenta in tutti i tipi di MPS, ad
eccezione dei tipi Hunter e Sanfilippo. I depositi più gravi sono presenti nelle sindromi di
Hurler e di Scheie e sono presenti alla nascita.
SINDROME DI SJOGREN
Abbastanza frequente, è una sindrome autoimmune, caratterizzata da infiltrati linfocitari e
distruzione della ghiandole lacrimali, salivari e di quasi tutte le mucose congiuntivali.
Avremo riduzioni del film lacrimale: il
cosiddetto occhio secco, con
lacrime che non si formano, e
avremo cheratocongiuntivite secca
e
secchezza
oculare
con
xerostomia, cioè colorate l’occhio
con fluoresceina o altre sostanze e si
vedono i dry spot, punti in cui il film
lacrimale non scorre bene.
Bisogna fare attenzione al possibile
sviluppo di cheratite e sclerite o di
vasculite sistemica potenzialmente
letale.
Distinguiamo una sindrome di
Sjogren primitiva e una secondaria.
Nella forma primitiva, questa è una
forma isolata, che può avere
manifestazioni sistemiche. La forma
secondaria è associata ad altre
patologie come artrite reumatoide,
LES, sclerosi sistemica, cirrosi biliare
primitiva e miastenia gravis.
Alcune cheratocongiuntiviti, più lievi ovviamente, sono caratteristiche dei portatori di lenti a
contatto. A livello oculare, la SS è caratterizzata da cheratocongiuntivite secca. I principali
segni sono dati dall’ingrandimento ghiandole salivari con riduzione secondaria del flusso
salivare e fissurazione della lingua che appare secca. Le principali complicanze sono
carie dentaria, esofagite da reflusso e gastrite, nefropatia e linfoma.
I principali esami diagnostici sono:
-
tempo di interruzione del film lacrimale;
63
Oftalmologia
-
-
lo Schirmer test cioè mettiamo carta assorbente e vediamo quante lacrime si
formano, oppure il BUT(break up time=tempo di rottura del film lacrimale) sono tutti
accertamenti che vanno fatti anche per chi vuole portare le lenti a contatto;
colorazione corneale con rosa bengala;
colorazione congiuntivale con rosa bengala.
La terapia prevede l’utilizzo di steroidi sistemici e farmaci citotossici.
SIFILIDE, SARCOIDOSI
La neurite ottica è classica di queste due patologie. È una patologia infiammatoria
infettivo-demielinizzante. Esistono due classificazioni, quella oftalmoscopica e quella
eziologica. In quella oftalmoscopica, facciamo un esame del fondo oculare,
frequentemente sotto richiesta del neurologo, perché il paziente improvvisamente non
vede bene, per cui si può pensare ad embolia dell’arteria centrale della retina o neurite
ottica. La classificazione oftalmologica prevede:
-
Nella neurite ottica retrobulbare, cioè con infiammazione nervo ottico però retrobulbare, noi al fondo oculare non vediamo niente, cioè il nervo ottico è
perfettamente normale. Quindi in questo caso il disco appare normale e tale quadro
è tipico della sclerosi multipla;
- quando
abbiamo
papillite,
si
ha
l’interessamento della testa del nervo ottico, e si
presenta con edema ed iperemia;
- nella neuroretinite, l’infiammazione colpisce
una parte del nervo ottico, e una parte della testa del
nervo ottico e retina e in questo caso per il
coinvolgimento della testa del nervo ottico abbiamo
edema, cioè rigonfiamento del nervo ottico, quando
colpisce tutti e due gli occhi contemporaneamente vi
è il quadro della papilla da stasi bilaterale (nervo
ottico edematoso, sollevato sul piano retinico, i vasi
sono alterati). Quando colpisce nervo ottico e retina
abbiamo il classico quadro di stella maculare o neuroretinite.
In base alla forma eziologica, la classificazione può essere:
-
infettiva (numerosissime cause);
non infettiva (lupus, vasculiti, sarcoidosi);
parainfettiva (successiva ad infezione virale);
la più comune è demielinizzante.
Le malattie demielinizzanti sono un gruppo di malattie; spesso il primo segno della sclerosi
multipla è oculare, si presentano pazienti da voi o perché vedono doppio, perchè è
interessato il nervo, o perché hanno una diminuzione lievissima del visus con dolore nei
movimenti oculari, fosfeni; sono soggetti spesso di sesso femminile, e nel 45-50% dei casi
64
Oftalmologia
si presentano con questa sintomatologia. ll campo visivo dei pazienti con SM evidenzia
nella maggior parte dei casi uno scotoma centrale. Il deficit visivo si instaura dai 2 giorni
alle 2 settimane, mentre dopo 2-4 settimane inizia una ripresa rapida. Il recupero completo
termina solo dopo 6-9 mesi. La visione dei colori, la sensibilità al contrasto e la percezione
della luminosità rimangono spesso alterate.
Quando al fondo oculare vediamo edema è importante fare il campo visivo che ci fa
vedere uno scotoma centrale, cioè una parte che ci dice che il nervo ottico è stato colpito.
L’Andamento classico di tutte le forme di neurite di sclerosi a placche è altalenante.
In quelle associate a infezione virale o vaccinazioni, ovvero le forme parainfettive, in
genere si risolve spontaneamente; Si presenta 1-3 settimane dopo un’infezione virale con
calo visivo improvviso. È presente papillite bilaterale, più raramente neuro retinite. Tale
forma non necessita di trattamento (si risolve spontaneamente).
Quella infettiva, più caratteristica è da HerpesZooster, meno sifilide, malattia di Lyme e malattia
da graffio di gatto. La neurite ottica può insorgere
anche in caso di meningite criptococcica (nei
malati di AIDS).
Tra le forme non infettive, si ricordano la
sarcoidosi. Vi è neurite ottica che spesso si
confonde con la neurite da sclerosi multipla ma
questa, però, non risponde molto velocemente al
trattamento corticosteroideo. Nell’1-5 % delle sarcoidosi abbiamo neurite. Poi, la
stragrande maggioranza delle volte, è di tipo autoimmunitario, con un coinvolgimento retro
bulbare e perdita lenta ma progressiva della visione.
NEUROFIBROMATOSI
Caratteristica
dell’età
pediatrica,
caratterizzata da noduli
di Lish e glioma del
nervo ottico. La maggior
parte dei gliomi ottici
sono a crescita lenta.
Compaiono spesso nei
bambini prima dei 10
anni
di
età.
L'astrocitoma pilocitico
(grado 1) e l'astrocitoma
fibrillare (grado 2) sono
i tumori più comuni in
quest'area. Il 20 % dei
65
Oftalmologia
bambini con neurofibromatosi 1 svilupperanno un glioma ottico, tipicamente un
astrocitoma di grado 1 pilocitico. Possono estendersi posteriormente interessando il
chiasma e l’ipotalamo.
Il glioma è una condizione tragica perché dà proptosi, strabismo, perdita quindi della vista,
pubertà precoce per sofferenza ipotalamica.Fortunatamente, il glioma non è sempre
presente. Solo il 40-50% dei pazienti con gliomi del nervo ottico, associati alla NF-1,
presentano i sintomi.
Poiché i bambini non si lamentano di disturbi della visione, è necessario prevedere una
visita oftalmologica ogni anno nei bambini al di sotto dei 6 anni. La Risonanza Magnetica
della testa deve essere fatta per conferma della diagnosi e la localizzazione esatta del
tumore.
La TERAPIA prevede:
-
Chemioterapia;
Rimozione chirurgica.
I noduli di Lish sono amartomi melanocitici, cioè precipitazione di melanociti localizzati
sulla superficie anteriore dell’iride, possono essere singoli o multipli, aumentano di numero
e di grandezza con l’età e non determinano nessun problema alla visione. Per la diagnosi
di neurofibromatosi è necessario il consulto dell’oculista, perché sulla base del numero dei
noduli si capisce anche la progressione della malattia. Viene diagnostica associato a un
problema del nervo ottico, e alle macchie caffèlatte.
66
Oftalmologia
OFTALMOLOGIA PEDIATRICA E GENETICA OCULARE
Tra i concetti dell’oftalmologia pediatrica quelli che maggiormente devono rimanere agli
studenti sono: lo sviluppo del sistema visivo; le interferenze di qualsiasi tipo che possono
intralciare lo sviluppo del sistema visivo; l’importanza della genetica e il rapporto con il
genetista; le anomalie congenite e quelle dello sviluppo (quest’ultime sono
fondamentalmente anomalie della lunghezza dell’occhio).
Lo sviluppo anatomo-funzionale completo dell’occhio e della visione è dato dall’intreccio di
fattori che influenzano lo sviluppo prenatale e la maturazione post-natale. Lo sviluppo prenatale è correlato a fattori genetici, mentre la maturazione post-natale è data dalla
interazione tra fattori ambientali e genetici. Perché per un bambino sono fondamentali i
primi tre anni di vita? Perché quello che noi abbiamo, naturalmente perché si sviluppi in
maniera completa anatomica e funzionale un occhio, c’è bisogno che i nostri geni siano
buoni e che soprattutto, nella maturazione post-natale, i fattori genetici vengano ad essere
uniti ed associati a dei fattori ambientali. Tanto per capirci, sono stati fatti degli studi su
gemelli che sono stati adottati da famiglie diverse in cui si è visto che, nelle famiglie che
godevano di un ambiente stimolante migliore il carattere era totalmente diverso
(nonostante fossero gemelli omozigoti). Ed è successo anche per esempio per gli strabici.
Dei bambini (gemelli monozigotici) che erano strabici, che sono stati praticamente separati
ed adottati da famiglie diverse, presentavano forme di strabismo (che nel caso dei gemelli
sono quasi della stessa entità) molto diverse. Quindi nel concorso dello sviluppo
dell’intero organismo e dell’occhio i fattori ambientali hanno un’influenza assieme ai
fattori genetici.
Com’è il sistema visivo del bambino alla nascita? Il bambino alla nascita vede, infatti si
dice che già nell’ultimo trimestre di gravidanza già ha una visione.
L’occhio alla nascita è di dimensioni ridotte, cioè l’occhio è più piccolo, di circa 16 mm di
lunghezza mentre nell’adulto è di circa 24 mm. Capite che differenza enorme c’è tra
queste due dimensioni! E la massima parte della crescita in lunghezza dell’occhio avviene
nei primi tre anni di vita, i primi 6 mm di lunghezza quindi li abbiamo nei primi 2-3 anni di
vita, 1 mm nell’adolescenza e 1 mm dopo. E naturalmente l’apparato diottrico è già maturo
per una corretta focalizzazione mentre sono immature la retina periferica e soprattutto la
fovea perché i coni, le cellule ganglionari, le cellule amacrine sono corte, sono più tozze e
meno compatte. Perché? Cosa aspettano? Aspettano quella che è la stimolazione visiva,
perché abbiano un allungamento e una maturazione. Il corpo genicolato, ricordate è quello
che raccoglie a livello cerebrale tutti gli assoni delle cellule ganglionari, è di circa il 50%
inferiore a quello dell’adulto e nel prematuro il lobo occipitale, dove c’è l’area corticale
visiva, si presenta liscia con delle scissure appena riconoscibili, quindi il tutto è ancora
immaturo.
Nella retina invece, da 0 a 4 anni, l’area della fovea si dimezza (la foveola si assottiglia) e
il numero dei coni resta costante e la loro densità si raddoppia, cioè alla nascita ci sono su
per giù gli stessi coni però la loro grandezza e la loro densità invece vengono ad essere
raddoppiati. I coni sono deputati alla visione distinta e fine; mentre il numero delle cellule
ganglionari e delle fibre del nervo ottico, piano piano, si riduce cioè si vanno ad eliminare
67
Oftalmologia
quelle che non servono, cioè noi nasciamo e già perdiamo le prime cellule (come le
perdiamo a livello cerebrale così le perdiamo anche a livello delle fibre del nervo ottico).
Il corpo genicolato laterale si modifica, soprattutto il volume e l’albero dendritico dei
neuroni; nella corteccia visiva la popolazione è di 90000 U/mm3 ma scende a 40000U e
a 4 mesi stabilizza sui 35000.
La fissazione, cioè la percezione visiva di qualcosa, è già presente anche se non è
perfettamente stabile, però è già presente per cui già se c’è un’anomala fissazione c’è
qualcosa che non va. Perché? Perché il tutto viene ad essere unito a tutti gli stessi motori
postulari e vestibolari, cioè quindi la coordinazione occhio-testa-mano, la coordinazione
quindi nello stare in piedi, del mantenere la testa, quindi anche dei canali semicircolari,
sono tutte le cosidette vie retino-tettali, cioè quelle che partono dalla retina e giungono
praticamente a livello del tetto. Gli stimoli visivi evocano movimenti riflessi saccadici
finalizzati a localizzare (WHERE) senza una sufficiente analisi del messaggio visivo
(WHAT).
Abbiamo un ampio coinvolgimento della retina periferica perché vi ricordate che a livello
della fovea i coni sono inferiori (non sono ancora a livelli normali) e quindi naturalmente gli
stimoli provocati visivi evocano dei movimenti e riflessi saccadici, però senza un sufficiente
messaggio visivo, cioè vede, capisce, non è però sufficientemente bravo ad analizzare
questo messaggio visivo.
Allora normalmente a 0-4 mesi le funzioni sensoriali e motorie sono già sviluppate così
come si è già sviluppata la convergenza (capacità di vedere cose da vicino) e
l’accomodazione è già presente (fondamentale questo quando poi si parla di chirurgia) e ci
permette di mettere a fuoco.
A 2-6 mesi invece si perfezionano i movimenti coniugati, i movimenti invece si stabilizzano
sulle immagini sulla fovea e quindi abbiamo la fissazione e i cosiddetti “postuìt” cioè
l’inseguimento lento, cioè voi fate vedere una cosa al bambino e riesce piano piano a
girare gli occhi appunto perché riesce a fissarle, questo perché i coni a livello maculare si
sono abbastanza ormai ben formati. Abbiamo il riflesso della fusione, cioè il bambino è
capace di fondere le immagini nella stessa identica maniera, cioè se io vedo 2 oggetti
posti a distanze diverse capisco che uno è più vicino dell’altro, quindi io riesco a fondere
bene le immagini e ad usare tutte e due gli occhi e quindi ad avere visione bioculare.
Quindi quando bisogna fare una diagnosi di deficit visivo? Il prima possibile perché fatta la
diagnosi possiamo permettere un intervento tempestivo che in alcuni casi (non sempre)
permette un recupero discreto dal punto di vista funzionale. Si distinguono due intervalli di
tempo:
-
-
Il periodo CRITICO per intervenire è quello che va dalla nascita ai 4-6 mesi che è
quello fondamentale per anomalie organiche (cataratta congenita, glaucoma
congenito, anomalie di sviluppo, anomalie corneali di notevoli entità);
Il periodo PLASTICO che è quello per la correzione dei difetti visivi va dai 6 mesi ai
5 anni all’incirca.
68
Oftalmologia
Quindi, gli ostacoli nella visione vanno distinti in base al periodo in cui insorgono, cioè il
periodo critico e il periodo plastico. Se il difetto insorge nel periodo critico noi abbiamo un
arresto completo dello sviluppo dell’apparato visivo e il deficit visivo è spesso irreversibile
se non interveniamo. Il periodo plastico invece è quello dove si può determinare
l’insorgenza di ANBLIOPIA, cioè una regressione di una funzione che è stata acquisita e
che comunque è recuperabile, recuperabile vuol dire che c’è bisogno di fare alcune cose.
Quindi nel periodo critico, i bambini con anamnesi personale, familiare, positiva per
patologie quali cataratta vanno visti prima, i prematuri vanno visti subito, famiglie con
alterazioni o problemi da un punto di vista generale o di altre malattie oculari vanno viste.
Bisogna fare un esame del visus. C’è la possibilità con alcuni esami di sapere come sta il
fondo oculare, se c’è la fissazione etc… e con questi esami riusciamo a capire se il
bambino vede. Poi ci sono esami più sofisticati, come i potenziali evocati visivi, come
l’elettrofisiologia oppure altri che si basano su metodi comportamentali. Bisogna quindi
analizzare il visus; vedere se c’è un problema a livello delle orbite; se abbiamo un
bambino con un esoftalmo oppure con una ptosi; come si comporta verso stimoli
ambientali; se è strabico; se assume una posizione viziata della testa.
Ambliopia
Un ostacolo durante il periodo plastico può produrre una regressione di una funzione già
acquisita, determinando ’AMBLIOPIA. L’ambliopia vuol dire “visione ottusa” o cosiddetto
“occhio pigro” o “lazy eye” come dicono gli inglesi. È una riduzione unilaterale (ma può
essere anche bilaterale) dell’acuità visiva determinata da una deprivazione visiva o da una
interazione binoculare anomala. Tenete conto che l’AMBLIOPIA, tuttora, ha una
percentuale di incidenza tra l’1,5 e il 2 % della popolazione, molto più elevata nei paesi
industrializzati; noi siamo ancora a livello ancora dei paesi meno industrializzati dal punto
di vista dell’AMBLIOPIA, che invece nei paesi del nord Europa è molto più frequente. In
Italia è la causa più frequente di collisione delle persone in età inferiore ai 40 anni. Se ne
accorgono ad esempio quando devono fare l’esame per la patente o in casi del genere.
Che cosa possiamo fare in questi casi? Una diagnosi precoce! Questo perché una terapia
fatta bene porta alla totale guarigione. Quindi bisogna fare una prima visita oculistica alla
nascita, non a tutti ovviamente ma a particolari categorie di bambini. Certamente va fatta
una visita a tutti a 3 anni di età; i pediatri dovrebbero mandare i bambini a fare una visita
oculistica non a 6 anni ma a 3 anni di età; la terza visita invece va fatta all’inizio del
periodo scolastico.
Quanti tipi di AMBLIOPIA conosciamo? Il termine ambliopia raggruppa diverse entità
cliniche, conseguenza di diversi tipi di alterazioni, da cui deriva la seguente
classificazione:
-
da strabismo;
da anisometropia;
da deprivazione visiva;
da ametropia bilaterale;
meridionale.
69
Oftalmologia
Nell’ambliopia da strabismo, l’ambliopia è la conseguenza e non la causa della
deviazione. La causa è una interazione non completa della visione binoculare e
rappresenta un meccanismo di difesa da parte del cervello, per evitare diplopia e
confusione. Alla base vi sarebbe un fenomeno di soppressione o di neutralizzazione attiva
dell’immagine proveniente dall’occhio deviato. Vi è una anomala interazione binoculare
come conseguenza di una soppressione monoculare continua dell’occhio deviato.
La ambliopia da anisometropia è caratterizzata da una differente rifrazione tra i due
occhi, a volte anche inferiore a 1 D. L’occhio più ametropico riceve un’immagine sfuocata
che può essere una forma lieve di deprivazione visiva. Spesso è associata a microtropia.
È possibile l’associazione con ambliopia da strabismo. Possiamo distinguere una
anisoipermetropia (se la gradazione è differente per la ipermetropia) da una anisomiopia
(differente gradazione per la miopia) che è molto meno frequente. Il soggetto anisomiopico
almeno da vicino vede bene mentre quello anisoipermetropico non vede bene né da
lontano né da vicino. Poi abbiamo l’AMBLIOPIA da anisoastigmatismo; esiste poi anche
l’AMBLIOPIA da antimetropia, cioè un occhio è miope e l’altro è ipermetrope.
L’AMBLIOPIA da deprivazione visiva è quella tipica della cataratta, del glaucoma etc…,
cioè abbiamo un arresto critico dello sviluppo. È causata da riduzione o mancanza della
stimolazione retinica per alterazioni organiche, quali ptosi palpebrale, opacità dei mezzi
diottrici, cataratta congenita, terapie occlusive prolungate. Può essere mono o bilaterale, e
vanno incluse le ambliopie ametropiche causate da elevati deficit refrattivi bilaterali e le
ambliopie da nistagmo.
L’ambliopia da ametropia bilaterale è riconducibile ad elevati difetti refrattivi simmetrici,
di solito ipermetropia. Poi c’è l’AMBLIOPIA cosiddetta “meridionale”, cioè l’ambliopia da
astigmatismo, in cui l’asse è diverso. Questa forma dipende da sfocamento dell’immagine
lungo un meridiano. Può essere unilaterale o bilaterale. È causata da un astigmatismo non
corretto, in genere superiore a 1 D, che persiste oltre il periodo di emmetropizzazione
dell’occhio.
Quella da strabismo è la conseguenza e non è la causa della deviazione cioè è
semplicemente un meccanismo di difesa che ha il bambino. Perché? Il bambino strabico
diventa strabico nell’occhio destro (per vari motivi a meno che non ci sia una deprivazione
visiva in quell’occhio, cioè ha una cataratta, ed è diventato strabico). Nei soggetti in cui lo
strabismo è dovuto vuoi a fatti motori o per fatti di altro genere, che cosa succede?
Succede che diventa in questa maniera strabico e le immagini a livello della retina gli
arrivano in punti retinici non corrispondenti perché all’occhio di sinistra arrivano in un
determinato punto, ad esempio a livello foveolare, nell’altro occhio invece arrivano in un
punto diverso e quindi il paziente vede doppio perché vede due immagini diverse. Per non
vedere doppio che cosa fa? Automaticamente “sopprime” cioè ha il cosiddetto fenomeno
di soppressione, cioè sopprime le immagini dell’occhio strabico. Poi, in quella da
anisometropia tenete conto che addirittura una differenza inferiore a una diottria tra i due
occhi può rendere l’occhio ambliope. Questo capita specialmente negli ipermetropi e negli
astigmatici. In un astigmatico che ha da una parte 0.50 diottrie e dall’altra c’ha 1.50 o 2
diottrie (di astigmatismo), quest’ultimo occhio è ambliope.
70
Oftalmologia
L’ambliopia meridionale è invece collegata ad astigmatismo non corretto superiore a 1-2
diottrie. È più ambliopigena l’ipermetropia, è più ambliopigena l’astigmatismo e meno
ambliopigena la miopia. Si parla di ambliopia quando c’è una condizione ottica migliore di
almeno 2 ludi cioè un soggetto che da una parte c’ha 5/10 e dall’altra parte 7/10 questa
differenza tra i due occhi permette già di considerare quell’occhio ambliope.
Per quanto riguarda la diagnosi, in assenza di lesioni organiche, una differenza nell’acuità
visiva (dopo la correzione ottica migliore) di almeno 2 linee dell’ottotipo è indicativa di
ambliopia.
Passiamo adesso alla terapia. L’unica cosa che serve è l’occlusione dell’occhio
normale, cioè si copre l’occhio normale in un determinato modo e per determinate ore al
giorno, in modo tale da stimolare l’uso dell’occhio ambliope. È sicuramente il sistema più
efficace ed è il trattamento di prima scelta. Ma bisogna anche correggere (se presente) il
difetto visivo riportato dal paziente e naturalmente più giovane è il paziente maggiore sarà
il miglioramento, più vecchio è il paziente meno probabilità ci sono. In genere dipende
dalle diottrie, dipende dal bambino, dipende dall’entità del difetto visivo, però in genere è
dopo gli 8-9 anni che è veramente molto difficile che si ottengano miglioramenti.
Naturalmente se non si ottengono miglioramenti dopo 6-8 mesi probabilmente siamo
arrivati in ritardo. Bisogna sempre misurare l’acuità visiva in entrambi gli occhi durante il
trattamento. C’è la possibilità di fare poi ulteriori tentativi con farmaci. Alcune volte si è
ottenuto praticamente di fare dei trattamenti antiambliopi stimolando con dei fenomeni di
biofeedback, cioè si insegna al bambino etc…, alcune volte si può avere un miglioramento
ma sono trattamenti che vanno indirizzati per particolari cose. Quindi si fa l’occlusione o si
fa la penalizzazione farmacologica, cioè si usa l’atropina sull’occhio del paziente al fine
di fargli usare l’altro occhio (però gli effetti collaterali come fotofobie, intossicazioni etc…
possono dare fastidio). Oppure sono stati fatti altri tentativi terapeutici con altri farmaci. Ad
esempio i farmaci anti-parkinsoniani, come la levodopa o la carbidopa e citicolina hanno
sicuramente dal punto di vista statistico e dal punto di vista sperimentale ottenuto dei
buoni risultati, ma in genere vanno usate sempre insieme all’occlusione però non si sa
quanto è stata efficace l’occlusione se unita a questa oppure no.
Allora quali sono i segni diretti di un danno visivo precoce? La disattenzione visiva, la
fotofobia, la iperfissazione di una sorgente luminosa oppure il gravissimo segno “digitooculare” di Franceschetti (cioè il bambino controlla se c’ha gli occhi). Questi appena detti
rientrano nel gruppo dei comportanti visivi anomali. I rolling moviments (cioè i movimenti
non coordinati ), l’incordinazione oculo-motoria ,il nistagmo, lo strabismo, la posizione
anomala del capo rientrano nel novero delle anomalie oculomotorie.
Quindi è importante in tutto l’ambito dell’oftalmologia pediatrica l’aiuto del genetista clinico,
ed eventualmente anche del biologo molecolare. Il genetista clinico può fare un counseling
genetico perché la ricerca può andare avanti per quanto riguarda la trasmissione, le basi
molecolari, le nuove strategie terapeutiche; i campi adesso sono notevolmente aumentati,
qualcuno di voi avrà sentito parlare dell’occhio bionico, qualcuno avrà sentito parlare dei
primi chip che si mettono all’interno della retina per alcune malattie ereditarie della retina.
L’ingegneria genetica viene quindi molto usata (soprattutto in paesi come l’Inghilterra) per
cercare di curare questo tipo di malattie ereditarie.
71
Oftalmologia
È importante andare con i piedi di piombo quando bisogna dire ad un paziente che ha un
problema ereditario per esempio la retinite pigmentosa, che è molto frequente e porta
progressivamente alla cecità e noi ce ne accorgiamo quando hanno 3-4 anni e quindi non
possiamo fare assolutamente nulla; oppure molte maculopatie familiari; adesso anche la
maculopatia senile che ripeto è la prima causa di cecità nel mondo insieme al diabete; la
maculopatia senile anche questa ha una base genetica ed esistono test genetici per
individuare se il soggetto può andare incontro a problemi. I test genetici in oftalmologia
confermano la diagnosi, valutano il rischio di ricorrenza della malattia ai propri figli e
stabiliscono l’idoneità genetica per i trial clinici della terapia genetica. Tuttavia richiedono
un notevole impiego di risorse, sono disponibili solo in centri specializzati, non sono
disponibili per tutte le patologie.
Malattie genetiche
Allora, le manifestazioni oculari delle malattie genetiche possono essere isolate o
sindromiche, cioè noi possiamo aiutare il pediatra e il genetista nel sapere queste cose.
Le manifestazioni oculari spesso rappresentano un aspetto clinico, quindi la
collaborazione è importante. Infatti, l’alterazione oculare può essere rilevata per prima e
suscitare il sospetto clinico di una malattia sistemica e il quadro oculare è caratteristico e
consente la diagnosi. I segni oculari possono essere un marcatore, facilmente indagabile,
utile per il follow-up della malattia.
Vediamo quali sono queste malformazioni o anomalie. Quella che assolutamente ci tocca
citare è l’EPICANTO, cioè una piega palpebrale
verticale della cute, classica del bambino quando è
strabico, ma che è tipico anche dei mongoloidi che
molto spesso fa spaventare i genitori, perché
dicono che questo bambino è strabico invece c’ha
questa piega della cute, per cui gli occhi sono più
ravvicinati e allora sembra strabico. Può dare
origine ad una pseudoesotropia. Si ricordi che
l’epicanto è tipico delle etnie orientali.
Poi possiamo avere il
TELECANTO,
cioè
un’aumentata distanza
tra i canti mediali ed è
dovuto proprio ad una
anomala lunghezza dei
canti, più precisamente
da
un’anomala
lunghezza dei tendini del
canto
mediale
(è
possibile
correggerla
con la chirurgia).
72
Oftalmologia
L’IPERTELORISMO è tipico, ad esempio delle disostosi
cranio-faciali (ricordate la sindrome di Crouzon), è un ampio
spazio tra le orbite.
Poi abbiamo il MICROFTALMO. Il microftalmo ha una
prevalenza di 1-1,9 su 10000 abitanti. Nel microftalmo
abbiamo una lunghezza assiale totale inferiore di almeno 2
derivazioni standard ed è sempre un fatto o di origine infettiva
(toxoplasma, rosolia, citomegalovirus) oppure un fatto
ereditario. L’anoftalmo è invece la completa assenza del
bulbo oculare nonostante la presenza degli annessi oculari.
La diagnosi è clinica, ma si può
utilizzare l’ecografia, TC e RM per
valutare l’orbita ed eventuali lesioni
cerebrali
associate.
Per
quanto
riguarda l’eziologia, tali alterazioni
possono essere dovute a fetopatia,
infettiva o iatrogena, oppure di natura
ereditaria.
Per fare diagnosi di una eventuale
fetopatia basta fare il complesso
TORCH e l’anamnesi farmacologica,
valutando
l’assunzione di
alcol,
talidomite, acido retinoico, idantoina ed
LSD. Per le forme ereditarie, va effettuata un’anamnesi familiare e una visita oculistica dei
genitori, la ricerca di segni e sintomi caratteristici di sindromi genetiche e la eventuale
analisi cromosomica con test genetici.
Le alterazioni ereditarie possono essere suddivise in cromosomiche, come la trisomia 13,
e in disordini da mutazione di un singolo gene. In questo caso, si potrà avere un
quadro senza altri segni oculari associati, dovute a mutazioni di SOX2, PAX6, sindrome di
Waardenburg e sindrome oculo-cerebro-cutanea, oppure con altri segni oculari associati.
Nel secondo caso, le anomalie associate a livello oculare saranno caratterizzate da:
-
-
cataratta: S. cerebro-facio-scheletrica con microcefalia, labbro superiore sporgente
e micrognatia, e S. di Nance-Horan, con anomalie dentarie e dimorfismi facciali;
coloboma: S. CHARGE, con coloboma, difetto cardiaco, atresia delle coane nasali,
ritardo di crescita, ipoplasia dei genitali e sordità, S. papillo-renale, con anomalie
del nervo ottico, Microftalmia di Lenz, S. brachio-oculo-facciale, S. di Goltz, S. di
Aicardi;
displasia retinica: S. di Walker-Warburg, S. di Meckel-Gruber, Malattia di Norrie e
incontinentia pigmenti.
73
Oftalmologia
Quindi il microftalmo/anoftalmo può essere associato al COLOBOMA prende il nome di
microftalmo colobomatoso, quando è associato a cataratta si chiama microftalmo
complicato a cataratta. Nell’ANOFTALMO cioè una completa assenza del bulbo in
presenza però di tutti gli annessi, non si può fare assolutamente niente però quello che si
può fare di importante è mettere dei canestrini o delle protesi quando si è piccoli perché
altrimenti tutto il massiccio facciale non cresce contemporaneamente, quindi poi si hanno
dei soggetti con avvallamento totale di tutta la situazione. Con questa metodica hanno
almeno un aspetto normale.
È molto importante definire il disordine genetico, perché permette di valutare il rischio di
trasmissione, permette di chiarire lo stato genetico dei membri della famiglia e per una
maggiore consapevolezza nelle scelte mediche e professionali.
Cataratta congenita
La cataratta congenita ha un’incidenza di 3 casi su 10000 nati vivi, 1/3 è monolaterale, nei
casi monolaterali la causa è identificabile solo nel 10% dei casi, perché si tratta di forme
sporadiche senza familiarità, mentre in quelle bilaterali è identificabile nel 50% dei casi,
spesso dovuta a disturbi genetici familiari oppure infezioni intrauterine. Qual è la causa più
comune? Naturalmente quella ereditaria, l’autosomica dominante, sono stati già mappati
26 dei 39 loci e sono stati identificati anche i geni mutati. Tale forma è responsabile del
25% dei casi totali. Per quanto riguarda i geni mutati:
-
il 50% codifica per chaperonine importanti per il mantenimento della trasparenza
del cristallino;
il 25% codifica per connessine, costituenti delle gap-junction;
25%, altre proteine.
La terapia genica non esiste ancora. Oppure, la cataratta congenita può essere associata
ad altri problemi sistemici, soprattutto disordini metabolici, come la galattosemia che avete
visto prima, oppure ad anomalie cromosomiche, come s. di Down, oppure ancora può
associarsi a sindromi scheletriche.
È allora importante è, a questo punto, per la cataratta congenita il test di screenind, che il
medico sappia che cosa è il riflesso rosso in fondo; ed è giusto fare una indagine
fondamentale che il pediatra dovrebbe fare a tutti i bambini. Tale test è molto semplice e
molto veloce da eseguire, non è invasivo. Per fare la valutazione del riflesso rosso del
fondo è necessario dilatare un po’ la pupilla e il problema è questo fondamentalmente,
ovvero la paura di dilatare la pupilla. Il riflesso rosso non è altro che il riflesso della retina
che si viene a specchiare diciamo verso di noi, quando non c’è tale riflesso c’è qualche
cosa che lo impedisce. Il riflesso anormale è chiamato “riflesso del gatto amaurotico”.
Nella gestione clinica della cataratta congenita è di fondamentale importanza, più che
l’eziologia, la valutazione clinica, se è mono o bilaterale, la densità, la morfologia e
l’impegno visivo. La cataratta dal punto di vista ambliopigeno più è verso il polo posteriore
del cristallino più ambliopigena è; più è verso il polo anteriore meno ambliopigena è. Cioè
74
Oftalmologia
una cataratta anteriore, che colpisce la prima parte della capsula del cristallino è meno
ambliopigena.
Alla fine di un intervento di cataratta, si forma la cataratta secondaria. Se voi non faceste
quella vitrectomia anteriore e tolto il cristallino questo fa calcoli. 20 anni fa la possibilità di
reinterventi dei bambini con cataratta era del 99% cioè tutte le cataratte dei bambini
venivano operate 2-3-4 volte. Per quanto riguarda il timing dell’intervento:
-
CATARATTE BILATERALI DENSE: entro 1-2 mesi;
CATARATTE UNILATERALI DENSE: chirurgia urgente entro i primi giorni di vita
(soprattutto se centrali e di diametro > 2 mm) ;
CATARATTE UNILATERALE E BILATERALI PARZIALI: se l’opacità è di grado
lieve/non ambliopigena, l’intervento può essere rimandato (1-2 anni).
Glaucoma congenito
Il glaucoma è un’anomalia congenita dell’idrodinamica oculare che può presentarsi alla
nascita, può essere associata ad alcune sindromi, può presentarsi in età più infantile o può
presentarsi in gioventù. Circa il 90% dei casi è di tipo sporadico, mentre i rimanenti sono
caratterizzati da una trasmissione autosomica recessiva a penetranza incompleta. Nel
75% dei casi è bilaterale, frequentemente asimettrico. I loci genetici interessati sono stati
designati GLC3:
-
-
GLC3A = cromosoma 2p21, mutazione del citocromo CYP1B1 (che partecipa al
metabolismo di una molecola importante per lo sviluppo e la funzione del segmento
anteriore);
GLC3B = cromosoma 1p36.
Nel glaucoma congenito vi è un anomalo angolo della camera anteriore, senza altre
anomalie
(trabeculodisgenesi
isolata).
Ciò
determina
ostruzione al deflusso dell’umore
acqueo e assenza di recesso
angolare (poiché il materiale
amorfo traslucido oscura il
trabecolato).
Nei casi congeniti abbiamo un
aspetto particolare che si chiama
BUFTALMO. Perché buftalmo?
Perché
l’occhio
cresce
enormemente e diventa tipo
l’occhio del bue. Nel 75% dei
casi è bilaterale, anche per
questo sono stati designati i loci
genici, non esiste una terapia
75
Oftalmologia
genica.
Per quanto riguarda la classificazione, distinguiamo:
-
Glaucoma congenito vero, quando la IOP aumenta durante la vita intrauterina;
Glaucoma infantile, che si manifesta entro i 3 anni;
Glaucoma giovanile, che si manifesta tra i 3 e i 16 anni.
Nel glaucoma congenito vero, il soggetto ha un edema corneale cioè l’occhio diventa
molto più grande già durante la vita uterina. Il liquido che c’era all’interno dell’occhio non
trova una via d’uscita; non trovando una via d’uscita fa aumentare e distende le pareti
sclerali quindi diventando più grande, il liquido va verso la cornea e l’opacizza
completamente da una parte, dall’altra parte va verso il nervo ottico, preme sul nervo
ottico, fa perdere gli assoni delle cellule ganglionari e la vista praticamente scende. Questi
individui vanno operati nei primi 3-5 mesi di vita a un occhio e all’altro. Gli stadi gravi di
glaucoma in Italia non si vedono più. Molti casi si hanno in Arabia dove ci sono molti
matrimoni con consanguinei, nel Kosovo e nella vecchia Yugoslavia.
I segni più importanti sono l’opacità corneale, la rottura della membrana di Descemet,
buftalmo, aumentata escavazione papillare. Normalmente abbiamo un nervo ottico
normale e abbiamo una piccola escavazione corrispondente alle prime cellule ganglionari
che vanno a formare gli assoni delle fibre del nervo ottico. Nel glaucoma questo aumenta
enormemente. Quando è bianco cioè c’è un’aumentata escavazione vuol dire che una
buona parte delle fibre del nervo ottico se ne sono andate quindi un 30-40% del campo
visivo è perso. Quando vediamo l’oculista che scrive “accentuata escavazione del nervo
ottico” o “escavazione della cromatosa” vuol dire questo. I sintomi sono lacrimazione,
fotofobia, blefarospasmo e frequenti ammiccamenti.
Per quanto riguarda la gestione, bisogna misurare la pressione, il diametro corneale,
effettuare una gonioscopia e quindi è estremamente importante misurare la pressione in
età pediatrica. Quindi bisogna valutare i segni caratteristici, valutare la morfologia, ripetere
le misurazioni, soprattutto la pressione. In caso di glaucoma si fanno controlli ripetuti,
osservazioni in sedazione e si fanno diagnosi differenziali. Il percorso diagnostico del
glaucoma congenito viene riassunto nelle tavole seguenti.
Glaucoma congenito
Percorso diagnostico
< 3 anni
Ipertonia oculare
Sospettare un glaucoma
congenito primario
• ricercare i segni caratteristici
(buftalmo, edema ed
opacizzazione corneale, rotture
della membrana di Descemet,
anomalie di profondità della
camera anteriore, atrofia
dell’iride) ed i sintomi (fotofobia,
iperlacrimazione,
blefarospasmo).
• Valutare la morfologia del nervo
ottico.
• Ripetere la misurazione della PIO
preferibilmente utilizzando una
tecnica diversa.
> 3 anni
Sospettare un glaucoma
giovanile
• Ricercare una conferma
dall’anamnesi familiare.
• Ripetere la misurazione della
PIO (se possibile utilizzando il
tonometro di Goldmann).
• Correlare i valori della PIO
con l’esame clinico, lo
spessore corneale ed il campo
visivo.
76
Oftalmologia
E’ un caso di glaucoma
congenito primario?
NO
SI
Indagini non
dirimenti
E’ un caso di glaucoma giovanile?
Sospettare una
ipertonia isolata
• Controlli ripetuti
Osservazione in
narcosi
NO
Indagini non
dirimenti
Trattamento
SI
Trattamento
Diagnosi differenziale
Il glaucoma secondario, il glaucoma associato a
malattie sistemiche ed il glaucoma associato a gravi
anomalie oculari sono generalmente facilmente
riconoscibili.
Che cosa abbiamo a disposizione per il glaucoma? O andiamo nell’angolo camerulare e
quindi ripristiniamo il normale deflusso dell’umor acqueo oppure andiamo a creare uno
sportello, si arriva fino all’angolo camerulare, dopodiché si imbercia l’angolo trabeolare con
un particolare trabeculotomo e si rompe il trabecolato. Quindi, l’intervento chirurgico può
essere o goniotomia o trabeculotomia o trabeculectomia. Facendo l’intervento precoce
e in alcuni casi particolarmente gravi si fa anche una trabeculectomia oltre a una
trabeculotomia cioè la rottura del trasecolato, si fa anche un buco nell’iride in maniera tale
da creare un ulteriore deflusso. Nei casi di glaucoma congenito molto grave questo è
l’intervento che è meglio fare. Si mette della mitomicina che è un agente antiblastico per
cercare di evitare una cicatrizzazione troppo forte che possa andare a chiudere il tutto.
RETINOBLASTOMA
Il retinoblastoma è il tumore della retina più frequente dell’età infantile. Colpisce in età
pediatrica. Si manifesta in genere nei primi 3 anni di vita ed è responsabile del 5 % di tutti i
casi di cecità. L’incidenza è di 1 su 17000 nati vivi. Naturalmente se non viene curato la
sua dimensione aumenta e soprattutto la cosa più importante è che è altamente
metastatico (e le metastasi al fegato e ai polmoni sono più frequenti). Se questa neoplasia
viene individuata in fase iniziale la percentuale di guarigione è molto elevata, circa il 90%
dei casi. Per curare il retinoblastoma c’è bisogno di centri altamente specializzati, nel
77
Oftalmologia
senso che abbiamo bisogno degli oculisti, dei genetisti, del pediatra oncologo, di un
radioterapista di oncologia pediatrica e solamente così si tengono sotto controllo.
Il retinoblastoma può essere ereditario o non ereditario. È purtroppo ereditario nel 40%
dei casi, con una trasmissione di tipo autosomico recessivo ed è ereditato perché l’allele
del gene oncosoppressore RB1 è mutato in tutte le cellule del corpo. Infatti, il secondo
evento mutageno determina la trasformazione maligna delle cellule. Purtroppo è più
frequente che questi bambini possano andare incontro a tumori bilaterali multifocali oppure
a tumori non oculari (tipico il melanoma, tipico l’osteosarcoma). Nel 60% dei casi non è
ereditario (purtroppo quando è ereditario è spesso bilaterale) ed è unilaterale e
fortunatamente meno grave, con un decorso più lento.
All’esame istologico, il retino blastoma è composto da cellule retinoblasti che sono
indifferenziate. Molti retinoblasti sono indifferenziati ma gradi diversi di differenziazione
sono caratterizzati da formazione di tre tipi di rosette:
-
rosette di Flexner Winter;
rosette di Homer Wright;
focolai di cellule tumorali disposte a rosetta.
In genere la diffusione può essere o endofitica, cioè crescita verso l’interno del globo
oculare cioè verso il vitreo, oppure esofitica cioè verso l’esterno, rompe la sclera e
metastatizza per via linfatica oppure può invadere il nervo ottico oppure può fare
infiltrazione diffusa.
Il segno più comune è la LEUCOCORIA o riflesso bianco della pupilla, detto anche "occhio
di gatto amaurotico", presente nel 50-70% dei pazienti affetti dovuto alla massa tumorale
retinica che occupa il corpo vitreo. Il secondo segno, dovuto alla perdita della visione, è la
presenza di uno STRABISMO. Il GLAUCOMA è la manifestazione clinica più frequente
dopo leucocoria e strabismo.
Quando praticamente c’è già la LEUCOCORIA, cioè quel riflesso di occhio di gatto
amaurotico, naturalmente c’è già stato un distacco di retina e quindi siamo già in una fase
avanzata, ecco perché è estremamente importante nei casi ereditari vedere tutti i soggetti
della famiglia, quindi vedere tutti i bambini appena nati. Il secondo segno naturalmente è
lo strabismo quindi come vedete uno strabismo in un bambino non va mai sottovalutato
perché alcune volte ciò riesce a salvare una vita.
Le indagini da effettuare sono ecografia, TC ,RMN, indagini sistemiche e genetiche.
La terapia al giorno d’oggi non si basa più (fortunatamente) sulla enucleazione dell’occhio
(se il tumore è di piccole dimensioni). Si usa invece la fotocoagulazione, oppure la
crioterapia o ancora meglio la brachiterapia (ossia una terapia radiante anche questi in
determinati centri) associata alla chemioterapia che riesce a salvare vite e vista. In caso di
dimensioni elevate del tumore è inutile aspettare e si opera.
Quindi, in caso di piccole dimensioni, ovvero il diametro è inferiore o uguale a 3 mm o
spessore uguale ai 2 mm si può utilizzare la fotocoagulazione, crioterapia e chemioterapia.
Se di medie dimensioni, ovvero diametro inferiore o uguale ai 12 mm oppure uno spessore
78
Oftalmologia
di 6 mm, si può utilizzare la brachiterapia, chemioterapia primaria oppure la radioterapia
esterna. Infine, se il tumore è di grandi dimensioni, diametro superiore ai 12 mm oppure
spessore superiore ai 6 mm, si può effettuare una enucleazione oppure una
chemioterapia.
79
Oftalmologia
PATOLOGIE DELL’ORBITA
L’orbita è una cavità ossea formata da 7 ossa, che serve a contenere il globo oculare, tutti
i muscoli oculari e il grasso retroculare. Le patologie dell’orbita possono determinare un
coinvolgimento delle strutture molli ivi presenti, dando le seguenti manifestazioni cliniche:
-
esoftalmo;
enoftalmo;
dislocazione;
oftalmoplegia;
alterazioni delle proprietà dinamiche;
edema palpebrale e periorbitario;
chemosi congiuntivale;
iniezione peribulbare.
Vedremo, in un soggetto che ha un esoftalmo (protrusione del globo oculare) o un
enoftalmo (che è il contrario dell’esoftalmo) o ha un occhio che è dislocato, quali possono
essere le alterazioni partendo dai sintomi che il paziente riferisce. Vi può essere un’edema
della palpebra sia superiore sia inferiore, una chemosi congiuntivale, cioè la congiuntiva è
edematosa, abbiamo poi un’iniezione peribulbare, cioè un arrossamento di tutta la parte
molle dell’occhio; questo aspetto è classico nell’oftalmopatia di Graves, cioè
nell’esoftalmo.
Esoftalmo
L’esoftalmo è una protrusione anomala del bulbo oculare, cioè il bulbo protrude in avanti e
può essere mono o bilaterale. Si tratta di un segno importante perchè quando riguarda un
occhio solamente, cioè è monolaterale, quello è un tumore metastatico che aveva colpito
la parte molle dell’occhio. Generalmente, con il termine di proptosi si indica la protusione,
perlopiù unilaterale, del bulbo oculare in condizioni diverse dalla tireotossicosi o dal morbo
di Graves. L’esoftalmo può essere bilaterale, p. es. nella malattia disendocrinia di Graves,
anche in alcune malattie congenite del cranio, p. es. nella disostosi cranio-facciale di
Cruzon, si tratta di pazienti che hanno una precoce sutura di alcune suture coronarie,
soprattutto a livello dell’orbita, per cui hanno esoftalmo bilaterale. Per pseudoesoftalmi di
intende situazioni che simulano un esoftalmo, come nella miopia elevate e nel buftalmo.
80
Oftalmologia
Quando si vede un esoftalmo bisogna valutare la direzione e qual è l’entità. La direzione
in genere è un possibile indizio della causa dell’esoftalmo, p. es. un tumore del nervo
ottico, quindi una lesione localizzata all’interno del cono muscolare, determina un
esoftalmo assiale, mentre lesioni extraconiche determinano un esoftalmo eccentrico.
Come facciamo a misurare l’entità dell’esoftalmo (cosa richiesta spesso gli endocrinologi)?
L’entità dell’esoftalmo si misura con l’esolftalmometro di Hertel, con questo apparecchio
si visualizzano gli apici corneali e quindi l’entità della protrusione viene letta su una scala
graduata. Questo è utile spesso all’endocrinologo per sapere se la terapia sta andando
bene, se la protrusione è maggiore in un occhio rispetto all’altro e se c’è necessità di fare
terapia. L’esoftalmo viene classificato in:
-
lieve, 21-23 mm;
moderato, 24-27 mm;
grave, superiore ai 28 mm.
Naturalmente una differenza di 2 mm tre i 2 occhi è da considerarsi sospetta.
Enoftalmo
L’enoftalmo è una recessione del
bulbo oculare verso l’interno. Con il
termine di pseudoenoftalmo si
indica una retro posizione del bulbo
oculare
apparente,
dovuta
a
microftalmo o tisi bulbare. Esistono
delle patologie congenite come la
sindrome da retrazione in cui il
soggetto non riesce ad abdurre, cioè
non riesce a muovere l’occhio di lato
e nel tentativo di abduzione, l’occhio
riesce ad andare parzialmente verso
l’interno, cioè l’occhio va in
enoftalmizzazione. Questa non è l’unica causa naturalmente, l’enoftalmo può essere
dovuto a lesioni post-traumatiche che determinano l’incarceramento dei muscoli, ad
un’atrofia del contenuto orbitario oppure ad un cancro. Quindi, le cause di enoftalmo sono:
-
lesioni post-traumatiche;
atrofia del contenuto orbitario come una pregressa radioterapia o sclerodermia;
lesioni orbitarie sclerosanti, come un carcinoma scirroso.
In un paziente che ha effettuato un intervento chirurgico per poliposi nasale del mascellare
si può verificare la rottura della lamina papiracea, creando una decompressione immediata
e tutte le strutture vengono deviate verso l’interno, perciò c’è stata un’enoftalmizzazione
totale di tutti e due gli occhi con una paralisi di entrambi. Questo è un esempio di lesione
iatrogena.
81
Oftalmologia
Dislocazione
La dislocazione è uno spostamento sul piano coronale dovuta quasi sempre a una massa
extraconale, cioè al di fuori del cono orbitario. Molto spesso si associa ad esoftalmo.
Oftalmoplegia
L’oftalmoplegia è una paralisi della muscolatura estrinseca, è sempre un segno grave,
l’occhio è completamente paralizzato. In questo caso o è una massa comprimente l’apice
orbitario, può essere anche una miopatia restrittiva oppure un incarceramento dei muscoli
estrinseci iatrogeno oppure un trauma. Due sono i traumi in particolare: quelli della base
dell’orbita, in questo caso abbiamo incarceramento del muscolo retto inferiore con una
protrusione del grasso, l’occhio si sposta in basso e non riesce ad elevarsi, in questo caso
si interviene facendo una sutura di trazione sull’occhio e spostandolo quanto più possibile
in alto in modo da evitare che vada in rima di frattura, se la rima di frattura è molto grande
tutto questo non serve a niente, bisogna andare sulla base dell’orbita, mettere una lamina,
che è una lamina particolare che fa si che si riduca la frattura.
Proprietà dinamiche
Vediamo le proprietà dinamiche, cioè che cosa può succedere, quali sono le
caratteristiche che possono indirizzare la diagnosi.
L’esoftalmo in genere aumenta in seguito a manovra del Valsalva oppure quando si
abbassa la testa, quando ci sono delle anomalie dell’orbita oppure in bambini con
emangioma cavernoso dell’orbita. Pulsa quasi sempre perché c’è uno shunt artero-venoso
oppure quando c’è un difetto del tetto dell’orbita e quando c’è una fistola carotidocavernosa. In questo ultimo caso vi può essere anche un soffio. Quando vedete pazienti
con questi dati potete indirizzarli ai vari accertamenti che devono essere fatti.
Oftalmopatia di Graves-Basedow
Si tratta di una patologia autoimmune, colpisce fra la III-IV decade, è molto più comune
nelle donne rispetto agli uomini. In genere, l’oftalmopatia tiroidea si presenta nel 25-50%
dei casi, cioè non è detto che chi ha il morbo di Graves abbia anche l’oftalmopatia tiroidea.
In genere ha un andamento estremamente variabile, è una malattia da un punto di vista
oftalmologico ed endocrinologico veramente difficile da curare, anche per l’aspetto
psicologico.
L’oftalmopatia può precedere, essere concomitante o seguire l’ipertiroidismo. Non è
assolutamente in relazione con la gravità della disfunzione tiroidea, ha un andamento a se
stante. La sua gravità può essere variabile: può trattarsi di un fastidio leggero, tipo
bruciore, chemosi, lacrimazione; può essere molto più pesante e portare addirittura alla
cecità. Perché? Perché l’esoftalmo fa si che ci sia a lungo andare una compressione del
82
Oftalmologia
nervo ottico e questa causa una diminuzione delle cellule ganglionari delle fibre del nervo
ottico. Inoltre, un’altra causa della cecità è la cheratopatia da esposizione.
I principali fattori di rischio sono:
-
fumo di sigaretta, maggiore è il numero di sigarette fumate e maggiore è il rischio;
sesso femminile (probabilmente per un fatto ormonale);
il trattamento con iodio radioattivo può peggiorare l’oftalmopatia tiroidea.
L’oftalmopatia tiroidea è provocata da una reazione autoimmune organo-specifica nella
quale questi autoanticorpi, di tipo IgG, provocano:
-
infiammazione dei muscoli extraoculari, tutti i muscoli si ingrandiscono e si
infiammano, si ha una vera e propria miosite;
infiltrazione da parte di cellule infiammatorie di tutti i tessuti interstiziali con aumento
delle cellule mucose.
La malattia di sviluppa in due
stadi. In genere c’è uno stato
infiammatorio, la cosiddetta
malattia attiva, e uno stadio
fibrotico, cioè inattivo. Abbiamo
il coinvolgimento dei tessuti
molli, che darà sintomi come
sensazione di corpo estraneo,
fotofobia,
dolore,
iperemia
palpebrale e congiuntivale, si
tratta di soggetti che hanno
grossi fastidi, gli occhi sempre
arrossati,
una
cheratocongiuntivite
spesso
presente, perché l’occhio si
secca e abbiamo una cheratite
da
esposizione,
poi
c’è
retrazione
palpebrale
sia
superiore sia inferiore, cioè lo
spazio tra la palpebra superiore e il limbus corneale è lievemente aumentato. L’esoftalmo
può essere monolaterale o bilaterale, simmetrico o asimmetrico, compromette in alcuni
casi la chiusura palpebrale, detta lagoftalmo, e causare una cheratopatia da esposizione
ed ulcere corneali. Con la fluoresceina, che noi mettiamo per colorare la cornea, cioè sono
stecchini di fluoresceina che si mettono poi si prende la lampada a fessura, e si vede che
a livello corneale ci sono delle zone colorate, quelle sono zone di esposizione, zone nelle
quali manca totalmente il film lacrimale, quindi manca l’umidificazione della cornea e
abbiamo una cheratite da esposizione che può progredire fino alle ulcerazioni.
Spessissimo abbiamo strabismo, dovuto sia all’edema sia soprattutto alla fibrosi
muscolare. La limitazione dell’elevazione e dell’abduzione sono i difetti più frequenti.
Quasi sempre lo strabismo è convergente con una limitazione sia dell’abduzione che
83
Oftalmologia
dell’elevazione degli occhi. Questi casi di strabismo sono i peggiori da operare perché
sono quelli che meno si riesce a gestire correttamente perché la patologia ha una
andamento estremamente capriccioso, quindi dipende molto dallo stadio della malattia:
non vanno mai operati nello stadio infiammatorio ma quando non c’è infiammazione in atto
e nonostante questo spesso abbiamo o ipocorrezioni o ipercorrezioni dopo l’intervento.
Per quanto riguarda la terapia, per lo stadio infiammatorio si somministrano steroidi per
via sistemica, alcune volte si fa la radioterapia, altre volte si fa la terapia combinata; per lo
stadio fibrotico: prevalentemente chirurgia. La terapia chirurgica in genere è fatta in questa
maniera qua: se c’è un esoftalmo di notevolissima entità e quindi c’è una diminuzione del
campo visivo, abbiamo un’iniziale alterazione del nervo ottico, in questo caso si fa un
intervento di decompressione orbitaria: si va dietro l’occhio e si toglie grasso, si toglie
tutto, si decomprime. Se dopo la decompressione la situazione è abbastanza buona e
continua ad esserci strabismo, che nei soggetti adulti crea diplopia, si corregge poi lo
strabismo con resezione muscolare. Se continua ad esserci un problema di retrazione
palpebrale, sia superiore che inferiore, si interviene sulla palpebra per diminuire la
retrazione. L’intervento sulle palpebre è la mullerectomia, cioè si elimina il muscolo di
Muller, che è un piccolissimo muscolo delle palpebre.
Le fratture orbitarie
Le fratture orbitarie sono causate da un improvviso aumento della pressione orbitaria
all’impatto con un oggetto, classicamente da tennis o da pallone o da trauma da incidente
stradale. E’ interessato quasi sempre il pavimento dell’orbita perché in genere la pareti
mediali e laterali e soprattutto il tetto sono in grado di sopportare il trauma. Le
caratteristiche cliniche variano in relazione alla gravità del trauma e dal tempo intercorso
tra lo stesso e l’esame. Quella più frequente è la cosiddetta Blowout fracture pura, che non
coinvolge la rima orbitaria.
per la diagnosi, fondamentali sono i segni perioculari:
abbiamo ecchimosi, edema, enfisema sottocutaneo e
quando chiediamo al paziente di guardare in alto non ci
riesce perché c’è un incarceramento di grasso e fibre nel
pavimento dell’orbita. C’è anestesia del nervo
infraorbitario. Il soggetto vede doppio, gli occhi non sono
sullo stesso piano, uno è più in alto, l’altro è più in basso
e il soggetto ha diplopia, sia per l’emorragia sia per
l’incarceramento meccanico del muscolo sia per lesione
diretta del muscolo stesso. Il trauma crea midriasi;
quando spostiamo l’occhio abbiamo limitazione di tutti i
movimenti di verticalità. Possiamo avere in alcuni casi
l’incarceramento del retto mediale, in caso di frattura
della parete mediale dell’orbita. A distanza di tempo,
quando non c’è più chemosi, vediamo l’enoftalmo.
Possiamo avere anche l’interessamento della II branca
84
Oftalmologia
del trigemino, che innerva la palpebra inferiore, la guancia, il lato del naso, il labbro
superiore, l’arcata dentaria superiore e le gengive, quindi potremmo avere anestesia di
queste aree. La diplopia può essere dovuta a:
-
emorragia ed edema;
incarceramento meccanico;
lesione diretta su un muscolo.
Per quanto riguarda l’enoftalmo, inizialmente può essere mascherato dall’edema e
diventa più evidente dopo alcuni giorni.
La diagnosi si avvale soprattutto delle tecniche di imaging, quali la TC, mentre è inutile e
sconsigliato l’uso della RMN. La TC ci fa vedere sia le proiezioni assiali che coronali e ci
identifica le lesioni, se magari coinvolgono i vasi, in questi casi l’intervento è d’urgenza per
decomprimere l’orbita, ci fa vedere anche se ci sono muscoli incarcerati. La TC in
proiezione assiale e coronale ci permette di:
-
aiutare a definire entità e morfologia;
identificare le lesioni che coinvolgono il canale ottico;
aiuta a determinare se è presente incarceramento muscolare.
Per la terapia, abbiamo una terapia medica e una chirurgica. Quella medica comprende:
antibiotici, corticosteroidi (in caso di edema severo) e decongestionanti nasali. Inoltre il
paziente deve evitare di soffiarsi il naso nelle settimane successive. Il trattamento
chirurgico è indicato se c’è incarceramento, diplopia, enoftalmo marcato o tutti e 3. Se
esiste l’incarceramento immediato, si alza l’occhio; se c’è diplopia si interviene sul
muscolo; se c’è una grossa enoftalmizzazione bisogna andare sul pavimento dell’orbita e
ridurre la rima di frattura, mettere una lamina e sturare.
85
Oftalmologia
PATOLOGIE DELL’APPARATO LACRIMALE
L’apparato lacrimale può ritenersi
costituito da tre sistemi: un sistema
secretore, ovvero le ghiandole
lacrimali
principali
e
quelle
accessorie,
l’apparato
di
distribuzione
e
l’apparato
di
escrezione, costituito dalle vie di
deflusso. Vi è un punticino lacrimale
inferiore,
uno
superiore,
un
canalicolo
superiore
ed
uno
inferiore, l’85% delle lacrime che si
formano vanno a finire nel punticino
lacrimale inferiore, solo il 15% in
quello superiore; i canalicoli si
uniscono poi nel sacco lacrimale,
poi c’è un canalicolo comune che va
a finire nelle coane nasali, il cui sbocco si trova al di sotto del turbinato inferiore della
cavità nasale.
Dacriocistite
È un’infiammazione del sacco lacrimale, dovuta sia a lesioni o alterazioni del punticino
lacrimale, lesioni del canalicolo, infezioni del sacco lacrimale. Tra il fenomeno ostruttivo e il
fenomeno infettivo si crea un circolo vizioso che tende ad autoalimentare il problema.
L’ostruzione in qualsiasi punto di questa via crea un’infezione perché le lacrime che si
formano non vengono drenate, il pz ha epifora, cioè lacrimazione per fuoriuscita delle
lacrime dal bordo palpebrale, le lacrime si infettano e quindi abbiamo congiuntiviti e così
via… Possiamo avere infezione al punticino lacrimale: vi sono soggetti che hanno un
punticino lacrimale molto stretto o che addirittura non ce l’hanno, hanno l’atresia del
punticino lacrimale (condizione abbastanza rara, è un fatto congenito), altre volte invece,
soprattutto soggetti anziani hanno un punticino molto stretto o addirittura ricoperto da una
membrana, le lacrime in questi casi non riescono a raggiungere le coane non perché ci sia
un’ostruzione ma perché il punticino è stretto. In questi casi con uno specillo noi andiamo
nel punticino lacrimale in anestesia topica e poi iniettiamo una soluzione antibiotica, in
questa maniera apriamo il punticino lacrimale, il soggetto ingoia il liquido che abbiamo
iniettato e questo vuol dire che la via è completamente aperta.
Cosa si fa quando c’è un’atresia o un’ostruzione del puntino lacrimale? Se c’è un’agenesia
bisogna fare proprio una plastica del punticino lacrimale. Se esiste una parziale ostruzione
si apre un po’ il punticino lacrimale al microscopio e si mettono dei punctal plugs, cioè dei
piccoli stent in silicone che mantengono aperto il punticino lacrimale e che rimangono in
situ. Alcune volte si hanno dei buoni risultati. Quando abbiamo invece un’ostruzione del
canalicolo o un’ostruzione molto più bassa, cioè a livello del canalicolo comune, iniettiamo
86
Oftalmologia
soluzione fisiologica o acqua, a un certo punto ritornano indietro o dall’altro lato o da sopra
e questo vuol dire che abbiamo un’ostruzione e abbiamo un processo di dacriocistite.
Esistono forme di dacriocistite congenita e forme acquisite. Le cause di quella congenita
sono:
-
cause mal formative isolate;
sindromiche, come displasie ectodermiche, disostosi cranio facciale;
stenosi/ostruzioni alte;
imperforazione della valvola di Hasner.
La dacriocistite è l’infiammazione del sacco lacrimale dovuta ad ostruzione. Può essere
congenita, accade spesso che i bambini nascono con la dacriocistite cosiddetta “del
neonato” perché per ragioni malformative, per ragioni sindromiche (alcune disostosi o
displasie) ma soprattutto per stenosi o ostruzioni alte oppure perché la valvola di Hasner
non si è aperta alla nascita. Quindi poiché in queste condizioni abbiamo un ristagno delle
lacrime, questi soggetti hanno congiuntiviti ripetute, grossa epifora, cioè abbondante
lacrimazione, infiammazioni notevoli e possiamo arrivare fino a tumefazioni importanti,
quindi con interessamento dei tessuti molli e dell’orbita.
I principali segni sono epifora, secrezione, tumefazione in regione del sacco lacrimale e
successivo interessamento dei tessuti molli dell’orbita. L’esame clinico si effettua mediante
ispezione, che permette di escludere malattie palpebrali, digitopressione del sacco e test
funzionali come il Dye test di Jones.
Nelle forme congenite, molto presente è l’ostruzione del dotto nasolacrimale. Alla nascita il
50% dei bambini presentano la mancata perforazione della valvola di Hasner, ma solo in
piccole percentuali persiste l’ostruzione oltre i 12 mesi d’età. La terapia, in questo caso,
consiste nella somministrazione di antibiotici e massaggio del sacco. In caso di fallimento
si procede al sondaggio del vie lacrimali.
La diagnosi si fa premendo sul sacco lacrimale, se esce pus c’è infiammazione, oppure
col dry test di Jones e si vede se arriva la colorazione che noi facciamo nell’occhio. Il 50%
dei bambini alla nascita presenta mancata perforazione del punticino lacrimale, in genere
sono rari quelli che continuano a presentarla dopo i 12 mesi. Nei casi in cui persista la
mancata perforazione del punticino lacrimale, si somministra collirio antibiotico solo se c’è
secrezione abbondante, magari 1 goccia 2 volte al giorno (cambiando antibiotico) e poi
quello che è importante è il massaggio del sacco lacrimale: il sacco lacrimale va
premuto e spostato in basso. In un buon 80% dei casi facendo questa semplice manovra
si sblocca la situazione, se però dopo i 12 mesi la situazione è ancora uguale bisogna fare
un piccolo intervento che si chiama “sondaggio delle vie lacrimali”. Quest’intervento è a
cielo chiuso, si passa nel tubicino lacrimale superiore e in quello inferire soprattutto uno
specillo che si inietta fino al sacco lacrimale. Fatto questo si va poi fino alla valvola di
Hasner, si sente una certa resistenza, si deve fare un piccolo movimento e dopodiché si fa
la controprova, cioè si inietta una soluzione antibiotica possibilmente di colore giallo, a
questo punto si dice all’anestesista di svegliare un po’ il bambino, il bambino ingoia e
questo vuol dire che si è avuta la disostruzione del canalicolo lacrimale. Il sondaggio delle
vie lacrimali fatto a 1 anno, 1 anno e mezzo ha una percentuale di successo del 98-99%.
87
Oftalmologia
Se il bambino ha 2 anni, 2 anni e mezzo l’intervento va fatto in anestesia generale con una
dacriocisti intubazione, cioè sempre per via endoscopica si passa prima dal di sopra e poi
dal di sotto un tubicino di silicone, si va alla coana nasale, si tirano questi tubicini e si
legano direttamente, in questa maniera rimane aperta la via lacrimale e così dopo 3 mesi
circa si va al punticino, lo si tira e si taglia.
Cosa succede se invece la dacriocistite colpisce un soggetto adulto? La dacriocistite
dell’adulto è abbastanza frequente nelle zone rurali per ragioni infiammatorie. Le cause
possono essere infettive, infiammatorie, neoplastiche, traumi. Qualunque sia la causa, la
dacriocistite è una notevole seccatura perché provoca epifora, congiuntiviti e infezioni
ricorrenti, tumefazioni, fino alle secrezioni purulente. Quando andiamo ad iniettare nelle
vie lacrimali con una siringa del liquido questo ritorna indietro e fuoriesce insieme anche a
pus. La dacriocistite nell’adulto può creare delle grosse infiammazioni fino al flemmone del
sacco lacrimale con pericolo di infezione dell’occhio o delle parti molli dell’occhio.
Nelle forme acquisite dell’adulto, si verifica dacriocistite per cause di natura infettiva,
infiammatoria, neoplastica, traumatica e meccanica. La dacriocistite dell’adulto si presenta
con anamnesi positiva per infezioni ricorrenti delle vie lacrimali, lacrimazione, tumefazione,
secrezione purulenta alla digitopressione e/o spontanea, vie lacrimali non pervie al
sondaggio. In alcuni casi si può avere la formazione di un flemmone con la genesi di una
fistola cutanea.
Per quanto riguarda la terapia, si somministrano antibiotici e in caso di infezioni ricorrenti
si effettua l’intervento chirurgico. La DCR o dacriocistorinostomia prevede un’incisione
al lato del naso e si crea una nuova comunicazione tra sacco lacrimale e fosse nasali.
La terapia ovviamente comprende antibiotici, che hanno un’influenza esclusivamente
sull’infezione, nessuna sul problema dell’epifora e allora in questi casi si fa un intervento
chirurgico. L’intervento è la dacriocistorinostomia, cioè attraverso un’incisione sulla parte
alta del naso, si crea una nuova comunicazione fra il sacco lacrimale e le fosse nasali. Si
apre il sacco lacrimale, lo si divide in due parti e lo si lega alla mucosa, in questo modo le
lacrime trovano un’altra via d’uscita e vanno a finire nelle coane nasali. Poiché tra il sacco
lacrimale e la mucosa c’è l’osso etmoidale, questo si apre con le pinze di Citelli, si rompe
l’osso in modo da creare una nuova via. Si lascia anche qua un tubicino. Percentuale di
successo 90-95%.
88
Oftalmologia
PATOLOGIE DELLA CONGIUNTIVA
Parleremo ancora di patologie infiammatorie delle congiuntive, delle palpebre, della ptosi
(abbassamento palpebra superiore per alterazioni dell’elevatore della palpebra superiore),
di tumori benigni e maligni delle palpebre, di ectropion, cioè arrovesciamento all’esterno
del bordo libero della palpebra inferiore, di entropion, cioè arrovesciamento all’interno del
bordo libero della palpebra inferiore, naturalmente entropion ed ectropion valgono anche
per la palpebra superiore, ma sono molto più rari, le cause sono soprattutto il tracoma
(oggi persiste solo in alcune parti del mondo) o fatti traumatici o tumorali.
Le congiuntiviti
La mucosa congiuntivale presenta due caratteristiche molto importanti:
-
è a diretto contatto con l’ambiente esterno, quindi è facilmente attaccabile da vari
agenti infettivi o comunque irritanti;
ha una ricca vascolarizzazione sanguigna e linfatica, quindi è facilmente coinvolta
in patologie sistemiche e in reazioni allergiche.
Le congiuntiviti sono le infiammazioni della mucosa congiuntivale. Sono molto frequenti
perché c’è un diretto contatto con l’ambiente esterno, per cui è facilmente attaccabile da
vari agenti infettivi (tenere conto che nelle lacrime c’è comunque il lisozima) e c’è una ricca
vascolarizzazione sanguigna e linfatica e quindi le congiuntive sono facilmente coinvolte
sia in reazioni allergiche che in qualsiasi altra patologia che possa interessare l’occhio.
Caratteristiche dell’infiammazione congiuntivale sono la sintomatologia, la secrezione e la
reazione congiuntivale:
-
-
Sintomi: in tutte le congiuntiviti c’è lacrimazione (la secrezione può essere
acquosa, mucosa, mucopurulenta), sensazione si sabbia, bruciore, prurito (che in
genere caratterizza le forme allergiche);
Secrezione: può essere acquosa, mucosa, mucopurulenta o proprio purulente;
Reazione congiuntivale: iperemia congiuntivale, cioè c’è un arrossamento della
congiuntiva che è maggiore verso la parte esterna e minore verso la cornea, mentre
vedrete che quando esiste una iniezione pericheratica è maggiore intorno alla
cornea. Possiamo avere anche delle emorragie con una congiuntivite emorragica,
una chemosi notevole, a volte si formano proprio delle membrane, come nella
congiuntivite difterica, possiamo avere poi una congiuntivite follicolare caratterizzata
da reazione follicolare.
In genere, le congiuntiviti, si dividono in due grandi gruppi: le secernenti e le noduloiperplastiche.
Congiuntiviti secernenti
89
Oftalmologia
Le congiuntiviti secernenti sono le forme più comuni, abbiamo iperemia, secrezione
mucosa o muco-purulenta, i soggetti hanno una visione perfettamente normale, la cornea
è perfettamente normale, il decorso è quasi sempre acuto, quasi sempre bilaterale. I
principali sintomi sono senso di sabbia, bruciore e fotofobia.
Le congiuntiviti secernenti dal punto di vista eziologico sono suddivise in:
-
Batteriche;
Virali;
Allergiche.
Quelle batteriche in
genere sono causate
da stafilococchi e
streptococchi.
In
genere un collirio
antibiotico ad ampio
spettro, da mettere 34 volte al giorno,
risolve il problema.
Bisogna far cadere la
goccia dall’alto senza
toccare le palpebre
con il contagocce.
Solamente in casi
particolari bisogna effettuare un esame colturale e un esame microscopico dell’essudato
congiuntivale. Quasi tutti i laboratori campani quando fanno il tampone congiuntivale
titolano gli antibiotici o la resistenza agli antibiotici quasi sempre con antibiotici che non
sono prodotti commercialmente in colliri e quindi una cosa del genere non serve quasi a
niente. Allora nei casi particolari in cui sono richiesti tali esami va specificato al laboratorio
di testare specificità e resistenza degli antibiotici disponibili in forma di collirio. Altra cosa
importante: non bisogna bendare l’occhio nei casi di congiuntivite perché bendare l’occhio
rappresenta una condizione di anaerobiosi, con la creazione di una cella di incubazione
per i batteri. Le complicanze possono esserci e sono: lesione di chiusura del punticino
lacrimale, lesioni cicatriziali, in casi rari oppure abrasioni, ulcere corneali.
Le congiuntiviti virali sono molto più insidiose
e danno molti più problemi. Frequenti durante
il periodo invernale, associate spesso a
faringiti
e
ad
ingrossamento
delle
linfoghiandole
latero-cervicali
e
retro
auricolari. Queste danno luogo spesso ad una
non grande manifestazione iniziale e la forma
più
frequente
è
la
cosiddetta
cheratocongiuntivite da adenovisrus. Una
volta che un soggetto in famiglia l’ha presa è
la fine, perché la prenderanno tutti quanti i familiari. Tali forme di congiuntiviti sono
90
Oftalmologia
caratterizzate da iperemia marcata, bruciore, iperlacrimazione, ingrossamento dei linfonodi
preauricolari. Tutto dipende dalla capacità di diagnosi precoce e dalla reazione
immunitaria del soggetto, i bambini sono più forti quindi sono quelli che hanno meno
problemi e complicanze. Generalmente, guariscono spontaneamente entro 14 giorni. La
terapia si basa sull’utilizzo di colliri sintomatici antinfiammatori e, in alcuni casi, colliri
antibiotici per prevenire una eventuale sovra infezione batterica. Le possibili complicanze
sono simili a quelle batteriche: la cosiddetta cheratite puntata, cioè a livello corneale si
formano i depositi del virus, quando sono moltissimi, e poiché sono presenti soprattutto
centralmente, creano una diminuzione del visus irreparabile. Nelle forme molto gravi si
tenta di intervenire con il laser. Vedete come una semplice congiuntivite può portare gravi
problemi. E’ contagiosa.
Le congiuntiviti allergiche sono un grande problema soprattutto in età pediatrica. Possono
essere di varia origine, gli allergeni responsabili sono i più vari, certamente pelo di gatto,
dermatophagoides, parietaria sono quelli più frequenti. Possono essere dovute anche a
medicamenti. Quindi, avremo congiuntiviti allergiche provocate da antigeni aerei e quelle
provocate da allergie a medicamenti. In questo ultimo caso bisogna ricordare che i colliri
monodose non contengono conservanti, che spesso sono responsabili dell’irritazione
oculare. L’aspetto è classico: abbiamo edema della palpebra, della congiuntiva,
abbondante lacrimazione ed iperemia. Bisogna identificare il prodotto responsabile ed
evitarlo. Chi porta lenti a contatto deve assolutamente toglierle e bisogna evitare il
soggiorno prolungato in ambienti con fumi o polveri irritanti. Queste forme di tipo allergico,
con un collirio antinfiammatorio o antistaminico rispondono abbastanza bene.
Forme nodulo-iperplastiche
Le forme nodulo-iperplastiche possono essere di natura allergica oppure non allergica.
Oltre alla sintomatologia classica di tutte le forme si uniscono a questa la prevalenza dei
fenomeni produttivi rispetto ai fenomeni essudativi, quindi si avrà la formazione di una
ipertrofia papillare o follicolare o si formano dei noduli, cioè nello spessore della
congiuntiva tarsale superiore ed inferiore si forma una ipertrofia delle papille, si ingrossano
le papille congiuntivali, si ingrossano i noduli, abbiamo perciò forme nodulo-iperplastiche.
Ci sono varie forme: il tracoma, oggi nel mondo industrializzato non più tanto importante,
sono importanti soprattutto la forma primaverile, la congiuntivite flittenulare, la congiuntivite
giganto-papillare. Inoltre vi sono anche congiuntiviti da inclusi.
Quella primaverile colpisce quasi sempre i bambini in età pre-pubere, l’eziologia è
sconosciuta, nel periodo primaverile-estivo c’è il top della sintomatologia ed è una forma
bilaterale. E’ inutile far fare la prove allergiche a questi bambini perché in un buon 80% dei
casi in adolescenza, in età adulta la congiuntivite scompare. E’ caratterizzata da ipertrofia
papillare, un’ipertrofia di tipo acciottolato romano, si forma una concrezione calcarea, di
Sali di calcio, per cui questi bambini aprendo e chiudendo gli occhi, strofinano
continuamente la cornea con dei dolori insopportabili, i bambini tendono a stare con gli
occhi completamente chiusi perché ogni movimento gli crea fastidio. Infatti i sintomi
91
Oftalmologia
principali sono prurito, fotofobia e dolore urente. La congiuntiva bulbare si presenta
gelatinosa ed iperemica.
La terapia prevede l’utilizzo di antistaminici locali, generali, cortisonici. In alcuni casi
estremi è necessario sottoporre i bambini a criopressia: con il freddo si vanno ad eliminare
le papille, si praticano poi iniezioni intralesionali di cortisone, il risultato è apprezzabile. In
casi gravi è necessario effettuare trapianto di mucosa congiuntivale: si toglie la congiuntiva
interessata e, con terapia desensibilizzante, si copre con endotelio della safena oppure
con la mucosa buccale. In alcuni casi gravissimi si prevede la rimozione chirurgica della
congiuntiva tarsale ipertrofica con la sostituzione di mucosa buccale, che è povera di
linfatici.
Le congiuntiviti flittenulari sono dovute soprattutto a ipersensibilità verso tossine batteriche
con diatesi linfatica; molto frequenti in età pediatrica; c’è infiltrazione linfocitaria della
congiuntiva paralimbare e talora della cornea. Bisogna fare attenzione al possibile
interessamento della cornea. La terapia prevede la somministrazione locale di steroidi e
miglioramento delle condizioni generali.
La congiuntivite giganto-papillare ha quasi lo stesso aspetto della flittenulare però è quella
da lente a contatto. Nei portatori di lenti a contatto che hanno o allergia al prodotto o alla
lente a contatto stessa, si forma a livello del limbus quasi una sclerotizzazione della
congiuntiva e la formazione di congiuntivite giganto-papillare. Terapia: togliere le lenti a
contatto per almeno 2-3 mesi, colliri antistaminici o cortisonici.
92
Oftalmologia
PATOLOGIA DELLE PALPEBRE
Le palpebre
Le palpebre sono
formazioni
laminari
disposte al davanti
del bulbo oculare e
costituite
da
un’impalcatura fibromuscolare
rivestita
anteriormente dalla
pelle
e
posteriormente dalla
congiuntiva. Vi è una
palpebra superiore e
una
inferiore.
La
palpebra superiore è
formata da 9 strati, è
situata anteriormente
al bulbo oculare, ha
un’impalcatura fibromuscolare nella quale notiamo il tendine del muscolo elevatore, il muscolo orbicolare (che
è il muscolo che permette la chiusura forzata delle palpebre), il tarso (struttura fibrosa),
alcune ghiandole: ghiandole dello Zeiss, vicine al follicolo pilifero, e ghiandole del
Meibomio. Le palpebre sono frequentemente sede di patologia infiammatoria.
Patologie infiammatorie
L’infiammazione delle palpebre può essere dovuta a varie cause: allergica, infettiva,
blefariti e infiammazione delle ghiandole palpebrali.
Nell’infiammazione allergica alle palpebre: c’è caratteristico edema allergico acuto. Nei
bambini le cause sono spesso punture di insetto, nell’adulto punture di insetto o farmaci.
L’edema improntabile periorbitario è improvviso e immediato. La terapia prevede la
somministrazione di antistaminici.
Si può avere una dermatite da contatto, tipicamente causata da cosmetici o alcuni
farmaci, ma anche metalli e conservanti. Al primo contatto il paziente si sensibilizza e
sviluppa una reazione immune alle successive esposizioni. Si ha una reazione
immunitaria, quindi una ipersensibilità di IV tipo. I sintomi sono prurito e lacrimazione,
mentre i segni sono edema, desquamazione, arrossamento e chemosi. La terapia
prevede, innanzitutto, l’interruzione dell’esposizione e prevenzione, utilizzo di impacchi
freddi e somministrazione di antistaminici o cortisonici nei casi gravi.
93
Oftalmologia
Patologie infettive
Distinguiamo forme batteriche e virali. Quelle batteriche sono: erisipela, impetigine,
fascite necrotizzante (molto rara). Quelle virali (molto frequenti) sono: mollusco
contagioso, herpes simplex, herpes zoster oftalmico.
Blefariti
Le blefariti sono infiammazioni dei margini
palpebrali. Il soggetto con blefarite ha prurito,
desquamazione a livello delle ciglia sia superiori
sia inferiori. Si suddividono in blefarite anteriore,
posteriore e angolare. Sono caratterizzate da
scarsa correlazione tra segni e sintomi,
l’eziopatologia è sconosciuta e vi è la
sovrapposizione dei vari quadri clinici. La
terapia consiste semplicemente lavare nel gli
occhi e le radici delle ciglia.
La blefarite può essere: anteriore, posteriore, angolare.
La blefarite anteriore può essere associata a seborrea generalizzata oppure non
associata a seborrea, dovuta a una possibile reazione cellulare anomala allo S. Aureus.
Nella blefarite anteriore associata a seborrea generalizzata il margine anteriore delle
palpebre è arrossato, infiammato, ipermeico e oleoso, con ciglia attaccate tra di loro. Vi
sono squame soffici sul margine palpebrale e tra le ciglia. Può diventare cronica. Le forme
non associate a seborrea generalizzata il margine è iperemico con croste dure localizzate
principalmente alla base delle ciglia. Frequente è l’associazione con iperemia
congiuntivale cronica e congiuntivite papillare. Per la terapia non esiste un protocollo
accettato e non esiste una cura definitiva, è importante l’igiene accurata, pulire bene la
radice delle ciglia, antibiotici nei casi di importante infiammazione, lacrime artificiali per
lubrificare.
Le blefariti posteriori sono un po’ più fastidiose perché interessano la parte posteriore
delle palpebre, abbiamo delle goccioline che si formano e che dipendono da una
disfunzione delle ghiandole del Meibomio causata da enzimi batterici. I sintomi sono
bruciore, sensazione di sabbia negli occhi e lieve fotofobia. I segni comprendono
un’eccessiva secrezione ghiandolare con globuli oleosi che ostruiscono gli orifizi
ghiandolari. Ancora più fastidiosa la blefarite posteriore in cui si forma un film lipidico
oleoso e schiumoso, spesso queste forme si associano ad una iposecrezione lacrimale.
La terapia prevede una buona igiene palpebrale, tetracicline per os e lacrime artificiali.
La Blefarite angolare è soprattutto un’infezione batterica, con l’implicazione di vari ceppi,
che interessa spesso il canto interno. Il segni sono cute arrossata, desquamante, macerat,
a volte si associa congiuntivite. La terapia prevede l’utilizzo locale di pomate antibiotiche
(tetracicline).
94
Oftalmologia
Infiammazioni delle ghiandole palpebrali
L’Orzaiolo è un ascesso stafilococcico a
carico del follicolo ciliare o della ghiandola
dello Zeiss o Moll. I segni sono una
protuberanza molle, dolente sul margine
palpebrale, di solito con un ciglio sulla
sommità. La terapia prevede l’uso di antibiotici
topici, impacchi caldi, epilazione delle ciglia
per aumentare la guarigione, alcuni fanno
anche iniezioni intralesionali di cortisone, altri
intervengono chirurgicamente.
Il
Calazio
è
un’infiammazione
cronica,
sterile,
granulomatosa, causata
dal
ristagno
di
secrezione
sebacea
prodotta dalle ghiandole
del Meibomio. I segni
sono la presenza di un
nodulo
indolore
all’interno
del
piatto
tarsale che aumenta di
volume. Le ghiandole del
Meibomio si trovano
posteriormente al tarso,
vengono ostruite, il loro
secreto non può uscire e
lentamente si ingrandiscono e si forma la capsula tutt’intorno. Può aumentare di volume,
diminuire e poi riaumentare, in questi casi è preferibile asportare la lesione
chirurgicamente. Molto spesso, si ha risoluzione spontanea, in alcuni casi si risorre
all’intervento chirurgico.
Ptosi
La ptosi è un abbassamento della palpebra superiore. Può essere monolaterale o
bilaterale. Può essere congenita o acquisita. Distinguiamo la ptosi in:
-
ptosi neurogena, dovuta a paralisi del III paio dei nervi cranici o a S. di MarcusGunn;
miogenica, cioè con alterazioni delle fibrocellule muscolari, dovuta a miastenia
gravis o distrofia miotonica;
95
Oftalmologia
-
aponeurotica, forma involutiva o senile;
di tipo meccanico, per la presenza di tumori, esiti cicatriziali ed edema.
Casi particolari sono dati dalla Sindrome di Marcus-Gunn, bambini che nascono con
ptosi dell’occhio sinistro e che quando aprono la bocca, la ptosi scompare, c’è sincinesia
oculo-mandibolare. Si tratta di soggetti in cui il ramo del III paio dei nervi cranici insieme al
ramo del trigemino non si sono separati durante la vita fetale.
L’esempio classico di Ptosi miogenica è la miastenia gravis. Nella Ptosi aponeurotica, il
muscolo elevatore della palpebra superiore nasce dietro al cono muscolare e si va ad
inserire sul tarso attraverso un’aponeurosi, nei soggetti di una certa età o per altre ragioni
questo tendine viene ad essere molto rilasciato e non ha più la stessa funzione e il
soggetto ha questa ptosi anche detta demolitiva o senile.
La
Valutazione
clinica
comprende
innanzitutto
l’anamnesi, con la ricerca di
sintomi associati che possano
ricondurre
a
patologia
sistemica, come diploipia,
astenia, ecc… Bisogna poi
misurare la ptosi: quanto è
grande, la distanza, se c’è la
funzione
del
muscolo
elevatore, questo è importante
perché il tipo di intervento che
si andrà ad effettuare dipende
molto dalla funzione del
muscolo elevatore.
Molto importante è valutare la presenza della piega occipitale, che è quella piega
sull’occhio che abbiamo tutti noi occidentali: vuol dire che non c’è funzionalità del muscolo
elevatore caratteristica delle ptosi congenite.
Fatta la diagnosi e valutata la funzione, la scelta del tipo di intervento dipende soprattutto
dalla funzione dell’elevatore della palpebra superiore, ed è legata alla gravità della ptosi:
-
se la funzione è abbastanza buona (circa 10 mm) facciamo la resezione del
muscolo di Muller e della congiuntiva;
se la funzione è discreta (tra 5 e 10 mm) resezioniamo l’elevatore, cioè si taglia un
pezzo del muscolo che ne risulta rafforzato;
se invece la funzione del muscolo è al di sotto di 3-4 mm sappiamo già che non
abbiamo nessuna funzione, in questo caso si fa la sospensione al frontale. In
passato per la sospensione al frontale si utilizzava (oggi non si fa più) la fascia lata
autologa del quadricipite, la si tagliava in tre striscette particolari, si ancoravano al
tarso e poi al muscolo frontale. Quindi quando si contraeva il frontale si sollevava
anche la palpebra superiore, col tempo questo movimento migliorava. Adesso,
invece, si usa la fascia temporale.
96
Oftalmologia
Tumori delle palpebre
I tumori delle palpebre li suddividiamo in tumori benigni e tumori maligni.
Il Papilloma squamo cellulare è un tumore benigno, con una caratteristica lesione
peduncolata. Istologicamente si hanno proiezioni digitiformi di tessuto connettivo
fibrovascolare coperto da epitelio squamoso stratificato irregolare ipercheratosico. I segni
principali sono la presenza di una lesione color carne peduncolata. La terapia consiste
nell’escissione chirurgica sia in caso di papilloma semplice che a superficie verrucosa.
Il papilloma basocellulare è un’espansione di epitelio squamoso dell’epidermide per
proliferazione delle cellule basali. I segni sono una placca discreta color marrone, con
superficie verrucosa friabile. La
Terapia prevede l’escissione (escissione per
raschiamento se lesioni piane, escissione se lesioni peduncolate).
La cheratosi attinica è molto frequente in soggetti di una certa età, all’istologia con
epidermide completamente irregolare e displastica, con ipercheratosi, paracheratosi e si
sviluppano piccoli corni cutanei. I segni sono data da una placca ipercheratosica a margini
netti con una superficie squamosa. In questi casi va fatta prima una biopsia poi si decide
l’intervento da fare, molto spesso si tratta di praticare un’escissione.
Il Cheratoacantoma è caratterizzato da epidermide irregolare e ispessita, ipercheratosica.
I segni sono dati da lesione a crescita rapida, ipercheratosica, spesso localizzata alla
palpebra inferiore. La terapia prevede l’escissione completa.
L’Emangioma capillare presenta dimensioni variabili, con proliferazione di canali
vascolari, di colore rosso brillante e di dimensioni variabili. Quando l’angioma colpisce il
bambino (è molto frequente in età pediatrica) ed è di piccola entità provoca un problema
esclusivamente estetico, se di grosse dimensioni provoca ptosi, la ptosi va ad alterare la
conformazione della cornea e può provocare un astigmatismo irregolare, quindi può creare
ambliopia, cioè diminuzione dell’acuità visiva in un occhio, perciò la terapia va fatta
urgentemente. Si presenta come una lesione unilaterale rilevata di colore rosso brillante.
La Terapia prevede il trattamento laser (non serve a niente!), chirurgia (dannosissima),
iniezioni intralesionali di un preparato cortisonico per ridurre la massa angiomatosa.
Ultimamente si fa una terapia con propanololo, sotto consiglio del pediatra.
Lo Xantelasma è molto frequente negli adulti, è
un placca sottocutanea giallastra, diventa grande
e dà fastidio. Vi sono istiociti pieni di lipidi nel
derma. Si nota la presenza di placche
sottocutanee giallastre. In questi casi o si fa
terapia chirurgica (ma si riforma) o si fa con il
laser, ma in un buon 80% dei casi si riforma.
I tumori maligni sono abbastanza frequenti,
soprattutto in soggetti di pelle chiara con
esposizione cronica al sole. Qualsiasi lesione con
aspetto ulcerativo, sanguinolento, rapidamente
97
Oftalmologia
invasiva va sempre fatta la biopsia.
Il carcinoma basocellulare è un tumore maligno. I principali fattori di rischio sono
carnagione chiara ed esposizione cronica al sole. È il tumore maligno più frequente delle
palpebre, spesso inferiore. Presenta una crescita lenta ed è localmente invasivo, ma non
metastatizza. Insorge dalle cellule basali pluripotenti dell’epidermide, proliferano verso il
basso con aspetto periferico “a palizzata”. Le caratteristiche cliniche sono: ulcerazione,
assenza di dolorabilità, indurimento, margini irregolari, distruzione dell’architettura del
margine palpebrale. La terapia contempla l’escissione chirurgica con plastica ricostruttiva.
Il Carcinoma spinocellulare è meno comune ma più aggressivo del Ca. Basocellulare.
Le metastasi ai linfonodi regionali sono presenti nel 20% dei casi. Predilige la palpebra
inferiore e il margine palpebrale. Può insorgere: de novo, svilupparsi da una cheratosi
attinica o svilupparsi da un carcinoma in situ (Malattia di Bowen). Insorge dallo strato
squamoso dell’epidermide ed è composto da gruppi di cellule di grandezza variabile,
atipiche, con nuclei prominenti e abbondante citoplasma eosinofilo all’interno del derma.
In linea di massima, il trattamento delle lesioni maligne prevede: biopsia, escissione
chirurgica e ricostruzione. La radioterapia è indicata per il Ca. basocellulare di piccola
dimensione, che non coinvolge il canto mediale in pazienti non idonei o che rifiutano la
chirurgia. La crioterapia è indicata per il Ca. basocellulare piccolo e superficiale.
Ectropion ed entropion
L’ectropion
è
la
rotazione
all’esterno del margine palpebrale e
colpisce più frequentemente la
palpebra inferiore. Può essere
senile,
per
trauma
(ustione),
spastica oppure per paralisi del
nervo faciale (frequente) anche
iatrogena (p.es. in seguito ad
interventi sulla parotide). La paralisi
del nervo faciale impedisce la
contrazione del muscolo orbicolare
con lagoftalmo. Le conseguenze
sono:
-
-
epifora: l’eversione della palpebra inferiore impedisce una normale chiusura delle
palpebre con comparsa di epifora poichè il puntino lacrimale non pesca più nel lago
lacrimale;
lesioni da esposizione: la mancata normale chiusura causa disepitelizzazione,
erosioni ed ulcere.
98
Oftalmologia
Se non curato porta ad una cheratite da lagoftalmo. La Terapia è esclusivamente
chirurgica, si interviene con la plastica di Kuhnt-Szymanowski, che prevede la resezione a
cuneo della palpebra interessata.
L’Entropion, oltre a tutti i
fastidi
dell’ectropion,
dà
anche trichiasi, cioè le ciglia
vanno verso l’interno e
strofinano. Infatti, l’entropion
è la rotazione all’interno del
margine
palpebrale
e
colpisce con più frequenza la
palpebra inferiore.
Spesso senile, a volte di tipo
cicatriziale (ustioni), tumori,
di tipo meccanico o di tipo
spastico. Le palpebre rivolte
verso l’interno (TRICHIASI) abradono la cornea e la congiuntiva, con conseguente
arrossamento dell’occhio. Se la causa non viene rimossa si ha la formazione di LEUCOMI
CORNEALI. La Terapia è chirurgica, da qualche anno si sono ottenuti buoni risultati con la
tossina botulinica iniettata nell’orbicolare.
99
Oftalmologia
PATOLOGIA DELL’UVEA
L’uvea è la tunica intermedia dell’occhio costituita dall’iride, dal corpo ciliare e dalla
coroide, la membrana che si trova dietro. Tutte queste zone sono estremamente
vascolarizzate. Quindi quando c’è un’infiammazione dell’uvea c’è una compartecipazione
vascolare di notevole entità.
L’uveite, in senso stretto, è un’infiammazione dell’uvea. Tuttavia, questo termine oggi
indica molte forme di infiammazione intraoculare, che coinvolgono anche la retina e i suoi
vasi.
Classifichiamo le uveiti da un punto di vista didattico in:
uveite anteriore, che colpisce la parte anteriore dell’occhio, quindi iride e corpi
ciliari, dando iriti e iridocicliti;
uveite intermedia, con un lieve interessamento del vitreo anteriore;
uveite posteriore, può interessare la coroide ma anche la retina, con retinite,
coroidite e vasculite;
panuveite interessa tutta l’uvea.
In base al decorso distinte in acute, con esordio improvviso e durata limitata con durata
inferiore a 3 mesi, e croniche, persistenti e molto più frequenti delle forme acute perché
tendono a recidivare entro tre mesi dalla sospensione della terapia.
L’anamnesi è molto importante. Innanzitutto bisogna prendere in considerazione l’età del
paziente. In un bambino, per esempio, le uveiti sono molto frequenti nei casi associati
all’artrite reumatica giovanile; peculiari sono le alterazioni associate a tubercolosi, sifilide,
AIDS (endemiche in Africa), toxoplasmosi, malattia da graffio di gatto. Ricordiamo inoltre
le uveiti dovute all’esposizione ad agenti infettivi o farmaci, ma nella maggior parte dei casi
la patogenesi è autoimmunitaria. Quindi, porgere particolare attenzione all’area geografica
e all’anamnesi patologica remota generale. Inoltre andranno valutati igiene e tipo di
alimentazione, anamnesi sessuale (sifilide e HIV), eventuale contatto con animali.
Uveite anteriore
L’uveite anteriore è distinta in
acuta e cronica. La forma acuta è la
più frequente e si manifesta con un
esordio improvviso, dolore e in
forma generalmente unilaterale. È
responsabile del 75% dei casi, con
esordio
improvviso
e
durata
inferiore ai 3 mesi. È caratterizzata
da un’intensa fotofobia, dolore e da
arrossamento, diverso però dal
caratteristico
arrossamento
da
infezione
congiuntivale
che
100
Oftalmologia
coinvolge la parte esterna dell’occhio; in tal caso l’infiammazione è pericheratica, con
maggiore interessamento della cornea e minor coinvolgimento della congiuntiva
(esattamente il contrario di quanto accado nelle congiuntiviti). Si osserva la cosiddetta
iniezione ciliare. Tale sintomatologia è unilaterale e alcuni giorni prima il paziente può
avvertire un lieve fastidio oculare. Il soggetto con uveite anteriore presenta miosi
(restringimento della pupilla) e polvere endoteliale, cioè i precipitati si depositano
nell’endotelio e si ha il fenomeno detto Tyndall positivo. In genere con la lampada a
fessura, inviando una sorgente luminosa, non osserviamo tra la cornea e il cristallino
nessuna sensazione luminosa. Nel caso dell’uveite, invece, in cui c’è una precipitazione di
sostanza a livello della camera anteriore, si osserva la luce in questa zona. Si verifica
anche una riduzione della PIO.
È importante procedere immediatamente con la terapia per evitare che le cellule
infiammatorie depositatesi nella camera anteriore del bulbo oculare portino alla formazione
di fibrina, fino alla degenerazione in ipopion, ossia all’accumulo di pus, una condizione che
ha come complicanza la perforazione della cornea. Se invece si accumula sangue si ha
una condizione nota come ipoema. Questa infiammazione fa sì che fra l’iride e il cristallino
si crei una stretta aderenza che impedisce al cristallino stesso di dilatarsi adeguatamente,
aggravando ulteriormente lo stato infiammatorio.
In genere, con la terapia antibiotica, cortisonica e midriatica si riesce a guarire in 5-6
settimane, con una prognosi eccellente dal punto di vista funzionale. In caso contrario si
hanno delle complicanze, come le sinechie (aderenze) che portano alla precipitazione
delle sostanze infiammatorie e ad una cataratta secondaria con diminuzione del liquido
all’interno dell’occhio con conseguente glaucoma secondario.
L’uveite anteriore cronica è un’infiammazione recidivante entro 3 mesi dalla sospensione
del trattamento, con esordio insidioso, può essere un’infiammazione sia granulomatosa
che non granulomatosa e l’interessamento bilaterale simultaneo è più frequente risptto alla
forma acuta.. Le cellule nell’umor acqueo e i precipitati sono molto più grandi (precipitati
nummulari, ossia a forma di moneta) e si formano dei noduli a livello dell’iride con aspetto
tipico e possibile evoluzione in cataratta secondaria. La prognosi è scarsa, l’infiammazione
persiste più di 3 anni e in alcuni casi può durare anni, a causa della cronicità dell’affezione,
dell’esordio ritardato e della terapia prolungata, la prognosi è scarsa con l’insorgenza di
complicanze, quali la cataratta. Classico esempio è la cataratta complicata e l’uveite
anteriore associata ad artrite giovanile. L’asportazione della cataratta viene seguita
dall’inserimento del cristallino solo in un secondo momento onde evitare recidive.
Uveite posteriore
L’uveite posteriore in genere è caratterizzata da retiniti, coroiditi e vasculiti (micro e
macroaneurismi). I sintomi variano a seconda della localizzazione del focolaio inferiore e
della presenza della vitreite. I segni dipendono dalla porzione che è colpita:
- nella retinite si ha opacità retiniche biancastre;
- nella coroidite, un nodulo giallo rotondeggiante;
- nella vasculite retinica si ha un alone giallastro o grigio-biancastro irregolare che
circonda i vasi.
Il trattamento, in genere, consiste nell’individuare eventuali patologie associate. La terapia
prevede l’utilizzo di diverse classi di farmaci. I farmaci utilizzati sono farmaci midriatici,
101
Oftalmologia
steroidei (topici, perioculari e sistemici), antimetaboliti, come il metotrexato e azotioprina,
immunomodulatori come ciclosporina e tacrolimus, farmaci biologici basata su terapia antiTNFα. Sono forme molto gravi da trattare immediatamente soprattutto nei bambini.
Uveite intermedia
L’uveite intermedia è quasi sempre rappresentata dalla vitreite, è una malattia insidiosa,
cronica e recidivante. È in genere idiopatica o associata a malattie come la sarcoidosi, la
sclerosi multipla o la malattia di Lyme. L’esordio è insidioso, con comparsa di visione
offuscata spesso associata alle cosiddette miodesopsie (mosche volanti). Spesso i sintomi
sono unilaterali ma la condizione è bilaterale e quindi bisogna fare un esame approfondito
anche dell’occhio normale. Il vitreo alla lampada a fessura non è ben visibile. La
risoluzione è quasi sempre spontanea, mentre se è associato a malattie sistemiche la
prognosi è peggiore.
I segni sono ovviamente da ricondurre alla porzione di uvea che è colpita. L’uveite
anteriore presenta un quadro che può andare da forme lievi e forme gravi, quando ad
essere interessato è il segmento posteriore, sarà presente una placca fibrovascolare
griogio-biancastra (snow-banking) e possibile neovascolarizzazione. A livello del corpo
vitreo si nota la presenza di cellule del vitreo con associata condensazione.
Le vitreiti sono quasi sempre caratterizzate da edema maculare cistoide, con una notevole
diminuzione dell’acuità visiva, oltre alle complicanze come il glaucoma e la cataratta.
In pochi pazienti il decorso è benigno con risoluzione spontanea. Nella maggior parte dei
casi è grave e prolungata, con episodi di riacutizzazione che diventano sempre più gravi.
Quando è associata a malattie sistemiche, il decorso è più variabile in base al tipo e alla
gravità della malattia sottostante. Le principali complicanze sono edema maculare cistoide
nel 30% dei casi, che determina una riduzione dell’acuità visiva, cataratta e glaucoma.
Il trattamento in genere è la terapia medica. In caso di mancata risposta si procede con la
vitrectomia: con un sistema illuminante in fibra ottica e un sistema di rottura automatico
(vitrectomo) si va all’interno dell’occhio e si individua l’infiammazione. Una linea di
infusione che trasporta una soluzione fisiologica salina serve a sostituire il vitreo man
mano che viene rimosso con gas fluoro di carbonio o silicone. Si può anche procedere con
il laser o la crioterapia.
Le patologie sistemiche che danno luogo all’uveite sono:
- spondiloartropatie, come la spondilite anchilosante e l’artrite psoriasica;
- artriti giovanili, come l’artrite idiopatica giovanile;
- Malattie intestinali, come la rettocolite ulcerosa, la malattia di Chron;
- Nefropatie, come la glomerulo nefrite da IgA e la nefrite tubulo-interstiziale;
- La malattia di Behcet;
- la sarcoidosi;
- uveiti virali, come l’HIV, le infezioni erpetiche, la rosolia;
- uveiti batteriche, come la tbc, la sifilide e la brucellosi.
102
Oftalmologia
PATOLOGIE DELLA SCLERA
La sclera è il cosiddetto bianco dell’occhio rivestito dalla congiuntiva. Costituisce i 5/6 della
tunica esterna del bulbo oculare. È il guscio che mantiene la struttura del bulbo oculare e
consente le inserzioni di tutti i muscoli estrinseci dell’occhio. È costituita da due strati,
l’episclera, esterno, formata da tessuto connettivo e sanguigno, e la sclera interna,
formata da connettivo lasso.
Distinguiamo quindi, per le infiammazioni, le episcleriti dalle scleriti.
Episclerite
L’episclerite è un’infiammazione dell’episclera e può essere semplice o nodulare.
La forma semplice è più frequente e colpisce prevalentemente il sesso femminile, con una
tendenza ad essere ricorrente nello stesso occhio. Gli attacchi diventano via via meno
frequenti fino a scomparire.
Ha un esordio improvviso con rossore, pizzicore e può trasmettersi, pur non essendo una
forma infettiva. I sintomi principali sono calore, pizzicore, fastidio generalizzato, il dolore è
poco comune. I principali segni sono arrossamento da lieve ad intenso, che raggiunge
l’apice in 12 ore per poi attenuarsi in 10-20 giorni. Passa di solito da un occhio all’altro e
può essere bilaterale.
L’episclerite con congestione vasale a livello congiuntivale causa teleangectasia che
richiede la somministrazione di cortisonici per via topica. Al primo attacco si somministrano
steroidi per via topica ogni 2 giorni, poi 4 volte al giorno per 1 giorno, poi una volta al
giorno per 2 giorni. La fase di regressione
richiede solo le lacrime artificiali. In caso di
attacchi ricorrenti, se lievi si utilizzano solo le
lacrime artificiali se debilitanti, e quindi
abbastanza gravi, FANS per via sistemica.
La forma nodulare colpisce prevalentemente
il sesso femminile. Ha un esordio meno acuto
rispetto all’altra forma e un decorso più
prolungato con attacchi ripetuti che si
autolimitano di volta in volta. La diagnosi si
effettua
valutando
la
presenza
di
103
Oftalmologia
arrossamento, tipico al risveglio, nei 2-3 giorni successivi vi è un’area di rossore che
aumenta di dimensioni ma rimane nella stessa posizione. Ogni attacco si autolimita, ma ha
una durata maggiore rispetto all’episclerite semplice.
I principali sintomi sono una sensazione di fastidio oculare e quando la malattia raggiunge
l’apice l’occhio è molto dolente. I principali segni sono uno o più noduli dolenti e
l’osservazione alla lampada a fessura evidenzia che la superficie sclerale anteriore è
piana, il che indica l’assenza di coinvolgimento sclerale.
La terapia anche in questo caso, per il primo attacco consiste nella somministrazione di
steroidi per via topica in modo intensivo, in caso di attacchi ricorrenti, questi di solito non
richiedono trattamento, altrimenti FANS per 2-3 mesi.
Sclerite
La
slcerite
è
un’infiammazione
della
sclera a tutto spessore,
caratterizzata da edema e
infiltrazione cellulare a tutto
spessore della sclera, quindi
è
più
profonda
dell’episclerite ma è meno
comune. Ha uno spettro di
gravità molto ampio, da
semplici
episodi
autolimitantesi a patologia
necrotizzante
che
può
coinvolgere
i
tessuti
adiacenti e compromettere
la visione. Nei casi più gravi può compromettere la visione perché ha un andamento
necrotizzante. È di frequente riscontro nei soggetti con artrite reumatoide. Si presenta con
rossore, recidive ed è di lunga durata.
Grosso modo, distinguiamo forme non necrotizzanti e forme necrotizzanti.
La sclerite non necrotizzante si presenta in due forme, diffusa e nodulare. La forma
diffusa è caratterizzata da arrossamento oculare, seguito dopo pochi giorni da dolore che
può estendersi al volto e che provoca il risveglio al mattino, con congestione vascolare e
dilatazione associata a edema. Il rossore può essere generalizzato oppure localizzato ad
un solo quadrante. Alla risoluzione dell’edema l’area appare bluastra per riarrangiamento
delle fibre sclerali (più che per diminuzione spessore sclera). Le recidive sono comuni (se
non eliminata la causa sottostante). La durata totale della malattia è di circa 6 anni. La
prognosi visiva a lungo termine è molto buona.
La forma nodulare colpisce un elevato numero di pazienti che ha avuto un precedente
attacco di herpes zoster oftalmico. L’insorgenza è insidiosa, con comparsa di dolore
seguito da rossore ingravescente, dolorabilità del bulbo oculare e insorgenza di un nodulo
sclerale. I noduli sclerali singoli o multipli sono presenti soprattutto in regione
interpalpebrale, dal colore blu-rosso più intenso dei noduli episclerali; sono immobili; alla
104
Oftalmologia
lampada a fessura il fascio luminoso viene deviato dal nodulo sclerale. La terapia è
cortisonica o antinfiammatoria locale. È più grave nei casi associati a Herpes zoster.
Le forme necrotizzanti con
infiammazione sono molto gravi
e purtroppo possono causare
anche la perdita del bulbo
oculare. L’età di esordio è più
avanzata, con un’età media di
60 anni. Se non adeguatamente
trattata soprattutto negli stadi
iniziali, può portare a grave
menomazione della vista e a
volte a perdita del bulbo oculare.
La
diagnosi
è
data
fondamentalmente dal dolore,a
insorgenza graduale che diviene
severo e persistente e si irradia alla tempia o alla mandibola, e che interferisce con il
sonno. Può essere presente una sclerite nodulare con congestione vascolare profonda.
Con il passare del tempo si verifica il progressivo assottigliamento della sclera dovuto alla
necrosi e ciò rende visibile la coroide, che ha un colore blu. Bisogna controllare se la
necrosi procede e se è interessata la retina. La guarigione è associata a riduzione della
congestione vascolare e riassorbimento del tessuto necrotico.
I principali esami di laboratorio che vengono condotti sono:
-
fattore reumatoide, ANA, cANCA e anticorpi anti-fosfolipidi;
fluoro angiografia, infatti nella maggior parte dei pazienti con sclerite necrotizzante
non vi è perfusione vascolare.
Le complicanze vanno dall’uveite, dalla cheratite sclerosante o ulcerosa periferica, alla
perforazione del bulbo oculare (questo solo nel caso delle forme necrotizzanti più gravi)
fino al glaucoma.
La sclerite posteriore è una condizione grave, potenzialmente in grado di condurre a
cecità. L’età di insorgenza è spesso inferiore ai 40 anni e nel 35% dei casi è bilaterale.
Può evolvere rapidamente in cecità e quindi è cruciale la diagnosi precoce. Le alterazioni
infiammatorie osservabili nella sclerite posteriore e anteriore sono uguali e possono
essere anche simultanee. La diagnosi viene effettuata ricercando il dolore o malessere,
non correlato alla gravità dell’infiammazione. Molto spesso è presente dolore alla
palpazione e nel 25% dei casi può verificarsi distacco retinico essudativo. Può aversi
edema del disco ottico, con miosite di comune riscontro e presenza di noduli sclerali. La
terapia prevede l’applicazione di steroidi topici, FANS per via sistemica, iniezioni
perioculari di steroidi oppure per via sistemica, agenti citotossici e immunomodulatori.
105
Oftalmologia
PATOLOGIA DELLA CORNEA
La
cornea
è
una
membrana avascolare,
trasparente,
con
peculiari caratteristiche
ottico-fisiche
ed
è
formata da vari strati.
Inoltre è il primo mezzo
diottrico che la luce
attraversa
prima
di
arrivare sulla retina. Da
un
punto
di
vista
refrattivo è quella che ha
maggior
peso.
Strutturalmente, ritroviamo l’epitelio, la lamina di Bowman, lo stroma, la membrana del
Descemet e l’endotelio. Le cellule endoteliali possono essere contate con un apposito
apparecchio per valutare la lubrificazione e la nutrizione della cornea.
In ogni intervento di rimozione della cataratta si ha una perdita delle cellule endoteliali e
alcune patologie congenite o infiammatorie causano povertà di cellule endoteliali. Questo
è un importante fattore da prendere in considerazione nei pazienti che devono essere
sottoposti ad un intervento di rimozione della cataratta in quanto, se un paziente è affetto
da una patologia che causa di per sé perdita delle cellule endoteliali, si può creare un
edema dovuto al rigonfiamento delle cellule endoteliali, una condizione nota come
cheratopatia bollosa, cioè una forma di scompenso la cui unica terapia è il trapianto di
cornea.
La cornea è una lente convesso-concava con elevato potere, trasparente grazie alla
regolare e precisa distribuzione delle lamelle dello stroma. La trasparenza è la proprietà
fondamentale della cornea. È permeabile sia all’acqua che ai farmaci. È speculare,
determinando la riflessione della luce sulla sua superficie, e dotata di un’elevata
sensibilità, essendo riccamente innervata. Alcune patologie causano alterazione della
sensibilità corneale, come la paralisi del V paio dei nervi cranici.
Le patologie corneali comprendono:
-
malformazioni congenite;
patologie infettive;
patologia distrofico-degenerativa;
patologia ectasica.
Malformazioni congenite
Le malformazioni congenite riguardano sia la dimensione che la struttura della cornea.
Nella Microcornea il diametro corneale orizzontale è inferiore ai 10 mm (normale 11-11,5
mm), da ciò ne deriva una ipermetropia e una camera anteriore più piccola, con la
possibile insorgenza di glaucoma. In alcuni casi è legata al microftalmo (asse antero-
106
Oftalmologia
posteriore più piccolo con
grave deficit visivo), in altri casi
è legata ad altre malformazioni
del
segmento
anteriore
(cataratta congenita) o ancora
vi sono soggetti con un
diametro corneale minore del
normale
e
una
grave
ipermetropia e una camera
anteriore molto più bassa, con
rischio maggiore di glaucoma
acuto.
Nella
macrocornea
o
megalocornea, il diametro è
superiore a 13 mm. Può
essere congenita senza essere associata a particolari alterazioni visive. Colpisce
soprattutto, oltre il 90%, i maschi, quindi presenta una trasmissione genetica del tipo Xlinked. Si tratta di pazienti con astigmatismo o miopia elevate e deve essere posta
diagnosi differenziale con il buftalmo.
La Cornea plana è molto rara e bilaterale, è quasi sempre associata ad ipermetropia e le
probabilità di avere glaucoma sono molto elevate, per via della camera anteriore bassa.
Spesso è associata a microftalmo e micro cornea.
Nella Sclerocornea, la parte periferica si è sclerotizzata con conseguente opacizzazione.
È piuttosto rara e bilaterale.
Infezioni della cornea
Un processo infiammatorio a carico della cornea viene detto cheratite. Le cheratiti
possono essere di origine infettiva, e vengono distinte in: batteriche, fungine o virali.
Le cheratiti batteriche sono molto legate alle congiuntiviti ma si presentano sempre con
dolore, mentre nel caso in cui il paziente presenti esclusivamente congiuntivite si ha
fastidio ma non dolore. Inoltre la fotofobia è totale nei casi di cheratite mentre è parziale
nei casi di congiuntivite, e la riduzione della visione è stata riscontrata nelle cheratiti ma
non nelle congiuntiviti. Ulteriori sintomi sono dati da secrezione ed intolleranze a LAC.
Si osservano infiltrati infiammatori bianchi in seno allo stroma. La perdita epiteliale
determina la progressiva perdita dello stroma. A livello della camera anteriore può
verificarsi ipopion, si ha iniezioni congiuntivale, pieghe di descemet ed edema della
palpebra superiore.
Le cheratiti più frequenti sono dovute a Staphylococcus, Streptococcus, ma soprattutto
Pseudomonas aeruginosa e anche Moraxella. Pseudomonas, normalmente presente, può
essere causa di gravi ulcere corneali in seguito ad aggressive terapie antibiotiche o a
infezioni nosocomiali.
107
Oftalmologia
I principali fattori della cheratite batterica sono LAC, patologie della superficie oculare,
ipoestesia corneale. In presenza di cheratite batterica si forma un infiltrato nello stroma,
cioè un’ulcera corneale con infiltrazione stromale che va sempre di più all’interno. Si crea
poi un deposito di sostanza muco-purulenta sulla cornea, con strutturazione stromale ed
ipopion bilaterale. L’infiltrato corneale deve essere aggredito immediatamente con una
terapia basata su colliri rinforzati, a base di fluorochinoloni, ossia unione di più colliri
oppure colliri preparati galenici, che si preparano a partire da antibiotici usati per via
generale. Si fa uno scrubbing congiuntivale, cioè un tampone congiuntivale per analizzare
i batteri responsabili dell’infezione e decidere quindi qual è la migliore terapia.
Le cheratiti fungine sono più gravi e frequenti nei soggetti che fanno uso di LAC anche di
notte. I principali fattori predisponenti sono traumi oculari con agenti/sostanze organiche
Sono ulcere grigiastre localizzate al centro della cornea e ad espansione lenta, con
margini crateriformi, classici nei traumi oculari non curati o nei portatori di LAC.
Presentano una lenta progressione e talora ipopion. Gli antifungini topici non esistono in
Italia in commercio. Possono essere utilizzati antifungini sistemici e midriatici. L’infezione
non curata può essere causa di una cicatrice corneale che altera la visione. Si può
procedere in questi casi con una cheratoplastica a caldo (sostituzione della cornea) per
evitare che il processo progredisca. L’Acanthamoeba è associata a portatori di LAC. In
questi casi, i sintomi sono peggiori dei segni. Vi sono piccoli infiltrati stromali anteriori, con
ulcerazione, ascesso rotondeggiante e piccole lesioni satelliti. Si verifica opacità stromale
tardiva con lento recupero. La terapia prevede la somministrazione di clorexidina e
biguanidi.
Le cheratiti virali sono prevalentemente causate da Herpes virus, nonché adenovirus. Il
citomegalovirus può causare anche cheratiti ed è spesso associato ad AIDS. Le cheratiti
erpetiche sono dendritiformi, arborescenti e sono ancora oggi la causa primaria di cecità
corneale nei paesi sviluppati. I sintomi sono irritazione, fotofobia, ulcerazione, riduzione
del visus quando è colpita la parte centrale della cornea e iniziale anestesia corneale.
Nella cheratite epiteliale da HSV l’ulcera può allargarsi e diventare a carta geografica.
Sono caratterizzate da un grosso fastidio che richiede una terapia per prevenire la
riduzione del visus, basata su farmaci midriatici, antibiotici, ma soprattutto antivirali sia
locali sia generali (aciclovir). In caso di scarsa risposta si ricorre al debridment.
L’aspetto classico arborescente è evidenziato in seguito a colorazione con fluoresceina,
che può essere talmente estesa da coprire l’intera superficie corneale. Si possono
utilizzare dei cotton fioc con una sostanza antisettica per rimuovere l’epitelio infettato. È
una procedura molto dolorosa. L’edema può riguardare la parte profonda della cornea e
non solo quella superficiale. In questi casi la prognosi è peggiore.
Nella cheratite disciforme da HSV, si ha edema epiteliale centrale o stromale, con
pieghe nella membrana del Descemet e piccoli precipitati cheratitici. Talvolta può essere
108
Oftalmologia
presente l’anello di Wessely, un anello periferico di demarcazione grigio-biancastro. La
terapia prevede la somministrazione di steroidi topici con copertura antivirale.
Il Varicella Zoster Virus è frequentemente associato alle cheratiti ed esistono due forme
tipiche:
- primaria, da varicella;
- ricorrente, da Herpes Zoster.
Le manifestazioni oculari sono non comuni nella Varicella ma comuni nell’Herpes Zoster
Oftalmico. Nell’Herpes zoster con cheratite epiteliale acuta vi sono lesioni epiteliali
dendritiche/stellate piccole e fini che si sviluppano entro i 2 giorni dal rash cutaneo. La
risoluzione si ha in pochi giorni. Nella forma di cheratite nummulare, questa si sviluppa
nel 30% dei casi entro 10 giorni dal rash cutaneo, con depositi multipli fini e granulari a
livello della Bowman, con haze stromale (piccole opacità). Tale processo può cronicizzare
e la terapia richiede la somministrazione di steroidi.
Degenerazioni dell’occhio
•
L’Arco
senile
o
gerontoxon
è
un
innocuo e frequente
accumulo lipoideo nei
soggetti anziani. Non
provoca
dolore
né
fastidio. Si manifesta con
un aspetto biancastro
alla periferia.
La
cheretopatia
a
bandelletta
è
un
deposito di calcificazioni
sub corneali, mono o
bilaterali, ed è associato
ad iridocicliti in soggetti
affetti
da
artrite
idiopatica
giovanile.
Generalmente
si
sviluppa
nella
zona
corneale
esposta.
Raramente si ritrovano
forme
familiari,
metaboliche
(ipercalcemia)
o
correlate
all’età.
Si
usano colliri con chelanti
del calcio in modo da
allontanare
le
calcificazioni.
109
Oftalmologia
Distrofie corneali
Sono accumuli di particolari sostanze dovuti ad errori congeniti come le
mucopolisaccaridosi. Distinguiamo le distrofie corneali in base alla regione che viene
colpita, quindi avremo distrofie corneali anteriori, stromali ed endoteliali. A loro volta,
in quelle anteriori distinguiamo:
- Micro cistica di Cogan;
- Reis-Bucklers;
- Meesmann;
- Schnyder.
In quelle stromali distinguiamo:
-
Lattice I, II, III;
Granulare I, II, III;
Maculare;
in quelle endoteliali:
-
Endoteliale di Fuchs, che alla lunga determina scompenso corneale e cheratopatia
bollosa;
Posteriore polimorfa.
La distrofia corneale di Fuchs è una patologia
ereditaria che colpisce l’endotelio corneale, il
quale perde gradualmente la sua funzione di
pompa che rimuove i fluidi circostanti dalla
cornea per mantenere la sua trasparenza. Il
sistema di pompa diventa sempre meno
efficiente causando opacizzazioni corneali,
infiammazione e riduzione del visus.
In alcune di queste distrofie si formano delle
bolle che si rompono e danno sensazione di
corpo estraneo nell’occhio. Abbiamo forme di
distrofie che impediscono l’acuità visiva che
richiedono necessariamente la cheratoplastica.
Esistono forme epiteliali (superficiali) e forme
endoteliali (profonde). La perdita progressiva
delle cellule endoteliali porta alla cheratopatia
bollosa con completo offuscamento della
cornea. La terapia può essere nei casi peggiori
anche una cheratoplastica perforata.
Patologie ectasiche
Il Cheratocono è dato dalla forma conica della cornea con astigmatismo irregolare,
diminuzione del visus, fotofobia, arrossamento, continuo cambiamento della diffrazione,
principale causa di alterazione del visus nei giovani. Si verifica un progressivo
sfiancamento della cornea, con conseguente astigmatismo irregolare miopico. La
prevalenza è di circa 55 casi su 100000 abitanti. L’età è compresa tra 8 e 45 anni.
110
Oftalmologia
La patogenesi è probabilmente
da ricercarsi in possibili cause
ereditarie,
legata
a
congiuntiviti
allergiche
(brushing continuo), all’uso di
LAC
o
a
cambiamenti
ormonali. Dopo i 40 anni è
difficile che evolva.
I principali sintomi sono
astigmatismo miopico, cattiva
visione anche dopo correzione
LAT e LAC, difficoltà nella
visione notturna, sensibilità
alla
luce,
frequenti
cambiamenti di prescrizione di
LAT e LAC, occhio arrossato.
I segni principali sono l’anello
di Fleischer, le strie di Vogt,
l’apical scarring ed il corneal thinning. La topografia corneale (mappa corneale) permette
di capire in anticipo la presenza di cheratocono tramite l’individuazione dell’anello di
Fleischer. L’oftalmometria evidenzia l’alterazione delle linee rossa e verde che non sono
perfettamente ortogonali tra loro. I dischi assumono un aspetto completamente deformato
in pazienti affetti da cheratocono. L’anello di Fleischer è un anello periferico a livello
della cornea, di colore giallo-brunastro, dovuto a un accumulo di proteinato
di rame sulla membrana di Descemet, visibile mediante la lampada a fessura che è un
particolare strumento utilizzato in ambito oculistico, e, talora, anche a occhionudo. È
segno diagnostico importante del m. di Wilson.
Molto importante è la presenza del segno di Munson, che è un’angolazione della
palpebra inferiore durante lo sguardo verso il basso, causato dalla protrusione.
Il cheratocono può essere associato a forme allergiche ma anche alla sindrome di Down
con andamento progressivo molto rapido, o anche alla sindrome di Marfan.
La terapia prevede l’utilizzo di:
- Lenti a tempiali;
- Lenti a contatto gas-permeabili;
- Cross-linking;
- Anelli intrastromali;
- Cheratoplastica lamellare o perforante.
Esistono lac apposite per il cheratocono con appropriata curvatura. Il cross-linking si basa
sull’uso della vitamina B12 che rafforza la cornea tramite l’uso di raggi UV. Nel 75% dei
casi questa procedura è in grado di fermare l’evoluzione. Quando la diminuzione del visus
è grave si utilizzano gli anelli intrastromali che si mettono nello spessore della cornea
tramite l’uso di un laser con formazione di piccoli tunnel, conferendo così una migliore
acuità visiva e bloccando l’avanzamento della patologia. Nei casi gravissimi si procede
con la cheratoplastica perforante o lamellare. Nella prima si sostituisce la cornea
111
Oftalmologia
interamente con una di cadavere, nella seconda si inietta dell’aria nella cornea per
staccare l’epitelio e lo stroma lasciando l’endotelio e sovrapponendo la cornea di
cadavere. I punti si possono togliere dopo un anno.
Il Cheratoglobo è di solito congenito ed è caratterizzato da protrusione e assottigliamento
di solito bilaterale dell’intera cornea, di solito si associa con sclere blu e con la neuropatia
ottica di Leber.
Infine la Degenerazione marginale pellucida è un’ectasia di una sola zona della cornea,
che colpisce di solito tra i 20 e i 40 anni. L’assottigliamento si localizza a livello della
porzione inferiore della cornea ed è di solito bilaterale.
112
Oftalmologia
PATOLOGIA DEL CRISTALLINO
Il cristallino è un organo trasparente, situato all'interno del bulbo oculare. È
una lente naturale dell'occhio che, insieme alla cornea, consente di mettere a fuoco i raggi
luminosi sulla retina. Ha il compito specifico di variare la distanza focale del sistema ottico,
cambiando la propria forma, per adattarlo alla distanza dell'oggetto da mettere a fuoco.
Il cristallino- che è la struttura che sta tra la cornea, l’iride e la retina- comincia a formarsi
tra la sesta e la settima settimana di vita intrauterina, dopo di che per l’invaginazione di
alcune cellule si forma il cosiddetto nucleo embrionale e dalla nona settimana si forma il
nucleo totale del cristallino, cioè abbiamo la formazione della classica lente biconvessa.
EMBRIOLOGIA DEL CRISTALLINO
VI settimana: vescicola della lente cava
VIII settimana: fibre cristalline primarie, nucleo embrionario
Dalla IX settimana: fibre cristalline secondarie, capsula, nucleo fetale, cellule
dell’equatore: “placode germinativo”
VASCOLARIZZAZIONE FETALE
IV settimana: arteria ialoidea, tunica vascolare posteriore
Dalla V settimana: tunica vascolare anteriore, membrana pupillare, vitreo primitivo
(vascolarizzato e opaco), vitreo secondario (trasparente)
VII, VIII, IX mese: regressione, in senso postero-anteriore del sistema vascolare
del cristallino
Dalla quarta settimana il cristallino viene nutrito dall’arteria ialoidea, che alla nascita viene
ad essere completamente riassorbita. Nelle due forme di cataratta congenita l’arteria
ialoidea persiste e alcune volte presenta ancora un flusso di sangue. Infatti in alcuni
bambini con cataratta congenita vediamo ancora la persistenza dell’arteria ialoidea che va
nella faccia posteriore del cristallino. Quando si toglie il cristallino per fare l’intervento
bisogna togliere anche l’arteria ialoidea stando attenti perché potrebbe esserci un
versamento di sangue; quindi bisogna bruciare, coagulare con un particolare apparecchio
per endodiatermia.
Dalla quinta settimana c’è un primo vitreo primitivo (che sta dietro al cristallino) che si
riassorbe, poi c’è il vitro secondario che invece è trasparente ed è quello normalmente
presente nei nostri occhi. Quando c’è una persistenza del vitreo primitivo allora si
determina un’anomalia congenita dovuta a noxae patogene che agiscono proprio nella
quinta settimana di vita intrauterina. Dal settimo ottavo, al nono mese abbiamo la
regressione in senso postero-anteriore di tutto il sistema vascolare che serviva a nutrire il
cristallino.
113
Oftalmologia
Nel neonato a termine il diametro del bulbo oculare è di 16.5mm e diviene nell’adulto
24.5mm, quindi c’è un allungamento dell’occhio. Il 95% circa della misura definitiva è
raggiunto al terzo anno di vita, quindi la misura è quasi quella dell’adulto. La maggior parte
dello sviluppo antero-posteriore dell’occhio avviene nei primi 18 mesi di vita extrauterina,
in cui l’asse antero-posteriore raggiunge le dimensioni di 20,3 mm.
Il resto dell’allungamento assiale può essere suddiviso in 2 fasi:
1. crescita infantile (2-5 anni): 1,1 mm;
2. crescita giovanile (5-13 anni): 1,3 mm.
I maschi hanno un bulbo oculare leggermente più grande di quello delle femmine e la
differenza nei soggetti adulti è di circa 0.3 – 0.4 mm. Le piccole dimensioni oculari nel
bambino richiedono un elevato potere refrattivo, garantito prevalentemente dalla cornea.
Età (per settimane)
Lunghezza assiale (mm)
Tasso di crescita
(mm/sett.)
20
10.08
0.66
30
14.74
0.32
40
17.02
0.16
50
18.24
0.092
60
18.97
0.059
70
19.48
0.044
80
19.87
0.035
90
20.19
0.030
100
20.47
0.026
120
20.93
0.021
140
21.31
0.017
170
21.75
0.013
200
22.07
0.009
È importante conoscere la lunghezza assiale dell’occhio:
1. nei pz con cataratta congenita perché in base a questa ci possiamo orientare per
un eventuale impianto con cristallino artificiale;
114
Oftalmologia
2. nei casi di ipertensione oculare, per cui nel glaucoma giovanile se l’occhio si
allunga più del normale vuol dire che c’è un’aumentata pressione intraoculare;
3. nei casi di miopie elevate, per conoscerne l’evoluzione.
Le strutture che contribuiscono di più alla determinazione dell’errore rifrattivo sono il
cristallino e la lunghezza dell’asse antero-posteriore. Nonostante la cornea sia l’elemento
dotato di maggiore potere diottrico, il suo contributo nel mantenimento dell’emmetropia è
subordinato a quello del cristallino. L’emmetropia è la condizione ottica ideale di
un occhio che non presenta anomalie di rifrazione, come ad es. la miopia.
Il cristallino ha un grande cambiamento di potere diottrico: il cristallino di un bambino ha un
potere diottrico di circa 43-47 diottrie alla nascita e diventa a sei anni di 20-25 diottre. Il
potere diottrico della cornea dopo circa 2 anni bene o male rimane stabile: questo vuol dire
che nel mantenimento totale di un errore rifrattivo è il cristallino ad avere il ruolo
predominante. Il potere corneale si riduce di un numero di diottrie inferiore a quelle del
cristallino durante l’infanzia e l’adolescenza: da 47-49D alla nascita a circa 42-43 D dopo
circa 2 anni.
Il cristallino può essere affetto da anomalie di forma, di posizione e di trasparenza, mentre
nella cornea esistono anomalie di grandezza e di forma.
ANOMALIE DEL CRISTALLINO
ANOMALIE DI FORMA
ANOMALIE DI POSIZIONE
ANOMALIE DI
TRASPARENZA
Lenticono
Sublussazione
Cataratta senile
Sferofachia
Cataratta congenita
ANOMALIE DI FORMA
Il cristallino normalmente è una lente biconvessa, tuttavia può presentare delle anomalie di
forma.
Il cristallino lenticono è una protuberanza capsulare e corticale, dal diametro variabile
dai 2 ai 7 mm, che ne altera la normale curvatura (un po’ come il cheratocono della
cornea). Il lenticono può essere:
-
anteriore/posteriore;
-
associato/non associato a malattie sistemiche.
Nel lenticono anteriore, il cristallino presenta una forma conica nella sua parte anteriore;
alcune volte è un evento isolato, altre volte è associato ad opacità del cristallino, altre volte
invece è associato ad altre manifestazioni sistemiche. In genere il lenticono anteriore è
115
Oftalmologia
una patologia acquisita, associata alla sindrome di Alport (caratterizzata anche da
alterazioni renali, spesso con ematuria, e ipoacusia di grado variabile).
Nel lenticono posteriore vi è una condizione congenita e si ritrova solitamente in forma
isolata. In genere il cristallino nella sua parte posteriore ha il punto nodale, quindi il
lenticono in questa zona, in associazione con una lieve opacità corticale posteriore, è
l’alterazione più ambliopigena di tutte. Quindi va visto sempre nel lenticono posteriore se ci
sono delle opacità.
La sintomatologia è caratterizzata da visus diminuito, mentre la diagnosi può essere
effettuata con lampada a fessura oppure con un’ecografia. Il trattamento è chirurgico e
prevede l’asportazione del cristallino con l’impianto di una IOL.
Nella sferofachia il cristallino non assume più una forma biconvessa ma una forma quasi
sferica perché diminuisce il suo diametro e aumenta il suo spessore (come se si
gonfiasse!). Ne deriva una miopia lenticolare. In genere è un’anomalia isolata, altre volte
è in associazione o con opacità del cristallino o con una sublussazione del cristallino. In tal
caso si verifica una categoria particolare di sublussazione del cristallino, inquadrata nella
sindrome di Marfan (aneurisma dissecante dell’aorta, malformazione cardiache,
aracnodattilia) oppure nella sindrome di Weil Marchesani (che presenta un quadro clinico
opposto alla sindrome di Marfan:
bassa statura, brachidattilia, microsferorachia,
glaucoma).
Nella sferofachia in genere il cristallino è microsferofachico (di forma sferoidale, con forte
miopia), sublussato e dislocato anteriormente. Tale spostamento comporta glaucoma
secondario con blocco pupillare.
Nella sublussazione le fibre zonulari non mantengono più il cristallino in sede creando una
miopia di grado elevato, come ad esempio una miopia da indice (non legata ad un
aumento di diametro AP ma ad un problema del cristallino). In questi casi ovviamente
l’intervento chirurgico è di asportazione del cristallino e di eventuale impianto di cristallino
artificiale. Poiché non c’è la capsula posteriore e non c’è un appoggio sui cui mettere il
cristallino artificiale, allora bisogna sospenderlo con una fissazione sclerale: cioè si
passano dei punti di prolene per cui il cristallino artificiale si lega alla sclera
perifericamente. Nella miopia da indice il globo oculare è normale, ma il potere diottrico è
maggiore perché l'indice di rifrazione del cristallino è superiore alla norma. Questo avviene
soprattutto nella cataratta, che colpisce il nucleo del cristallino facendolo addensare ed
aumentando così il suo indice di rifrazione.
ANOMALIE DI POSIZIONE
Nella sublussazione o ectopia lentis si ha uno spostamento del cristallino dalla sua
normale posizione, in genere è completamente spostato in basso. Lo spostamento può
essere parziale (sublussazione) o completo (lussazione/dislocazione). Se la
sublussazione aumenta nel tempo crea gravi disturbi visivi. Il cristallino può lussarsi
116
Oftalmologia
completamente sia in camera posteriore e dare un glaucoma secondario, sia in camera
anteriore e dare un glaucoma secondario da blocco pupillare.
Nella sublussazione si vede l’alterazione delle fibre zonulari. L’ectopia può essere isolata
(idiopatica) o legata a patologie a trasmissione autosomica dominante (come la sindrome
di Marfan e la sindrome di Marchesani) o ad omocistinuria. Quest’ultima è una malattia
rara, dovuta ad un errore congenito del metabolismo, in cui c’è un deficit della beta
cistationina sintetasi, coinvolta nel processo di organizzazione delle fibre zonulari:
mancando questo enzima si determina la sublussazione. Una frequente causa di ectopia
lentis è rappresentata dai TRAUMI; il cristallino ad esempio in questi casi può essere
spostato in basso o addirittura può arrivare sulla retina.
ANOMALIE DI TRASPARENZA
Sono rappresentate dalla cataratta congenita e dalla cataratta senile.
Cataratta senile
•
La cataratta senile è una
patologia
tipica
dell’invecchiamento. È tuttora la
causa maggiore di ipovisione
della popolazione adulta nei
Paesi in via di sviluppo, mentre
nei Paesi occidentali la causa
maggiore di ipovisione è la
maculopatia. Negli ultimi 20
anni l’incidenza di cataratta è
aumentata
anche
nella
popolazione giovane. È la
patologia oculare più frequente, si può dire che rappresenti quasi una regola nell’età
avanzata. Secondo l’OMS costituisce la causa principale di cecità nel mondo. In Italia
vengono operati ogni anno oltre 100.000 pazienti affetti da cataratta (si tratta
dell’intervento chirurgico più effettuato perché la cataratta ha un effetto immediato sulla
funzione visiva).
Ogni porzione del cristallino può diventare opaca e la storia naturale della malattia è
variabile. Abbiamo una cataratta corticale se viene ad essere opacizzata la parte
corticale, una cataratta nucleare che riguarda soprattutto il nucleo del cristallino, una
cataratta corticonucleare, una cataratta parziale. Esistono tantissime opacità del
cristallino. Quanto più l’opacità è posteriore tanto più il visus viene ad essere diminuito e
naturalmente questo incide anche sull’errore refrattivo: per esempio la cataratta nucleare
rende l’occhio miope (allora i pz, dopo una certa età, incominciano a vedere bene da
117
Oftalmologia
vicino mentre da lontano vedono male perché diventano miopi in quanto c’è questa
cataratta nucleare…).
La storia naturale della malattia è variabile. Con l’età il cristallino aumenta di spessore a
causa della produzione continua di fibre che causano indurimento e compressione del
nucleo. Di conseguenza le proteine del nucleo si modificano e tendono ad aggregarsi
prendendo una colorazione giallo-brunastra, modificandone la trasparenza e l’indice di
refrazione.
I fattori di rischio principali sono:
•
•
•
•
Diabete;
Uso prolungato di corticosteroidi per via orale (sia nei bambini sia negli adulti che
fanno uso prolungato di cortisone; frequente anche il glaucoma da cortisone);
Fumo;
Raggi UV-B.
La chirurgia della cataratta ha lo scopo di migliorare la FUNZIONE VISIVA. E’ stato
dimostrato che l’intervento di cataratta, migliorando la funzione visiva, ha effetti benefici
sulla qualità della vita e sul benessere psicofisico. Il miglioramento della funzione visiva
determina una migliore acuità visiva, miglioramento della capacità di lettura e di svolgere
lavori per vicino, migliorata abilità nello svolgere le attività della vita quotidiana, migliori
performance lavorative, minore rischio di cadute, miglioramento del tono dell’umore e del
benessere psico-sociale.
La diagnosi si effettua con l’anamnesi, ricerca di fattori di rischio e malattie associate,
comparsa ed evoluzione dei disturbi visivi, riduzione dell’Acutezza Visiva, Scotomi positivi
(zone nelle quali il pz non riesce a vedere bene), Diplopia monoculare (presente in alcuni
casi; si verifica perché i raggi che giungono alla retina incontrano delle opacità a livello del
cristallino), Miopia d’indice (differente dalla miopia da rifrazione, che porta ad
allungamento dell’occhio. La miopia d’indice è per esempio quella della cataratta o del
cheratocono, cioè è dovuta ad un’anomalia di trasparenza dal cristallino o ad un’anomalia
della cornea). Meno frequentemente si ha una sensazione di abbagliamento (soprattutto
se è una cataratta della parte posteriore: allora nelle condizioni di luce intensa, in cui c’è
miosi, la luce arriva in prossimità dell’alterazione di trasparenza del cristallino e quindi il
soggetto vede male), disturbi del senso cromatico.
La visita oculistica pre-operatoria consiste nella Best corrected visual acuity,
Valutazione delle risposte pupillari (presenza di riflessi pupillari), Cornea (vedere se
l’endotelio funziona bene) e segmento anteriore (cornea, camera anteriore, cristallino),
Tono oculare e pressione dell’occhio (spesso soggetti con cataratta possono avere
ipertensione oculare), Fondo oculare (tuttavia alcune volte la cataratta è talmente
avanzata che il fondo oculare è inesplorabile, allora in questi casi conviene fare esami più
specifici come l’ecografia), Esame degli annessi, BIOMETRIA.
Fatti questi esami bisogna vedere come correggere il difetto. Ai tempi degli egizi si infilava
un ago e si buttava il cristallino giù; 30-35 anni fa si asportava in toto il cristallino, cioè si
118
Oftalmologia
apriva a 180° la cornea e con la criopessia si prendeva il cristallino e piano piano lo si
faceva uscire fuori e poi si chiudeva. Per correggere questo si mettevano ovviamente degli
occhiali, con una lente estremamente spessa (elevata diottria). Negli ultimi 30 anni sono
state adottate nuove strategie. Con il tempo si è passato all’inserimento di un cristallino
artificiale. Il cristallino viene sostituito da una lente intraoculare (IOL) il cui potere viene
calcolato attraverso la biometria.
La biometria permette il calcolo della correzione post-operatoria desiderata analizzando i
parametri della cheratometria e della lunghezza assiale dell’occhio.
La lente intraoculare è costituita dall’OTTICA (elemento refrattivo centrale, è come una
lente a contatto) e dalle APTICHE, che sono in contatto con le strutture oculari e ne
permettono il centraggio all’interno dell’occhio. Le tipologie di IOL sono numerose e in
continua evoluzione:
IOL rigide;
IOL pieghevoli;
In PMMA, silicone, acriliche, hydrogel.
Le tecniche sono cambiate. In passato si faceva l’extra-capsulare cioè si faceva un buco
sulla parte anteriore del cristallino, poi se ne faceva uscire tutto il nucleo e rimaneva la
capsula posteriore, si puliva intorno e poi si metteva sulla capsula posteriore il cristallino
artificiale. Adesso invece si effettua la facoemulsificazione del cristallino (quindi non
esiste il laser per la cataratta!). In uno spazio chiuso, che si sta sempre più riducendo
(prima era 5 mm, poi 4 mm, poi 3 mm, adesso siamo a 2,8 mm di apertura), stesso
all’interno si mangia il cristallino e poi si mette il cristallino artificiale. Questo in un primo
tempo era rigido, poi è diventato al silicone, adesso invece esistono le cosiddette lenti
pieghevoli: cioè si piegano e si mettono in questo piccolo spazio. Esistono anche degli
iniettori che hanno già la lente dentro.
L’intervento di cataratta viene eseguito nella maggior parte dei casi in ANESTESIA
TOPICA (solo con le gocce) e LOCALE (retro bulbare, peribulbare). Nei soggetti più
tranquilli si può fare l’anestesia topica, chi vuole stare invece più tranquillo fa la
peribulbare. Vi si può associare anche SEDAZIONE (aumenta il rischio di complicanze
respiratorie). L’anestesia generale è riservata solo per specifici casi.
Gli interventi in genere durano 15-20 minuti, qualcuno addirittura li fa in 8-10 minuti.
INTERVENTO CHIRURGICO
1. Prima fase: asportazione della cataratta
2. Seconda fase: inserimento della IOL
119
Oftalmologia
ASPORTAZIONE DELLA CATARATTA
Negli anni ’80 la tecnica più utilizzata era la ECCE (ExtraCapsular Cataract Extraction):
attraverso un’incisione limbare relativamente ampia veniva eseguita una capsulotomia
aspirando il nucleo e lasciando intatta la capsula posteriore.
Frequente astigmatismo post-operatorio!
ASPORTAZIONE DELLA CATARATTA
La tecnica chirurgica di elezione negli ultimi 15 anni è la FACOEMULSIFICAZIONE
•
Incisione limbare più piccola rispetto alla ECCE (e dunque meno astigmatismo
post-operatorio)
•
Tempi inferiori per la riparazione della ferita chirurgica
•
Necessità di apparecchiature chirurgiche sempre più complesse e costose
(facoemulsificatori) che comportano una spesa insostenibile per il sistema sanitario.
La facoemulsificazione è
estrazione di cataratta.
una tecnica
chirurgica usata
per
effettuare
l'intervento
di
Lo strumento che viene utilizzato per questo tipo di intervento è il facoemulsificatore. Questa
macchina produce ultrasuoni ad altissima frequenza che vengono convogliati in una sonda
con una punta di diametro variabile tra 2.5 e 1.8 millimetri. Le vibrazioni della punta della
sonda, inserita attraverso un piccolo taglio nella camera anteriore dell'occhio, provocano la
frantumazione del nucleo catarattoso. Un sistema automatico di irrigazione ed aspirazione
continua fa sì che il cristallino frantumato venga aspirato dalla suddetta sonda. I frammenti
meno duri (parti corticali della lente) vengono aspirati con un'altra sonda di
irrigazione/aspirazione.
Al posto del cristallino catarattoso asportato viene inserita una lente intraoculare di solito
pieghevole per non allargare ulteriormente il taglio di entrata. A seconda delle dimensioni del
taglio si può anche non mettere un punto di sutura.
Grazie a questa tecnica, sviluppatasi molto negli ultimi venti anni al punto da diventare la più
usata nei paesi occidentali, l'intervento di cataratta è più sicuro e necessita di minor tempo di
riabilitazione post chirurgica.
Adesso esistono dei cristallini artificiali tonici che correggono anche l’astigmatismo. Ad
esempio se il soggetto ha un astigmatismo di 1.5 diottrie si calcola quanto deve essere il
potere del cristallino, dopo di che si mette un cristallino artificiale tonico che corregge
anche l’astigmatismo. Esistono anche dei cristallini artificiali multifocali. Con i cristallini
tonici e multifocali il soggetto riesce poi a vedere bene sia da lontano che da vicino. Il
costo dei cristallini artificiali varia dai 150€ agli 800€ per un cristallino artificiale tonico,
quindi una struttura ospedaliera non può reggere un costo del genere.
120
Oftalmologia
COMPLICANZE
Pre-operatorie
Sono estremamente rare e sono prevalentemente legate all’anestesia con iniezioni:
•
Perforazione del bulbo oculare con o senza iniezione di anestetico nel bulbo
oculare
•
Danno al nervo ottico
•
Emorragia palpebrale e/o perioculare e/o retrobulbare
•
Danno ai muscoli extraoculari
Intra-operatorie
Rare
•
Rottura della capsula posteriore
•
Emorragia intraoperatoria
•
Perdita di vitreo e/o ablazione di una parte di esso
•
Migrazione posteriore di frammenti di cristallino
•
Distacco della retina
•
Incorretto posizionamento del cristallino artificiale
Post-operatorie
•
Endoftalmite
•
Edema retinico
•
Emorragia retinica
•
Glaucoma
•
Cheratopatia
•
Prolasso irideo
ENDOFTALMITE complicanza devastante della chirurgia della cataratta, con pessima
prognosi funzionale.
•
Incidenza 0,15%
121
Oftalmologia
•
Causata nel 90% da batteri Gram+
•
La prevenzione (trattamento preoperatorio delle infezioni e profilassi antibiotica) ha
ulteriormente contribuito a ridurne l’incidenza
•
Si presenta precocemente con dolore e calo del visus
•
Chemosi, iperemia e secrezione purulenta
•
Haze corneale, ipopion
•
Vitreite
Si fa il taglietto di 2,8mm, si fanno 4 quadranti, si spacca il cristallino e si asporta. Il
chirurgo deve usare le 2 mani e anche i 2 piedi: sulla mano destra ha il facoemulsificatore,
sulla mano sinistra ha un bastone, sul piede dx ha il facoemulsificatore (che va avanti e
indietro a seconda della potenza usata) e a sinistra c’è il pedale del microscopio. Il
cristallino artificiale si mette tra la capsula anteriore e quella posteriore del cristallino, cioè
giusto in mezzo. Alcune volte si sutura con dei punti, altre volte non c’è nemmeno bisogno
di suturare perché si fa un’idrosutura (consiste nell’infiltrare la ferita con della soluzione
fisiologica al fine di gonfiarne i margini, che si avvicinano meglio e si saldano tra loro,
senza necessità di applicare i classici punti di sutura con ago e filo chirurgico).
Il cristallino viene posto nella camera anteriore per correggere le miopie e le ipermetropie
gravi.
122
Oftalmologia
PATOLOGIE DELLA RETINA
Per quanto riguarda la retina, anche questa può presentare una serie di alterazioni
patologiche che ovviamente inficiano l’acuità visiva. Distinguiamo:
-
-
-
Malattie vascolari retiniche, dove il danno alla retina è dovuto alla degenerazione
patologica delle strutture vasali, quindi retinopatia diabetica, ipertensiva, del
prematuro, malattia occlusiva della vena centrale e dell’arteria centrale della retina;
Maculopatie, processi degenerativi localizzati a livello della macula, area della
discriminazione visiva. In questa categoria rientra la degenerazione maculare
legata all’età;
Retinite pigmentosa, che la principale malattia ereditaria;
Distacco di retina;
Tumori retinici;
Retinopatie secondarie a patologie sistemiche.
Retinopatia diabetica
La retinopatia diabetica è quella
degenerazione
retinica
dovuta
all’alterazione della parete vasale
dovuta al diabete. Distinguiamo tre
gradi
di
retinopatia
diabetica:
backgroung,
pre-proliferante
e
proliferante.
La
retinopatia
background
è
soggetta
a
miglioramento,
o
meglio
a
stabilizzazione.
La
forma
clinicamente manifesta è data dalla
retinopatia diabetica fase proliferante.
Il diabete è una condizione sistemica,
che danneggia il microcircolo in più
distretti e anche a livello della retina è possibile osservare la formazione di microaneurismi
e microtrombi, che col tempo determinano la sofferenza soprattutto, all’inizio, della parte
periferica. L’occlusione del microcircolo, da parte dei trombi, determina un fenomeno
essudativo, con la formazione di essudati. Altre volte, invece, si formano delle vere e
proprie emorragie. Nelle aree retiniche, dove ormai il flusso del microcircolo è del tutto
soppresso, si formano delle aree ischemiche. A questo punto, la retina ischemica cerca di
ovviare a questa situazione creando stimoli che inducono la neoangiogenesi, con la
formazione di un circolo collaterale. Però, i vasi del neocircolo risultano essere
costituzionalmente più fragili e quindi più soggetti a rottura. L’emorragia che ne deriva
tende poi a coinvolgere anche il corpo vitreo. Queste prime alterazioni, trasformano una
retinopatia background in una retinopatia pre-proliferante. A questa, poi, può seguire il
distacco della retina.
123
Oftalmologia
La valutazione clinica si basa su:
-
Gravità: dipende dall’area coinvolta dai neovasi, misurata in diametri papillari;
Morfologia dei neovasi: se rilevati e non piani rispondono meglio a terapia foto
coagulativa laser;
Fibrosi e neovasi: se significativa aumenta il rischio di distacco di retina.
Un quadro clinico severo, se non trattato, può portare ad una importante riduzione visiva
entro i 2 anni. Da queste considerazioni, ne deriva che il diabete rappresenta un notevole
problema, sia di natura sociale, ma anche dal punto della gestione clinica delle
complicanze.
Ovviamente, il trattamento deve essere quanto più precoce possibile. La terapia si basa
sulla laserterapia, ovvero la fotocoagulazione con argon-laser, condotta secondo la
metodica classica: soggetto davanti alla lampada a fessura e la sua retina viene
bombardata dal laser. Lo scopo è quello di indurre una riduzione dei neovasi e prevenire
la perdita visiva, determinando la coagulazione di quelle aree ischemiche della retina. La
distruzione dei neovasi, la distruzione delle aree retiniche ischemiche previene, o per lo
meno ritarda, la perdita dell’acuità visiva. Le principali conseguenze della retinopatia
diabetica sono il distacco della retina o l’emovitreo.
I principali fattori di rischio sono:
-
-
Età e durata del diabete, infatti un soggetto diabetico da almeno 5 anni ha una
probabilità molto alta di incorrere in questa complicanza, probabilità aumentata dal
mancato controllo glicemico. Quindi un soggetto diabetico da almeno 10 anni, di
sicuro presenta la retinopatia;
Ipertensione arteriosa;
Dislipidemia;
Gravidanza, che è un fattore di rischio indipendente per la progressione della
retinopatia;
Fumo, che triplica le possibilità di progressione della malattia.
Tutti questi fattori di rischio, se presenti simultaneamente, determinano un effetto
sinergico, aumentando esponenzialmente il rischio di retinopatia.
Per la gestione dell’emovitreo, la terapia è la vitrectomia.
Retinopatia ipertensiva
Per retinopatia si intende uno spettro di alterazioni correlate ad un danno microvascolare
secondario ad un aumento della pressione arteriosa. In un primo momento, la risposta
iniziale delle arteriole allo sbalzo pressorio è quello di una vasocostrizione. La
vasocostrizione determina una riduzione del flusso, con un quadro di ischemia retinica,
molto simile a quello che accade nella retinopatia diabetica. Bisogna fare attenzione,
perché a causa della sclerosi involutiva, il restringimento ipertensivo viene osservato solo
nelle forme pure giovanili.
124
Oftalmologia
Dal punto anatomo-patologico, si avranno la formazione di trasudati, seguiti da tutte quelle
classiche alterazioni che l’ipertensione determina a livello di altri organi. Ecco perché il
cardiologo o l’internista richiedono l’esame del fondo oculare in soggetti che presentano
ipertensione arteriosa.
Nell’ipertensione
prolungata
la
barriera
ematoretinica interna è interrotta in piccole aree e
ciò determina un aumento della permeabilità
vascolare. All’esame del fondo oculare si possono
manifestare diverse alterazioni. Le possibili
alterazioni del fondo oculare sono:
- Restringimento
arterioso:
diagnosi
oftalmoscopica di stenosi è spesso difficoltosa;
- Leakage vascolare: provoca emorragie
retiniche a fiamma ed edema retinico;
- Alterazioni aterosclerotiche: alterazioni di 4
gradi diversi a livello degli incroci arterovenosi.
Retinopatia del prematuro
È una retinopatia proliferativa che colpisce i
nati pre-termine di basso peso, sotto 1,5 Kg,
che vengono esposti ad alte concentrazioni di
ossigeno.
I vasi retinici, nei nati prematuri, sono
particolarmente sensibili alla pressione
parziale dell’ossigeno. I nati pre-termine,
venendo messi in tende ad elevata tensione
di ossigeno, presentano una iperossia
relativa, che si traduce a livello retinico con
una riduzione della produzione di VEGF e
arresto della proliferazione vascolare. Poi,
con il ristabilirsi delle condizioni cliniche del neonato, si verifica una esposizione a
pressioni normali di ossigeno, che determina una situazione di ipossia relativa. A questo
punto si attiva un intenso processo di neoangiogenesi. I vasi retinici raggiungono la
periferia temporale circa un mese dopo la nascita, quindi la retina temporale è
particolarmente suscettibile al danno. La periferia temporale è quindi la porzione retinica
più sensibile al danno indotto dalle variazione della pressione parziale dell’ossigeno,
poiché è anche quella ad essere meno vascolarizzata.
Da un punto di vista storico, questa situazione clinica per molto tempo è rimasta
sconosciuta, inspiegata, e soltanto a partire dagli anni ’60-’70 si è capito che la cecità in
125
Oftalmologia
alcuni bambini nati prematuri è dovuta, innanzitutto alla prematurità e poi al tempo di
permanenza in un ambiente molto ricco di ossigeno.
In base alla sede della malattia,
distinguiamo 3 zone:
- Zona
1:
cerchio
immaginario il cui raggio è due
volte la distanza tra disco ottico e
macula;
- Zona
2:
cerchio
immaginario il cui raggio si
estende dal centro della papilla
all’ora serrata nasale;
- Zona 3: consiste nella
invasione della zona temporale
anteriore, residuo della zona 2.
La presenza, di una Zona 3,
indice di retinopatia, il bambino
va
trattato,
inducendo
la
coagulazione di tali aree con laserterapia.. La stadiazione permette di fare una corretta
valutazione clinica. Distinguiamo:
-
-
-
Stadio I: sviluppo di una linea di demarcazione sottile e tortuosa, grigio-biancastra,
che decorre quasi parallela all’ora serrata;
Stadio II: si sviluppa una linea di demarcazione (ridge), la cui altezza e larghezza si
estende oltre il piano della retina. I vasi sanguigni entrano nel ridge, si possono
osservare piccoli ciuffi di neovasi isolati;
Stadio III: proliferazione fibrovascolare extraretinica che si estende dal ridge nel
vitreo. Il ridge appare più frastagliato, man mano che la proliferazione diviene più
estesa;
Stadio IV: distacco di retina subtotale. Il distacco della retina subtotale può essere
extrafoveale e foveale, quindi due sottoclassi, IVa e IVb, a seconda dell’area dove
si verifica il distacco di retina.
I bambini nati prima della 31° settimana di gestazione o con un peso inferiore di 1500
grammi devono essere inseriti in un protocollo di screening e visitati da un oculista con
esperienza nella ROP. Nell’80% dei casi, la ROP regredisce spontaneamente.
La terapia prevede la fotocoagulazione laser oppure la chirurgia vitreo-retinica.
Malattia occlusiva della vena centrale della retina
L’occlusione venosa determina un aumento della pressione venosa capillare: ciò
determina ipossia retinica, danno endoteliale e diffusione ematica nello spazio
126
Oftalmologia
extracellulare. Ciò determina un aumento ulteriore della pressione tissutale, causando
ulteriore ristagno circolatorio ed ipossia. A questo punto, la vena retinica intasata scoppia,
dando luogo ad una retinopatia emorragica.
I principali fattori predisponenti
sono:
- Età avanzata, superiore ai
65 anni;
- Ipetensione;
- Ipercolesterolemia;
- Diabete;
- Aumento della PIO;
- Stati di ipercoagulabilità.
Distinguiamo due tipi di danno
retinico,
ischemico
e
non
ischemico. Quello ischemico
presenta una rapida insorgenza,
con deficit improvviso e grave, tortuosità di tutte le branche, presenza di emorragie
retiniche a fiamma, a macchia e puntiformi. Inoltre vi è edema ed iperemia papillare. Il
danno non ischemico è, invece, il più comune, con deficit visivo improvviso ma meno
grave, con tortuosità e dilatazione venosa. Vi è la presenza di emorragie retiniche a
fiamma e a macchia, con noduli cotonosi ed edema maculare.
Molto importante è porre una diagnosi differenziale tra queste due forme. La differenza tra
le due forme è meglio rilevabile alla fluoro angiografia, in cui nella forma ischemica si trova
un’ampia area di non perfusione capillare.
Ovviamente, la forma ischemica va trattata prontamente. La prognosi dipende dall’acuità
visiva iniziale e raramente si hanno miglioramenti che superano i 3/10 nella forma non
ischemica. La prognosi è peggiore nella forma ischemica, dove le possibili complicanze
sono la rubeosi iridea e il glaucoma neovascolare. La rubeosi iridea è un processo di
eccessiva neovascolarizzazione localizzata a livello dell’iride, che può determinare il
glaucoma.
La terapia prevede, dopo fluoro angiografia, laserterapia delle aree ischemiche ed
instillazione di composti farmacologici intravitreali, che servono a diminuire l’edema della
retina.
Malattia occlusiva della arteria centrale della retina
In questo caso, l’eziologia è dovuta a processi aterosclerotici, traumi, disordini coagulativi,
infiammazione del tessuto connettivo. Si verifica un calo del visus improvviso e grave, con
pupilla amaurotica. Il calo del visus può essere meno grave se la perfusione del fascio
papillomaculare è garantita.
127
Oftalmologia
Alla fluoro angiografia si possono
evidenziare: stenosi delle arterie,
edema retinico e foveola a macchia
rosso ciliegia. La fluoroangiografia
mostra un riempimento arterioso
ritardato ed effetto maschera della
sottostante fluorescenza coroidale
per effetto maschera.
La prognosi visiva è pessima a causa
dell’infarto retinico. Dopo alcune
settimane l’opacità retinica e l’aspetto
a macchia rosso ciliegia scompaiono,
mentre gli strati più interni della retina
diventano atrofici. La prognosi poi è strettamente correlata alla tempestività dell’intervento.
Un primo intervento consiste nell’iniezione di farmaci che permettono il ripristino della
circolazione, quindi soprattutto eparina. Se questo intervento venisse effettuato entro le 12
ore, si avrebbe una prognosi migliore, con una minore riduzione del visus.
Degenerazione maculare legata all’età
È la principale causa di perdita
irreversibile della funzione visiva centrale
nei soggetti di età superiore ai 65 anni che
vivono
nei
paesi
industrializzati.
L’incidenza annua è di 600 mila, un
milione di cui 100 mila negli USA. In Italia,
attualmente circa 800000 un milione di
persone presentano i segni iniziali di
DMS, con circa 100000 nuovi casi
all’anno. L’incidenza aumenta con l’età:
1% oltre i 50 anni, 5% oltre i 75 anni, 13 %
oltre gli 85 anni.
La DMS è dovuta all’accentuazione ed
accelerazione dei fisiologici processi
dell’invecchiamento della retina,
in
particolare a carico dell’epitelio pigmentario retinico e della membrana di Bruch.
Distinguiamo varie forme:
-
Forma precoce, caratterizzata dalla presenza di drusen ovvero depositi nell’epitelio
pigmentato;
Forma tardiva, distinta in una secca o atrofica (80-85%) e una forma umida o
neovascolare (15-20%). La forma secca ha un andamento più lento al contrario
della forma umida, che presenta un tasso di peggior manto maggiore.
128
Oftalmologia
La diagnosi morfologica si avvale di biomicroscopia fotografica, auto fluorescenza,
angiografia con fluoresceina, OCT. Per quanto riguarda la biomicroscopia fotografica, con
la metodica stereografica è possibile seguire l’evoluzione delle principali alterazioni della
DMS: drusen, difetti dell’EPR, neovascolarizzazioni, edema, essudati, distacco dell’EPR e
neuro epitelio, emorragie. La FAG e IGC effettuate con metodica dinamica definiscono la
sede (extra, iuxta e sub-foveale) e la natura dei neovasi (la forma coroideale è la forma
classica e/o occulta). La tomografia a coerenza ottica evidenzia le caratteristiche
istopatologiche della lesione ed è utile per quantificare l’entità del distacco (EPR o
neurosensoriale) e dell’edema maculare. La risoluzione degli ultimi strumento è di circa 7
micron. L’OCT è un esame semplice, rapido, affidabile, sensibile, riproducibile e non
invasivo.
La diagnosi funzionale si avvale dell’accertamento dell’acuità visiva, perimetria centrale,
perimetria del fundus, griglia di Amsler, sensibilità al contrasto. La terapia può essere
medica, laser oppure chirurgica. Vi sono numerosissimi farmaci messi in commercio, ma
fondamentalmente la terapia è fatta con intravitreali, ovvero si iniettano, localmente, dei
farmaci anti-VEGF. Questi composti, alcune volte, riescono a fermare la
neovascolarizzazione che caratterizza le maculopatie. Nei casi vi sia un distacco di retina
si procede alla vitrectomia.
Retinite pigmentosa
La
retinite
pigmentosa
rappresenta un gruppo di affezioni
che hanno in comune un
processo degenerativo evolutivo,
geneticamente determinato che
causa una scarsa efficienza del
recettore retinico. La prevalenza è
di circa 1:5000 e può verificarsi
come alterazione sporadica, AD,
AR o X-linked. Questo processo
di atrofia è completamente
irreversibile.
Inizialmente viene colpito il
sistema dei bastoncelli con una
successiva degenerazione dei
coni. Il processo abiotrofico si localizza, inizialmente, a livello del retina periferica. La
distruzione dell’epitelio pigmentato e di altre strutture, determina l’accumulo di foci di
pigmento, che come macchie, si spandono sulla porzione periferica della retina. Questo
caratteristico disegno da il nome di “pigmentosa” a questo processo degenerativo. La RP
si può presentare in numerose varianti cliniche differenti per parametri morfologici e
funzionali.
129
Oftalmologia
I sintomi compaiono intorno alla terza decade di vita. Inizia con una perdita progressiva
della visione notturna o nictalopia e del campo visivo periferico, in molti casi vi è una
perdita dell’acutezza visiva, che può condurre all’ipovisione e progredire fino alla cecità.
Alla fluoro angiografia, la retina si presenta con attenuazione dei vasi sanguigni retinici,
pigmentazione retinica a forma di spicole ossee e pallore del disco ottico.
Gli esami strumentali principali sono ERG, adattometria al buio e analisi del campo visivo.
La prognosi a lungo termine è sfavorevole per via del coinvolgimento della fovea centrale.
Se istituita precocemente, la somministrazione di vitamina A può ritardare la progressione
della malattia.
Distacco di retina
Il distacco di retina è la separazione della retina sensoriale dall’epitelio pigmentato retinico.
Grossomodo, la formazione di una crepa nell’epitelio retinico, determina la fuoriuscita di
liquido che si accumula tra la parte pigmentata e la parte neurosensoriale, detrminandone
il distacco. Può essere primario, o regmatogeno, o secondario. Il secondario, a sua
volta si divide in trazionale, essudativo e solido. Nella stragrande maggioranza dei casi, il
distacco è di natura regmatogena, la cui causa non è identificabile.
Il distacco regmatogeno è caratterizzato da rottura retinica attraverso la quale il liquido
sottoretinico, derivato dal gel vitreale liquefatto (sinchitico) si incunea nello spazio
sottoretinico. Il distacco secondario-trazionale è dovuto alla contrazione di una o più
membrane vitreo-retiniche: la retina neurosensoriale viene tirata e staccata dall’epitelio
pigmentato retinico (retinopatia diabetica, occlusioni vascolari retiniche, retinopatia del
prematuro, traumi). Il distacco secondario-essudativo è dovuto ad un epitelio retinico
alterato, per via di processi infiammatori, e permette al liquido sotto-retinico, derivato dal
corio capillare, di arrivare nello spazio sotto-retinico. La forma secondaria-solida è
dovuta alla presenza di neoplasie.
Una forma di distacco retinico iatrogeno è dato dall’utilizzo eccessivo del laser: il suo uso
scorretto può determinare dei cleft, delle crepe nell’ambito dell’epitelio, che fungono da
porta di entrata per i liquidi, che
accumulandosi determinano il
distacco.
Le rotture retiniche (rotture o
fori)
sono causate
dalla
combinazione di trazioni vitreoretiniche
e
degenerazioni
predisponenti situate nella
periferia retinica. Le rotture
sono causate da trazioni vitreoretiniche dinamiche, mentre i
fori sono dovuti all’atrofia della
130
Oftalmologia
retina neurosensoriale e sono meno pericolosi delle rotture. Un possibile ruolo è quello
della miopia, dove si verifica un aumento del diametro antero-posteriore.
Tra i fattori predisponenti vi sono:
-
Afachia o pseudofachia, in particolare se è necessaria una capsulotomia posteriore
laser;
Distacco di retina nell’occhio contro-laterale;
Familiarità;
Miopia elevata;
Malattie sistemiche, come la S. di Marfan.
I sintomi sono:
-
Miodesopsie, ovvero opacità corneali mobili;
Fotopsie, ovvero flash di luce. Se vi è anche miodesopsie ciò significa che vi è
qualcosa che non va a livello della periferia retinica;
Difetto del campo visivi, con effetto tenda scura, ciò significa che c’è sicuramente
una parte della retina che si è sollevata;
Riduzione dell’acuità visiva se vi è il coinvolgimento maculare.
La profilassi delle aree di degenerazione si effettua con la fotocoagulazione laser. La
terapia del distacco di retina consiste nella fotocoagulazione laser della lacerazione. Se
c’è già distacco, la laserterapia è inutile. Possiamo distinguere le modalità di intervento in
quelle ab esterno e in quelle ab interno. Le metodiche ab esterno comprendono il
piomaggio e/o cerchiaggio, che consiste nel chiudere la rottura retinica con l’apposizione
dell’epitelio pigmentato retinico alla retina, allentamento delle trazioni vitreo-retiniche e il
materiale applicato viene suturato a diretto contatto con la sclera. Quelle ab interno, sono
la vitrectomia via pars plana che consiste nell’escissione della membrana ialoide
posteriore, rilascio delle trazioni vitreo-retiniche con escissione delle membrane
epiretiniche, manipolazione e riaccollamento retinico, creazione di uno spazio all’interno
della cavità vitreale.
Tumori retinici
Tra i tumori retinici, ricordiamo soprattutto il retinoblastoma, molto frequente nel bambino
già trattato precedentemente. Nell’adulto, invece, il tumore più frequente è il melanoma,
che da un distacco di retina secondario. In questo caso il trattamento è in relazione alle
dimensioni della massa tumorale.
131
Oftalmologia
IL GLAUCOMA
Il glaucoma è una malattia sociale, frequente soprattutto dopo i 40 anni. A partire da
questa età in tutti in i soggetti dovrebbe essere controllata la pressione oculare perché il
glaucoma è una malattia progressiva, invalidante e se non è curata porta
progressivamente a cecità.
Il glaucoma è una malattia degenerativa della testa del nervo ottico, generalmente
secondaria ad aumento della pressione intraoculare, caratterizzata da escavazione
della papilla ottica con atrofia delle fibre nervose e difetti caratteristici del campo
visivo.
C’è un danno del nervo ottico con difetti del campo visivo. I meccanismi patogenetici non
sempre sono legati ad un aumento della pressione oculare: cioè esistono i borderline
ocular hypertension o i low intraocular pressure, i glaucomi a bassa pressione. Quindi
ci sono numerosissimi quadri sintomatologici: per via del danno sulle fibre papillari del
nervo ottico il paziente non riesce a vedere più sui lati (viene alterata la visione
periferica) ed è come se vedesse attraverso un canale (visione a tunnel).
La pressione oculare è dovuta al contenuto del bulbo oculare, all’elasticità della parete
sclerale, all’idrodinamica oculare. La pressione infatti mantiene appropriate le dimensioni e
la forma del bulbo oculare, previene alterazioni dei tessuti perivascolari e soprattutto
mantiene un trofismo e una trasparenza di tutti i tessuti oculari.
L’umor acqueo è formato a livello dei processi ciliari, mediante un processo di
ultrafiltrazione capillare viene rilasciato sia in camera posteriore (attraverso il foro
pupillare) sia in camera anteriore (sia attraverso una via uveo-sclerale sia attraverso un
sistema trabecolare). La struttura che contiene i processi ciliari, il sistema trabecolare,
tutta questa zona fra la cornea e la radice dell'iride, si chiama angolo camerulare ed è la
zona dove avviene il processo di ultrafiltrazione. Attraverso questa fenestratura dei vasi
abbiamo il processo di ultrafiltrazione, il tutto viene mantenuto attraverso la pressione
idrostatica. Questo processo serve per nutrire il cristallino, per nutrire la camera anteriore
e mantenerla beante, per arrivare sulla cornea. Il deflusso si ha sia attraverso il
trabecolato sia attraverso il sistema uveo-sclerale.
Se noi abbiamo un ostacolo a questo processo di riassorbimento o abbiamo una
iperproduzione di umor acqueo vediamo un aumento della pressione intraoculare. In caso
di ipertensione oculare dobbiamo misurare la pressione dell’occhio attraverso la lampada
a fessura e il tonometro ad applanazione. Col tonometro ad applanazione la misurazione
della pressione oculare viene fatta toccando la superficie oculare con lo strumento. Previa
instillazione di un anestetico locale e di fluoresceina, una parte del tonometro viene portata
in avanti nel globo oculare fino a toccare l’apice della cornea. Vengono fuori 2 semicerchi
che devono essere tenuti a contatto; quando sono tenuti a contatto perfettamente si legge
su una scala graduata il valore della pressione.
132
Oftalmologia
FONTI DI ERRORE DEL TONOMETRO DI GOLDMANN
•
Metodo (eccesso di fluoresceina, prolungato contatto)
•
Taratura dello strumento
•
Spessore corneale
Una cornea più spessa o più sottile rispetto alla media può alterare l’attendibilità della
misurazione
Cornea + spessa Sovrastima della IOP
Cornea + sottile Sottostima della IOP
Spessore corneale 900µm
IOP manometrica: 11mmHg
IOP Goldmann:
30-40 mmHg
TONOMETRO DI GOLDMANN
CURVA TONOMETRICA
Legge di Imbert-Fick
20
P=F/A
19
P= pressione
18
F= forza
17
IOP
16
A= area applanata
15
14
09:00
11:00
13:00
15:00
17:00
Nel bambino la pressione normale varia a seconda dell’età, per esempio oscilla tra gli 8 e i
15 mmHg; con la crescita aumenta fino ad arrivare ai 17-18 mmHg. Se la pressione
supera i 20 mmHg si parla di ipertensione oculare, non si parla ancora di glaucoma! Un
range normale di pressione va all’incirca dai 12 ai 21 mmHg; tenete presente che questa
pressione ha delle variazioni circadiane: in genere è più alta al mattino e un po’ più bassa
la sera. Spesso in un pz si vanno a valutare le variazioni di pressione nella giornata. La
pressione intraoculare viene presa in considerazione come fattore di rischio e non come
requisito diagnostico.
Il termine “glaucoma” definisce genericamente molti stati di malattia:
133
Oftalmologia
-
Glaucoma congenito;
Glaucoma primario: ad angolo aperto (cronico semplice), ad angolo stretto, da
chiusura d’angolo;
Glaucoma secondario: pigmentario, pseudo-esfoliativo, da cortisone, ecc….
Si parla di glaucoma quando questi valori pressori elevati danneggiano le fibre del nervo
ottico. Le fibre del nervo ottico, che sono formate dagli assoni delle cellule ganglionari,
sono circa 1 milione. L’aumento della pressione dell’occhio ha un effetto diretto sulle fibre
del nervo ottico, determinandone la distruzione irreversibile.
Nella patogenesi del glaucoma ci sono 2 teorie:
1. Secondo la teoria meccanica l’aumento della pressione crea una deformazione
della lamina fibrosa dove passano le fibre del nervo ottico. L’insulto fisico provocato
dai valori pressori oculari aumentati è responsabile diretto del danneggiamento
tissutale indipendentemente da una componente vasogenica, generalmente si tratta
di un processo di apoptosi;
2. Secondo la teoria vascolare, l’aumento della IOP interferisce con l’apporto ematico
al livello del nervo ottico, ma solo in caso di IOP particolarmente elevata o quando
altri fattori interferiscono con l’autoregolazione locale (iper-ipotensione, viscosità
ematica, fumo).
Nella patogenesi del glaucoma le due teorie coesistono perché il glaucoma è sicuramente
un problema legato alla pressione oculare, però è anche una malattia vascolare.
Fondamentalmente il glaucoma è una malattia vascolare in cui l’ischemia, unita ad un
danno diretto delle cellule ganglionari per l’aumento della pressione, determina un
processo di apoptosi. Ecco perché la terapia cerca non solo di abbassare la pressione ma
anche di aumentare l’irrorazione della testa del nervo ottico. Infatti i soggetti con glaucoma
sono quasi tutti ipotesi, non ipertesi!
Diverse condizioni oculari possono condurre allo specifico quadro patologico anatomofunzionale tipico del glaucoma. L’esame clinico è quindi fondamentale per poter
riconoscere i segni caratteristici del danno glaucomatoso e per riconoscere il particolare
meccanismo che lo ha generato. Clinicamente, si valutano:
-
Fattori di rischio attraverso l’anamnesi;
IOP con tonometria;
Angolo camerulare con la gonioscopia;
Esame del segmento anteriore con la biomicroscopia;
Anatomia del nervo ottico con l’oftalmoscopia;
Funzione del nervo ottico son esame del campo visivo ed esami elettrofunzionali.
Il glaucoma è diagnosticato con l’esame del fondo oculare, con l’esame della papilla del
nervo ottico e con l’esame del campo visivo. Quando fate l’esame del fondo oculare e
vedete il nervo ottico, potete notare un’escavazione che è dovuta all’emergenza dalle 2
parti della retina delle fibre ganglionari. Quando le fibre del nervo ottico sono minori
134
Oftalmologia
(perché distrutte dal processo glaucomatoso) aumenta l’escavazione (quindi l’aumentata
escavazione del nervo ottico è un segno del glaucoma!). C’è un rapporto cup/disk (cioè
disco e escavazione) maggiore, segno del danno apoptotico all’interno delle fibre e delle
cellule ganglionari. Quando c’è un aumento dell’escavazione parte delle cellule sono state
perse, quindi già c’è un danno di notevole entità.
Papilla normale
Glaucoma
C’è una notevole differenza tra la papilla ottica normale e la papilla ottica glaucomatosa.
Nel glaucoma abbiamo un danno del campo visivo, per cui il soggetto può avere anche
un’acuità visiva centrale perfetta (vede benissimo) però ha un campo visivo
completamente ristretto perché c’è una capacità visiva spaziale nettamente alterata. Il
campo visivo è la porzione di spazio che noi vediamo quando uno o entrambi gli occhi
guardano un punto fisso, un soggetto normale ha un’apertura in alto di 60° e in basso di
65°. L’esame del CV saggia lo stato funzionale e quindi la presenza o meno di una
normale sensibilità retinica. Il glaucoma produce delle alterazioni caratteristiche ma non
patognomoniche del campo visivo.
La perimetria è l’esame del campo visivo, è lo studio topografico della sensibilità luminosa
e quindi permette di evidenziare zone che presentano un deficit di tale sensibilità. Il
soggetto è posto davanti ad un apparecchio, si chiude un occhio, dopo di che arrivano
impulsi da varie parti, quando il pz vede l’impulso preme un pulsantino e la macchina crea
una mappa del campo visivo.
Il campo visivo ci fa vedere la proiezione del nervo ottico, vedete la parte cieca dove non
c’è visione; l’esame evidenzia tutte le soglie di sensibilità e ci dice anche i falsi positivi e i
falsi negativi. In genere c’è una diminuzione di tutta la sensibilità del campo visivo,
instabilità e scotomi. Quando il glaucoma non si è fermato vi è una progressione del
danno; si ha la perdita di zone di sensibilità luminosa (dati scuri all’esame del campo
visivo), vi sono zone di sensibilità medie (dati grigi) e zone di sensibilità visibili (zone
bianche). La situazione progressivamente va avanti fino a conservare delle zone di
sensibilità solo in alcuni punti.
Queste alterazioni sono visibili solo quando un certo numero di assoni ha cessato di
funzionare e quindi inizia tutta la corsa per cercare di ridurre il danno. C’è chi dà terapie
anche con pressioni di 20-21mmHg e c’è chi invece cerca di capire se il soggetto può
135
Oftalmologia
sviluppare un glaucoma. In linea generale, un soggetto con una pressione di 20 mmHg
può presentare un nervo ottico normale (il nervo ottico diventa molto escavato solo
quando la situazione è avanti) ed un campo visivo non alterato (il campo visivo diventa
alterato solo quando il 30% delle cellule ganglionari sono alterate); allora fate l’esame
OCT delle fibre del nervo ottico o l’HRT, cioè una registrazione elettrofisiologica delle
cellule ganglionari specifiche di un punto, che fanno vedere se il soggetto ha la
predisposizione per il glaucoma. Se esistono indicazioni si dà la terapia, altrimenti si
aspetta per vedere come evolve la situazione.
Abbiamo un glaucoma congenito, un glaucoma infantile (2 anni), una glaucoma
giovanile, un glaucoma dell’adulto, che insorge dopo i 35 anni. Il glaucoma è
sicuramente una malattia multifattoriale però sicuramente ha anche una familiarità, quindi
chi in famiglia ha parenti con glaucoma deve essere sottoposto a programmi di screening.
La classificazione del glaucoma è una classificazione di tipo periscopico: cioè, dopo avere
fatto la perimetria e tutti gli accertamenti, si mette una lente di Goldman sopra l’occhio e si
vede l’angolo camerulare. Esistono glaucomi ad angolo aperto in cui si riscontrano tutte
e le strutture angolari. In questo caso si verifica un aumento della IOP senza alterazione
delle strutture di drenaggio dell’umor acqueo. Nel glaucoma ad angolo chiuso vi è un
blocco fisico al deflusso. Queste forme sono dovute a cause differenti e vengono trattate in
maniera differente. Si va a vedere l’angolo irido-corneale e si va a vedere se è aperto o
chiuso. Quando l’angolo è più stretto, il liquido che si forma all’interno dell’occhio non trova
una perfetta via di uscita e questo può causare un glaucoma acuto, poiché è talmente
piccolo lo spazio che il liquido che c’è all’interno non trova una via di uscita e questo crea
ipertensione oculare.
Il glaucoma congenito in genere si manifesta alla nascita, può essere primario o legato
ad altre anomalie; è molto raro e presenta un certo tasso di familiarità. Il glaucoma
primario è dovuto ad un difetto di sviluppo dell’angolo che viene ad essere chiuso perché
c’è la persistenza di tessuto mesodermico.
Il glaucoma dell’adulto è quasi sempre bilaterale e ad angolo aperto, il soggetto di solito
non ha nessun fastidio, nessuna sintomatologia. La diagnosi viene fatta in maniera
casuale durante una visita oculistica di screening e la malattia viene riscontrata
generalmente quando i difetti sono già avanzati. In alcuni casi il pz avverte la presenza
del difetto quando fa una manovra con la macchina e non riesce a vedere bene o quando
va in autostrada e la sua visione periferica non è più la stessa. È una malattia
silenziosissima, asintomatica fino allo stadio pre-terminale.
La prevalenza aumenta con l’età (>40a prevalenza 4 –10 volte maggiore). Il glaucoma
porta a cecità nel 15% dei casi; questa cecità per abiotrofia è irreversibile ed insensibile a
qualsiasi tipo di terapia. Esiste anche una predisposizione genetica: sono stati evidenziati
dei loci sul braccio corto del cromosoma 16 che codificano per una particolare proteina
strutturale evidenziata a livello della testa del nervo ottico. In alcuni casi questa proteina è
mutata.
136
Oftalmologia
FATTORI DI RISCHIO
Demografici
Genetici
Età
Sesso
Oculari
Risultati contrastanti emergono dai diversi
trials
Non sembra essere un importante fattore di
rischio per il POAG
Razza
Pressione intraoculare
La razza nera è maggiormente a rischio: Gli studi clinici hanno dimostrato che la IOP
africani, afro-americani, afro-caraibici.
non è un requisito indispensabile per la
diagnosi
(definizione)
di
POAG
ma
Prevalenza diversa a seconda delle rappresenta il principale fattore di rischio
popolazioni esaminate
Esiste anche una correlazione positiva tra
colore della pelle e valori di IOP.
Sistemici
Papilla
Diabete
Miopia (importante fattore di rischio!!!)
Per un’aumentata IOP?
Per un’aumentata vulnerabilità della papilla?
Ipertensione sistemica
Ipermetropia
Nel glaucoma ad angolo chiuso abbiamo un vero e proprio blocco al deflusso dell’umor
acqueo e quindi un aumento improvviso della pressione oculare. I soggetti molto
ipermetropi, con camera anteriore molto più bassa, hanno un ostacolo al deflusso
dell’umor acqueo, aumenta la pressione nella camera posteriore, la radice dell’iride si
arcua sempre di più, si ha un restringimento dell’angolo e quindi abbiamo una
sintomatologia con dolore improvviso lancinante, pressione oculare elevatissima, edema
della cornea, iperemia, midriasi e il soggetto non vede più. Si ha un brusco calo del visus,
dolore, nausea, vomito. Questa è una delle pochissime urgenze dell’oculistica perché in
questi casi va fatta una terapia immediata mirante a ridurre la pressione oculare con degli
inibitori dell’anidrasi carbonica. Fatto questo l’unica terapia efficace- a parte quella
chirurgica- è l’iridotomia laser: Con un particolare laser si fa un buco nell’iride in modo
che il liquido trova subito un’altra via di uscita.
137
Oftalmologia
GLAUCOMA AD ANGOLO CHIUSO
•
Ostruzione al deflusso dell’acqueo secondaria alla chiusura dell’angolo da parte
dell’iride periferica
•
Occhi anatomicamente predisposti
•
Spesso bilaterale
•
Femmine: maschi 4:1
•
Ereditarietà
•
Fattori anatomici predisponenti:
•
•
Dimensioni del cristallino
•
Ridotto diametro corneale
•
CA di profondità ridotta
Classificazione
•
Latente
•
Intermittente (subacuto)
•
Acuto
Nel glaucoma ad angolo aperto si ha midriasi, diminuzione della camera anteriore,
iperemia, dolore, nausea, vomito ecc. Vi è differenza tra glaucoma acuto e glaucoma
cronico semplice. In caso di attacco acuto di glaucoma c’è atrofia dei settori dell’iride (si
formano zone bianche).
ATTACCO ACUTO DI GLAUCOMA
•
Emergenza
•
Acuto o graduale
•
Occhio rosso
•
Dolore (nausea, vomito)
•
Visione offuscata
•
Passaggio luce-buio
•
CA di profondità ridotta, media-midriasi
138
Oftalmologia
•
Contatto iride-lente
•
Iride spinta in avanti
•
Bulbo di consistenza “lignea”
Terapia
•
Medica (riduzione della secrezione di acqueo)
•
Acetazolamide 250-500 mg ev
•
Acetazolamide os 250 mg x4/die
•
Timololo 0.5% 1 gtt
•
Steroidi topici (q 15-30 min per 4 dosi)
Se IOP non decresce:
•
Mannitolo 1-2 g/kg al 20% ev in 30-40 minuti
•
Chirurgica (facomorfico)
•
Iridotomia laser o iridectomia periferica
L’Intervento di iridectomia, l’iride viene tagliata e la pupilla rimane in media-midriasi.
La terapia è medica, para-chirurgica, chirurgica o- nei casi di glaucoma scompensati- si
effettua una distruzione dei corpi ciliari (serve solo per diminuire il dolore). La terapia
medica prevede la somministrazione di farmaci per via sistemica o ad uso topico. I
farmaci attualmente disponibili per il glaucoma agiscono prevalentemente sulla IOP
riducendo la produzione di umor acqueo e aumentandone il deflusso. Alcuni di questi
farmaci danno iperpigmentazione, altri fanno crescere le ciglia (infatti si è pensato testare
la loro efficacia nel trattamento dell’alopecia).
TERAPIA TOPICA
β-Bloccanti:
•
Agiscono a livello dei recettori β1-β2
•
↓ produzione umore acqueo da parte dell’epitelio
ciliare.
Effetti Collaterali:
•
Timololo β1-β2.
•
Betaxololo β1 selet.
•
Carteololo β1-β2.
139
Oftalmologia
•
↓ Freq. contraz. Cardiaca.
•
↓ Press. Art. sistemica.
•
↑ Resist. Respiratoria.
•
↓ Press. Perfusione della papilla
•
effetto vasocostrittore β2.
Colinomimetici:
•
Agiscono su recettori muscarinici post
sinaptici, (azione diretta).
•
Permettono la contraz. del muscolo ciliare
stirando il trabecolato ↑ il deflusso di
Umore Acqueo.
•
Inoltre agiscono sulle cellule endoteliali del
sistema di deflusso.
•
Levobunololo β1-β2.
•
Metilpranololo β1-β2
•
Pilocarpina
•
Carbacolo
•
Clonidina.
•
Apraclonidina.
•
Brimonidina (Azione
neuroprotettiva).
•
Acetazolamide
•
Dorzolamide
Effetti collaterali:
•
Miosi.
•
Accomodazione.
Farmaci Adrenergici ad azione α2 agonisti:
•
↑ deflusso umore A.
•
↓ produzione umore A.
Effetti Collaterali:
•
↑ Eff. Allergici
•
congiuntiviti.
Inibitori Anidrasi Carbonica:
•
Blocco enzima Anidrasi Carbonica
•
partecipa ai processi di secrezione attiva a livello
ciliare.
Analoghi delle Prostaglandine:
140
Oftalmologia
•
↑Deflusso Uveo- sclerale.
•
↑Deflusso trabecolare.
•
Latanoprost 0,005%
•
Bimatroprost 0,03%
Effetti collaterali:
•
Cambiamento colore irideo
•
Congiuntiviti
(15% dei pz.)
La terapia di prima scelta ideale per il glaucoma dovrebbe:
Ridurre efficacemente la IOP;
Essere semplice da utilizzarsi (Compliance);
Essere privo di effetti collaterali oculari e sistemici;
Garantire la Neuroprotezione.
Attualmente nessun farmaco in commercio soddisfa pienamente i requisiti di farmaco
ideale, anche se alcuni farmaci più recenti sembrano soddisfare la maggior parte di questi
criteri.
L’intervento chirurgico nel glaucoma congenito è la goniotomia: c’è una persistenza del
tessuto mesodermico, si va con un bisturi e si taglia. Nel glaucoma acuto si fa la terapia
medica, l’iridotomia laser o l’iridectomia chirurgica. Nel glaucoma ad angolo aperto si
dà la terapia medica, ma la pressione oculare continua ad essere elevata, a dare danni del
campo visivo (che progrediscono), c’è un aumento dell’escavazione. Nonostante la terapia
medica la malattia va avanti, allora si può provvedere ad una terapia parachirurgica o ad
una terapia chirurgica. La terapia parachirurgica ricorre al laser e agli interventi di
trabeculoplastica: si mandano degli spot particolari nell’angolo camerulare. Questi spot
allargano le maglie del trabecolato dove passa l’umor acqueo e in questa maniera il liquido
all’interno dell’occhio circola meglio: circolando meglio la pressione dell’occhio si abbassa.
Rifate il campo visivo e notate che la situazione si è stabilizzata. Se la situazione non si
stabilizza va fatto l’intervento chirurgico; quello più usato è la trabeculectomia: attraverso
un microscopio si va sul trabecolato e se ne elimina una parte in modo tale che l’umor
acqueo trova un’altra via di uscita, sopra la sclera; l’intervento viene fatto in alto. La
pressione si abbassa, il deficit del campo visivo migliora addirittura, altre volte invece
rimane stabile. Se la trabeculectomia non ha funzionato si ricorre ad altri tipi di intervento.
Nei casi in cui il glaucoma va avanti e il soggetto perde l’occhio c’è anche dolore, quindi si
può fare un trattamento di distruzione dei corpi ciliari attraverso il freddo o l’acqua, in
modo non da salvaguardare la vista, ma in modo da ridurre il dolore. Si inetta il disco
elastico (costituito da acido ialuronico) in camera anteriore in modo da mantenerla
profonda. Poi si apre la congiuntiva, si misura dove andare e si fa uno sportello sclerale e
alla fine si arriva nell’angolo camerulare, si fa ad esempio una trabeculotomia e poi si fa la
trabeculectomia. Si fa una piccola iridotomia poi si sutura lo sportello sclerale e in questa
maniera il liquido in eccesso trova un’altra via di uscita (trabeculectomia).
141
Oftalmologia
ELEMENTI DI NEUROFTALMOLOGIA
La neuroftalmologia è quella sub-specialità dell’oftalmologia che si occupa delle patologie
delle vie ottiche, dell’orbita e del sistema nervoso centrale e periferico che hanno un
impatto sulla funzione visiva. Questa è una branca a cavallo tra la neurologia e
l’oftalmologia.
I sintomi tipici di un paziente neuroftalmologico sono:
-
Disturbi visivi, non dovuto a quelle condizioni cliniche che fino ad ora abbiamo
esaminato;
Perdita della vista;
Diplopia, ovvero visione doppia;
Anisocoria, ovvero una differenza del diametro tra le due pupille;
Esoftalmo;
Cefalea;
Spasmi facciali e palpebrali.
Vi sono tutta una serie di patologie che possono determinare questi disturbi, elencati nelle
tabelle sottostanti.
PRINCIPALI PATOLOGIE
Tumori che colpiscono la visione
Blefarospasmi
Spasmi emifacciali
Miastenia gravis
Disordini della motilità oculare (incluso
paralisi nervi cranici)
Tireopatie
Neuropatie ottiche ereditarie
Ovviamente, dato un così vasto corteo di patologie, molto eterogenei saranno anche i
principali esami diagnostici utilizzati ed elencati nella tabella successiva.
142
Oftalmologia
PRINCIPALI ESAMI DIAGNOSTICI
Esame del fundus oculi / pupille
Campimetria
RMN
TAC
Ecografia orbitaria
Ematochimica
Elettrofisiologia (ERG, EOG, PEV)
Angiografia cerebrale
Doppler carotidi
Questo gruppo di patologie, richiede una buona conoscenza, una buona capacità a
districarsi in situazione complesse, che molto spesso coinvolgono i SNC. Allo stesso
modo, occorre una perfetta conoscenza ed abilità nel sapere interpretare i risultati che
possono essere ottenuti dalle varie metodiche di indagine.
Neuriti ottiche
Le neuriti ottiche sono
infiammazioni
acute/subacute del nervo
ottico,
che
possono
essere dovute o a
malattie demielinizzanti,
come la sclerosi multipla,
oppure di natura infettiva
o parainfettiva, come
infezioni da HZV, luetica,
post-immunizzazione.
I principali sintomi sono:
- Discromatopsia,
ovvero anomalie della
-
percezione dei colori;
Dolore ai movimenti del bulbo;
Difetto pupillare afferente;
Riduzione dell’acuità visiva.
Il segno principale è un deficit campi metrico prevalentemente centrale e centro cecale. Le
forme più gravi si trattano con boli di prednisone.
143
Oftalmologia
A seconda di dove sia localizzato il processo infiammatorio, vi saranno differenti forme di
neuriti ottiche. Nelle neuriti ottiche retrobulbari, la papilla è normale e la diagnosi di
effettua solo con il neuro-imaging, nelle papilliti si osserva edema del disco ed eventuali
emorragie a fiamma peripapillari, nelle neuroretiniti vi saranno i quadri caratteristici della
papillite più la presenza di una stella maculare.
Per quanto riguarda la terapia, il trattamento è volto a risolvere, se è possibile, la
situazione che ha determinato la neurite ottica.
Neuropatia ottica ischemica anteriore o NOIA
Frequentissima sopra i 70 anni, questa è un infarto della testa del nervo ottico dovuto
all’occlusione delle arterie ciliari posteriori brevi. La NOIA può essere dovuta a tutta una
serie di patologie. La NOIA artritica è una sequela dell’arterite di Horton. In questa arterite
si associa spesso un occlusione dell’arteria cilio-retinica. Si tratta di un’emergenza
oculistica, e va trattata con la somministrazione di boli di steroidi per prevenire
l’interessamento controlaterale.
La NOIA non artritica è un quadro che è associato ad una serie di fattori di rischio quali:
Ipertensione, diabete, ipercolesterolemia, anticorpi anti-cardiolipina, improvviso evento
ipotensivo (ex eccessiva terapia antiipertensiva somministrata la sera), chirurgia oculare,
emicrania angiospastica.
Il sintomo principale nelle NOIA è la perdita visiva improvvisa monolaterale, soprattutto
al risveglio. Il difetto campi metrico, generalmente emianopsia inferiore, è più costante
rispetto alla riduzione dell’acuità visiva, che può essere anche lieve. Spesso viene
coinvolto successivamente anche l’altro occhio.
Papilledema da ipertensione endocranica
Questi si può presentare con
quadri di pseudotumor cerebri o
dovuto a neoplasie/emorragie
intracraniche. Il papilledema
non
è
altro
che
un
rigonfiamento
del
nervo
ottico,evidenziabile anche a
livello della papilla, con un
aumento della trama vascolare.
Tale quadro può essere dovuto
o ad una lesione occupante
spazio
oppure
ad
una
situazione di pseutumor cerebri,
altrimenti detta ipertensione
intracranica idiopatica. Questa
144
Oftalmologia
colpisce soprattutto soggetti giovani che presentano ipertensione idiopatica endocranica
non riconducibile ad alcuna alterazione organica, quindi l’imaging è negativo. I principali
sintomi sono cefalea, ronzii, diplopia e possibile paralisi del VI paio dei nervi cranici.
Distinguiamo una serie di stadi o fasi:
-
Fase precoce: caratterizzata da iperemia e margini sfumati della papilla, con acuità
visiva normale;
Fase conclamata: elevazione del disco, emorragie a fiamma, essudati cotonosi,
tortuosità vascolare e l’acuità visiva è generalmente ridotta;
Fase cronicizzata: disco a tappo di champagne, assenti essudati ed emorragie con
acuità visiva ridotta;
Fase atrofica: con disco pallido, grigio sporco, margini lievemente sfumati e grave
ipovisus.
Anche qui, il trattamento dipende dalla causa.
Sindrome di Claude-Bernard-Horner
Questa
sindrome
è
caratterizzata da una paralisi
oculo-simpatica che può
essere dovuta a svariate
cause. Il riflesso della
midriasi è mediato dal
sistema simpatico e consiste
in un aumento del diametro
pupillare consensuale, cioè
avviene
contemporaneamente nelle
due pupille, a prescindere da
quale sia partito lo stimolo
che ha innescato il riflesso.
La paralisi del simpatico
determina una iperattività del
parasimpatico che induce
miosi. Tutta una serie di
patologie, localizzate a più
livelli possono determinare
una paralisi del simpatico
oculare, dando un quadro di
miosi, ptosi palpebrale ed
enoftalmo. A secondo del
neurone della via che è coinvolto nel processo patologico, distinguiamo le seguenti cause:
145
Oftalmologia
-
Centrale o del I neurone: tumori cerebrali e del midollo spinale, siringomielia
ovvero presenza di una cavità nel midollo spinale;
Pregangliare o del II neurone: tumore di Pancoast, lesioni del collo, aneurismi
aortici e carotidei;
Postgangliare o del III neurone: dissezione della carotide interna, otite media,
patologia del seno cavernoso, tumori del nasofaringe e cefalea a grappolo.
Patologia chiasmatica
Il chiasma ottico può essere interessato da tutta una serie di situazioni cliniche che ne
determinano una sua alterazione. L’interessamento del chiasma ottico in numerose
patologie è dovuto soprattutto all’esiguo spazio che è presente a livello della regione sopra
sellare. La patologia chiasmatica può essere ricondotta alle seguenti situazioni
patologiche:
-
Tumori nel 25 % dei casi, come adenomi ipofisari, cranifaringiomi, meningiomi,
gliomi e metastasi di tumori sistemici;
Aneurismi;
Demielinizzazioni;
Vasculiti.
I tumori determinano sofferenza chiasmatica grazie ad un’azione di tipo compressivo e/o
infiltrativo e, a seconda delle alterazioni clinicamente manifeste, siamo in grado di risalire
alla neoplasia iniziale. I tumori determinano innanzitutto un’alterazione del campo visivo.
Gli adenomi ipofisari determinano una desaturazione dei colori nel campo visivo
monoculare secondo la linea verticale, emianopsia bitemporale che inizia superiormente,
atrofia ottica in caso di compressione cronica. I craniofaringiomi si caratterizzano per
emianopsia bitemporale che inizia inferiormente. I meningiomi che hanno origine a livello
del tubercolo della sella determinano scotoma centrale ipsilaterale con scotoma temporale
superiore controlaterale, tale fenomeno prende il nome di scotoma giunzionale.
In questi casi, il sospetto si pone a seguito di alterazioni del campo visivo, con presenza di
emianopsia e presenza di scotomi. Si procede poi a tutto l’iter diagnostico, indagando il
campo oculare, effettuare un esame oftalmoscopico, indagare sulla presenza di altri segni
e sintomi. Nel caso in cui si sospetti una neoplasia che comprime il chiasma, bisogna
effettuare le varie metodiche di imaging e aggredire quanto prima possibile la massa,
questo perché una compressione cronica determina un’atrofia del nervo ottico.
Patologia del tratto ottico
La patologia del tratto ottico interessa quelle porzioni della via ottica, post o retrochiasmatica. Questo tipo di patologie si caratterizza per emianopsia omonima incongrua,
contro laterale al lato della lesione. In alcuni casi si osserva la pupilla emianopica di
Wernicke, in cui il riflesso pupillare è innescato solo se la luce colpisce la porzione di
146
Oftalmologia
retina, le cui irradiazioni, non siano coinvolte nella patologia del tratto ottico. In alcuni casi
vi è anche atrofia ottica “bow-tie”.
Patologie delle radiazioni ottiche
Il tratto ottico termina il suo percorso raggiungendo la corteccia visiva, localizzata a livello
del lobo occipitale, lungo i margini della scissura calcarina. Durante il suo percorso
nascono una serie di radiazioni, cioè una serie di fasci diretti in determinate aree della
corteccia. A seconda della radiazione colpita, si avranno delle alterazioni del campo visivo
caratteristiche:
-
Radiazione temporale o ansa del Meyer: quadrantopsia superiore omonima
contro laterale (pie in the sky);
Radiazione parietale anteriore: quadrantopsia inferiore omonima contro laterale
(pie in the floor);
Radiazione principale: emianopsia omonima completa.
Patologia della corteccia striata
A livello della corteccia visiva, i campi visivi periferici sono rappresentati anteriormente e
sono vascolarizzati dall’arteria cerebrale posteriore. Un problema a questo livello
determina emianopsia omonima congrua contro laterale con risparmio maculare. Infatti, la
visione maculare è rappresentata posteriormente, nella punta della corteccia ed è un
territorio vascolarizzato dall’arteria cerebrale media. Alterazioni in questa area
determinano difetto maculare omonimo congruo contro laterale.
Quindi, una serie di segni è in grado di indirizzare direttamente la diagnosi:
-
Lo scotoma centrale è da riferirsi ad una neurite ottica;
Una cecità monolaterale è da riferirsi ad una lesione completa del nervo ottico;
Emianopsia bitemporale è da riferirsi ad una lesione chiasmatica completa;
Una emianopsia nasale destra è da riferirsi ad una lesione perichiasmatica;
Una emianopsia omonima destra è da riferirsi ad una lesione completa del tratto
ottico sx o radiazione ottica sx;
Quadrantopsia superiore omonima destra è da riferirsi ad una lesione parziale
della radiazione ottica nel lobo temporale;
Quadrantopsia inferiore omonima destra è data da una lesione parziale della
radiazione ottica nel lobo parietale sinistro;
Emianopsia omonima destra con risparmio maculare ad una lesione calcarina.
Aneurismi del circolo del Willis
Il circolo del Willis è quel raccordo arterioso che mette in comunicazione il sistema delle
arterie vertebrali con quello delle carotidi interne. Il raccordo è possibile tramite la
147
Oftalmologia
presenza di rami arteriosi
definiti come comunicanti. Il
circolo si sviluppa intorno ad
un’area densamente popolata,
ed in uno spazio ristretto. E’
ovvio quindi che aneurismi
possono
comprimere
le
strutture adiacenti, e tra queste
il chiasma ottico.
la presenza di un aneurisma
determina:
-
- perdita
visiva
monolaterale
per
compressione della parte intracranica del nervo ottico da parte di un aneurisma
della carotide interna vicino all’origine dell’arteria oftalmica;
difetti del campo visivo nasale, per la presenza di aneurismi giganti in prossimità
dell’arteria oftalmica;
difetto campimetrico monoculare per un aneurisma che origina dalla carotide
interna vicino all’origine dell’arteria oftalmica;
difetto campimetrico nasale, per un aneurisma gigante della carotide interna,
vicino all’origine dell’arteria oftalmica. Può diventare binasale se il chiasma è spinto
controlateralmente contro la carotide interna dell’altro lato.
Neurotticopatia tossica e carenziale
Tali manifestazioni sono dovute a tutta una serie di composti, quali etanolo, metanolo,
tabacco, etambutolo, isoniazide, cloramfenicolo, digitale, piombo, mercurio, amiodarone,
chinino, metotrexato, carenza di vitamina B12, B1, B6, B2, acido folico e in corso di
anemia perniciosa. I grossi bevitori e fumatori, presentano un’ambliopia tossica molto
simile alla stessa situazione che si presenta nel glaucoma e le sostanze tossiche tendono
ad accumularsi principalmente a livello delle cellule gangliari della retina.
In queste forme viene ad essere inficiato il trasporto assonale ATP-dipendente, alterando
direttamente il metabolismo o l’apporto vascolare del tessuto nervoso. I principali segni e
sintomi sono discromatopsia, perdita della vista graduale bilaterale, scotoma centro cecale
ed atrofia ottica.
La terapia prevede innanzitutto l’eliminazione di fattori, se presenti, quali alcol, fumo,
farmaci unita alla somministrazione di vitamine del gruppo B.
148
Oftalmologia
PATOLOGIA DELLA MOTILITA’ OCULO-PALPEBRALE
Lo strabismo è una condizione clinica caratterizzata dal mancato allineamento degli assi
visivi dei due occhi sull’oggetto fissato. L’asse visivo è quella retta che unisce la foveola
retinica con la mira considerata. In condizioni normali i due assi visivi sono diretti verso un
unico punto nello spazio.
Gli strabismi possono essere:
-
concomitanti: l’angolo di deviazione è costante in tutte le direzioni dello sguardo;
incomitanti: l’angolo di deviazione varia a seconda della direzione dello sguardo.
Strabismo comitante
Lo strabismo comitante è tipico dell’età infantile e l’angolo di deviazione è lo stesso in tutte
le deviazioni dello sguardo. È rara la diplopia per via della soppressione dell’immagine.
Questo è un fenomeno pericoloso perché la dominanza di un solo occhio può generare
ambliopia.
In funzione dell’asse di derivazione
distinguiamo uno strabismo concomitante
orizzontale,
verticale
e
sindromi
alfabetiche. Lo strabismo concomitante
orizzontale, a sua volta di divide in:
- esotropia: quando gli assi visivi
sono convergenti e l’occhio deviato è diretto
più nasalmente, ovvero all’interno, rispetto
all’occhio fissante;
- exotropia: quando gli assi visivi
sono divergenti e l’occhio deviato è rivolto
temporalmente, ovvero verso l’esterno.
149
Oftalmologia
Lo strabismo concomitante verticale si divide in:
-
ipertropia: quando l’occhio deviato è diretto più in alto dell’occhio fissante;
ipotropia: quando l’occhio deviato è diretto più in basso dell’occhio fissante.
Gli strabismi orizzontali il cui angolo di deviazione si modifica quando lo sguardo è rivolto
in alto o in basso prendono il nome di sindromi alfabetiche. Nelle sindromi alfabetiche
distinguiamo:
-
-
sindrome in A: quella sindrome in cui gli assi visivi sono più convergenti nello
sguardo in alto e convergono di meno nello sguardo in basso. La variazione è
significativa quando esiste una differenza tra lo sguardo in alto e lo sguardo in
basso di almeno 10 pD (prisma diottrie);
sindrome in V: quella sindrome in cui gli assi visivi sono meno convergenti nello
sguardo in alto e convergono di più nello sguardo in basso. La variazione è
significativa quando esiste una differenza tra lo sguardo in alto e lo sguardo in
basso di almeno 15 pD.
Esotropia congenita
L’esotropia
congenita
colpisce l’1-2% dei nati a
termine e si presenta con
un angolo di deviazione
molto elevato, superiore a
30°. Si ha iperestensione
della
testa,
iperconvergenza
bioculare e fissazione
crociate,
ovvero
il
bambino
osserva
l’emispazio destro con
l’occhio
sinistro
e
l’emispazio sinistro con
l’occhio destro. La EEI si
presenta
con
pseudoparalisi bilaterale
dell’abducente, nistagmo
manifesto e/o latente, posizione anomala del capo, elevazione in adduzione e anomalie
refrattive.
Il trattamento prevede innanzitutto il bendaggio come preparazione all’intervento
chirurgico. Il bendaggio ha lo scopo di far esercitare l’occhio che è normalmente storto, la
cui visione è soppressa a livello centrale per evitare diplopia. Quindi, questi soggetti
presentano ambliopia e, per prevenire la diplopia, si benda l’occhio dominante. La
soppressione delle immagini proveniente da una delle 2 retine provoca un alterato
150
Oftalmologia
sviluppo del sistema visivo relativo all’occhio interessato con possibili danni permanenti
(AMBLIOPIA).
L’amblipia è una condizione di ridotta acuità visiva, in genere monolaterale, causata da un
ostacolo al normale input sensoriale (cataratta, strabismo, ptosi) insorto durante il periodo
critico e passibile di recupero totale o parziale mediante idoneo e tempestivo trattamento
riabilitativo (bendaggio, intervento di cataratta, ecc…).
Strabismo e vizi di refrazione
Trattiamo adesso l’Esotropia accomodativa pura. Alcune forme di strabismo possono
essere dovute a vizi di rifrazione. L’ipermetropia può essere causa di strabismo
convergente latente, esoforia, o manifesto, esotropia. Il processo di accomodazione per
osservare da vicino è associato a fenomeni di convergenza, necessaria per osservare i
singoli oggetti vicini, e miosi.
La maggior parte dei soggetti ipermetropi riesce ad accomodare per avere una visione
nitida, senza pur tuttavia convergere, con un basso rapporto AC/A (convergenza
accomodativa su accomodazione). In alcuni bambini questo meccanismo fusionale di
compenso non si sviluppa, quindi il rapporto AC/A è normale, e nei primissimi mesi di vita
il bambino si accontenta di vedere male anziché di vedere doppio. Intorno al terzo anno di
vita, l’interesse per le cose minute aumenta nell’ipermetrope la necessità di accomodare
per vedere più nitido. L’assenza di meccanismi di compenso precostituiti fa comparire lo
STRABISMO perché ogni volta che il bambino accomoda la sincinesia
ACCOMODAZIONE-CONVERGENZA lo porta a CONVERGERE.
La terapia si basa sull’utilizzo di lenti positive adeguate che annullino l’ipermetropia e
permettono la scomparsa dello strabismo e la perfetta collaborazione tra i due occhi per
una perfetta visione binoculare.
L’esotropia accomodativa precoce si verifica quando vi è un elevato stimolo
accomodativo indotto dall’ipermetropia e compare intorno al sesto mese. In questi soggetti
l’ipermetropia è di circa + 5-8,00 diottrie. In questo caso è necessaria una correzione ottica
totale ed immediata del difetto refrattivo.
L’esotropia parzialmente accomodativa deriva da un’esotropia accomodativa non
adeguatamente corretta, in cui si instaura un deterioramento della visione binoculare e
comparsa di ambliopia. Vi può essere la comparsa di modificazioni morfo-funzionali a
carico della muscolatura oculare estrinseca. La correzione adeguata tardiva del difetto
refrattivo porta ad una riduzione ma non ad un annullamento dello strabismo.
Exodeviazioni
Per exodeviazione si intende la divergenza manifesta o latente degli assi visivi.
Esordiscono come exoforia e progredisce come exotropia intermittente o exotropia
costante. Il termine “foria” si riferisce ad una forma latente e che si manifesta quando
151
Oftalmologia
viene scompensato il sistema di visione binoculare. Non è vero che l’exotropia sia
associata più frequentemente a miopia, ma si possono manifestare indipendentemente sia
l’ipermetropia che l’emmetropia.
Le exodeviazioni si classificano in primitive e secondarie. Quelle primitive possono
essere:
-
incomitanti, come nella S. di stilling-Turk-Duane, paralisi parcellari del III nervo
cranico e anomalie orbitarie e muscolari;
comitanti, distinte a loro volta in exotropie costanti manifeste, come quella
precoce,
intermittente
scompensata,
microstrabismo
scompensato,
e
exotroperiodiche, nella forma intermittente ed exoforia.
Le exodeviazioni secondarie si dividono in:
-
sensoriali, da perdita o riduzione importante della visione;
consecutive, distinte in spontanee come dall’eso all’exotropia, spesso ambliopie
profonde ed ipermetropie forti, chirurgiche, per divergenza dopo correzione
chirurgica di un’esotropia.
L’exotropia costante precoce compare nei primi mesi di vita con la possibile presenza di
nistagmo manifesto/latente, elevazione in adduzione e deviazione verticale dissociata
(DVD). Si verifica un torcicollo di fissazione con fissazione crociata omonima. L’up-shoot o
elevazione in adduzione di intende il fatto che durante le versioni, l’occhio addotto si dirige
più in alto di quello abdotto. Con il termine di fissazione omonima si intende il fatto che il
bambino osserva l’emispazio destro usando l’occhio destro e l’emispazio sinistro usando
l’occhio sinistro. L’exotropia costante precoce, da un punto di vista sensoriale può essere:
-
alternante, senza ambliopia;
monofissazionali, con elevato rischio di ambliopia.
Si verifica la soppressione della visione binoculare e talvolta si ha la comparsa di una
visione panoramica.
L’exotropia intermittente viene anche definita come foria/tropia e viene slatentizzata dal
cover-test. Questo test si effettua schermando un occhio ed osservando il comportamento
dell’altro. Questa exotropia presenta un angolo variabile e la visione stereoscopica è molto
debole. Questa exotropia può presentarsi in due forme diverse:
-
-
forme evolutive: graduale passaggio da exoforia, ad exotropia intermittente ed
infine ad exotropia costante. Circa il 50% delle exotropie intermittenti diviene
costante al 12° anno di età oppure all’età della presbiopia con l’utilizzo degli occhiali
per vicino con cui l’accomodazione è meno sollecitata;
forme stabili: senza modificazioni cliniche nel tempo.
Deviazioni verticali
152
Oftalmologia
Secondo la classificazione di Bielschowsky, le deviazioni cicloverticali possono essere
suddivise in 5 gruppi:
1. Deviazioni verticali concomitanti pure;
2. Deviazioni verticali di origine paretica;
3. Deviazioni con iperfunzione monolaterale degli obliqui inferiori;
4. Deviazioni verticali dissociate;
5. Deviazioni verticali combinate.
Nella deviazione verticale concomitante, quelle vere sono rare. Spesso misurazioni
ripetute rivelano la presenza di una componente paretica o un’iperfunzione primaria di uno
o più muscoli ciclo verticali. Spesso la loro origine è quella di deviazioni paretiche che
diventano concomitanti nel tempo.
La deviazione verticale dissociata è caratterizzata dalla spontanea rotazione di uno dei
due occhi verso l’alto quando il paziente è stanco o sovrapensiero, o quando la fuzione è
interrotta artificialmente coprendo un occhio. Quando la copertura è rimossa l’occhio
elevato ritorna lentamente verso la linea mediana e può persino passarla verso il basso,
per stabilizzarsi infine sulla linea mediana. L’entità dell’elevazione è variabile, con
tendenza ad aumentare dopo l’occlusione.
L’iperfunzione dell’obliquo inferiore è dovuta alla deviazione di un occhio verso l’alto in
adduzione (up-shoot o strabismo sursumadduttorio). È un’anomalia che può essere mono
o bilaterale ed è caratterizzato da una marcata ipertropia sinistra in destroversione e
un’ipertropia destra in levoversione, mentre in posizione primaria di rado è presente una
deviazione verticale. L’up-shoot può essere un fenomeno isolato, può accompagnare
un’esotropia ed un’exotropia, spesso si associa con una sindrome in V.
Strabismo incomitante o paralitico
Si verifica per la riduzione della forza sviluppata da uno o più muscoli di un occhio. Può
essere presente una paralisi o una paresi del muscolo. Il bulbo oculare interessato avrà
difficoltà nel compiere i movimenti effettuati grazie alla contrazione del muscolo colpito.
L’angolo di deviazione varia a seconda della direzione di sguardo. Esistono forme
congenite e acquisite e può presentarsi isolato oppure associato ad altri segni o sintomi
quali dolore, cefalea, deficit di altri nervi cranici. È molto importante escludere infezioni da
virus neurotropi, ipertensione endocraniche, traumi cranici chiusi, traumi orbitari, invasioni
metastatiche, ecc…
Uno strabismo incomitante si associa alla paralisi del III nervo cranico. La paralisi può
essere:
-
Parcellare: interessamento solo di uno o di alcuni dei muscoli innervati;
Estrinseca: interessamento della sola componente striata;
153
Oftalmologia
-
Intrinseca: interessamento della componente involontaria;
Totale: con interessamento totale, con occhio immobile, deviato in basso e abdotto,
in midriasi fissa.
Esistono forme di paralisi congenite e forme acquisite. Nelle forme congenite, l’eziologia
può essere dovuta a traumi durante il parto, sofferenze neonatali, aplasia dei nuclei. Vi
può essere la possibile rigenerazione aberrante delle fibre con comparsa di sincinesie
anomale. Clinicamente, si manifesta con ptosi, deviazione all’esterno, raramento
deviazione in basso per l’azione dell’obliquo superiore, con pupilla generalmente
midriatica. La forma acquisita può essere dovuta a traumi cranici, infezioni meninge ali,
masse espansive parasellari o del clivus. È molto importante ricercare la compromissione
della via intrinseca perché nel caso questa sia indenne è opportuno prendere in
considerazione l’ipotesi dia una miastenia.
La paralisi del IV nervo cranico può essere di natura congenita oppure acquisita. Nel
caso di paralisi di natura congenita, questa può essere dovuta ad interessamento
dell’obliquo superiore monolaterale con manifestazioni tra il II e il IV mese di vita. Di
conseguenza il soggetto presenta torcicollo con inclinazione sulla spalla opposta al lato
leso. Forzando la testa ad un’inclinazione sul lato leso si ha la comparsa di ipertropia
dell’occhio interessato (segno di Bielschowsky). La paralisi acquisita può essere dovuta a
traumi cranici contusivi, in cui la falce del cervelletto possa andare ad urtare contro
l’emergenza del IV nervo cranico, come nel colpo di frusta, raro nell’ipertensione
endocranica e nelle patologie espansive. Invece la pseudoparalisi del IV nervo cranico
può essere dovuta a patologie della troclea per traumi oppure flogosi per continuità dai
seni frontali. Un test che è possibile effettuare è il test di Bielschowsky. Questo test è
positivo con ipertropia dell’occhio interessato quando si inclina la testa dal lato dell’occhio
leso. Il torcicollo consente di ottenere la visione binoculare e compensare la ciclotorsione
per paralisi del grande obliquo. Permette di evitare la diplopia quando si legge, si
scendono le scale… (sguardo verso il basso).
La paralisi del VI nervo cranico si manifesta con strabismo convergente, di entità
variabile in funzione del tipo di compromissione. Esistono forme congenite e forme
acquisite. La forma congenita è dovuta ad un trauma da parto con comparsa di paralisi
dell’abduzione. La diagnosi differenziale deve essere posta con la sindrome di StillingTurk-Duane di tipo I, con l’esotropia congenita e con alcune anomalie motorie di tipo
extrapiramidale. La forma acquisita è dovuta ad ipertensione endocranica, traumi e flogosi,
come patologie infettive. Vi può essere la comparsa di diplopia, torcicollo compensatorio,
nausea, vomito e cefalea.
Alcune patologie possono determinare strabismo determinando paralisi oculomotrici
miogene, dove viene coinvolto il muscolo oppure la giunzione neuro-muscolare, mentre
nei casi visti fino ad ora ad essere colpito era il nervo.
Patologie che possono determinare questo quadro vi è la miastenia. La miastenia si
presenta con elevata affaticabilità, scarsa resistenza allo sforzo fisico, interessamento di
più muscoli, diplopia binoculare. Il torcicollo compensatorio è variabile in funzione dei
154
Oftalmologia
muscoli interessati ed al grado di miastenia. È più frequente il torcicollo con testa reclinata
all’indietro e sguardo rivolto verso il basso.
Anche le miopatie possono determinare strabismo. La miopatia determina un quadro di
oftalmoplegia esterna progressiva determina una limitazione progressiva e simmetrica
della motilità oculare, con ptosi precoce, indebolimento dell’orbicolare. Prevalentemente
interessa l’elevazione dello sguardo e il soggetto presenta un torcicollo compensatorio con
testa reclinata all’indietro. Molto spesso vi è la contrattura del muscolo frontale e le forme
ad insorgenza precoce sono le più gravi. Miopatie si possono osservare nell’ambito di
anomalie mitocondriali, distrofia miotonica di Steinert, distrofia muscolare di Duchenne, di
Becker e distrofia muscolare progressiva oculare ed oculofaringea.
Sindromi restrittive
Le sindromi restrittive sono disordini oculomotori causati da un impedimento meccanico
al movimento. Queste sindromi possono essere:
-
Primitive: strabismi prenatali caratterizzati dalla fibrosi, con perdita di elasticità del
muscolo e dei tessuti circostanti;
Secondarie: di origine iatrogena, cicatriziale, traumatica, tumorale, distiroidea.
Le forme primitive possono essere dovute ad un disturbo dell’embriogenesi che si verifica
nei primi 2 mesi di vita. Un’agenesia dei nuclei oculomotori o delle loro connessioni
sopranucleari, comporta un alterato sviluppo del tessuto muscolare da non uso
(deprivazione). La fibrosi muscolare che ne consegue può giungere fino all’assenza del
muscolo stesso. Le fibre muscolari, per differenziarsi, attivano dei filetti nervosi provenienti
da altri muscoli, dando luogo a movimenti anomali e fenomeni di co-contrazioni patologici.
Le forme primitive possono colpire il III, IV e VI nervo cranico, dando sindromi
caratteristiche come la CFEOM, fibrosi con retrazione dei retti inferiori, sindrome di fibrosi
dei retti mediali (strabismus fixus) che interessano il III n.c; s. di Brown per interessamento
del IV n.c.; s. di Stilling-Turk-Duane e s. di Moebius per il VI n.c..
La paralisi dei muscoli oculomotori è un’affezione ereditaria a trasmissione autosomico
dominante, che determina oftalmoplegia restrittiva congenita non progressiva, Ptosi
mono-bilaterale e occhi fissi in posizione anomala. Il TORCICOLLO è di tipo
compensatorio con mento sollevato a causa della ptosi e della impossibilità di sollevare
gli occhi al di sopra della linea mediana.
Lo
strabismus
fixus
o
sindrome della fibrosi dei retti
mediali è una condizione rara in
cui entrambi gli occhi sono
ancorati in una posizione di
estrema adduzione. L’occhio
coinvolto è fisso in questa
posizione e non può essere
155
Oftalmologia
mosso. L’esame della duzione forzata confermerà l’immobilità dell’occhio. Lo stiramento e
la torsione meccanica del nervo ottico, con lo strozzamento dei suoi vasi sanguigni,
possono causare ischemia dell’occhio, atrofia ottica ed occlusione dell’arteria centrale. Si
ritiene che questa condizione sia di natura congenita ed è causata da una fibrosi con
perdita dell’elasticità dei retti mediali. La terapia è chirurgica.
La sindrome di Brown è caratterizzata da un deficit dell’elevazione (attiva e passiva) del
bulbo in adduzione, non per una paralisi dell’obliquo inferiore, ma per un’impossibilità di
contrazione dell’obliquo inferiore, poiché non vi è rilasciamento dell’ Obliquo Superiore.
Questa sindrome può essere sia congenita che acquisita. La forma congenita può essere
dovuta a:
-
Ipotesi della guaina del tendine dell’obliquo superiore;
Anomalie del complesso “muscolo-tendine-troclea” ;
Residui embrionali tra troclea e tendine;
Anomalie di inserzione dell’obliquo superiore e anomalie dell’obliquo inferiore;
Co-contrazione dei muscoli obliqui;
Ipotesi infiammatoria.
Le forme acquisite sono dovute a:
-
-
Cause infiammatorie (AR, Psoriasi, sinusite, infezioni);
Traumi chiusi o penetranti localizzati nella regione superomediale dell’orbita;
Cause Iatrogene (Eccessivo accorciamento chirurgico del tendine dell’Obl. Sup,
Interventi episclerali per distacco di retina, Blefaroplastiche,Chirurgie dei seni
paranasali etmoidali);
Cause Neoplastiche;
Miopatia distiroidea coinvolgente l’Obl. Superiore;
Miotossicità di AL, iniettati nell’Obl. Sup.a seguito di intervento di cataratta.
Il torcicollo si manifesta con testa inclinata dal lato dell’occhio interessato ed elevazione
del mento. Il torcicollo è presente nel 30% dei casi e la presenza di torcicollo è un criterio
decisionale per la terapia chirurgica.
La sindrome di Stilling-Turk-Duane si presenta con anomalie dello sviluppo e
dell’innervazione dei muscoli oculomotori estrinseci, con ipoplasia del VI n.c., innervazione
aberrante del retto laterale da parte delle fibre del III n.c., fibrosi dei retti mediali e laterali.
L’occhio sinistro risulta essere maggiormente coinvolto. Il torcicollo è presente nel 65% dei
casi e rappresenta la manifestazione più evidente. In base alla presenza di torcicollo tale
sindrome si divide in 4 tipi:
-
Tipo I, con deficit dell’abduzione e l’occhio affetto è in posizione primaria in lieve
esotropismo, il torcicollo è presente, con testa ruotata dalla parte dell’occhio malato;
Tipo II, con deficit dell’adduzione, con torcicollo e testa ruotata da parte dell’occhio
sano;
Tipo III, con deficit sia dell’adduzione che dell’abduzione, con retroazione del bulbo
nel tentativo di compiere movimenti orizzontali. Il torcicollo è presente, con test
ruotata in funzione dell’occhio affetto per allineare gli assi visivi;
156
Oftalmologia
-
Tipo IV, nel tentativo di addurre l’occhio affetto, si provoca adbuzione paradossa,
con torcicollo con la testa più o meno ruotata da parte dell’occhio sano.
La chirurgia dello strabismo
L’intervento chirurgico ha i seguenti obiettivi:
-
Modificare la forza muscolare;
Modificare il braccio di leva efficace;
Modificare la posizione del bulbo oculare;
Modificare il piano muscolare.
Gli interventi sono tesi a modificare la forza muscolare, o con indebolimento, come la
recessione, la miotomia marginale, linguette, fenestratura, oppure con il rinforzo, come la
resezione, la duplica tura e avanzamento.
Poi vi sono una serie di interventi tesi a modificare il braccio di leva efficace, come la
Faden operation: la riduzione del braccio di leva efficace diviene sempre più evidente
quanto più l’occhio si sposta nel campo d’azione del muscolo operato creando un
caratteristico effetto “frenata”. Per la legge di Hering si provoca una scarica innervazionale
supplementare nel muscolo sinergista contro laterale.
Poi vi sono anche interventi tesi a modificare la posizione del bulbo oculare, come gli
interventi combinati di recessione-resezione. Questi interventi mantengono immodificate le
caratteristiche elastiche dei singoli muscoli poiché le rispettive tensioni vengono alterate
meno di quanto non avvenga nella chirurgia monomuscolare. L’importanza dell’atto
chirurgico portata su un singolo muscolo è minore. Il risultato in termini di correzione della
deviazione è significativamente maggiore che in un intervento monomuscolare.
Alcuni interventi sono volti a modificare il piano muscolare, effettuando trasposizioni
muscolari.
Tuttavia, anche questi interventi presentano complicanze . quelle intraoperatorie sono:
emorragie, ernie di grasso, rottura del muscolo, torsione del muscolo, perdita dl muscolo,
incisioni e/o perforazioni sclerali. Quelle post-operatorie sono: ischemia acuta del
segmento anteriore, ascesso muscolare, cellulite orbitaria e ipo/iper-correzioni.
Ptosi
La ptosi è un abbassamento della palpebra superiore con riduzione della rima palpebrale
al di sotto dei limiti normali. La ptosi può manifestarsi in età pediatrica è può essere
suddivisa in:
-
Congenita;
Semplice;
Complicata;
157
Oftalmologia
-
Intermittente;
Sincinetica;
Meccanica;
Neurogena;
Simpatica;
-
Traumatica.
La ptosi può
associata a:
-
essere
isolata
oppure
- Paralisi oculare: omolaterale del retto
superiore, di altri muscoli, O.C.E.;
- Sincinesie: fenomeno di Marcus-Gunn
e di Marin-Amat;
- Sindrome da retrazione;
- Anomalie palpebrali: blefarofimosi,
epitelecanto,
obliquità
antimongolica,
iporimia;
- Sindrome di Horner;
Aberrazioni cromosomiche: sindrome di Turner, Trisomia 18;
Sindromi plurimalformative.
Nel valutare una ptosi, molta importanza deve essere data all’anamnesi con storia
dettagliata del paziente e dei familiari, esame fotografico sequenziale, dosaggio degli
enzimi muscolari. L’esame obiettivo comprende l’esame oftalmologico completo ed esame
ortottico, misurazione dell’entità della ptosi, misurazione della funzione dell’elevatore,
misurazione e confronto dell’altezza e del contorno della piega palpebrale.
La ptosi congenita può essere mono o bilaterale, anche se asimmetrica. Vi è la tendenza
ad elevare il sopracciglio per aprire l’occhio. Vi è la tendenza a sollevare il mento con
torcicollo oculare. Talvolta si associa a sindromi quali Turner, trisomia 13 e 18.
La ptosi congenita sincinetica è associata al fenomeno di Marcus-Gunn, con palpebra
ptosica a riposo e apertura della palpebra durante alcuni movimenti, come la masticazione
e la suzione. La terapia è chirurgica è solo a scopi estetici.
La ptosi paralitica è secondaria a paralisi del III n.c., associata ad alterazioni
oculomotorie e motilità pupillare. Vi è la tendenza a sollevare il mento con torcicollo
oculare. La terapia è causale o chirurgica.
La ptosi miopatica è dovuta all’alterazione del muscolo elevatore della palpebra ed è
associata ad alterazioni dei muscoli scheletrici oculari dovute a miopatie mitocondriali,
oftalplegia congenita progressiva. Il segno tipico è l’aumento della ptosi la sera o dopo
numerosi innalzamenti o abbassamenti dell’occhio.
A seguito della ptosi, l’occhio adotta tutta una serie di meccanismi compensatori. Lo
smorzamento con la convergenza determina esotropia ad inizio precoce ad angolo
variabile. Vi è la possibile comparsa di ortotropia con nistagmo manifesto durante i periodi
158
Oftalmologia
di disattenzione visiva. L’esotropia senza nistagmo è presente durante l’attenzione visiva e
rotazione del capo verso l’occhio fissante. Si può notare un apparente indebolimento dei
retti laterali.
Lo smorzamento viene adottato anche con le versioni. Il mantenimento degli occhi in
una posizione di sguardo periferica determina un’attenuazione degli stimoli nervosi del
nistagmo. I treni ritmici di scariche elettriche dei muscoli sinergici caratteristici del
nistagmo sono completamente mascherate da SCARICHE TONICHE persistenti di
muscoli sinergici durante l’innervazione per le versioni. Il soggetto adotta una posizione
anomala del capo con occhi direzionati verso il punto neutro. A livello del punto neutro vi è
una riduzione o scomparsa delle scosse di nistagmo. Ciò determina un miglioramento
dell’acuità visiva con possibile comparsa di una zona neutra bidirezionale.
L’attenuazione delle scosse nistagmiche che si ottiene con la versione nelle posizioni di
sguardo periferiche deve essere distinta da una diminuzione o scomparsa del nistagmo e
aumento dell’AV nelle posizioni di sguardo prossime alla posizione primaria (+/- 15°-20°).
Il nistagmo AUMENTA e l’AV DIMINUISCE quando gli occhi vengono ruotati nella stessa
direzione al di là della zona nulla verso la periferia. In tali pazienti le scosse nistagmiche
non sono ostacolate dalle scariche dei muscoli sinergici nelle versioni massimali. La
ZONA NULLA è un equilibrio tra due zone di instabilità motoria, ciascuna delle quali
provoca un nistagmo in DIREZIONE OPPOSTA.
Nistagmo congenito latente e latente-manifesto
Il nistagmo è dovuto ad un equilibrio instabile della coordinazione oculomotoria, dovuto ad
un alterato sviluppo dei riflessi di fissazione monoculare e binoculare, ed impulsi di origine
centrale per lo spostamento nasale correlati ad una compromissione della direzione
spaziale.
Il nistagmo può essere evocato occludendo un occhio e diminuisce o scompare quando
entrambe gli occhi sono aperti. L’AMPIEZZA DIMINUISCE in ADDUZIONE e AUMENTA in
ABDUZIONE. La fase VELOCE batte sempre verso il lato dell’OCCHIO FISSANTE. Si
distingue dal nistagmo MANIFESTO perché presenta una fase LENTA con velocità
DECRESCENTE. Le forme d’onda e le caratteristiche cliniche del nistagmo LATENTE e
LATENTE-MANIFESTO sono identiche ad eccezione che nel nistagmo LATENTE VERO
non ci sono scosse se entrambe gli occhi sono aperti. In entrambe i casi però l’occlusione
di un occhio determina INCREMENTO dell’intensità delle scosse di NISTAGMO.
Il nistagmo può ridursi in alcune posizioni di sguardo con AUMENTO DELL’ AV (se il Ny
non è di tipo sensoriale). Il TORCICOLLO è la posizione del capo assunta dal paziente al
fine di eliminare o diminuire le scosse nistagmi che. La chiusura di 1 occhio evoca il
nistagmo (LATENTE) o ne induce un peggioramento (LATENTE-MANIFESTO). La
MISURAZIONE DELL’AV va effettuata quindi ponendo davanti ad un occhio una lente di
+6,00 o +8,00 per annebbiare senza impedire la formazione di immagini sulla retina
poiché in tal modo si evocherebbe il NY.
159
Oftalmologia
La terapia vuole stabilizzare gli occhi per migliorare l’AV, ridurre l’oscilloscopia, in caso di
zona neutra in posizione secondaria o terziaria di sguardo, spostare la zona neutra verso
la P.P.. Le principali strategie terapeutiche comprendono l’utilizzo di farmaci (alcol,
tranquillanti, fenobarbital), poco usata. La terapia può essere anche refrattiva, utilizzando
lenti negative e prismi oppure può essere chirurgica.
Ritornando all’utilizzo di lenti e dispositivi;
-
-
-
È possibile correggere i difetti refrattivi esistenti, meglio se con LENTI A
CONTATTO, in grado di muoversi sincronicamente con l’occhio in modo tale che
l’ASSE VISIVO coincide con il CENTRO OTTICO della lente in qualsiasi momento;
Utilizzare LENTI con FORO OTTICO in caso di nistagmo indotto da ANIRIDIA;
Ipercorrezione con lenti negative in modo da stimolare la CONVERGENZA
ACCOMODATIVA e ridurre le scosse nistagmiche;
Utilizzo di PRISMI per migliorare l’acuità visiva (prismi a base temporale che
stimolano la convergenza fusionale, con riduzione in convergenza dell’intensità del
nistagmo e conseguente miglioramento dell’AV);
PRISMI per eliminare una posizione anomala del capo (prismi posizionati con base
opposta alla posizione preferenziale di sguardo per eliminare il torcicollo).
Lo scopo della terapia chirurgica è volto a spostare il punto nullo in posizione primaria,
eliminare lo strabismo (esotropia da smorzamento in vergenza) e ridurre l’intensità del
nistagmo.
Nello spostamento del punto nullo in posizione primaria, la chirurgia è volta ad eliminare
il torcicollo spostando gli occhi in modo che si ottenga l’acuità visiva migliore in posizione
primaria. Gli occhi devono essere sempre spostati nella direzione della posizione anomala
del capo (es. a sinistra quando vi è una rotazione del capo a sinistra in quanto gli occhi
sono in destroversione). L’indicazione chirurgica è consigliabile quando il capo è ruotato di
15°-20° o più. Numerosi autori hanno proposto differenti strategie chirurgiche, tra questi
vanno citati KESTENBAUM (intervento di 5 mm sui 4 retti), ANDERSON (recessione dei 2
retti accoppiati) e PARKS (intervento differenziato sui 4 retti). Nella sindrome da blocco
del nistagmo (in convergenza) l’indicazione chirurgica esiste se l’esodeviazione è
costante e l’intervento consta di una recessione di entrambi i retti mediali, associata o
meno a suture di fissazione posteriore. La riduzione dell’intensità del nistagmo è un
tentativo per diminuire il nistagmo stabilizzando chirurgicamente gli occhi. Nell’induzione
dell’innervazione di convergenza si induce chirurgicamente una divergenza artificiale con
recessione del retto mediale di un occhio e resezione del retto laterale dello stesso occhio.
Dopo l’intervento lo sforzo di convergenza per mantenere gli occhi allineati dovrebbe
ridurre il nistagmo e migliorare l’acuità visiva (efficace solo in soggetti che hanno una
normale visione binoculare). La recessione massimale dei retti orizzontali è un tipo di
intervento proposto inizialmente da Bietti e Bagolini ed ha lo scopo di ridurre l’intensità
delle scosse di nistagmo con miglioramento dell’acuità visiva, senza però determinare una
limitazione significativa della motilità oculare. La limitazione della motilità oculare non si
verifica se l’effetto di indebolimento su un muscolo è controbilanciato da un uguale
indebolimento del muscolo ANTAGONISTA.
160