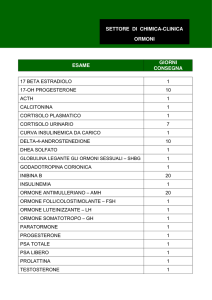
SISTEMA ENDOCRINO
Sistema nervoso
Sistema immunitario
Sistema endocrino
adattamento all’ambiente
metabolismo
Omeostasi
sviluppo somatico e
neuropsichico
riproduzione
Cellula endocrina
Gruppi di cellule
in organi non endocrini
organi specifici
Rene:renina eritropoietina
Stomaco,duodeno: VIP CCK
Cuore: ormone natriuretico
atriale
Cellula endocrina
Una cellula può
produrre più
ormoni
Cellula endocrina
Uno stesso
ormone può essere
prodotto da più
cellule endocrine
Meccanismo di azione degli ormoni
endocrino
autocrino
Cellula endocrina
Cellula endocrina
Vaso
cellula bersaglio
Cellula non bersaglio
Ogni ormone può
svolgere funzioni
multiple
paracrino
cellula bersaglio
Cellula endocrina
Ogni funzione può
avere una
regolazione
ormonale multipla
Principali ormoni classificati in base alla struttura chimica
Caratteristiche degli Ormoni
PEPTIDI
STEROIDI
TIROIDEI
Biosintesi
Proormone
Enzimatica
Enzimatica
Enzimatica
Deposito
Presente
Nullo
Considerevole
Scarso
Raro
Comune
Comune
Raro
Minuti
Ore
Giorni
Minuti
Solubilità
Idrosolubili
Liposolubili
Liposolubili
Idrosolubili
Recettore
Di
membrana
Rapido
Nucleare
Nucleare
Di membrana
Lento
Lento
Rapido
Tutti
Alcuni
T4
Tutti
Nessuno
Molti
T3
Nessuno
Target,
plasma
Urine
Fegato
Fegato
Target, plasma
Urine
Bile, Urine
Urine
Proteine di
Trasporto
Emivita
Effetto
Secretion
rate
Production
rate
Metabolismo
Eliminazione
CATECOLAMINE
Recettori degli Ormoni
Recettori di membrana
Recettori nucleari
Associati a
Accoppiati alle
chinasi
proteine G
citoplasmatiche
Attività
tirosinchinasica
Dominio
transattivante
Dominio legante il DNA
Con funzioni di
canale
DNA
mRNA
Dominio legante
l’ormone
Direttamente o tramite la
produzione di 2ndi messaggeri
Modificazione di proteine
Peptidi, Catecolamine
Sintesi di proteine
Steroidi, Ormoni tiroidei,
Vitamina D
Interazione
sistema nervoso – sistema endocrino
I neuroni ipotalamici regolano la
funzione ipofisaria
Ipotalamo-ipofisi
Sistema nervoso
autonomo
La secrezione ipofisaria può
influenzare la funzione dei
neuroni ipotalamici
Il sistema simpatico innerva le
singole ghiandole regolandone la
funzione
Es: A e NA stimolano T3 e T4
Ipotalamo
E’ la parte ventrale
anteriore del diencefalo
Neurosecrezione: Capacità di
produzione, trasporto e secrezione in
circolo di ormoni da parte delle cellule
nervose. Controlla la funzione
ipofisaria.
Controlla anche altre funzioni come
l’appetito, la sete, la temperatura
corporea, il sonno e l’emotività
Neurosecreti ipotalamici ipofisotropi
Neurosecreto
Abbreviazione
Struttura
chimica
Ormone
stimolato
Ormone
rilasciante la
tireotropina
TRH
3 aa
TSH e PRL
Ormone
rilasciante le
gonadotropine
LHRH o GnRH
10 aa
LH e (meno) FSH
Ormone (i)
rilasciante il GH
GHRH
40-44 aa
GH
Ormone inibente
il GH
(somatostatina)
GHRIH
14 aa
Ormone
rilasciante
l’ACTH
CRH
41 aa
Ormone inibente
la prolattina
PIF
Dopamina
peptide
vasoattivo
intestinale
VIP
28 aminoacidi
Ormone inibito
GH e TSH
ACTH
PRL
PRL
Ipotalamo
E’ la parte ventrale
anteriore del diencefalo
Neurosecrezione: Capacità di
produzione, trasporto e secrezione in
circolo di ormoni da parte delle cellule
nervose. Controlla la funzione
ipofisaria.
Controlla anche altre funzioni come
l’appetito, la sete, la temperatura
corporea, il sonno e l’emotività
Ipofisi
Peso = 500-900 mg
Ormoni dell’ipofisi anteriore (adenoipofisi)
ORMONE
P.M.
(D)
ORGANO BERSAGLIO
Ormone della crescita GH
(somatotropina)
21.500
Fegato (IGF1)
Prolattina PRL
22.000 Mammella
Ormone follicolo stimolante FSH
(gonadotropina)
30.000 Ovaio (F), testicolo (M)
Ormone luteinizzante LH
(gonadotropina)
30.000 Ovaio (F), testicolo (M)
Ormone tiroidostimolante TSH
(tireotropina)
28.000 Tiroide
Ormone adrenocorticotropo
ACTH (corticotropina)
4.500 Surrene
Ipofisi posteriore
neuroipofisi
formata da
1) Cellule gliali o pituiciti
2) Assoni di cellule
nervose i cui somi sono
localizzati in alcuni nuclei
ipotalamici tra cui:
Nucleo sovraottico
Nucleo paraventricolare
ormoni secreti
VASOPRESSINA o
ADH con elevata attività
antidiuretica e pressoria
OSSITOCINA con
attività sull’utero durante
il parto e di favorire la
secrezione lattea
Neuroni
magnicellulari dei
nuclei sovraottico
e paraventricolare
Neuroni parvicellulari dei
nucleo sopraottico, arcuato
e area periventricolare
I terminali assonici dei neuroni
ipotalamici che contengono gli
ormoni ipofisiotropi terminano
nell’eminenza mediana dove è
situato il primo plesso
capillare del sistema portale
ipofisario.
In questo modo i neurosecreti
raggiungono direttamente le
cellule ipofisarie saltando la
circolazione periferica
SISTEMA NERVOSO CENTRALE
DA A NA 5-HT GABA ACH ISTAMINA
STIMOLI
ESOGENI ED
ENDOGENI
SISTEMA GERARCHICO….
Regolazione delle ghiandole endocrine
...MA ANCHE DEMOCRATICO
Meccanismo di
regolazione retroattivo o
feedback:
La secrezione di un
ormone è regolata dalla
concentrazione
dell’ormone stesso o da
funzioni ad esso
correlate
I feedback possono
essere:
NEGATIVI (più
frequenti) o
POSITIVI
Ipotalamo
Feedback ultracorto
Ormoni
ipotalamici
Feedback
corto
Ipofisi
Ormoni
ipofisari
Ghiandole bersaglio
Ormoni
Feedback
lungo
Ritmi biologici
Il nucleo ipotalamico soprachiasmatico è sede del principale orologio
biologico endogeno
Definizione: ripetizione cadenzata di fenomeni fisiologici che si
verificano con frequenza variabile
Infradiani periodo inferiore alle 24 ore
secrezione di GH e PRL in rapporto
alle diverse fasi del sonno
Circadiani con periodo di circa 24 ore
secrezione ritmica dell’ ACTH che
determina ritmo del cortisolo con
nadir alle 24 e zenit alle 6-8 del
mattino.
Ultradiani periodo superiore alle 24 ore
Tempistica dei prelievi
ciclo mestruale
Somministrazione di farmaci
Dati epidemiologici
Mortalità generale
8,09 per mille
Malattie endocrine
0.30
Tumori
2.37
Patologia cronica
diabete
ipertensione arteriosa
3,7 %
11,7 %
osteoporosi
4,8 %
tiroide
0.8 %
Prevalenza delle diverse patologie
endocrine
patologie
Ipofisarie
Tiroidee
Paratiroidee
Surrenaliche
Diabete
Obesità
Casi/milione
1.300
82.000
700
240
31.000
100.000
PATOLOGIA
IPOFISARIA
E IPOTALAMICA
Tumori della regione ipofisaria
IPOFUNZIONE
IPERFUNZIONE
A) Ipofisi anteriore prevalenza 0.02%
microadenomi: < 1 cm macroadenomi: > 1 cm
•
•
•
•
•
40-50% adenomi PRL secernenti (micro e macroadenomi)
20-25% adenomi GH secernenti (prev. macroadenomi)
8-10% adenomi ACTH secernenti (prev. microadenomi)
1-2% adenomi secernenti LH/FSH o TSH (prev. macroadenoma)
25% adenomi non secernenti (micro e macroadenomi)
B) Ipofisi posteriore
• Ganglioneuroma, astrocitoma
C)Tumori paraipofisari
• Craniofaringioma 3-4% di tutti i tumori endocranici,
benigno ma difficile la sua asportazione totale
• pinealoma, cordoma, glioma dei vasi ottici, meningioma, tumori
metastatici secondari
Patologia da IPERSECREZIONE degli
ormoni dell’ipofisi anteriore
GONADOTROPINE
Pubertà precoce nel
bambino
Nell’adulto è rarissima
TSH
Ipertiroidismo, molto raro
ACTH
m. di Cushing
GH
Gigantismo nel bambino
Acromegalia nell’adulto
PROLATTINA
Amenorrea e/o galattorrea
nella donna.
Impotenza ed ipogonadismo
nel maschio
Patologia da AUMENTATA produzione di GH
nell’età adulta
prima della pubertà
Prevalenza
60/milione
gigantismo
Etiologia:
●Adenomi ipofisari:
micro (20-30%)
macro (70-80%)
● Iperproduzione di GHRH:
tumori ipotalamici
produzione ectopica
da parte di tumori
acromegalia
Patogenesi:mutazioni puntiformi
della catena α della Gs (40%)
A volte si associa a iperproduzione
di prolattina (dalle stesse cellule del
tumore o per compressione del
peduncolo ipofisario )
Può essere associata ad altre
patologie endocrine:
nella MEN-1 o nella s. McCune
Albright, forme familiari
REGOLAZIONE DELLA SECREZIONE DI
GH
Azioni biologiche del GH
Promuove l’accrescimento
Azioni biologiche del GH
Azioni prevalentemente
mediate da IGF-1
fegato
cartilagine
Aumento della sintesi
proteica
Trascrizione
mRNA
Trasporto e
incorporazione aa
muscolo
tessuto adiposo
Aumento della
lipolisi
Aumento della
neoglicogenesi
Liberazione di acidi
grassi liberi e loro
conversione ad
acetitilcoenzima A
In acuto aumenta
l’utilizzazione del
glucosio, in cronico è
diabetogeno
Acromegalia: principali segni e sintomi
Segno
% Sintomo
%
Aumento delle estremità
98
Restringimento scarpe ed anelli
88
Sella ampliata
93
Artralgia
80
Visceromegalia
90
Iperidrosi, seborrea
68
Cute umida ed oleosa
70
Modificazione dei lineamenti
67
Diastasi dentaria
65
Problemi masticatori
55
Ipertensione
55
Disturbi del sonno
52
Ipertricosi (femmine)
43
Cefalea
42
Gozzo
40
Irregolarità mestruali
36
Aumento ponderale
40
Astenia
35
Ridotta tolleranza al glucosio
40
Sindrome del tunnel carpale
28
Diabete
25
Disturbi del visus
18
Difetti campimetrici
25
Alterazioni dell’umore
10
Acromegalia: Diagnosi
Sospetto clinico
Parametri bioumorali
● GH IGF1
● Test dinamici: test da carico orale di glucosio
Esami strumentali
● RX cranio
● TC/ RM sella turcica
● Scintigrafia con octreotide marcato (ectopiche)
Acromegalia: Diagnosi
Sospetto clinico
Segni somatici
Gigantismo
Prognatismo, malocclusione,
Ipertrofia delle ossa frontali, acropachia
con ispessimento dei tessuti molli delle
mani e dei piedi, diastasi dentaria
RX cranio
Esami strumentali
RM diencefalo-ipofisaria
Criteri di diagnosi e controllo della malattia
GH
di base < 2.5 µg/L
IGF-I
Nella norma (< 2SD per l’età ed il sesso)
GH
Nadir dopo carico di glucosio < 1 µg/L
Acromegalia: Terapia
• Chirurgica microadenomi, sintomi compressivi
Ad accesso transfenoidale
Craniotomia (solo in casi particolari)
• Medica nei macroadenomi, persistenza di
malattia
Analoghi della somatostatina
Agonisti recettori dopaminergici
Antagonisti dei recettori del GH
• Radioterapica recidiva o residuo di patologia
Radioterapia convenzionale
Radiochirurgia con “gamma knife”
Brachiradioterapia
Octreotide, Lanreotide
Cabergolina, Bromocriptina
Pegvisomant
PROLATTINA
regolazione della secrezione
di tipo inibitorio:
PIF dopamina
Di tipo stimolatorio:
VIP
Serotonina
Oppioidi
estrogeni
Iperprolattinemia
La patologia più frequente del sistema ipotalamo-ipofisario
Fisiologica:
Patologica:
sonno
Lesioni ipotalamiche o del peduncolo ipofisario:
pubertà nella donna
Tumori ipotalamici, lesioni granulomatose,
gravidanza, allattamento,
Lesioni infiammatorie
stimolazione dei capezzoli, orgasmo (F)
Farmacologica:
Antagonisti dopaminergici:
Fenotiazine: clorpromazina
Patologia espansiva ipofisaria:
Da produzione autonoma
Prolattinomi adenomi misti
Da decompressione ipotalamo-ipofisaria
Adenomi ipofisari, sella vuota
Butirrofenoni: aloperidolo
Altre cause:
Tiapridici: metoclopramide domperidone
Ipotiroidismo primario
Inibitori della sintesi di DA: metildopa
Policistosi ovarica
Depletori delle catecolamine: reserpina, oppiacei
Lesioni della regione toraco mammaria
Antistaminici: meclizina, tripelennamina, cimetidina
Insufficienza renale, Cirrosi epatica
Altri: estrogeni, androgeni, TRH, ossitocina, VIP
Sindromi paraneoplastiche
Idiopatica
Azioni biologiche della PROLATTINA
Inizia e sostiene
la lattazione
Prepara la ghiandola
mammaria durante la
gestazione insieme a
estrogeni, progesterone,
lattogeno placentare
Esplica l’azione lattogena
dopo il parto: il riflesso della
suzione mantiene elevata la
secrezione di prolattina
Segni e Sintomi di Iperprolattinemia
Uomo
• Impotenza
• Diminuzione della
libido
• Ginecomastia
• Galattorrea
• Oligospermia
• Osteoporosi
Donna
• Oligoamenorrea
• Galattorrea
• Ritenzione idrica
• Depressione,
modificazioni
dell’umore
• Sterilità
• Osteoporosi
Iperprolattinemia: diagnosi di laboratorio
Il dosaggio basale della PRL va eseguito su più campioni
(almeno 3 in un’ora) per evitare di cogliere un picco
spontaneo di secrezione, al mattino a digiuno e a riposo,
dopo due ore dal risveglio, durante infusione salina per
evitare prelievi ripetuti, in una stanza confortevole in
assenza di qualsiasi stress fisico o psichico. Il paziente
non deve essere in terapia con farmaci capaci di elevare la
PRL.
Nella routine PRL 0, + 30 min
Prolattinoma: diagnosi radiologica
Immagine RMN tipica di microprolattinoma (sezione coronale). La
lesione si presenta ipodensa rispetto al parenchima circostante ed
altera il profilo superiore della ghiandola che si presenta convesso.
Prolattinomi: terapia
Normalizzare la PRL
Favorire la ripresa dei cicli mestruali e della fertilità nella donna, e della
potenza e libido nell’uomo
Antagonizzare gli effetti osteopenizzanti dell’iperprolattinemia
Ridurre o stabilizzare la massa tumorale, preservando così la funzionalità
delle strutture circostanti
Terapia
chirurgica
Anni ‘80
Terapia
medica
Terapia
chirurgica
Anni ‘90
Terapia
medica
TERAPIA MEDICA DEI PROLATTINOMI
ergo-derivati
D2-Dopaminoagonisti
Bromocriptina
(cps 2,5-5-10 mg)
Cabergolina
(cps 0,5 mg)
Quinagolide
(non in commercio in Italia)
non ergo-derivati
Prolattinoma e gravidanza
La terapia medica viene di regola sospesa al momento della
diagnosi di gravidanza ed eventualmente ripresa se la
neoplasia aumenta di volume.
Le gravidanze e il parto nelle donne con microadenoma
avvengono in genere normalmente senza aumento
dell’incidenza di malformazioni, parti prematuri e
aborti.
Il rischio durante la gravidanza di una espansione
tumorale è < 5% nei microprolattinomi, mentre arriva al
15-25% per i macroprolattinomi: in questi ultimi è
consigliabile in certi casi un intervento chirurgico di
riduzione della massa tumorale prima di iniziare la
gravidanza.
PATOLOGIA DA DIMINUITA PRODUZIONE
DI ORMONI DELL’IPOFISI ANTERIORE
Isolati
Parziali
Totali
rari
diverse combinazioni (GH-FSH-LH)
panipopituitarismo
PATOLOGIA DA DIMINUITA PRODUZIONE DI
ORMONI DELL’IPOFISI ANTERIORE
PANIPOPITUITARISMI
Cause di ipopituitarismo
“primitivo”
Necrosi ipofisaria post partum
Adenomi ipofisari
Empty sella
Ipopituitarismo idiopatico ( autoimmune? )
Tumori maligni metastatizzanti
Trombosi del seno cavernoso
Infarto ipofisario post traumatico
Aneurismi carotide
Ascesso sellare
Cause iatrogene ( chirurgiche –radianti )
altre
PATOLOGIA DA DIMINUITA PRODUZIONE DI
ORMONI DELL’IPOFISI ANTERIORE
PANIPOPITUITARISMI
Cause di ipopituitarismo
“secondario”
Tumori cerebrali (specie craniofaringiomi)
Lesioni granulomatose
Lesioni infettive (tbc –batteriche –virali )
Lesioni traumatiche
Terapia radiante
Ipertensione endocranica
Lesioni vascolari (aneurismi,arterite temporale)
Anomalie congenite
PANIPOPITUITARISMO
aspetti clinici
Aspetti variabili in funzione di:
Numero degli ormoni interessati
Gravità
Tempi di comparsa
Età di insorgenza
Tipo e sede della lesione
Nelle lesioni espansive:
GH
LH/FSH
TSH
ACTH
Aspetto vecchieggiante
Cute sottile e rugosa
Colorito pallido e ipopigmentato
Riduzione dei peli
Apatia
Astenia
Grave deficit accrescimento e
mancanza di sviluppo puberale se
bambino ( NANISMO armonico)
Amenorrea (F) e impotenza (M)
se adulto
Segni di ipotiroidismo e
iposurrenalismo centrale
Diabete insipido
Iperprolattinemia
Deficit isolato di ormoni ipofisari
Deficit isolato di
gonadotropine
Il più frequente
casi familiari e sporadici
( es: sindrome olfatto genitale)
Deficit isolato di GH
forma sporadica e familiare
Deficit isolato di TSH
ipotiroidismo + amenorrea
Deficit isolato di ACTH
anoressia –astenia-ipotensioneepisodi di ipoglicemia
Neuroipofisi: ADH (vasopressina)
L’ADH svolge un ruolo fondamentale nel
mantenimento dei liquidi corporei
La produzione di ADH è stimolata in situazioni
in cui vi è perdita di liquidi
ADH Azioni biologiche
Dotto collettore
Muscolatura
liscia dei
vasi
RV2
RV1
H2O
L’ADH fa sì che la maggior parte dell’acqua filtrata
dal rene venga riassorbita. Infatti, in assenza
totale di ADH la quantità di urina emessa nelle 24
ore sarebbe di 15-20 litri!
Vasocostrizione
Regolazione della secrezione di ADH
DISORDINI DA DIMINUITA SECREZIONE DI ADH
POLIURIA
Diuresi maggiore di 2,5 l nelle24 ore
Polidipsia primaria
Idiopatica
Abituale
Psicogena
Sarcoidosi
Diabete insipido di
origine centrale
Idiopatico
Familiare (mutazioni del gene ADH)
Autoimmune
Post-traumatico o post-chirurgico
Tumori cranici
Granulomatosi
Infezioni primitive o secondarie
Cause vascolari
Poliuria da 3 a 40 litri
nelle 24 ore
Diabete insipido di
origine renale
In questo caso l’ADH non
è ridotto
Malattie renali croniche
Malattie metaboliche (ipercalcemia –
ipocalcemia-iperglicemia)
Farmaci ( es: litio)
Da diuresi osmotica
Ereditario (causato da un difetto del
recettore V2 o del gene acquaporina)
Metodi di
indagine
Test della
sete
TERAPIA DEL DIABETE INSIPIDO
CENTRALE
NEFROGENICO FAMILIARE
Modificazione della molecola
dell’ADH
1-deamino-8-D-Arginina-Vasopressina
DDAVP
Attiva solo sui recettori V2
Disponibile in fiale, spray nasali, capsule orali
Diuretici tiazidici
Inibitori delle
prostaglandino-sintetasi
DISORDINI DA AUMENTO DELLA SECREZIONE ADH
Rientrano nel capitolo delle IPONATRIEMIE
Normale concentrazione
plasmatica del Na:
135-145 mEq/L
Al di sotto di 135 mEq/L siamo in una
situazione di IPONATREMIA
SINTOMI DI IPONATRIEMIA
• Cefalea
• Nausea
• Confusione mentale
• Deficit neurologici
focali
• Convulsioni
CAUSE DI IPONATREMIA
Si può avere IPONATREMIA in situazioni in cui il volume dei
liquidi corporei è:
AUMENTATO: es. scompenso cardiaco, cirrosi epatica,
patologie renali (es. s. nefrosica).
RIDOTTO:
perdita di liquidi (es. vomito, diarrea),
insufficienza surrenalica (ipoaldosteronismo).
NORMALE:
sindrome da inappropriata secrezione di
ormone ADH
(SIADH).
per iponatriemia.
40% dei ricoveri
CAUSE DI
SINDROME DA INAPPROPRIATA SECREZIONE DI ADH (SIADH)
SECREZIONE ECTOPICA DI ADH
Es. ETP polmone a piccole cellule, pancreas, duodeno, vescica, prostata,
linfoma.
MALATTIE DEL SNC
Es. tumori, trombosi, emorragie, infezioni virali/batteriche
MALATTIE POLMONARI
Es. tumori, polmoniti, TBC, fibrosi cistica, BPCO
FARMACI
Es. morfina, carbamazepina, clofibrato, vincristina, vinblastina,
aloperidolo, bromocriptina (> secrezione ADH)
FANS, ciclofosfamide, clorpropamide (> sensibilità all’ADH)
POST CHIRURGIA (qualsiasi sede)
TRATTAMENTO DELLE IPONATREMIE:
COME
Valutare i sintomi
neurologici
Valutare il grado e la
durata dell’iponatremia
Trattare la malattia
di base
Valutare il volume dei
liquidi corporei
TRATTAMENTO DELLE IPONATREMIE
A) Iponatremie sintomatiche, acute (<48 h) o croniche
Salina isotonica (sol. fisiologica)/ipertonica (3%) nella SIADH
Furosemide (diuretico)
Tolvaptan antagonista del recettore V2 (renale), attivo p.o.
nella SIADH
B) Iponatremie asintomatiche
Il trattamento dipende dalla causa di iponatremia:
- ad es. reidratazione nel caso di iponatremia con riduzione
del volume dei liquidi corporei;
- restrizione idrica nel caso di ritenzione di liquidi (es.
SIADH).
TRATTAMENTO DELLE IPONATREMIE:
QUANTO VELOCEMENTE
Una correzione troppo rapida di una iponatremia può
determinare gravi ripercussioni,
soprattutto a
carico del sistema nervoso centrale, che possono
avere conseguenze anche fatali.
Mielinolisi centrale pontina