IPOTERMIA/IPERTERMIA
Galli Simone
DEA Azienda Ospedaliera Careggi – Firenze
CNSAS Corpo Nazionale Soccorso
Alpino e Speleologico
IPOTERMIA
Diminuzione della temperatura
corporea centrale al di sotto
dei 35°C.
Omeostasi della temperatura:
equilibrio tra produzione e
dispersione di calore al fine di
mantenere costante la
temperatura corporea centrale.
Temperatura centrale:
è la temperatura del nucleo
corporeo (tronco e cervello).
Temperatura timpanica
sovrapponibile a quella centrale.
Misura la temperatura del sangue che fluisce, in
prossimità della membrana del timpano, dalla carotide
esterna. I valori riportati dal monitoraggio timpanico
della temperatura, quando la sonda sia ben
posizionata, sono accurati come quelli ottenuti da
sonde poste in arteria polmonare o in esofago.
OMEOSTASI TERMICA in condizione di freddo
OMEOSTASI TERMICA in condizioni di freddo
MALATTIE e/o CONDIZIONI
PREDISPONENTI
TERMOGENESI:
-metabolismo
attività muscolare
brivido
TERMODISPERSIONE:
Scambio “secco”:
dipendente da gradiente
termico cute/ambiente:
• irradiazione
• 65%convezione 10-15%
• conduzione 2%
Scambio “umido”:
dipendente da umidità
ambiente:
• evaporazione cute e vie
respiratorie
TERMOREGOLAZIONE in condizione di freddo
Sistema nervoso centrale
Recettori centrali
Recettori periferici
Termometro
ipotalamico
Risposta del sistema
nervoso autonomo
Vasocostrizione
cutanea
Aumento del tono muscolare
e brivido
Risposte e
adattamenti
volontari
Risposta
endocrina
Catecolamine
Ormoni tiroidei
… molti scenari possibili
IPOTERMIA PRIMITIVA
o da esposizione
accidentale
Soggetti sani in
condizioni
particolari di freddo,
con protezioni
inadeguate,
spesso sfinimento
IPOTERMIA SECONDARIA
o ipotermia “in contesto
urbano”
L’ipotermia costituisce una
complicazione di stati patologici
cronici o acuti (trauma,
intossicazione...) che rendono il
paziente più suscettibile al
freddo.
Spesso misconosciuta all’arrivo
del paziente in ospedale.
CAUSE DI IPOTERMIA
Accidentale o
primitiva
Metaboliche
Disfunzion
e SNC e/o
ipotalamica
Esposizione prolungata a basse temperature
- ipotiroidismo
- iposurrenalismo
Età estreme
- insulina
- tumore
- stroke
Iatrogena
- Wernicke
M. debilitanti o
immobilizzanti
Alterazione del “set point”
termico ipotalamico
- neonato, vecchio
- sedativi ipnotici
- fenotiazine
- trauma cranico
- intossicazione CO
Sepsi
Farmaco-indotta
- alcool
del traumatizzato
- infezioni severe
- chetoacidosi
diabetica
- tetraplegia
ESEMPIO:
•
Soggetto senza fissa dimora
(dorme senza protezioni)
• Giornata piovosa (= vestiti bagnati)
con temperatura esterna di 15 °C
• Abuso alcolico (vasodilatazione,
compromissione della reattività,
malnutrizione)
ELEVATA
POSSIBILITA’ DI
IPOTERMIA
Non è necessaria un’esposizione al forte freddo
per determinare una ipotermia grave.
La diagnosi di ipotermia non è spesso ovvia.
Va ricercata in presenza delle condizioni
predisponenti.
EFFETTI FISIOLOGICI DELL’IPOTERMIA
T < 35 > 32°C
37°C
Temperatura normale
IPOTERMIA LIEVE
36°C
Aumento del metabolismo basale
“fase della
reazione”
35°C
Massimi tremori
Frequenza card.
34°C
Amnesia, PA normale
Gettata card.
33°C
T < 32°C
32°C
Si arrestano i tremori
IPOTERMIA GRAVE
31°C
Fibrillazione atriale ed altre aritmie
“fase della
progressiva
depressione
delle funzioni
vitali”
30°C
Gittata cardiaca 66% del normale
29°C
Riduzione atti respiratori, polso,
28°C
50% consumo di O2
27°C
Assenza di riflessi e motilità volontaria
Danzi, DF: Accidental Hypothermia; Emergency Medicine:
Current Concepts in Clinical Practice, CV Mosby
“fase della
morte
apparente”
26°C
Assenza di riflessi o risposte al dolore
25°C
Perfusione cerebrale 33% del normale
Gittata cardiaca 45% del normale
24°C
Ipotensione significativa
23°C
Nessun riflesso corneale
22°C
75% di diminuzione del consumo di O2
Rischio massimo di FV
19°C
EEG piatto
18°C
Asistolia
Danzi, DF: Accidental Hypothermia; Emergency Medicine:
Current Concepts in Clinical Practice, CV Mosby
“On site treatment of Hypothermia”
International Commission for
Mountain Emergency Medicine
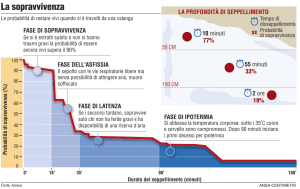
HT 1
Soggetto sveglio con brivido
T core 35 - 32
HT 2
Soggetto con sensorio alterato senza brivido T core 32 - 28
HT 3
Soggetto incosciente (con respiro)
T core 28 - 24
HT 4
Morte apparente (paziente apnoico)
T core 24 - 15 ?
HT 5
Morte da ipotermia irreversibile
T core < 13,7
Resuscitation from accidental hypothermia
of 13.7°C with circulatory arrest
Mads Gilbert, Rolf Busund, Arne Skagseth,
Paul Åge Nilsen, Jan P Solbø
In a victim of very deep accidental hypothermia, 9 hours of resuscitation and
stabilisation led to good physical and mental recovery. This potential
outcome should be borne in mind for all such victims.
Victims of very deep accidental hypothermia with
circulatory arrest should be seen as potentially resuscitable with a prospect of
full recovery. Reliable prognostic markers are unclear after cold-water
immersion. An optimum mechanism of cooling (whole-body cooling with
subsequent circulatory arrest instead of warm hypoxic arrest followed by
cooling), rapid prehospital response, continuous CPR, and rapid
extracorporeal blood rewarming may improve outlook.
THE LANCET • Vol 355 • January 29, 2000
Chi è veramente morto?
“Nessuno è morto sino a quando non è
caldo e morto”
“ No one is dead until warm and dead”
Gregory R.T.
ALGORITMO IPOTERMIA
•
•
•
•
•
•
Polso/respiro
presenti
Rimuovere gli abiti umidi
Proteggere dalla perdita di calore
Mantenere la posizione orizzontale
Evitare movimenti bruschi
Monitorare la temperatura centrale
Monitorare il ritmo cardiaco
Valutare lo stato di coscienza, respirazione, polso
Qual è la temperatura
centrale ?
34-36°C
© American Heart Association
Polso/respiro
assenti
• Iniziare CPR
• Defibrillare FV/TV max 3 volte (200-300-360J)
(ipotermia lieve)
• Intubare
• Riscaldamento passivo
• Ventilare con O2 caldo (42-46°C) e umidificato †
• Riscaldamento attivo esterno †
• Via venosa
30-34°C
(ipotermia moderata)
• Riscaldamento passivo
• Infondere SF calda (43°C) †
< 30°C
• Riscaldamento attivo
esterno solo al tronco
< 30°C (ipotermia severa)
• Protocollo riscaldamento attivo
Qual è la temperatura
centrale ?
> 30°C
• Continuare CPR
• Continuare CPR
• Evitare farmaci EV
• Farmaci EV (ad intervalli
• Limitare DC shock max 3
più lunghi di quelli standard)
• Defibrillare se aumenta T
interno (sotto)
RISCALDAMENTO ATTIVO INTERNO †
† Secondo molti esperti applicabili solo in ospedale
continua
ALGORITMO IPOTERMIA
© American Heart Association
Riscaldamento attivo interno :
• Liquidi caldi EV
• O2 riscaldato (42-46°C) e umidificato
• Lavaggio peritoneale (liquidi K-free)
• Riscaldamento extracorporeo
Continuare il riscaldamento attivo interno sino a
quando:
• la temperatura del core è 35°C o
• ricomparsa di circolo o
• cessazione delle manovre di rianimazione
PECULIARITA’ BLS
•
Prevenire ulteriori perdite di calore (togliere indumenti
bagnati, proteggere da ambiente freddo e vento,
isolare dal suolo, coprire la testa)
• Valutare respirazione e polso per almeno 60 secondi.
• Evitare movimenti bruschi e attività fisica, mantenere in posizione
orizzontale (previene ipotensione ortostatica e after-drop).
• In caso di arresto cardiaco non interrompere BLS fino al
riscaldamento.
• Non eseguire rianimazione se il paziente è ipotermico
secondariamente ad arresto cardiocircolatorio.
PECULIARITA’ ALS
•
Monitorizzare ritmo cardiaco, temperatura del core
(T costituisce un segno vitale), saturazione O2 (se possibile).
• Intubare se necessario (nel soggetto con attività respiratoria
residua solo se assenti riflessi di protezione).
• Accesso venoso centrale (spesso necessario per il “core rewarming”,
tenendo conto della possibilità di induzione di aritmie).
•
Se la temperatura è inferiore a 30°C, somministrare un
massimo di 3 DC shock per TV/FV, evitare ulteriori DC shock
fino al raggiungimento di una temperatura centrale di almeno 30°C.
PECULIARITA’ ECG
•
inversioni onda T
• prolungamento PR, QRS, QT
• onda J di Osborn
• aritmie:
- bradicardia sinusale
- fibrillazione o flutter atriale
- ritmo giunzionale
- blocco AV
- fibrillazione ventricolare
- asistolia
• Il brivido importante può mimare una fibrillazione ventricolare !
•
Molti disturbi del ritmo (bradicardia sinusale, fibrillazione atriale o flutter)
regrediscono spontaneamente col riscaldamento
non richiedono terapia.
• Pacing cardiaco: solo se persiste bradicardia sopra ai 30°C.
•
Nel paziente ipotermico l’effetto degli antiaritmici e dei farmaci
cardio-attivi è spesso imprevedibile (il cuore ipotermico può essere
non-responsivo ai farmaci cardioattivi, il metabolismo dei farmaci è
ridotto, adrenalina e lidocaina possono facilmente determinare
effetti tossici).
RISCALDAMENTO ATTIVO ESTERNO
•
Inefficace con scarsa perfusione periferica.
• Può indurre vasodilatazione periferica, pooling venoso e determinare
ipovolemia ed ipotensione (rewarming shock).
• Il “washout dell’acido lattico” dai tessuti periferici può determinare
acidosi. Alla vasodilatazione periferica segue un ritorno di sangue
freddo al core con conseguente “core temperature afterdrop”.
RISCALDAMENTO ATTIVO INTERNO
• Ventilazione con O2 riscaldato e umidificato (40-43°C)
• Somministrazione di liquidi e.v. riscaldati (43°C)
150-200 ml/h (preferibilmente via CVC)
• Perfusione di cavità corporee con liquidi riscaldati:
• lavaggio peritoneale (2 lt di soluzione priva di potassio 43°C)
• lavaggio pleurico (cavo DX)
• lavaggio vescicale
• irrigazione gastrointestinale
• Emodialisi
CIRCOLAZIONE EXTRACORPOREA
•
E’ il metodo più efficace e veloce di riscaldamento (fino a 15°C/h)
• Fornisce immediato supporto circolatorio: utile nei pazienti con
instabilità cardiovascolare, ipotensione persistente ed aritmie pericolose
• Promuove la perfusione tessutale attraverso l’ emodiluizione
• Permette la correzione delle alterazioni metaboliche e tossiche
• Permette il riscaldamento preferenziale del core prevenendo lo
shock da vasodilatazione periferica (rewarming shock)
• Eseguibile solo in ospedali con cardiochirurgia
RISCALDAMENTO CON
CIRCOLAZIONE EXTRACORPOREA
(QUANDO?)
Elementi prognostici positivi :
• ipotermia profonda e a rapida insorgenza
• assenza di asfissia o danno ipossico cerebrale precedente l’ipotermia
• soggetti giovani e precedentemente in buona salute rewarming
• dopo inizio del bypass
Elementi prognostici negativi:
• asfissia (valanga, annegamento)
• lesione traumatica severa
• ACR con modesta ipotermia
• potassio sierico a livelli elevati
PAZIENTE CON ATTIVITA’ CARDIORESPIRATORIA
SPONTANEA (polso e respirazione presenti)
Valutazione
ABCDE
Considera
anamnesi
Ricerca
malattie e/ o
condizioni
predisponenti
- ventilare con O2 umidificato e a 40° C
- accesso venoso periferico > 16 G o centrale e
infusione di liquidi riscaldati
- monitoraggio ECG e pressione arteriosa
- monitoraggio temperatura
- sondino NG e catetere vescicale
- esami ematici (emocromo, elettroliti,
coagulazione, enzimi, mioglobina, creatinina,
screening tossicologico)
- EGA (valutare CO)
Riscaldamento
34-36°C:
riscaldamento passivo o
attivo esterno
30-34°C:
riscaldamento attivo esterno
solo al tronco
< 30°C:
riscaldamento attivo interno
-
Casa… dolce casa...
IPERTERMIA
Innalzamento della temperatura corporea al di sopra del punto
termoregolatore ipotalamico. Si parla di ipertermia clinicamente
rilevante quando la T centrale supera i 40°C.
Disturbo dei meccanismi della termoregolazione in cui la
produzione eccede la dissipazione di calore: diversamente
dalla febbre, non si realizza attraverso un esclusivo spostamento
verso l’alto del punto termoregolatore ipotalamico.
colpo di calore
• ipertermia maligna
• sindrome maligna da neurolettici
• ipertermia da farmaci
•
OMEOSTASI TERMICA
in condizioni di caldo
MALATTIE e/o CONDIZIONI
PREDISPONENTI
TERMODISPERSIONE:
-
TERMOGENESI:
SCAMBIO “SECCO” :
dipendente dal gradiente
termico cute/ambiente:
- metabolismo
- irradiazione
- convezione
- conduzione
- attività muscolare
SCAMBIO “UMIDO” :
dipendente dall’ umidità
ambientale:
-
sudorazione
TERMOREGOLAZIONE IN CONDIZIONI DI CALDO
Sistema nervoso centrale
Recettori centrali
Termometro
ipotalamico
Recettori periferici
Risposta del sistema
nervoso autonomo
Vasodilatazione cutanea
0.2 l/min – 8 l/min
Sudorazione
(fibre parasimpatiche)
Aumento del
lavoro cardiaco
Aumento del
fabbisogno di
acqua
Risposte e
adattamenti
volontari
Acclimatazione:
Adattamento
cardiovascolare
Sudorazione più intensa
ed a
temperature più
basse
Aumento della circolazione
periferica
Riduzione NaCl in sudore
ed urine (aldosterone)
SUDORAZIONE
E’ il meccanismo primario per l’eliminazione di
calore in presenza di alte temperature ambientali.
E’ fortemente compromessa dalla disidratazione.
Perdite insensibili: livello basale di evaporazione
cutanea e respiratoria (600 ml di acqua / die e
12-16 kcal /h) anche in assenza di sudorazione.
E’ ostacolata da alti livelli
di umidità atmosferica.
Effetto combinato di calore ed umidità.
MALATTIE DA CALORE
Rappresentano un “continuum” di condizioni che vanno da
sindromi minori a condizioni pericolose per la vita quali il
colpo di calore
Minori:
Maggiori:
Edema da caldo
Eritema da caldo
Crampi da caldo
Tetania da caldo
Sincope da caldo
Sfinimento da caldo
Colpo di calore
SFINIMENTO DA CALDO
Condizione clinica di gravità
lieve-moderata associata a
deplezione di acqua o sali
risultante dall’esposizione ad
alte temperature ambientali o
esercizio fisico estremo.
STRESS DA CALORE
Segni e sintomi includono:
Disagio fisico e
psichico associato
all’esposizione in
ambiente caldo,
specialmente
durante attività fisica
Sete intensa
Debolezza
Mal di testa/nausea
Mialgie
Tachicardia, lipotimia/sincope
Sudorazione, oliguria
La temperatura del core può
essere normale, sotto il
normale o lievemente
elevata (>37°C ma <40°C)
COLPO DI CALORE
Malattia severa
caratterizzata da
temperatura del core
> 40 °C ed
alterazioni severe
del SNC
COLPO DI CALORE
Definizione clinica:
T centrale di solito > 40°C
disfunzione SNC
•
Mortalità 10-75%.
• Necessità di trattamento immediato.
• Seconda causa di morte nei giovani atleti.
•
Disturbo acuto del sistema termoregolatore verosimilmente
associato ad una risposta infiammatoria sistemica con disfunzione
multiorganica in cui predomina l’encefalopatia.
•
Consegue ad esposizione ad alte temperature ambientali e/o
ad esercizio fisico estremo.
COLPO DI CALORE DURANTE ESERCIZIO
FISICO
In atleti allenati durante competizioni impegnative
in clima caldo.
In soggetti costretti a lavorare in ambienti esposti a
calore (militari, vigili del fuoco).
L’attività muscolare pesante porta ad un rapido
incremento della produzione interna di calore:
il superamento delle capacità dei meccanismi di
termodispersione, la progressiva disidratazione e
l’iperpiressia portano ad uno scompenso
cardiovascolare e metabolico.
Insorgenza brusca.
Presente acidosi metabolica.
COLPO DI CALORE CLASSICO
Durante i periodi di caldo torrido o in situazioni di
confinamento.
L’esercizio fisico non è richiesto. Dipende dal
superamento dei meccanismi di termodispersione.
Popolazioni a rischio: anziani, bambini piccoli,
soggetti con compromissione psicologica, fisiologica o
farmacologica dei meccanismi di termoregolazione.
Insorgenza lenta.
Frequentemente presenti alterazioni
idroelettrolitiche.
… molti scenari possibili
IPERTERMIA DA CALDO AMBIENTALE
E/O ESERCIZIO FISICO
Colpo di calore.
Soggetti sani in situazioni
particolari di caldo e umidità
e/o durante esercizio fisico intenso, spesso con
protezioni inadeguate.
… molti scenari possibili
IPERTERMIA IN CONDIZIONI PREDISPONENTI
L’ipertermia costituisce spesso una
complicazione di condizioni croniche o acute
(cardiopatie croniche, età estreme,
intossicazioni...) che rendono il paziente più
suscettibile al riscaldamento.
Talvolta misconosciuta all’arrivo del paziente in
ospedale.
CONDIZIONI PREDISPONENTI AL
COLPO DI CALORE
Aumento della
produzione di calore
Malattie febbrili
Tireotossicosi
Amfetamine
Allucinogeni
Malattie della pelle
diffuse
Sclerodermia
Fibrosi cistica
Psoriasi
Eczema
Fibrosi cistica
Età estreme, obesità
Neonato, vecchio
Compromissione della perdita di calore
Perdita del controllo volontario
(coma, schizofrenia, demenza,
quadriplegia, paraplegia)
Disidratazione (gastroenteriti,
diabete scompensato, diabete
insipido)
Malattie cardiovascolari
Farmaci:- anticolinergici
- fenotiazine
- butirrofenoni
- barbiturici
- agenti anti-Parkinson
- diuretici
- beta-bloccanti
- alcol
CARATTERISTICHE CLINICHE DEL COLPO
DI CALORE
Alterazioni severe SNC:
atteggiamento bizzarro
combattività
confusione
convulsioni
coma
atassia, dismetria
Rachicentesi:
possibile aumento
delle proteine,
xantocromia, lieve
pleiocitosi
linfocitica
Anidrosi: è incostante, comune in condizioni di deplezione di
idrica.
Iperpotassiemia nelle forme con rabdomiolisi.
• Rabdomiolisi (soprattutto nella forma da sforzo)
• Aumento del lavoro cardiaco (vasodilatazione, disidratazione),
tachicardia, aritmie, ipotensione, scompenso cardiaco
• Insufficienza renale acuta
• Necrosi epatica e colestasi
(elevazione degli enzimi epatici 24-72 ore dall’insulto termico)
• Leucocitosi, diatesi emorragica, CID (2°-3° giorno
dall’insulto termico)
• ARDS, edema polmonare acuto per SVS
The Sequence of Events in the Progression of
Heat Stress to Heat Stroke.
Heat stress induces thermoregulatory, acute-phase, and
heat-shock responses. Thermoregulatory failure,
exaggeration of the acute-phase response, and
alteration in the expression of heat-shock proteins,
individually or collectively, may contribute to the
development of heat stroke. Active cutaneous
vasodilatation and splanchnic vasoconstriction permit the
shift of heated blood from the central organs to the
periphery, from which heat is then dissipated to the
environment.
This change may also lead to splanchnic
hypoperfusion and ischemia, resulting in increased
production of reactive oxygen and nitrogen species,
which may in turn induce intestinal mucosal injury and
hyperpermeability.
Endotoxins may then leak into the circulation and
enhance the acute-phase response, leading to
increased production of pyrogenic cytokines and nitric
oxide. Both cytokines and nitric oxide can interfere with
thermoregulation and precipitate hyperthermia,
hypotension, and heat stroke. The solid arrows indicate
pathways for which there is clinical or experimental
evidence, and the broken arrows indicate putative
pathways.
N Engl J Med, Vol. 346, No.25 – June 20, 2002
TRATTAMENTO
•
ABC (intubazione se presente stato di coma)
• O2 alti flussi
• Monitoraggio ECG e Sat. O2
• Monitoraggio temperatura centrale
• EGA
•
Accesso venoso: iniziare infusione SF o RL 250 ml/h (“fluids
wide open”)
• Prelievi ematici: emocromo, coagulazione, CK, mioglobina,
screening tossicologico, enzimi epatici, FT3, FT4, TSH
CVC: può essere utile in caso di malattie cardiache o paziente
anziano per monitoraggio PVC e regolare le infusioni
•
• Catetere vescicale: monitoraggio diuresi
TECNICHE DI RAFFREDDAMENTO
Evitare brusco abbassamento della temperatura centrale
(overshot hypothermia): interrompere il raffreddamento quando
la temperatura scende sotto 39°C.
•
RAFFREDDAMENTO PER EVAPORAZIONE:
Vantaggi: facilmente disponibile
Svantaggi: brivido (BDZ ad
azione breve)
non invasivo
distacco elettrodi (posizionare
facile accesso al paziente
posteriormente elettrodi)
efficace
RAFFREDDAMENTO PER IMMERSIONE:
Vantaggi: non invasivo
efficace
Svantaggi: brivido (BDZ ad azione breve)
non facilmente disponibile
distacco elettrodi
IMPACCHI FREDDI (ascelle, collo, inguini)
DIAGNOSI DIFFERENZIALE
NELL’IPERTERMIA
SINDROMI IPERTERMICHE:
Colpo di calore durante esercizio fisico
S. FEBBRILI INFETTIVE:
Meningite
Colpo di calore classico
Encefalite
Ipertermia maligna
Sepsi
Sindrome maligna da neurolettici
Ipertermia indotta da farmaci
ENDOCRINOPATIE:
CAUSE SNC:
Tireotossicosi
Emorragia ipotalamica
Feocromicitoma
Idrocefalo acuto
CONCLUSIONI
Alto sospetto in situazioni di clima molto caldo.
•
Ondata di calore: tre o più giorni consecutivi di caldo con
temperature superiori a 32.2°C
•
•
Valutazione attenta delle situazioni predisponenti.
Criteri diagnostici:
temperatura centrale superiore a 40°C
alterazione severa dello stato mentale o coma
elevati livelli di CK
anamnesi compatibile
E’ in definitiva una diagnosi di esclusione.