Apparato
digerente
Il tratto digerente fornisce all’organismo tutte le
sostanze di cui esso ha bisogno: acqua, elettroliti e
nutrienti.
Per questo scopo richiede:
Movimento del cibo attraverso il tratto gastrointestinale (motilità)
Secrezione di succhi digestivi e digestione del
cibo (secrezione)
Assorbimento dei prodotti digeriti (digestione e
assrbimento)
Circolazione di sangue attraverso i vari organi per
rimozione dei cataboliti
Controllo nervoso ed ormonale di tutte le funzioni
Principi generali del tratto
gastro-intestinale
Struttura generale della mucosa
del tratto GI
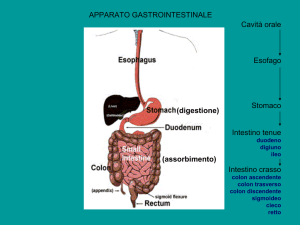
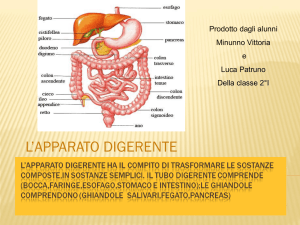
Parti del tratto gi
Bocca
Faringe
Esofago
Stomaco
Duodeno
Digiuno
Ileo
Colon
Retto
Ano
+ ghiandole annesse:
Ghiandole salivari
Fegato
Colecisti
Pancreas esocrino
Funzioni dell’apparato gastro-intestinale
Le varie sostanze che vengono introdotte
nell’organismo sono assunte attraverso il canale
gastrointestinale che provvede a elaborare
meccanicamente
queste sostanze, digerirle,
assorbirle, immagazzinarle ed eliminare i prodotti di
rifiuto. Tutte queste operazioni sono coordinate da:
Nervi estrinseci del sistema nervoso autonomo
Sistema nervoso enterico (intrinseco)
Ormoni dell’apparato gastrointestinale
Le funzioni del tratto gi sono:
Motilità
Secrezione
Digestione
Assorbimento
Gli strati sono comuni a tutti gli organi del sistema
e dall’interno verso l’esterno sono:
a. Epitelio monostratificato: caratteristico del tratto
considerato
b. Lamina propria: fibre di elastina e collagene,
linfonodi, piccoli vasi e ghiandole
c. Muscularis mucosae:
i. strato muscolare circolare interno
ii. longitudinale esterno
d. Sottomucosa:connettivo, collagene, elastina,
grossi vasi e fibre nervose
e. Muscularis externa:
i. strato muscolare circolare interno
ii.longitudinale esterno
f. Sierosa: connettivo
È importante ricordare la presenza del plesso
sottomucoso di Meissner e del plesso mienterico di
Auerbach a livello di musularis externa (tra i due
strati muscolari) che controllano e coordinano
attività motorie e secretorie. In particolare, vista la
posizione che occupano, il plesso mienterico
coordina attività di tipo motorio (peristalsi etc..),
mentre il plesso sottomucoso controlla attività di
tipo secretorio.
Muscolatura gastrointestinale
La muscolatura liscia del tratto gi è costituita da
piccole cellule fusiformi che formano fasci in cui le
singole cellule sono accoppiate meccanicamente ed
elettricamente attraverso le gap junctions. La velocità
di trasmissione è molto rapida fra una cellula e l’altra
in senso longitudinale, ma più lenta fra un fascio e
l’altro. Le fibre sono fra i 200μm e i 500 μm di
lunghezza e 2-10 μm di diametro raccolte in fasci di
1000 fibre circa. I fasci si fondono gli uni con gli altri
formando un sincizio in cui un potenziale d’azione si
propaga con estrema velocità.
La normale motilità gi deriva dall’azione coordinata
di contrazioni del muscolo liscio che dipendono a
loro volta da due pattern elettrici ben particolari:
onde lente e spikes.
Anche le cellule muscolari del tratto gi sono
caratterizzate da un potenziale di riposo compreso
fra -50 e -60mV, ma che a differenza di altre cellule
fluttua spontaneamente di 5-15mV. Essendo le
cellula
accoppiate
elettricamente,
queste
fluttuazioni interessano via via le varie parti del
muscolo generando le onde lente.
Bisogna notare che le onde lente non determinano
contrazione. Piuttosto esse coordinano e
sincronizzano le contrazioni muscolari controllando
l’insorgenza degli spikes.
Onde lente: la maggior parte delle contrazioni nel
tratto gi avviene ritmicamente con un ritmo imposto
dalla frequenza delle onde lente. Queste sono
variazioni lente ed ondulatorie del potenziale di
membrana con valori compresi fra 5-15mV e
frequenza che dipende dalla porzione considerata
(3/minuto nel fondo dello stomaco, 15/minuto nel
duodeno). Pare che l’origine di queste oscillazioni
sia da ricercarsi nell’attività della Na / K ATPasi.
Spikes: questi sono veri potenziali d’azione e si
manifestano quando il potenziale di membrana della
fibra muscolare diviene più positivo di -40mV. Più
positivo diviene il potenziale, più frequente diviene
la sequenza degli spikes (1-10 /sec). Hanno una
durata 10-40 volte superiore a quella degli spikes di
fibre nervose. In genere si sviluppano nella porzione
di muscolo che è stata sensibilizzata da qualche
neurotrasmettitore rilasciato in risposta a stimoli
locali quali distensione della parete.
A diagram to show the interrelationships between the electrical events
recorded from the muscular wall of the gut and its contractions. The top
trace shows the voltage recorded from an intracellular electrode. The
three events shown are the electrical slow waves. The second of these
contains a brief burst of rapid electrical events, the spike burst or action
potentials. The second trace shows that a rise in the muscle tension, a
contraction, occurs with the slow wave that bears action potentials
I canali responsabili dello scatenarsi dello spikes
sono canali lenti del calcio e del sodio. Entrambi gli
ioni permeano attraverso questi canali con una
cinetica molto più lenta di quella dei canali Na+ TTX
sensibili sia nella fase di apertura che nella fase di
chiusura, giustificando così la maggior durata dello
spike. Inoltre il calcio che entra è fondamentale per il
meccanismo di contrazione.
Stiramento del muscolo
Stimolazione con ACh (afferenze del parasimpatico)
Stimolazione con ACh
Stimolazione con specifici ormoni del tratto gi
Azione di epinefrina e norepinefrina sulla
membrana muscolare
Stimolazione dei nervi simpatici che rilasciano
norepinefrina
Il meccanisimo di contrazione del muscolo liscio è
abbastanza differente da quello del muscolo striato.
Manca il controllo della troponina, ma comunque la
contrazione resta sempre controllata dal calcio che,
legandosi alla calmodulina, determina l’attivazione
della chinasi delle catene leggere della miosina
(MLCK). L’ingresso di calcio nella cellula è mediato
da un’azione farmacologica o da spikes che fanno
entrare calcio dai canali cationici misti.
Il sistema gi è caratterizzato da un proprio sistema
nervoso locale detto sistema nervoso enterico
(SNE) o intrinseco che si trova interamente nella
parete del tessuto. Esso ha inizio nell’esofago e
continua fino all’ano e comprende circa 100 milioni
di neuroni (più o meno tanti quanti nel midollo
spinale). È fondamentale nel controllo della
secrezione e della motilità.
Comprende due plessi:
Il plesso mienterico o plesso di Auerbach: controlla
soprattutto i movimenti gastrointestinali ed è
localizzato fra i due strati di muscolatura circolare
e longitudinale della muscularis externa.
Il plesso sottomucoso o plesso di Meissner:
controlla soprattutto la secrezione e il flusso locale
e si trova a livello della sottomucosa.
In entrambi i plessi sono presenti tre tipi di neuroni,
la maggior parte dei quali multipolari:
Sensoriali: ricevono informazioni dai recettori
sensoriali (osmocettori, chemocettori, termocettori,
meccanocettori) nella mucosa.
Motori: innervano muscolo liscio, cellule secretorie
(principali, parietali, mucose, enterociti, cellule
pancreatiche esocrine) e cellule endocrine del
tratto gi
Interneuroni: integrano l’informazione fra sensoriali
e motori
I due plessi cooperano con il sistema nervoso
autonomo nel regolare le funzioni motorie e
secretorie. Fibre parasimpatiche e simpatiche
connettono il SNC e il SNE oppure il SNC
direttamente al sistema digestivo. Questo determina
per esempio la possibilità di inviare al tratto digestivo
informazioni raccolte al di fuori. Ad esempio la vista
del cibo evoca secrezione gastrica.
Inoltre esistono terminali sensoriali che originano
nell’epitelio gastrointestinale ed inviano fibre afferenti
sia ai plessi del SNE, ai gangli pre-vertebrali del
sistema simpatico e fibre che viaggiano nel nervo
vago fino al tronco encefalico.
A diagram of the
connections between
the enteric and the
central nervous
systems.
Plesso mienterico:
catene di neuroni
allineati interconnessi fra
loro. Alcuni neuroni sono
inibitori e hanno la
funzione di inibire alcuni
sfinteri per impedire il
passaggio fra diversi
segmenti del tratto gi
(sfintere pilorico e
sfintere ileo-cecale).
Immagine microscopica di entrambi i plessi
Auerbach
Meissner
Per quanto riguarda i neurotrasmettitori del SNE si trova:
ACh
CCK
NE
ATP
Serotonina
Sostanza P VIP
Leu-enkefalina
Dopamina
Somatostatina
Met-enkefalina
Bombesina
Controllo autonomo del tratto
gastrointestinale
L’innervazione parasimpatica comprende una
divisione craniale e una divisione sacrale.
Le fibre parasimpatiche craniali decorrono quasi
interamente nel nervo vago (fanno eccezione alcune
fibre che innervano bocca e regione faringea) ed
innervano esofago, stomaco, pancreas, intestino
tenue (duodeno, digiuno e ileo) e la prima metà
dell’intestino crasso.
Le fibre parasimpatiche sacrali originano nel II, III
e IV segmento sacrale del midollo e decorrono nei
nervi pelvici da cui innervano la seconda metà
dell’intestino crasso.
I neuroni postgangliari sono localizzati nei plessi
mienterico e sottomucoso e la loro stimolazione
determina un aumento nell’attività del sistema
nervoso enterico e quindi della maggior parte delle
funzioni digerenti.
Divisione parasimpatica
Le fibre simpatiche originano nella colonna
vertebrale fra T5 e L2. Le fibre entrano nella catena
paravertebrale e passano poi nei gangli celiaco e
mesenterici. Da qui le fibre dei neuroni postgangliari
si portano a vari livelli del tubo digerente ad
innervare i neuroni dei plessi causando generale
inibizione della funzione digestiva rilasciando
norepinefrina.
Una forte stimolazione del sistema simpatico può
produrre blocco del cibo nel canale alimentare.
Sistema nervoso autonomo
Ramo simpatico
Ramo parasimpatico
Dalla parete del sistema gi originano molte fibre
afferenti sensoriali che hanno i corpi cellulari nel
SNE e che sono stimolate da:
Irritazione della mucosa
Eccessiva distensione della parete
Presenza di sostanze chimiche specifiche
In aggiunta a queste esistono fibre afferenti che
hanno il corpo cellulare nel SNE, ma inviano assoni
ai gangli celiaco, mesenterico e ipogastrico (gangli
simpatici pre-vertebrali).
I particolari rapporti fra SNE e sistema autonomo
determinano riflessi particolari fondamentali per il
controllo gastro-intestinale.
Riflessi che avvengono interamente nel SNE
(includono riflessi che controllano secrezione,
peristalsi, contrazioni mescolatorie)
Riflessi dall’intestino al midollo o al tronco
encefalico e indietro al tratto gi: riflessi dallo
stomaco e duodeno al tronco encefalico e indietro
allo stomaco per il controllo della funzione gastrica
Riflessi da intestino ai gangli simpatici prevertebrali e indietro al tratto gi: ad esempio il
riflesso gastro-colico (riempimento dello stomaco
che induce evacuazione), il riflesso entero-gastrico
(segnali dall’intestino che inibiscono secrezione e
motilità gastrica), il riflesso colon-ileale (segnali dal
colon che inibiscono il passaggio attraverso la
valvola ileo-cecale).
La funzione digestiva è influenzata da molti ormoni secreti
da ghiandole endocrine, ma il controllo principale dipende da
ormoni secreti entro il tratto gi che rappresenta il più grande
organo endocrino dell’organismo. Si parla infatti di sistema
endocrino enterico. Si tratta di un sistema diffuso a
differenza della altre ghiandole endocrine, con cellule
secernenti diffuse fra altri tipi di cellule epiteliali della
mucosa gastrica e intestinale. Fra tutti gli ormoni prodotti
quelli più studiati sono:
Gastrina: secreta dallo stomaco ha un ruolo
fondamentale nella secrezione acida
Colecistochinina (CCK): secreta a livello
duodenale in risposta alla presenza di acidi
grassi e monogliceridi. Rallenta lo svuotamento
gastrico e stimola lo svuotamento della colecisti.
Secretina: secreta a livello duodenale dalle
cellule S in risposta all’acidità.
Peptide gastro-inibitore (GIP): secreto dalla
mucosa dell’intestino tenue, rallenta lo
svuotamento gastrico.
Movimenti del tratto gi
Esistono due tipi di movimento:
A.Movimento propulsivo: il cibo si muove in avanti
con una velocità opportuna per la digestione e
l’assorbimento
B.Movimenti mescolatori: mantengono il cibo
continuamente mescolato
Movimento propulsivo: è detto anche peristalsi e lo
stimolo principale è la distensione del tubo
intestinale. Avviene nel tratto gi, nel dotto biliare e
anche nell’uretere, e in strutture tubulari con
muscolo liscio. Le cellule muscolari si possono
contrarre spontaneamente grazie a loro proprietà
intrinseche. Inizia ad apparire un anello contrattile
che poi si propaga in avanti lungo il tubo. La sua
funzionalità è strettamente connessa al plesso
mienterico. Procede solo in direzione oro-anale e
non al contrario e serve a spingere avanti il cibo.
Legge dell’intestino: quando vi è distensione ha inizio
la peristalsi. L’anello contrattile determina un
movimento ed una progressione del cibo in direzione
anale per 5-10cm. Contemporaneamente più avanti
si ha un fenomeno noto con il nome di rilassamento
recettivo che determina una facilitazione per la
ricezione del cibo.
Peristalsis is a distinctive pattern of smooth muscle contractions that
propels foodstuffs distally through the esophagus and intestines. It is a
type of motility in which there is contraction above and relaxation below
a segment being stimulated. Peristalsis is not affected to any degree by
vagotomy or sympathetectomy, indicating its mediation by the
intestine's local, intrinsic nervous system.
Peristalsis is a manifestation of two major reflexes within the enteric
nervous system that are stimulated by a bolus of foodstuff in the lumen.
Mechanical distension and perhaps mucosal irritation stimulate afferent
enteric neurons. These sensory neurons synapse with two sets of
cholinergic interneurons, which lead to two distinct effects:
One group of interneurons activates excitatory motor neurons above
the bolus - these neurons, which contain acetylcholine and substance
P, stimulate contraction of smooth muscle above the bolus.
Another group of interneurons activates inhibitory motor neurons that
stimulate relaxation of smooth muscle below the bolus. These inhibitor
neurons appear to use nitric oxide, vasoactive intestinal peptide and
ATP as neurotransmitters
Oro-anale
Movimenti mescolatori: sono variabili a seconda del
tratto considerato. A volte sono gli stessi movimenti
peristaltici che determinano mescolamento.
Altre volte esistono contrazioni locali costrittive che
durano alcuni secondi. Li vedremo meglio per le varie
porzioni del tubo gi. Hanno la funzione di mescolare il
materiale da digerire con i vari enzimi, in modo che
tutte le particelle siano digerite.
I vasi sanguigni del tratto gi fanno parte di una
circolazione speciale detta circolazione splancnica.
Essa include il flusso di sangue attraverso il tratto
gi, il pancreas, la milza e il fegato. Il sangue refluo
dal tratto gi, dalla milza, dal pancreas arriva al
fegato attraverso la vena porta. Qui circola
attraverso i sinusoidi epatici per passare nelle vene
epatiche e quindi nella vena cava inferiore.
Il flusso attraverso il fegato permette alle cellule
reticolo-endoteliali di rimuovere batteri, particelle
che potrebbero entrare nel flusso sanguigno.
Inoltre attraverso questo sistema la maggior parte
delle sostanze non-grasse digerite è trasportata a
livello epatico. Qui le cellule epatiche assorbono
dal sangue e temporaneamente immagazzinano
una grande quantità di nutrienti. Molti processi
intermedi nel trattamento dei nutrienti avviene a
livello epatico.
Anatomia della circolazione
nel sistema gi
Lo stomaco è irrorato
dall’arteria celiaca. Il
tronco celiaco fornisce
sangue all’esofago, allo
stomaco e alla prima
parte del duodeno.
Origina dall’aorta
anteriore.
L’arteria mesenterica
superiore irrora
duodeno, digiuno,
ileo, appendice, colon
ascendente e parte
del colon trasverso.
L’arteria mesenterica inferiore
irrora il colon trasverso, il
colon discendente e il retto.
Durante il processo digestivo vengono rilasciate
dalla mucosa molte sostanze vasodilatatrici per
incrementare il flusso sanguigno. Fra queste la
CCK, VIP (peptide vasoattivo intestinale), la
gastrina e la secretina hanno tutte questa
funzione. Inoltre esistono ghiandole che secernono
kallidina e bradichinina che hanno anch’esse
azione vasodilatante. Inoltre la forte attività
determina diminuzione di O2 e quindi aumento del
flusso per effetto metabolico.
La circolazione del villo è fondamentale
per i processi di assorbimento. Le
arteriole hanno una notevole tonaca
muscolare per controllare il flusso
sanguigno nel villo.
Assunzione di cibo
La quantità di cibo che è ingerita è determinata dal
senso di fame, mentre per appetito si intende la
propensione verso determinati cibi.
Il cibo è introdotto attraverso la bocca e qui inizia il
processo digestivo con
masticazione e
salivazione.
Il cibo viene impastato con la saliva che contiene
varie componenti organiche oltre a acqua e ioni.
La masticazione avviene grazie ai 32 denti
presenti nella cavità orale e ha più funzioni:
Triturazione del cibo
Rottura dell’involucro di cellulosa di
frutta e verdura
Frammentazione in piccole particelle
per l’accessibilità agli enzimi digestivi.
I denti alloggiati nella cavità orale sono destinati alla
masticazione. Gli incisivi servono ad incidere il cibo,
mentre i molari forniscono una forte azione
masticatoria. I muscoli masticatori sono innervati in
massima parte da ramificazioni motorie del V nervo
cranico. Il processo della masticazione è controllato
da nuclei (trigemino) presenti nel tronco encefalico.
Il processo della masticazione è causato dal
riflesso della masticazione. La presenza di un bolo
in bocca inibisce dapprima la masticazione
permettendo alla mandibola di aprirsi. Questo dà
inizio ad un riflesso di stiramento che determina
contrazione dei muscoli e chiusura della
mandibola con compressione del bolo. Il bolo è
spinto verso il palato inducendo nuovamente
inibizione della masticazione.
Il processo della deglutizione è complicato perché
la faringe assolve alla funzione della deglutizione
solo per pochissimo tempo, mentre è coinvolta
nella respirazione. È importante quindi che la
funzione respiratoria non venga compromessa
dalla funzione della deglutizione.
Si divide in tre fasi:
1.
fase volontaria che inizia il processo
2.
fase faringea, involontaria (dalla
faringe all’esofago)
3.
fase esofagea (dall’esofago allo
stomaco)
Quando il bolo è pronto per essere deglutito esso
è spinto volontariamente indietro con movimenti
della lingua. Da questo punto in poi la deglutizione
diviene automatica e non può essere bloccata.
Vediamo quali sono le fasi della deglutizione:
I. Il palato molle è spinto verso l’alto per chiudere le
cavità nasali e impedire il reflusso di cibo nella
cavità nasale.
II. Le pliche palato-faringee della faringe si
avvicinano formando una stretta fessura che
impedisce il passaggio di strutture troppo grosse.
III.
IV.
V.
Le corde vocali della laringe si avvicinano, la
laringe è spinta in alto e anteriormente e
questo,
unitamente
al
movimento
dell’epiglottide fa sì che la laringe si chiuda
impedendo il passaggio di cibo in trachea.
Il movimento della laringe allarga l’apertura
dell’esofago e lo sfintere esofageo superiore
si rilascia per accogliere il cibo.
Infine i muscoli della faringe si contraggono
per spingere il cibo verso il basso.
La fase faringea della deglutizione ha una durata
complessiva inferiore ai 2 secondi, interrompendo quindi la
respirazione per una piccola frazione di tempo.
Durante la fase esofagea il cibo passa nell’esofago
attraverso lo sfintere esofageo superiore (SES).
Nell’esofago si trovano due tipi di peristalsi:
Peristalsi primaria: è una continuazione dell’onda
peristaltica iniziata nella faringe. Il cibo passa
attraverso l’esofago e arriva allo stomaco in 4-5sec
aiutato anche dalla forza di gravità.
Peristalsi secondaria: interviene nel caso in cui
parte del cibo si arresti nell’esofago, scatenata dalla
distensione dell’organo. Questo avviene grazie a
riflessi vago-vagali.
Intanto lo stomaco e anche il duodeno si rilassano
mano a mano che il cibo procede verso lo sfintere
esofageo inferiore (SEI) in modo da prepararsi ad
accogliere il cibo.
A circa 2-5 cm dallo stomaco la muscolatura
dell’esofago forma uno sfintere esofageo inferiore
(SEI) o sfintere gastro-esofageo. Tale sfintere è
tonicamente costretto e mantiene una pressione
intraluminale di 30mmHg. Quando la peristalsi legata
alla deglutizione induce la comparsa dell’onda di
rilassamento, lo sfintere si rilascia e permette il
passaggio del cibo nello stomaco. Se lo sfintere non
si rilascia compare una patologia nota on il nome di
acalasia.
È da notare che il fatto che il SEI sia tonicamente
inibito impedisce al succo acido dello stomaco di
intaccare la mucosa esofagea che non ha
protezione contro questi valori di pH.
Acalasia
Reflusso gastro-esofageo