Università degli Studi di Firenze
Facoltà di Medicina e Chirurgia
Corso di Laurea in Infermieristica
Sede di Pistoia
Anno accademico 2006-2007
C.I. Medicina e Chirurgia generale, Farmacologia e Anestesiologia
Insegnamento di Medicina Interna
Prof. Fabio Almerigogna
Le immagini coperte da copyright sono presentate al solo scopo didattico e
non possono essere riprodotte.
Lez. 29-30
1
Malattie venose periferiche
Sono rappresentate principalmente da quadri caratterizzati da trombosi venosa;
per indicarle sono utilizzati i termini "tromboflebite" (preferito se i segni di flogosi
sono più marcati e il trombo è più aderente, con minori rischi di embolia) e
"flebotrombosi". I quadri principali sono:
1. Tromboflebite superficiale
Malattia benigna che si manifesta con eritema, dolore e edema lungo il decorso
del vaso colpito. Fattori predisponenti: stasi venosa, traumi, ipercoagulabilità.
Può essere sufficiente la terapia conservativa con impacchi caldo-umidi e
tenendo sollevato l'arto.
2
3
2. Trombosi venosa profonda
Malattia grave, che può complicarsi con embolia polmonare. Predisponenti
degenze prolungate a letto, varici, scompenso cardiaco congestizio,
neoplasie, malattie debilitanti.
www.hipusa.com/
Da: www.hipusa.com/
4
Manifestazioni: dolore al polpaccio o coscia, ma spesso è asintomatica e la
manifestazione iniziale è I'embolia polmonare. Possibili edema e eritema e
dolorabilità.
5
Indagini diagnostiche: ecodoppler, pletismografia e flebografia.
La terapia è principalmente quella anticoagulante con eparina e.v. e in seguito
anticoagulanti orali. La prevenzione si basa su mobilizzazione precoce e uso
di farmaci idonei nelle situazioni a rischio.
6
Patologie generalmente meno gravi a carico delle vene periferiche sono, ad es.:
Varici venose: ectasie delle vene superficiali degli arti inferiori.
Da: medicine.ucsd.edu
7
Insufficienza venosa: provoca
edema e discromie scure degli arti.
Tutte da: medicine.ucsd.edu
Può complicarsi con lesioni ulcerate e
cellulite.
8
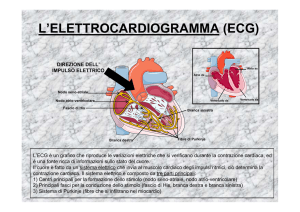
Aritmie
L'impulso elettrico che induce la contrazione cardiaca in condizioni normali
origina dal nodo seno-atriale (SA) (segnapassi -"pace-maker"- fisiologico) e da
qui lo stimolo viene condotto a tutta la muscolatura cardiaca attraverso vie di
conduzione specializzate:
-nodo
atrioventricolare (A V);
- fascio di His,
che si divide in
branca Dx e Sn.
9
Le alterazioni del ritmo o della frequenza del cuore si dividono in:
- Bradiaritmie (provocate da alterazione nella formazione o nella conduzione
dell'impulso);
-Tachiaritmie.
Per quanto riguarda la frequenza, normalmente scandita dal nodo SA che è
regolato da stimoli vagali (che la rallentano) e simpatici (che la aumentano), si
parla di "bradicardia" quando è < 60 battiti/min', "tachicardia" quando è >
100/min',
10
Bradiaritmie
Sono provocate da due meccanismi principali:
- alterazione dell'automatismo del seno;
- alterazione della conduzione.
1. Disfunzione del nodo del seno
E' caratterizzata dall'incapacità di scaricare gli impulsi secondo una frequenza
adeguata. E' frequente negli anziani e la causa è sconosciuta.
E' possibile che:
- il seno scarichi impulsi a bassa frequenza (bradicardia sinusale);
- l'impulso non si formi (arresto sinusale);
- che l'impulso formatosi non esca dal seno (blocco sinusale in uscita).
Queste alterazioni determinano la cosiddetta "sindrome del seno malato" (SSS "Sick Sinus Syndrome") che si può manifestare con capogiri, astenia,
confusione, sincope, insufficienza cardiaca.
Un'altra forma di disfunzione del nodo del seno è la "sindrome bradicardiatachicardia" in cui a periodi di bradicardie sintomatiche si alternano parossismi di
tachicardia.
La diagnosi si fonda principalmente sulle indagini ECG.
11
La terapia consiste nell'impianto di pace-maker a permanenza.
2. Disturbi della conduzione A-V
Possono provocare sincope o arresto cardiaco.
Tra le cause infarto miocardico, malattie degenerative, intossicazione digitalica,
eccesso di beta-bloccanti o calcio-antagonisti, miocarditi virali, ecc.
La alterazioni più importanti sono:
- "blocco A-V di I grado", caratterizzato da allungamento del PR (>O.2sec), può
essere fisiologico, secondario ad aumento del tono vagale, trattamento
digitalico, ecc. e non richiede trattamento.
- "blocco A-V di Il grado. tipo Mobitz l'', nel quale vi è in cicli cardiaci successivi
un allungamento progressivo del PR, fino a saltare un battito ventricolare; può
essere provocato da intossicazione digitalica, aumento del tono vagale, infarto
miocardico; è generalmente transitorio e non richiede terapia.
- "blocco A-V di Il grado. tipo Mobitz Il'', l'intervallo PR è fisso, ma con frequenza
regolare l'impulso atriale non viene condotto (blocco 2:1, 3:1, 4:1); può
manifestarsi in conseguenza di infarto e di degenerazione delle vie di
conduzione; è un'aritmia grave, che può evolvere in blocco AV completo;
richiede impianto di pace-maker.
12
13
- "blocco A-V di III grado (blocco completo)", gli impulsi atriali non vengono
condotti al ventricolo e le contrazioni di A e V sono indipendenti (dissociazione
A-V). I ventricoli vengono stimolati da automatismi sottostanti al nodo (nel fascio
di His o nei ventricoli) con una bassa frequenza ritmo di scappamento o di
sostituzione. Può essere provocata da infarto, malattie degenerative,
intossicazione digitalica. Se la frequenza è < 40/min‘ è indicato pace-maker.
14
Tachiaritmie
Sono provocate da
- alterazione della propagazione dell'impulso (rientro);
- alterazioni della formazione dell'impulso (aumentato o alterato automatismo).
1. Complessi prematuri (extrasistoli)
- Extrasistoli atriali, generalmente benigne, possono essere secondarie a
scompenso, ipossia, alterazioni elettrolitiche, caffeina, alcol, tabacco; all'ECG
onde P precoci diverse dalle sinusali, seguite da QRS normale. Trattamento
(beta-bloccanti o chinidina, procainamide, disopiramide) se causano palpitazioni
o scatenano tachicardia parossistica sopraventricolare.
15
- Complessi giunzionali A V, rari, originati probabilmente dal fascio di His, spesso
conseguenti a malattia cardiaca o intossicazione digitalica; all'ECG QRS normali
non preceduti da P e talora seguiti da P retrograde (invertite); se sintomatici
trattamento come sopra.
- Extrasistoli ventricolari, sono molto comuni, sia nei sani che nei cardiopatici.
All'ECG complessi QRS di forma anomala (se diversi tra loro "multifocali" o
"polimorfi"), se consecutivi in n° superiore a 3 si parla di "tachicardia
ventricolare". Possono provocare palpitazioni ed episodi sincopali; nei
cardiopatici la presenza sembra associata ad aumentata mortalità. Trattamento
(nei sintomatici): lidocaina (in acuto), betabloccanti, chinidina, procainamide.
16
17
2. Tachicardie
Aritmie con 3 o più complessi a frequenza> 100/min'.
- Tachicardia sinusale: FC >100 <200/min. Può aversi in risposta a stress, ansia,
febbre, ipotensione, ecc. Inizia e termina gradualmente. All'ECG onde P normali;
la pressione del seno carotideo riduce la frequenza.
- Tachicardia parossistica sopraventricolare: possibile sia nei sani che in
cardiopatici è spesso provocata da rientro nodale A V; FC >150 <230/min',
all'ECG complessi QRS stretti e onda P anormale (talora non riconoscibile) in
relazione con ciascun QRS. Ha inizio improvviso e in alcuni casi il massaggio
del seno provoca ritorno al ritmo sinusale. Trattamento: manovre vagali o
farmaci (verapamile, beta-bloccanti, digitale).
18
3. Fibrillazione atriale (FA)
Aritmia comune; può essere parossistica (in soggetti normali da stress, sforzi,
ecc.) o persistente (cardiopatici). E' caratterizzata da attività atriale
disorganizzata (assenza di onde P regolari, comparsa di piccole onde anomale
con frequenza 350-600/min'), con risposta ventricolare irregolare perché molti
impulsi non sono condotti.
19
La mancanza del contributo atriale al riempimento ventricolare può causare
astenia, sincope, angina o insuff. cardiaca); nella riconversione al ritmo sinusale
possibile lunga pausa > sincope. Può causare embolie. Il trattamento si basa su:
rimozione delle cause precipitanti; cardioversione elettrica (nelle forme insorte
da poco o sotto protezione con anticoagulanti; prevenzione delle recidive con
antiaritmici); farmaci che rallentano la frequenza ventricolare (digitale, calcioantagonisti, beta-bloccanti); anticoagulanti per prevenire fenomeni
tromboembolici.
20
4. Flutter atriale
Possibile nei cardiopatici come parossismo o persistente. AII'ECG frequenza
atriale rapida (250-350/min') con onde caratteristiche a denti di sega, e QRS
stretti; non tutti gli stimoli sono condotti, con blocco costante (ad es. 2:1) o
variabile. Trattamento principale: cardioversione elettrica.
21
5. Sindrome da preeccitazione
Tra A e V esistono connessioni elettriche accessorie che attivano più
precocemente il ventricolo. Una delle varietà più comuni è la sindrome di WolffParkinson-White (WPW): all'ECG PR accorciato e anomalie del QRS (maggior
durata e incisura iniziale definita onda delta) perché I'attivazionee del V inizia
attraverso 2 vie diverse; può associarsi a tachiaritmie e in casi di FA, questa può
trasformarsi in FV.
22
6. Tachicardia ventricolare (TV) .
Serie di 3 o più extrasistoli ventricolari con frequenza > 100/min', si definisce
sostenuta se persiste oltre 30 secondi. E' frequente nei cardiopatici e la prognosi
è quella della malattia sottostante, ma se compare nell'IMA si correla con
prognosi infausta (mortalità 85% dei casi). Trattamento: farmaci antiaritmici e
cardioversione elettrica.
23
7. Flutter e fibrillazione ventricolare
Aritmie frequenti e pericolose, che se non interrotte rapidamente, sono fatali
entro pochi minuti. AII'ECG: nel flutter oscillazioni larghe e regolari, senza onde
P, con frequenza di 150-300/min'; nella fibrillazione ondulazioni irregolari.
Trattamento: immediata cardioversione elettrica e lidocaina per prevenire
ricorrenze.
24
Scompenso o insufficienza cardiaca.
Definizione, eziopatogenesi, fisiopatologia:
"Situazione fisiopatologica in cui il cuore non è in grado di soddisfare le
esigenze metaboliche dell'organismo".
E' provocata da cause diverse e, inizialmente vengono messi in atto una serie di
meccanismi di compenso (tachicardia, dilatazione delle cavità cardiache,
ipertrofia delle pareti, redistribuzione del flusso agli organi e ritenzione di sodio
ed acqua) che temporaneamente mantengono un adeguato flusso periferico, ma
che in seguito causano aumento del lavoro cardiaco.
Quando tali mezzi divengono
inadeguati
si
giunge
allo
"scompenso cardiaco congestizio”.
Questa sindrome è caratterizzata
da congestione venosa (stasi
polmonare, edemi periferici) e
dall'insufficiente portata cardiaca
(astenia,
ridotta
perfusione
periferica).
25
26
Generalmente nello scompenso si distinguono:
a. cause determinanti la malattia cardiaca
-situazioni in cui la funzione ventricolare è ridotta (cardiopatia ischemica,
ipertensiva, cardiomiopatia dilatativa, alcune cardiopatie valvolari, alcune
cardiopatie congenite).
-situazioni con ridotto riempimento ventricolare (stenosi mitralica, cardiomiopatie
restrittive, malattie pericardiche).
b. cause scatenanti
-embolia polmonare;
-infezioni o febbre;
-anemia;
-tireotossicosi o gravidanza;
-aritmie acute;
-miocardite reumatica o da altra eziologia;
-endocardite infettiva;
-abusi fisici, dietetici, ambientali, stress emotivi, mancata aderenza alla terapia;
-infarto miocardico.
27
Principali manifestazioni cliniche e indagini diagnostiche
Lo scompenso cardiaco può essere distinti in varie forme: ad alta e bassa
portata, acuto o cronico, destro o sinistro, retrogrado o anterogrado, sistolico o
diastolico. Tali distinzioni sono utili per l'inquadramento clinico soprattutto nelle
fasi iniziali di malattia.
Insufficienza cardiaca sinistra
Diminuita funzione del VS, che causa riduzione della portata cardiaca sistemica
(insufficienza anterograda) e congestione vascolare polmonare (insufficienza
retrograda).
I principali sintomi sono: dispnea, ortopnea, dispnea parossistica notturna,
respiro di Cheyne-Stokes (serie di cicli respiratori profondità e frequenza prima
crescente, poi decrescenti, seguiti da una pausa), edema polmonare.
AII'E.O.: rantoli alle basi, talora broncospasmo, tachipnea, ritmo di galoppo.
AII'ECG il quadro della cardiopatia di base. AII'Rx torace possibile cardiomegalia
e congestione polmonare, e, nelle forme biventricolari versamento pleurico.
Ecocardio, ecodoppler, ventricolografia e cateterismo sono utili per evidenziare
cardiopatia di base e dimensioni e funzionalità del cuore.
28
Scompenso destro ed insufficienza biventricolare
Lo scompenso Dx è spesso una complicanza dell'insuff. del VS.
Le manifestazioni prevalenti sono quelle della congestione venosa sistemica:
edema periferico (segno caratteristico e precoce), turgore delle giugulari,
epatomegalia, reflusso epato-giugulare, cianosi, ascite.
La diagnosi differenziale si pone con le malattie polmonari, date le
manifestazioni a carico dei polmoni che si presentano, e con le patologie che
provocano edemi o ascite (patologie renali, cirrosi).
New York Heart Association (NYHA) classification.
NYHA Class Symptoms
Class I
No limitation of physical activity
Class II
Slight limitation of physical activity
Class III
Marked limitation of physical activity
Class IV
Unable to carry out physical activity without discomfort
29
Terapia
E' finalizzata al raggiungimento di tre obiettivi:
1. Ridurre il lavoro cardiaco, si persegue con:
-riposo
-rimuovendo i fattori precipitanti lo scompenso
-vasodilatatori (nitrati -venosi-, idralazina -arteriosi-, ACE-inibitori -misti-)
2. Migliorare la funzione di pompa, si persegue con:
-digitale
-altri farmaci inotropi positivi (dobutamina e amrinone)
-correzione dei difetti del ritmo
-correzione, se possibile dei difetti cardiaci (ad es. valvulopatie)
3. Controllare l'eccesso di sali ed acqua, si persegue con:
-dieta iposodica
-diuretici (tiazidici, dell'ansa -furosemide-, potassio-risparmiatori)
-rimozione dei fluidi (salasso, dialisi).
Nei pazienti con scompenso refrattario e con prognosi infausta a breve termine
30
si può prendere in considerazione il trapianto cardiaco.
Edema polmonare acuto
Quadro clinico provocato da insufficienza acuta del VS.
Si verifica se la pressione idrostatica a livello di capillari e vene polmonari
supera quella oncotica; ciò determina rapido passaggio di liquido negli spazi
interstiziali e negli alveoli.
Le manifestazioni sono, inizialmente, tosse non produttiva, dispnea o broncospasmo, successivamente rantoli alle basi, espettorato schiumoso e talora
ematico.
Il paziente è sudato, pallido o cianotico. L'emogasanalisi mostra aIl'inizio
riduzione di PaO2 e PaCO2, mentre in seguito si ha ipercapnia con acidosi.
La terapia deve essere rapida e finalizzata a:
-ridurre il ritorno venoso (paziente in posizione seduta, diuretici dell'ansa furosemide 20-30mg e.v. da ripetere-, vasodilatatori -nitroglicerina s.l. e/o
nitroprussiato e.v. che migliorano anche I'ischemia; se manca risposta salasso).
-migliorare ossigenazione, (riportare PaO2 a 60mmHg);
-sedare il paziente, somministrare morfina (2-5mg e.v., attenzione alla
depressione del centro respiratorio).
-controllo di FA o tachiaritmia sopraventricolare (digitale e.v.)
31
Cuore polmonare cronico
Ipertrofia e dilatazione del VD, con o senza scompenso cardiaco, secondari a
malattia primitiva del polmone.
Può conseguire a:
-malattie del parenchima polmonare o delle vie respiratorie (BPCO, malattie
interstiziali, ecc.);
-malattie vascolari polmonari (embolia polmonare, ipertensione polmonare,
ecc.); ,
-alterazioni della meccanica ventilatoria.
32
Shock
Insufficienza circolatoria grave e acuta, associata a grave deficit di perfusione
tessutale;
Può essere provocato da cause diverse:
a. Cardiogeno
-aritmie
-scompenso cardiaco grave a bassa portata
-mixoma dell'atrio, trombo a palla
-fattori cardiaci meccanici
-tamponamento cardiaco
-aneurisma aortico dissecante
33
b. Ipovolemico
-emorragie
-disidratazioni
-ustioni
-perdite o redistribuzione di liquidi da altre cause (vomito, diarrea, diabete mellito
o insipido, m. di Addison
c. Settico (infezioni da Gram negativi)
d. Altre cause
-anafilattico
-neurogenico
-intossicazione da farmaci
-insufficienza epatica e renale
-mixedema
34







![Scompenso cardiaco- attività dell`Asl di Nuoro [file]](http://s1.studylibit.com/store/data/005106553_1-2acc9f03391e8aa6792037a95036da21-300x300.png)