ATEROSCLEROSI
L'aterosclerosi è una malattia
infiammatoria cronica delle arterie di
grande e medio calibro che si instaura a
causa dei fattori di rischio
cardiovascolare: fumo,
ipercolesterolemia, diabete mellito,
ipertensione, obesità, iperomocisteinemia;
si sospetta che possano esservi anche altre
cause, in particolare di natura infettiva e
immunologica.
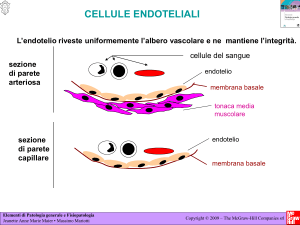
Anatomicamente, la lesione caratteristica
dell'aterosclerosi è l'ateroma o placca
aterosclerotica, ossia un ispessimento
dell'intima (lo strato più interno delle
arterie, che è rivestito dall'endotelio ed è
in diretto contatto con il sangue) delle
arterie dovuto principalmente
all'accumulo di materiale lipidico (grasso)
e a proliferazione del tessuto connettivo
Clinicamente l'aterosclerosi può essere
asintomatica oppure manifestarsi, di
solito dai 40-50 anni in su, con fenomeni
ischemici acuti o cronici, che colpiscono
principalmente cuore, encefalo, arti
inferiori e intestino.
Il termine aterosclerosi è stato proposto da
Marchand nel 1904 per sottolineare la
presenza dell' ateroma (dal greco athere, che
significa "pappa", ad indicare il materiale
grasso, poltaceo, contenuto nelle placche).
Le lesioni, che hanno come caratteristica
specifica la componente lipidica più o meno
abbondante, si evolvono con il tempo:
iniziano nell'infanzia come strie lipidiche (a
carattere reversibile) e tendono a divenire
vere e proprie placche aterosclerotiche, che
nelle fasi avanzate possono restringere
(stenosi) il lume arterioso oppure ulcerarsi e
complicarsi con una trombosi sovrapposta,
che può portare ad una occlusione dell'arteria.
Per arteriosclerosi si intende invece un
indurimento (sclerosi) della parete
arteriosa che compare con il progredire
dell'età. Questo indurimento arterioso è la
conseguenza dell'accumulo di tessuto
connettivale fibroso a scapito della
componente elastica.
PATOGENESI
Gli eventi iniziali nella formazione
dell'aterosclerosi (aterogenesi) vanno
identificati nel:
danno dell'endotelio (danno funzionale o
disfunzione endoteliale );
accumulo e successiva modificazione
(aggregazione, ossidazione e/o glicosilazione)
delle lipoproteine a bassa densità (LDL)
nell'intima delle arterie, due eventi che si
influenzano a vicenda.
L'accumulo delle LDL è dovuto non solo all'aumento
della permeabilità dell'endotelio funzionalmente o
anatomicamente danneggiato, ma anche al loro legarsi ai
costituenti della matrice extracellulare dell'intima; legame
che aumenta il tempo di residenza in loco delle
lipoproteine.
Un fattore importante che causa un aumento della matrice
connettivale intimale (ispessimento dell'intima) è
rappresentato dall'attrito della corrente sanguigna sulla
superficie vasale (stress emodinamico), che è
particolarmente accentuato in corrispondenza delle
ramificazioni e delle curvature dei vasi, sedi che risultano
particolarmente predisposte alla sviluppo delle lesioni
aterosclerotiche
La disfunzione/attivazione endoteliale, ad
opera dei fattori di rischio cardiovascolare,
è seguita dall'adesione e migrazione di
monociti e linfociti T nell'intima in risposta
all'espressione sulla superficie endoteliale
di molecole adesive (Selettine, VCAM-1,
ICAM-1) e ai segnali chemiotattici (MCP1) emessi dall'endotelio danneggiato (vedi
endotelio: fisiologia dell'endotelio).
I macrofagi fagocitano le lipoproteine
infiltrate ed ossidate nell'intima e si
trasformano nelle cellule schiumose, che
caratterizzano le strie lipidiche (fatty streaks).
La secrezione di citochine e di fattori di
crescita, principalmente di derivazione
macrofagica, induce la migrazione delle
cellule muscolari lisce dalla media
nell'intima, dove proliferano, si differenziano
nel fenotipo “sintetico” e sintetizzano matrice
extracellulare, determinando la
trasformazione delle fatty streak nelle lesioni
avanzate.
Alla crescita delle lesioni può contribuire
l'adesione di piastrine all'intima denudata
e il formarsi di trombi intramurali,
conseguenti alla erosione/ulcerazione
delle placche aterosclerotiche.
Nella patogenesi dell'aterosclerosi
intervengono l'endotelio, i leucociti, le
cellule muscolari lisce e le piastrine
Rivestono un ruolo fondamentale
l'infiltrazione lipidica della parete
arteriosa e l'azione meccanica del flusso
sanguigno sulle pareti dell'arteria.
Questa teoria unificata dell'aterosclerosi è il frutto di una
lunga serie di teorie patogenetiche, ciascuna delle quali
ha di volta in volta posto l'attenzione su l'uno o l'altro
dei molteplici fattori patogenetici, a cominciare dalle
teorie della “insudazione” [Virchow (1856), Anitchkov e
Chalatov (1913)] e della “incrostazione” [Rokitansky
(1842), Duguid (1946)] fino ad arrivare alle più recenti
teorie della “risposta alla lesione endoteliale” (Ross e
Glomset, 1973 e 1986) o della “risposta alla ritenzione”
di K. J. Williams e I. Tabas (1995), nella quale viene
attribuita maggiore importanza come fenomeno iniziale
delle lesioni all'intrappolamento delle LDL nell'intima,
piuttosto che ad un iniziale danno endoteliale
Contrariamente alla prima formulazione dell'ipotesi
della “risposta al danno endoteliale” (Ross e
Golmset,1973), oggi è generalmente accettato che
l'inizio dell'aterosclerosi non richieda un danno
endoteliale nella forma di desquamazione focale,
con denudamento dell'intima e adesione piastrinica.
Piuttosto, un evento precoce dell'aterogenesi è
identificato nell'alterazione funzionale (disfunzione)
dell'endotelio da parte delle noxae patogene. La
compromissione della attività endocrino-paracrina
dell'endotelio è responsabile della disfunzione
endoteliale.
L'alterazione funzionale si manifesta con
l'espressione di molecole adesive alla
superficie cellulare e con la secrezione di
sostanze biologicamente attive (citochine,
fattori di crescita, radicali liberi), che sono
responsabili dell'adesione dei leucociti, ma
anche di turbe delle proprietà emostatiche
dell'endotelio, della permeabilità alle proteine
plasmatiche e del controllo del tono vasale.
Anche se la disfunzione riguarda tutte le
funzioni endoteliali, la diagnosi di
disfunzione endoteliale avviene valutando
solo alcuni aspetti significativi di essa,
come l'entità della vasodilatazione
endotelio-dipendente nelle coronarie o
nelle arterie brachiali, utilizzando
l'infusione intra-arteriosa di agonisti ed
antagonisti endoteliali come il L.NMMA,
inibitore della sintesi di ossido nitrico
(NO), a dosi che non determinano effetti
sistemici, oppure misurando la
vasodilatazione flusso-indotta.
Il termine “attivazione endoteliale”
designa un tipo di disfunzione endoteliale
caratterizzato dall'acquisizione (per
effetto di vari stimoli, citochine in primo
luogo) di nuove proprietà funzionali ed
antigeniche riguardanti soprattutto
l'interazione con i leucociti (De Caterina:
European Heart Journal 2003, 5 (Suppl.
A), A15).
RUOLO DELLE LDL
OSSIDATE
Il ruolo fondamentale nello sviluppo della
reazione infiammatoria cronica dell'intima
è svolto dalla ossidazione delle LDL, che
restano intrappolate nella matrice
extracellulare dello spazio subendoteliale.
L'ossidazione delle LDL è dovuta ad
enzimi e metaboliti ossidanti prodotti dalle
cellule della parete arteriosa, soprattutto
dai monociti-macrofagi reclutati
nell'intima in conseguenza del danno
endoteliale a varia eziologia.
Inizialmente, si ha la perossidazione della
componente lipidica delle LDL, che interferisce
scarsamente sull'interazione delle LDL con il
recettore ApoB-E (o LDL-R); tali MM-LDL (LDL
minimamente ossidate) sono “cavalli di Troia”
(Hajjar: Journal of Biological Chemistry 1997,
272,22975), fisicamente simili alle LDL, ma con un
carico di macromolecole bioattive, che viene
introdotto nella cellula con la endocitosi delle MMLDL.
Nelle fasi successive, si generano prodotti dei lipidi
perossidati e prodotti aldeidici (malondialdeide,
MDA; 4-idrossinonenale), che possono modificare
covalentemente la componente proteica delle LDL;
queste OX-LDL “sabotatori cellulari” non vengono
più riconosciute da LDL-R, ma si legano agli
"scavenger receptors" (SR: SR-A, CD36 e CD68).
Poiché gli SR non sono soggetti a regolazione a
feedback-negativo, le OX-LDL non solo introducono
nelle cellule che le fagocitano macromolecole attive,
ma in aggiunta causano l'accumulo intracellulare di
esteri del colesterolo, responsabile della
trasformazione in cellule schiumose o foam cells,
caratteristiche del tessuto aterosclerotico.
L'interazione con i corrispondenti recettori LDLR e SR (e la conseguete generazione di
messaggeri intracellulari, in particolare i radicali
liberi dell'ossigeno o ROS) e l'introduzione nella
cellula di prodotti ossidati sono la base
biochimica dell'azione patogena delle LDL.
Le OX-LDL attivano nelle cellule (endotelio,
macrofagi, cellule muscolari lisce), alcuni fattori
di trascrizione (es. NF-kB), che inducono
l'espressione di geni che codificano per molecole
adesive, citochine e fattori di crescita e che
danno l'avvio alla risposta infiammatoria.
Ad esempio, nell'endotelio, i geni per le
molecole adesive ICAM-1, VCAM-1 e E
selettina, per il fattore chemiotattico MCP-1 e
per il Fattore Tessutale sono sotto il controllo del
fattore di trascrizione redox-sensibile NF-kB.
Kume N nel 1991 ha suggerito che le cellule
endoteliali assorbono le OX-LDL attraverso una
via recettoriale che non coinvolge gli scavenger
receptors. Sawamura, T., N. Kume, e altri nel
1997 hanno identificato il primo recettore delle
cellule endoteliali per le Ox-LDL, che è stato
denominato LOX-1 (lectinlike Ox-LDL
receptor-1).
Gli studi sperimentali hanno attestato che le LDL ossidate
possiedono numerose attività biologiche sulle cellule della
parete arteriosa, inclusa un'azione citotossica diretta e
un'azione mitogena su cellule muscolari lisce, macrofagi,
fibroblasti e cellule endoteliali.
Nell'endotelio induconol'espressione di molecole adesive per
i leucociti;
stimolano la produzione di sostanze chemiotattiche (che in
parte rimangono legate alla superficie endoteliale e in parte
sono liberate nel subendotelio) e favoriscono la sintesi di
fattori di crescita per i monociti/macrofagi e per le cellule
muscolari lisce;
stimolano la sintesi di PAI-1 (plasminogen activator
inhibitor-1) e di fattore tessutale, promuovendo la
coagulazione; stimolano la produzione di endotelina e
inibiscono quella di NO, inibendo la vasodilatazione
endotelio-dipendente.
Sui macrofagi esercitano un effetto
chemiotattico diretto; determinano la
trasformazione in cellule schiumose;
stimolano la produzione di citochine, fattori
di crescita e metalloproteasi.
Nelle cellule muscolari lisce inducono la
sintesi di MCP-1.
Infine le LDL ossidate attivano le piastrine e
ne provocano l'aggregazione.
ANATOMIA PATOLOGICA
Macroscopicamente l'aterosclerosi si
manifesta fondamentalmente con tre
lesioni elementari, che rappresentano le
fasi evolutive della malattia:
stria lipidica
placca fibrosa
lesione complicata
STRIE LIPIDICHE
Le
strie lipidiche sono strie allungate di
1-2 mm, ma talora raggiungono 1 cm o
più, di colore giallastro e bordi netti, che
spiccano sul colore biancastro
dell'intima; sono di solito piatte e
presentano una superficie liscia e
continua.
Si tratta di lesioni reversibili: in presenza
dei fattori di rischio cardiovascolare
possono progredire nelle lesioni più
avanzate, ma se questi mancano possono
regredire.
Le strie lipidiche dell'aorta sono
estremamente frequenti anche nelle aree
geografiche dove l'incidenza
dell'aterosclerosi avanzata è bassa.
Strie lipidiche compaiono nell'aorta di
tutti i bambini che abbiano più di 1
anno, senza differenze razziali,
geografiche ed ambientali; possono
essere presenti anche alla nascita.
Nello studio di New Orleans (1952-1957)
compiuto da Strong e McGill sulle aorte di
526 soggetti deceduti fra 1 e 40 anni, le strie
lipidiche aumentavano rapidamente di
estensione durante la pubertà. Nelle coronarie
le strie lipidiche compaiono verso la pubertà.
Nello studio autoptico di Stary (1979-1986)
sono state esaminate le arterie coronarie di
560 soggetti tra 0 e 29 anni. Le strie lipidiche
coronariche erano visibili dopo i 10 anni, con
una incidenza del 50% nei bambini tra 10 e
15 anni.
PLACCA FIBROSA
La placca fibrosa consiste di un ispessimento circoscritto,
sporgente sul piano dell'intima, di colorito bianco perlaceo o
lievemente giallognolo, di dimensioni varie, da qualche
millimetro a diversi cm. La superficie è liscia o alquanto
scabra ma continua, la consistenza è dura. Alla sezione,
l'aspetto può essere omogeneo oppure variegato per la
presenza di un centro decisamente giallo, molle o poltaceo,
unto e asportabile (la cosiddetta pappa ateromasica),
ricoperto verso l'intima da un rivestimento fibroso, detto
cappa, duro e biancastro. Le placche ateromatose hanno
nell'uomo una distribuzione abbastanza costante: in ordine
decrescente sono interessate: aorta addominale, fino alla
biforcazione delle arterie iliache, con maggiore gravità
intorno agli osti delle diramazioni maggiori; arterie
coronarie, di solito entro i primi 6 cm; arterie poplitee,
femorali e aorta toracica, in particolare intorno agli osti delle
arterie intercostali; carotidi interne. Sono invece di solito
risparmiati i vasi delle estremità superiori.
Nello studio di New Orleans (1952-1957)
compiuto da Strong e McGill sulle aorte di
526 soggetti deceduti fra 1 e 40 anni, le strie
lipidiche aumentavano rapidamente di
estensione durante la pubertà. Nelle coronarie
le strie lipidiche compaiono verso la pubertà.
Nello studio autoptico di Stary (1979-1986)
sono state esaminate le arterie coronarie di
560 soggetti tra 0 e 29 anni. Le strie lipidiche
coronariche erano visibili dopo i 10 anni, con
una incidenza del 50% nei bambini tra 10 e
15 anni.
LESIONE COMPLICATA
Le placche fibrose possono poi andare
incontro ad ulteriori complicazioni
(ulcerazione, emorragia, trombosi,
calcificazione), determinando così il terzo
e più grave stadio aterosclerotico, le lesioni
complicate.
FISIOPATOLOGIA
Le manifestazioni cliniche dell'aterosclerosi compaiono
in genere dopo i quaranta-cinquanta anni di età e sono
dovute alla ischemia (riduzione del flusso ematico) nel
letto vasale dipendente dall'arteria lesa.
La riduzione del flusso dipende sia dal restringimento
del lume arterioso in corrispondenza delle lesioni
aterosclerotiche sia dalla presenza di meccanismi di
compenso insufficienti.
Il principale meccanismo di compenso è rappresentato
dall'instaurasi di circoli collaterali, che consentono al
sangue di raggiungere i territori ipoirrorati attraverso i
vasi adiacenti.
MANIFESTAZIONI
CRONICHE
Le manifestazioni croniche sono conseguenti ad
un restringimento stabile dell'arteria colpita, che
rende il flusso ematico fisso, cioè incapace di
aumentare quando le condizioni funzionali lo
richiedono, come ad esempio durante gli sforzi
fisici.
Di conseguenza la sintomatologia, in particolare
il dolore, tende ad essere assente a riposo e a
presentarsi in occasione di esercizio fisico più o
meno intenso, a seconda della gravità
dell'ostruzione arteriosa e dell'efficienza dei
circoli collaterali.
SINDROMI ISCHEMICHE
CRONICHE
Tipiche sindromi ischemiche croniche
sono:
angina pectoris stabile,
angina abdominis,
claudicatio intermittens, nella quale il
dolore insorge durante la deambulazione e
scompare tipicamente dopo pochi minuti di
riposo.
MANIFESTAZIONI ACUTE
Le manifestazioni acute sono invece il risultato
di una improvvisa riduzione del lume arterioso,
che provoca una brusca riduzione del flusso
ematico nel territorio dipendente.
In genere l'occlusione arteriosa è causata dalla
rottura (fissurazione) di una placca
aterosclerotica, con conseguente trombosi in
corrispondenza della ulcerazione. Raramente alla
base delle manifestazioni acute vi può essere uno
spasmo vasale, che viene chiamato in causa
quando gli esami angiografici non rilevano
alterazioni dei vasi.
I fattori responsabili della fissurazione della
placca ateromatosa sono molteplici e complessi,
ma due fenomeni sembrano di particolare
importanza: l'infiammazione della placca e la
presenza di una'abbondante componente lipidica,
che renderebbero la placca meno resistente
all'urto della corrente ematica.
Le cellule infiammatorie e soprattutto i
macrofagi producono enzimi idrolitici
(metalloproteasi), capaci di lisare il collagene
della cappa fibrosa, che diviene cosi meno
resistente agli stress emodinamici.
SINDROMI ISCHEMICHE ACUTE
Sono sindromi ischemiche acute:
angina pectoris instabile,
infarto miocardico,
infarto intestinale,
ictus ischemico.