APPUNTI Dott.a TRINCHERO
22/02/2008
Approccio Manageriale = Approccio Gestionale
Per approccio manageriale intendiamo :
Visione ampia e verso il futuro
Approccio codificato e circolare (indispensabile la misurazione, la raccolta dei dati)
Conoscenza dei processi, risorse, obiettivi
Dimensione economica, qualità
Per approccio professionale intendiamo:
Sapere
Saper essere
Saper fare
DIFFERENZE
SPECIALISTA
1.Approccio individuale
2. Orientamento alla “giusta” soluzione
3.Ricerca di precisione e dettaglio
4.Approccio esatto
MANAGER
1.a Approccio di team
2.a Orientamento alla soluzione fattibile e
realistica
3.a Ricerca della sostenibilità
4.a Approccio per approssimazioni successive
Commenti:
1/ 1a I risultati di una dimensione manageriale passano attraverso la gestione del team es. ospedale
infantile di Milano - CIO (Controllo Infezioni Ospedaliere) l’organo di controllo mi dice che si
sta applicando la procedura “lavaggio delle mani” ma, se faccio un controllo diretto, nei reparti
pochi lo fanno.
Perché vi è uno scollamento tra ciò che è scritto e ciò che si fa?
a. manca il controllo
b. non si vede il danno
c. non rientra nella routine
è un problema di educazione-formazione
2/2a Lo specialista cerca la soluzione giusta; l’approccio gestionale tiene invece conto di tutti i
fattori in blocco
L’approccio manageriale valuta come far sì che il cambiamento avvenga nel tempo anche se
nell’immediato proponi solo una parte; non lo si fa applicare in toto ma si scelgono i momenti più a
rischio per poi estendere i cambiamenti nel tampo.
3/3a L’approccio manageriale non va a vedere il costo del prodotto nel dettaglio ma ne valuta l’uso.
Non valuta la procedura statica ma ne valuta l’applicazione concreta (è importante aver chiaro
l’obiettivo della procedura stessa rimanendo nel concreto cioè avendo ben chiaro contesto, tempi,
possibilità di applicazione). In pratica è necessario tenere a mente la sostenibilità sia economica, sia
gestionale e si deve aspettare il momento favorevole per proporla e vederla realmente applicata. I
cambiamenti vanno inseriti passo a passo (es. introduzione case manager)
1
Es. i dirigenti economi si interrogano poco sull’adeguatezza del materiale:
scelta del pannolone piaga
4/4a Se l’approccio è troppo scientifico, rischiamo di innamorarci della procedura senza calarla
nella realtà (rischio dei coordinatori). I professionisti partecipano alle logiche di coordinamento in
relazione alla loro professionalità basata sul sapere, saper fare e saper essere ma, non essendo dei
liberi professionisti, debbono inserirsi in un’organizzazione. Il coordinatore deve saper scegliere le
attività definite prioritarie, deve essere in grado di farle comprendere ai professionisti. L’obiettivo
all’interno dell’organizzazione dei servizi è assecondare le necessità professionali mantenendo
tecniche comuni al fine di garantire la continuità (importante per logo e fisio). I professionisti
debbono comprendere che spesso è necessario accontentarsi del “second best” (es. anziché
l’ippoterapia, la piscina) . Il coordinatore deve valutare i diversi livelli di gravità di fronte agli
obiettivi della SC; ci sono attività che sul piano gestionale possono avere un maggior impatto
rispetto ad altre sostenute dai professionisti. I coordinatori devono decidere le priorità in risposta al
professionista che vuol far tutto, infatti, spesso, tutto non si può.
Un coordinatore deve avere idea degli obiettivi che vuole raggiungere e successivamente deve
condividerli con i suoi collaboratori. Deve essere consapevole del modello di riferimento a livello
assistenziale, non può delegare questo ai professionisti.
Entrambi gli approcci presentati sono validi ma con obiettivi diversi. I risultati sono dati dalla
negoziazione tra obiettivi gestionali e professionali. Nell’approccio gestionale c’è il “dipende”, ci
sono un tot di soluzioni possibili e il buon manager individua quelle più possibili e le propone.
Quali sono i ruoli di gestione?
Alcune scelte sono certamente calate dall’alto, ma alcune sono pensate dai coordinatori.
L’approccio manageriale consiste anche nel saper comunicare con i livelli superiori e saper
condividere le responsabilità.
I RUOLI DEI COORDINATORI IN AMBITO OSPEDALIERO E TERRITORALE
AMBITI DI RESPONSABILITA’
Consideriamo a monte che L’accreditamento si basa su determinati standards es. in Lombardia la
scelta sono gli standards definiti dalla Joint Commission, a seconda degli standards emergono ruoli
e necessità diversi es. la valutazione clinica per ogni paziente prevede la valutazione sia
dietologica, sia psicologica (riflettiamo sulle relative conseguenze).
Responsabilità del Coordinatore Ospedaliero:
Approvvigionamento materiale: farmaci/presidi, responsabilità flussi di approvvigionamento.
Gestione risorse umane:
a. Copertura turni
b. Valutazione delle competenze e assegnazione di responsabilità (profilo di posto, assegnazione
mansioni e incarichi speciali)
c. aggiornamento
d. protocolli
e. budget: obiettivi e risorse
f. manutenzione
g. igiene e sterilizzazione
h. relazioni con l’esterno
i. curarsi del clima
j. motivazione
2
k. relazioni con il vertice
Tutto ciò è orientato dalle linee guida aziendali che danno indicazioni ma vincolano nelle
decisioni. Se le linee aziendali non sono definite, ad es. per la gestione dei turni ci sono i pro e i
contro.
Come è misurabile il raggiungimento degli obiettivi?
Possiamo essere valutati solo se abbiamo obiettivi chiari e espliciti.
Tutte le realtà che non hanno sistemi di raccolta dati con misurazioni attraverso indicatori
forniscono gli obiettivi a fine anno e danno uniformemente le incentivazioni.
Gli obiettivi debbono essere correlabili alle diverse aree valutabili.
Se non misuriamo le componenti delle competenze, non abbiamo alcun impatto il che non è
corretto
E’ necessario riflettere su quali potrebbero essere gli obiettivi da raggiungere per ogni area di
visibilità
Il budget è un’evidenza, gli obiettivi e i tempi sono misurabili e misurati pertanto è importante
capire quali sono di competenza dei coordinatori e quali no. Ricordarsi che il Budget è ciò che
la direzione chiede non al singolo professionista ma al team. Infatti gli obiettivi di budget si
raggiungono quando tutti i professionisti appartenenti all’organizzazione vi collaborano.
ANALISI DEI MODELLI ASSISTENZIALI
I modelli sono esposti con criterio temporale. Questi modelli sono conosciuti da tutti e li
incontriamo tutti nella nostra realtà alcuni sono meno noti, altri più noti, alcuni più recenti.
I teorici sono teorici del nursing per cui i modelli sono di origine infermieristica.
Vedi fotocopie della docente sui 5 modelli:
1. Modello del caso
2. Modello per compiti
3. Modello delle piccole équipe
4. Modello della presa in carico
5. Modello del case management
3
29.02.08
CASE MANAGEMENT
(gestione del caso)
CASE MANAGER
(gestore del caso: è la figura che ha la responsabilità della gestione del caso)
Definizioni di Case Management, accettate a livello internazionale:
1.
2.
3.
4.
5.
Contenuto generale dello strumento (COSA)
Principi - valore aggiunto – obiettivi (PERCHE’)
Ambiti e tipologia di utenza (DOVE E A CHI)
Attività e funzioni (COME)
Professionalità, conoscenze e competenze (DA CHI)
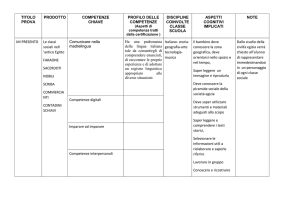
Quali sono le competenze che il coordinatore deve avere per scegliere il modello?
Conoscere il modello
Conoscere il contesto (sceglie il modello in base al contesto)
Avere competenze diverse – punti di forza (deve attrezzarsi nei termini di relazione
umana cioè deve saper fare “alleanze”)
CERCARE ALLEANZE significa far comprendere a chi opera sopra di te il perché di certe scelte,
significa far comprendere e condividere la necessità di operare un cambiamento. E’ importante che
ciò avvenga con i superiori in quanto, di fronte ad un cambiamento, c’è chi accetta, chi espliciterà il
suo disappunto, chi lavorerà contro e si rivolgerà ai livelli superiori i quali debbono pertanto non
solo essere informati, ma, soprattutto, condividere.
ALLEARSI significa far sì che ogni decisione sia preparata con chi può aiutare a gestire le
situazioni conseguenti alla decisione stessa.
Per introdurre questo modello sono necessarie:
molte fasi preparatorie,
condivisione di obiettivi anche con i sindacati,
coinvolgimento proattivo, non manipolativo, di tutti gli attori in gioco
la volontà dell’organizzazione, deve cioè essere un modello aziendale.
La gestione del cambiamento non è indolore ed implica molto impegno e molto tempo! (non meno
di tre anni)
Es. ospedale di Forlì è stato ideato dalle fondamenta sulla base di questo modello
CONTENUTO GENERALE DELLO STRUMENTO
(COSA)
1. Processo di personalizzazione dei servizi sulla base dei bisogni dell’individuo (1999):
- prendere in carico la persona significa gestire anche le sue aspettative anche se, forse,
non è la soluzione migliore
- importante è comprendere che non si può fare e dare tutto a tutti, il case manager aiuta
la persona a muoversi anche se non ha lo strumento giusto da offrirgli
2. Focus principale: coordinare servizi per pazienti fragili (2000)
- Importante sul piano organizzativo operare al fine di costruire una rete
Es. Situazione problematica in cui la rete era basata solo su rapporti di conoscenza e
collaborazione spontanea 8non ha potuto funzionare nel tempo)
4
3. Ruolo unico nell’assicurare la risposta ai bisogni dei soggetti fragili
4. Attività di acquisto e allocazione di servizi, contenimento dei costi, monitoraggio della
qualità (1993)
- Il problema è anche il governo delle risposte disponibili, governando anche le previsioni e
le aspettative
5. Attività amministrativa di indirizzo dei pazienti tra il sistema di offerta di servizi alla
persona (1986)
Es. Gestione della fase terminale a casa come obiettivo di uno specifico Distretto
Case Management Society of America
Il CM è un processo collaborativo che, attraverso la comunicazione e l’uso delle risorse disponibili,
è volto
Alla valutazione
Alla programmazione
All’attuazione
Al coordinamento
Al monitoraggio e
Alla verifica delle opzioni e dei servizi.
Risponde ai bisogni di salute dell’individuo, in modo da promuovere la qualità dell’assistenza e il
monitoraggio dei costi.
Il CM è una dimensione non solo di tipo clinico, ma anche di governo delle risorse in relazione
all’individuo di cui ci si occupa. Con questo modello si garantisce un percorso a tutti e sempre.
E’ pertanto un modello a scavalco tra il clinico e l’amministrativo.
Inizialmente è nato un dibattito, in molti ambiti, tra chi deve essere il Case Manager. Oggi il CM è
un professionista. Infatti nasce negli USA dove, a differenza delle nostre ASL in cui all’interno si
costruisce una rete, l’individuo è solo e tale figura origina soprattutto nel sociale (minori
allontanati). In seguito questa idea di sociale è stata trasferita anche in ambito ospedaliero dove, allo
stesso modo, non è una figura clinica, ma è proprio il professionista Case Manager che svolge la sua
attività all’interno dell’ospedale con le sue competenze specifiche.
SINTESI DELLE 3 GRANDI TIPOLOGIE DI CASE MANAGER
1. CM orientato all’utente:
Accesso ai servizi
- garantire servizi appropriati a supporto dell’assistenza informale
- migliorare l’accesso ai servizi di assistenza “formale” (sanitaria, sociale)
è orientato sulla persona es. garantisce un trasporto per accedere ad un servizio.
2. CM amministrativo:
Aumento dell’efficienza orizzontale e verticale per migliorare l’utilizzo del servizio e il
contenimento dei costi:
- appropriatezza
- prevenzione e non solo riabilitazione e mantenimento
- coordinamento dei servizi su pazienti multiproblematici
è orientato maggiormente sull’integrazione del sistema, più come servizio delle professioni
legato ai processi: funzioni aziendali che si fanno carico di alcuni tipi di utenza es: gestione del
paziente terminale, gestione del paziente demente che necessita di intervento chirurgico, infatti
l’acuzia è di difficile gestione sul cronico,
può esserci appunto un CM per questo tipo di pazienti.
5
3. CM orientato al sistema
Aumento dell’efficienza e della qualità dell’intero sistema:
- sviluppo dei servizi (ad es. ADI)
- valutazione del bisogno
- valutazione degli erogatori
è orientato proprio sull’ASL es. prevenzione da parte degli assistenti sanitari.
Dunque mentre il primo è orientato sull’utente, cioè si lavora direttamente con la persona, negli altri
due si lavora di più sull’integrazione del sistema. Questa modalità operativa permette una chiara
visione di tutto il sistema di offerta. Una volta definiti i servizi disponibili, il CM aiuta l’utente a
muoversi adeguatamente al loro interno.
Es. a Bologna, al Dipartimento di Riabilitazione post-acuti S. Orsola - P.A.R.E., è presente il CM
che accompagna le persone nelle dimissioni protette.
Questo ruolo può essere ricoperto da chiunque abbia le competenze per “aggregare” (integrare) o
potrebbe essere l’operatore competente per bisogno prevalente (in alcune situazioni anche
O.O.S.S.).
Questo modello crea collaborazione ma, a monte, deve esserci la voglia di collaborare da parte di
tutti.
PRINCIPI – VALORE AGGIUNTO – OBIETTIVI
(PERCHE’)
Promozione della qualità dei servizi erogati attraverso il mantenimento della continuità
assistenziale:
- miglioramento della collaborazione tra i diversi attori coinvolti nell’assistenza
(professionisti,familiari, altri caregivers)
- coordinamento delle diverse tipologie di assistenza per rispondere ai bisogni sociali e
sanitari dell’utenza (in particolare dell’utenza geriatria).
Erogazione di un servizio centrato sull’utente, nel rispetto dei suoi diritti, valori e preferenze.
Coinvolgimento dell’utenza nella pianificazione dell’assistenza
Promozione dell’appropriatezza dell’accesso alle cure specialistiche
Supporto ai care givers familiari
Prevenzione dell’insorgenza di ulteriori disabilità attraverso il collegamento con l’assistenza
ambulatoriale
Aiuto all’utente nell’acceso ai servizi del territorio
Attenzione all’efficienza nell’uso delle risorse (governo dei fattori produttivi)
Qui, le due nature, dirigenziale e manageriale, sono entrambe presenti.
AMBITI E TIPOLOGIA DI UTENZA
(DOVE)
Dimensione ospedaliera:
emergenza
acuto
post acuto
ospedalizzazione domiciliare
dimissione protetta
6
Dimensione territoriale:
ADI
Case di riposo
Hospice
Strutture riabilitative
(A CHI)
Soggetti vulnerabili:
Persone ad alto rischio di istituzionalizzazione
Persone con problemi multipli o cronici
Ci sono categorie di utenza che ne hanno prevalentemente bisogno es. ba con traumi da parto
costretti a vivere attaccati a macchine, sono solo tenuti in vita in ambito ospedaliero, se inseriti in
famiglia vivono un’altra dimensione, ma questo è possibile solo se sono presenti grossi supporti a
domicilio.
ATTIVITA’ E FUNZIONI
(COME)
Analizza i bisogni dell’utenza e definisce il pacchetto di offerta
- Gatekeeper
Coordina un team multiprofessionale
- Coordinatore
Deve coordinare l’intervento tra più professioni per rispondere al bisogno di un particolare utente.
Media tra utenza e soggetti erogatori di servizi
- Facilitatore
- Punto di riferimento
- Tutor
Il facilitatore tra l’utente e coloro che erogano i servizi può anche essere esterno al problema,
può anche avere solo un ruolo informativo.
PROFESSIONALITA’, CONSCENZE E COMPETENZE
(DA CHI)
Dipende dall’ambito, tipicamente:
Infermieri
Assistenti sociali
Educatori
Dovrebbe essere un discorso di opportunità, ad esempio, se i medici rappresentano un ostacolo,
possiamo far fare a loro i CM ma ricordiamoci che per formazione non hanno una visione olisticosistemica della gestione dell’utente.
7
Cosa accade quando il paziente fragile entra nel Case Management?
I FASE Presa in carico – Valutazione iniziale
Potrebbero esserci Linee Guida per vedere chi può rientrare o un altro modo per procedere. Il
quadro presentato è pensato per persone fragili.
Chi fa la valutazione? Il gruppo o il case manager, ma la valutazione deve comunque essere
multiprofessionale, il tipo di griglia per la raccolta delle informazioni deve essere ben tarata sulla
disponibilità delle riposte e, inoltre, deve considerare la rivalutazione. Deve esserci insomma
coerenza tra le domande che fai e le risposte che puoi dare.
Raccolta di informazioni per l’analisi della situazione attuale e potenziale:
Analisi della dimensione personale/familiare/rete di comunità
- dati anagrafici
- anamnesi:
autoassistenza, capacità di svolgere compiti richiesti, capacità di portare a termine attività
della vita quotidiana
informazioni cliniche, abilità fisiche, salute mentale, motivazione, problemi
comportamentali
- condizioni economiche
- situazione abitativa e contesto
- istruzione
- impiego e attività / ricreazione e tempo libero
- servizi assistenziali forniti / disponibili
II FASE Sviluppo del piano assistenziale
Una volta effettuata l’analisi iniziale, si costruisce il piano assistenziale che deve partire appunto
dalla valutazione fatta. Difficilmente si riuscirà a rispondere a tutti i bisogni emersi.
Definizione di un piano assistenziale che metta in relazione i bisogni dell’utente con i servizi a
disposizione:
- Ordinare, secondo una scala di priorità, obiettivi e bisogni assistenziali dell’utente e della
sua famiglia
- pianificare le prestazioni ed allocare efficacemente ed efficientemente le risorse a
disposizione
Quali sono gli strumenti a disposizione?
Sono strumenti introdotti nel tempo per permettere al case manager di dare risposta (sono
caratteristici dell’ambito ospedaliero).
Sono strumenti che servono a standardizzare la risposta al paziente, il case manager può cambiare la
risposta rispetto allo standard definito dall’ospedale, dall’organizzazione, … Il CM può richiedere
ed applicare scostamenti dallo standard, li dovrà poi verificare altrimenti non potrà sapere se ha
effettivamente risposto ai bisogni dell’utente e se dovrà eventualmente cambiare le sue risposte,
cioè si richiede l’aderenza tra l’effettivo ed il pianificato. Il problema infatti è che, nel servizio
pubblico, si fa un grosso sforzo di pianificazione e non si fa poi il monitoraggio.
8
Gli strumenti a supporto sono:
Case management Plan ( piano dell’intervento dell’UB es. Scoliosis )
Time line (dall’accettazione alla post dimissione – piano trasversale per il paziente)
Clinical path ( ha avuto molto successo, è susseguente al time line ed è ancora usato perché
molto sintetico, è uno strumento però statico che non prevede l’outcome, lista di cose da fare
senza criterio, strumento rigido)
Care map (suddiviso in azioni da fare più outcome da raggiungere)
III FASE Attuazione del piano assistenziale
Monitoraggio continuo dell’utente e dei suoi bisogni per individuare cambiamenti che
richiedano la modifica del piano:
- condizione clinica/capacità funzionale/mobilità
- stabilità sociale/rete caregivers informali
- evoluzione dei bisogni di formazione utente/famiglia
- livello di soddisfazione utente/famiglia
Verifica dell’aderenza al piano delle azioni intraprese dai diversi soggetti responsabili
dell’erogazione delle prestazioni
Strumenti a supporto nell’ambito ospedaliero: clinical path e care map, sul territorio: la valutazione
iniziale, la griglia per la pianificazione e la rete.
Chi eroga è responsabile di ciò che eroga, il CM non è responsabile di tutto. Se l’errore è
dell’infermiere, è l’infermiere il responsabile non il CM. Il CM non dice al medico o ad altro
professionista ciò che deve fare, ma gli sottolinea ciò che è stato deciso da lui e che lui non ha
eventualmente fatto, questo è valido appunto per tutte le professioni. Così come se si definiscono
variazioni vanno assolutamente rispettate.
IV FASE
Valutazione finale e chiusura
Termina la responsabilità del case manager su di un determinato utente
Vengono fornite informazioni per affrontare le future necessità:
- mantenimento della continuità assistenziale
Il Case Management ha sempre un termine, se termina non per la morte del paziente, deve
essere garantito il passaggio di informazioni per la continuità assistenziale.
COMMENTI AI GRUPPI DI LAVORO
Concetti generali emersi:
Compito: costruzioni di percorsi standard albero decisionale
Su ogni sintomo è necessario comprendere ciò che è governabile e ciò che non lo è.
Definire se presente quel determinato sintomo e in quali tempi, solo così puoi collegare le
attività.
Ogni caratteristica va posta come obiettivo o come domanda, se la si pone come domanda deve
esserci una scala di misura per definire le diverse gravità.
Le schede clinical map sono processi decisionali scritti e definiscono la nostra organizzazione
è molto importante che ci siano tempi definiti scritti entro cui deve esserci una risposta (per
esami,…). Nella pratica, quando si definiscono i tempi si litiga perché se vengono scritti, vanno
rispettati.
E’ indispensabile effettuare un’analisi di fattibilità non fermarsi alle “idee”per quanto
indispensabili.
9