La micosi
Con l'estate ritornano le belle giornate e l'attività fisica regolare, messa un po' d parte
durante i mesi invernali. Con l'estate e l'attività fisica tornano anche i rischi per una delle
malattie della pelle più comuni e più diffuse: la micosi.
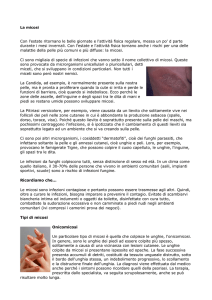
Ci sono migliaia di specie di infezioni che vanno sotto il nome collettivo di micosi. Queste
sono provocate da microrganismi unicellulari o pluricellulari, detti
miceti, che si sviluppano in condizioni particolari. Non tutti i
miceti sono però nostri nemici.
La Candida, ad esempio, è normalmente presente sulla nostra
pelle, ma è pronta a proliferare quando la cute si irrita e perde le
funzioni di barriera, cioè quando si indebolisce. Ecco perché le
zone delle ascelle, dell'inguine e degli spazi tra le dita di mani e
piedi se restano umide possono sviluppare micosi.
La Pitiriasi versicolore, per esempio, viene causata da un lievito che solitamente vive nei
follicoli dei peli nelle zone cutanee in cui è abbondante la produzione sebacea (spalle,
dorso, torace, viso). Poiché questo lievito è soprattutto presente sulla pelle dei maschi, ma
pochissimi contraggono l'infezione, si è ipotizzato che il cambiamento di questi lieviti sia
soprattutto legato ad un ambiente che si va creando sulla pelle.
Ci sono poi altri microrganismi, i cosiddetti “dermatofiti”, cioè dei funghi parassiti, che
infettano soltanto la pelle e gli annessi cutanei, cioè unghie e peli. Loro, per esempio,
provocano le famigerate Tigne, che possono colpire il cuoio capelluto, le unghie, l'inguine,
gli spazi tra le dita.
Le infezioni da funghi colpiscono tutti, senza distinzione di sesso ed età. In un clima come
quello italiano, il 30-70% delle persone che vivono in ambienti comunitari (asili, impianti
sportivi, scuole) sono a rischio di infezioni fungine.
Ricordiamo che...
Le micosi sono infezioni contagiose e pertanto possono essere trasmesse agli altri. Quindi,
oltre a curare le infezioni, bisogna imparare a prevenire il contagio. Evitate di scambiarvi
biancheria intima ed indumenti o oggetti da toilette, disinfettate con cura tutto,
combattete la sudorazione eccessiva e non camminate a piedi nudi negli ambienti
comunitari (ivi compresi i camerini prova dei negozi).
Tipi di micosi
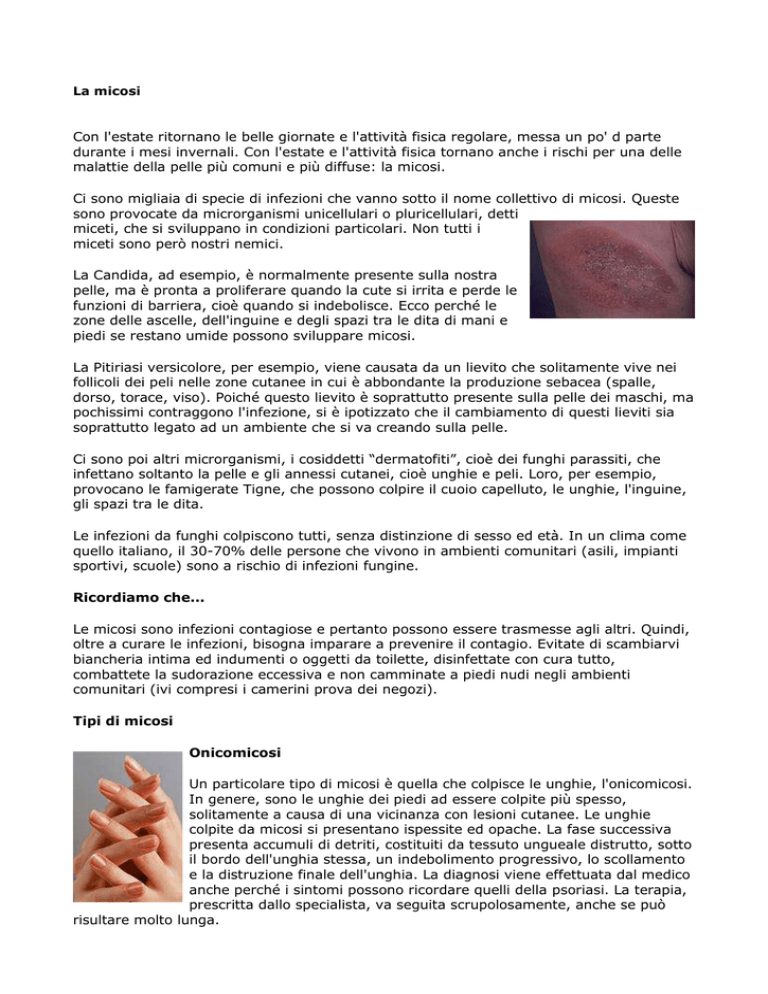
Onicomicosi
Un particolare tipo di micosi è quella che colpisce le unghie, l'onicomicosi.
In genere, sono le unghie dei piedi ad essere colpite più spesso,
solitamente a causa di una vicinanza con lesioni cutanee. Le unghie
colpite da micosi si presentano ispessite ed opache. La fase successiva
presenta accumuli di detriti, costituiti da tessuto ungueale distrutto, sotto
il bordo dell'unghia stessa, un indebolimento progressivo, lo scollamento
e la distruzione finale dell'unghia. La diagnosi viene effettuata dal medico
anche perché i sintomi possono ricordare quelli della psoriasi. La terapia,
prescritta dallo specialista, va seguita scrupolosamente, anche se può
risultare molto lunga.
Micosi in età pediatrica
La pelle dei bambini è molto più delicata di quella degli adulti e quindi
più attaccabile da agenti esterni. Nei bambini, quindi, più che mai, è
importante la prevenzione.
La cosiddetta “dermatite da pannolino”, tipica dei neonati, è in realtà
una definizione riduttiva, che comprende più dermatiti. Tra queste, le
più frequenti sono la dermatite irritativi da pannolino e la dermatite da
candida albicans. Come sempre, la prima cura possibile è la
prevenzione; è importante, per esempio, cambiare spesso i pannolini
ed utilizzare quelli monouso, detergendo bene le pieghe con saponi liquidi. Bisogna evitare
il talco, che può seccare la pelle e metterla più a rischio di escoriazioni ed infezioni.
Micosi vaginale
Si presenta con gonfiore addominale, meteorismo, bruciore, perdite e prurito vaginale: è
la micosi vaginale o, più precisamente, la vaginite da Candida albicans. La Candida
convive normalmente con l'organismo che l'ospita senza provocare problemi. Quando però
l'equilibrio si altera, la proliferazione fungina cresce e supera le barriere immunitarie.
Tutto questo avviene nella parete vaginale, dove le cellule che si rinnovano continuamente
contengono molto glicogeno, il quale favorisce il mantenimento dell'acidità al di sotto di
4,5. Infatti, è proprio questa acidità che tiene sotto controllo l'equilibrio dei germi che
vivono nella vagina, proteggendo così anche gli organi genitali più interni.
L'infezione da Candida non può essere considerata una malattia sessualmente
trasmissibile, anche se può influenzare la vita di coppia. In effetti, l'equilibrio della flora
batterica può rompersi per diversi motivi: momenti di stress o di tensione emotiva, periodi
di convalescenza dopo un intervento o una terapia a base di cortisone o antibiotici
possono indebolire le difese vaginali. Le vaginiti possono essere anche causate da squilibri
ormonali che precedono il ciclo mestruale e durante la gravidanza, ma anche causati da
metodi contraccettivi quali la pillola ed il diaframma. Per evitare l'insorgenza di una
vaginite da Candida fondamentale è l'igiene intima, che non deve essere
né troppo aggressiva, né insufficiente. È importante quindi l'utilizzo di
detergenti e deodoranti che non alterino il pH fisiologico della zona
genitale. Rilevante è anche l'uso di biancheria di cotone, e non sintetica,
indumenti che non stringano e che non siano troppo attillati.
Anche l'alimentazione gioca un ruolo di primo piano. Una dieta ipocalorica
può provocare una carenza di vitamine e sali minerali necessari
all'organismo, ma d'altronde una dieta ricca di zuccheri e latticini può
favorire quest'infezione.
Micosi e sport
Lo sport offre enormi vantaggi per chi lo pratica a livello agonistico o semplicemente
amatoriale, tanto a livello fisico (migliora l'efficienza del sistema cardiocircolatorio e della
muscolatura e aiuta a mantenere il peso corporeo) quanto a livello mentale (le tensioni si
allentano e lo stress diminuisce). A volte, però, lo sport può anche essere un alleato nella
trasmissione di infezioni, come nel caso delle micosi cutanee. Ma perché questo accade?
Per una serie di motivi che rendono piscine, palestre e, in generale, tutti i luoghi dove si
praticano i vari sport, a rischio di micosi.
La sudorazione: lo sforzo fisico provoca sempre una sudorazione abbondante che,
ristagnando, crea un ambiente umido, ideale per i miceti.
Gli spogliatoi: l'enorme flusso di persone che entrano ed escono da palestre, piscine ed
altro, rendono gli spogliatoi e le docce il luogo ideale per la sopravvivenza e la
moltiplicazione dei funghi.
I materiali: anche i materiali che si trovano negli ambienti sportivi hanno la loro
importanza; sono infatti quasi tutti in legno, o in altro materiale organico, che favorisce la
proliferazione dei funghi.
Ecco alcuni consigli per godersi l'attività fisica eliminando, o almeno limitando, il rischio di
micosi:
cambiare spesso gli indumenti; quanto più sudate, tanto più spesso dovete
cambiarli;
scegliete indumenti che non stringano troppo e che siano prodotti con materiali
naturali (seta, cotone, lino);
scegliete le scarpe in base all'attività che praticate ed usatele solo per fare sport;
lavate le scarpe spesso e, quando appaiono sfruttate, sostituitele con delle nuove;
non utilizzate accappatoi, ciabatte, asciugamani altrui;
non camminate mai a piedi nudi, neanche per brevi tratti;
evitate bagni troppo prolungati (meglio la doccia) ed asciugatevi bene soprattutto
nelle pieghe cutanee;
usate detergenti a pH leggermente acido per non indebolire le difese naturali della
pelle
evitare che i bambini stiano troppo tempo in acqua,
evitare che stiano a piedi nudi sul bordo della vasca o nelle docce,
asciugare bene i bambini soprattutto nelle pieghe cutanee e tra le dita dei piedi,
applicare queste raccomandazioni anche ai bagni al mare.
Cosa fare: il trattamento
Le micosi contratte negli ambienti sportivi sono facili da individuare; è importante la visita
dallo specialista per porre una corretta diagnosi e terapia. La cura va iniziata subito e
continuata finché è necessario. Solitamente si tratta di antimicotici topici, cioè da applicare
direttamente sulla zona colpita. È importante la prescrizione del medico per quanto
riguarda la durata del trattamento ed il numero di applicazioni giornaliere. È altresì
importante evitare di grattarsi per non infettare le zone limitrofe a quelle di origine.
Prevenzione
Una delle migliori strategie per ridurre il rischio di micosi è quella di prevenirla.
Innanzitutto, i funghi trovano l'ambiente ideale per diffondersi in luoghi caldo-umidi e
quando non vengono rispettate le norme igieniche in posti molto frequentati (per esempio,
la doccia in palestra).
Se non si utilizzano ciabatte per proteggere i piedi o se si usano asciugamani in comune, il
rischio di prendere una micosi diventa estremamente elevato.
I funghi che attaccano piedi ed inguine sono estremamente
resistenti e sopravvivono anche alla sterilizzazione con cloro ed
ozono, prosperando sui pavimenti di legno, sui tappeti e nei
servizi igienici. Anche piccole lesioni cutanee, dovute, per
esempio, a scarpe o jeans troppo stretti, sono sufficienti a fare da
porta d'ingresso ai miceti verso gli strati interni della pelle. Anche
alcune malattie, come il diabete e l'obesità, o patologie e terapie
che debilitano il sistema immunitario, possono favorire lo sviluppo di micosi.
Non è facile riconoscere la presenza di una micosi; di solito, segni riconoscibili possono
essere prurito o bruciore. In questo caso è utile consultare il dermatologo per porre una
corretta diagnosi e terapia.
Qualche consiglio
L'igiene
L'igiene è un aspetto fondamentale nella prevenzione delle micosi. Non dimentichiamo che
le infezioni fungine trovano terreno fertile nelle parti umide della pelle. È bene quindi
asciugarsi a dovere dopo la doccia durante l'attività sportiva, evitare di scambiarsi
asciugamani o accappatoi e di camminare scalzi.
I detergenti
Solitamente, i detergenti a pH debolmente acido mantengono l'equilibrio
della pelle; detergenti troppo aggressivi, infatti, modificano l'acidità
cutanea, distruggendo il sottile strato di grasso che la ricopre e la
protegge dagli agenti esterni.
L'abbigliamento
Non utilizzare abiti e pantaloni molto stretti o in fibre sintetiche che
impediscono la traspirazione. Meglio utilizzare biancheria di cotone e
cambiarla anche tutti i giorni. Se qualcuno in casa è stato già colpito da
micosi, i suoi indumenti vanno disinfettati per evitare che questa si
trasmetta a tutta la famiglia. I funghi, infatti, al primo stadio, hanno grande resistenza e
possono restare sui vestiti anche per mesi. La biancheria intima va lavata spesso e ad alte
temperature.
L'obesità
L'obesità è considerata un fattore di rischio per la micosi perché negli obesi il sistema
immunitario può essere meno efficace. L'alimentazione deve essere quindi equilibrata, in
modo da fornire al corpo un apporto corretto di minerali e vitamine. Meglio limitare gli
zuccheri, ma non eccedere con diete ipocaloriche. I fattori di rischio generali possono
essere così riassunti:
temperatura ambiente tra 20 e 25 gradi,
umidità,
uso di detergenti aggressivi,
pavimenti in legno,
tappeti e servizi igienici,
palestra, piscina e docce pubbliche,
diabete e obesità,
scarpe e jeans stretti,
scarsa cura dell'igiene personale.
E’ vero che…
1. ...le micosi sono più aggressive d’estate?
Si, è vero. L’estate è la stagione più a rischio a causa
dell’eccessiva sudorazione e della maggiore frequentazione
di luoghi pubblici di ritrovo, di piscine e del mare.
2. ...le micosi colpiscono solo le persone che curano
poco la propria igiene?
Non è vero, poiché le micosi possono anche trasmettersi per contatto con individui
infetti oppure frequentando piscine, saune, docce e perfino negli spogliatoi dei
negozi.
3. ...tutte le micosi sono contagiose?
No, non tutte. Lo sono soltanto quelle provocate da funghi patogeni, come le tigne
per esempio, mentre quelle provocate dai lieviti possono anche non essere
contagiose.
4. ...dalle micosi non si guarisce mai?
Assolutamente no. Per guarire basta sottoporsi ad un trattamento adeguato e
soprattutto non sospendere mai la terapia prima del tempo prestabilito.
5. ...è meglio non affidarsi all’automedicazione?
All’inizio le micosi sono difficili da individuare e vengono diagnosticate soltanto dai
medici. In ogni caso, è meglio consultare un dermatologo.
6. ...tutti possono essere portatori di funghi?
È vero. Sulla nostra pelle, infatti, ci sono diversi funghi, che vivono “pacificamente”
con l’organismo nutrendosi delle scorie presenti sulla pelle. Solo in particolari
condizioni l’equilibrio si rompe ed i funghi diventano patogeni.
7. ...alcune categorie professionali sono più a rischio?
Si, è vero. Le categorie più a rischio sono i giardinieri, che possono infettarsi con
miceti del terreno, i veterinari, gli allevatori, i macellai, che possono essere infettati
dagli animali, e da lavoratori che sono costretti ad utilizzare scarpe
antinfortunistiche, strette e pesanti.
FAQ
1. Come mi accorgo della presenza di una micosi cutanea?
Non tutti i sintomi clinici si presentano allo stesso modo in tutti i pazienti. In
generale,però, si possono notare dei segni comuni, quali desquamazione e chiazze
rosse. Le chiazze si presentano all’inizio come piccoli puntini in rilievo, che si
estendono verso l’esterno. La fase successiva mostra piccole chiazze con aspetto ad
anello, con la parte centrale di colore cutaneo normale ed una parte circostante
arrossata, con squame, croste e vesciche.
2. Quali sono i principali funghi?
Possiamo distinguere tre tipi di miceti: i dermatofiti, la Candida ed il Pityrosporum
ovale. I dermatofiti infettano gli strati cutanei superficiali, le unghie ed i peli. Le
micosi causate da questi funghi solitamente sono contagiose e possono provocare
delle vere e proprie epidemie.
La Candida di trova normalmente nel cavo orale ed intestinale, nella vagina e sulla
pelle. La micosi si presenta quando si rompe l’equilibrio tra il fungo e la persona che
lo ospita, a causa di terapie immunosoppressive, o antibiotiche, oppure per cause
locali, quali sudore, uso di saponi troppo acidi o alcolici, obesità, ecc. l’infezione è
contagiosa nei casi di Candida buccale e vaginale.
Il Pityrosporum ovale fa parte della flora saprofitaria dell’uomo e si trova in
abbondanza negli adulti, nella cute delle zone ricche di ghiandole sebacee.
L’infezione si presenta con macchie più scure o più chiare dopo l’esposizione al sole,
non è mai infettiva ed è soltanto un puro problema estetico.
3. Cosa si può fare?
È sempre opportuno consultare lo specialista soprattutto per evitare di utilizzare
ulteriori prodotti dannosi o, molto spesso, inutili. Mai ricorrere all’autoprescrizione.
4. Quando si può affermare di essere guariti?
Quando le macchie ed il prurito saranno completamente scomparsi. In ogni caso, il
trattamento deve proseguire per altre 2-3 settimane. Per ottenere la scomparsa
completa del fungo dalle lesioni, infatti, è necessario un periodo di tempo adeguato
di presenza dell’antimicotico. Il paziente deve quindi:
o medicarsi regolarmente 1-2 volte al giorno
o non interrompere la terapia prima del tempo prestabilito, anche se si notano
dei miglioramenti
o tornare alla visita di controllo dallo specialista.