INFORMAZIONI PRE-OPERATORIE
SULLA RICOSTRUZIONE DEL
LEGAMENTO CROCIATO ANTERIORE
Cos’è il Legamento Crociato
Anteriore?
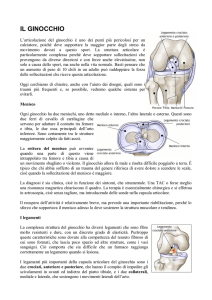
Il ginocchio è una articolazione tra due
ossa tenute insieme da quattro
legamenti. Il legamento è una struttura
che nel ginocchio oltre ad unire due
capi ossei, aiuta a controllare il
movimento della articolazione.
C’è un legamento su ogni lato del
ginocchio ( i legamenti collaterali) e
due legamenti in profondità all’interno
del ginocchio. Questi due legamenti
interni si incrociano nel loro decorso e
per questo motivo vengono chiamati:
Legamento Crociato Anteriore (LCA)
Legamento Crociato Posteriore (LCP)
Entrambi i legamenti si inseriscono da una parte sulla estremità distale del femore e dall’altra sulla
parte superiore della tibia. (Figura 1)
Durante il movimento, il LCA controlla quanto si sposta in avanti la tibia scivolando sul femore:
essenzialmente previene uno spostamento troppo anteriore. Mentre un certo grado di movimento e
scivolamento sono normali, anzi necessari per la funzione del ginocchio, uno spostamento troppo
ampio può danneggiare altre strutture nel ginocchio che possono poi condurre a problemi maggiori
nel tempo in alcuni pazienti.
COME PUO’ ROMPERSI IL LCA, E QUALI SONO I SINTOMI?
Il LCA può essere danneggiato o rotto in differenti modi. Il meccanismo più comune è quello di un
rapido movimento di rotazione o spostamento durante l’attività sportiva, come può verificarsi
frequentemente nel calcio, calcetto, sci, rugby o pallacanestro. Il legamento può anche rompersi
durante particolari attività lavorative o per incidenti automobilistici.
Nel momento del trauma, qualche volta è possibile avvertire un rumore tipo “pop” o “snap”. Il
grado di dolore che può essere avvertito è molto variabile, ma può essere anche molto alto.
Tipicamente il soggetto non è più in grado di continuare a giocare o a svolgere l’attività lavorativa,
ed ha la netta impressione che sia accaduto qualcosa di grave. Immediatamente il ginocchio si
gonfia e continua a farlo nelle ore successive, ma il gonfiore può essere limitato se si applica
immediatamente del ghiaccio o se si applica un tutore.
COME SI DIAGNOSTICA UNA LESIONE DEL LCA?
Una lesione del legamento crociato anteriore può essere diagnosticato dal medico attraverso la
storia clinica e la visita medica. Durante la visita il medico può esaminare il grado di movimento
presente e determinare se il LCA è rotto o meno. Inoltre possono essere valutate eventuali lesioni di
ulteriori strutture interne del ginocchio come i menischi ed i legamenti collaterali.
Un esame radiografico può essere utile per valutare la presenza di eventuali fratture. In alcuni, ma
non in tutti, pazienti può essere utile una valutazione con esame TAC o RM (risonanza magnetica).
La RM può chiarificare la rottura o meno del legamento se l’esame fisico non è stato dirimente.
Tale accertamento è anche utile per valutare le eventuali lesioni cartilaginee e meniscali in modo da
poter programmare il miglior trattamento per ogni paziente.
QUALI SONO LE OPZIONI CON UNA ROTTURA DEL LCA?
I possibili trattamenti in seguito a lesione del LCA sono individuali per ogni paziente e dipendono
dall’età, il livello di attività, e dalla presenza o assenza di lesioni di altre strutture interne del
ginocchio. In generale, il trattamento chirurgico viene indicato nei pazienti giovani in attività
sportiva ed in quei pazienti che presentano lesioni associate di altre strutture (menischi e
cartilagine). Il trattamento non chirurgico è maggiormente raccomandato nei pazienti più grandi che
conducono una vita più sedentaria.
La principale ragione dell’indicare un trattamento chirurgico è quella di ripristinare una stabilità del
ginocchio in modo da impedire ulteriori distorsioni e cedimenti. Questi infatti possono provocare
dolore e inabilità durante l’attività sportiva. L’altra ragione (probabilmente la più importante) è
quella di proteggere la cartilagine articolare ed i menischi da un possibile danno.
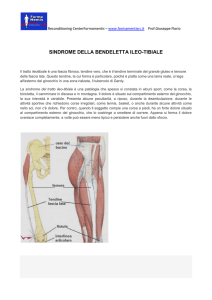
La cartilagine meniscale è un tipo fibroso di cartilagine che si trova tra le estremità del femore e
della tibia, e si inserisce sui bordi della articolazione. Vi sono due menischi separati, ognuno ha una
forma grossolanamente di una C: un menisco mediale ed un menisco laterale (Figura 1). Il menisco
mediale e laterale servono primariamente ad assorbire le compressioni tra le due estremità ossee in
modo da proteggere le superfici articolari cartilaginee. In seguito a ripetuti episodi di cedimento, il
menisco può essere danneggiato o rotto perdendo la sua capacità di ammortizzare. Senza un
menisco funzionante, la cartilagine articolare è sottoposta ad un aumento di pressione e si deteriora,
portando all’artrosi. Inoltre la cartilagine può essere danneggiata direttamente in ogni episodio di
cedimento o distorsione.
Trattamento non chirurgico
Il trattamento non chirurgico consiste nella terapia fisica, nel modificare il proprio livello di attività
ed eventualmente usare un tutore. Lo scopo della terapia fisica è quello di rinforzare i muscoli
intorno al ginocchio in modo da compensare l’assenza del LCA. In particolar modo il rinforzo della
muscolatura posteriore della coscia può risultare utile. Il cambio di attività può aver successo. Sport
che non comportino cambi di direzione rapidi (come jogging, bicicletta o nuoto) possono essere
effettuati spesso senza difficoltà.
Un accorgimento in più, rispetto alla terapia fisica ed al cambio di attività, può essere effettuare
l’attività sportiva con un tutore (DonJoy, CTI, Lennox Hill). Comunque, nonostante in alcuni
pazienti l’uso di un tutore possa essere di grande aiuto, in altri i cedimenti del ginocchio possono
verificarsi anche con il tutore.
Trattamento chirurgico
Una volta che il LCA si sia rotto, il danno è già talmente importante che il tentativo di riparazione
diretta non ha successo. Di conseguenza, si ottengono migliori risultati se il LCA viene sostituito
chirurgicamente (o ricostruito) con un altro tendine preso dal ginocchio stesso (figura 2). Vi sono un
numero elevato di opzioni chirurgiche per ricostruire il LCA. Il tipo di procedure usata può variare
da paziente a paziente e dipende dalla specifica preferenza del chirurgo o da fattori strettamente
individuali del paziente.
Il materiale usato per ricostruire il legamento è chiamato trapianto. Questo può essere sia un
autotrapianto (preso dal medesimo individuo) o un allotrapianto (preso da un altro individuo). I
due più comuni autotrapianti utilizzati sono il tendine patellare (rotuleo) ed i tendini della zampa
d’oca (semitendinoso e gracile). Il trapianto con il tendine rotuleo è il più utilizzato al giorno
d’oggi, e ne viene prelevato il suo terzo centrale con due parti di osso (bratte) dalla rotula e dalla
tibia (figura 2). Per questo motivo viene chiamato un trapianto osso-tendine-osso.
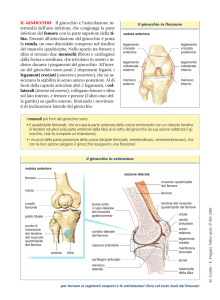
La procedura chirurgica è comunemente praticata con l’uso di tecnica artroscopica (Figura 3).
Usando una o due piccole incisioni nel ginocchio, il trapianto viene prelevato dal tendine patellare e
viene praticato un tunnel sia nella tibia che nel femore. Il trapianto viene passato all’interno del
ginocchio lasciando le due bratte ossee all’interno di ognuno dei due tunnel in modo che il tendine
patellare si trova al posto dell’originale LCA (ricostruzione del legamento). (Figura 4). Il trapianto
viene quindi fissato nella posizione utilizzando, più frequentemente, delle viti dette a “interferenza”
che vengono posizionate all’interno dei tunnel tra la bratta e l’osso (Figura 5). In alternativa, il
trapianto può essere fissato con altre tecniche (cambre, fili di suture, bottoni, etc). Queste viti o
cambre vengono lasciate in modo permanente.
Oltre alla ricostruzione del LCA, possono essere effettuate procedure addizionali se sono presenti
danni ad altre strutture interne del ginocchio (Figura 6). Un menisco rotto può essere sia riparato
(sutura) che asportato (meniscectomia), ed altri legamenti possono essere riparati o ricostruiti.
QUANTO DURA LA RIABILITAZIONE DOPO L’INTERVENTO?
L’esatto corso della terapia può dipendere dal tipo specifico di intervento ricostruttivo che viene
eseguito (in particolare se è stato effettuato un trattamento su menischi o altri legamenti). La terapia
fisica viene effettuata sotto controllo insieme ad un terapista. I primi giorni dopo l’intervento le
visite saranno giornaliere nei primi 4-5 giorni e successivamente ogni 15-30 giorni.
La riabilitazione successiva alla ricostruzione del LCA include essenzialmente 3 fasi.
La prima fase della riabilitazione consiste nel controllo del dolore e del gonfiore del ginocchio, nel
guadagno della articolarità, e nell’iniziare un precoce recupero della forza muscolare. L’arto operato
viene inglobato in un tutore tipo DonJoy dopo l’intervento ed immobilizzato a 0° in completa
estensione. Al termine dell’intervento chirurgico vengono posizionati in genere due drenaggi per
l’aspirazione della raccolta ematica che si forma; tali drenaggi vengono rimossi due giorni dopo in
occasione della prima medicazione.
Dal 2° giorno il paziente comincia ad utilizzare un particolare telaio mobile (detto Kinetec) che
permette il movimento passivo di flesso estensione del ginocchio senza dolore in modo da evitare
l’eventuale instaurarsi di aderenze intrarticolari che possono limitare il movimento con evidente
difficoltà al recupero funzionale. Di norma questo presidio deve essere affittato dal paziente per
almeno 12-14 giorni. Il Kinetec consente il riassorbimento del versamento ematico post-operatorio
ed agevola una precoce riattivazione delle funzioni venose dell’arto fornendo al trapianto tendineo
le fisiologiche sollecitazioni favorendone l’integrazione. Il paziente, dopo aver rimosso la
ginocchiera, pone l’arto sul telaio che viene regolato il primo giorno in modo da consentire un
movimento compreso tra 0° e 30° di flessione. Deve essere utilizzato per un totale di almeno 4 ore
al giorno. Al termine è possibile applicare per 15 minuti una borsa di ghiaccio. Nei giorni
successivi, entro il 14° giorno, il paziente deve spostare progressivamente la manopola della
flessione per raggiungere i 90° ed oltre.
All’inizio l’appoggio del peso sulla gamba viene concesso con l’uso di stampelle, dal 2° giorno
dopo la rimozione drenaggi, e successivamente sarà possibile caricare completamente sull’arto
senza l’uso di appoggi se il gonfiore, il movimento e la forza muscolare lo permetteranno.
Mediamente i pazienti usano le stampelle per 1 settimana anche se alcuni possono averne bisogno
per più tempo e altri per meno.
Questa fase dura generalmente dalle 6 alle 8 settimane.
La seconda fase continua a curare la riduzione del dolore e la ripresa completa della forza
muscolare. All’inizio della seduta fisioterapica viene eseguita una elettroterapia stimolante,
massaggi e mobilizzazioni passive della rotula. Successivamente vengono eseguiti esercizi attivi di
flessione ed estensione senza resistenza (esercizio con pattino, esercizio alla specchiera, etc). Nei
primi 15 giorni dopo la rimozione dei punti possono essere eseguiti esercizi di flessione attiva anche
con pesi, esercizi di estensione senza pesi, esercizi di ginnastica isometrica. Gli unici pesi consentiti
per la ginnastica in estensione sono posizionati al di sopra del ginocchio e non devono essere mai
applicati pesi alla caviglia in questa fase. Devono essere privilegiati esercizi a catena chiusa cioè
con appoggio al suolo. Al termine della seduta deve essere applicata una borsa di ghiaccio per 15
minuti. Per tutto il trattamento fisioterapico, ed in particolar modo in questa fase, è di particolare
importanza una corretta e ripetuta esecuzione degli esercizi riabilitativi.
Cyclette, corsa su tappeto, jogging e nuoto (escluso la rana) leggeri sono cominciati in questa fase.
E’ importante che la resistenza da applicare all’esercizio venga opportunamente modulata in
maniera tale da non arrecare disturbi alla regione anteriore del ginocchio (tendine rotuleo). E’
quindi preferibile iniziare con resistenze modeste ed intensificare le ripetizioni dell’esercizio. In
questa fase non bisogna mai applicare pesi che siano superiori al 50% del proprio corpo.
In alcuni pazienti, un tutore da sport più corso può essere utilizzato al posto del precedente postoperatorio. Questa fase dura generalmente dai 2 ai 4 mesi dopo l’intervento.
La fase finale consiste in un graduale ritorno alla piena attività del ginocchio. Completa
funzionalità articolare, normale forza muscolare, e assenza di gonfiore sono necessari per un ritorno
alle attività sportive e lavorative.
Sotto la guida del fisioterapista vengono iniziati esercizi di flessibilità ed elasticizzazione della
muscolatura dell’arto operato continuando con gli esercizi di progressivo potenziamento muscolare.
Utile l’impiego della bicicletta; devono essere evitate brusche accelerazioni o strade in ripida salita.
Al 3° mese presso un centro specializzato si può eseguire un controllo della forza muscolare del
ginocchio mediante un test isocinetico con Cybex. Sulla base dei risultati del test il paziente può
essere autorizzato alla ripresa della corsa che deve essere eseguita solo in piano, su un terreno
soffice e dapprima con fasi intervallari di 100 metri di cammino normale ogni Km. La corsa viene
successivamente incrementata applicando pesi alla caviglia e può essere effettuata anche in salita e
poi per ultima in discesa. Esercizi a zig-zag in laterale vengono effettuati solo al termine e sotto
controllo di un preparatore atletico
Dopo il 4° mese si deve intensificare il recupero della forza muscolare con l’ausilio di apparecchi e
può essere eseguita la ginnastica isocinetica sotto la guida di un fisioterapista.
Al 6° mese prima di poter riprendere l’attività sportiva può essere utile eseguire un nuovo test
isocinetico che può fornire indicazioni sul reale recupero muscolare.
Può essere raccomandato l’uso di un tutore nelle fasi iniziali di ritorno alla attività sportiva. Questa
fase dura dai 4 agli 8 mesi dall’intervento a seconda del paziente e della richiesta funzionale del
paziente.
La riabilitazione del paziente è seguita da vicino dal terapista e dal medico in modo da evitare
l’insorgenza di eventuali problemi. In particolar modo, i pazienti sono raccomandati di non iniziare
prematuramente il ritorno alla piena attività del ginocchio che potrebbe provocare l’insorgenza di
fenomeni infiammatori o nuovi traumi e lesioni. In ogni paziente il trapianto deve guarire
all’interno del ginocchio ed essere incorporato in esso ed è necessario almeno un anno per una
integrazione completa: troppo stress troppo presto può aumentare il rischio di una mancata
integrazione.
QUALI SONO LE POTENZIALI COMPLICAZIONI DELL’INTERVENTO?
La maggior parte dei pazienti non presentano complicazioni e ritornano alla piena attività tra i 6 e
gli 8 mesi dall’intervento. Comunque le maggiori complicazioni possibili sono il dolore ed una
perdita della articolarità completa del ginocchio.
Il dolore anteriore del ginocchio può presentarsi nel 10% dei pazienti. Fortunatamente, può essere
controllato e ridotto modificando il protocollo di terapia fisica.
La perdita di articolarità del ginocchio avviene in meno del 5% dei casi ed è più frequente nei
pazienti che presentavano una articolarità ridotta già precedentemente all’intervento. Normalmente
questa complicazione può essere ovviata con una terapia fisica più aggressiva e raramente è
necessario ricorrere ad un nuovo intervento chirurgico.
In alcuni individui possono verificarsi saltuarie tumefazioni del ginocchio o dolore durante
l’attività, nonostante la ricostruzione del legamento sia stata ottimale. Questo spesso può essere
correlato al grado di lesione delle strutture meniscali e osteo-cartilaginee evidenziata durante
l’intervento.
Anche in assenza di una determinata causa, una piccola percentuale dei pazienti può continuare a
presentare una lassità anteriore del ginocchio con cedimenti (una “perdita” del trapianto). Questo
può essere correlato ad un allungamento del trapianto durante la terapia fisica o ad un nuovo evento
traumatico.
SARO’ IN GRADO DI RITORNARE AL MIO PRECEDENTE LIVELLO DI ATTIVITA’?
Approssimativamente il 95% dei pazienti ritornano alla loro precedente attività senza alcuna
restrizione. Nel rimanente 5% il pieno ritorno può essere limitato da differenti cause: dolore,
gonfiore, persistente lassità, cambio di abitudini di vita in relazione all’età, per propria scelta, o per
motivi non identificabili.