IL CANCRO
seconda causa di morte in Italia
240 mila nuovi casi di tumore con 140 mila decessi
totale
respiratorio
cardio circolatorio
traumi
tumori
digerente
metabolismo
Prime sei cause di mortalità in Italia. Anno 2001, ISTAT
IL CANCRO DEL COLLO DELL’UTERO
incidenza a livello mondiale
Incidenza di carcinoma cervicale standardizzata per l’età nel 2002
Incidenza standardizzata per l’età per 100,000 persone/anno
< 9.4
< 17.2
< 23.6 < 33.7
< 82.6
IL CANCRO DEL COLLO DELL’UTERO
frequenza in Europa
Cervice uterina
Mammella
Melanoma cutaneo
Ovaie
Colon retto
Malattia di Hodgkin
Tiroide
Cervello SNC
Linfoma non Hodgkin
Stomaco
Leucemia
Corpo dell’utero
Polmone
Altre neoplasie
Dopo il carcinoma della mammella, il carcinoma cervicale è la
neoplasia più diffusa tra le donne Europee di età compresa
tra 15 e 44 anni.
IL CANCRO DEL COLLO DELL’UTERO
mortalità in Europa e in Italia
• Ogni giorno 40 donne
europee muoiono a causa
del cancro del collo
dell’utero
• Ogni giorno 4-5 donne
italiane muoiono a causa
del cancro del collo
dell’utero
IL CANCRO DEL COLLO DELL’UTERO
Incidenza e mortalità in Italia
INCIDENZA
-tasso grezzo di incidenza del 11,6 per
100.000 (aggiustato per età sulla
popolazione mondiale risulta dell’ 8,1)
-numero di nuovi casi/anno N= 3418 casi
PREVALENZA
-la prevalenza risulta di 3203 casi ad 1 anno
e di 13.309 casi a 5 anni
MORTALITA’
-tasso grezzo di mortalità del 4,0 per
100.000 e aggiustato del 2,2
-numero di decessi/anno N=1186 casi
il rischio di avere una diagnosi di tumore del
collo dell’utero nel corso della vita è di 6,2
per mille (cioè un caso ogni 163 donne)
IL CANCRO DEL COLLO DELL’UTERO
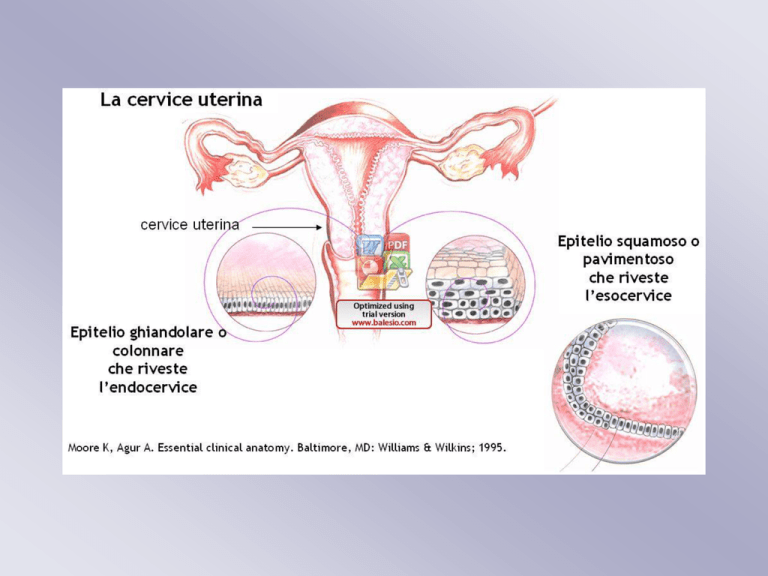
Dove origina?
Il carcinoma, cioè la trasformazione di una cellula
normale in una completamente “impazzita” e pertanto
anormale, può prendere origine tanto dalla porzione
intravaginale della cervice uterina ( esocervice ) che
da quella più interna ( endocervice )
Le forme più frequenti sono quelle a partenza dalla
esocervice
Esse originano prevalentemente da un’area detta
“ Giunzione squamo-colonnare” che rappresenta il
punto di passaggio tra un epitelio e l’ altro della
cervice uterina
FATTORI DI RISCHIO DEL
CERVICOCARCINOMA
•
•
•
•
•
•
•
•
•
elevato numero di partners (promiscuità)
precocita’ d’inizio dell’attivita’ sessuale (<18 aa)
immunosoppressione
– 1.HIV
– 2.chemioterapia
– 3.terapie immunosoppressive
fumo:1.5-3 volte rischio aumentato
precedente Pap Test o biopsia cervicale anormale
nessun Pap Test in precedenza (50% delle pz)
nessun Pap Test negli ultimi 5 aa (10% delle pz)
storia di malattie sessualmente trasmesse, comprese le
infezioni da Papillomavirus (HPV), in particolare sierotipi come
16,18, 31-33 e 35
basso livello socio-economico
Tumore del collo dell’utero, chi può colpire?
TUTTE LE DONNE
Circa il 75% delle donne (e degli uomini)
vengono a contatto con il Papillomavirus
durante la loro esistenza.
Fortunatamente, la stragrande maggioranza
di queste persone affette dal virus
non sviluppano il cancro.
Il 40% delle donne a cui è stato
diagnosticato
il cancro del collo dell’utero ha un’età
compresa tra i 35 ed i 54 anni ma la
maggior parte di esse sono state
probabilmente esposte al contagio col virus
tra i 16 ed i 25 anni.
Human Papilloma Virus (HPV)
• Famiglia delle Papovaviridae
• Tropismo per le cellule epiteliali
• Oltre 150 genotipi identificati
• Provoca sia patologie benigne che tumori
Struttura del virus
PAPOVAVIRUS
CORE
nucleo centrale
INVOLUCRO CAPSIDICO
72 capsomeri in struttura icosaedrica
DNA doppio filamento a doppia elica, circolare
7,9 Kilobasi
Informazione solo in un filamento trascritto da un mRNA messaggero
DNA organizzato per 85% in sequenze nucleotidiche dette OPEN READING
FRAMES
ciascuna codifica per specifiche proteine, distinte in Early
e Late
HPV
morfologia
HPV16 L1 VLPs
(J.Schiller, 2000)
Human Papillomavirus
Famiglia di virus a DNA a doppia elica, piccoli (8Kb), capside formato da 72
capsomeri pentavalenti, senza envelope
6
1
11
30 31
42 43 44
51
66
16
33
53
18
35
39
55
58 59
Struttura del genoma
URR (Upstream Regulatory Region)
15%
DNA
Sequenze non codificanti del DNA virale
Funzione regolatrice sui geni L e E
REGIONE L (LATE)
40%
DNA
L1
proteina maggiore, sito antigenico contro cui vengono prodotti
la maggior parte degli anticorpi
L2
proteina minore, elevata variabilità tra i diversi tipi di HPV
Regione E (early)
45%
DNA
E1
mantiene il DNA in condizione extracromosomiale
E2
proteina E2 + URR
inibizione trascrizione E6 e E7
regolazione transcrizionale, co-fattore per la replicazione virale
E3
funzione sconosciuta
E4
proteina strutturale che determina le modificazioni citopatiche virali
(rottura delle cromatina citoplasmatica con formazione di alone
citoplasmatico = coilocitosi)
rompe le citocheratine
E5
interagisce con i recettori del fattore di crescita della membrana
cellulare
E6 E7 codifica per proteine in grado di indurre la proliferazione e la
trasformazione cellulare (degradazione di p53 e legame con pRB)
regolazione e replicazione genica virale
E8
funzione non ancora nota
HPV (Human Papilloma Virus)
■ HPV mucosotropi/epidermotropi
■ HPV alto/basso rischio
Alto rischio
(associati a sviluppo di lesioni
maligne preinvasive e tumorali)
Basso rischio
(associati a sviluppo di lesioni
benigne e quasi mai riscontrati
in forme neoplastiche)
16, 18, 31, 33, 35, 39, 45,
51, 52, 56, 58, 59, 66, 68,
73, 82
6, 11, 40, 42, 43, 44, 54, 61,
70, 72, 81
TRASMISSIONE DEL PAPILLOMAVIRUS
UMANO
Contatto sessuale
• Attraverso rapporti
sessuali
• L’infezione genitale da
HPV in soggetti vergini è
rara, ma si può verificare
in seguito a contatto
sessuale non-penetrativo
• L’utilizzo del condom può
ridurre la trasmissione, ma
non è completamente
protettivo
Vie non-sessuali
• Dalla madre al neonato
(trasmissione verticale;
raro)
• Oggetti contaminati (e.g.
indumenti intimi, guanti
chirurgici, forcipe da
biopsia) ipotizzato ma non
ben documentato
Cosa fa il Papilloma Virus?
→Il Papillomavirus è un tipo
noioso. Non ha molti interessi.
Il suo unico obiettivo è
moltiplicarsi all'infinito.
→Però da solo non è capace di
raggiungere questo obiettivo.
Per moltiplicarsi deve entrare
nelle cellule dell'uomo e
sfruttarne i meccanismi.
Questo processo si chiama
“ infezione”
Integrazione dell’HPV e trasformazione
oncogena
HPV DNA extracromosomico
HPV
integrato
DNA dell’ospite
Espressione
di HPV E6 e E7
Interazione con le proteine
della cellula ospite
Neoformazione benigna
o condiloma
Beutner, Am J Med, 1997
Tumore
Cosa può succedere dopo il contatto da Papillomavirus?
Se il virus non viene eliminato può provocare
lesioni sugli organi genitali.
La maggior parte di queste lesioni regredisce
spontaneamente (lesioni benigne o
a basso rischio).
Alcune lesioni si aggravano e possono
provocare diverse malattie.
HPV (Human Papilloma Virus)
Manifestazioni cliniche:
■ condilomi piani o acuminati
lesioni squamose intraepiteliali (SIL):
- L-SIL
- H-SIL
- Carcinoma della cervice uterina
Infezione da Papillomavirus
Lesioni benigne e a basso rischio
(condilomi, verruche genitali)
Infezione da
Papillomavirus
Lesioni ad alto rischio
Tumore del
Collo dell’utero
Quali sono i fattori che favoriscono la trasformazione
oncogena provocata dall’HPV?
Presenza di HPV ad alto rischio oncogeno (specialmente
HPV 16 e 18)
Presenza di HPV multipli ad alto rischio
Persistenza dell’HPV
Alta carica virale
Grado della displasia
Contraccettivi orali, fumo?
Presenza di altre MST (herpes, chlamydia)
Integrazione dell’HPV
Patologie e tumori correlati all’HPV
Carcinoma anogenitale
Condilomi
Carcinoma cervicale
Condilomi vulvari
Condilomi
Condilomi della cervice
Condilomi del fornice
della parete vaginale
Condiloma acuminato/capelluto
(ingrandimento)
Cancro cervicale esofitico
Perché dobbiamo conoscerlo?
Il primo incontro con il Papillomavirus avviene nell’adolescenza.
In Europa, il 35% delle ragazze tra i 15 e i 17 anni ed il 60%
delle ragazze di 19 anni è venuto in contatto col virus.
È proprio in questa età che si può cercare di prevenire
l’infezione e le malattie che può causare.
Il primo contatto con l’ HPV avviene generalmente in
età adolescenziale
40
Prevalenza specifica per età
per infezione da sottotipi
oncogeni di HPV in 20,810
donne in Portland, USA
(1Aprile 1989-30 Giugno
1999)
35
% HPV +
30
25
20
15
10
5
0
16-
21-
26-
31-
36-
41-
46-
51-
56-
61-
66-
71-
76+
Età
Una maggiore prevalenza tra giovani adulte è stata ossevato in uno studio di 3,752 donne
di età 15–69 anni con strisci citologici normali
L’ HPV
è presente nel 99.7%
del cancro cervicale
e nel 100% dei condilomi genitali
Papillomavirus e tumore del collo dell’utero
Tutti i casi di tumore del collo dell’utero
sono provocati dal Papillomavirus.
Ma non tutte le infezioni da Papillomavirus,
provocano il tumore!
Perché è importante la prevenzione
delle lesioni del collo dell’utero?
È l’unico modo per
ridurre il rischio
di comparsa
del tumore
del collo dell’utero.
PREVENZIONE DEL CARCINOMA
CERVICALE
PRIMARIA
• Vaccinazione (HPV)
• Educazione alla salute
(comportamenti sessuali, fumo, ecc)
SECONDARIA
TERZIARIA
• Screening (Pap-test, Colposcopia)
• Diagnosi precoce (sanguinamento atipico)
• Linfodrenaggio (per linfedema arti inferiori)
• Radioterapia o chemioterapia
(post-chirurgia per rischio di micrometastasi)
Prevenzione dell’infezione da Papillomavirus
Con la diagnosi precoce si può accertare la
presenza delle lesioni e prevenire le malattie
più gravi.
Con la vaccinazione si previene l’infezione
e tutte le conseguenze a breve e a lungo
termine (condilomi, lesioni, tumore….)
La diagnosi precoce
La prevenzione secondaria e la diagnosi precoce
si esegue attraverso il PAP TEST.
Questo test, che viene eseguito di solito a
partire dai 25 anni di età (o comunque
dopo i primi rapporti sessuali), permette di
verificare la presenza o meno di una lesione
al collo dell’utero.
Questo test aiuta a scoprire l’infezione,
ma non la previene.
Screening nel cancro cervicale:
qualcosa di nuovo ?
•HPV viene proposto come causa necessaria per
il cancro cervicale
•Inizio degli studi sulla tipizzazione dell’ HPV
•Primi trials sull’uso dell’HPV test insieme al
PAP test come screening
Hans Hinselmann
scopre la
COLPOSCOPIA
1924
1943
• Papanicolau introduce
il PAP TEST
1996
1999
2006
Introduzione Citologia su strato
Sottile ( THIN PREP)
HPV-DNA
come screening ?
Come si esegue il Pap-test
Il Pap Test di nuova generazione:
Citologia su base liquida (Thin Prep)
La colposcopia
• La Colposcopia e’ un esame che
grazie ad uno strumento ottico,
denominato Colposcopio
(costituito da una sorgente
luminosa, un sistema di lenti ed
uno stativo) ed alcuni reagenti
chimici consente di osservare,
ad ingrandimento e con intensa
illuminazione, la superficie della
vagina e dell’esocervice.
Il Colposcopio
Cosa è una biopsia cervicale ?
Biopsia:
• Rimozione di un piccolo
pezzo di tessuto dalla
cervice
• Può provocare un
dolore simil mestruale
che dura pochi secondi
e un minimo
sanguinamento
Source: TAP Pharmaceuticals,
“Female Reproductive Systems.”
Cosa è una conizzazione?
• Conizzazione:
• Rimozione di un
pezzo di tessuto
cervicale
• Spesso diagnostica
e/o terapeutica
• Effettuata con
anestesia locale in
ambulatorio /day
surgery o con
anestesia generale in
sala operatoria
Source: TAP Pharmaceuticals,
“Female Reproductive Systems.”
La vaccinazione
È disponibile un vaccino in grado di proteggere dai tipi di
Papillomavirus responsabili delle più frequenti malattie degli
organi sessuali.
La vaccinazione è indicata per tutte
le adolescenti e per le donne in giovane età
Il vaccino si è dimostrato efficace al 100% nella
prevenzione delle malattie causate dai tipi
di virus contenuti nel vaccino…
La vaccinazione si è dimostrata sicura e ben tollerata.
La vaccinazione contro il Papillomavirus
rappresenta una rivoluzione nella lotta al cancro
Screening (PAP TEST) =
Prevenzione secondaria
Vaccinazione contro il
Papillomavirus =
Prevenzione Primaria
La prima barriera difensiva
per la tua salute
Adiuvante
Antigeni
Vaccini per la prevenzione del K cervicouterino
• FOCALIZZATO SU ALCUNI CEPPI AD ALTO RISCHIO
• CONTIENE UN ADIUVANTE INNOVATIVO
• AGISCE SU ALCUNI CEPPI AD ALTO E BASSO RISCHIO
• CONTIENE UN ADIUVANTE MENO INNOVATIVO
LE DOMANDE al
GINECOLOGO
La vaccinazione sostituisce lo
screening?
Screening
La vaccinazione non sostituisce l’abituale screening
del collo dell’utero attraverso il Pap-test.
Poiché nessun vaccino è al 100% efficace, l’abituale
screening del collo dell’utero mantiene la sua
importanza e deve essere effettuato in accordo con le
raccomandazioni locali.
Vaccinazione e screening
Può essere somministrato in
associazione a contraccettivi ormonali?
Uso con i contraccettivi ormonali
Nel corso degli studi clinici, il 57,5% delle donne (di
età compresa tra 16 e 26 anni) che hanno ricevuto il
vaccino faceva uso di contraccettivi ormonali.
L’uso di contraccettivi ormonali non sembra abbia
influenzato la risposta immunitaria al vaccino.
Il management della infezione genitale da
HPV
Gestire la pz con infezione genitale da HPV risulta
difficile per:
Fattori emozionali inerenti alla diagnosi di
infezione da HPV
Fattori clinici che rendono variabile il percorso
diagnostico terapeutico della infezione genitale da
HPV
Counseling nella infezione genitale da HPV
Quasi sempre nel caso della “ malattia “ si dà specifica
ed esclusiva importanza agli aspetti diagnostici e
terapeutici
Notevole importanza, invece, riveste la comunicazione
con il paziente e le modalità con cui vengono formulate
e date notizie in merito alla malattia
Counseling nella infezione genitale da HPV
E’ importantissimo nella diagnosi e nella terapia delle
MST in genere e nella infezione genitale da HPV in
particolare
Deve dare e ottenere informazioni:
Essere tecnico nella comunicazione della diagnosi, nell’
indicare gli esami, nel prescrivere la terapia
Deve stabilire uno stretto rapporto medico-paziente
basato sulla fiducia
Può avvenire tramite colloquio diretto, mediante
opuscoli, o tramite telefono mantenendo l’anonimato
della paziente
Counseling nella infezione genitale da HPV
Obiettivi da raggiungere
Aiutare la donna nella scelta del trattamento adeguato
Spiegare la relazione tra HPV e cancro
Prevenire o alleviare il vissuto emozionale psicologico e
sociale conseguente
Conoscere e capire la propria diagnosi è la premessa
indispensabile per assumere comportamenti
responsabili nei confronti della malattia
Cosa trasmettere alla paziente durante il
counseling
La serenità nell’ affrontare la diagnosi e la terapia
E’ un’infezione comune a molte donne sessualmente attive
E’ una MTS di cui però è difficile stabilire il periodo di
incubazione
La storia naturale è generalmente benigna nei casi dei condilomi
La probabilità di trasmetterla e la durata della contagiosità
dopo trattamento non sono note
Impatto psico-sessuale alla diagnosi
di infezione genitale da HPV
Timore del cancro
Timori su trasmissione e recidive
Modifiche nello stile di vita - astinenza, cautela, uso del
preservativo
Depressione o scarsa stima di sé
Logoramento e possibile rottura della relazione
Ansia causata dalla necessità di dover informare il partner












