REVIEW DI CARDIOLOGIA PER IL CHIRURGO – PARTE 1
Augusta Pelosi, DVM, Diplomate ACVS
Dipartimento di Cardiologia – Sezione di Cardiochirurgia
Michigan State University, East Lansing, Michigan
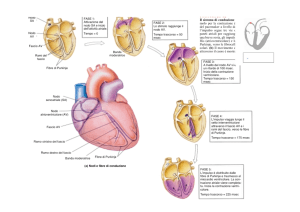
Sistema di conduzione cardiaco
La parte di muscolo cardiaco con lo specifico compito di permettere una contrazione
sincrona di atri e ventricoli è il miocardio specifico.
La peculiarità del miocardio specifico consiste nella possibilità di generare
autonomamente gli impulsi elettrici. Il pacemaker principale si trova nel nodo senoatriale (SA) che si depolarizza a una frequenza più elevata rispetto a tutte le altre cellule
cardiache. Si tratta di una piccola e appiattita striscia elissoidale di miocardio specifico
che si trova nella parte superiore laterale dell'atrio destro immediatamente sotto lo sbocco
della vena cava craniale. Le cellule nel nodo seno atriale includono cellule nodali o
cellule P, cellule di transizione o cellule T e cellule del muscolo atriale. La funzione delle
cellule T è di permettere la trasmissione dell’impulso ai tratti internodali.
Una volta che l'impulso si è generato nel nodo seno-atriale, esso passa direttamente alle
fibre atriali investendole in maniera simultanea e attraverso le fibre internodali il
segnale viene trasmesso al nodo atrioventricolare attraverso tre strisce di tessuto di
conduzione. Dalla generazione del segnale sono passati pochi secondi. La presenza di
questi fasci internodali è stata ben dimostrata nei cani: la craniale o anteriore comincia al
nodo SA, piega cranialmente lungo la vena cava per penetrare nel fascio muscolare di
Bachmann (via prefenziale di conduzione dall’atrio destro a quello sinistro) e da qui
lungo il setto atriale nel nodo atrioventricolare. La fascia media scende lungo il setto
interatriale, giusto di fronte alla fossa ovale. La caudale o posteriore raggiunge il nodo
atrioventricolare attraverso il seno coronarico discendendo lungo la cresta terminale e il
setto interatriale.
I tratti internodali caudali e medi convergono a formare il fascio prossimale
atrioventricolare, mentre il tratto internodale craniale si unisce alla parte caudale del
fascio prossimale atrioventricolare per poi formare il nodo atrioventricolare (AV). Esso
è situato nell’atrio destro cranioventrale all’apertura del seno coronario e craniodorsale al
lembo settale della valvola tricuspide. Da qui si muove in avanti e verso il basso
attraverso il tessuto fibroso del cuore. Essendo nella zona fibrosa del cuore, è
elettricamente isolato da altre strutture elettriche cardiache. Il nodo atrioventricolare si
1
collega al fascio di His (fascio atrioventricolare distale). Affinché l'impulso cardiaco non
possa propagarsi dagli atri ai ventricoli in maniera troppo veloce e, quindi, per permettere
ai ventricoli di completare la fase diastolica, l’impulso viene rallentato a questo livello.
La prima struttura che provoca questo ritardo è il nodo atrioventricolare anche se in realtà
il ritardo maggiore è dovuto nel cane al transito dell’impulso attraverso il fascio
prossimale atrioventricolare.
Le fibre del Fascio di His propagano l'impulso alla massa cardiaca ventricolare
dividendosi in due branche a livello del setto membranoso: destra e sinistra. Il passaggio
dell’impulso attraverso le branche è circa tre volte più veloce rispetto al trasporto
miocardico. La branca sinistra possiede due fascicoli, quello anteriore, più spesso, e
quello posteriore, più sottile. Si trova nello strato endocardico del setto di sinistra. La
branca destra scende sotto l’endocardio nella parte destra del setto. Arrivato all’apice,
si sposta verso la parete esterna nel “moderator band”.
Le fibre del Purkinje collegano le branche di sinistra e destra ad una rete di fibre a
livello dell’endocardio. Queste fibre sono a conduzione molto veloce.
Il sistema autonomo e il cuore
Il cuore è, pertanto, in grado di generare autonomamente gli stimoli per la sua
contrazione. Tuttavia esso necessita di particolari controlli esterni (sistema nervoso
simpatico e parasimpatico) per variare gli stimoli contrattili in base alle richieste
metaboliche.
Il cuore ha una duplice innervazione ricevendo fibre dal parasimpatico (attraverso il
nervo vago) e dell'ortosimpatico.
Il sistema parasimpatico è responsabile dell'inibizione della frequenza cardiaca; questo
sistema dispone di uno specifico neurotrasmettitore: l'acetilcolina. Essa determina due
importanti effetti sul cuore: deprime la frequenza di scarica del nodo S-A e diminuisce
l'eccitabilità delle fibre giunzionali poste tra il miocardio atriale ed il nodo A-V. La
stimolazione ortosimpatica provoca effetti opposti a quelli descritti per l'azione vagale,
anche se comunque i due effetti sono sempre compresenti. Il neurotrasmettitore attraverso
il quale il sistema ortosimpatico agisce è la noradrenalina, che viene rilasciata nelle
sinapsi che interessano le terminazioni nervose cardiache e che, come l'acetilcolina,
determina delle variazioni a livello dei condotti nelle cellule miocardiche. La
soppressione dell'attività ortosimpatica determina una diminuzione della frequenza che,
però, è meno rilevante rispetto all'azione del nervo vago.
2
In condizioni di riposo il tono parasimpatetico prevale sul nodo SA. Infatti la
concentrazione di acetilcolina a livello del nodo è molto più alta rispetto al resto
dell’atrio. Il tono simpatetico è invece basso a riposo. Il sistema autonomico è anche
responsabile di controllare quale parte del nodo seno atriale si depolarizza prima. In
condizioni normali la parte media e craniale del nodo si attivano prima e trasmettono alla
via internodale craniale. Con stimolazione vagale si osserva un cambio nelle regioni
caudali del nodo e un’attivazione dei tratti internodali medi e caudali. La stimolazione
può essere così pronunciata da sopprimere completamente l’attività del nodo seno atriale
ed attivare altre zone in prossimità del seno coronario. Questo determina il wandering
pacemaker.
Sia l’ortosimpatico che il parasimpatico di destra e sinistra arrivano a livello del nodo
AV, ma la parte sinistra prevale.
Principi basilari di interpretazione dell’elettrocardiogramma
La valutazione dell’elettrocardiogramma per il chirurgo, ma anche per la valutazione di
pazienti in terapia intensiva, deve essere metodico e deve tenere in considerazione il
processo patologico che è alla base. Sebbene molte di queste nozioni siano basilari, ci
limiteremo a ricordarle in modo tale che un approccio metodico ad ogni caso possa
permettere di identificare velocemente il ritmo e preparare un protocollo terapeutico
adeguato sia nel paziente nel postoperatorio sia per una stabilizzazione preoperatoria. Il
sistema più comune per la valuazione di un elettrocardiogramma deve svilupparsi
attraverso punti successivi:
1. Stabilire la frequenza cardiaca; 2. Valutare la regolarità del ritmo; 3. Stabilire la
morfologia del complesso QRS; 4. Guardare le onde P chiedendosi: c’è una P per ogni
QRS? C’è un QRS per ogni P?; 5. Procedere ad eseguire specifiche misurazioni; 6.
Stabilire la diagnosi più probabile 7. Formulare un protocollo terapeutico
Bibliografia
Kittleson MD, Kienle RD. Small Animal Cardiovascular Medicine. St Louis: Mosby, Inc
1998
3