Sistema endocrino
È composto di diversi organi con una stessa
funzione comune: regolare, mediante messaggi
a distanza di tipo ormonale, diverse funzioni
corporee. Gli ormoni arrivano nella loro sede
d'azione tramite il torrente circolatorio:
caratteristica comune a tutti gli organi
endocrini è infatti di essere provvisti di una
ricca rete vascolare in cui riversare i propri
secreti.
I componenti del sistema endocrino possono
avere organizzazione differente: vi sono
organi caratteristici (per esempio, ipofisi,
tiroide, surrene, ovaio, testicolo), ma anche
singole cellule o masserelle cellulari disperse,
ospitate in seno ad altri organi (per esempio,
cellule di Langerhans). Si può in sostanza
parlare di organi endocrini, di tessuti
endocrini, di cellule endocrine. Molti parlano
di sistema neuroendocrino, in riferimento alla
possibilità del tessuto nervoso di produrre sia
mediatori chimici, sia sostanze che agiscono a
distanza maggiore (per esempio, ormoni della
neuroipofisi), come pure alla capacità di tessuti
endocrini di produrre sostanze identiche a
quelle prodotte da cellule nervose (è il caso
dell'adrenalina e della noradrenalina).
Nel sistema endocrino non si può parlare di
continuità anatomica, però esiste una
continuità funzionale; infatti spesso gli
ormoni interagiscono con quelli prodotti da un
altro organo, tessuto o cellule endocrini (come
nel caso dell'insulina e del glucagone, la prima
ipoglicemizzante, il secondo iperglicemizzante,
prodotti rispettivamente dalle cellule beta e
alfa delle isole di Langerhans del pancreas).
I principali organi endocrini sono: l'ipofisi, la
tiroide, il timo, le paratiroidi, il pancreas
endocrino (cellule alfa e beta, cellule delta), i
surreni, le gonadi (ovaio e testicolo).
Ipofisi
Piccolo organo situato nella sella turcica
dell'osso sfenoide, è collegato all'ipotalamo
mediante un peduncolo e si divide in due parti,
adenoipofisi e neuroipofisi. Quest'ultima non è
che la sede in cui gli ormoni (ADH, o ormone
antidiuretico, e ossitocina), prodotti da nuclei
dell'ipotalamo, vengono immessi in circolo.
L'adenoipofisi invece è composta di cordoni
epiteliali e di reti capillari sinusoidali. Le varie
cellule producono ormoni differenti.
La produzione degli ormoni ipofisari è regolata
dall'ipotalamo, che secerne fattori stimolanti la
loro produzione e quella di ormoni prodotti
dagli organi bersaglio. La secrezione di ormoni
è regolata in genere da processi di retroazione
(feed-back), i quali fanno sì che la secrezione
di un ormone ipofisario venga inibita da
determinate concentrazioni di ormone prodotto
dall'organo bersaglio. A sua volta, una
diminuita produzione di ormone da parte
dell'organo bersaglio porterà a un nuovo
incremento del rilascio di ormone stimolante
da parte dell'ipofisi.
Timo
Organo situato nel mediastino anteriore, regola
nella vita fetale e nell'infanzia l'attività
immunitaria, secondo processi di tipo
endocrino. È costituito da cellule epiteliali
grossolanamente organizzate intorno a un
nucleo di sostanza granulosa, a formare i
cosiddetti corpuscoli di Hassal, e da
numerosissimi linfociti. Alla pubertà il timo
inizia a regredire, finché nell'età adulta non ne
restano che residui.
Tiroide
Composta da due lobi situati a cavallo del
canale formato da laringe e trachea e uniti da
un istmo, la tiroide può presentare anche un
prolungamento centrale: la piramide di
Morgagni. Mostra un'organizzazione a follicoli
in cui si trovano cellule tiroidee destinate a
produrre gli ormoni tiroidei (T3, T4, rT3),
stimolate dall'ormone ipofisario TSH; cellule
'C' che invece producono calcitonina in
rapporto alla concentrazione del calcio nel
sangue, senza dipendere dall'ipofisi, caso mai
in
opposizione
all'attività
dell'ormone
paratiroideo.
Gli ormoni tiroidei sono sostanze contenenti
iodio, capaci di stimolare il metabolismo
corporeo. Essi vengono prodotti in forma di
preormone, il quale si accumula nella cavità
follicolare e poi viene modificato prima di
entrare in circolo. A seconda dello stato di
accumulo (ripienezza) o del consumo di
ormoni varia l'aspetto della tiroide sezionata.
Paratiroidi
Sono quattro piccole formazioni costituite da
cellule epiteliali secernenti e capillari
sinusoidi, affondate in seno ai lobi tiroidei
(faccia posteriore). Producono il paratormone,
che favorisce la liberazione di calcio dalle
ossa, innalzandone il livello ematico, e
l'escrezione urinaria di fosforo. L'azione è
quindi diretta a controllare l'ossificazione
scheletrica
e
l'eccitabilità
muscolare
(influenzata dallo ione calcio).
Pancreas endocrino
Le parti del pancreas che hanno funzione
endocrina sono le cellule alfa e beta delle isole
di Langerhans, e le cellule delta. Le cellule alfa
producono l'insulina e le cellule beta il
glucagone, importanti fattori di regolazione
della concentrazione ematica di glucosio. Le
cellule delta invece esercitano un ruolo di
controllo degli equilibri tra insulina e
glucagone.
Surrene
Le due ghiandole surrenali (o surreni), a forma
di berretto frigio, sono appoggiate sul polo
superiore di ciascun rene. Comprendono una
capsula, una zona corticale e una zona
midollare.
Gli ormoni glicoattivi intervengono nel
metabolismo dei glicidi e delle proteine, hanno
intensa attività antinfiammatoria e antiallergica
e quindi una certa attività immunodepressiva;
sono secreti secondo un ritmo circadiano. I
mineraloattivi intervengono sul bilancio idrosalino dell'organismo. Gli ormoni sessuali
prodotti dai surreni sono responsabili della
quota di ormoni tipici dell'altro sesso che ogni
organismo possiede. Gli ormoni adrenergici
svolgono le seguenti azioni: vasocostrizione
periferica; aumento della gittata cardiaca;
demolizione del glicogeno, con conseguente
iperglicemia; aumento della produzione di
calore; dilatazione dei bronchi; eccitazione
(scariche di adrenalina si determinano in ogni
situazione di allarme per l'organismo).
Formazioni distribuite lungo i nervi periferici o
i grossi vasi, costituite anch'esse di tessuto
cromaffine, producono le stesse sostanze della
midollare del surrene e sono dette paragangli o
ammassi di cellule cromaffini. Nella surrenale
sono anche presenti numerosi capillari
sinusoidali, nei quali si riversano gli ormoni
secreti.
Gonadi
Sono costituite dall'ovaio nella femmina, e dal
testicolo nel maschio. La teca dei follicoli
ovarici secerne estrogeni, i quali stimolano la
proliferazione dell'endometrio uterino e dei
dotti galattofori nella prima parte del ciclo
mestruale, oltre a sensibilizzare il miometrio
all'azione dell'ossitocina verso la fine della
gravidanza.
L'ovaio
partecipa
alla
determinazione dei caratteri sessuali femminili.
Dopo l'ovulazione (seconda metà del ciclo
mestruale) le cellule del corpo luteo secernono
progesterone, che predispone l'endometrio
all'annidamento dell'uovo fecondato; se la
fecondazione non è avvenuta il corpo luteo si
atrofizza (corpus albicans) e l'endometrio si
sfalda, determinando l'inizio di un nuovo ciclo
mestruale. Se invece l'annidamento è avvenuto,
il corpo luteo prosegue la secrezione di
progesterone per quasi tutta la gravidanza.
Le cellule interstiziali del testicolo sono invece
deputate alla produzione di testosterone,
responsabile dei caratteri sessuali maschili, la
cui attività anabolizzante si attua soprattutto
favorendo la sintesi proteica. Nel testicolo
vengono prodotti e maturano gli spermatozoi.
Ormoni endocrini e ormoni tessutali
Accanto alle ghiandole endocrine (ipofisi,
tiroide, paratiroidi, ghiandole surrenali,
pancreas, gonadi, epifisi e timo), esistono
sistemi cellulari preposti alla sintesi di sostanze
ormonali dette ormoni tessutali o istio-ormoni.
Come esempi di istio-ormoni si possono
ricordare la colecistochinina, elaborata a livello
della mucosa intestinale. In base alla struttura
chimica si distinguono tre categorie di ormoni:
ormoni di tipo fenolico, come gli ormoni della
tiroide e quelli prodotti dalla midollare del
surrene (adrenalina e noradrenalina); ormoni di
struttura proteica, comprendenti l'insulina, il
glucagone, gli ormoni dell'ipofisi, la somatostatina, il paratormone, la calcitonina, la gastrina; ormoni steroidei, che comprendono i
prodotti della corteccia surrenale (corticosteroidi) e gli ormoni sessuali elaborati dal testicolo, dall'ovaio, nonché dalla placenta durante
la gravidanza.
adrenalina
ormone secreto dalla porzione midollare della
ghiandola surrenale, mediatore chimico della
trasmissione nervosa del sistema simpatico.
Aumenta il tasso di glucosio nel sangue.
Vasocostrittore cutaneo, causa il pallore
visibile nei momenti di grave stress;
vasodilatatore delle arterie muscolari e
coronariche, aumenta la pressione sistolica e
diastolica, aumenta la frequenza cardiaca,
rilassa la muscolatura bronchiale e addominale.
Efficace soprattutto nei casi di crisi
ipoglicemica da insulina, di arresto cardiaco, di
shock anafilattico e di attacco acuto di asma.
Viene somministrata dal medico in iniezione
endovenosa o sottocutanea. È usata in anestesia
locale per mantenere nel luogo di iniezione la
massima quantità di anestetico.
noradrenalina
(o norepinefrina) ormone prodotto dalla
sostanza midollare del surrene in quantità
minore rispetto all'adrenalina (in proporzione
di 1 a 4 circa). Chimicamente deriva dall'aminoacido fenilalanina; viene metabolizzata da
sistemi enzimatici in prodotti finali, poi escreti
- in forma, per esempio, di acido vanilmandelico - con le urine; la misurazione di queste
sostanze è indice della quantità di catecolamine
(adrenalina e noradrenalina) prodotte dall'organismo. La noradrenalina agisce sui recettori
adrenergici: stimola intensamente i recettori
alfa-adrenergici, presenti soprattutto a livello
dei vasi, provocando vasocostrizione; stimola,
ma in misura minore, anche i recettori beta1adrenergici, prevalenti a livello del miocardio
e del tessuto di conduzione, aumentando di
poco la contrattilità e la frequenza cardiaca;
non ha effetti significativi sui recettori beta2adrenergici, presenti a livello arteriolare e
bronchiale. La noradrenalina ha inoltre anche
funzione di neurotrasmettitore del sistema
nervoso simpatico. Rispetto all'adrenalina, la
noradrenalina è meno attiva, oltre che a livello
dei bronchi, anche a livello della muscolatura
scheletrica, dove provoca un aumento del
flusso del sangue, e dell'intestino, dove causa
contrazione degli sfinteri e rilasciamento della
parete muscolare. Ha inoltre effetti metabolici,
aumentando i livelli di glucosio e di lipidi nel
sangue. La noradrenalina trova indicazioni,
come farmaco, negli stati di shock da cause
cardiache (somministrata per via endovenosa o
direttamente per iniezione intracardiaca) e nei
gravi stati di ipotensione (per via endovenosa).
insulina
ormone proteico secreto dalle cellule beta delle
isole di Langerhans del pancreas, che ha
funzione anabolica nel metabolismo dei
carboidrati, delle proteine e dei lipidi. È
costituita da 51 aminoacidi formanti due catene
polipeptidiche (A e B) unite tra loro da due
ponti disolfurici. Le cellule beta producono
una molecola primaria, la pre-proinsulina,
composta da un'unica catena aminoacidica:
questa viene successivamente scissa in insulina
e peptide C: l'insulina viene così accumulata
nei granuli, pronta per essere secreta. La
secrezione insulinica è regolata primariamente
dalle variazioni di concentrazione di glucosio
nel sangue, ma anche altri fattori possono
influenzare la sua secrezione. Questa, infatti,
può essere stimolata da alcuni aminoacidi, dal
glucagone, dal GIP (ormone gastrointestinale),
dall'orofaringe per via vagale, da impulsi
adrenergici alfa-bloccanti e beta-stimolanti e
dalle sulfaniluree. Inibiscono, invece, la
secrezione insulinica stimoli alfa-adrenergici
(adrenalina) e la via simpatica.
Farmacologicamente, la secrezione insulinica
viene inibita da agenti beta-bloccanti
adrenergici. Per tutti i mammiferi, compreso
l'uomo, l'insulina è il principale ormone
anabolizzante, senza il quale la vita, la crescita
e i processi di guarigione non sarebbero
possibili. Tutti i processi deputati all'accumulo
energetico sono sottoposti alla regolazione
insulinica. L'insulina è un peptide che circola
nel torrente sanguigno in forma libera e giunge
alla superficie cellulare attraverso l'interstizio.
Ogni cellula dispone di recettori specifici per
l'insulina nella membrana plasmatica. Il
legame insulina-recettore dà il via a una serie
di reazioni a cascata, che partono dalla
membrana cellulare e coinvolgono l'intera
cellula. Tali reazioni investono il metabolismo
di tutti i principali costituenti alimentari
(carboidrati, lipidi e proteine), elettrolitici
(sodio e potassio) ed enzimatici dell'organismo, con l'effetto finale di ridurne le
concentrazioni nel compartimento sanguigno a
favore di quello intracellulare. La carenza di
insulina può determinare l'insorgenza del
diabete mellito. Prodotta dall'industria farmaceutica con varie preparazioni, a seconda del
tipo e della durata d'azione (rapida, lenta,
semilenta e ultralenta), viene somministrata per
via parenterale, sottocutanea o endovenosa,
nella terapia del diabete mellito di tipo 1, o
IDDM (insulino-dipendente), e in alcuni casi
di diabete mellito di tipo 2, o NIDDM (non
insulino-dipendente), quando gli ipoglicemizzanti orali siano insufficienti o controindicati.
glucagone
ormone polipeptidico prodotto dalle cellule
alfa delle isole di Langerhans del pancreas.
Regola il metabolismo glicidico con azione
iperglicemizzante, in antagonismo con l'insulina. Il principale stimolo alla sua secrezione in
circolo è costituito dall'ipo-glicemia: in tale
situazione il glucagone agisce attivando vie
metaboliche che fanno aumentare la
concentrazione di glucosio nel sangue: la
glicogenolisi, che libera glucosio dalle riserve
epatiche (glicogeno) e la gliconeogenesi,
ovvero la costruzione di glucosio direttamente
operata dal fegato. Altre situazioni che
stimolano la secrezione di glucagone sono: la
fatica, il digiuno e la carenza insulinica. La
risposta allo stimolo è pronta, ma di breve
durata, con un transitorio stato di iperglicemia.
A livello dell'apparato digerente il glucagone
diminuisce la motilità gastrica e intestinale, e
le secrezioni gastrica e pancreatica; aumenta
invece il volume delle secrezioni dell'intestino
tenue. Interferisce anche sul ricambio idrosalino e stimola la secrezione di catecolamine,
aumentando così indirettamente la forza di
contrazione del cuore. Questo effetto sul
sistema adrenergico viene usato nella pratica
medica come test per la diagnosi di feocromocitoma, un raro tumore della midollare
renale. In terapia, il glucagone viene somministrato negli stati di ipoglicemia.
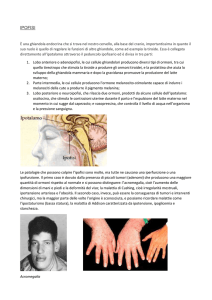
somatostatina
ormone polipeptidico prodotto dall'ipotalamo.
La somatostatina inibisce la liberazione
dell'ormone somatotropo prodotto dall'ipofisi.
Questa inibizione si realizza sia nei soggetti
normali sia nei soggetti affetti da acromegalia.
L'effetto della somatostatina sulla secrezione di
ormone somatotropo si manifesta con grande
rapidità ma è di breve durata, in quanto la
molecola è inattivata dopo 4 minuti. Questo
condiziona l'utilizzo terapeutico della somatostatina che può essere somministrata esclusivamente in infusione continua per ridurre i
livelli di ormone somatotropo in pazienti acromegalici. Dopo la prima dimostrazione della
somatostatina a livello ipotalamico, numerosi
ricercatori, mediante tecniche di immunofluorescenza, ne hanno segnalato la presenza in
numerose altre sedi: in altre zone del sistema
nervoso, a livello dello stomaco, del pancreas,
dell'intestino tenue e della tiroide. A questa
ampia diffusione corrisponde una molteplicità
di azioni, sempre di tipo inibitorio, per
esempio, sulla liberazione di ACTH, TSH,
insulina, gastrina, renina, glucagone e motilina.
La somatostatina viene attualmente somministrata in infusione continua, per via
endovenosa, per il trattamento dell'acromegalia
e nelle sindromi caratterizzate da sanguinamento digestivo.
paratormone
ormone polipeptidico prodotto dalle ghiandole
paratiroidi. La sua principale funzione è di
mantenere entro limiti fisiologici la concentrazione di calcio nei liquidi dell'organismo.
A questo fine il paratormone esercita un
controllo del bilancio dello ione calcio a tre
livelli: renale, intestinale e osseo, attraverso
complessi meccanismi. A sua volta il livello
della calcemia (cioè della quantità di calcio nel
sangue) influenza la quantità di paratormone
secreto. In sintesi, in situazioni di ipocalcemia
si osserva un aumento della produzione di
paratormone; il contrario avviene in caso di
ipercalcemia. Nella regolazione del metabolismo del calcio intervengono altri fattori
ormonali (per esempio, la calcitonina, con
azione antagonista al paratormone) e metabolici, quali i livelli ematici di altre sostanze
inorganiche, in particolare del magnesio e dei
fosfati.
calcitonina
Ormone polipeptidico sintetizzato e secreto
dalle cellule parafollicolari, o cellule C, della
tiroide. I suoi effetti fisiologici e le possibili
applicazioni terapeutiche sono ancora in corso
di studio. L'azione meglio conosciuta è la
regolazione del metabolismo del calcio, in
antagonismo con il paratormone prodotto dalle
ghiandole paratiroidi. La calcitonina è ipocalcemizzante poiché inibisce il riassorbimento
osseo bloccando l'attività degli osteoclasti,
cellule deputate all'erosione e al rimaneggiamento della sostanza ossea. In tal modo
diminuisce il passaggio di calcio dall'osso al
sangue e di conseguenza i livelli ematici del
calcio stesso. Sembra anche agire a livello
renale, aumentando l'eliminazione di calcio e
fosforo. Il principale elemento regolatore della
secrezione di calcitonina è la concentrazione
degli ioni calcio nei liquidi organici: se essa è
elevata, stimola la secrezione dell'ormone, se è
bassa la inibisce. La misura dei livelli ematici
di calcitonina è essenziale per la diagnosi di
carcinoma midollare della tiroide, tumore che
secerne calcitonina in quantità elevate. La
calcitonina viene attualmente utilizzata nella
terapia del morbo di Paget e delle metastasi
osteolitiche di molti carcinomi; è controversa
la sua efficacia nella terapia dell'osteoporosi.
corticosteròidi
(o corticoidi, o ormoni corticosurrenalici),
ormoni a struttura steroidea, derivanti cioè dal
nucleo di base del colesterolo, sintetizzati nella
corteccia surrenale. In base all'attività
biologica prevalente, essi vengono suddivisi in
tre gruppi, ognuno dei quali prodotto in zone
anatomicamente distinte della corteccia:
glicoattivi (cortisolo e corticosterone), mineraloattivi (aldosterone e desossi-corticosterone,
o DOC), androgeni (deidro-epiandrosterone, o
DHEA, androstenedione e testosterone). La
secrezione dei mineraloattivi è sotto il controllo del sistema renina-angio-tensina, mentre
la regolazione per gli altri due gruppi di
ormoni è dipendente dall'ormone ipofisario
ACTH. I corticosteròidi circolano nel sangue
legati a proteine, dette globuline, di produzione
epatica; vengono metabolizzati dal fegato,
dopo essere stati resi idrosolubili tramite la
coniugazione con acido glucuronico, e sono
infine escreti dal rene. Questi ormoni vengono
prodotti, in condizioni fisiologiche, secondo un
ritmo circadiano caratterizzato dalla massima
produzione nelle prime ore del mattino.
Attività biologica
Le azioni fisiologiche dei corticosteròidi sono
numerose e complesse: i glicoattivi influenzano il metabolismo glicidico, inibendo l'utilizzazione del glucosio da parte dei tessuti e
stimolando la gluconeogenesi; hanno inoltre
proprietà antinfiammatorie e antiallergiche, e
vengono secreti dall'organismo in condizioni di
stress. I mineraloattivi agiscono sull'equilibrio
idrosalino promuovendo, a livello renale,
l'escrezione di potassio, il riassorbimento di
sodio, e quindi di acqua, con tendenza
all'innalzamento della pressione arteriosa. Tra
le condizioni patologiche che interessano la
secrezione dei corticosteròidi sono da ricordare
il morbo di Addison, la sindrome di Cushing,
la sindrome di Conn e la sindrome
adrenogenitale. In terapia vengono utilizzati
corticosteròidi naturali, con la stessa struttura
di quelli secreti fisiologicamente dalle
surrenali, oppure corticosteròidi sintetici o
cortisonici, modificati a livello di alcuni gruppi
e resi più potenti per attività biologica e durata
di azione. Vengono prescritti in malattie
infiammatorie o allergiche in associazione con
altri farmaci in patologie debilitanti di varia
origine, e nella terapia delle endocrinopatie
sopra elencate. Esistono alcune controindicazioni all'uso dei corticosteròidi per la
loro tendenza a provocare ulcera peptica,
osteoporosi, ipertensione e alterazioni del
metabolismo glicidico.
fattore di rilascio
Ormone prodotto dall’ipotalamo e deputato
alla regolazione delle funzioni dell’ipofisi. I
fattori di rilascio regolano le secrezioni
dell’ipofisi anteriore, attivandole; comprendono tripeptidi come l’ormone liberatore
di tireotropina (TRH), decapeptidi come GnRH
(ormone gonadotropo-liberatore), peptidi a
40÷44 amminoacidi come CRH (ormone
corticotropo-liberatore) e il GHRH (ormone
somatotropo-liberatore). I principali nuclei di
sintesi e di secrezione dei fattori di rilascio
sono localizzati nell’ipotalamo mediobasale e
anteriore; tuttavia è stata anche dimostrata la
partecipazione di aree extraipotalamiche (per
es., area preottica, amigdala, ippocampo). La
secrezione e l’immissione in circolo dei fattori
di rilascio dalla terminazione nervosa non
avvengono in maniera continua ma episodica
(un picco secretorio ogni 1÷3 h); la secrezione
pulsatoria e non continua dei fattori di rilascio
permette il mantenimento della sensibilità alla
stimolazione neurormonale dei rispettivi
recettori ipofisari, che diversamente subirebbero un processo di regolazione inibitoria.
La secrezione dei fattori di rilascio ipotalamici
è regolata da un meccanismo a feedback, per il
quale il controllo è legato alle concentrazioni
degli ormoni provenienti dalle ghiandole
endocrine stimolate. La secrezione dei fattori
di rilascio delle attività ipofisarie può essere
anche indotta da agenti ambientali, come le
variazioni della durata del giorno o della
temperatura, ecc.
Prof. Segreto Michele
a.s.: 2015/2016
Elenco riassuntivo dei principali ormoni e loro disposizione nel corpo umano
Ipofisi: lobo posteriore o neuroipofisi – cervello
Ossitocina
Ormone antidiuretico (ADH)
Ipofisi: lobo anteriore o adenoipofisi – cervello
Ghiandola pineale o epifisi – base del cervello
Tiroide – trachea
Paratiroidi – trachea
Timo – petto
Ghiandole surrenali: midollare del surrene
Somatotropina (GH)
Prolattina (PRL)
Ormone follicolo-stimolante (FSH)
Ormone luteinizzante (LH)
Ormone tireotropo (TSH)
Ormone adrenocorticotropo (ACTH)
Melatonina
Tiroxina e triiodotironina
Calcitonina
Ormone paratiroideo (PTH)
Timosina
Adrenalina e noradrenalina
Ghiandole surrenali: corticale del surrene
Glicocorticoidi
Mineralcorticoidi
Pancreas – addome
Insulina
Glucagone
Androgeni
Testicoli
Ovaie
Estrogeni (ben presenti dal 6° al 12° giorno dopo
l’ovulazione)
Progesterone (ben presente dal 16° al 28° giorno
dopo l’ovulazione in caso di mancata
fecondazione)
Stimola la contrazione dell’utero e le cellule delle
ghiandole mammarie
Promuove il riassorbimento dell’acqua da parte
dei reni
Stimola la crescita e le funzioni metaboliche
Stimola la produzione di latte
Stimola la produzione di gameti
Stimola ovaie e testicoli
Stimola la ghiandola tiroide
Stimola le ghiandole surrenali
Coinvolta nelle attività cicliche (giornaliere o
stagionali)
Stimolano e regolano i processi metabolici
Abbassa i livelli di calcio nel sangue
Alza i livelli di calcio nel sangue
Stimola lo sviluppo dei linfociti T
Aumentano i livelli di glucosio nel sangue e le
attività metaboliche
Innalzano i livelli di glucosio nel sangue
Promuovono il riassorbimenti di ioni sodioe
l’escrezione di ioni potassio a livello renale
Abbassa i livelli di glucosio nel sangue
Alza i livelli di glucosio nel sangue
Inducono la spermatogenesi, sviluppano e
mantengono i caratteri sessuali secondari maschili
Promuovono la crescita della membrana uterina
interna; sviluppano e mantengono i caratteri
sessuali secondari femminili
Promuove la crescita della parete uterina interna