Adenovirus:
molecola singola di DNA lineare a doppio filamento, capside icosaedrico, assenza di envelope.
Dagli spigoli del capside si dipartono spikes.
Ci sono 6 gruppi (A-F) con varie affinità tissutali, e più di 40 sierotipi.
Meccanismi patogenetici: Nel tessuto linfoide dà infezioni latenti con possibile riattivazione. Si
moltiplica inizialmente nella faringe, nella congiuntiva, nel piccolo intestino. Non diffonde ai
linfonodi regionali.
Epidemiologia: è un virus molto diffuso, le infezioni sintomatiche (respiratorie) avvengono nei
bambini fino a 2 anni. Viene eliminato con le feci per molti anni (quando si localizza a livello delle
tonsille e delle adenoidi) quindi li contagio è per via orofecale o anche per via respiratoria.
L’infezione induce immunità duratura.
Le infezioni alle vie respiratorie sono:
• Faringite,
• Malattie respiratorie acute (reclute militari)
• Polmonite (bambini e reclute militari)
Le infezioni oculari sono:
• Febbri faringocongiuntivali
• Cheratocongiuntivite epidemica: congiuntivite ed edema palpebrale.
Le infezioni gastrointestinali sono:
• Diarrea e gastroenterite acuta
Le infezioni nell’ospite immunocompromesso sono:
• Encefalite
• Polmonite
• Gastroenterite
Vaccino; prevenzione con sistemi igienici migliori.
Sono detti arbovirus quei virus che si possono sia replicare in vertebrati, che in insetti. Indica le
famiglie di Togaviridae (alphavirus), Bunyaviridae, Arenaviridae, Reoviridae (orbivirus),
Flaviviridae, che sono trasmessi da vettori artropodi ematofagi.
Coronavirus
Virus a RNA a polarità positiva, hanno RNA polimerasi virale
Con envelope, morfologia pleiomorfica, ben evidenti gli spikes.
Si moltiplicano nel citoplasma della cellula infettata
Lisano la cellula infettata (ciclo litico e produttivo)
229E Æ non emoagglutinante, non neurotropico
OC43 Æ emoagglutinante e neurotropico
SARS Æ rotondeggiante, pleiomorfo, con envelope che sembra una corona. È preda del fenomeno
di adattamento.
Variabilità antigenica molto modesta.
L’RNA positivo viene trascritto in RNA complementare negativo (RNA-polimerasi RNAdipendente). Questo funge da stampo per la trascrizione di due classi di molecole di RNA positivo
per la progenie virale.
Infezioni generalmente localizzate a livello delle alte vie respiratorie. Il virus rimane localizzato a
livello delle alte vie respiratorie e induce scarsa immunità.
Comune raffreddore è la patologia associata a questi virus, con lieve rialzo febbrile e modesta
faringite. Come complicanze possono esserci polmoniti o esacerbazioni di bronchiti croniche.
Diagnosi su base clinica.
Parvovirus B19
Piccoli virus a DNA, gli unici con DNA lineare a singola elica.
Capside icosaedrico senza envelope.
Ha spiccato tropismo per gli eritrociti (è un erytrovirus); l’infezione è citolitica.
Epidemiologia: la trasmissione avviene per via aerogena o attraverso sangue (trasfusioni).
La prima patologia è l’eritema infettivo o V malattia (malattia esantematica).
Negli adulti si manifesta con artropatie (artralgie, artriti, artrite reumatoide).
Lo spiccato tropismo per le cellule progenitrici della serie eritroide porta:
• Nel soggetto sano a crisi anaplastica transitoria (leucopenia ed anemia transitorie).
• Nel soggetto con anemia cronica emolitica a aplasia dei progenitori del midollo.
• L’infezione fetale porta ad idrope, per anemia fetale dovuta allo stabilirsi nel fegato del
virus.
Può esserci una fase di latenza con riattivazione dovuta a momenti di immunodepressione.
Herpesvirus
Sostengono infezioni latenti: dopo le manifestazioni cliniche vanno quindi a persistere nei tessuti
dell’ospite.
α-herpesvirinae: virus herpes simplex di tipo 1 e 2 e virus della varicella-zoster. Ciclo replicativo
breve e ampio tropismo tissutale. La sede di latenza è rappresentata dalle cellule dei gangli nervosi.
Virus herpes simplex:
ingresso attraverso abrasioni di superfici mucose o cute. il virus va a diffondere a livello di
terminazioni nervose. Si porta al corpo della cellula nervosa per via intraassonale e fino ai gangli.
Dà infezioni e periodi di latenza. Lesioni a livello genitale e orolabiale, distanti dalla localizzazione
gangliare, questo perché si diffonde attraverso i nervi sensoriali alla periferia. Stimoli come es.
immunodepressione portano alla riattivazione dell’infezione. Infezioni del viso, gengivostomatiti,
infezioni genitali, infezioni oculari, infezioni del SN (l’encefalite è in primis causata da HSV).
Diagnosi: isolamento in colture ed effetto citopatico, PCR, immunofluorescenza.
Terapia: aciclovir (acicloguanosina).
Immunità cellulare e umorale sono fondamentali: la cellulare è più importante. La compromissione
dell’immunità cellulo-mediata può dare recidive e riattivazioni che si esplicano per lo più attraverso
infezioni viscerali.
Virus della varicella-zoster:
provoca inizialmente varicella: malattia esantematica della prima infanzia. Vescicole cutanee
soprattutto nel tronco. Le vie d’ingresso sono goccioline aeree. Il virus si moltiplica nelle cellule
epiteliali delle alte vie aeree e della faringe, forma sincizi e diffonde direttamente da cellula a
cellula. Alla prima replicazione seguono la diffusione negli organi del sistema reticolo-endoteliale e
la viremia. Attraverso il sangue arriva alla cute (varicella), e dà anche febbre e malessere generale.
Attraverso il percorso assonale arriva a livello delle radici posteriori (gangli) con localizzazione
dorsale. La riattivazione porta a recidiva: herpes zoster. Compare soprattutto dorsalmente e a
diffusione dermatomerica, con lesioni vescicolari. Si comporta diversamente in caso di infezione
primaria e secondaria.
Diagnosi: clinica. Se c’è dubbio si ricorre ad immunofluorescenza diretta.
Terapia: vaccinica, aciclovir.
β-herpesvirinae: ciclo replicativo relativamente lungo e ristretto tropismo tessutale. Risiedono
nelle cellule endoteliali, cellule epiteliali delle ghiandole salivari e dei tubuli renali.
Cytomegalovirus (CMV):
L’infezione nell’ospite immunocompetente è asintomatica o dà una sindrome similmononucleosica, soprattutto in giovani sessualmente attivi, si manifesta con splenomegalia, febbre,
cefalea, mialgia e astenia, stato di malessere generale. A rischio sono anche i soggetti che
subiscono trapianti d’organo.
L’infezione nell’ospite immunocompromesso dà epatite, polmonite, nefrite, retinite, encefalite,
esofagite, colite.
L’infezione prenatale è la più grave: porta alla sindrome da CMV congenita. Calcificazioni
intracraniche, epatosplenomegalia, retinite, esantema con petecchie, ipertrofia dei ventricoli e del
cervello.
Diagnosi: sieroconversione , ricerca diretta del virus, immunofluorescenza e immunoperossidasi.
Terapia: ganciclovir
1
Herpes umano tipo 6 e 7:
cause dell’esantema subitum: sesta malattia. HHV-6 infetta nei rimi 18 mesi di vita. Può esercitare
ruolo di cofattore nella malattia da HIV.
γ-herpesvirinae: tropismo limitato alle cellule linfoidi, che sono le cellule in cui i virus risiedono.
Virus di Epstein-Barr (EBV):
spiccato tropismo per i linfociti B e diffusione ubiquitaria. Porta alla sindrome clinica della
mononucleosi infettiva. È inoltre correlato al carcinoma nasofaringeo e a certi linfomi a cellule B in
pazienti immunocompromessi. Viene trasmesso con la saliva e la sede iniziale di replicazione è
l’orofaringe, dove dà infezione produttiva, poi si sposta ai linfociti B dando infezione non
produttiva. Il virus entra nelle cellule tramite il legame delle glicoproteine dell’envelope virale
con il recettore CD21.
Il genoma resta in forma plasmidica, le cellule B possono essere immortalizzate o dare avvio ad un
ciclo litico, con liberazione di antigeni virali. La risposta immunitaria cellulare è più importante tra
le due, perché permette un controllo della proliferazione dei linfociti B e della produzione di Ig.
L’immunodepressione porta ad una riattivazione della patologia.
Il virus dà per i primi 18 mesi circa una eliminazione asintomatica attraverso l’orofaringe. Lo
scambio avviene attraverso la saliva (bacio). Si manifesta con febbre, linfoadenopatia cervicale,
faringite essudativa, linfocitosi atipica.
Diagnosi: immunofluorescenza e immunoperossidasi.
2
Orthomixovirus
Il più importante è il virus dell’influenza A.
RNA con genoma segmentato (7 segmenti nei C e 8 segmenti negli A e B). Gli 8 filamenti di RNA genomico sono
trascritti in 8 filamenti di mRNA e ognuno di questi codifica per una proteina.
Il virus è intranucleare.
Ha un envelope che ha 2 tipi principali di spike: emoagglutinina (HA) e neuroaminidasi (NA).
Ci sono 3 tipi di virus dell’influenza: A, B, C: A è instabile, B e C sono stabili.
Il virus influenzale A è il più diffuso nel mondo animale ed è pleiomorfo, con envelope che dà una conformazione
sferoidale al vibrione. I virus isolati da poco tempo sono invece filamentosi.
• L’emoagglutinina serve per l’attacco-penetrazione e fusione di membrana. L’Ab neutralizzante
l’emoagglutinina è importante per l’immunità.
L’emoagglutinina è formata da due catene proteiche che si riuniscono a formare un trimero.
La neuroaminidasi è un tetrametro formato da 4 molecole di NA.
Epidemiologia: il virus si contagia per contatto interumano aerogeno o diretto.
Patogenesi: entrano attraverso le vie aeree e si moltiplicano all’interno dell’epitelio ciliato delle prime vie aeree.
Nel giro di 1-3 giorni compaiono i sintomi: si ha febbre, brividi e malessere generale. La patologia si autolimita e
regredisce nel giro di 4-5 giorni. Le complicanze più frequenti riguardano i soggetti a rischio: cardiopatici,
immunodepressi, diabetici; e riguardano le vie respiratorie (broncopolmonite..) e il miocardio (miocardiopatia
dilatativa). Talvolta l’escrezione virale talvolta termina prima che compaia la risposta anticorpale.
N.B. quando 2 virus con genoma segmentato infettano la stessa cellula, durante l’assemblaggio si ha la
ricombinazione, con due virus nuovi ricombinanti.
Ci sono due tipi di processi che portano alla variabilità: antigenic shift (cambiamento maggiore) e antigenic drift
(cambiamento minore).
• L’antigenic shift si pensa che avvenga all’interno di animali, es. suini: ogni 11 anni provoca pandemie.
• L’antigenic drift avviene ogni 2-3 anni, e provoca epidemie limitate, perché la popolazione è parzialmente
immune.
• Antigenic shift: (cambiamento antigenico: rare ed ampie modificazioni a livello genomico) si riferisce ad una
ricombinazione dei segmenti di due virus infettanti la stessa cellula Æ ricombinazione genetica. Sono
modificazioni maggiori dei geni HA ed NA.
• Antigenic drift: (deriva antigenica, variazione minore che si verifica frequentemente) è dovuto all’accumularsi
di mutazioni casuali a carico dei geni per l’emoagglutinina (HA) e neuroaminidasi (NA). Questo porta ad una
lieve alterazione della struttura primaria, che porta ad un’alterazione più sostanziale della struttura terziaria di
questi Ag Æ mutazioni del genoma. Quindi si ha una modificazione dello stesso sottotipo virale,
conseguentemente il virus può essere solo parzialmente eliminato e quindi dare influenza. Avviene ogni 2-3
anni.
Sigle: A/USSR/90/77
A: tipo di virus
USSR: origine geografica
90: variante antigenica
77: anno di isolamento
L’α-adamantina impedisce la replicazione virale. La principale terapia è preventiva, mediante vaccinazione.
arbovirus :
Sono detti arbovirus quei virus che si possono sia replicare in vertebrati, che in insetti. Indica le famiglie di
Togaviridae (alphavirus), Bunyaviridae, Arenaviridae, Reoviridae (orbivirus), Flaviviridae, che sono trasmessi da
vettori artropodi ematofagi.
insieme.doc, arbovirus, adenovirus, poxvirus, prioni, papovavirus, papillomavirus, virus delal rabbia, coronavirus, parvovirus B19
1/4
Adenovirus:
molecola singola di DNA lineare a doppio filamento, capside icosaedrico, assenza di envelope.
Dagli spigoli del capside si dipartono spikes.
Ci sono 6 gruppi (A-F) con varie affinità tissutali, e più di 40 sierotipi.
Meccanismi patogenetici: Nel tessuto linfoide dà infezioni latenti con possibile riattivazione. Si moltiplica inizialmente nella
faringe, nella congiuntiva, nel piccolo intestino. Non diffonde ai linfonodi regionali.
Epidemiologia: è un virus molto diffuso, le infezioni sintomatiche (respiratorie) avvengono nei bambini fino a 2 anni. Viene
eliminato con le feci per molti anni (quando si localizza a livello delle tonsille e delle adenoidi) quindi li contagio è per via
orofecale o anche per via respiratoria.
L’infezione induce immunità duratura.
Le infezioni alle vie respiratorie sono:
• Faringite,
• Malattie respiratorie acute (reclute militari)
• Polmonite (bambini e reclute militari)
Le infezioni oculari sono:
• Febbri faringocongiuntivali
• Cheratocongiuntivite epidemica: congiuntivite ed edema palpebrale.
Le infezioni gastrointestinali sono:
• Diarrea e gastroenterite acuta
Le infezioni nell’ospite immunocompromesso sono:
• Encefalite
• Polmonite
• Gastroenterite
Vaccino; prevenzione con sistemi igienici migliori.
Poxvirus:
virus del vaiolo.
Si manifesta come una prima fase di viremia con localizzazione nel fegato, rene, midollo osseo, milza e linfonodi.
La seconda fase di viremia dà manifestazioni cutanee, dovute a iperemia e congestione dei capillari del derma. Le cellule
epiteliali si rigonfiano e formano piccoli vacuoli che tendono a confluire. La vescicola deriva dalla rottura di queste cellule.
L’intorpidimento deriva dalla presenza di detriti necrotici e leucocitari che determinano la formazione di una crosta. La caduta
della crosta porta a cicatrici deturpanti.
La mortalità da vaiolo maggiore è superiore al 20% nei soggetti non vaccinati.
Prioni
Æ proteine infettanti.
Di fatto sono proteine, non è stato rilevato nessun tipo di acido nucleico.
La proteina prionica (PrPc) è generalmente innocua; quando la proteina si distende, formando i filamenti β, diventa infettiva
(PrPsc).
Sul suo cambiamento di fenotipo si usa l’ipotesi dei dimeri, pag. 311.
La patologia prionica è fondamentalmente basata su encefalopatie spongiformi degenerative e fatali.
Esempi sono:
• mucca pazza, morbo di Creutzfeldt-Jakob (con un prione e un prione-nuova variante)
• Kuru
• Scrapie
• Insonnia familiare fatale
Sintomi: demenza grave e disturbi motori piramidali ed extrapiramidali in Creutzfeldt-Jakob
Atassia cerebellare, demenza e movimenti involontari nel Kuru
Insonnia, iperattività simpatica e deficit della memoria nell’insonnia familiare fatale.
insieme.doc, arbovirus, adenovirus, poxvirus, prioni, papovavirus, papillomavirus, virus delal rabbia, coronavirus, parvovirus B19
2/4
Ipotesi dei dimeri: la proteina normale prionica può subire mutazioni e, a partire dalla mutazione, diventare proteina prionica
infettante. Questa va a formare un eterodimero con la proteina prionica mutata che, a sua volta, diventerà infettante. Si formerà
così un omodimero e ogni proteina andrà a modificare quelle ancora normali.
Papovavirus:
comprende i poliomavirus (BKV; JCV) e papillomavirus (più di 70 tipi).
Sono potenzialmente oncogeni
Non hanno envelope, hanno capside icosaedrico, DNA circolare a doppio filamento.
Colpiscono per lo più i soggetti immunocompromessi.
Papillomavirus (genoma in forma episomica) danno infezioni della cute o delle mucose.
Epidemiologia: si trasmettono per contatto diretto con le persone infette, per via sessuale, attraverso abrasioni della cute…
Alcuni tipi sono associati a neoplasie soprattutto nella zona ano-genitale. Ci sono tipi ad alto rischio trasformante e tipi a basso
rischio trasformante.
I tipi 16 e 18 di papillomavirus sono correlati a carcinomi orali e genitali, nel 90% dei carcinomi della cervice uterina sono
infezioni da papillomavirus la causa.
Si verificano iperplasie in vari distretti:
• Infezioni della cute, generalmente in mani, piedi, intorno alle dita. Possono portare a epidermodisplasia verruciforme
• Infezioni anogenitali; lesioni verrucose come condilomi ano-genitali (condiloma acuminato), displasia di grado elevato
e carcinomi a cellule squamose della mucosa genitale (cervice uterina, pene, ano,…).
• Infezioni orolaringee: condilomi caratterizzati da iperplasie verrucose.. Sono gli HPV ad alto rischio trasformante.
- Nello strato basale lo stato di differenziamento non è completo e l’infezione non è produttiva perché queste cellule non
sono permissive, e potenzialmente può dare trasformazione neoplastica.
- Nelle cellule più differenziate (permissive) c’è infezione produttiva.
I poliomavirus (DNA integrato nel genoma della cellula ospite) sono virus generalmente non oncogenici: i rari casi si hanno
in ospiti immunocompromessi.
La via d’ingresso è il tratto respiratorio, da qui c’è l’infezione primaria che anche nell’ospite immunocompetente porta ad una
latenza nel rene e nei linfociti B.
Per lo più l’infezione primaria non è sintomatica (lievi affezioni respiratorie).
In uno stato di successiva immunocompromissione si possono sviluppare:
BKVÆ infezioni emorragiche delle vie urinarie, soprattutto nel soggetto trapiantato di rene.
JCVÆ leucoencefalopatia progressiva multifocale, una patologia demielinizzante del SNC e fatale.
Virus della rabbia
Morfologia: il capside ha forma bastoncellare e l’involucro lipoproteico (di origine cellulare) conferisce una forma a proiettile.
Il genoma consiste di un singolo filamento di RNA a polarità positiva.
Non produce effetto citopatico e possono essere prodotte molte particelle difettive.
Epidemiologia: la trasmissione è particolare: avviene attraverso il morso di un animale infetto.
Diagnosi: anamnesi, rilevamento del virus o di antigeni attraverso immunofluorescenza o immunoperossidasi, a partire dalla
saliva (diagnosi premortem), biopsia del tessuto nervoso cerebellare o dell’ippocampo e rilevazione dei corpi del Negri
(diagnosi postmortem).
Patogenesi: per via meccanica il virus arriva ai muscoli e alle terminazioni nervose, da qua arriva al SNC e per via centrifuga va
anche a localizzarsi a livello di organi e delle ghiandole salivari (dove ha un’intensa moltiplicazione).
Quadro clinico:
La prima fase della rabbia si manifesta con febbre, malessere generale e parestesia nel sito che è stato morsicato.
La seconda fase è caratterizzata da ipertonia muscolare, rigidità nucale, aerofobia e idrofobia. Quando si manifestano questi
ultimi due segni si ha anche salivazione intensa.
L’esito è fatale.
insieme.doc, arbovirus, adenovirus, poxvirus, prioni, papovavirus, papillomavirus, virus delal rabbia, coronavirus, parvovirus B19
3/4
Di riscontro fisso ci sono i corpi del Negri: istopatologicamente la malattia si manifesta come una encefalomielite, con
ritrovamento fisso, a livello dell’ippocampo e del cervelletto, dei corpi del Negri, che sono inclusioni basofile in un citoplasma
acidofilo.
Vaccinazione:
• Vaccinazione postinfezione per stimolare intensamente la risposta anticorpale. A questa si accompagna una
somministrazione di Ig iperimmuni.
• Vaccinazione preesposizione in soggetti a rischio professionale.
Coronavirus
Virus a RNA a polarità positiva, hanno RNA polimerasi virale
Con envelope, morfologia pleiomorfica, ben evidenti gli spikes.
Si moltiplicano nel citoplasma della cellula infettata
Lisano la cellula infettata (ciclo litico e produttivo)
229E Æ non emoagglutinante, non neurotropico
OC43 Æ emoagglutinante e neurotropico
SARS Æ rotondeggiante, pleiomorfo, con envelope che sembra una corona. È preda del fenomeno di adattamento.
Variabilità antigenica molto modesta.
L’RNA positivo viene trascritto in RNA complementare negativo (RNA-polimerasi RNA-dipendente). Questo funge da stampo
per la trascrizione di due classi di molecole di RNA positivo per la progenie virale.
Infezioni generalmente localizzate a livello delle alte vie respiratorie. Il virus rimane localizzato a livello delle alte vie
respiratorie e induce scarsa immunità.
Comune raffreddore è la patologia associata a questi virus, con lieve rialzo febbrile e modesta faringite. Come complicanze
possono esserci polmoniti o esacerbazioni di bronchiti croniche.
Diagnosi su base clinica.
Parvovirus B19
Piccoli virus a DNA, gli unici con DNA lineare a singola elica.
Capside icosaedrico senza envelope.
Ha spiccato tropismo per gli eritrociti (è un erytrovirus); l’infezione è citolitica.
Epidemiologia: la trasmissione avviene per via aerogena o attraverso sangue (trasfusioni).
La prima patologia è l’eritema infettivo o V malattia (malattia esantematica).
Negli adulti si manifesta con artropatie (artralgie, artriti, artrite reumatoide).
Lo spiccato tropismo per le cellule progenitrici della serie eritroide porta:
• Nel soggetto sano a crisi anaplastica transitoria (leucopenia ed anemia transitorie).
• Nel soggetto con anemia cronica emolitica a aplasia dei progenitori del midollo.
• L’infezione fetale porta ad idrope, per anemia fetale dovuta allo stabilirsi nel fegato del virus.
Può esserci una fase di latenza con riattivazione dovuta a momenti di immunodepressione.
insieme.doc, arbovirus, adenovirus, poxvirus, prioni, papovavirus, papillomavirus, virus delal rabbia, coronavirus, parvovirus B19
4/4
Orthomixovirus
Il più importante è il virus dell’influenza A.
RNA con genoma segmentato (7 segmenti nei C e 8 segmenti negli A e B). Gli 8 filamenti di RNA
genomico sono trascritti in 8 filamenti di mRNA e ognuno di questi codifica per una proteina.
Il virus è intranucleare.
Ha un envelope che ha 2 tipi principali di spike: emoagglutinina (HA) e neuroaminidasi (NA).
Ci sono 3 tipi di virus dell’influenza: A, B, C: A è instabile, B e C sono stabili.
Il virus influenzale A è il più diffuso nel mondo animale ed è pleiomorfo, con envelope che dà una
conformazione sferoidale al vibrione. I virus isolati da poco tempo sono invece filamentosi.
• L’emoagglutinina serve per l’attacco-penetrazione e fusione di membrana. L’Ab
neutralizzante l’emoagglutinina è importante per l’immunità.
L’emoagglutinina è formata da due catene proteiche che si riuniscono a formare un trimero.
La neuroaminidasi è un tetrametro formato da 4 molecole di NA.
Epidemiologia: il virus si contagia per contatto interumano aerogeno o diretto.
Patogenesi: entrano attraverso le vie aeree e si moltiplicano all’interno dell’epitelio ciliato delle
prime vie aeree.
Nel giro di 1-3 giorni compaiono i sintomi: si ha febbre, brividi e malessere generale. La patologia
si autolimita e regredisce nel giro di 4-5 giorni. Le complicanze più frequenti riguardano i soggetti a
rischio: cardiopatici, immunodepressi, diabetici; e riguardano le vie respiratorie (broncopolmonite..)
e il miocardio (miocardiopatia dilatativa). Talvolta l’escrezione virale talvolta termina prima che
compaia la risposta anticorpale.
N.B. quando 2 virus con genoma segmentato infettano la stessa cellula, durante l’assemblaggio si
ha la ricombinazione, con due virus nuovi ricombinanti.
Ci sono due tipi di processi che portano alla variabilità: antigenic shift (cambiamento maggiore) e
antigenic drift (cambiamento minore).
• L’antigenic shift si pensa che avvenga all’interno di animali, es. suini: ogni 11 anni provoca
pandemie.
• L’antigenic drift avviene ogni 2-3 anni, e provoca epidemie limitate, perché la popolazione è
parzialmente immune.
• Antigenic shift: (cambiamento antigenico: rare ed ampie modificazioni a livello genomico)
si riferisce ad una ricombinazione dei segmenti di due virus infettanti la stessa cellula Æ
ricombinazione genetica. Sono modificazioni maggiori dei geni HA ed NA.
• Antigenic drift: (deriva antigenica, variazione minore che si verifica frequentemente) è
dovuto all’accumularsi di mutazioni casuali a carico dei geni per l’emoagglutinina (HA) e
neuroaminidasi (NA). Questo porta ad una lieve alterazione della struttura primaria, che
porta ad un’alterazione più sostanziale della struttura terziaria di questi Ag Æ mutazioni del
genoma. Quindi si ha una modificazione dello stesso sottotipo virale, conseguentemente il
virus può essere solo parzialmente eliminato e quindi dare influenza. Avviene ogni 2-3 anni.
Sigle: A/USSR/90/77
A: tipo di virus
USSR: origine geografica
90: variante antigenica
77: anno di isolamento
L’α-adamantina impedisce la replicazione virale. La principale terapia è preventiva, mediante
vaccinazione.
Papovavirus:
comprende i poliomavirus (BKV; JCV) e papillomavirus (più di 70 tipi).
Sono potenzialmente oncogeni
Non hanno envelope, hanno capside icosaedrico, DNA circolare a doppio filamento.
Colpiscono per lo più i soggetti immunocompromessi.
Papillomavirus (genoma in forma episomica) danno infezioni della cute o delle mucose.
Epidemiologia: si trasmettono per contatto diretto con le persone infette, per via sessuale, attraverso
abrasioni della cute…
Alcuni tipi sono associati a neoplasie soprattutto nella zona ano-genitale. Ci sono tipi ad alto rischio
trasformante e tipi a basso rischio trasformante.
I tipi 16 e 18 di papillomavirus sono correlati a carcinomi orali e genitali, nel 90% dei carcinomi
della cervice uterina sono infezioni da papillomavirus la causa.
Si verificano iperplasie in vari distretti:
• Infezioni della cute, generalmente in mani, piedi, intorno alle dita. Possono portare a
epidermodisplasia verruciforme
• Infezioni anogenitali; lesioni verrucose come condilomi ano-genitali (condiloma
acuminato), displasia di grado elevato e carcinomi a cellule squamose della mucosa genitale
(cervice uterina, pene, ano,…).
• Infezioni orolaringee: condilomi caratterizzati da iperplasie verrucose.. Sono gli HPV ad
alto rischio trasformante.
- Nello strato basale lo stato di differenziamento non è completo e l’infezione non è produttiva
perché queste cellule non sono permissive, e potenzialmente può dare trasformazione
neoplastica.
- Nelle cellule più differenziate (permissive) c’è infezione produttiva.
I poliomavirus (DNA integrato nel genoma della cellula ospite) sono virus generalmente non
oncogenici: i rari casi si hanno in ospiti immunocompromessi.
La via d’ingresso è il tratto respiratorio, da qui c’è l’infezione primaria che anche nell’ospite
immunocompetente porta ad una latenza nel rene e nei linfociti B.
Per lo più l’infezione primaria non è sintomatica (lievi affezioni respiratorie).
In uno stato di successiva immunocompromissione si possono sviluppare:
BKVÆ infezioni emorragiche delle vie urinarie, soprattutto nel soggetto trapiantato di rene.
JCVÆ leucoencefalopatia progressiva multifocale, una patologia demielinizzante del SNC e fatale.
Paramixovirus:
Forma sferica o filamentosa.
Genoma RNA monocatenario a polarità negativa.
RNA polimerasi virionica presente.
La sede di moltiplicazione è citoplasmatica.
Il nucleocapside è elicoidale
Proteine pericapsidiche paramixovirus rubulavirus morbillivirus
Emoagglutinina (H)
+
+
+
Emolisina (F)
+
+
+
Neuroaminidasi (N)
+
+
La glicoproteina di fusione è invece comune a tutti i generi.
Pneumovirus
-
I paramixovirus sono virus parainfluenzali che colpiscono soprattutto i bambini, dando polmonite,
bronchiolite, rinotracheobronchiolite, laringite stenosante.
Bambini: è più severa, colpisce laringe, trachea, bronchi, polmoni.
Adulti: dà rinofaringiti, quindi è molto più lieve.
Insorge in forma epidemica e sono frequenti le reinfezioni.
Virus della parotite (rubulavirus):
• la parotite è una malattia tipica dell’infanzia
• è un virus aerodiffuso
• dà l’ingrossamento delle parotidi bilateralmente con febbre, sintomi aspecifici
• guarigione spontanea e immunità duratura
• nell’adulto può portare ad orchite e quindi atrofia testicolare e, molto raramente, sterilità.
• Può essere isolato da sangue ed urine.
Ingresso Æ replicazione nella faringe e nei linfonodi regionali Æ viremia primaria (ghiandole
salivari) Æ viremia secondaria (testicoli, ovaie, meningi, pancreas)
Virus del morbillo:
il morbillo è una delle malattie più infettive. Ci sono oltre un milione di bambini morti all’anno nel
terzo mondo per il morbillo.
È un’infezione dell’infanzia, che si trasmette per vie inalatorie. La patogenesi è simile a quella della
varicella, con una prima viremia che va a colpire stazioni reticoloendoteliali e poi la cute, con
esantema maculopapuloso. Patognomonico della malattia è il fatto che compaiano piccole macchie
biancastre sulle mucose delle guance, che arrivano prima della comparsa dell’esantema.
• Rare complicazioni al SNC, polmone, meningi
• Guarigione spontanea
• Immunità buona e duratura, reinfezioni molto improbabili
• Diagnosi su base clinica, e sulla presenza di Ig (prima M e poi G) specifiche
La complicanza, rara, è la panencefalite subacuta sclerosante:
istologia: inclusioni citoplasmatiche nei neuroni e nelle cellule gliali
è un’encefalite che porta al decesso in 1-3 anni.
Virus respiratorio sinciziale (RSV):
dà grossi sincizi nelle cellule che infetta
è più frequente nella prima infanzia
- nei bambini causa infezioni alle basse vie respiratorie e alta mortalità, soprattutto nei bambini con
alterata funzionalità cardiaca o polmonare.
- negli adulti causa lievi infezioni alle basse vie aeree
la trasmissione è inalatoria: prima colonizza le vie aeree superiori, poi quelle inferiori, per
trasmissione da cellula a cellula.
La patologia principale è la bronchiolite, che si ha per liberazione di istamina e altri mediatori che
causano broncocostrizione, inoltre in reperti autoptici si riscontrano necrosi dell’epitelio
bronchiolare e delle cellule ciliate.
cresce in molti tipi di colture cellulari
la diagnosi si basa sulla ricerca di Ag
dà molti ricoveri per polmoniti
l’immunità non è protettiva
Nuovo meta-pneumovirus umano hMPV:
infezione respiratoria, che si confuse nel 2001 con il virus respiratorio sinciziale.
Adulti: nei soggetti anziani, defedati, immunodepressi dà infezioni sintomatiche.
Nei soggetti immunocompetenti dà infezioni asintomatiche
Parvovirus B19
Piccoli virus a DNA, gli unici con DNA lineare a singola elica.
Capside icosaedrico senza envelope.
Ha spiccato tropismo per gli eritrociti (è un erytrovirus); l’infezione è citolitica.
Epidemiologia: la trasmissione avviene per via aerogena o attraverso sangue (trasfusioni).
La prima patologia è l’eritema infettivo o V malattia (malattia esantematica).
Negli adulti si manifesta con artropatie (artralgie, artriti, artrite reumatoide).
Lo spiccato tropismo per le cellule progenitrici della serie eritroide porta:
• Nel soggetto sano a crisi anaplastica transitoria (leucopenia ed anemia transitorie).
• Nel soggetto con anemia cronica emolitica a aplasia dei progenitori del midollo.
• L’infezione fetale porta ad idrope, per anemia fetale dovuta allo stabilirsi nel fegato del
virus.
Può esserci una fase di latenza con riattivazione dovuta a momenti di immunodepressione.
I picornavirus sono piccoli virus ad RNA
RNA a singola elica a polarità positiva.
Hanno un capside a simmetria icosaedrica e non hanno envelope.
Si replicano a livello citoplasmatico.
• Il fatto che non abbiano envelope li rende resistenti a molti agenti disinfettanti, all’etere,
all’acido. Invece sono sensibili all’essiccamento, alla pastorizzazione, allo iodio,
all’esposizione ai raggi UV: questi agenti li inattivano. Un’altra caratteristica è la stabilità
cationica: in presenza di solfato di magnesio la loro resistenza all’inattivazione termica
aumenta.
Sono divisi in:
Gli enterovirus danno infezioni a SNC, muscoli, intestino
I rhinovirus danno infezioni alla mucosa respiratoria (perché agiscono meglio ad una temperatura di
33-34 °C)
Gli hepatovirus danno infezioni al fegato (e all’intestino, meno frequentemente)
Epidemiologia: la trasmissione avviene tramite il circuito oro-fecale.
Poliovirus:
Il virus viene contratto con l’uomo per lo più attraverso la via oro-fecale. È acido-resistente, e
quindi supera la barriera posta dall’acidità gastrica. Giunge ai linfatici (già anello del Waldeyer,
anche alle placche di Peyer) e dà viremia. A questo punto la patologia può arrestarsi e rimanere
subclinica (febbre), oppure il virus può andare a portarsi a livello dei motoneuroni del corno
anteriore del midollo spinale per dare poliomielite, che si manifesta attraverso paralisi flaccida. (Se
la fase viremica è duratura ed intensa c’è l’attraversamento della barriera emato-encefalica e quindi
si passa alla fase neurologica).
Nel SNC può infettare e distruggere i neuroni motori.
Quadri clinici:
Nel 90-95% dei casi l’infezione è asintomatica
Nel 5-10% dei casi è sintomatica, e può essere:
- Poliomielite abortiva (con febbre aspecifica che dura 2-3 giorni)
- Meningite asettica (guarigione rapida e completa in 2-10 giorni). Si chiama asettica perché
il liquor è limpido per l’assenza di batteri.
- Poliomielite paralitica (febbre, dolori muscolari crampiformi, spasmi, contrazioni
grossolane…)che può essere bulbare (paralisi respiratoria) o spinale (quest’ultima con
paralisi flaccida)
Il controllo avviene tramite vaccino, di cui ci sono 2 tipi:
Vaccino antipolio inattivato (IPV): tipo Salk, inattivato con formalina. Provoca una produzione di
Ab che bloccano la fase viremica e quindi neurologica. Non dà immunità a vita.
Vaccino orale vivo attenuato (OPV): tipo Sabin. Ottenuto da vari passaggi in coltura, con perdita di
neurotropismo.
I coxackievirus, gli echovirus e gli enterovirus di recente isolamento sono virus che provocano
infezioni alle meningi, alle congiuntive (congiuntiviti emorragiche), miocarditi, patologie
respiratorie…
Coxackievirus:
danno infezioni delle alte vie respiratorie, enteriche, esantematiche, muscolari, cardiache, nervose.
Coxackie B Æ miocardite e pericardite
Coxackie A Æ congiuntiviti epidemiche emorragiche
Echovirus:
danno infezioni localizzate (congiuntiviti)
e sistemiche (esantemi, meningiti asettiche, miositi)
le patologie si manifestano preferenzialmente nei bambini e il virus è molto infettivo.
Enterovirus di recente isolamento:
68 e 69 Æ danno patologie respiratorie
70 Æ dà congiuntiviti emorragiche
71 Æ dà meningiti ed encefaliti
La diagnosi di laboratorio si basa sull’isolamento da:
- Faringe
- Feci
- Midollo
- Congiuntiva
- Lesioni cutanee
Il virus viene coltivato in:
- Colture primarie di rene di scimmia
- Linee continue di rabdomiosarcoma umano
Rhinovirus:
dà la forma più comune di raffreddore (assieme ai coronavirus) e raramente dà complicazioni a
livello delle vie respiratorie.
Frequenti sono le reinfezioni perché i molti sierotipi virali non conferiscono cross-protezione.
Poxvirus:
virus del vaiolo.
Si manifesta come una prima fase di viremia con localizzazione nel fegato, rene, midollo osseo,
milza e linfonodi.
La seconda fase di viremia dà manifestazioni cutanee, dovute a iperemia e congestione dei capillari
del derma. Le cellule epiteliali si rigonfiano e formano piccoli vacuoli che tendono a confluire. La
vescicola deriva dalla rottura di queste cellule. L’intorpidimento deriva dalla presenza di detriti
necrotici e leucocitari che determinano la formazione di una crosta. La caduta della crosta porta a
cicatrici deturpanti.
La mortalità da vaiolo maggiore è superiore al 20% nei soggetti non vaccinati.
Prioni
Æ proteine infettanti.
Di fatto sono proteine, non è stato rilevato nessun tipo di acido nucleico.
La proteina prionica (PrPc) è generalmente innocua; quando la proteina si distende, formando i
filamenti β, diventa infettiva (PrPsc).
Sul suo cambiamento di fenotipo si usa l’ipotesi dei dimeri, pag. 311.
La patologia prionica è fondamentalmente basata su encefalopatie spongiformi degenerative e fatali.
Esempi sono:
• mucca pazza, morbo di Creutzfeldt-Jakob (con un prione e un prione-nuova variante)
• Kuru
• Scrapie
• Insonnia familiare fatale
Sintomi: demenza grave e disturbi motori piramidali ed extrapiramidali in Creutzfeldt-Jakob
Atassia cerebellare, demenza e movimenti involontari nel Kuru
Insonnia, iperattività simpatica e deficit della memoria nell’insonnia familiare fatale.
Ipotesi dei dimeri: la proteina normale prionica può subire mutazioni e, a partire dalla mutazione,
diventare proteina prionica infettante. Questa va a formare un eterodimero con la proteina prionica
mutata che, a sua volta, diventerà infettante. Si formerà così un omodimero e ogni proteina andrà a
modificare quelle ancora normali.
I retrovirus si dividono in:
Gli spumavirus danno un’infezione inapparente, ma causano una caratteristica citopatologia vacuolare detta “schiumosa”
I lentivirus sono chiamati così perché il loro periodo di incubazione è molto lungo, arriva fino a decine di anni. L’infezione da
lentivirus è sempre cronica.
HIV, agente eziologico dell’AIDS, considerata un’infezione cronica:
- Esternamente c’è un pericapside (envelope) composto principalmente da 2 glicoproteine essenziali: gp120 (glicoproteina
120) e gp41 (glicoproteina 41). Queste permettono al virus l’ancoraggio e la penetrazione nella cellula ospite, tramite il
processo di fusione.
- Internamente al pericapside si trova un guscio proteico.
- Internamente al guscio proteico si trova il nucleocapside, a forma di tronco di cono, la cui proteina principale è p24.
- All’interno del nucleocapside si trovano:
• Il genoma, composto da 2 catene identiche di RNA a polarità positiva unite all’estremità da un ponte H, il genoma è
così diploide.
• Trascrittasi inversa: questa commette errori nel copiare, e non è dotata di un’attività di proofreading: questo fa sì che si
accumuli un buon numero di mutazioni, che fa considerare quasi specie quella dell’HIV.
• Integrasi
• Proteasi
Tra i geni più importanti ce ne sono in particolare 4:
GAG (antigene gruppo-specifico, tra le altre codifica per p24, costituente proteico del core).
POL (polimerasi, che codifica per la trascrittasi, proteasi virale, integrasi)
ENV (che codifica per un precursore proteico gp160, da cui derivano gp120 e gp41)
TAT (che è un attivatore trascrizionale: contro questo vengono creati vaccini, i cosiddetti anti-TAT)
Gp120 è una glicoproteina di superficie ancorata a gp41, che è una glicoproteina transmembrana.
Gp120 si ancora al recettore CD4+, poi gp41 può essere esposto per ancorarsi a particolari recettori di membrana della cellula
ospite. Dopodichè il virus entra tramite fusione.
Dopo l’uncoating la doppia elica di RNA viene trascritta in doppia elica di DNA, che si fonde col genoma della cellula ospite e
diventa DNA provirale. I nuovi virus formatisi all’interno della cellula ospite escono da essa per gemmazione (budding).
1. il virus HIV ha 2 catene di RNA
2. la trascrittasi inversa produce un filamento di DNA a partire da una delle 2 catene di RNA, nel mentre la attività
ribonucleasica dello stesso enzima permette di degradare in maniera discontinua la catena di RNA che fa parte del
legame RNA-DNA neosintetizzato.
3. la seconda catena di DNA viene prodotta a partire dalla prima catena di DNA, tramite una DNA-polimerasi DNAdipendente.
4. si arriva ad avere 2 catene identiche e lineari di DNA (DNA provirale).
5. il DNA provirale viene trasportato nel nucleo della cellula e, tramite integrasi, integrato nel genoma della cellula
ospite.
6. qua può rimanere latente o essere espresso.
7. la sintesi degli mRNA e del RNA della progenie virale viene operata dall’enzima cellulare RNA-polimerasi II.
8. man mano che le proteine vengono prodotte, migrano alla periferia del citoplasma dove vengono assemblate.
9. le proteine che andranno a costituire il capside si porteranno al di sotto della membrana citoplasmatica,dove si trovano
inserite le gp120, gp41 e la p17.
La trasmissione si effettua per lo più per via parenterale (tossicodipendenti, emofilici), sessuale, materno-fetale (per lo più nei
paesi in cui non è ancora presente la profilassi materno-fetale). La trasmissione per via verticale si esplica per via
transplacentare, al momento del parto o attraverso il latte materno. La profilassi materno-fetale avviene grazie ad un farmaco
non teratogeno, iniettato nella madre viremica.
Patogenesi:
Retrovirus.doc
- 1 /2
I)
II)
il virus si replica a livelli degli organi linfoidi e del SNC
si verifica una risposta umorale e cellulo-mediata, inizialmente si verifica un calo della viremia e un ripristino dei
CD4+ circolanti
III)
continua la replicazione virale negli organi linfoidi, con conseguente deterioramento dell’immunità (diminuzione
dei CD4+)
- infezione primaria Æ entro 3-6 settimane il 30-70% dei soggetti sviluppa una sindrome clinica acuta (febbre,
astenia…)
- latenza clinica Æ non ci sono segni clinici, si verifica un lento deterioramento del sistema immunitario, difetti
funzionali a carico dei linfociti B e T e dei monociti. Presenza di elevati livelli di RNA virale nei linfonodi.
- Fase sintomatica Æ insorgono infezioni opportuniste di vario tipo (batteriche e virali) e neoplasie per
deterioramento del sistema immunitario, e linfomi.
Quando il virus entra nell’organismo arriva al circolo ematico, entra nei CD4+ e si replica in essi: considerando 3 parametri
principali:
• Livello dei CD4+
• RNA virale nel plasma
• Risposta immune
I CD4+ nei primi mesi hanno un calo importante, poi si riprendono e, a distanza di anni, calano drasticamente. Questo va a
sconvolgere il rapporto CD4+/CD8+ che, normalmente è circa 9 e, nella fase cronica della malattia, diventa inferiore a1.
L’RNA virale nel plasma ha un iniziale imponente innalzamento (coincidente con il calo importante dei CD4+), poi si
ristabilizza a valori più bassi e, a distanza di anni, comincia a crescere.
La risposta immune ha un innalzamento a livello di mesi e, a livello di anni, cala.
Il sito di replicazione virale è a livello dei linfonodi
Dopo 3-4 settimane il virus replica nelle cellule follicolari dendritiche.
Durante il periodo di latenza clinica circa 1 miliardo di virus vengono prodotti al giorno e circa 1 miliardo vengono eliminati
dal sistema immunitario, che è ancora in funzione.
La fase sintomatica coincide con il periodo in cui la difesa immunitaria non tiene più: si verificano danni al sistema linfatico e
all’architettura linfonodale, il virus inizia a diffondere. Si verifica in questo modo un aumento della viremia plasmatica.
C’è anche un secondo tipo di virus HIV: l’HIV2. questo ha una maggior diffusione in Africa e dà patologia meno grave.
La diagnosi si basa su metodi indiretti (ELISA come screening e Western blot come conferma) e diretti (isolamento colturale,
effetto citopatico, ricerca di RNA o DNA provirale mediante PCR).
La terapia si basa sulla terapia HAART che prevede l’associazione di 2 inibitori della trascrittasi inversa e 1 inibitore delle
proteasi. Questo rallenta l’insorgenza della patologia da AIDS.
Oncovirus:
morfologicamente sono simili ad HIV, la differenza è nel core icosaedrico.
sono virus a capacità trasformante e neoplastica.
HTLV1 Æ rispetto ad HTLV2 è maggiormente correlato a leucemia dei linfociti T dell’adulto.
HTLV2
Capside icosaedrico
Envelope Æ gp46, gp21
Capside Æ p9, p15, p24
Geni regolatori: tax (transattivatore dei geni virali) e rex
HTLV1:
l’infezione è molto frequentemente asintomatica
raramente è invece associata a leucemia a cellule T dell’adulto, che si esplica in 2 modi: forma fulminante e forma lieve.
La malattia comporta epatomegalia, lesioni cutanee, linfoadenopatia diffusa, leucocitosi, compromissione del sistema
immunitario.
È maggiormente diffuso in Giappone, la trasmissione può avvenire per via parenterale, latte materno e sessuale (anche se
quest’ultima ha una bassa efficienza di trasmissione).
Il periodo di incubazione, nella forma non fulminante, è particolarmente lungo (decine di anni)
Retrovirus.doc
- 2 /2
Virologia:
particelle infettanti dotate di:
• Dimensioni submicroscopiche
• Struttura subcellulare
• Parassitismo endocellulare obbligato
Ordine di 200 nm
Virus più grossi: poxvirus
Virus più piccoli: picornavirus
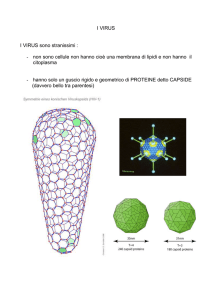
Struttura:
acido nucleico
core: acido nucleico complessato con proteine basiche simil-istoniche.
Il core è rinchiuso in un contenitore proteico: capside. Il capside è icosaedrico (20 facce triangolo equilatero, 12 vertici); o elicoidale (il
capside è cilindrico ma l’andamento delle proteine è spiraliforme). Il capside protegge l’acido nucleico quando ci sono nucleasi; e media
l’entrata dei virus nella cellula ospite.
Envelope: lipoporoteico, racchiude il capside (anche se non è sempre presente). L’envelope si acquista durante il budding dalle cellule
ospiti. È un doppio strato fosfolipidico della cellula ospite con, in più, glicoproteine o spike (peplomeri) che sono determinanti antigenici e
ligandi per l’adsorbimento del virus, e proteine della matrice, che legano l’envelope con il capside.
Come si moltiplica un virus all’interno della cellula?
• Adsorbimento: interazione tipo chiave-serratura tra recettori cellulari e ligandi virali. I ligandi sono gli spike nei virus con
envelope, e fibre nei capsomeri posti ai vertici.
• Penetrazione e svestimento: per endocitosi, fusione o traslocazione. Successiva separazione del genoma virale dalle proteine di
rivestimento.
• Replicazione del genoma.
• Assemblaggio: autoassemblaggio dei capsomeri attorno all’acido nucleico.
• Maturazione e liberazione: i virus con envelope maturano quando vengono rilasciati per gemmazione.
Replicazione del genoma:
• Virus con DNA a doppio filamento usano RNA-pol cellulare (moltiplicandosi nel nucleo della cellula) o propria (moltiplicandosi
nel citoplasma).
• Virus con DNA a singolo filamento con una DNA-pol cellulare sintetizzano l’altro filamento, poi fanno l’mRNA.
• Virus con RNA a doppio filamento. Usa RNA-pol RNA-dipendente.
• Virus con RNA a singolo filamento con polarità positiva: in generale il genoma funge direttamente da mRNA
• Virus con RNA a singolo filamento con polarità negativa: utilizzano trascrittasi (RNA-pol RNA-dipendente) che trascrive il
filamento in 5-6 segmenti di polarità positiva, ognuno dei quali funge da mRNA
• Retrovirus: usano trascrittasi inversa: DNA-pol RNA-dipendente. Si ottiene un ibrido DNA-RNA che viene convertito in doppia
elica di DNA. Il provirus (si chiama così questa nuova doppia catena di DNA) viene inserito tramite integrasi nel DNA cellulare e
trascritto normalmente.
Gemmazione: fuoriuscita lenta della progenie virale.
Tipi di infezione:
Virologia.doc
1/3
•
•
Produttiva: produzione di virioni completi in una cellula permissiva
Non produttiva: abortiva: quando il processo replicativo si interrompe. Si può avere:
- quando la cellula è non permissiva, cioè non consente la completa espressione dei geni virali.
- Quando il virus è difettivo
- Quando la cellula è restrittiva (permissiva solo transitoriamente).
Infezioni citolitiche acute: i virus entrano, si moltiplicano e lisano la cellula.
Infezioni croniche a equilibrio: i virus non lisano la cellula e continuano ad uscire sfruttando sempre la cellula.
Mutazioni: errori nella copiatura degli acidi nucleici durante la replicazione.
Possono essere letali (virus che non sono in grado di replicarsi) e, se il virus rimane in grado di replicarsi, possono anche essere
vantaggiose.
Possono essere parzialmente letali, alterazione della proteina che diventa non funzionale.
Possono essere indifferenti, la proteina codificata non ha alterazioni dal punto di vista funzionale.
Deriva antigenica: accumulo di mutazioni che determinano una continua variazione delle caratteristiche antigeniche dei virus.
Mutazioni puntiformi sono le più frequenti. Soprattutto nei virus ad RNA.
DNA-pol ha il proofreading. Quindi eventuali errori vengono corretti dalla stessa DNA-pol
Ricombinazione: quando 2 virus geneticamente diversi infettano la stessa cellula possono essere scambiati tratti omologhi di acido
nucleico.
Riattivazione: quando 2 virus della stessa specie ma entrambi con mutazioni letali in diversi punti si trovano nella stessa cellula, allora si
ricombinano e danno un virus infettante.
Quando si trova l’effetto citopatica del virus bisogna identificarlo mediante:
• Test di neutralizzazione dell’infettività
• Inibizione dell’emoadsorbimento
• Test di immunofluorescenza (EIA)
• PCR
La crescita del virus può esprimere effetto citopatico o emoadsorbimento.
IgM: fase acuta
IgG: fase convalescente
Per dire che c’è infezione devo rilevare la comparsa di un titolo anticorpale o un suo aumento di almeno 4 volte.
Virus a DNA hanno un tasso di errore di 10-8/10-10 nucleotidi/ciclo replicativo
Virus a RNA hanno un tasso di errore di 10-3/10-4 nucleotidi/ciclo replicativo
Oncogenesi virale:
mutazioni a proto-oncogeni (che hanno il controllo della proliferazione, se vengono mutati allora perdono il controllo del ciclo)
mutazioni ad onco-soppressori, che generalmente hanno un controllo negativo sulla crescita cellulare.
I geni virali dei retrovirus e dei virus a DNA oncogenici possono integrarsi nel DNA della cellula, o rimanere come episomi e contribuire
direttamente al fenotipo neoplastico.
I virus a DNA hanno effetto non citocida, con carattere trasformante e persistente.
Legame dei prodotti degli oncogeni di adenovirus e papovavirus a proteine tumore-soppressore come p53 e pRb. Viene perso quindi il
controllo della proliferazione cellulare.
Oncogenesi da inserzione: altri virus integrano il loro genoma in regioni di DNA e in questo modo vanno a produrre modificazioni di
genoma a livello di geni che altrimenti hanno il controllo sulla proliferazione.
Azione patogena dei virus:
effetto citopatico, oncogeno…
• la via enterica pone molti ostacoli ai virus perché questi devono essere resistenti alle variazioni di pH, all’attività proteolitica degli
enzimi digestivi, alla bile.
• Trasmissione per via parenterale. (epatite, HIV)
• Trasmissione per via respiratoria mediante goccioline aerodiffuse. Rinovirus e coronavirus, che si replicano a temperature di 33
gradi vanno a colonizzare le prime vie respiratorie, i virus dell’influenza, che si replicano a 37 gradi vanno a colonizzare le basse
vie respiratorie.
• Importante è la diffusione attraverso i vasi linfatici fino ai linfonodi.
•
Anche la via plasmatica è importante.
IFN, IL-2 attivano le cellule NK che producono IFNγ, TNFα, TGFβ.
Macrofagi,
sistema del complemento,
risposta cellulare
immunità umorale
Virologia.doc
2/3
Principi di diagnostica:
il campione deve essere prelevato il prima possibile perché la carica virale è maggiore.
Terreno di trasporto:
•
•
•
•
Bassa temperatura (4°C)
Soluzione tamponata (pH 7,4)
Siero fetale bovino (per proteggere i virus da inattivazione)
Antibiotici che prevengono la moltiplicazione di batteri e funghi
Terreno di coltura:
in casi particolari vengono usate cavie (coxackie virus A) o uova embrionate (virus influenzali)
in generale vengono usati terreni cellulari:
• Componente cellulare in ambiente liquido o semisolido
• Soluzione tamponata (pH 7,4)
• Aminoacidi
• Vitamine
• Sali per i metabolismo cellulare
• Antibiotici
Colture cellulari primarie: organo trattato con tripsina per separare le cellule le une dalle altre e poi messe in piastre a formare un
monostrato. Si aggiungono i virus che si possono replicare.
Da una coltura primaria le cellule possono essere nuovamente separate con tripsina e messe in ulteriori contenitori e dare così colture
secondarie, che generalmente non sono più suscettibili di ulteriori passaggi. Per le colture cellulari primarie viene usato rene di cercopiteco
o rene o polmone embrionale umano.
Colture cellulari diploidi: sono colture che si basano sull’utilizzo di fibroblasti embrionali umani. Mantengono l’originale corredo diploide
e possono essere propagati in colture successive per alcune decine di volte.
Colture cellulari continue: sono colture che utilizzano neoplasie umane tripsinizzate, che hanno corredo cromosomico aneuploide e una
capacità riproduttiva indefinita. La coltura si propaga per un numero indefinito di volte.
Microscopia:
•
•
•
•
•
•
•
•
•
•
•
Effetto citopatico (alcuni virus es. influenzali non danno effetto citopatico)
Neutralizzazione dell’effetto citopatico (mediante uso di anticorpi virus-specifici)
Corpi del Negri nelle cellule cerebrali: infezione rabica
Corpi del Guarnieri nel vaiolo
Emoadsorbimento: il virus infetta la cellula e la cellula adsorbe emazie
Inibizione dell’emoadsorbimento: uso di antisieri specifici.
Emoagglutinazione: tutti i virus che emoadsorbono hanno anche la capacità di agglutinare globuli rossi. I virus inducono
aggregazione dei globuli rossi.
Inibizione dell’emoagglutinazione.
Metodiche immunocitochimiche: uso di anticorpi marcati con fluorescina (immunofluorescenza) o perossidasi
(immunoperossidasi) specifici per antigeni virali.
Metodiche immunoenzimatiche: rilevazione di antigeni o enzimi virali specifici rilasciati dalle cellule infettate nel mezzo di
coltura. (es. HIV).
Esame al microscopio elettronico
Diagnosi indiretta:
ho bisogno di due campioni di siero del paziente: il primo ottenuto più precocemente possibile per vedere il titolo anticorpale di base. Il
secondo serve per vedere se c’è stata sieroconversione o aumento di almeno 4 volte del titolo anticorpale. In questo caso si diagnostica
infezione in atto.
• Le IgM si riscontrano fino a 2 mesi dall’infezione. Al terzo mese di solito non sono rilevabili. Se si ritrovano in un neonato sono
segno di infezione intrauterina perché le IgM non superano la placenta come le IgG.
Immunoblotting: dimostra la presenza di anticorpi nel siero verso tutte o alcune proteine virali. Gli antigeni virali vengono immobilizzati
dopo elettroforesi e le bande vengono incubate col siero e gli anticorpi, se presenti, si legano con gli antigeni. Si aggiunge un substrato
cromogeno che rileva l’avvenuto legame antigene-anticorpo.
Virologia.doc
3/3
Virus della rabbia
Morfologia: il capside ha forma bastoncellare e l’involucro lipoproteico (di origine cellulare)
conferisce una forma a proiettile.
Il genoma consiste di un singolo filamento di RNA a polarità positiva.
Non produce effetto citopatico e possono essere prodotte molte particelle difettive.
Epidemiologia: la trasmissione è particolare: avviene attraverso il morso di un animale infetto.
Diagnosi: anamnesi, rilevamento del virus o di antigeni attraverso immunofluorescenza o
immunoperossidasi, a partire dalla saliva (diagnosi premortem), biopsia del tessuto nervoso
cerebellare o dell’ippocampo e rilevazione dei corpi del Negri (diagnosi postmortem).
Patogenesi: per via meccanica il virus arriva ai muscoli e alle terminazioni nervose, da qua arriva al
SNC e per via centrifuga va anche a localizzarsi a livello di organi e delle ghiandole salivari (dove
ha un’intensa moltiplicazione).
Quadro clinico:
La prima fase della rabbia si manifesta con febbre, malessere generale e parestesia nel sito che è
stato morsicato.
La seconda fase è caratterizzata da ipertonia muscolare, rigidità nucale, aerofobia e idrofobia.
Quando si manifestano questi ultimi due segni si ha anche salivazione intensa.
L’esito è fatale.
Di riscontro fisso ci sono i corpi del Negri: istopatologicamente la malattia si manifesta come una
encefalomielite, con ritrovamento fisso, a livello dell’ippocampo e del cervelletto, dei corpi del
Negri, che sono inclusioni basofile in un citoplasma acidofilo.
Vaccinazione:
• Vaccinazione postinfezione per stimolare intensamente la risposta anticorpale. A questa si
accompagna una somministrazione di Ig iperimmuni.
• Vaccinazione preesposizione in soggetti a rischio professionale.
Virus della rosolia:
fa parte della famiglia Togaviridae, genere rubivirus.
È un virus con capside a forma icosaedrica, con envelope e con genoma formato da RNA a polarità
positiva.
Ha una composizione antigenica formata da: emoagglutinina, un Ag che fissa il complemento, 2
precipitine.
Epidemiologia: lo si ritrova nelle secrezioni nasofaringee e il contagio avviene attraverso queste. Ha
una diffusione endemica ovunque.
Patogenesi: dalle cellule della mucosa respiratoria, dove avviene la prima replicazione, si manifesta
in fase viremica e va a colonizzare i linfonodi e la cute.
La miglior difesa immune è quella cellulo-mediata (stimolata dalla secrezione di linfochine dai
sistemi immunitari aspecifici).
La patologia nel bambino consiste nella rosolia: comparsa di febbre, linfoadenopatia e un esantema
che comincia a comparire sul volto e si diffonde al resto del corpo. Nel 50-60% dei casi è però da
notare che non si verifica la comparsa dell’esantema. È autolimitantesi e porta ad un’immunità
duratura, dando rarissime complicanze a livello es. del SNC.
Un grave quadro è quello che va a colpire il feto soprattutto se la madre prende l’infezione nel
primo trimestre di gravidanza. Si avrà una malattia da rosolia congenita che va ad interessare
malformazioni cardiache (es. pervietà del dotto di Botallo), oculari (es. cataratta), microcefalia,
ritardo mentale, sordità. Questo è causato da un ingresso a livello placentare del virus, con
rallentamento della divisione cellulare e con formazione di aree necrotiche.
La diagnosi di infezione si basa sulla sieroconversione a partire da due campioni di siero (comparsa
di un titolo di IgM o aumento di questo di almeno 4 volte). La ricerca degli antigeni virali parte da
tamponi nasofaringei.
Vaccino: virus vivo attenuato mediante diversi passaggi in colture cellulari. Serve anche per coprire
le donne fertili.
Virus dell’epatite
HAVÆ picornaviridae Æ hepatovirus
HBVÆ hepadnaviridae
HCV Æ flaviviridae (famiglia) Æ genere epacivirus
HDV Æ virus satelliti (hanno bisogno di un altro virus; nel caso specifico è l’HBV)
HEV Æ caliciviridae
HGV Æ flaviviridae
Altri virus possono causare epatite:
• CMV (cytomegalovirus)
• EBV (virus di Epstein-Barr)
• HSV (herpesvirus)
• VZV (varicella-zoster)
• Adenovirus
• Rhabdovirus (virus della rabbia)
• Virus della parotite
HBV:
ne esistono 3 forme morfologiche:
- particella di Dane: virioni completi
- particelle sferiche e particelle tubulari che si creano per accumulo di HBsAg in eccesso
famiglia degli hepadnaviridae
capside icosaedrico, pericapside glicolipidico sferico, genoma composto da DNA circolare
parzialmente a doppia elica.
gene C codifica per il core (HBcAg)
gene S codifica per le glicoproteine dell’involucro esterno (HBsAg)
gene P codifica per la trascrittasi (pol)
gene X codifica per una proteina non strutturale, un transattivatore eterologo
l’HBV ha una trascrittasi inversa. Il genoma a DNA fa sì che venga trascritto un RNA detto
pregenomico (grazie ad una trascrittasi inversa) che funge da stampo per la sintesi di nuovo DNA
genomico.
Epidemiologia: Il virus è altamente infettante, soprattutto trasmesso per via parenterale, ma anche
trasmesso per via sessuale o per via verticale.
Tappe dell’infezione a livello cellulare:
- penetrazione (per endocitosi)
- uncoating
- replicazione
- completamento del tratto a singola elica (perché è incompleto) (a cura della polimerasi)
- formazione di DNA circolare chiuso (enzimi nucleari)
- un’elica di DNA viene trascritta in mRNA (pregenoma)
- sintesi di una catena singola di DNA (trascrittasi inversa)
- sintesi di una seconda catena di DNA sullo stampo della prima
NB: hepadnavirus e retrovirus sono filologicamente correlati (presenza in entrambi della trascrittasi
inversa)
1
La prima linea di difesa che l’organismo attua durante i primi stadi dell’infezione acuta si basa sulla
produzione di IFN.
Dopo 40-120 giorni dall’incubazione c’è l’esordio della sintomatologia con malessere,
disappetenza, urine scure, feci pallide
Vengono documentati 3 decorsi clinici:
1. decorso acuto con completo recupero ed immunità all’infezione (90-95% dei casi)
2. fulminante: epatiti con mortalità del 90% (0,1-1% dei casi)
3. l’infezione cronicizza: persistenza del virus, il malato diventa portatore (5-10% dei casi)
nel caso di infezione cronica esistono tre decorsi:
- epatite persistente
- epatite aggressiva che sviluppa in cirrosi (possibilità di morte) che può sviluppare in
carcinoma epatocellulare (con possibilità di morte)
• il danno che viene provocato è dovuto alla risposta immune.
Il rischio di sviluppare cronicizzazioni e la gravità della malattia sono correlati all’età della prima
infezione: solo il 6% dei soggetti che si infetta dopo i 6 anni di età diventa portatore cronico.
esiste un vaccino al virus
La variabilità genetica è dovuta all’alto tasso di mutazioni, che avvengono a livello di:
- C Æ mancanza di sintesi di HBeAg (HBV pre-core mutante)
- pre-S ed SÆ mutazioni dell’epitopo “a” di HBsAg per cui il ceppo virale non viene
neutralizzato
Markers:
HBsAg: compare a 3-4 settimane, si ritrova sia nel processo acuto, che in quello cronico. A sua
presenza è patognomica. Non si riscontra nella fase risolutiva.
IgM anti-HBc: si ritrova nella fase acuta
IgM anti-HBc: si ritrovano nella fase cronica
HBcAg: elevata replicazione virale e presenza di virus nel sangue
HBV-DNA: è il migliore marker per stabilire l’infettività (mediante PCR)
Dosaggio di livelli di bilirubinemia e di attività transferasica sierica (ALT: alaninaaminotransferasi;
AST: aspartato aminotransferasi) Æ transaminasi alte Æ indice di infezione epatica.
HDV:
antigene δÆ HDVAg
HBsAgÆ è quello sintetizzato dal HBV (per questo HDV è definito virus satellite dell’HBV)Î le
glicoproteine del pericapside sono quelle originarie del HBV, che vanno a formare il peplos.
È una particella sferica, che ha RNA monocatenario circolare, con 2 sole proteine virali codificate.
Essendo difettivo ha la sola possibilità di moltiplicarsi nel nucleo degli epatociti infettati da HBV
L’infezione è trasmessa per via parenterale, sessuale e verticale (come HBV).
La sovranfezione di HDV in pazienti affetti da HBV porta ad un aggravamento dell’infezione
precedente, e ad una probabile cronicizzazione: ci può essere una coinfezione o una sovrainfezione
che porta ad un aumentato rischio di sviluppare epatiti fulminanti.
L’inizio della sintomatologia si definisce acuto, e la malattia si cura con una profilassi anti-HBV.
2
HAV:
Ce n’è un solo sierotipo, questo è dovuto ad un’alta stabilità antigenica.
picornaviridae (piccoli virus a RNA). È un hepatovirus (classificato come enterovirus).
L’infezione avviene con un’incubazione di 2-6 settimane, con una trasmissione per via oro-fecale.
È rintracciabile nelle feci durante il periodo di incubazione, prima che appaiano i sintomi.
Inizialmente c’è la replicazione a livello intestinale (che non comporta però patologiea questi
distretti), poi si passa alla localizzazione epatica, seguita da viremia e replicazione epatica. Il
risultato è la necrosi epatica più pronunciata verso il centro dei lobuli.
L’infezione è persistente, e non citocida.
L’esordio della sintomatologia appare essere con disordini addominali, malessere, febbre, urine
scure, ittero. È definito “acuto”.
La diagnosi si basa sulla ricerca di IgM specifiche.
Il controllo si avvale del vaccino tradizionale con virus inattivato con formalina, oppure con un
vaccino ricombinante.
L’epatite A non cronicizza mai, perché è una malattia autolimitantesi.
Le forme anitteriche sono circa 10 volte superiori a quelle itteriche.
C’è un innalzamento delle ALT, delle IgM e delle IgG.
HCV (NANB):
flavivirus rotondeggiante, RNA (+) monocatenario lineare.
L’incubazione va da 20 a 40 giorni.
La trasmissione avviene per via parenterale
C’è una probabile latentizzazione
Non è un virus coltivabile.
L’inizio della sintomatologia è definito “aspecifico”.
Fino al 1990 circa era la causa del 60-90% delle epatiti post-trasfusionali.
I genotipi dell’HCV sono eterogenei: ci sono 6 genotipi maggiori.
Nel genoma ci sono 7 regioni codificanti e tra queste ad esempio C (core) e E1 ed E2 (envelope)
NS2 codifica per proteine non strutturali
NS3 codifica per proteasi ed elicasi
Le proteine di superficie sono sottoposte a molte mutazioni e, di conseguenza, rendono il virus una
quasi-specie.
Queste mutazioni avvengono perché manca il proofreading.
È un virus molto variabile che, come i retrovirus, è perciò difficile da fermare.
L’eliminazione delle particelle virali dall’organismo avviene attraverso due meccanismi: lisi
epatocitaria e liberazione di citochine che inibiscono l’espressione genica virale. La
neutralizzazione delle particelle virali avviene attraverso la risposta umorale. Questi compiti però
sono complicati dal fatto che questo virus è una quasi-specie.
L’altro tipo di variabilità è quella delle quasi-specie, cioè varianti spontanee o selezionate dalla
terapia.
La trasmissione verticale è importante
La trasmissione parenterale è divisa in:
75% anitterica asintomatica
50-60% cronicizzazione
20-40% cirrosi
3
HEV:
calicivirus a forma isometrica, RNA (+) lineare monocatenario, senza peplos.
È trasmesso attraverso il circuito oro-fecale (H2O contaminata)
Non cronicizza (come l’HAV) e la patologia è simile a quella da HAV.
Dà alta mortalità nelle donne in gravidanza.
HGV:
- HGVA e HGVB che danno epatite nelle scimmie, e perciò sono chiamati virus delle
scimmie
- HGVC è l’agente eziologico dell’epatite umana
È un flavivirus, RNA 1 molecola a polarità positiva, a singola elica, capside icosaedrico e presenza
di envelope.
La diagnosi, che si basa sulla RT-PCR dice che:
il 25% dei tossicodipendenti sono positivi
il 3% degli emodializzati sono positivi
l’epatite G è il 10% delle epatiti non-A/non-E
4




![Lezione 15 Virus [modalità compatibilità]](http://s1.studylibit.com/store/data/000771737_1-84b1cca561c5813066d1b76125338a98-300x300.png)