PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
GESTIONE
DEL PAZIENTE IN
NUTRIZIONE ENTERALE
OSPEDALIERA E
DOMICILIARE
Data
Novembre 2012
Pagina 1 di 44
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 2 di 44
Se vuoi andare veloce, corri da solo.
Se vuoi andare lontano, corri insieme agli altri.
proverbio africano
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 3 di 44
INTRODUZIONE
La Nutrizione Enterale (NE) in questi ultimi anni ha avuto uno sviluppo significativo con un incremento del 20-25% per anno 1,2,3,4,5. Dati
epidemiologici recenti dimostrano come l’EN sia più usata nel territorio (Nutrizione Enterale Domiciliare, NED) rispetto agli ospedali 6, giungendo ad
una prevalenza di circa 400 casi/milione abitanti/anno 7,8.
Di fronte ad un impegno clinico ed organizzativo così importante emergono con forza tre problemi che sembrano sinergici: a) la maggior parte dei centri
in grado di fornire NED non possiede specifici budget 9; b) esistono scarse descrizioni sui processi “organizzativi” in grado di garantire uno “standard
minimo” di qualità 10; c) solo una limitata letteratura analizza i processi nel corretto rapporto tra costi e benefici 11,12, specie per pazienti domiciliari
determinando indirettamente una sottovalutazione della qualità dei processi inerenti alla NED.
Sebbene tutte le Società Scientifiche nelle loro linee guida tengano conto degli aspetti organizzativi e qualitativi 13,14,15,16,17,18, pochi lavori analizzano in
maniera strutturata questi aspetti 19. D’altra parte alcune sembrano dare raccomandazioni contrastanti 20 rendendo incerti i risultati sia clinici 21 che
organizzativi . La maggior parte delle linee guida analizza le modalità di selezione dei malati, i nutrienti, le vie d’accesso e ogni aspetto clinico legato
alla NED, ma solo raramente prende in esame i presupposti teorici e funzionali, affinché un team nutrizionale (TN) possa operare in maniera adeguata,
rapportando i costi in relazione alla prognosi ed alla Qualità della Vita del paziente.
Questo documento, redatto da Medici esperti in Nutrizione Clinica, Medici di Medicina Generale, Dietisti ed Infermieri esperti della materia (vedi
Gruppo di Lavoro) delle cinque Aziende Sanitarie delle Province di Treviso e Belluno che hanno deciso di condividere il medesimo linguaggio culturale
ed analoghe procedure, fornisce le indicazioni e le modalità di gestione necessarie per pazienti in NE/NED, siano essi ricoverati nelle strutture
Ospedaliere, nelle RSA/Residenze per Anziani, sia presso il loro domicilio.
GRUPPO DI LAVORO
Gruppo di Coordinamento: Paccagnella A (ULSS 9), Garna A (ULSS 1), Mauri A (ULSS 9), Maccari D (ULSS 7), Paiusco P (ULSS 8), Digito A (ULSS 2),
Spinella N (ULSS 9) e Barbisan C (Presidente del Comitato Bioetica della Regione Veneto).
Gruppo dei Medici/Farmacisti: Attanasio A (ULLS 8), Baruffi C (ULLS 9), Bedin M (ULSS 8), Bernardi L (ULSS 1), De Col S (ULSS 1), De Marco C
(ULSS 9), Dal Monte (ULSS 2), Di Giorgi E (ULSS 9), Facchin P (ULSS 9), Favretto P (ULLS 7), Fornaini M (ULSS 9), Giometto M (ULSS 9), Gorini B
(MMG TV), Heras H (ULSS 9), Inzalaco M (ULSS 8), Longato C (ULSS 9), Michielin P (ULSS 9), Lo Monaco N (ULSS 9), Manzoni A (MMG TV),
Morassutti I (ULSS 9), Negrin V (ULSS 9), Paludetti P (ULSS 7), Regazzo S (ULSS 9), Sambataro M (ULSS 9), Restaneo A (ULSS 7), Tabaccanti S
(ULSS 7), Villanova R (ULSS 9), Visentin A (ULSS 9), Zerbinati G (MMG TV).
Gruppo degli Infermieri/Dietisti e/o Operatori di Casa di Riposo/RSA: Cadorin F (ULLS 9), Cendron M (ULSS 9), Cenerelli P (ULSS 9), Chiamulera P
(ULSS 7), Da Ros M (ULSS 9), Dalla Pria R (ULSS 9), Dalle Mule F (ULSS 1), De Conto T (ULSS 2), Favero L (ULSS 7), Fornaro L (ULSS 9), Foschini
G (ULSS 2), Gorza B (ULSS 9), La Cognata G (ISRAA, TV) , Marcon ML (ULSS 7), Michieletto S (ULSS 9), Migotto S (ULSS 9), Pagan M (ISRAA, TV),
Pizzolato D (ULSS 9), Pol MC (ULSS 7), Rebuffi S (ULSS 9), Reolon L (ULSS 1), Rizzardi C (ULSS 9), Rizzo M (ULSS 9), Roncada L (ULSS 1),
Semenzin MT (ULSS 9), Scantamburlo A (ULSS 9), Schiavinato A (ULSS 9), Stocco S (ULSS 8), Susin E (ULSS 8), Tabacco E (ULSS 9), Tittonel A
(ULSS 7), Viotto G (ULSS 9), Zanette L (ULSS 7), Zanin D (ULSS 9).
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Data
Novembre 2012
Pagina 4 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
INDICE
Introduzione
Gruppo di lavoro
Abbreviazioni
Glossario
Parole chiave
Destinatari
Validità temporale del documento
Obiettivi del documento
Campo di applicazione
Indicazioni e cliniche e considerazioni
etiche relative alla NE/NED
Considerazioni etiche
Definizione di nutrizione entrale
Standard minimi da assicurare al paziente in NED
La disfagia
Valutazione degli introiti alimentari
Indicazioni alla NE/NED
Controindicazioni assolute alla NE/NED
Indicazione cliniche ed ematochimiche
al posizionamento della PEG
Aspetti gestionali
Dispositivi per la gestione della NE
Sonde nutrizionali
Dispositivi di infusione
Gestione delle sonde/stomie
Sondino Naso Gastrico (SNG)
Valutazione del posizionamento del SNG
Gestione del SNG
Sondino Naso Duodenale/Digiunale
Gestione del Sondino
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
3
3
5
6
7
7
7
7
7
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
8
8
10
10
11
13
15
18
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
18
19
19
19
20
21
21
22
22
22
Naso Duodenale/Digiunale
Gastrostomia Endoscopica Percutanea (PEG)
Sostituzione della PEG
Infusione dopo posizionamento PEG
Bottone gastrico
Gastrostomia Chirurgica
Digiunostomia chirurgica
Gestione della digiunostomia chirurgica
Ristagno gastrico
Posizione del paziente durante
la somministrazione
Procedura riassuntiva per la gestione
della NE del paziente con nutripompa
Fabbisogni nutrizionali del paziente in NED
Fabbisogno calorico
Fabbisogno idrico
Fabbisogno di microelementi
Fabbisogno di fibra
Miscele nutrizionali specifiche
Somministrazione dei nutrienti
Infusione dell’acqua
Somministrazione farmaci
Nutrizione enterale nel diabetico
Complicanze della NE/NED
Monitoraggio dei pazienti in NED
Esempio di cartella clinica NED
Bibliografia
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
22
23
25
25
26
26
26
26
27
pag.
27
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
pag.
27
28
28
28
28
28
30
30
32
32
34
35
37
38
44
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
ABBREVIAZIONI
ADI:
ADI Assistenza Domiciliare Integrata
ADIMED:
ADIMED Assistenza Domiciliare a forte Integrazione Sanitaria
ASPEN:
ASPEN American Society for Parenteral and Enteral Nutrition
ASSR:
ASSR Agenzia per i Servizi Sanitari Regionali
CEE:
CEE Comunità Economica Europea
DH:
DH Day Hospital
DO:
DO Degenze Ospedaliere
ISS:
ISS Istituto Superiore di Sanità
ESPEN:
ESPEN The European Society for Clinical Nutrition and Metabolism
GDL:
GDL Gruppo di Lavoro
LARN:
LARN Livelli di Assunzione Giornalieri di Energia e Nutrienti Raccomandati per la Popolazione Italiana
LEA:
LEA Livelli Essenziali di Assistenza
LG:
LG Linee Guida
MMG:
MMG Medico Medicina Generale
NA:
NA Nutrizione Artificiale
NAD:
NAD Nutrizione Artificiale Domiciliare
NE:
NE Nutrizione Enterale
NED:
NED Nutrizione Enterale Domiciliare
PAI:
PAI Progetti Assistenza Individuale
PEG:
PEG Percutaneous Endoscopic Gastrostomy
PEJ:
PEJ Percutaneous Endoscopic Jejunostomy
PLS:
PLS Pediatra di Libera Scelta
PRG:
PRG Percutaneous Radiologic Gastrostomy
RCT:
RCT Random Controlled Trials (studi clinici randomizzati)
RCE:
RCE The Royal College of England Nutriton
RDA:
RDA Recommended Dietary Allowances
RDI:
RDI Dietary References Intakes
RSA:
RSA Residenze Sanitarie Assistite
SINPE:
SINPE Società Italiana Nutrizione Parenterale Enterale
SNG:
SNG Sondino Naso-Gastrico
TN:
TN Team Nutrizionale
UO:
UO Unità Operative
UVM:
UVM Unità Valutativa Multiprofessionale
UVMD:
UVMD Unità Valutativa Multiprofessionale Distrettuale
Data
Novembre 2012
Pagina 5 di 44
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 6 di 44
GLOSSARIO
Bottone gastrico: Sonda gastrostomica a basso profilo che ha la peculiarità di sporgere esternamente con uno spessore molto ridotto e, quindi, risulta
invisibile sotto gli indumenti.
Digiunostomia: Un’apertura creata attraverso la parete addominale per raggiungere il tratto dell’intestino (digiuno) allo scopo o di svuotarlo del suo
contenuto (decompressione) oppure di somministrare nutrienti attraverso una sonda. La digiunostomia può essere praticata per via chirurgica o per via
endoscopica (PEJ= Percutaneous Endoscopic Jejunostomy).
Gastrostomia:Un’apertura
creata attraverso la parete addominale per raggiungere lo stomaco allo scopo o di svuotarlo del suo contenuto
Gastrostomia:
(decompressione) oppure di somministrarvi nutrienti attraverso una sonda. La gastrostomia può essere praticata per via chirurgica o per via
endoscopica (PEG= Percutaneous Endoscopic Gastrostomy) o per via radiologica (PRG: Percutaneous Radiologic Gastrostomy
Grading: graduazione delle raccomandazioni espressa in “Livello di Evidenza” e “Forza”
Nutrizione Enterale (NE): Nutrizione somministrata attraverso il tratto gastrointestinale, si attua raggiungendo direttamente il tratto gastro-enterico
attraverso l’impiego di sonde o stomie.
Pompa nutrizionale:
nutrizionale Apparecchio per l’ erogazione controllata del flusso delle miscele nutrizionali.
Sonda nutrizionale: dispositivo necessario per infondere nutrienti, acqua e farmaci direttamente nello stomaco o nell’intestino del paziente
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 7 di 44
PAROLE CHIAVE
Disfagia
Malnutrizione
Nutrizione Artificiale
Nutrizione Artificiale Domiciliare
Nutrizione Enterale
Nutrizione Enterale Domiciliare
DESTINATARI
Destinatari del documento sono gli operatori sanitari (medici, dietisti, infermieri, farmacisti, logopedisti) che operano presso i presidi Ospedalieri, i
Distretti Sociosanitari, i Centri Diurni, le Case di Riposo, le Residenze Sanitarie Assistite, le strutture residenziali o semiresidenziali delle 5 Aziende
ULSS della Provincia di Treviso e Belluno, nell’ambito della NE, con l’obiettivo di stabilire e mantenere un adeguato stato nutrizionale dell’individuo.
VALIDITÀ TEMPORALE DEL DOCUMENTO
Il presente documento verrà rivisto nel Dicembre 2015.
OBIETTIVI DEL DOCUMENTO
Il seguente documento ha come fine:
la divulgazione delle corrette procedure per l’applicazione della NE a livello ospedaliero, domiciliare e nelle strutture indicate tra i “destinatari”
in modo da garantire l’appropriatezza della NE, un controllo delle complicanze ed il contenimento dei costi di gestione (Racc. SINPE);
l’uniformità degli interventi assistenziali della NE e quindi di fornire una serie di indicazioni pratico-cliniche che permettano agli operatori di
realizzare un approccio razionale;
offrire gli strumenti per la comprensione di scelte terapeutico-assistenziali atte a favorire la comunicazione fra gli attori della NE.
E’ però opportuno rammentare come un paziente, che abbisogna di NE, debba sempre essere affidato alle cure di un team multispecialistico (team
nutrizionale) in grado di ottimizzare il trattamento nutrizionale in base a specifiche indicazioni cliniche e in relazione ad un ottimale rapporto tra costo
e beneficio per il paziente (es. economico, psicologico da parte del paziente, da parte della famiglia, etc). Nella Regione Veneto il team multispecialistico
(composto da medico esperto in nutrizione, dietista, infermiere e farmacista) è previsto con specifica legge regionale (LR n°11 10/04 1998).
CAMPO DI APPLICAZIONE
Il presente documento verrà applicato a tutti i pazienti che necessitano di NE. Fornisce le indicazioni alla NE, la corretta gestione delle sonde e dei
dispositivi utilizzati, le modalità di infusione dei nutrienti e dell’acqua, le indicazioni generali sui fabbisogni e sulla tipologia delle miscele.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 8 di 44
INDICAZIONI E CLINICHE E CONSIDERAZIONI ETICHE RELATIVE ALLA NE/NED
La NED richiede competenze sanitarie specialistiche (es. valutazione dei fabbisogni, scelta della miscela nutrizionale e della via di somministrazione,
ecc.), presuppone contatti continui con gli operatori sanitari oltre che l’acquisizione di alcune capacità specifiche di gestione da parte del paziente o del
suo caregiver. L’intervento terapeutico che modifica l’ “alimentazione” trasformandola in “nutrizione” (nello specifico NE che comprende l’infusione di
macro e micro elementi e dell’acqua) non necessariamente impedisce al paziente di svolgere le normali attività quotidiane. Alcuni pazienti continuano
ad essere in grado di lavorare, viaggiare, mantengono le loro normali attività produttive ma certamente la NED produce nuove variabili biologiche,
emotive e relazionali.
Non sono poi solo le caratteristiche sociali e affettive del cibo che vanno considerate nel passaggio da alimentazione alla NA, ma anche altre forme di
cambiamento legate alle deprivazioni sensoriali, quali ad esempio la perdita del gusto e dell’olfatto verso il cibo, i cambiamenti dell’immagine corporea
(es. andare in piscina con la PEG), o interferenze in ambiti specifici della vita del soggetto (es. la sessualità). Le caratteristiche della vita di questi
soggetti, le loro difficoltà emotive e psicosociali, gli ostacoli fisici e pratici nello svolgimento delle loro attività, le complicanze, le reazioni dei famigliari,
sono tutti elementi che debbono essere considerati e valutati nella progettazione degli interventi e della domiciliazione della terapia 22.
CONSIDERAZIONI ETICHE
Un particolare sottogruppo di pazienti è quello costituito dai soggetti in stato vegetativo, ossia quei pazienti che non possono decidere per se stessi.
Infatti, se nei pazienti in grado di decidere se attuare o rifiutare una NE/NED, l’indicazione clinica deve in ogni caso passare attraverso un “consenso
informato”, nei pazienti in stato vegetativo permanente, o che comunque non sono in grado di decidere (definiti “noncompetent”) sulla terapia cui
intendono sottoporsi, il concetto di valutazione della qualità di vita si sposta necessariamente su tematiche relazionali e ambientali nel senso che
l’impatto della terapia e della domiciliazione viene valutata in letteratura attraverso i loro caregivers 23 e con scale cliniche specialistiche 24.
In tali situazioni la gestione della NE/NED può avere implicazioni etiche e giuridiche in grado di coinvolgere ognuno degli attori che partecipano al
processo di gestione: pazienti, familiari, medici curanti, medici prescrittori, infermieri, dietisti, etc.
Vanno perciò rammentati i seguenti aspetti:
- poiché, come è stato affermato chiaramente nell’introduzione, la NE/NED sostituisce la normale alimentazione con l’infusione di nutrienti
attraverso un sistema artificiale (sonde naso-gastriche e PEG), essa può essere considerata una vera e propria terapia 25. Per i suoi aspetti di
artificiosità, essa deve essere prescritta in base a specifiche indicazioni o sospesa (meglio se non iniziata) quando rappresenta un atto di
accanimento terapeutico;
- la NE/NED non dovrebbe essere indicata nel caso di pazienti con malattie in fase terminale la cui sopravvivenza è stimata inferiore ai 90 giorni;
tuttavia, nell’ambito delle terapie palliative, essa può essere comunque assicurata - caso per caso - in relazione all’obiettivo di mantenimento di
un’adeguata qualità di vita del paziente stesso;
- la NE/NED richiede un consenso da parte del paziente. Tale consenso deve essere ottenuto coinvolgendo, informando, educando il paziente ed
applicando i principi etici sviluppati a livello aziendale o a livello nazionale;
- Se il paziente non è “competente” la decisione spetta al Medico curante che deve eventualmente tenere conto delle volontà precedentemente
espresse dal paziente oppure dal tutore legale e/o amministratore di sostegno;
- Nel caso di paziente che rifiuti volontariamente il cibo per motivazioni che esulano dall’ambito clinico (es. carcerati), il Medico si uniformerà a
quanto deciso e formalizzato dalla Procura della Repubblica. In questi casi, si suggerisce l’uso della buona pratica clinica e delle Linee Guida
Internazionali 26.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 9 di 44
Prima di intraprendere una NE è necessario, quindi, porsi il problema dell’eticità della scelta: infatti scopo di un buon terapeuta non è la rapida
deospedalizzazione quanto il bene, in senso generale e prognostico, del paziente.
Su questa base, prima di dare l’indicazione alla NE (o alla NED, così come si farebbe per la ventilazione meccanica, per la dialisi o per ogni altra terapia
che ha implicazioni di artificiosità e che richiede l’uso continuativo di una organizzazione), consigliamo al Medico che intende prescrivere una NE, di
rispondere, “in scienza e coscienza”, ai seguenti quesiti 27:
a) La NE sarà in grado di migliorare lo stato clinico del paziente o consentirà solo di mantenerlo immodificato nel tempo senza un beneficio reale in
senso globale?
b) La NE sarà in grado di migliorare la qualità di vita del paziente o quest’ultima resterà inalterata?
Una accurata valutazione etico-clinica del paziente porterà a comprendere come, di fronte ad una risposta negativa di gran parte dei suddetti quesiti, la
NE “non” dovrebbe essere prescritta. Inoltre un buon clinico deve chiedere al paziente (nel caso il paziente sia cosciente) se intende accettare o rifiutare
il trattamento nutrizionale dopo avergli ben spiegato le implicazioni del trattamento (consenso all’atto medico).
Resta però il fatto che, se ad un paziente non verrà prescritta la NE/NED (es. un paziente ultra 80enne in stato vegetativo permanente o affetto da
demenza senile in fase terminale, che rifiuta il cibo per os o che presenta una disfagia di grado avanzato, per il quale una NE/NED potrebbe assumere
la caratteristica di un vero e proprio trattamento futile), ci si dovrà attendere la comparsa dei segni e/o dei sintomi tipici della malnutrizione (es.
disidratazione, piaghe cutanee, bradicardia, disfagia, polmonite ab ingestis, ecc). In questi casi è necessario aver coscienza che questa sintomatologia,
che alla fine sfocerà nell’exitus del paziente, rappresenta l’evoluzione naturale di una malattia di base non curabile (es. una patologia neurodegenerativa, ecc) e che, l’assenza di un trattamento nutrizionale e/o di idratazione, ha semplicemente sottolineato il “diritto di morire con dignità e
senza inutili sofferenze, ponendo in atto solo i trattamenti che appaiono effettivamente proporzionati” alla situazione clinica del paziente 28. In questi
casi, se la decisione è stata condivisa tra MMG e gli stessi parenti del paziente, sarà necessario garantire al paziente ogni tipo di assistenza con
modalità tipiche del palliativista (es. garanzia di igiene, di accudimento da parte del personale sanitario e dei familiare, uso di cibi naturali, terapia del
dolore, ecc), senza sottoporre il malato ad inutili terapie collaterali (es. terapia antibiotica) o a percorsi diagnostici e/o a ricoveri che risulterebbero in
contrasto con la decisione iniziale di non attuare una NE/NED. Se richiesto dai parenti, tali modalità di intervento dovrebbero essere garantite
dall’Azienda Sanitaria in luoghi idonei al di fuori dell’ambito familiare (es. Lungodegenze o Case di Riposo/RSA con personale addestrato a questo tipo
di eventi).
Parere del Gruppo di Lavoro è che, nei casi dubbi, specie se i parenti del malato non hanno una chiara visione della situazione clinica o siano incerti, o
dubbiosi, se non addirittura in palese contrasto verso il pensiero del Curante, il MMG/Medico Curante, prima di assumersi una responsabilità diretta di
attivare/non attivare/sospendere una NE/NED, dovrebbe consultarsi e condividere le decisioni con gli specialisti del Team Nutrizionale della sua
Azienda Sanitaria.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 10 di 44
DEFINIZIONE DI NUTRIZIONE
NUTRIZIONE ENTERALE
La nutrizione artificiale (NA) è una procedura terapeutica che permette di soddisfare i fabbisogni nutrizionali dei pazienti impossibilitati ad alimentarsi
per via naturale. Essa permette di mantenere o reintegrare lo stato di nutrizione dei soggetti in cui l’alimentazione orale è controindicata, impraticabile
o non sufficiente. Tale terapia non è esente da complicanze e dovrebbe essere utilizzata in situazioni cliniche dopo averne valutato la necessità.
La terapia nutrizionale, consentendo il trattamento della malnutrizione, migliora stabilmente il decorso clinico, la qualità di vita e la prognosi di
numerose patologie, influenzandone significativamente morbilità e mortalità.
Questa terapia si differenzia in Nutrizione Parenterale (NP) e Nutrizione Enterale (NE). Con la NP, i nutrienti vengono somministrati direttamente
nella circolazione sanguigna, mentre la NE permette la somministrazione di miscele nutritive direttamente nel tratto digerente a vari livelli (stomaco,
duodeno, digiuno, etc) tramite sonde introdotte per via nasale o attraverso “stomie”. Il requisito fondamentale per l’impiego della NE è che l’apparato
gastroenterico sia integro 29. La NE presenta molti vantaggi rispetto alla Nutrizione Parenterale (NP) così sintetizzabili:
(a) la NE è più fisiologica ed in grado di mantenere l’integrità anatomo-funzionale della mucosa intestinale;
(b) la NE presenta meno complicazioni della NP;
(c) la NE è relativamente poco costosa, richiedendo anche un diverso e meno impegnativo monitoraggio clinico rispetto alla NP.
La NE deve essere ritenuta la tecnica nutrizionale di prima scelta in tutte le condizioni in cui l’intestino risulti funzionante e quando sussista la
possibilità di coprire i fabbisogni calorico-proteici del paziente. Accertata la necessità del supporto nutrizionale e determinati i fabbisogni, il passo
successivo è la scelta della via di accesso e la tipologia della miscela nutrizionale 30.
Poiché, molto spesso, la NE è un trattamento cronico salvavita, la sua utilizzazione può richiedere un trattamento di NED. La NED è l’organizzazione
della NE presso il domicilio del paziente, attivata quando le condizioni cliniche e socio-familiari lo permettono e garantiscono l’efficacia del trattamento
al di fuori dell’ambiente ospedaliero; presenta comunque le stesse indicazioni alla NE ospedaliera previste in tutte le Linee Guida nazionali ed
internazionali (SINPE, 2002; ASPEN, 2002; ESPEN, 2006).
STANDARD MINIMI DA ASSICURARE AL PAZIENTE IN NUTRIZIONE
NUTRIZIONE ENTERALE DOMICILIARE (NED)
La NED dovrà essere prescritta, attuata e monitorata da personale sanitario competente sulla base di protocolli condivisi con il MMG. In realtà, le
Linee Guida Ministeriali prevedono che tale attività sia attuata da un team nutrizionale (composto da Medico, Dietista, Infermiere, eventualmente
affiancati da un farmacista clinico) all’interno di una specifica U.O.; quest’ultima dovrebbe identificare il paziente, scegliere la via d'accesso, fornire un
piano terapeutico-nutrizionale, e valutare – insieme al MMG – per ogni singolo paziente, il monitoraggio clinico e gestionale più appropriato.
Pertanto, oltre a soddisfare gli ovvi aspetti clinici (es. monitoraggio ematochimico e clinico, sostituzione a domicilio delle PEG, ecc), chi gestisce una
NED dovrebbe anche assicurare al paziente (direttamente o tramite i servizi territoriali) i seguenti servizi minimi:
a) una adeguata assistenza infermieristica domiciliare (tramite l’ADI) in grado di attuare ogni tipo di azione prevista dalla NED (es. sostituzione
delle PEG a domicilio) ed un periodico follow-up (concordato con il personale del team nutrizionale);
b) un controllo periodico del MMG in base a quanto concordato con il Distretto di residenza del paziente;
c) la fornitura delle attrezzature (es. nutripompe, piantane, ecc), dei materiali (es. garze, ecc) e dei prodotti (es. nutrienti) al domicilio del paziente;
d) il training al paziente e ai familiari (o caregiver) con la consegna di un manuale di istruzioni, contenente informazioni per le procedure di
gestione della NED (es. come usare la nutripompa, quali sono i possibili rischi, le problematiche più frequenti, cosa fare in caso di emergenza,
ecc).
Nelle Case di Riposo/RSA i materiali saranno assicurati ma gestiti con modalità organizzative differenziate per ogni Azienda ULSS.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Data
Novembre 2012
Pagina 11 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
LA DISFAGIA
La NE può rappresentare la tappa di un percorso che inizia con l’uso di diete modificate (es. addensate per disfagici), che passa attraverso l’uso di
integratori alimentari, e che termina, in situazioni ben definite, proprio con il posizionamento di un SNG o con una PEG.
Nel paziente cronico, specie se anziano, l’uso delle diete modificate, in senso iper-calorico, iper-proteico o adatte al paziente disfagico, dovrebbe basarsi
sempre su scale di valutazione oggettiva, di facile impiego e attuabile anche da personale non specializzato, specie se una valutazione foniatrica e/o
logopedica risultasse impossibile o sproporzionata per la condizione clinica del paziente. Un modo semplificato per comprendere se un paziente presenta
un rischio di disfagia è quello di sottoporlo periodicamente ad una valutazione strutturata. Un esempio per analizzare la disfagia ai liquidi è il Three-oz
Water Swallow test:
Attuazione del test
Offrire al paziente, seduto e con la testa in asse, 5 ml di acqua
liscia a temperatura ambiente con un cucchiaio per 3 volte; ad
ogni cucchiaio verificare l’avvenuta deglutizione, attendere
qualche secondo: se il paziente presenta tosse severa e voce
gorgogliante si sospende il test
se la persona non tossisce si offre acqua direttamente dal
bicchiere, si attende qualche secondo, si fa parlare il paziente
per valutare la qualità della voce: in caso di voce rauca e/o
gorgogliante e tosse…
se presenta solo voce rauca e/o gorgogliante…
Gravità
Grado 4 – Disfagia grave
Tipo di alimentazione consigliata
Nutrizione enterale
Grado 3 – Disfagia
moderata
Addensare i liquidi (gelatina, marmellata) rendere
omogenei i cibi
Grado 2 – Disfagia lieve;
se precedentemente il test è negativo si procede con 50ml di
acqua dal bicchiere. Se anche questo è negativo…
Grado 1 – Disfagia
assente
Addensare i liquidi (omogeneizzato, frutta frullata,
yogurt)
Dieta Libera
Il test non dovrebbe essere applicato (specie per i consigli nutrizionali) in maniera automatica.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Pagina 12 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Un test più recente per analizzare la disfagia in senso generale è quello riportato in tabella 1
parente/conoscente o da personale delle Case di Riposo o di Reparto.
Data
Novembre 2012
31.
Le domande possono essere anche risposte da un
Tabella 1
Domande
Punteggio
risposte
1. Hai difficoltà a masticare cibi solidi, come una mela, un biscotto o una cracker?
2. Ci sono residui di cibo in bocca, nelle guance, sotto la tua lingua o attaccati al palato dopo la deglutizione?
3. Quando mangi o bevi fuoriesce cibo o liquido dal tuo naso?
4. Quando mangi il cibo ti sfugge dalla bocca?
5. Hai la sensazione di avere troppa saliva in bocca, si sbavare o hai difficoltà a deglutire la saliva?
6. Hai bisogno di masticare a lungo gli alimentari, di tenerli a lungo in bocca, prima di deglutire?
7. Hai difficoltà a deglutire cibo solido (vale a dire, mele o cracker tendono a restare bloccate in gola)?
8. Hai difficoltà ad ingerire cibi frullati?
9. Mentre mangi, senti come se un pezzo di cibo restasse bloccato in gola?
10. Tossisci mentre deglutisci dei liquidi?
11. Tossisce mentre deglutisci alimenti solidi?
12. Dopo aver mangiato o bevuto cambi la vostra voce (come se avessi una raucedine o si riducesse l’intensità della voce)?
13. Durante i pasti, compare tosse o difficoltà alla respirazione, come se la saliva entrasse in trachea?
14. Hai problemi di respirazione durante i pasti?
15. Hai sofferto di infezioni respiratorie (polmonite, bronchite) durante l'anno appena trascorso? Barra la risposta: SI (=2,5 punti); No
(=0,5 punti)
Ad ognuna delle domande si deve rispondere in base alla seguente scala di gravità: 0 = non avviene mai; 1 = avviene raramente (una volta al mese o di
meno); 2 = avviene frequentemente (1-7 volte/settimana); 3 = avviene molto frequentemente (>7 volte/settimana); alla domanda 15, se la risposta è “si”,
al totale delle altre 14 domande si devono aggiungere 2,5 punti; se la risposta è “no”, si devono aggiungere 0,5 punti.
Se un paziente raggiunge un punteggio >12,5 significa che ha sia problemi nella fase orale che faringea della deglutizione ed è indicata una valutazione
specialistica. In tutti gli altri casi si potranno utilizzare addensanti o diete modificate ad hoc (che andrebbero previsto sia in famiglia che essere presenti
nel “dietetico” delle Case di Riposo/RSA).
Se un paziente non è in grado di rispondere alle domande di Tabella 1, un campanello d’allarme, che ci deve far insospettire di un rischio di disfagia, è
quello che si ottiene rispondendo alle seguenti domande (protocollo SINPE sulla disfagia, in fase di accreditamento):
1. Il paziente si stanca mentre mangia?
2. Il paziente ha diminuito la quantità di cibo per ogni pasto?
3. Il paziente si lamenta che la deglutizione delle pillole richiede uno sforzo particolare?
4. Il paziente presenta delle difficoltà a deglutire la saliva?
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
5.
6.
7.
8.
9.
10.
Data
Novembre 2012
Pagina 13 di 44
Capita che il paziente deve deglutire più di una volta prima che il cibo gli vada giù?
Il paziente tende a ridurre la quantità del pasto serale?
Quando il paziente deglutisce, il cibo gli si attacca/incolla alla gola?
Il paziente tossisce e/o starnutisce mentre mangia?
Al paziente è stata mai diagnosticata la polmonite?
Capita mai che la voce del paziente diventi rauca o secca mentre mangia?
Quante più risposte risulteranno positive, tanto maggiore è il rischio che vi sia un quadro di disfagia già in atto.
Questo modo di pensare, ovviamente non riguarda il paziente neoplastico in cui la NE ha un ruolo sostanziale nel modificare la prognosi o il
trattamento in atto. Tuttavia è un metodo utile anche in altre patologie (es. sclerosi laterale amiotrofica) in cui la capacità deglutitoria può risultare
compromessa.
VALUTAZIONE
VALUTAZIONE DEGLI INTROITI ALIMENTARI
Oltre a valutare la capacità deglutitoria, è necessario accertarsi che un paziente sia in grado di assumere, per os, una adeguata quantità di nutrienti e/o
liquidi.
Un metodo semplice è quello utilizzato durante le schede di monitoraggio del Nutritionday (vedi esempio della pagina seguente). Una volta calcolata la
quota calorica più adeguata per il paziente (es. formula di Harris-Benedict sul peso attuale, moltiplicata per 1.2-1.5, in relazione allo stato di malattia) e
ottenuta una dieta equilibrata corrispondente alla quantità calorico-proteica richiesta, si procede alla valutazione degli introiti reali, basandosi sulla
scheda semplificata qui di seguito riportata 32:
Se un paziente non è in grado di assumere per os almeno il 75% del fabbisogno calorico-proteico calcolato, sarà indispensabile utilizzare integratori
(iniziando sempre con prodotti standard equilibrati di tipo calorico-proteici). Nel caso la quota calorica assunta non superasse il 50% del teorico, è
necessario procedere con una NE.
Al contrario, una NE può essere sospesa se il paziente è di nuovo in grado di assumere per os almeno il 75% del fabbisogno teorico. Può essere ridotta se
assume almeno il 50% del totale.
L’eliminazione del SNG o della PEG deve essere fatta solo se il paziente è in grado di assumere le quantità calorico-proteiche suddette per almeno 7-10
giorni consecutivi.
Data
Novembre 2012
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Pagina 14 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Reparto:
COLAZ.
Alimenti
Paziente:
A
100%
B
75%
C
50%
D
25%
Peso:
E
0%
PRANZ
O
Alimenti
altezza:
A
100%
B
75%
BMI:
C
50%
Dieta assunta
D
25%
E
0%
Primo
piatto:
□
asciutto
□Latte
□The,
orzo
CENA
Alimenti
A
100%
Data
B
75%
C
50%
D
25%
Primo
piatto:
□ asciutto
□ Brodoso
□
Brodoso
□
Frullato
del
giorno
□
Frullato
del giorno
Fette
biscottate
n.4
Secondo
piatto
Secondo
piatto
Marmellata
Contorn
o
Contorno
Zucchero
Frutta
Frutta
Pane
Pane
Altro
Altro
----------
----------
Acqua
(0.5l)
Acqua
(0.5l)
Biscotti
Altro
----------
Acqua
(0.5l)
100%
75%
50%
0%
25%
Acqua
addensata
100%
Integrator
e
n.___/die
n.___/die
100%
75%
50%
25%
5%
0%
Acqua
addensat
a
75%
50%
25%
0%
100%
75%
50%
25%
Acqua
addensat
a
Barrare con una crocetta la casella corrispondente all’assunzione alimentare rilevata a fine pasto OSSERVAZIONI _______________________Firma Operatore _____________________
E
0%
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Data
Novembre 2012
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Pagina 15 di 44
INDICAZIONI ALLA NE/NED
In tabella 3 è specificato quando un paziente dovrebbe essere sottoposto ad NE. In sostanza una NE (così come una NED) deve prevenire o ridurre il
rischio di una malnutrizione (o di una iponutrizione) in grado di agire sinergicamente con la patologia di base, incrementando il rischio di complicanze
e/o di morte del paziente stesso.
Tabella 3: Criteri per la valutazione della Malnutrizione Proteico-Energetica (PEM) (Ministero modif.)
Sospetto PEM
PEM conclamato
o PEM lieve
Indice Massa Corporeo (kg/m2)
>20
<20
In presenza di almeno
o, in alternativa, circonferenza braccio (cm)
>23,5
<23,5
due indicatori, di cui uno
Calo ponderale (non intenzionale) >5%
In 3-6 mesi
In 1-2 mesi
biochimico, è indicato
Albuminemia (g/dl)
3,0-3,5
<3
immediato supporto
Conta linfocitaria
1.200-1.500
<1.200
nutrizionale
Assunzione dietetica (% del fabbisogno)
100-75
<75
Presenza di patologie associate o gravita delle stesse
No
Si
Nei pazienti a rischio, questa valutazione andrebbe effettuata circa ogni 2 settimane. Si riporta di seguito un metodo semplificato per la valutazione del
rischio di malnutrizione (Malnutrition Universal Screen Tool) (tabella 4).
In tabella 5 sono riportate le conseguenze fisiche e psico-sociali di una iponutrizione. Aspetti questi estremamente comuni nei pazienti cronici inviati a
domicilio. Il paziente domiciliato, sottoposto ad NED, ha le medesime indicazioni riportate in tabella 6. Tuttavia essa richiede la compresenza di
condizioni cliniche ed ambientali idonee, stabilità del quadro clinico del paziente, possibilità di gestione a domicilio la patologia di base, idoneità del
domicilio del paziente nell’assicurare una corretta gestione e la presenza, nei pazienti non autosufficienti, di un caregiver o di una assistenza
infermieristica domiciliare.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Tabella 4: Valutazione del rischio di malnutrizione (Malnutrition Universal Screen Tool)
Data
Novembre 2012
Pagina 16 di 44
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Data
Novembre 2012
Pagina 17 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Tabella 5: Indicazioni alla NE
CRITERIO
Situazione peso e BMI e altri fattori
GENERALE
un paziente malnutrito (BMI <20 kg/m2) e stressato
malnutrito (BMI<20 kg/m2)
la perdita di peso, anche nel normonutrito (BMI>20 kg/m2) è rapida e non potrà alimentarsi entro 5-7 gg
paziente normonutrito (BMI>20 kg/m2) e si prevede un digiuno prolungato (>10 gg.)
Situazione peso e BMI
la perdita di peso è già superiore al 10% e si
ritiene che il malato non mangerà per >5 giorni
la perdita di peso è già superiore al 10% e si
ritiene che il malato non mangerà per >7 giorni
si ritiene che il malato non mangerà per >10-12
giorni
SUL CATABOLISMO
Situazione
SULLO STATO CLINICO
Indicazioni ASSOLUTE
Ipercatabolidmo moderato: Azoturia tra 10-15 g/die
Ipercatabolismo lieve: Azoturia è <10 g/die
Normale: Azoturia è <5 g/die
Patologie correlate
Alterazione dello stato di coscienza
disfagia
anoressia
ostruzione vie digerenti superiori
disfunzione o malassorbimento intestinale
aumentata richiesta energetica
necessità specifiche
IMC <18 kg/m2
IMC <20 kg/m2
cronico
Azoturia
Ipercatabolismo molto grave: Azoturia >15g/die
Patologie neurologiche post traumatiche o neurodegenerative, pz in
ventilazione meccanica
Patologie cerebrovascolari, o neurodegenerative, sclerosi multipla,
sclerosi laterale amiotrofica, morbo di Parkinson, quadri distrofia
muscolare
Secondaria a patologie neoplastiche, sepsi, patologie epatiche, anoressia
nervosa, malnutrizione secondaria
Neoplasie capo-collo ed esofago
Sindrome dell’intestino corto, ileo post chirurgico
Fibrosi cistica, patologie renali, insufficienza respiratoria cronica,
patologia post-traumatica o settica, gravi ustioni, pazienti chirurgici
Malattie infiammatorie acute dell’intestino
Perdita >10% del peso corporeo negli ultimi 3-6 mesi
Perdita >5% del peso negli ultimi 3-6 mesi
Perdita >25% del peso rispetto al peso ideale
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 18 di 44
Tabella 6 – Effetti clinic e psichici secondary alla malnutrizione nel paziente cronico (modificato da 4).
EFFETTI AVVERSI
CONSEGUENZE
Ridotta risposta
Risk of infections
immunitaria
Impaired wound hearing Deiescenza ferita chirurgica; sviluppo di fistola post-chirurgica; deiscenza anastomotica; rischio di infezioni cutanee; di
infezione della ferita o di infezioni insede di frattura ossea;
Ridotta forza muscolare Inattività, impossibilità di lavorare, incapacità di curarsi autonomamente; alterata funzione muscolo-addominale (o
(compresa la
neuromusculare); ridotta capacità di tossire o espettorare; aumentato rischio di infezioni polmonari; aumentata difficoltà di
muscolatura
rendere autonomo il paziente dal respiratore;
respiratoria)
Inattività
Predisposizione alle piaghe lesioni cutanee specie nei pazienti allettati
Disturbi idro-elettrolitici Aritmie; dolore muscolare; aumentato rischio di refeeding syndrome e di sovraccarico iatrogenico di Na e acqua
Deficit vitaminico
Deficit vitaminici specifici (es. Sindrome di Wernike-Korsakoff); osteoporosi
Alterata
Ipotermia specie nell’anziano
termoregolazione
Alterazione dello stato
Apatia, depressione, auto abbandono e riduzione dell’autostima; alterazione della autopercezione corporea; riduzione di
psichico
interesse verso il cibo; modifica delle interazioni sociali;
CONTROINDICAZIONI ASSOLUTE ALLA NE/NED
La NE è controindicata in pazienti con:
- occlusione e/o subocclusione intestinale,
- vomito intrattabile,
- ileo paralitico e/o diarrea severa che renda difficoltosa la gestione metabolica del paziente,
- presenza di fistole enterocutanee prossimali (alte) e/o ad elevata portata,
- ischemia intestinale cronica.
INDICAZIONI CLINICHE ED EMATOCHIMICHE
EMATOCHIMICHE AL POSIZIONAMENTO DELLA PEG
Sebbene l’indicazione al posizionamento della PEG, in sostituzione del sondino naso gastrico (SNG), sia opportuna quando la NE si protrae per oltre
due mesi, o quando si prevede sarà a tempo indeterminato (vedi paragrafo specifico), nel paziente con >65 anni essa “non” andrebbe posizionata quando
sussistono le seguenti condizioni ematochimiche 33:
- basso livello di albuminemia (<2.5 g/dl);
- elevata Proteina C-Reattiva (PCR: >10 mg/L) indicativa di un processi flogistico in atto;
- indice di massa corporea (BMI) <18.5 kg/m2.
Nei pazienti con ipoalbuminemia associata ad elevato PCR vi è, infatti, un aumento della mortalità, entro i 30 giorni dal posizionamento della PEG,
pari al 20%; mentre è del 3% nella popolazione con parametri ematochimici normali 34. Si raccomanda, quindi, di valutare le condizioni cliniche ed
ematochimiche dei pazienti candidati alla PEG “prima” di prendere una decisione in merito.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 19 di 44
ASPETTI GESTIONALI
DISPOSITIVI PER LA GESTIONE DELLA NE
La gestione della NE prevede il corretto utilizzo di:
sonde nutrizionali (dimensioni-materiali)
dispositivi (deflussori compatibili con la Norma UNI EN 1615: 2001; nutripompe, siringhe)
miscele nutrizionali (pack, flaconi)
SONDE NUTRIZIONALI
Per sonda nutrizionale si intende quel dispositivo necessario per infondere nutrienti, acqua e farmaci direttamente nello stomaco o nell’intestino del
paziente.
La scelta della sonda utilizzata dipende da tre variabili fondamentali (Racc.B SINPE) e (Racc.B ASPEN):
- il periodo della somministrazione: durata presunta del trattamento a breve termine (4-6 settimane) o a lungo termine (>di 6 settimane) 35. Il
SNG rappresenta il dispositivo più comunemente usato per attuare NE. Esso è indicato per le NE di breve durata anche se l’arco temporale di
4-6 settimane, generalmente consigliato per il suo utilizzo, ha solo valore indicativo. Infatti il passaggio alla gastrostomia endoscopica (PEG) o
ad altri dispositivi infusionali richiede una valutazione clinica globale del malato, e devono sussistere anche altri criteri di convenienza e di
opportunità clinica;
- la tipologia del paziente: la possibilità di somministrare i nutrienti a livello prepilorico come il SNG, PEG, Bottone Gastrico o post-pilorico
come il Sondino Naso Duodenale (SNDuodenale), Sondino Naso Digiunale (SNDigiunale), Digiunostomia percutanea endoscopica (PEJ),
Digiunostomia Chirurgica;
- il rischio di ab ingestis: il fattore di rischio maggiore è l’alterato stato di coscienza. Altre situazioni che richiedono particolare attenzione si
configurano nei pazienti con alterazione della deglutizione (disfagia), pregressa aspirazione nelle vie aeree, grave reflusso gastrico, ostruzione
pilorica, paresi gastrica, ulcera gastrica. E’ bene sottolineare però che nessun metodo consente di azzerare il rischio di polmonite ab ingestis 36.
Le sonde infusionali (SNG, PEG, PEJ, Digiunostomie) possono essere costituite da diversi materiali:
silicone: materiale sintetico puro
poliuretano: materiale sintetico, semirigido con elevata stabilità chimica.
I materiali utilizzati per queste sonde permettono di conferire loro alcune caratteristiche fondamentali come piccoli calibri, elevata stabilità chimica,
morbidezza, inerzia biologica 37.
La lunghezza delle sonde può variare: quelle naso-digiunali hanno delle lunghezze medie di 140-150 cm, quelle nasogastriche di 110-130 cm (da 60 cm
nei pediatrici); alcune hanno un peso in punta (tungsteno, acciaio) per facilitare il trascinamento della sonda oltre il piloro. Il calibro varia da 6F (nei
pediatrici) a 20F sebbene le sonde nutrizionali dovrebbero avere un calibro contenuto (es 8-12F) per ridurre il rischio di complicanze meccaniche
(decubiti, ulcerazioni etc), e per consentire una eventuale riabilitazione logopedia della deglutizione. Diametri più piccoli favorirebbero continue
ostruzioni della sonda e pertanto non vengono presi in esame. I fori di uscita possono essere a pieno canale e/o laterali. Le sonde possono essere dotate
di filo guida per favorirne l’inserimento, possiedono i cm di riferimento e sono radiopache per verificare il corretto posizionamento tramite esame
radiologico. 37
La legge vieta l’uso di sonde per nutrizione in PVC in quanto possono cedere sostanze tossiche a contatto con i lipidi per un periodo di tempo superiore a
24 ore.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 20 di 44
DISPOSITIVI DI INFUSIONE (POMPE INFUSIONALI O NUTRIPOMPE, DEFLUSSORI, SIRINGHE)
La nutripompa è un dispositivo che permette di somministrare le miscele nutrizionali garantendo una costante velocità di infusione adeguata alle
necessità fisiologiche del paziente. Sono di facile programmazione e dotate di vari sensori sonori e visivi che permettono di identificare rapidamente
problemi relativi alla somministrazione (occlusioni, presenza di aria, etc). Per la loro manutenzione attenersi alle raccomandazioni del produttore o
dell’Ingegneria Clinica dell’Azienda Sanitaria.
I set per infusione di miscele nutrizionali sono costituiti da un deflussore dotato di una camera di gocciolamento. Questi deflussori sono specifici per le
nutripompe. Il deflussore deve essere utilizzato esclusivamente associato alla nutripompa e sostituito ogni 24 ore al fine di evitarne la contaminazione,
come previsto dalla normativa vigente sul materiale monouso (D.L. 24/02/1997, n. 46: Attuazione della direttiva CEE 93/42). Il set va collegato, ad una
estremità, al contenitore della miscela nutrizionale e all’estremità opposta, alla sonda per alimentazione mediante un connettore. La normativa vigente
(UNI EN 1615:2001), richiede l’incompatibilità tra connettore per infusione enterale con qualsiasi tipo di catetere per infusione venosa.
La siringa cono-catetere deve essere di capacità non inferiore ai 30 ml, per evitare danneggiamenti dei dispositivi; si deve raccordare all’estremità
prossimale della sonda e viene utilizzata per la somministrazione dell’acqua, dei farmaci e per la sua pulizia.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 21 di 44
GESTIONE DELLE SONDE / STOMIE
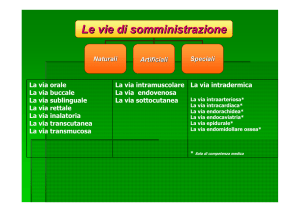
Sondino Naso Gastrico (SNG)
Il SNG rappresenta il dispositivo indicato per la NE di breve durata anche se l’arco temporale di 4-6 settimane, generalmente consigliato per il suo
utilizzo, ha solo valore indicativo. Infatti, il passaggio alla PEG o ad altri dispositivi infusionali, richiede una valutazione clinica globale del malato e,
laddove sussistano anche altri criteri di convenienza e di opportunità clinica.
Il SNG consente di effettuare una nutrizione prepilorica e può essere posizionato sia in ambiente ospedaliero, o presso il domicilio, o anche nelle Case di
Riposo. Il SNG deve essere posizionato da personale “addestrato” alla manovra (medici, infermieri) dopo essersi accertati, attraverso anamnesi recente
e remota, che non vi siano patologie dell’esofago/stomaco incompatibili con la manovra (es. diverticolo di Zenkel, diverticolosi esofagea, neoplasie
accertate, pregresso posizionamento di protesi esofagea, varici esofagee F2-F3, pregressa ingestione da caustici, pregressa radio-terapia). In tal caso il
SNG deve essere posizionato sotto controllo guidato. Le manovre di posizionamento e di gestione sono da sempre parte integrante della formazione
infermieristica di base.
Tabella 3: posizionamento del SNG
PREPARAZIONE DEL PAZIENTE
1
Accertarsi della rilevazione del consenso informato e informare il paziente
2
Assicurarsi che il paziente sia digiuno
3
Valutazione generale delle condizioni cliniche, e valutazione della terapia in atto con particolare attenzione alla terapia anticoagulante
4
Igiene cavo orale e rimozione eventuali protesi
5
Paziente seduto o semiseduto compatibilmente con la sua patologia, con la testa lievemente flessa
6
Verifica pervietà cavità nasali
7
Rilevamento parametri vitali
PREPARAZIONE DEL MATERIALE
8
Verificare l’integrità della confezione e la data di scadenza del sondino
9
Guanti monouso
10
Telo monouso
11
Siringa o siringa cono catetere
12
Cerotto
13
Bicchiere con acqua e cannuccia
14
Fonendoscopio
15
Contenitore per i rifiuti
ESECUZIONE DELLA MANOVRA
16
Lavaggio sociale delle mani e indossare i guanti
17
Rilevare la lunghezza NEX (naso-orecchio-xifoide): stima approssimativa della distanza tra la narice e la cavità gastrica
18
Lubrificare la sonda (esistono delle sonde autolubrificanti che si attivano con l’acqua)
19
Introdurre il sondino attraverso la narice più pervia seguendo il pavimento della cavità nasale
Se il paziente è cosciente e non disfagico, fargli bere acqua dal bicchiere tramite la cannuccia o mediante l’uso di una siringa cono-catetere da
20
60 ml.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
21
22
23
24
Data
Novembre 2012
Pagina 22 di 44
Mentre il paziente deglutisce far progredire il SNG senza forzare
Ispezionare il cavo orale per controllare l’eventuale arrotolamento del sondino
Marcare il SNG con pennarello indelebile per valutare nel tempo l’eventuale malposizionamento
Posizionare il cerotto di fissaggio del SNG all’ala nasale previa detersione della cute con acqua e sapone. Non usare alcool, benzina, etere o
sostanze analoghe, provocano irritazione della cute ed alterano la composizione delle sonde.
Valutazione del posizionamento del SNG:
Presso il domicilio del paziente, dove non è possibile alcuna indagine strumentale, la pratica più diffusa è quella di insufflare aria nel sondino (con
siringa cono-catetere) ed auscultare con il fonendoscopio il suono prodotto in ipocondrio sinistro con il paziente in posizione supina. Si segnala però
come questa metodica non consenta di accertare in maniera sicura il suo corretto posizionamento. In caso di dubbio il SNG “deve” essere sempre
rimosso. L’eventuale riposizionamento deve essere fatto da personale esperto.
Gestione del SNG
E’ opportuno cambiare giornalmente il cerotto di fissaggio del SNG all’ala nasale previa detersione della cute. E’ sempre necessario verificarne il
corretto posizionamento (verifica della tacca e/o della lunghezza della parte di sonda che sporge dal naso) assicurando una accurata igiene delle narici e
del cavo orale.
Alla fine della somministrazione dei nutrienti, il SNG deve essere lavato con estrema cura per evitarne l’ostruzione. Il lavaggio del SNG deve essere
ripetuto dopo la somministrazione di qualsiasi sostanza (miscele, farmaci). Una volta introdotto nello stomaco, il SNG può essere mantenuto in sede per
il tempo indicativo di 30 giorni. Qualora la NE si protrarrà a tempo indeterminato è utile valutare l’opportunità di posizionare una PEG. La NE, in
assenza di complicanze, può essere iniziata gradatamente subito dopo il posizionamento del SNG. E’ bene ricordare che un SNG sfilato, anche
parzialmente, deve essere sempre sostituito.
Sondino Naso Duodenale/Digiunale
Queste sonde enterali permettono di effettuare una nutrizione post-pilorica. Il posizionamento di un SN duodenale e/o digiunale è sempre di
competenza specialistica e deve essere attuato mediante endoscopia o con sonde speciali che successivamente andranno controllate radiologicamente.
Pertanto un paziente che necessiti assolutamente di questo tipo di sonda (es. grave reflusso gastro-esofageo con vomito, dilatazione gastrica,
gastroparesi, etc.) deve essere inviato presso idonea struttura per l’attuazione della manovra.
Le regole di infusione per il SNG sono applicabili anche alla Sonda Naso Duodenale e alla Sonda Naso Digiunale. Generalmente il calibro di queste
ultime sonde è più piccolo rispetto al SNG e quindi particolare attenzione deve essere posta ai lavaggi che devono essere frequenti (ogni 2-4 ore).
Una volta posizionate, le sonde devono essere “fissate” con cura sull’ala nasale e sulla guancia con cerotti ipoallergenizzanti, e “marcate” (con pennarello
indelebile) per valutare nel tempo il loro eventuale malposizionamento (es. sfilamento).
Gestione del Sondino Naso Duodenale/Digiunale
Si consiglia di cambiare giornalmente il cerotto di fissaggio del SND all’ala nasale previa detersione della cute, assicurandosi del corretto
posizionamento (verifica della tacca e/o della lunghezza della parte di sonda che sporge dal naso) e mantenere un accurata igiene delle narici e del cavo
orale.
Alla fine della somministrazione dei nutrienti, il SND deve essere lavato con estrema cura per evitarne l’ostruzione. Il lavaggio del SND deve essere
ripetuto dopo la somministrazione delle miscele.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 23 di 44
Gastrostomia Endoscopica Percutanea (PEG)
La PEG è indicata quando la NE si protrae per oltre due mesi o quando si prevede sarà a tempo indeterminato 37. In molti casi si è rivelata un
dispositivo determinante nel migliorare la qualità di vita perché non interferisce né con l’alimentazione per os, se prevista, né con eventuali programmi
di riabilitazione logopedica. La PEG inoltre impedisce i fenomeni irritativi (es. dolore o ipersalivazione) potenzialmente determinati dal passaggio nasofaringeo del SNG. La PEG quindi è un dispositivo adatto alle situazioni croniche. Nelle fasi acute (es. ictus con conseguente disfagia) è sempre
opportuno posizionare un SNG per almeno 2-3 settimane in modo da poter comprendere l’evoluzione clinica del malato.
Pertanto, nelle situazioni di cronicità (o se si prevede che un paziente non potrà assumere cibo per qualche mese, come nel caso di gravi neoplasie del
capo-collo nelle quali il posizionamento del SNG potrebbe risultare rischioso o difficile per la natura e la posizione stessa della patologia), la PEG è da
preferire e da consigliare ad altre metodiche perché:
presenta un ridotto numero di complicanze;
presenta una ridotta incidenza economica;
favorisce il reinserimento precoce del malato in famiglia;
è di facile gestione.
Nei pazienti deambulanti la PEG, non visibile all’esterno, può consentire il mantenimento di una accettabile vita sociale. Altri fattori come la scarsa
tollerabilità al SNG, l’elevato rischio di aspirazione nelle vie aeree, possono far propendere per questa indicazione.
Alcune controindicazioni non assolute al posizionamento della PEG sono: la sepsi, gli stati febbrili, la dialisi peritoneale, le coagulopatie, precedenti
interventi demolitivi dello stomaco ed estese cicatrici addominali 38. Sono controindicazione al posizionamento della PEG tutte le patologie che
impediscono la transilluminazione della parete addominale (es. eccessiva presenza di pannicolo adiposo) o la presenza di posizioni anomale da parte del
paziente (es. una posizione fetale che ne impedirebbe il controllo o l’uso routinario).
Oltre a quanto già riportato nelle INDICAZIONE CLINICHE ED EMATOCHIMICHE AL POSIZIONAMENTO DELLA PEG,
PEG l’inserimento della PEG
richiede:
digiuno da almeno 6-12 ore;
analisi della capacità coagulativa (emocromo; INR < 1,30; questi esami devono essere recentissimi e consegnati al momento del posizionamento);
somministrazione di antibiotico ad ampio spettro (consigliata endovena, 1 ora prima dell’intervento) 39.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 24 di 44
Tabella 4: Norme generali per la cura delle stomie nutrizionali e della relativa sonda
GESTIONE DELLA PEG
STOMIA: Nei primi 10 giorni la stomia va trattata come una normale ferita chirurgica.
Osservare come si presenta la cute peristomale: arrossamenti o macerazione della cute, odore e/o presenza di pus, ipergranulazione della
1
mucosa sul bordo dello stoma.
2
Controllare le tacche di gradazione esterne della sonda per il corretto posizionamento.
Effettuare accurata detersione: uso di detergenti (lozioni indicate per l’igiene della cute peristomale), uso di pomate o creme che facciano
3
da barriera protettiva nel caso di arrossamenti.
4
Non utilizzare i disinfettanti (iodati) per un uso prolungato dato che possono alterare la flora cutanea
5
Eseguire una medicazione a piatto che lasci traspirare la cute
6
Valutare eventuali perdite stomali (assenza, presenza, entità, tipologia)
7
Posizionare una garza sotto la flangia della PEG, sostituendola al bisogno;
STOMIA: Dopo i primi 10 giorni, quando la stomia si è consolidata
In assenza di problematiche della cute peristomale (la cute attorno allo stoma deve essere rosea, asciutta e pulita) è sufficiente detergere
con sapone neutro e lasciare scoperto; posizionare solo una garza sopra la flangia della PEG
2
Spostando la flangia, far scivolare in cavità gastrica la sonda per circa 2-3 cm; quindi riportare la sonda alla sede originale
3
Controllare, pervietà e mobilizzazione della sonda (quest’ultima almeno una volta alla settimana con la rotazione a 360°)
In assenza di evidenti complicanze si raccomanda agli operatori e conseguentemente ai familiari di non utilizzare in modo costante
4
detergenti e/o disinfettanti
5
Controllare le tacche di gradazione esterne della sonda per il corretto posizionamento in sede
6
Mantenere pulita la sonda anche esternamente, lavandola con sola acqua
PEG: Gestione del dispositivo
1
Evitare brusche trazioni e movimenti scorretti durante l’utilizzo
2
Monitorare variazioni nel tempo della forma e/o della grandezza dello stoma
3
Controllare la pervietà della sonda prima dell'inizio della NE con un lavaggio accurato
4
Ogni 7 giorni mobilizzare la sonda con lievi movimenti di rotazione
5
In caso di ostruzione, provare a forzare e/o aspirare lentamente con una siringa di acqua tiepida da 50 cc
6
Pulire la cute circostante con acqua e sapone tutti i giorni
La rimozione accidentale della gastrostomia non è una complicanza grave tuttavia è fondamentale mantenere pervia la fistola inserendo
7
un catetere; in caso di impossibilità, inviare il paziente al pronto soccorso nel più breve tempo possibile, comunque non oltre le 2 ore
8
Lavare bene dopo la somministrazione dei nutrienti o dei farmaci al fine di evitarne l’ostruzione.
1
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 25 di 44
Sostituzione della PEG
La sostituzione non deve avvenire prima delle tre settimane dal suo posizionamento perché si deve attendere il consolidamento della fistola gastrocutanea.
La PEG necessita di sostituzione nei casi di: usura della stessa, ostruzione, rimozione accidentale, rottura del palloncino. La prima sostituzione avviene
sempre in ospedale dove viene posizionata una seconda PEG che potrà essere successivamente sostituita, anche a domicilio del paziente, con la
procedura riportata nella seguente tabella n° 5 da medici e/o infermieri opportunamente addestrati.
Tabella 5: Sostituzione della PEG
Fase 1:
1
Mettere il paziente in posizione supina
2
ritirare il dischetto esterno
3
spingere leggermente in basso la sonda al fine di ottenere la sua dislocazione
4
con una siringa aspirare la soluzione contenuta nella valvola fino a completo svuotamento del palloncino
5
ritirare lentamente la sonda assicurandosi che non vi siano eccessive resistenze (in caso avvisare il medico MMG)
Fase 2:
1
successivamente detergere e disinfettare lo stoma e la cute peristomale
2
preparare la sonda di sostituzione controllando la funzionalità della valvola (verificare tenuta del palloncino)
3
ungere la sonda con gel lubrificante per favorirne l’inserimento
4
introdurre la sonda lungo il tramite senza forzare
gonfiare il palloncino (secondo indicazioni riportate sulle valvola della sonda) e ritirare la sonda (con la siringa da 20 ml di acqua
5
bidistillata)
6
accertarsi che il palloncino ancori la parete gastrica
7
posizionare il dischetto esterno a livello della cute individuando la misura riportata sulla sonda
Per le sonde PEG a palloncino va controllato settimanalmente che il contenuto di acqua bidistillata non sia diminuito (aspirare con siringa
8
ed eventualmente addizionare l’acqua mancante) al fine di evitare la fuoriuscita della sonda
Nel caso di PEJ il trattamento è identico a quello previsto per la PEG. In caso di rimozione accidentale, inviare il paziente in ospedale.
Infusione dopo posizionamento PEG
È necessario monitorare eventuali complicanze nel post impianto:
la canalizzazione del paziente, la peristalsi presente e la sonda correttamente posizionata
sanguinamento (rischio emorragico)
persistenza di dolore locale
In assenza di complicanze, dopo 4-5 ore si può iniziare con la somministrazione di piccoli quantitativi di acqua e mantenere l’osservazione del paziente.
In base alla nostra esperienza, si è deciso nell’iniziare la somministrazione di acqua 6-12 ore dopo posizionamento, salvo diversa prescrizione medica,
mentre la NE dovrebbe essere iniziata dopo almeno 12-24 ore, con una velocità di somministrazione pari a 30-40 ml/h almeno nella prima giornata (2030 ml/h in situazioni particolari) 39. Nei primi giorni la medicazione dovrà essere sostituita ogni 24 ore.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 26 di 44
Bottone gastrico
Il bottone è un dispositivo utilizzato prevalentemente nel paziente pediatrico. Rappresenta una valida alternativa alla PEG e permette una migliore
gestione in questa tipologia di pazienti: più libertà di movimento e ridotta possibilità di dislocazione accidentale.
Viene solitamente posizionato in sala operatoria o in ambulatorio dopo circa 3 mesi dal confezionamento della gastrostomia.
Si tratta sostanzialmente di un dispositivo di piccole dimensioni (low profile da 1,5-5 cm circa), di facile e pratico utilizzo e di scarso rilievo estetico e
psicologico, che termina con un palloncino gonfiabile dall’esterno 40.
La base esterna del bottone e il palloncino gonfiato all’interno dello stomaco permettono al dispositivo di restare nella corretta posizione e all’aria di
circolare tra cute e tubicino. Non necessita di medicazione ed è di facile sostituzione.
La gestione di questo dispositivo per quanto riguarda l’integrità della cute e delle complicanze è sovrapponibile alla gestione della PEG e pertanto si
rinvia a tale paragrafo.
Gastrostomia Chirurgica
Un tempo la più utilizzata ma oggi gradualmente soppiantata dalle tecniche percutanee. Può essere realizzata sia in anestesia locale che generale e si
effettuata quando la PEG non è eseguibile.
Digiunostomia chirurgica
La digiunostomia è indicata quando la gastrostomia non è consigliabile o quando lo stomaco non sia accessibile. La sonda digiunostomica viene
posizionata generalmente nella prima o seconda ansa dell’intestino oltre il legamento del Treitz con diverse metodiche.
Occorre tenere presente che l’infusione non avverrà più nello stomaco (mancheranno quindi le funzioni digestive di quest’ultimo) ma in un’ansa
intestinale, per cui non verranno tollerate elevate velocità di infusione né la somministrazione di nutrienti non sterili.
Gestione della digiunostomia chirurgica
Per le modalità di gestione e cura della digiunostomia vale quanto riportato per la PEG e le altre stomie. Tuttavia, la gestione della digiunostomia
chirurgica deve essere più attenta dato che essa è generalmente fissata esternamente alla cute con dei punti di sutura che possono essere facilmente
soggetti a macerazione e/o infezioni. Ciò potrebbe determinare come complicanza la dislocazione della sonda.
Pertanto le medicazioni devono essere sempre sterili, eseguite quotidianamente o ogni volta se ne rilevi la necessità con attenzione ai punti di
ancoraggio della sonda che, in caso di macerazione, devono essere sostituiti.
La sonda digiunostomica è molto sottile, quindi, dato l’elevato rischio di occlusione, necessita di frequenti lavaggi.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 27 di 44
RISTAGNO GASTRICO
Non esistono studi controllati che abbiano validato l’efficacia del controllo del ristagno gastrico nella prevenzione delle complicanze inalatorie della NE,
nè esiste una indicazione precisa alla quantità di ristagno gastrico da considerare indicativo della necessità di sospendere l’infusione o di rallentarne la
velocità41. Tuttavia è possibile desumere alcune importanti raccomandazioni sia sulla corretta posizione del paziente in corso di NE, sia sulla entità del
ristagno nella prevenzione della frequenza e gravità dell’aspirazione che riportiamo di seguito.
Valutazione del ristagno
gastrico
- Valutare il ristagno ogni 4-6 ore durante i primi giorni e successivamente quando necessario
(Racc.SINPE)
- Se > 200 ml ridurre la velocità
- Se persiste sospendere somministrazione per oltre 3 ore consecutive e controllare ogni ora
- Nei pazienti critici valutare sempre il ristagno prima di iniziare NE e ogni 4-6 ore
POSIZIONE DEL PAZIENTE DURANTE LA SOMMINISTRAZIONE
Posizione del paziente
- Far assumere al paziente la posizione semiseduta (30-40°)
- Mantenere la posizione almeno per 1 ora dal termine della somministrazione al fine di prevenire rigurgiti
gastro-esofagei
PROCEDURA RIASSUNTIVA PER LA GESTIONE DELLA NE DEL PAZIENTE CON NUTRIPOMPA
1) Verifica paziente utente (nome,
patologia, posto letto, ecc)
2) Verifica della prescrizione medica
Dati anagrafici del paziente (nome e cognome e data di nascita) e verifica sul braccialetto
identificativo
Seguire la regola delle 5 G (giusto paziente, giusto farmaco, giusto orario, giusto dosaggio,
giusta via di somministrazione)
3) Verifica dell’accesso
Identificazione della via di accesso enterale (SNG PEG etc…), prova di pervietà ed eventuale
presenza di ristagno, corretto posizionamento, etc.
Posizione semiseduta (40 – 45° ) per evitare rischio di aspirazione
Integrità della sacca, scadenza, tipo di miscela
4) Verifica della postura del paziente
5) Verifica della miscela nutrizionale
6) Allestimento della via infusiva
7) Collegamento al SNG-PEG
Deflussore specifico per nutripompa in dotazione color viola identificato dall’apposito simbolo
sull’etichetta e dall’avvertenza ENTERAL ONLY.
Controllo della funzionalità della nutri pompa
Impostazione dati
Controllo dello stato clinico del paziente/utente durante la somministrazione (comparsa tosse,
variazione frequenza cardiaca)
Data
Novembre 2012
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Pagina 28 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
FABBISOGNI NUTRIZIONALI NEI PAZIENTI IN NE/NED
I fabbisogni di nutrienti si suddividono in fabbisogni di macronutrienti (proteine, lipidi, carboidrati), di micronutrienti (vitamine, sali minerali e
oligoelementi) e di acqua.
Sostanzialmente questi variano dallo stato nutrizionale e metabolico del paziente e possono essere influenzati dalla patologia di base.
Per i fabbisogni nutrizionali riferiti alla popolazione adulta si fa riferimento ai LARN.
FABBISOGNO CALORICO
(Kcal/Kg/die)
FABBISOGNO IDRICO
(ml/kg/die)
FABBISOGNO PROTEICO
(g/Kg/die)
Fabbisogno medio anziani: 25-30
30-35 ml/kg/die
(nell’anziano il fabbisogno può ridursi a 25-30 ml/kg/die)
1,2-1,5
Paziente con elevato rischio: 30-35
1,5- 2,0
Fabbisogno calorico
Oltre a quanto riportato grossolanamente nella tabella precedente, il fabbisogno calorico può essere calcolato con l’Equazione di Harris-Benedict:
Uomini: 66 + (13,7 x P) + (5 x A) - (6,8 x E)
Donne: 65,5 + (9,5 x P) + (1,8 x A) - (4,7 x E)
dove: P = Peso; E = Età; A = Altezza.
Per valutare il reale fabbisogno calorico reale di un paziente, è necessario moltiplicare il valore ottenuto con la formula di Harrsi-Benedict (HB) per il
fattore correttivo corrispondente allo stato metabolico presunto:
Malnutrito: HB x 1.0; Chirurgia elettiva: HB x 1.2; Chirurgia complicata: HB x 1.2-1.3; Trauma o sepsi: HB x 1.4-1.7
Fabbisogno idrico
Il fabbisogno idrico basale (30-35 ml/kg/die) è influenzato dal grado di attività fisica e varia con l’assunzione degli alimenti e con gli stati patologici (42).
Negli anziani è di circa 25-30 ml/kg/die; negli atleti è mediamente di 40 ml/kg/die. Esso deve tenere conto delle possibili perdite dovute alla perspiratio,
alle perdite attraverso eventuali drenaggi, alle fistole, alla sudorazione e/o ipertermia, all’utilizzo di diuretici, ed è quindi un valore medio che va
misurato e/o stimato con cura.
Fabbisogno di microelementi
In corso di NE i fabbisogni di microelementi corrispondono a quelli indicati per una normale alimentazione (LARN: Livelli di Assunzione giornalieri di
energia e Nutrienti Raccomandati per la popolazione italiana, RDA: Recommended Dietary Allowances, RDI: Dietary reference Intakes).
In un paziente in NE con prodotti artificiali, possono essere somministrati miscele nutrizionali, acqua e farmaci. E’ bene rammentare che le miscele in
commercio sono generalmente iposodiche e pertanto, nelle nutrizioni a lungo termine, può essere opportuna un’integrazione di sale (es. un lavaggio
settimanale della sonda con acqua tiepida lievemente salata- 3-4 gr di sale da cucina).
Fabbisogno di fibra alimentare
Il concetto di “fibra funzionale” comprende singoli carboidrati non digeribili che hanno effetti fisiologici. Vari studi hanno suggerito l’utilizzo sistematico
delle fibre in corso di NE per migliorare la tollerabilità a breve termine (es. per il trattamento della diarrea, per il mantenimento funzione
gastrointestinale, etc), per la prevenzione della stipsi nel lungo termine e il miglioramento della risposta glicemica 43.
Data
Novembre 2012
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Pagina 29 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Per i pazienti in NE si fa presente che nella pratica clinica ci si trova spesso nella necessità di formulare alcune diete con particolari caratteristiche
generali:
fornire grandi quantitativi calorici (diete con 1,5-2,0 Kcal/ml);
ridurre il più possibile l’indice glicemico (diete con ridotto contenuto di zuccheri e con aggiunta di fibre alimentari);
restringere la quota proteica e la quota idrica (diete ipoproteiche con elevata densità calorica in modo da ridurre il volume di infusione);
fornire calorie con una formulazione di facile assorbimento (diete monomeriche)
eliminare fibre alimentari, lattosio e glutine (diete standard)
aggiungere micronutrienti specifici per patologia (diete con antiossidanti e componenti antinfiammatori);
fornire miscele per casi particolari di intolleranza
Per ciò che riguarda le principali indicazioni delle miscele in base alla patologia riportiamo una sintesi in tabella n° 6.
Tabella 6. Miscele specifiche per patologia
Patologia
Caratteristiche miscele
Patologie epatiche
Apporto proteico con alto contenuto in aminoacidi ramificati
(cirrosi, insufficienza
rispetto agli aromatici ed alla metionina. Lipidi rappresentati da
epatica…)
trigliceridi e media catena e acidi grassi polinsaturi e fosfolipidi
Patologie renali (IRC
Apporto proteico costituito prevalentemente da aminoacidi
acuta e cronica)
essenziali e si differenzia nelle formulazioni della IRC in
trattamento emodialitico (apporto proteico normale o alto o
ridotto)
Patologie
Diete enterali oligomeriche altamente digeribili e facilmente
gastrointestinali
assorbibili, addizionate con aminoacidi funzionali come la
(intestino corto,
glutamina al fine di migliorare il metabolismo ed il trofismo
insufficienza
intestinale. Diete ipolipidiche.
pancreatica, malattie
infiammatorie croniche
intestinali..)
Stress metabolico
Arricchite con immunonutrienti tipo arginina, omega-3,
nucleotidi e aminoacidi ramificati.
Diabete e
Arricchite di fibra al fine di migliorare la risposta glucidica e
dismetabolismi glicidici arricchite in acidi grassi monoinsaturi. Ridotto contenuto in
zuccheri semplici
Kcal/ml
1.3
Osmol.
350-380
1-2
330-380
1.0-1.5
350-380
1.0-1.5
300-350
1.0
300-350
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 30 di 44
MISCELE NUTRIZIONALI SPECIFICHE
Gli studi che riguardano l’utilizzo di specifiche miscele nutrizionali mirano a comprendere le possibili correlazioni fra utilizzo di macro/micro nutrienti
ed effetto dietoterapico. In Letteratura vi sono pareri contrastanti sull’utilizzo di formulazioni per diabetici a ridotto contenuto di carboidrati e
addizionati di fibra alimentare anche se alcuni studi ne evidenziano l’effetto positivo sul profilo glicemico 43, 44. L’utilizzo di fibre selezionate nelle
miscele viene sfruttato per l’effetto riequilibrante sulla motilità intestinale anche in presenza di diarrea. Tale evidenza è confermata da pochi studi.
Molti studi si sono occupati di valutare gli effetti di alcuni nutrienti con azione antinfiammatoria e antiossidante nelle formulazioni enterali per
pazienti neoplastici o pazienti critici il cui fine consiste nell’ inibire la produzione di citochine proinfiammatorie che concorrono a determinare lo stato
di cachessia neoplastica o al fine di ridurre le complicanze dovute a infezioni nel caso di immunodepressione (aggiunta di arginina, nucleotidi,
glutamina) 45, 46.
L’indicazione per l’impiego di tali miscele è ad esclusivo discrezione del Servizio di Dietetica e Nutrizione Clinica.
SOMMINISTRAZIONE DEI NUTRIENTI
A) Modalità di infusione dei nutrienti
Effettuare la somministrazione dei nutrienti in modo corretto significa definire un setting di conduzione della NE che include: modalità di
somministrazione (nutripompa o per gravità), metodi di somministrazione (continua, ciclica, intermittente) ed infine i tempi e velocità di infusione
(induzione-avvio, tollerabilità, mantenimento).
B) Modalità e metodi di infusione
I metodi di infusione variano in funzione del volume da infondere e dalle necessità caloriche e metaboliche del paziente e, salvo alcuni comportamenti
cautelativi standardizzati, devono essere modificate in base alle esigenze fisiologiche del paziente.
In genere si distinguono diverse modalità e metodi di somministrazione:
MODALITA’
METODO
Nutripompa, A caduta, A bolo
Continuo, Ciclico, Intermittente
Il metodo di somministrazione deve essere il più idoneo possibile allo stato fisiologico del paziente in modo da garantire il miglior effetto terapeutico con
il minor rischio di complicanze (Racc.BDRAFT).
L’uso della Nutripompa è sempre da preferire rispetto agli altri metodi in quanto garantisce e mantiene la corretta velocità di somministrazione
prescritta di nutrienti. Inoltre riduce spiacevoli complicanze (es. diarrea, occlusione etc) di difficile gestione soprattutto per il paziente e/o i familiari.
Infatti la somministrazione a caduta non è in grado di mantenere nel tempo la velocità e d’altro canto quella a bolo si realizza con eccessivi volumi
somministrati in brevi periodi con numerosi svantaggi e pertanto va riservata esclusivamente a particolari esigenze.
C) Modalità di avvio della NE
Quando un paziente inizia una NE per la prima volta (o ha avuto come complicanza la diarrea), è opportuno attuare una somministrazione continua di
30-40 ml/h con un prodotto standard (miscele con 1Kcal/ml). La bassa velocità permette di valutare la tollerabilità del paziente ad uno specifico
nutriente. L’infusione ottimale (60-80ml/h) sarà raggiunta in circa 2-3 giorni. Generalmente non è necessario superare la velocità di 80-100 ml/h
nell’adulto (con un prodotto standard, 80 ml/h assicurano circa 2000 kcal/die), ma in pazienti particolarmente coscienti, con normali capacità di
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Data
Novembre 2012
Pagina 31 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
movimento, tali dosaggi possono essere superati al fine di ridurre i tempi di somministrazione (es. 120 ml/h nelle ore diurne e 80 ml/h durante la notte
quando restano distesi con il capo sollevato di circa 30° rispetto al piano orizzontale).
D) Tempi e velocità di somministrazione
Possiamo schematicamente individuare tre momenti fondamentali in cui il tempo e la velocità di infusione vengono modificati:
- Induzione-avvio: deve essere a basso flusso continuo (20-40ml/h) (Evid.ASPEN), riguarda in genere il 1° e 2° giorno di somministrazione dove
solitamente si somministrano dai 500-1000 ml di nutriente in 20-24 h. Ciò consente di realizzare velocità di infusione comprese fra i 25 e i 50
ml/h; in questa fase è importante monitorare i parametri clinici, l’adattamento del tratto gastrointestinale alla N.E (ristagno, rigurgito, nausea,
vomito, diarrea)
- Tollerabilità: si realizza intorno alla 3°-4°-5° giornata. È necessario incrementare gradualmente la velocità di infusione (non oltre i 5-20 ml/die)
al fine di raggiungere la quota calorica totale prescritta. In genere non vengono raggiunte velocità superiori agli 80 ml/h e i tempi di
somministrazione possono essere ridotti a seconda del volume da infondere. Va monitorata la tollerabilità gastrointestinale all’incremento del
nutriente.
- Mantenimento-stabilità: oltre la prima settimana di NE, possono essere raggiunte anche velocità più elevate in base al piano nutrizionale da
infondere. L’obiettivo è prevenire le complicanze meccaniche, gastrointestinali e metaboliche. I tempi di somministrazione possono essere ridotti
con l’utilizzo di miscele a più alta densità calorica (miscele con 1,5-2 Kcal/ml), se tollerate, realizzando anche piani nutrizionali che consentano
una somministrazione intermittente prevalentemente notturna in particolare nei pazienti con accettabile vita sociale e/o lavorativa, al fine di
lasciare più tempo possibile per le comuni attività giornaliere. È in questa fase che avvengono gli adattamenti del piano nutrizionale alle
esigenze del paziente (es. introduzione o riduzione delle fibre, incremento o decremento della quota calorica e della velocità di infusione, etc.).
- Periodicamente è opportuno utilizzare probiotici per il mantenimento dell’integrità della flora intestinale.
Tabella n° 7. Modalità infusionali per tipologia di accesso
Dispositivo
Modalità
Induzione-avvio
Tollerabilità
Mantenimento
+ 5-20 ml/die fino a quota calorica
60-120 ml/h
totale
+ 5-15 ml/die fino a quota calorica
SND
POMPA
20-30 ml/h
60-80 ml/h
totale
+ 5-20 ml/die fino a quota calorica
PEG*
POMPA
30-40 ml/h
60-120 ml/h
totale
+ 5-15 ml/die fino a quota calorica
PEJ
POMPA
20-30 ml/h
60-80 ml/h
totale
+ 5-15 ml/die fino a quota calorica
DIGIUNOSTOMIA
POMPA
20-30 ml/h
60-70 ml/h
totale
* Nel caso di somministrazione a caduta si raccomanda di non adottare velocità di infusione inferiori ai 50-60 ml/h al fine di
evitare l’ostruzione delle sonde soprattutto in caso di utilizzo di miscele ipercaloriche
SNG*
POMPA
30-40 ml/h
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 32 di 44
Infusione dell’acqua
In corso di NE, oltre al fabbisogno calorico del paziente, va garantita un’adeguata idratazione, in quanto l’acqua contenuta nelle miscele non è
sufficiente a coprire il fabbisogno. Come già menzionato, un individuo adulto necessita di 20-30 ml di acqua pro Kg/die (peso attuale) in condizioni
fisiologiche (Racc.BSINPE). In caso di diarrea o febbre l’idratazione va aumentata.
L’acqua va somministrata in modo intermittente utilizzando siringhe cono-catetere, frazionando la quantità nell’arco della giornata. In questo modo si
realizza da un lato la completa idratazione del paziente e dall’altro il lavaggio della sonda attraverso la pressione esercitata dalla siringa; la modalità di
somministrazione descritta risulta la più idonea e ragionevole per garantire anche la pulizia e la pervietà della sonda.
La somministrazione dell’acqua in continuo per lunghi periodi di tempo (es. 16 ore di infusione di nutriente, 4 ore di acqua, 4 ore di riposo) è da
considerarsi scorretta e potenzialmente rischiosa, portando il paziente verso un eccessivo carico di liquidi (es. intossicazione da acqua). Essa inoltre non
permette una corretta pulizia e pervietà della sonda durante l’infusione dei nutrienti. Infine, se l’acqua viene infusa riutilizzando i flaconi vuoti delle
miscele, aumenta (specie nelle stagioni calde) il rischio di contaminazione o di moltiplicazione batterica nell’acqua e di conseguenza l’insorgenza di
infezioni gastrointestinali.
E’ anche bene ricordare che le miscele nutrizionali, nel rispetto del DPR n. 57 del 20 marzo 2002, hanno caratteristiche ben definite e, in quanto sterili,
dovrebbero essere infusi senza essere diluiti (con acqua, farmaci o con altre sostanze). Infatti, la loro diluizione modifica la stabilità del prodotto, la
viscosità, l’osmolarità, gli equilibri calorici e nutrizionali e rende le soluzioni pericolose per i suddetti rischi di contaminazione.
Somministrazione dei farmaci
Gli studi sulla biodisponibilità delle forme farmaceutiche orali non considerano la somministrazione attraverso le sonde artificiali. Pertanto, quando è
indispensabile ricorrere a questo tipo di somministrazione, occorre tenere presenti i fattori che possono alterare le caratteristiche farmacocinetiche
attese, oppure portare a incompatibilità che possono compromettere la terapia farmacologia o quella nutrizionale 47, 48.
Come già riferito, disperdere i farmaci direttamente nella miscela nutrizionale è una pratica che va assolutamente vietata, anche quando sono
impiegate formule farmaceutiche liquide (soluzioni, sciroppi, sospensioni, emulsioni). Infatti qualora sia necessario somministrare dei farmaci occorre
tenere presente alcuni fattori fondamentali riportati in tabella n° 8.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Data
Novembre 2012
Pagina 33 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Tabella n° 8. Modalità di somministrazione dei farmaci
Fattore
Considerazione
SEDE DI
Stomaco: accesso più fisiologico
SOMMINISTRAZIONE Duodeno/digiuno: può essere diminuito il tempo di transito con conseguente diminuzione della quantità di farmaco assorbita
Non aggiungere i farmaci nelle miscele perché possono:
MODALITA’ DI
alterare le proprietà chimico fisiche della miscela
SOMMINISTRAZIONE
alterare la farmacocinetica
TEMPI DI
Per farmaci che necessitano di somministrazione a stomaco vuoto, variare lo schema in modo da interrompere la nutrizione da
SOMMINISTRAZIONE 30’ a 60’ minuti prima a 30’ dopo. Eventualmente cambiare molecola o ricorrere ad un’altra modalità di somministrazione.
Le modalità variano in base alla formulazione ed in ogni caso la formulazione liquida è quella di elezione per il miglior
assorbimento e minor rischio di ostruzione
Capsule molli: possono essere svuotate in modo da ottenere il contenuto liquido e quindi somministrate. La difficoltà maggiore
consiste nel raggiungimento dell’esatto dosaggio per la difficoltà di estrarre tutto il contenuto
TIPO DI
Formulazioni liquide: formulazione di prima scelta. Va posta particolare attenzione all’osmolarità, non dichiarata nella
FORMULAZIONE
confezione, che se > 300 mOsm/Kg richiedono diluizioni al fine di non causare diarrea.
FARMACEUTICA
Compresse e capsule rivestite: rimuovere la copertura crea problemi nel caso in cui: 1) la copertura serve come protezione per lo
stomaco 2) la copertura serve per la protezione del farmaco da ambiente acido. Queste 2 situazioni vanno valutate attentamente
Compresse sublinguali: non è raccomandabile la somministrazione nello stomaco in quando viene alterata la farmacocinetica
Formule a rilascio programmato: la frantumazione e la diluizione non è raccomandabile per alterazione della farmacocinetica e
il rischio di ostruzione delle sonde (granuli..).
Tabella n° 9. Gestione delle terapie farmacologiche associate a NE
Tipo di Farmaco
Modalità di gestione
-
Forme farmaceutiche orali
Forme farmaceutiche liquide
Forme farmaceutiche a lento
rilascio (SR)
-
Forme farmaceutiche
gastroresistenti
-
frantumare le compresse o svuotare le capsule miscelando la polvere con acqua (5-15 ml); risciacquare i residui
sugli strumenti usati
lavare la sonda con circa 30-40 ml di acqua prima di somministrare il farmaco
somministrare la sospensione
rilavare con altri 30-40 ml di acqua
diluire quelle per os per ridurre osmolarità
se fiale per uso endovenoso o intramuscolo far riferimento a procedure documentate esistenti
le compresse SR non possono essere frantumate per elevata concentrazione (picco alla somministrazione)
in alcuni casi forme alternative (capsule con granuli a lento rilascio sospensione liquida, forme transdermiche a
lento rilascio, forme pronte impiego intervalli dosaggio più breve)
le compresse gastroresistenti non possono essere frantumate per problemi di acidità gastrica o irritazione da
farmaco
in alcuni casi forme alternative (capsule granuli gastroresistenti che possono essere aperte e il cui contenuto:
va sospeso in succo acido prima somministrazione
può essere sciolto il liquidi alcalini tamponati
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 34 di 44
NUTRIZIONE ENTERALE NEL PAZIENTE CON DIABETE
DIABETE MELLITO
La NE è una comune strategia nutrizionale anche nel paziente diabetico, per la quale però è necessario effettuare un calcolo dei carboidrati contenuti
nelle miscele nutrizionali definendo la terapia insulinica più appropriata ed il corretto monitoraggio delle glicemie 49, 50.
Non vi è moltissima Letteratura in merito anche perché la domiciliarizzazione del paziente in NE è una metodica piuttosto recente.
In uno studio del 2002 è stato confrontato l’utilizzo dell’insulina glargine monodose rispetto alle somministrazioni tradizionali con buoni risultati su
profilo glicemico 51.
Altri studi hanno confrontato la somministrazione sottocutanea vs. l’intravenosa in pazienti in NE rispetto alla NPT 52. Non si hanno molte
informazioni su schemi terapeutici attuabili a domicilio in quanto gli studi finora eseguiti sono stati effettuati nelle terapie intensive laddove la gestione
del profilo glicemico è più complessa e non confrontabile con il lungo termine 53.
Attualmente la cura di molte patologie si avvale della NE, per periodi più o meno lunghi, non solo al fine di fornire un supporto nutrizionale alternativo
all’alimentazione per os ma anche con lo scopo di supplementare l’alimentazione per bocca.
La somministrazione può quindi essere continua (giorno e notte) in pazienti allettati o non coscienti, oppure intermittente (suddivisa fra giorno e notte)
o esclusivamente notturna al fine di garantire una miglior qualità della vita in tutti i pazienti che mantengono un normale vita di relazione. Pertanto
l’associazione della terapia insulinica alla NE dovrebbe tenere conto anche di questi casi.
Di seguito proponiamo alcuni esempi di schema di terapia e infusione di nutrienti suddivisi in base ad alcune esigenze emerse dalla Nostra esperienza
ospedaliera.
Tabella n° 10. Tipo di somministrazione enterale e terapia insulinica
Tipo di somministrazione
Continua 24 h (no alimentazione per os)
Continua diurna (12-14h) no somministrazione
notturna no alimentazione per os
Somministrazione intermittente notturna (12 h) +
diurna (3-5 h) no alimentazione per os
Somministrazione notturna (12 h) associata ad
alimentazione per os diurna (3 pasti)
Ipotetico schema insulina
somministrazioni di insulina umana rapida ogni 6 ore
2-3 somministrazioni di insulina umana rapida
3 somministrazioni di insulina umana rapida ogni 8
ore
Piccoli boli di insulina ultrarapida prima dei pasti + 1
somministrazione di insulina umana rapida la notte
In linea generale i sopraindicati schemi dovrebbero coprire indicativamente le escursioni glicemiche soprattutto nei pazienti diabetici tipo 2.
Nei casi 2-3-4, nei diabetici tipo 1, va sottolineato che gli schemi sopraindicati potrebbero dare risultati accettabili ma nei loro casi necessitano di un
bolo di insulina intermedia per mantenere l’euglicemia.
Data
Novembre 2012
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Pagina 35 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
COMPLICANZE DELLA
DELLA NE/NED
NE/NED
Per le principali azioni preventive e correttive di tutte le complicanze (meccaniche, gastrointestinali, metaboliche, settiche) si invia alla tabella 13 di
seguito riportata. Gestione delle complicanze meccaniche, gastroenteriche, metaboliche, settiche.
Tabella n° 11
Complicanze MECCANICHE
OSTRUZIONE
ULCERAZIONE MUCOSA
BURIED BUMPER
(incarceramento della sonda)
(54)
MIGRAZIONE DELLA
SONDA
FUORIUSCITA MATERIALE
GASTRICO
Complicanze GASTROENTERICHE
DISTENSIONE
ADDOMINALE
DIARREA
Misure preventive
Lavaggi frequenti con acqua
- Utilizzo di sondini di piccolo calibro
- Sostituzioni periodiche delle sonde
Mobilizzazione della sonda con movimenti di
rotazione giornalmente (fino a consolidamento della
fistola) e traslazione settimanalmente
- Controllo del dischetto esterno e delle tacche di
gradazione sulla sonda
- Controllo del palloncino
Evitare brusche trazioni
Misure preventive
- Raggiungere le velocità di infusione in modo
graduale
- Utilizzare le miscele meglio tollerate: iniziare con le
miscele meno iperosmolari
- Evitare la somministrazione a boli
- Iniziare con miscele isosmolari
- Utilizzare con razionalità le miscele con fibre
- Controllare la velocità di somministrazione
- Valutare le terapie associate (antibiotici)
STIPSI
- Utilizzo di miscele con fibra
- Aumento dell’idratazione
REFLUSSO
GASTROESOFAGEO
- Corretta posizione durante la somministrazione:
semiseduta
- Valutazione della funzionalità intestinale
- Moderare la velocità di somministrazione
Azioni Correttive
Disostruzione della sonda o sostituzione
Rimozione della sonda
Rimozione chirurgica
Intervento chirurgico
Sostituzione di sonda con una di calibro maggiore
Azioni Correttive
Ridurre la velocità di infusione
Sostituire il nutriente
Assumere periodicamente probiotici
Ridurre velocità (non sospendere)
Sostituire il nutriente (eliminare fibre o sostituirle con
quelle idrosolubili)
Assumere periodicamente probiotici
Utilizzo di regolatori intestinali (stimolanti di contatto o di
volume)
Variazione della miscela
Uso periodico di probiotici
Curage rettale
Correzione della postura
Riduzione della velocità di somministrazione
Scelta della PEG/PEJ soprattutto in pazienti non coscienti
Utilizzo SNdigiunale
Uso di farmaci specifici
Data
Novembre 2012
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Pagina 36 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
VOMITO RIGURGITO/ AB
INGESTIS
Complicanze METABOLICHE
IPO/IPERGLICEMIE
IPOSODIEMIA
ALLERGIE (frequenza molto
bassa)
Complicanze SETTICHE
- Adottare corretta posizione durante la
somministrazione
- Valutare il ristagno gastrico
- Valutare funzionalità gastrointestinale
- Valutare la presenza di tosse persistente
Misure preventive
Prestare attenzione alla terapia e somministrazione
di NE nei pazienti diabetici
Valutare le integrazioni su NE a lungo termine
Prestare attenzione a specifici sintomi e segni:
eruzioni cutanee, diarrea persistente
Misure preventive
INFEZIONE PERISTOMALE
- Igiene della cute peristomale
- Monitoraggio dello stoma: colore/odore/secrezioni
- Controllo posizione della sonda
CONTAMINAZIONE DELLA
MISCELA E DEI
DISPOSITIVI
Lavaggio delle mani
Corretta formazione degli operatori e dei familiari
(igiene)
Utilizzo delle miscele industriali
Riduzione delle manipolazioni durante la
somministrazione (evitare travasi in sacche o dil.)
Correggere postura
Ridurre la velocità di infusione
Sostituire SNG con PEG/PEJ dove possibile per NE di lunga
durata
Azioni Correttive
Concordare terapia insulinica e NE
Aggiunta di NaCl nell’acqua
Sostituzione del nutriente
Azioni Correttive
Utilizzo di pomate protettive
Terapia antibiotica dopo tampone colturale e antibiogramma
Rimozione e sostituzione
Prevenzione con aggiunta periodica di integratori ad elevato
contenuto in zinco
Sostituzione miscele (24 h dall’apertura)
Sostituzioni dei dispositivi ogni 24 ore
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 37 di 44
MONITORAGGIO DEI PAZIENTI IN NED
Pur trattandosi di un sistema di nutrizione artificiale che rispetta la fisiologia dell’apparato intestinale, con bassi rischi e complicanze, la NE deve
essere comunque gestita da personale specializzato e deve potersi avvalere di strumenti validi per il monitoraggio nel tempo (Racc.B ASPEN).
Il successo di una corretta NED prevede una puntuale gestione che riguarda:
il dispositivo utilizzato (SNG, PEG, PEJ, digiunostomia)
il fabbisogno calorico e idrico (rispetto piano nutrizionale)
la corretta somministrazione di nutrienti e farmaci
il corretto utilizzo dei dispositivi (utilizzo nutripompa)
l’addestramento dei familiari o degli operatori addetti all’assistenza
Poter disporre di una scheda di prima valutazione e di monitoraggio comprensiva di dati clinici, antropometrici, e gestione dei dispositivi ha lo scopo di
identificare precocemente l’insorgere delle complicanze al fine di poter mettere in atto, nel più breve tempo possibile, una serie di interventi correttivi e
di garantire una adeguata nutrizione. In Letteratura è difficile reperire informazioni inerenti la formulazione di questo tipo di schede in quanto sono
soprattutto rivolte ad evidenziare ed a prevenire la malnutrizione e pertanto si scostano molto dall’obbiettivo di determinare la corretta applicazione
della NED. Di seguito vendono riportati sia gli esami ematochimici che dovrebbero essere richiesti all’inizio e ogni 6-12 mesi, sia i dati minimi che
dovrebbero essere archiviati da ogni centro:
Esami ematochimici consigliati all’inizio della NE ed ai follow up (nell’anziano cronico il follow up è consigliato ogni 12 mesi, salvo altra prescrizione
medica):
-
Emocromo + formula leucocitaria
Glicemia
Azotemia
Creatininemia
Na, K
Proteinemia totale
Albuminemia
PCR
AST, ALT
Colesterolemia totale + HDL
Trigliceridemia
TSH
Es. completo urine
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Pagina 38 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
ESEMPIO DI CARTELLA CLINICA PER LA NED
SCHEDA DI VALUTAZIONE NUTRIZIONALE
Data: ………………….
DATI ANAGRAFICI
Cognome:
Sesso: M F
Nome:
Data di nascita:
Luogo di nascita:
Luogo di residenza:
Via e n°:
(1) Tel:
CAP:
(2) Tel:
Residenza Definitiva
Temporanea
Domicilio Istituto Altro
MMG:
Professione:
Attualmente lavora:
Full time
Part-time
Non lavora
Data
Novembre 2012
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Pagina 39 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
DIAGNOSI
Diagnosi della Patologia Principale (o di dimissione):
Diabete: Si No
Terapia: Antidiabetici orali Insulina
Diagnosi base adulto:
Neoplasia capo-collo
Neoplasia intestino
Trauma cranico
Neoplasia esofago-stomaco
Altra neoplasia
Demenza senile
Neoplasia pancreas e fegato
Vasculopatia
Sclerosi laterale amiotrofica
Neoplasia ovaio
M. Parkinson
Diagnosi base bambino:
Atresia digiunale
Volvolo
Ileo da meconio
Fibrosi cistica
Malattia infiammatoria
Tetraparesi spastica
Motivazione ad iniziare la NED
Sintomi aggiuntivi
Impossibilità ad assumere cibo (totalmente)
Disfagia
Impossibilità ad assumere cibo (parz)
Anoressia
Stenosi apparato digerente
Altro:
Cachessia
Data inizio NA:
Tipo
dispositivo
NE NPP NPT
SNG
SND
PEG
PEJ
MMG
Medico Team Nutrizionale
Med Ospedaliero
Medico Extraospedaliero
Passaggio SNG a PEG in data
Digiunostomia:
CVC :
Data
Novembre 2012
CVP:
Data
Novembre 2012
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Pagina 40 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
DATI FISIOPATOLOGICI
stimato
Peso attuale Kg:
misurato
Peso abituale Kg:
Attività fisica
Altezza cm :
Variazione peso (ultimi 6 mesi):
Nessuna
Leggera
stimato misurato BMI:
Variazione peso (ultimo mese):
Moderata
Intensa
Fabbisogno calorico stimato (Kcal/die) (preferibilmente Harris-Benedict x 1.2-1.5) ………………………….
Terapia in atto:
Indice di Karnofsky
10
0
Richiede assistenza notevole e frequenti cure mediche
50
In grado di svolgere attività normale anche con lievi sintomi di
malattia
Attività normale svolta con fatica, qualche segno/sintomo di
malattia
90
Immobile: richiede assistenza e cure speciali
40
80
30
Autosufficiente ma incapace di normale attività lavorativa
70
In gravi condizioni: è indicata l’ospedalizzazioni anche se la morte
non è imminente
Molto grave:necessaria l’ospedalizzazione con intensa terapia di
supporto
Necessita di saltuaria assistenza ma quasi completamente
autonomo
60
Preterminale
10
Normale, nessun sintomo
20
Data
Novembre 2012
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Pagina 41 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Presenza di decubiti
Stadio 0
Nessuna piaga
Stadio I
Eritema fisso (che non scompare alla digitopressione) della cute integra. La colorazione cutanea, la temperatura,
l’edema, l’indurimento o la durezza possono essere usati come indicatori, in particolare su individui di pelle scura
Perdita parziale di spessore cutaneo che riguarda l’epidermide e il derma o entrambi. La lesione è superficiale e si
presenta, da un punto di vista clinico, come un’abrasione o una flittene
Completa perdita di spessore cutaneo con danno necrotico del tessuto sottocutaneo estendibile fino alla fascia
sottostante.
Distruzione estesa, necrosi del tessuto o danno muscolare, osseo e delle strutture di sostegno, con o senza
completa perdita dello spessore cutaneo.
Stadio II
Stadio III
Stadio IV
Dispositivi/ Stomie
Catetere vescicale
Ileo stomia
Catetere venoso centrale
Colon stomia
Ventilatore meccanico
Cisto-stomia
Ossigenoterapia
Uro-stomia
Dialisi Peritoneale
Tracheo stomia
Emodialisi
Terapia antalgica
Esami ematochimici - DATA PRELIEVO:
Glicemia (mg/dl):
Albumina (g/dl):
Emoglobina (g/dl):
Prot. C Reat
Azotemia (mg/dl):
Colesterolo tot (mg/dl):
Sodio (meq/l):
Proteine totali (g/dl):
Trigliceridi (mg/dl):
Potassio (meq/l):
Note
(mg/dl):
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Pagina 42 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
INTERVENTO NUTRIZIONALE
Quota calorica da infondere/die:
NE
OS
Tipo miscela
NPP
ml/die
Modalità di infusione: Nutripompa
Ml/h
Tipo sacca
Caduta
Acqua da infondere (ml/die):
Alimentazione per os:
Note:
Dieta solida
Frullati aggiuntivi
Data
Novembre 2012
Integratori
NPT
Velocità ml/h
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
Pagina 43 di 44
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
COMPLICANZE NE
Relative alla NE ultimi 6 mesi
Gastroenteriche
Meccaniche
Metaboliche
Nessuna
Nessuna
Allergia
Ostruzione
Stipsi
Intolleranza
Dislocazione/autorimozione
Diarrea
Disidratazione
Vomito
Note
Prevista visita di controllo per il:
Data
Novembre 2012
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
Data
Novembre 2012
Pagina 44 di 44
BIBLIOGRAFIA
1
2
3
4
5
6
7
8
9
10
11
12
13
14
15
16
17
18
19
20
21
22
23
24
Elia M, et al: Enteral and Parenteral Nutrition in the Community. A report by a working party of the British Association of Parenteral and Enteral Nutrition (BAPEN).
BAPEN, 1994.
Elia M, et al: Trends in Home Artificial Nutrition Support in the UK during 1996 - 1999. A Report by the British Artificial Nutrition Survey (BANS) a committee of
BAPEN. BAPEN, 2000.
Van Gossum A: Home Enteral Nutrition. Epidemiology and Legislation in Europe. Nestlè Nutr Workshop Ser Clin Perform Programme 2005;10:59-71.
Heburne X, Bozzetti F, Moreno Villares JM, et al: ESPEN-Home Artificial Nutrition Working Group. Home Enteral Nutrition in Adults: a European nulticenter survey.
Clin Nutr 2003;22:261-6.
Morello M, Marcon ML, Laviano A, et al: Enteral Nutrition in Nursing Home Residents: a 5-years (2001-2005) epidemiological analysis. Nutr Clin Pract 2009;24:635-41.
Elia M: Trends in HETF. Clinical Nutrition Update 1998;3:5-7.
Paccagnella A, Baruffi C, Pizzolato D et al: Home enteral nutrition in adults: A five-year (2001 2005) epidemiological analysis. Clinical Nutrition 2008;27:378-85.
Olveira G, Tapia MJ, Colomo N et al: Usefulness of the daily defined dose method to estimate trends in the consumption, costs and prevalence of the use of home enteral
nutrition. Clin Nutr 2009, doi:10.1016/j.clnu.2009.02.007.
Elia M, Russell C & Stratton R (2001) Trends in Artificial Nutrition Support in the UK during 1996–2000. A Report by the British Artificial Nutrition Survey (BANS).
Maidenhead, Berks. BAPEN.
ASPEN Board of Directors and the Standards for specialised nutrition support task Force. Standards for specialised nutrition support: home care patients. Nutr Clin
Practice 2006:579-90.
de Aguilar-Nascimento JE, Kudsk KA: Clinical costs of feeding tube placement. JPEN 2007:31:269-73.
The
ASGE
Technology
Committee:
Enteral
nutrition
access
devices.
Gastrointestinal
Endoscopy
2010;72:236-248.
http://www.asge.org/uploadedFiles/Publications_and_Products/Technology_Reviews/Enteral%20nutrition%20access%20devices.pdf
Linee guida sulla Nutrizione Artificiale Domiciliare. A cura dell’Agenzia per i Servizi Sanitari Regionali, Ministro della Salute (Guidelines on Home Artificial Nutrition.
Agency for Regional Health Services, Ministry of Health), Repubblica Italiana, 2006.
Guidelines for Home Enteral Nutrition Services. Greater Metropolitan Clinical Taskforce, GMCT, 2007.
Istituto Superiore di Sanità (Repubblica Italiana). Rapporto Istisan 9/42: Cartella Clinica Nutrizionale (National Institute of Health (Italian Republic). Istisan Report 9/42:
Clinical Nutrition Folder) (26/01/2010). http://www.ftsnet.it/documenti/650/Rapporto%20ISS1.pdf
The ASGE Technology Committee: Enteral nutrition access devices. Gastrointestinal Endoscopy 2010;72:236-248.
http://www.asge.org/uploadedFiles/Publications_and_Products/Technology_Reviews/Enteral%20nutrition%20access%20devices.pdf
Home Enteral Nutrition Model developed by the Digestive Health Network Nutrition Subgroup. Government of Western Australia, Department of Health, 2010.
Per Di Qua. Percorsi di Qualità in Nutrizione Artificiale Extraospedaliera della Società Italiana di Nutrizione Artificiale e Metabolismo (Quality Paths in Artificial
Nutrition in Non-hospital settings – Italian Association of Artificial Nutrition and Metabolism), Riv Ital Nutr Parenterale Enterale, 2011;29:S2-S64
Shates J, Harvey-Banchik L: Quality Improvement. In: The A.S.P.E.N. Nutrition Support Core Curriculum: A Case-Based Approach—The Adult Patient, 2007, pg. 76182.
Dhaliwal R, Madden SM, Cahill N, et al: Title: Guidelines, Guidelines, Guidelines? What Are We to do With all of These North American Guidelines? JPEN 2010;34:
625-643. http://pen.sagepub.com/content/34/6/625.full.pdf+html
McClave SA, Hurt RT: Clinical Guidelines and Nutrition Therapy: Better understanding and greater application to patient care. Crit Crae Clin 2010;26:451-466.
Pais Ribeiro J.L, Quality of life is a primary end-point in clinical settings. Clin Nutr 2004:23,121-30.
Herbert, R.S., Arnold, R.M., Schulz, R. (2007). Improving well-being in caregivers of terminally ill patients. Making the case for patient suffering as a focus for
intervention research. Journal of Pain and Symptom Management, 34(5), 539-546.
Fayers, P.M. & Machin, D. (2001) Quality of Life; Assessment, Analysis and Interpretation. Chichester: John Wiley and Sons, Ltd.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
25
26
27
28
29
30
31
32
33
34
35
36
37
38
39
40
41
42
43
44
45
46
47
48
49
50
51
52
Data
Novembre 2012
Pagina 45 di 44
Precisazioni in merito alle implicazioni bioetiche della nutrizione artificiale. Documento elaborato dal Consiglio Direttivo e dalla Commissione di Bioetica della Società
Italiana di Nutrizione Parenterale ed Enterale, Gennaio 2007.
Ministry of Justice: Guidelines for the clinical management of people refusing food in immigration removal centres and prisons. 2010
http://www.dh.gov.uk/prod_consum_dh/groups/dh_digitalassets/@dh/@en/@ps/documents/digitalasset/dh_111690.pdf
Hebuterne X, Bozzetti F, Moreno Villares JM, et al: ESPEN – Home Artificial Nutrition Working Group: Home Enteral Nutrition in adults. A European Multicentre
survey. Clin Nutr 2003;22:261-266.
Audizione al Senato. Considerazioni della Società Italiana di Cure Palliative sulla proposta di legge “ Disposizioni in materia di alleanza terapeutica, di consenso
informato e di dichiarazioni anticipate di trattamento”. 11 ottobre 2011. http://www.sicp.it/documenti_pubblici/documenti_sicp/AudizioneSenato_SICP.pdf
Nutrizione Artificiale Ospedaliera Domiciliare. Materiale didattico per i dietisti partecipanti ai corsi Asid Onlus. Nanni P. et al: 2° Edizione 2003.
Manuale di Nutrizione artificiale per corso didattico. SINPE. Alfredo Guida Editore, Milano 2005.
Cohen JT, Manor Y: Swallowing disturbance questionnaire for detecting dysphagia. Laryngoscope 2011;121:1383-7.
Istituto Superiore Di Sanità. Cartella clinica nutrizionale: gestione della nutrizione del paziente in ospedale e prevenzione delle infezioni ad essa correlate. Rapporti
ISTISAN 09/42 (ISSN 1123-3117)
Malmgren A, Warn Hede G, Karlstrom B et al: Indications for percutaneous endoscopic gastrostomy and survival in old adults. Food Nutr Research 2011;55:6037.
Blomberg J, Lagergren P, Martin L et al: Albumin and C-reactive protein levels predict short-term mortality after percutaneous endoscopic gastrostomy in a prospective
cohort study. Gastrointest Endosc 2010 Nov 11.doi:10.1016/j.gie.2010.09.012
Riccardo Francesconi. “La Nutrizione Enterale”. Jmedical Books Edizioni S.r.l. 1998.
ASPEN Guidelines for the use of parenteral and enteral nutrition in adult and pediatric patients. JPEN. 2002 Jan-Feb; 26(1Suppl): 1SA-138SA
ASPEN Board of Directors: Definition of terms used in ASPEN guidelines and standards. JPEN 1995; 19: 1-2
Angelici G, Ferrara A, Okolicsanyi L, et al: Linee guida per l’assistenza al paziente portatore di gastrostomia Endoscopica Percutanea (PEG) e sistemi di riposizionamento.
Gennaio 2005.
Angelici G, Ferrara A, Okolicsanyi L, et al: Linee guida per l’assistenza al paziente portatore di gastrostomia Endoscopica Percutanea (PEG) e sistemi di riposizionamento.
Gennaio 2005
Azienda Ospedaliera di Padova. Dipartimento di Pediatria Chirurgia Pediatrica. Gestione della gastrostomia: manuale per i genitori
Mazzini C. et al: Prove di Efficacia nella gestione delle linee per l’alimentazione enterale. Consultazione ondine al sito: www.evidencebasednursing.it
L.A.R.N. Livelli di assunzione raccomandati di energia e nutrienti per la popolazione italiana. Società di Nutrizione Umana. Revisione 1996.
Gang Y et al.: Application of dietary fiber in clinical enteral nutrition: A meta-analysis of randomised controlled trials. WJG 2005:11(25):3935-3938.
Yaakov Levinson MS et al: Successful use of a sucrose-containing enteral formula in diabetic nursing home elderly. Diabetes Care 2006, 29: 698-700.
Gregor JI et al.: Does enteral nutrition of dietary polynsatured fatty acids promote oxidative stress and tumour growth in ductal pancreatic cancer. Experimental trial in
Syrian Hamster. Prostaglandins Leukot Essent fatty Acids: Jan;74(1):67-74. Epub 2005 Oct 13.
Heyland DK et al.: Should immunonutrition become routine in critically ill patients ? A systematic review of the evidence. JAMA: 2001 Aug 22-29; 286(8):944-53.
Poggi L, D’Andrea F, Giuliani L: La somministrazione di farmaci al paziente in nutrizione enterale. Giornale italiano di farmacia clinica: 14,2,2000.
Magnuson BL et al: Enteral Nutrition and drug administration, interaction, and complication. Nutr Clin Pract 2005;20:618-24.
Rusavy Z. related articles: Enteral nutrition in diabetes mellitus. Vnitr Lek. 2006;52:979-82.
Elia M, Cervello A, Laube H et al: Enteral nutrition support and use of diabetes-specific formulas for patients with diabetes: a systematic review and meta-analysis.
Diabetes care 2005;28:2267-79.
Putz D, Kabadi UM. Related articles. Insuline glargine in continuos enteric tube feeding. Diabetes Care 2002;25:1889-90
Wright J. Total parenteral nutrition and enteral nutrition in diabetes. Curr Opin Clin Nutr Metab Care 2000;3:5-10.
PERCORSO INTER-AZIENDALE DELLE PROVINCE DI TREVISO E BELLUNO
PER LA GESTIONE DELLA NUTRIZIONE ENTERALE
A cura del Gruppo di Lavoro Inter-Aziendale sulla Nutrizione Artificiale
53
54
Data
Novembre 2012
Pagina 46 di 44
Schiller HJ, Galvin M, Meguid MM. Related articles. Acute nutrition management in insulin-dependente diabetes:presentation of an index case. Nutrition Jul-Aug; 1993
9(4) 360-3
Orsi P, Spaggiari C, Piazzi O et al: Is the buried bumper Sindrome a buried problem? Personal experience about a different therapeutic approach and prevention
possibilities. RINPE 2002:20;3-12.