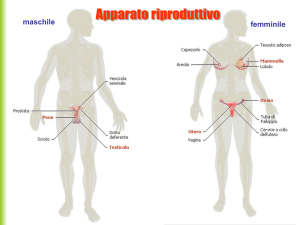
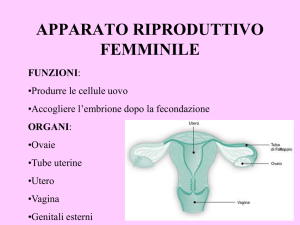
APPARATO GENITALE
FEMMINILE
APPARATO GENITALE FEMMINILE
OVAIE
VIE GENITALI: TUBE UTERINE
UTERO
VAGINA
GENITALI ESTERNI
L’apparato genitale femminile va incontro a
notevoli modifiche strutturali e funzionali
dall’infanzia alla pubertà e poi durante la
menopausa ad opera degli ormani sessuali, che
inoltre operano anche modififche cicliche (ciclo
ovarico e ciclo uterino)
FUNZIONE
PRODUZIONE GAMETI FEMMINILI (OVOCITI)
PRODUZIONE E SECREZIONE ORMONI SESSUALI
SEDE DELLA FECONDAZIONE, GESTAZIONE E PARTO
OVAIO
Organo pari, parenchimatoso, contenuto in una tasca
peritoneale detta fossa ovarica
Forma e dimensioni variano con l’eta’
Faccia mediale-faccia laterale
Polo superiore e inferiore
Margine anteriore e posteriore
Presenza di legamenti
Ilo
FUNZIONE:
PRODUZIONE GAMETI FEMMINILI (OVOCITI)
PRODUZIONE E SECREZIONE ORMONI SESSUALI
Ormoni sessuali femminili
Stimolano accrescimento osso e muscoli
Caratteri sessuali femm.
Controllo comportamenti sessuali ed affettività
Stimolazione organi delle vie genitali femminili
Riparazione epitelio uterino dopo fase mestruale
OVAIO
Epitelio germinativo (stessa origine del peritoneo)
Tonaca albuginea falsa
Parenchima (dopo la pubertà):
corticale follicoli a diversi stadi di maturazione, formazioni che da
esso derivano (corpi lutei e albicans) e uno stroma (sostegno,cellule stromali)
midollare t. conn. ricco di fibre collagene ed elastiche, fibroblasti,
cell.interstiziali dell’ilo (produzione ormoni androgeni). Vasi che si
distribuiscono all’organo
Arteria ovarica, arteria uterina. Vena ovarica ds e sn
Ciclo ovarico dura 28 giorni (in media)
Alla nascita circa 1x106 follicoli
primordiali
al menarca circa 400000 follicoli
primordiali
ne matura 1 ogni 28 giorni per 30-40
anni quindi in totale ne maturano circa
450 e il resto degenerano
Follicolo primordiale
Oocita bloccato alla PROFASE della I divisione meiotica
Follicolo primario
Si forma la zona pellucida tra l’oocita e le
cellule follicolari.
La zona pellucida è formata da glicoproteine. Ha
azione trofica e di protezione per l’oocita
Teca follicolare è suddivisa in TECA INTERNA (costituita da
cellule secernenti) e TECA ESTERNA (costituita da cellule
prive di attività secernente e ricca di fibre collagene).
Le
cellule
della
teca
interna
producono
ANDROSTENEDIONE, un precursore degli ormoni androgeni,
che viene trasferito a livello delle cellule della granulosa che
lo trasformano (stimolate da FSH) in TESTOSTERONE e poi
per azione delle aromatasi in ESTRADIOLO.
Le cellule della granulosa producono LIQUOR FOLLICOLARE
(formazione di spazi)
Follicolo secondario
Liquor follicolare
glicosaminoglicani
proteoglicani
proteine leganti gli steroidi
ormoni
Avviene il completamento della prima divisione
meiotica e comincia la seconda che pero’ si
blocca alla metafase. La meiosi si completera’
solo se avviene la fecondazione
Oocita è in metafase della
II divisione meiotica
Picco dell’ormone LH favorisce
indebolimento parete del follicolo
Follicolo terziario
Espulsione dell’oocita che va nella tuba uterina
mentre il follicolo va incontro ad una serie di
trasformazioni e diventa corpo luteo
CORPO LUTEO
È una ghiandola endocrina transitoria
Sotto lo stimolo di LH:
le cellule follicolari del follicolo di Graf diventano le cellule
luteiniche del corpo luteo
le cellule della teca interna del follicolo di Graf diventano cellule paraluteiniche
Produce ESTROGENI e PROGESTERONE
stimola lo sviluppo dell’endometrio e regola la
viscosità del muco prodotto dalle ghiandole cervicali,
induce sviluppo caratteri sessuali femminili, riduce
frequenza impulsi GnRH
Entrambi i tipi di cellule producono
progesterone
Per gli estrogeni le cellule luteiniche della
teca producono androstenedione, mentre
quelle della granulosa lo convertono in estrogeni
Non fecondazione
Fecondazione
Il corpo luteo mantiene la sua attività per 12-13
giorni (corpo luteo mestruale) e poi va incontro
involuzione(corpo albicans)
Il corpo luteo aumenta di dimensione e permane attivo
Per gran parte della gravidanza (corpo luteo gravidico),
raggiunge il massimo sviluppo a 3 mesi poi comincia
una lenta involuzione
CORPO ALBICANS
Le cellule del CORPO LUTEO degenerano e vengono rimosse per fagocitosi
dai macrofagi invasione dei fibroblasti che sintetizzano collagene e matrice
che danno quindi un aspetto ialino
GnRH prodotto dall’ipotalamo,stimola il rilascio di FSH e LH da adenoipofisi
FSH prodotto dalle cellule gonadotrope dell’adenoipofisi; stimola lo sviluppo
dei follicoli ovarici e la produzione degli Estrogeni e la maturazione dell’oocita
LH prodotto dalle cellule gonadotrope dell’adenoipofisi, stimola la produzione di
estrogeni e di progesterone; promuove l’ovulazione e la formazione del corpo luteo
ESTROGENI prodotti dalle cellule della granulosa dell’ovaio e dalle cellule
luteiniche del corpo luteo; inibisce il rilascio di FSH,innesca il picco di LH, induce
la proliferazione e ipertrofia del miometrio, induce lo sviluppo dei caratteri
sessuali femminili, Aumenta frequenza impulsi GnRH
PROGESTERONEprodotto dalle cellule del corpo luteo: stimola lo sviluppo
dell’endometrio e regola la viscosità del muco prodotto dalleghiandole cervicali,
induce sviluppo caratterisessuali femminili, riduce frequenza impulsi GnRH
INIBINA prodotta dalle cellule della granulosa, Inibisce secrezione di FSH (e
forse GnRH)
TUBE UTERINE
INFUNDIBOLO
AMPOLLA
ISTMO
PORZIONE INTRAMURALE
FUNZIONE
Passaggio dell’ovocita
Sede della fecondazione
TONACA MUCOSA
Epitelio cilindrico semplice con cellule ciliate e non ciliate
Lamina propria di t. connettivo lasso
Presenza di pieghe (labirinto)
TONACA MUSCOLARE
Due strati muscolari (circolare interno e longitudinale
esterno)
TONACA SIEROSA
Nell’epitelio sono ben evidenti due tipi di cellule: ciliate e secretorie. Anche l’epitelio delle tube
va incontro a modifiche cicliche anche se meno evidenti rispetto all’utero. L’epitelio va incontro
a ipertrofia durante la fase follicolare dell’ovaio e ad atrofia durante la fase luteinica dell’ovaio
Gli estrogeni aumentano il numero delle cellule ciliate e determinano allungamento delle ciglia
mentre il progesterone quello delle cellule secretorie.
Se avviene la fecondazione l’ovocita fecondato inizia a dividersi ed è trasportato verso l’utero e
ciò richiede circa 5 giorni. Il trasporto dell’embrione verso l’utero avviene ad opera delle
contrazioni muscolari della tuba e dal movimento delle ciglia
UTERO
Organo cavo, impari, mediano, intraperitoneale
Localizzazione
Forma a pera (faccia anteriore,posteriore,margine superiore,margini laterali)
Fondo, Corpo, Istmo e Cervice (o Collo)
Funzione: Gestazione
Parto
Arteria uterina
Vene plesso uterovaginaleVena iliaca interna
Orifizio interno dell’utero- Orifizio esterno dell’utero
Mobile
Presenza di legamenti:
Legamento rotondo
Legamenti larghi (parete pelvica)
Legamenti cardinali(pube-vescica
utero-retto-sacro)
Legamenti sacrouterini
Legamenti vescicouterini
UTERO
ENDOMETRIO (tonaca mucosa)
Epitelio cilindrico semplice
(cellule
ciliate e non ciliate)
Lamina propria con ghiandole
uterine
Le gh. uterine (tubulari
semplici) secernono un secreto
ricco di glicoproteine e glicogeno
che serve a nutrire la blastocisti
prima dell’impianto nella mucosa
uterina
MIOMETRIO (tonaca muscolare)
3 STRATI (longitudinale
interno,circolare intermedio,
longitudinale esterno)
PERIMETRIO (tonaca sierosa
Antiversione (angolo tra utero e vagina)
Antiflessione (angolo tra corpo e collo dell’utero)
Retroversione spostamento dell’asse dell’utero all’indietro rispetto all’asse della vagina
Retroflessioneflessione del corpo dell’utero all’indietro rispetto al collo dell’utero
Retroposizioneposizione dell’utero arretrata rispetto alla sua sede abituale
Arterie rette
Arterie radiali
Arterie uterine
Arterie arcuate
Arterie radiali
Art rette
Art spirali
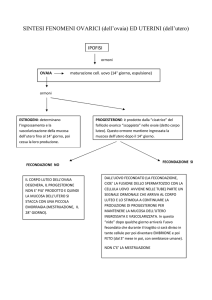
UTERO (ciclo uterino)
FASE MESTRUALE (1- 4 g)
E’ caratterizzata dalla desquamazione
dello strato funzionale dell’endometrio
FASE PROLIFERATIVA (4 -14 g)
E’ caratterizzata dalla riepitelizzazione
dell’endometrio e rinnovamento dello
strato funzionale
FASE SECRETORIA (14 – 28 g)
E’caratterizzata dall’ispessimento
dell’endometrio a causa dell’edema
(filtrazione del plasma nel connettivo)
e dell’accumulo di secreto delle
ghiandole endometriali
è regolata da
ESTROGENI
è regolata da
PROGESTERONE
APPARATO GENITALE
MASCHILE
APPARATO GENITALE MASCHILE
TESTICOLO (Gonadi) formazione gameti maschili,
sintesi e secrezione dgli ormoni sessuali maschili
Vie spermatiche: TUBULI RETTI,
RETE TESTIS, EPIDIDIMO, DOTTO
DEFERENTE, CONDOTTINI EIACULATORI
Ghiandole annesse: VESCICHETTE
SEMINALI, PROSTATA, GHIANDOLE
BULBOURETRALI DI COWPER
( produzione della parte acellulare dello sperma)
Organi genitali esterni: SCROTO, PENE
(doppia funzione)
TESTICOLO
Organo pari e parenchimatoso
Localizzati a livello dello scroto (borsa cutanea) e
separati da un setto scrotale
Faccia mediale (setto), laterale, margine anteriore,
posteriore (epididimo), polo superiore (epididimo)
polo inferiore (legamento scrotale)
E’ rivestito dalla tonaca albuginea
Si sviluppa durante il periodo embrionale nella
cresta genitale (parete addominale posteriore) per
poi scendere nello scroto
Produzione degli spermatozoi (gameti maschili.
Processo attivo anche in età avanzata (con minore
efficienza)
E’ rivestito dalla tonaca albuginea
La cavità scrotale è rivestita da una tonaca vaginale propria costituita da un
foglietto viscerale (epiorchio = tonaca albuginea) e da un foglietto parietale
(periorchio). Il periorchio è applicato quindi alla parete interna del sacco scrotale
(tonaca vaginale comune). I due foglietti continuano l’uno nell’altromesorchio
Muscolo cremastere
Scroto: cute-muscolo dartos-fascia spermatica esterna-muscolo cremasterefascia spermatica interna
Tonaca vaginale propria costituita da un foglietto viscerale (epiorchio che
aderisce alla tonaca albuginea) e da un foglietto parietale (periorchio). Il
periorchio è applicato quindi alla parete interna del sacco scrotale (tonaca
vaginale comune).
Tonaca albuginea-tonaca vascolosa-parenchima
TESTICOLO
Parenchima (lobuli) e Stroma (vasi, nervi, cellule
di Leyding)
Arteria testicolare (deriva dall’aorta addominale)
Plesso pampiniformeVene testicolarivena cava
inferiore (testicolo ds), vena renale (test sn)
IMPORTANZA DELLA TEMPERATURA
Dalla tonaca albuginea derivano setti che
dividono il parenchima in lobuli
Setti convergono verso il margine posteriore
e formano il MEDIASTINO (corrisponde all’ilo
e contiene la RETE TESTIS)
TESTICOLO
Setti che dividono il parenchima in
lobuli (250 - 300)
Ciascun lobulo è costituito da tubuli
seminiferi (1-4) lunghi circa 30-180 cm e
circondati da tessuto connettivo lasso altamente
vascolarizzato ed innervato a livello
del quale sono presenti le cellule del
Leyding. I tubuli seminiferi sono circa 1000 per
i due testicoli
Le cellule del Leyding (ghiandole interstiziali)
sono cellule endocrine grandi, acidofile con
nucleo eccentrico e citoplasma con vacuoli
lipidici. Producono testosterone (sotto influenza
di LH)
TUBULI
SEMINIFERI
La parete dei tubuli seminiferi è
costituita da:
Lamina propria (fibre collagene, cellule
mioidi che modificano il diametro del
tubulo favorendo lo spostamento degli
spermatozoi, fibroblasti)
Epitelio germinativo = epitelio
pluristratificato (4-8 strati) cellule
spermatogeniche e cellule del Sertoli
Presenza cellule mioidi
Le cellule del Sertoli hanno funzione di
protezione, sostegno e nutrizione delle
cellule spermatogeniche. Sono dotate di
attività fagocitaria. Sotto stimolo FSH
producono proteina che lega il
testosterone. Barriera ematotesticolare
(circa 74 giorni)
BARRIERA EMATO-TESTICOLARE
COMPARTIMENTO
BASALE
Spermatogoni
COMPARTIMENTO
ADLUMINALE
Spermatociti primari in meiosi
Spermatociti secondari
Spermatidi e spermatozoi
Spermatogoni di tipo A scuri (Ad) si dividono ad intervalli irregolari e danno origine
O a spermatogoni di tipo Ad o Ap
Spermatogoni di tipo A chiari o Ap sono quelli commissionati a prendere la via differenziativa.
Si dividono molte volte
Spermatogoni di tipo B per mitosi danno gli spermatociti primari
Gli spermatozoi appena rilasciati non sono mobili. Acquistano mobilità nell’epididimo.
Possono sopravvivere alcune settimane nelle vie spermatiche ma solo 2-3 giorni nelle
vie genitali femminili dove acquisiscono la capacità fecondante (CAPACITAZIONE)
I due testicoli producono insieme circa un migliaio di spermatozoi al secondo
La SPERMATOGENESI è regolata da FSH e LH
CELLULE DEL LEYDING
sono cellule endocrine grandi, acidofile
con nucleo eccentrico e citoplasma con
vacuoli lipidici. Producono testosterone
(sotto influenza di LH)
ORMONI ANDROGENI
TESTOSTERONE
ANDROSTENEDIONE
Stimolano la spermatogenesi
Sono indispensabili per il corretto
funzionamento di vescicole seminali,
prostata e ghiandole bulbouretrali
Sono responsabili della comparsa
e del mantenimento dei caratteri
sessuali secondari maschili
VIE SEMINALI
INTRATESTICOLARI
Tubuli retti
cell. del Sertolicel. cubiche
t. conn. lasso
Rete testis
ep. cubico semplice
t. conn.
Dotti efferenti
cell. cubiche non ciliate e
cilindriche ciliate
t. conn. lasso con cell.
muscolari
VIE SEMINALI
EXTRATESTICOLARI
Epididimo
ep pseudostratificato con
cellule basali corte e cel
principali alte con stereociglia
t. connettivo lasso con fibre
musc. lisce disposte circolari
Dotto deferente
Ep.cilindrico pseudostratificato
con stereociglia
t. conn. lasso e tre strati
muscolari
Dotto eiaculatorio
Ep. cilindrico semplice
t. conn, no muscolatura
EPIDIDIMO
(organo pari e cavo)
A livello dell’epididimo gli spermatozoi completano la
loro maturazione ma che verrà completata solo nelle vie genitali
femminili
Permanenza degli spermatozoi (circa un mese)
Epitelio cilindrico pseudostratificato con cellule provviste di
stereociglia (sono lunghi microvilli) coinvolte nell’assorbimento
Del fluido in eccesso che accompagna gli spermatozoi.
Presenza di macrofagi
Tonaca muscolare costituita da fibrocellule muscolari
lisce disposte in 4-8 strati (sospingere spermatozoi
lungo l’epididimo)
GHIANDOLE ANNESSE ALL’APPARATO
GENITALE MASCHILE
VESCICHETTE SEMINALI
PROSTATA
GHIANDOLE BULBOURETRALI
DI COWPER
VESCICHETTE SEMINALI
Organi pari
Producono un liquido ricco di fruttosio
che costituisce il 70% del liquido seminale
Il dotto delle vescichette seminali e il dotto deferente si
uniscono per formare il DOTTO EIACULATORE che attraversa la
prostataURETRA PROSTATICAURETRA PENIENA
GHIANDOLE BULBOURETRALI
Parenchima suddiviso in lobuli con adenomeri
tubuloalveolari. Piccoli dotti escretori che si
riuniscono a formare il dotto principale
Producono un muco debolmente alcalino
(neutralizzare l’eventuale acidità dell’uretra
e lubrificare il lume
PROSTATA
Ghiandola esocrina
Produce il liquido prostatico che fa parte
dello sperma
Capsula Setti Logge Ghiandole
Ghiandole tubulo alveolari composte
(gh. mucose, sottomucose e principali) circa 30-50
Presenza di concrezioni prostatiche
Stroma ricco di fibrocellule muscolari lisce
( fibromuscolare)
Modifiche legate all’età
Tra gli enzimi prodotti vi è la fosfatasi acida prostatica (PAP), fibrinolisina,
serina proteasi specifica (PAS) ed acido citrico.
PAP e PAS marcatori di malattia