SECREZIONI, DIGESTIONE E ASSORBIMENTO
NELL’APPARATO DIGERENTE
Per lo svolgimento delle funzioni di DIGESTIONE E
ASSORBIMENTO,
la MOTILITÀ e le SECREZIONI dell’apparato digerente
si svolgono in forma di risposta integrata
all’introduzione di cibo,
nelle sue varie fasi: orale, gastrica, intestinale.
I VOLUMI DELLE SECREZIONI DELL’APPARATO DIGERENTE
SONO IMPONENTI
Saliva 1.5 L/giorno
Succo gastrico
2.0 L/giorno
Bile 0.5 L/giorno
Succo pancreatico
1.5 L/giorno
Secrezioni intestinali
1.5 L/giorno
(il tubo digerente è stato semplificato
schematicamente)
LA SECREZIONE SALIVARE
Funzioni della SALIVA:
1. porta in soluzione sostanze ingerite
permettendo la stimolazione dei recettori
gustativi
2. conferisce al bolo (acqua e mucina)
consistenza tale da poter essere deglutito
3. lubrifica (mucina) la superficie del cavo
orale facilitando anche l’articolazione della
parola
4. digerisce parzialmente l’amido cotto
(amilasi PTIALINA ⇒ oligosaccaridi)
5. mantiene un pH orale neutro (ottimale per
l’amilasi e per prevenire la decalcificazione
dentale)
6. neutralizza in esofago l’acidità del chimo
eventualmente refluito dallo stomaco
7. attua difesa aspecifica (lisozima) e specifica
(immunoglobuline IgA) del cavo orale da
microorganismi
8. contiene EGF per le mucose orali.
Contributo percentuale
Parotidi: 20%
Sottomandibolari: 70%
Sublinguali: 5%
ghiandole sparse: 5%
INNERVAZIONE DELLE GHIANDOLE SALIVARI
Ciliare
Pterigopalatino
Otico
Sottomandibolare
Il controllo nervoso è principalmente
PARASIMPATICO
effetti:
• secrezione abbondante
• vasodilatazione
• azione trofica.
Gh. Parotide
Gh. Sottomandibolare
Gh. Sublinguali
Controllo ortosimpatico
(ganglio cervicale sup.)
⇒ aumenta
transitoriamente il flusso
salivare sieroso
poi vasocostrizione e
arresto della secrezione.
UNA GHIANDOLA SALIVARE È CAPACE DI PRODURRE
UN FLUSSO MASSIMO DI SECRETO DI 1 ml/min/g
= IN UN MINUTO UN VOLUME PARI AL PROPRIO PESO
LA COMPOSIZIONE IONICA DELLA SALIVA
VARIA IN FUNZIONE DEL FLUSSO:
• la concentrazione di Na+ e Cl- cresce al
crescere del flusso
• Le concentrazioni di HCO3- e di K+ sono
sempre maggiori di quelle plasmatiche
• per via del bicarbonato, il pH, a partire dalla
neutralità, raggiunge valori basici (fino a 8) al
crescere del flusso
• con l’aumento di flusso, la saliva, per
quanto riguarda NaCl, tende ad assomigliare
al plasma
Tra gli ioni presenti ricordiamo anche Ca++,
Mg++ e fluoruro.
MODELLO A DUE STADI DELLA SECREZIONE SALIVARE
1. Gli acini producono un secreto primario isotonico con il
plasma, contenente anche i componenti organici (amilasi,
mucina, lisozima)
2. I dotti striati riassorbono e secernono, modificando la
composizione della saliva, senza modificarne il volume
perché sono poco permeabili all’acqua.
MODELLO A DUE STADI DELLA SECREZIONE SALIVARE (ELETTROLITI)
1- Acini
1.
2.
3.
Negli ACINI il simporto
elettroneutro Na+/K+/2Cldella membrana basolaterale
tiene alta la concentrazione di
Cl- intracellulare
Cl- esce insieme a HCO3- da
un canale anionico
elettrogenico sulla membrana
luminale
questa secrezione di anioni
trascina Na+ con acqua nel
lume attraverso giunzioni
relativamente deboli tra le
cellule
2- Dotti (striati ed escretori)
1.
2.
3.
Nei DOTTI striati ed escretori lo ione
Cl- è riassorbito passivamente e in
parte scambiato con bicarbonato
tramite uno scambiatore luminale
Gli antiporti consentono
riassorbimento di NaCl e
secrezione di K+ e HCO3Le giunzioni strette rendono poco
permeabili all’acqua i dotti.
CONTROLLO NERVOSO DELLA SECREZIONE SALIVARE
PARASIMPATICO & ORTOSIMPATICO
stimolano la secrezione salivare
¾ PARASIMPATICO (ACh su
recettori muscarinici) provoca
secrezione fluida e abbondante:
• aumenta Ca++ intracellulare ⇒
aumenta il volume di secreto
• aumenta la secrezione di
AMILASI
• aumenta la secrezione di mucina
(cellule mucose degli acini)
• aumenta anche l’attività delle
cellule dei dotti
• aumenta il FLUSSO EMATICO per
liberazione di VIP e di Callicreina
(Bradichinina da chininogeno
plasmatico)
• l’aumento di Ca++ intracellulare
tramite GMPc media anche effetti
lenti trofici
CELLULA
ACINARE
VIP
NorA
Ach e
Sost-P
β
↑AMPc
Secrezione
enzimatica
α
↑ IP3
↑ Ca++
Secrezione
abbondante
¾ ORTOSIMPATICO
• beta-adrenergico: secrezione
densa (amilasi)
• alfa-adrenergico: scarso effetto
sulle cellule salivari, ma contrazione
mioepiteliale e vasocostrizione nel
micro-circolo della ghiandola.
ASPETTI DI REGOLAZIONE
DELLA SECREZIONE SALIVARE
• Incremento riflesso di secrezione salivare durante la
masticazione: stimolazione di recettori meccanici e gustativi
del cavo orale ⇒ secrezione riflessa di 1,5 L/die (rispetto a 0,5
L/die di secrezione basale)
• Effetti dell’Aldosterone sulle cellule dei dotti salivari (come
sui tubuli renali parte distale e sulle ghiandole sudoripare):
¾ aumenta il riassorbimento di Na+
¾ aumenta la secrezione di K+
Neuropatie congenite o lesioni ai nervi cranici VII and IX
provocano xerostomia (secchezza cronica delle fauci) con
assenza dei fattori ad azione protettiva e lubrificante della
saliva ⇒ lesioni dentali e ulcerazioni della mucosa
orale ed esofagea.
SECREZIONE GASTRICA:
TIPI CELLULARI NELLE GHIANDOLE GASTRICHE OSSINTICHE
Cellule mucose del colletto
secernono muco
Cellule Parietali (ossintiche)
secernono HCl e Fattore
Intrinseco (glicoproteina
necessaria per
l’assorbimento della
Vitamina B12)
Cellule Principali (peptiche)
secernono pepsinogeno
↔↔↔↔↔↔↔↔↔↔↔↔↔↔↔↔
Cellule endocrine e paracrine:
•
•
Cellule enterocromaffino-simili
⇒ istamina
Cellule D ⇒ somatostatina.
LA SECREZIONE DI FATTORE INTRINSECO
(DALLE CELLULE PARIETALI INSIEME AD H+)
È LA SOLA FUNZIONE DELLO STOMACO
DI IMPORTANZA VITALE
• Fattore Intrinseco = glicoproteina di 50 kDa che lega
Vitamina B12 formando un complesso resistente alla proteolisi
e all’assorbimento nel tenue prossimale
• la Vitamina B12 viene assorbita nel tenue distale per
endocitosi mediata da un recettore e passa nel sangue
• in assenza del fattore intrinseco non viene assorbita Vitamina
B12 ⇒ gravissima ANEMIA
• nel soggetto anziano, ipotrofia della mucosa gastrica e
produzione scarsa di fattore intrinseco (⇒ anemia).
LA COMPOSIZIONE IONICA DEL SUCCO GASTRICO VARIA
IN FUNZIONE DELLA VELOCITA’ DI SECREZIONE
• Ad alte velocità di secrezione il succo gastrico contiene
soprattutto H+ e Cl• [H+] sotto stimolazione può aumentare 6-8 volte rispetto alla
concentrazione basale
• il succo gastrico puro ha pH tra 1 e 2 (2 è anche il pH del lume
gastrico nel viscere vuoto, con secrezione acida basale)
• il meccanismo per cui ad alta velocità di secrezione le concentrazioni
di H+ e di Na+ sembrano variare inversamente non è ben noto
ma può essere connesso al fatto che Na+ del succo gastrico non
proviene dalle cellule parietali, che sono quelle che più aumentano la
loro attività sotto stimolazione, ma da cellule non-parietali
• [K+] è sempre superiore a quello del plasma
• perdita netta di succo gastrico con vomito prolungato
⇒ ipokaliemia & alcalosi.
LA CELLULA PARIETALE SECERNE HCl
• pompa protonica H+/K+ ATPasi
nella membrana dei canalicoli secretori
• metabolismo ossidativo intenso per
mantenere l’attività della pompa
H+/K+
• La membrana basolaterale ha più
tipi di canali per il K+ (attivati da Ca++
e da AMPc): l’uscita di K+ negativizza
l’interno e facilita l’uscita di Cl- verso il
lume
• Cl- esce nel lume tramite un canale
ionico sulla membrana luminale
(conduttanza aumentata da Ca++ e
AMPc)
• Nel corredo enzimatico della cellula
parietale c’è anidrasi carbonica
• bicarbonato diffonde sul lato basale
in scambio con cloruro e fa alzare il pH
del sangue venoso refluo dallo
stomaco (marea alcalina postprandiale)
Le cellule PARIETALI delle
ghiandole gastriche
ossintiche
non stimolate, hanno un ricco
sistema tubulovescicale
interno
sotto stimolazione in 10 min i
tubuli si organizzano a
formare canalicoli
secretori (proteine della
famiglia SNARE)
Farmaci benzimidazolici come
OMEPRAZOLO, che inattivano
irreversibilmente la pompa
protonica H+/K+, sopprimono la
secrezione di HCl (finché non
vengono organizzati nuovi tubuli
con i loro trasportatori di
membrana).
LA CELLULA PARIETALE POSSIEDE RECETTORI PER NEUROTRASMETTITORI, ORMONI E SOSTANZE AD AZIONE PARACRINA
Acetilcolina (recettori muscarinici soprattutto M3),
Gastrina (recettori CCK-2) e Istamina (recettori H2)
sono eccitosecretori
+
M3
+
CCK2
+
H2
↑AMPc
↑IP3
Antagonisti dei recettori
H2 per l’istamina, come
CIMETIDINA e
RANITIDINA, bloccano
gran parte della
secrezione acida dello
stomaco
K+
Cl-
H+
GIP, Somatostatina,
alcune PG e Secretina
inibiscono la secrezione
acida gastrica.
IL VAGO STIMOLA IN MODO DIRETTO E INDIRETTO LA
SECREZIONE ACIDA GASTRICA
VAGO
+
Cellula EnteroCromaffino simile
(ECL)
ACh
+
Cellula G
+
+ Cellula +
Parietale
ISTAMINA
GASTRINA
HCl
+
Stiramento
della parete,
peptidi,
caffeina,
alcool
FEEDBACK NEGATIVO SULLA SECREZIONE
ACIDA GASTRICA
SOMATOSTATINA liberata dalle cellule D dello stomaco
quando pH < 3
è segnale paracrino INIBITORIO sulle CELLULE PARIETALI (e
cellule produttrici di GASTRINA e di ISTAMINA) e può anche
per via ematica raggiungere ghiandole gastriche più lontane
I MECCANISMI DI REGOLAZIONE DELLA SECREZIONE ACIDA
GASTRICA SONO MOLTEPLICI: ridondanza, evidente
importanza del controllo.
LA CELLULA PRINCIPALE DELLE GHIANDOLE
GASTRICHE SECERNE PEPSINOGENI
Acetilcolina liberata dal
Parasimpatico e Gastrina sono potenti
secretagoghi
per le cellule PRINCIPALI
… e anche per le cellule PARIETALI
per cui i ritmi di secrezione di HCl e di
PEPSINOGENO sono correlati
La secrezione di pepsinogeni (*) è stimolata
da:
• Acetilcolina (vago)
• Gastrina
• Secretina
• sostanze β2-adrenergiche
(*) un gruppo di propeptidasi che diventano
attive solo dopo distacco
di un peptide N-terminale,
che avviene nel lume
dello stomaco.
IL RUOLO PRINCIPALE DI HCl E’ REALIZZARE UN pH
OTTIMALE PER L’ATTIVAZIONE DEL PEPSINOGENO
HCl
PEPSINOGENO
pH circa 3.0
PEPSINA
Processo autocatalitico
PEPSINOGENO
PEPSINA
La Pepsina è inattivata
irreversibilmente a pH 7.2
• La PEPSINA è il primo enzima proteolitico che viene a
contatto con il materiale ingerito
• La PEPSINA è una endopeptidasi e dalla sua azione si ottiene
una miscela di polipeptidi.
BARRIERA MUCOSALE GASTRICA
LUME
Pepsina + HCl
+ H+
H2CO3
CO2 + H2O
CO2
La MUCINA gastrica costituita da unità
tetrameriche di glicoproteine è molto
efficace come barriera protettiva e forma
un denso gel
Lo strato più vicino al lume è
continuamente digerito dalla pepsina che
porta in soluzione monomeri glicoproteici.
• Uno strato di muco
(almeno 200 micron) riveste
internamente lo stomaco e
impedisce che la secrezione
alcalina delle cellule
superficiali, ricca di HCO3-,
venga mescolata con il
contenuto acido del lume
gastrico
• In questo strato HCO3tampona il pH a valori
vicini alla neutralità
• Un adeguato apporto ematico
mantiene l’integrità della mucosa
gastrica e della barriera mucosale
• Salicilati, acidi biliari e etanolo
danneggiano la barriera mucosale
gastrica permettendo la
retrodiffusione di H+
• Elevati livelli di Adrenalina e di
Glucocorticoidi riducono l’integrità
della barriera mucosale gastrica.
NELLA RISPOSTA INTEGRATA AL PASTO
LA SECREZIONE GASTRICA VIENE STIMOLATA IN
FASI SUCCESSIVE
1
2
3
Intestinal
Phase
http://physioweb.med.uvm.edu/gi_physiology/notes_03spring.pdf
La secrezione gastrica è stimolata in 3 fasi successive
1. Fase cefalica: causata soprattutto da cibo in cavità
orale tramite regolazione nervosa; la fase cefalica
garantisce fino al 40% di aumento di secrezione gastrica
prima che il bolo arrivi allo stomaco
2. Fase gastrica: causata da presenza di chimo nello
stomaco tramite regolazione nervosa e ormonale;
peptidi, alcool etilico e caffeina sono potenti stimolanti di
questa fase; la fase gastrica garantisce 50-60% di
aumento di secrezione dello stomaco
3. Fase intestinale: causata da distensione e da prodotti
della digestione proteica in duodeno soprattutto tramite
regolazione ormonale; la fase intestinale garantisce
5-10% di aumento di secrezione gastrica
PRINCIPALI ORMONI G.I. COINVOLLTI NEL CONTROLLO
DELL’ATTIVITÀ SECRETORIA DEL TRATTO DIGESTIVO
ORMONE G.I.
ORIGINE
STIMOLI
EFFETTI SULLE SECREZIONI
Gastrina
Cellule G
dell’antro
pilorico
stimolazione
vagale,
peptidi nel chimo,
stiramento della
parete
↑ secrezione acida gastrica
Colecistochinina
(CCK, detta
Pancreozimina)
Cellule I del
duodeno
Lipidi nel chimo
Secretina
Cellule S del
duodeno
Acidità del chimo
↑ secrezione di bicarbonato e
acqua dal pancreas
GIP (Peptide
Gastro-Inibitore)
Cellule K del
duodeno
Zuccheri e lipidi nel
chimo
↓ secrezione gastrica
↑ increzione di insulina
Enteroglucagone
Cellule L
(ileo, colon)
Glucosio e acidi grassi
nel tenue distale
↓ secrezione gastrica
↓ secrezione pancreatica
↑ secrezione enzimatica dal
pancreas
contrazione e svuotamento
della colecisti
NEL DUODENO SI RIVERSANO
I SECRETI PANCREATICO E BILIARE
• Succo PANCREATICO circa 1,5 L/die
⇒ la maggior parte del succo pancreatico viene prodotto
in seguito alla assunzione di un pasto nella fase
intestinale della digestione
• Succo Biliare circa 0,5 L/die
⇒ viene immesso in duodeno soprattutto durante la
fase intestinale della digestione (ma non solo, anche
nella fase III del Complesso Mioelettrico Migrante).
LE CELLULE ACINOSE DEL PANCREAS PRODUCONO
NUMEROSI ENZIMI
ALCUNI DEI QUALI ESSENZIALI ALLA DIGESTIONE
Secreto delle cellule acinose
del Pancreas:
• componente enzimatica
molto ricca, indispensabile
per la digestione di lipidi,
protidi e glucidi
• fluido isotonico e isoionico
rispetto al plasma (Na+ e
H2O si muovono verso il lume
per via paracellulare
attraverso giunzioni lasse)
La capacità di secrezione di enzimi da
parte del pancreas è molto superiore a
quella indispensabile per la digestione:
fattore di sicurezza.
Enzimi del succo pancreatico:
• alfa-amilasi
• lipasi
¾ triacilglicerolo idrolasi
¾ fosfolipasi A2
¾ idrolasi del colesterolo
• precursori di proteasi
¾ tripsinogeno
¾ chimotripsinogeno
¾ procarbossipeptidasi
¾ proelastasi
• ribonucleasi e
desossiribonucleasi
• pro-colipasi
• inibitori della tripsina
LA COMPOSIZIONE IONICA
DEL SUCCO PANCREATICO
VARIA IN FUNZIONE DELLA
VELOCITA’ DI SECREZIONE
• HCO3- e Cl- sono i due principali anioni del succo pancreatico
• Le loro concentrazioni variano reciprocamente all’aumentare del flusso
• Alla massima velocità di secrezione, la [HCO3-] è 6 volte maggiore di
quella plasmatica e il pH del succo pancreatico raggiunge 8,2
• In condizioni basali il secreto proviene soprattutto dalle cellule dei
dotti intralobulari, [HCO3-] è 2-3 volte quello del plasma e il pH è 7,6
• Sotto stimolazione da Secretina le cellule dei dotti extralobulari
con alta capacità di secernere bicarbonato sono i responsabili
dell’aumentato flusso.
ANALOGIE TRA IL PANCREAS ESOCRINO E
LE GHIANDOLE SALIVARI
Le cellule degli acini producono secreto
primario
• circa isoionico con il plasma
• ricco di enzimi
Le cellule dei dotti
• alcalinizzano (presenza di anidrasi
carbonica e secrezione di bicarbonato)
• diluiscono il secreto riassorbendo Cl-.
LE CELLULE ACINOSE DEL PANCREAS,
OLTRE AI NUMEROSI ENZIMI,
SECERNONO UN FLUIDO ISOTONICO E ISOIONICO
COL PLASMA
• Il trasportatore elettro-neutro (Na+,
K+ e 2 Cl-) della membrana basale è
lo stesso che è presente anche nelle
cellule acinose delle ghiandole salivari
• il Cl- esce dalla faccia luminale
attraverso un canale attivato da
AMPc e da Ca++ (canale presente
anche nelle cellule dei dotti)
• Na+ segue per gradiente elettrico, e
acqua per gradiente osmotico,
attraverso le giunzioni “non-troppostrette” tra le cellule.
SECREZIONE DI BICARBONATO
DALLE CELLULE DEI DOTTI EXTRALOBULARI DEL PANCREAS
• Lo scambiatore H+/Na+ che estrude idrogenioni dal lato
baso-laterale, favorisce la sintesi di HCO3- nel citosol
• Sul lato basale il HCO3- del liquido interstiziale tampona gli
H+ che escono, producendo CO2 che diffonde nella
cellula
• Dentro la cellula la stessa reazione di idratazione della
CO2 è spinta verso la produzione di HCO3- e accelerata
da carboanidrasi
Sul lato luminale:
•
antiporto HCO3-/Cl•
canale anionico per Cl- (*)
L’ormone Secretina sulle cellule dei dotti fa
aumentare il livello di AMPc con vari effetti:
1. aumenta il tempo di apertura del canale
anionico per Cl2. aumenta l’attività dell’antiporto HCO3-/Cl-
(*) la mutazione del gene che
codifica per questo canale è
l’alterazione primaria della
FIBROSI CISTICA
la carenza di canali per Clcausa un secreto molto
viscoso per la alta
concentrazione di composti
organici con basso contenuto
di acqua
L’ORMONE GI SECRETINA È PARTE DI UN MECCANISMO
A FEEDBACK NEGATIVO CHE TENDE A MANTENERE
ALTO IL pH NEL DUODENO
↓ pH in
duodeno
(<4.5)
-
SECREZIONE DI BICARBONATO
dalle cellule dei dotti pancreatici
+
+
Cellule S del
duodeno
SECRETINA
REGOLAZIONE DELLA SECREZIONE PANCREATICA
La stimolazione della secrezione esocrina del pancreas:
• 80% nella fase intestinale della digestione
soprattutto ormonale
CCK (recettori CCK-1)
Secretina
secreto ricco di enzimi
secreto abbondante e basico
• 20% regolazione nervosa eccitatoria parasimpatica
(nelle fasi cefalica, gastrica e intestinale della digestione)
Ach stimola l’esocitosi degli enzimi (e la liberazione
di Peptide “monitor” Pancreatico di rilascio per CCK)
VIP stimola la secrezione di HCO3.
IL CONTROLLO DEL PANCREAS ESOCRINO E
DELLA CISTIFELLEA SONO INTEGRATI
I LIPIDI in duodeno fanno aumentare l’increzione di
CCK da parte delle cellule I del duodeno
• effetti del CCK:
¾ stimola la secrezione enzimatica da parte
del Pancreas
¾ stimola l’accrescimento delle cellule pancreatiche
¾ rallenta lo svuotamento dello Stomaco
¾ stimola lo svuotamento della Cistifellea per
contrazione dalla parete
¾ fa rilasciare lo sfintere di Oddi.
glicogenosintesi,
glicogenolisi,
gluconeogenesi
sintesi degli aminoacidi “non-essenziali”
catabolismo proteico
(sintesi di UREA)
coniugazione di
ACIDI BILIARI,
ORMONI, FARMACI,
TOSSINE con acido
glucuronico, glicina o
taurina (prodotti resi
idrosolubili)
funzione di deposito
di FERRO
PRINCIPALI
FUNZIONI
DEL FEGATO
Escrezione
del
Colesterolo
escrezione
di
BILIRUBINA
coniugata
sintesi delle proteine
plasmatiche (tutte tranne
le gamma-globuline)
captazione di acidi grassi
e COLESTEROLO
(l’endotelio dei capillari
epatici tramite
LIPOPROTEIN-LIPASI
idrolizza i trigliceridi dei
CHILOMICRONI che
provengono dal sangue
refluo dal circolo
splancnico)
sintesi di LIPOPROTEINE A
BASSA DENSITA’ che sono
la maggiore fonte di
colesterolo per gli altri
tessuti
IL FEGATO: ASPETTI DI CIRCOLAZIONE EMATICA
Flusso ematico al FEGATO:
25% arterioso
75% venoso refluo dal
circolo splancnico
(~ 300 ml/min arterioso
+ 1200 ml/min venoso
= 1500 ml/min)
• Il fegato contiene ~ 15% del sangue totale e funge
da riserva in caso di diminuzione del volume ematico
(contrazione dei vasi epatici di capacità)
• Estrazione di O2 molto efficiente: brevissima
distanza tra il sangue dei sinusoidi e gli epatociti.
IL LOBULO EPATICO: ASPETTI DI CIRCOLAZIONE EMATICA
• Pressione idraulica nella vena
Porta ~10 mmHg
• Pressione nell’arteria epatica
~90 mmHg
• Resistenze elevate nel vasi
subito a monte dei capillari
sinusoidi (arteriole epatiche)
• Resistenze post-sinusoidali
basse ⇒ nei sinusoidi epatici la
pressione è solo 2-3 mm Hg
più alta rispetto alla vena
epatica
Aumenti patologici della Pressione Venosa Centrale (e quindi della
pressione nella Vena Epatica) si trasmettono a ritroso ai sinusoidi
e modificano molto gli scambi di liquidi per filtrazione facendo
prevalere la filtrazione sul riassorbimento (⇒ ASCITE).
PECULIARTITÀ DEL TESSUTO EPATICO
• Epatocita: cellula epiteliale con
¾ superfici basolaterali verso l’interstizio
(spazio di Disse) e i sinusoidi
¾ superfici apicali verso gli epatociti confinanti,
che delimitano i canalicoli biliari
• Endotelio fenestrato dei sinusoidi
coefficiente di riflessione
basso
• cellule di Kupffer (macrofagi) nell’endotelio
• Cellule stellate nello spazio di Disse: produzione
di fattori di accrescimento, riserva di retinoidi, e, in
condizioni patologiche, sintesi di collagene (
fibrosi
cirrosi epatica).
L’EPATOCITA HA NUMEROSI TRASPORTATORI DI MEMBRANA PER
LA CAPTAZIONE E LA SECREZIONE DI COMPONENTI DELLA BILE
sinusoide
NTCP
OATP
BSEP
MDR3
MDR1
epatocita
C’è anche OATP un trasportatore di
acidi biliari indipendente da Na+
MRP2
Sistema
ABC
Acqua
Calcio
Glutatione
Urea
Aminoacidi
Glucosio
Il cotrasportatore Na+dipendente
NTCP trasporta acidi biliari
coniugati (primari e secondari) e
la sua attività aumenta all’aumento di
concentrazione degli acidi biliari
La membrana dei canalicoli biliari possiede
numerosi trasporti attivi:
sinusoide
• MRP2 per anioni organici: trasporta
composti coniugati con glucuronato, solfato
o glutatione, come bilirubina coniugata e
ac. litocolico coniugato
• BSEP: pompa di esportazione di sali
biliari coniugati
• ABC5/ABC8: secrezione di colesterolo
• MDR1: secrezione di xenobiotici cationici.
Oltre alle sostanze immesse con trasporto attivo nei canalicoli biliari, dai
sinusoidi diffondono per via paracellulare altre sostanze a piccola molecola,
come glucosio, urea e glutatione (tripeptide) che sono escrete con la bile.
Principali componenti della BILE epatica:
• Sali Biliari
Rapporto 10 : 3 : 1
• Fosfatidilcolina
(garantisce soluzione micellare)
• Colesterolo
• Pigmenti Biliari
• Acqua e HCO3- proveniente dalle cellule dei dotti biliari
(fino al 50% del volume di bile)
Sali Biliari (componenti a funzione digestiva):
1. Acidi biliari primari – sintetizzati dal colesterolo da parte degli epatociti
¾ acido colico
¾ acido chenodesossicolico
2. Acidi biliari secondari – per deconiugazione e deidrossilazione di acidi
biliari primari dai batteri nell’intestino (ileo e colon) e riassorbiti per
diffusione:
¾ acido desossicolico
¾ acido litocolico
¾ ursodesossicolico
3. Acidi biliari coniugati con glicina o taurina (o solfato, solo il Litocolico,
citotossico) – la coniugazione abbassa il pKa
A pH neutro o alcalino gli acidi biliari (acidi medio-forti) sono ionizzati e
formano sali.
RICIRCOLAZIONE ENTERO-EPATICA DI ACIDI BILIARI
• L’intero pool di acidi biliari (circa 3 g)
ricircola almeno due volte nel corso
della digestione di un pasto (in un
pasto se ne usano circa 6 g)
• Si formano gli Acidi biliari secondari per
deidrossilazione ad opera dei batteri
dell’intestino
• La coniugazione con taurina o glicina
abbassa il pKa, per cui gli acidi biliari
coniugati sono ionizzati al pH del tenue e
non possono essere passivamente
assorbiti
• Sono attivamente assorbiti nell’ileo
terminale tramite ASBT (apical sodiumdependent bile salt transporter)
• quelli che sfuggono possono essere
deconiugati da batteri nel colon e poi
assorbiti
• Solo il 10-20% (0.2-0.6 g) del pool
viene perso giornalmente con le feci ed è
rimpiazzato dalla sintesi epatica.
Anche i colangiociti della parete dei dotti biliari modificano
la composizione della bile epatica:
Secrezione di bicarbonato e acqua
Riassorbimento di glucosio e aminoacidi
• Secretina
• VIP
• Parasimpatico
fanno aumentare l’attività dei colangiociti
⇒ il volume della bile prodotta aumenta durante la
fase digestiva.
RIASSORBIMENTO ISOTONICO NELLA PARETE DELLA COLECISTI
Concentrazione della bile nella
Colecisti:
meccanismo di riassorbimento di
NaCl e acqua
come quello
delle cellule del tubulo prossimale
del nefrone, con un trasporto
attivo di Na+ sulla membrana
basolaterale (meccanismo di
gradiente stazionario).
• Un rapporto ottimale tra acidi biliari, colesterolo e fosfolipidi garantisce una
soluzione “micellare”
• la soluzione è SOPRASSATURA: è molto probabile la precipitazione di
composti insolubili.
PIGMENTI BILIARI E BILIRUBINA
(SIGNIFICATO ESCRETORIO)
Bilirubina:
• prodotto della degradazione del gruppo eme dell’emoglobina,
in cellule del sistema reticolo-istiocitario
• circola legata a proteine plasmatiche e viene attivamente
assorbita dagli epatociti e poi secreta in forma coniugata con
acido glucuronico nei canalicoli biliari con trasporto ATPdipendente (MRP2)
•
•
L’aumento in circolo di BILIRUBINA CONIUGATA
(iperbilirubinemia “diretta”) indica ostruzione delle vie biliari
⇒ ITTERO (*) DA STASI
L’aumento in circolo di BILIRUBINA NON CONIUGATA
(iperbilirubinemia “indiretta”) indica eccesso di demolizione di
emoglobina ⇒ ITTERO EMOLITICO
(*) l’Ittero è presente quando la bilirubinemia totale è ≥ 2 mg/dl.
SECREZIONI DEL TENUE E DEL COLON
duodeno
HCO3digiuno
• Nel duodeno prossimale le ghiandole
di Brunner secernono muco e
bicarbonato con funzione protettiva
dal chimo acido
• La mucosa duodenale produce:
¾ secrezione acquosa
¾ un’enteropeptidasi detta
enterochinasi che attiva il
tripsinogeno a tripsina
• La mucosa del COLON soprattutto
distale produce una secrezione
acquosa di muco, bicarbonato e K+
ileo
• Lungo tutto l’intestino c’è secrezione
di NaCl
colon
HCO3K+
Inoltre ormoni messi in circolo:
le cripte di Lieberkuhn alla base dei villi
contengono cellule endocrine.
SECREZIONE DI NaCl E ACQUA NELL’INTESTINO
• La secrezione di Cl-, e quindi di Na+ e H2O,
avviene lungo tutto l’intestino
• La secrezione di Cl- può essere alla base
di gravi forma di DIARREA
duodeno
digiuno
NaCl
ileo
colon
Negli enterociti delle CRIPTE (come nei dotti
pancreatici) AMPc aumenta la conduttanza al
Cl- sulla faccia luminale,
Na+ e acqua seguono passivamente
• Il VIP aumenta la perdita di acqua elevando
il livello di AMPc negli enterociti
• le forme tumorali VIP-secernenti provocano
imponenti perdite di acqua
• anche la tossina colerica provoca imponenti
perdite di acqua.
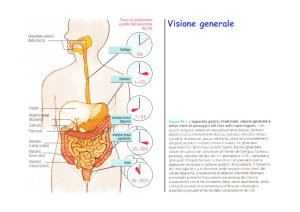
Funzioni di digestione
e di assorbimento
nell’apparato digerente
ASPETTI DELLA CIRCOLAZIONE INTESTINALE
• In condizioni basali, la circolazione
intestinale riceve circa 1,5 L/min
(25% della Gettata Cardiaca)
• In ogni momento è presente nel
circolo intestinale circa il 30% del
volume totale di sangue, di cui il
60% è contenuto nei vasi venosi
• Durante il periodo digestivo:
iperemia funzionale
• Il flusso linfatico dal territorio
digerente può superare 25 ml/min
nel periodo post-prandiale.
ASPETTI DELLA CIRCOLAZIONE INTESTINALE
• Le arteriole mesenteriche: ricca rete nella
sottomucosa
• il flusso nella venula e nell’arteriola del villo
ha direzione opposta, per cui si verifica uno
scambio controcorrente che cortocircuita una
quota di O2 (la mucosa dei villi è molto
danneggiata dall’ischemia ed esiste il rischio di
infarto della parete dell’intestino)
• REGOLAZIONE NERVOSA
ORTOSIMPATICA con prevalenza di recettori
ALFA-ADRENERGICI
• La vasocostrizione splancnica
(aumentato tono ORTO) fa aumentare il
volume circolante effettivo e devia il flusso
verso altri organi
• IPEREMIA FUNZIONALE durante la digestione dovuta soprattutto a
REGOLAZIONE UMORALE:
¾ Ormoni Gastrointestinali: Gastrina, CCK, Secretina e VIP
¾ Bradichinina liberata durante l’attività della ghiandole annesse all’intestino
¾ Adenosina prodotta durante l’intensa attività metabolica della mucosa
¾ Glucosio e acidi grassi a lunga catena presenti nel chimo.
L’ASSORBIMENTO INTESTINALE DI SODIO E’ ATTIVO
ED AVVIENE LUNGO TUTTO L’INTESTINO
digiuno
ileo
Na+
• In CO-TRASPORTO
CON GLUCOSIO
e
CON AMINOACIDI
(vedi soluzioni per
reidratazione con
glucosio, NaCl, HCO3-)
• Per trascinamento da
solvente, per via
paracellulare
ileo
Colon
prossimale
Na+
Na+
Colon
distale
In scambio con H+
nell’Ileo e nel Colon
prossimale, dove
avviene anche
secrezione di
bicarbonato in scambio
con Cl- (riassorbito)
Nel Colon distale
l’assorbimento avviene
contro un forte
gradiente.
BILANCIO GIORNALIERO DEI LIQUIDI LUNGO IL TRATTO DIGERENTE
Ingestione con bevande e cibi ~2 L/giorno
Saliva 1.5 L/giorno
Succo gastrico
2.0 L/giorno
Bile 0.5 L/giorno
Succo pancreatico
1.5 L/giorno
Presentati al Tenue
9 L/giorno
Secrezioni intestinali
1.5 L/giorno
Assorbiti dal Tenue da
6.5 a 8.5 L/giorno
Presentati al Colon
da 0.5 a 2 L/giorno
Assorbiti dal Colon
da 0.4 a 1.9 L/giorno
Perdita con le feci 0.1 L/giorno
• La somma dei secreti
prodotti, prelevati dal
plasma, è 7.0 L/die
• Il volume del fluido
presentato all’intestino è 9 L/die
• Il volume del fluido
assorbito è 8.9 L/die
• Il bilancio positivo a
livello del tubo
digerente serve a
pareggiare le perdite
con l’urina (1.5 L/die)
con la perspiratio
insensibilis
(evaporazione dalla
cute e dalle superfici
respiratorie) e con il
sudore.
IL MOVIMENTO DI NaCl E ACQUA NELL’INTESTINO
PER VIA PARACELLULARE
E’ DI ENTITA’ DIVERSA NEI DIVERSI TRATTI
DIGIUNO
ILEO
COLON
Permeabilità
elevata
Permeabilità
media
Permeabilità
scarsa
∆P Lume vs.
interstizio:
~ -3 mV
∆P Lume vs.
interstizio:
~ -6 mV
∆P Lume vs.
interstizio:
~ -30 mV
ASPETTI DI REGOLAZIONE DELL’ASSORBIMENTO
INTESTINALE DI SODIO E ACQUA
Parete del colon
• L’ALDOSTERONE stimola
l’assorbimento di Na+ (e la
secrezione di K+) nel
COLON (non nel Tenue)
aumentando l’attività dei
canali per il Sodio e anche
l’attività della pompa
basolaterale 3Na-2K
• La SOMATOSTATINA
liberata da cellule
endocrine dalla parete
stimola l’assorbimento di
NaCl.
DIGESTIONE A LIVELLO DELLO STOMACO
• digestione delle PROTEINE: trasformazione in polipeptidi
tramite Pepsina
• digestione dei CARBOIDRATI: negli strati più interni del chimo
continua l’azione dell’alfa-amilasi salivare, che produce
oligosaccaridi (catene lineari di 4-9 unità di glucosio unite da
legami α-1,4 glicosidici) e destrine (5-9 unità di glucosio contenenti
anche ramificazioni α-1,6 glicosidici)
• digestione dei LIPIDI: minimo contributo da parte di una LIPASI
PRE-DUODENALE (nell’adulto ha un ruolo solo in caso di carenza di
lipasi pancreatica attiva)
• Lo Stomaco contribuisce in minima parte direttamente alla funzione
di assorbimento: viene assorbito solo l’alcool etilico (e alcuni farmaci,
es: acido acetilsalicilico)
• Lo Stomaco contribuisce indirettamente all’assorbimento della
Vitamina B12 producendo
¾ sia proteine R che legano VitB12 a pH acido
¾ sia FATTORE INTRINSECO che lega con forza VitB12 al pH
duodenale ed è resistente alle proteasi.
LA FUNZIONE DI ASSORBIMENTO È MASSIMA
NELL’INTESTINO TENUE E PER ESSA È
PREDISPOSTA UNA ENORME SUPERFICIE
PLICHE
VILLI
circa 200 m2
di superficie
di contatto
con il lume
MICROVILLI
http://human.physiol.arizona.edu/SCHED/GI/LynchSlides
I Villi sono digitazioni ricoperte di enterociti
maturi a funzione assorbente, insieme a
qualche cellula globosa muco-secernente.
Le cellule vivono solo pochi giorni, muoiono e
cadono nel lume dove vengono trattate come il
materiale ingerito
Le Cripte di Lieberkuhn sono invaginazioni
dell’epitelio che circonda i villi
ricoperte da cellule epiteliali coinvolte in
processi secretivi
verso la base delle cripte ci sono cellule
staminali in continua divisione che
provvedono al ricambio
Enteric
endocrine cells
Le cellule di Paneth hanno funzione
difensiva antimicrobica: quando esposte a
batteri, secernono varie molecole
antimicrobiche nel lume delle cripte,
contribuendo al mantenimento della barriera
intestinale.
http://arbl.cvmbs.colostate.edu/hbooks/pathphys/digestion/smallgut/lifecycle.html
L’ENTEROCITA
• Gli enterociti presentano microvilli
sulla faccia luminale
• sulla faccia esterna della membrana
dei microvilli, glicoproteine a varia
funzione formano il glicocalice
• una parte delle proteine che
sporgono sono enzimi digestivi
residenti sulla membrana
(ectoenzimi).
DIGESTIONE ED ASSORBIMENTO DI CARBOIDRATI
• Gli enterociti possono assorbire i carboidrati solo in forma di
MONOSACCARIDI
• I carboidrati della dieta media sono:
¾ 50-60% polisaccaride AMIDO (fatto da AMILOSIO, catena
lineare di unità di glucosio unite da legami α-1,4 glicosidici, e
da AMILOPECTINA catena di unità di glucosio contenente
anche ramificazioni con legami α-1,6)
¾ 30% DISACCARIDI (LATTOSIO E SACCAROSIO)
¾ 5% MONOSACCARIDI (GLUCOSIO E FRUTTOSIO)
¾ percentuale variabile del polisaccaride glicogeno (catena di
unità di glucosio molto ramificata con numerosi legami α-1,6)
¾ percentuale variabile di “FIBRE”:
9 cellulosa dove le unità di glucosio sono connesse da legami
beta-1,6 glicosidici per le quali non possediamo enzimi, viene
usata dalla flora batterica per il suo metabolismo
9 pectine, anch’esse usate dalla flora batterica per il suo
metabolismo
9 lignine che si ritrovano come tali nelle feci.
DIGESTIONE DEI CARBOIDRATI
Le amilasi digeriscono i legami
alfa-1,4 tra unità di Glucosio
Salivare e pancreatica
L’orletto a spazzola
dell’epitelio
dell’intestino tenue,
soprattutto del
digiuno, ha anche
funzione enzimatica
(ectoenzimi)
isomaltasi
L’alfa-destrinasi digerisce i legami
alfa-1,6 tra unità di Glucosio
La carenza di LATTASI e conseguente “intolleranza al lattosio” è piuttosto frequente nell’adulto
Il lattosio non digerito viene metabolizzato dalla flora batterica e produce gas e sostanze che
aumentano la motilità del colon
La carenza di trasportatore SGLT1 è rara e causa MALASSORBIMENTO DI GLUCOSIO E GALATTOSIO; in tal caso l’unico zucchero tollerato è il FRUTTOSIO, che usa il trasportatore GLUT5.
ASSORBIMENTO DEI CARBOIDRATI
• La membrana apicale ha il trasportatore SGLT1 (Sodium/Glucose Transport
protein 1) che può legare sia D-GLUCOSIO che D-GALATTOSIO, due esosi con la
molecola ad anello a sei lati
• Tale trasporto è dipendente dal gradiente di Na+ mantenuto dalla pompa della
membrana basolaterale: è un trasporto attivo secondario e lavora anche contro il
gradiente di concentrazione del Glucosio (come nel tubulo prossimale del nefrone)
http://www.mfi.ku.dk/ppaulev/chapter22/Chapter%2022.htm
La membrana
basale possiede
un trasporto
facilitato:
un unico
trasportatore
GLUT2
è in grado di
trasferire
nell’interstizio gli
esosi presenti
nella dieta
(Glucosio, Galattosio, Fruttosio)
che diffondono al
sangue dei
capillari intestinali.
DIGESTIONE ED ASSORBIMENTO DEI PROTIDI
Prima dell’arrivo in duodeno, la pepsina gastrica riesce ad
idrolizzare solo il 15% delle proteine ad oligopeptidi;
con l’arrivo del succo pancreatico si forma una miscela di
oligopeptidi, tri-, di-peptidi e pochi singoli aminoacidi
Miscela di peptidi dovuta all’azione della Pepsina gastrica
L’orletto a spazzola
dell’epitelio
dell’intestino tenue
possiede numerosi
ectoenzimi per i
protidi:
le aminopeptidasi,
per esempio,
staccano l’aminoacido
N-terminale
Gli enterociti possono assorbire non solo aminoacidi,
ma anche piccoli peptidi (di- e tri-peptidi con specifico
trasporto; altri piccoli peptidi per pinocitosi).
I peptidi
sono digeriti
ad
aminoacidi
dentro gli
enterociti
ASSORBIMENTO DEI PROTIDI
• Il digiuno è più efficiente dell’ileo nell’assorbimento dei di- e tri-peptidi
• L’ileo è più efficiente del digiuno nell’assorbimento di singoli aminoacidi
• il sistema di trasporto è stereospecifico: vengono preferiti i L-aminoacidi
• l’assorbimento di singoli aminoacidi sulla faccia luminale è in co-trasporto con
il sodio (trasporto attivo secondario)
Si conoscono vari
trasportatori per diverse
categorie di aminoacidi
sulla membrana luminale
e su quella basale
• per aa neutri
• per aa basici e cisteina
• per aa acidi
La membrana basale
possiede un trasporto di
aa parzialmente
indipendente dal sodio.
http://www.mfi.ku.dk/ppaulev/chapter22/Chapter%2022.htm
LA BILE NELLA DIGESTIONE DEI LIPIDI
Funzione digestiva dovuta
all’azione detergente dei
sali biliari (molecole
anfipatiche) che
emulsionano le gocciole di
lipidi presenti nel
contenuto duodenale: si
formano gocciole molto più
piccole, aumentando la
superficie sulla quale
possono agire
successivamente le lipasi.
DIGESTIONE ED ASSORBIMENTO DEI LIPIDI
La Lipasi è attiva sui trigliceridi (TG)
solo all’interfaccia lipidi-acqua
I Sali Biliari (BS) che stabilizzano
l’emulsione, si dispongono
all’interfaccia delle gocciole di lipidi
e inibirebbero l’azione della lipasi.
La Co-lipasi pancreatica forma con
la Lipasi un complesso che permette
l’ancoraggio della Lipasi alla
superficie delle gocciole e la sua
azione
Co-Lipasi e Sali Biliari contribuiscono alla
formazione e diffusione delle micelle nello strato
non-mescolato (unstirred layer) che è a contatto
con l’orletto a spazzola
Monogliceridi, Fosfolipidi, Colesterolo e Acidi
Grassi Liberi diffondono facilmente attraverso la
membrana luminale degli enterociti
Recentemente è stata identificata anche una
specifica proteina di membrana per il trasporto
facilitato di Colesterolo negli enterociti.
~ 5 nm
http://human.physiol.arizona.edu/SCHED/GI
DIGESTIONE DEI LIPIDI
L’azione delle Lipasi
pancreatiche porta
alla formazione di una
miscela di:
• monogliceridi con
acido grasso in
posizione 2
• colesterolo
• lisolecitina
• acidi grassi liberi
ASSORBIMENTO DEI LIPIDI
• FFA a lunga catena entrano nell’enterocita tramite uno specifico trasportatore
• Una volta nel citoplasma, FFA e monogliceridi vanno al reticolo endoplasmatico
liscio dove vengono ri-sintetizzati trigliceridi
• Nell’apparato di Golgi i trigliceridi sono impacchettati in vescicole insieme a
colesterolo, lipoproteine e altri lipidi a formare i CHILOMICRONI
• i CHILOMICRONI sono trasportati alla faccia basolaterale
esocitosi
• i CHILOMICRONI (diametro ~0,1 micron) usciti dagli enterociti entrano nel
CAPILLARE LINFATICO DEL VILLO……..
• …. Il torrente linfatico
porta i CHILOMICRONI nel
comparto venoso del circolo
(vene succlavie)
• il plasma dopo un pasto
ricco di lipidi ha aspetto
lattescente (iperlipemia
post-prandiale) dovuto ai
numerosissimi chilomicroni
riflettenti la luce
http://www.mfi.ku.dk/ppaulev/chapter22/Chapter%2022.htm
• Una piccola quantità di
FFA a catena corta (< 8
atomi di Carbonio) è
assorbito direttamente
nel sangue dei capillari del
villo.
ASSORBIMENTO DEI LIPIDI:
FORMAZIONE DEI CHILOMICRONI
• Intenso lavoro metabolico dell’enterocita sui prodotti della
digestione lipidica:
¾ ri-esterifica monogliceridi + acidi grassi a lunga catena = TG
¾ ri-esterifica colesterolo = esteri del colesterolo
¾ ri-esterifica lisofosfatidi = fosfolipidi
¾ sintetizza apoproteine che nel reticolo endoplasmatico liscio
sono associate a gocciole di lipidi per formare i chilomicroni
• I chilomicroni contengono 90% di TRIGLICERIDI, 5%
di fosfolipidi, 2% di colesterolo ed inoltre le apoproteine
di rivestimento.
ASSORBIMENTO DEGLI ACIDI BILIARI
• Gli enterociti dell’ILEO terminale (e del Colon) assorbono sali
biliari coniugati in co-trasporto con Na+
• Gli acidi biliari non-coniugati presentano meno gruppi polari e
diffondono più facilmente attraverso la membrana
• La deidrossilazione degli acidi biliari ad opera della flora batterica
facilita la diffusione semplice
• Nel sangue del sistema portale epatico gli acidi biliari sono legati
ad albumina
• In un solo passaggio attraverso il FEGATO, gli acidi biliari
sono trattenuti dagli epatociti.
ASSORBIMENTO DELLA VITAMINA B12
• Il trasportatore di membrana degli enterociti dell’Ileo riconosce
e lega il complesso “Fattore Intrinseco+Cobalammina”
• Vari processi non ben noti avvengono nell’enterocita e spiegano il
ritardo con cui compare VitB12 nel sangue portale (6-8-ore dal pasto)
• Nel sangue la VitB12 viaggia legata alla globulina Transcobalammina
(TCII), prodotta soprattutto dal Fegato
Gli epatociti assorbono rapidamente dal sangue il complesso TCII-VitB12.
MALASSORBIMENTO
• carenza di trasportatore SGLT1 ⇒ MALASSORBIMENTO
DI GLUCOSIO E GALATTOSIO, l’unico zucchero tollerato è il
FRUTTOSIO, che usa il trasportatore GLUT5
• atrofia della mucosa intestinale (per esempio per Morbo
Celiaco) ⇒ MALASSORBIMENTO GENERALIZZATO, che
include anche il Calcio
• aumento della pressione linfatica ⇒ diminuisce
l’assorbimento per bilancio forze di Starling.
MORBO CELIACO
• È considerato una malattia immunitaria, per la risposta
immunitaria che una parte della popolazione presenta al
contatto della proteina GLIADINA con gli enterociti
• Il GLUTINE è un complesso proteico di origine vegetale
formato da GLUTENINA E GLIADINA
• La risposta immunitaria danneggia gravemente gli
enterociti e la struttura stessa dei villi intestinali, con
malassorbimento di tutti i nutrienti
Gli enterociti
danneggiati
possono ripararsi