14
FOCUS ON
Indagare
per immagini
L
a diagnostica per
immagini ha avuto
una crescita quasi
inimmaginabile negli ultimi 30 anni, consentendo
un miglioramento esponenziale dell’approccio terapeutico alle patologie più
disparate.
Le indagini tradizionali si
sono altamente affinate ed
evolute sul piano tecnico e
metodologico, soprattutto
per quel che riguarda le
apparecchiature tomografiche: con l’avvento della
Tomografia Computerizzata
Multislice (TC-MS) (rispetto alla semplice monostrato) è possibile studiare con
sempre maggiore definizione
anche le più piccole alterazioni di qualsiasi distretto
corporeo; stesso discorso
vale per l’introduzione di
Risonanze
Magnetiche
(RM) con intensità di
campo crescente, e sequenze
altamente innovative, quali
perfusione, diffusione e spettroscopia.
Sono sorti software per
creare immagini 3D in TCMS, con possibilità di
visualizzare le zone di interesse su vari piani e secondo
criteri di soglia, e ancora
metodi di fusione di immagini tra TC-MS e RM, e tra
TC-MS e PET, per quel che
riguarda il campo applicativo della medicina nucleare:
l’incremento delle prestazioni dei computer e la
migliorata affidabilità dei
sistemi informatici offre
infatti la possibilità di elaborazioni di immagini con
elevati standard di accuratezza e parallelamente consente di integrare informazioni da plurime sorgenti. È
inoltre possibile, attualmente con la metodica TCMS, la creazione di navigazioni virtuali all’interno di
vasi sanguigni, vie aeree
principali e colon-stomaco,
così da fornire al medico
una visione endoscopica di
studio in sede pre-intrapost stenosi: limite ovvio è
l’impossibilità di eseguire
prelievi di materiale citoistologico.
Il progresso della tecnologia
diagnostica è stato inoltre
accompagnato da un’informatizzazione sempre più
accurata della gestione
delle immagini, come per i
sistemi PACS, ovvero pro-
grammi di archiviazione e
rielaborazione dei dati che
trasferiscono su monitor di
computer l’atto di interpretazione delle immagini
radiologiche; esistono poi
metodi all’avanguardia di
dettatura dei referti tramite
programmi di registrazione
vocale, e archiviazione dei
dati diagnostici su appositi
CD-rom al posto delle pellicole radiografiche, con un
netto miglioramento dell’impatto ambientale.
Diagnostica in ortopedia
La radiologia è dunque un
punto di riferimento insostituibile per l’approccio
diagnostico-clinico
nei
confronti del malato,
ovviamente anche nell’ambito della patologia ortopedica.
Le radiografie sono il punto
di partenza nello studio dell’osso, tramite l’utilizzo di
radiazioni ionizzanti: esse
permettono di evidenziare
lesioni di tipo traumatico,
come fratture e infrazioni;
oppure lesioni che determinano soluzioni di continuità della corticale, come i
tumori; o ancora di tipo flogistico, acuto-cronico.
La TC-MS rappresenta un
esame di secondo livello
ottimale per lo studio dell’osso, e sfrutta anch’essa le
radiazioni ionizzanti: è dunque possibile creare sezioni
SSD o ricostruzione di superficie dell'osso:
una rielaborazione soglia per far rimanere visibile solo l'osso
sottili della regione di interesse, di tipo assiale e con
algoritmi dedicati, e in
seguito ricostruzioni coronali e sagittali; programmi
di rielaborazione delle
immagini
consentono
anche di creare visualizzazioni 3D delle ossa.
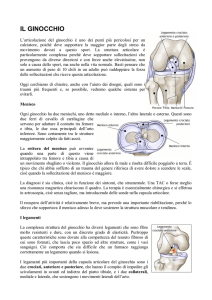
La risonanza magnetica è
anch’essa un esame di
secondo livello, che si basa
tuttavia sui campi magneti-
Riparazione meniscale
A che punto siamo?
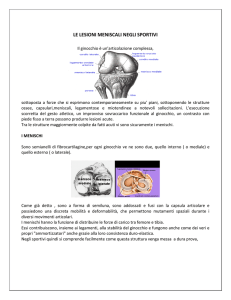
L
a funzione meniscale
è lo specchio dell’anatomia stessa del
menisco. Le cellule e la
matrice extracellulare sono
disposte in modo che le
forze compressive, gli attriti, gli stress tensili possano
essere sopportati e ridistribuiti.
Nello sviluppo embrionale
le cellule mesenchimali si
differenziano in un tessuto
altamente specializzato. La
matrice è composta prevalentemente da collagene
tipo I, che si dispone a
costituire un’armatura altamente resistente agli stress
e con una disposizione circonferenziale che è fondamentale nell’impedire l’estrusione del menisco e per
mantenere l’integrità del
menisco stesso sotto il carico. La presenza inoltre di
Glicosaminglicani (GAG)
favorisce il mantenimento
delle proprietà visco-elastiche, la resistenza alla compressione e l’idratazione.
Ben il 78% del menisco
sano è infatti costituito da
acqua. Proprio i GAG
insieme alle proteine di
superficie
garantiscono
anche il movimento fluido
e senza attriti dell’articolazione sul menisco.
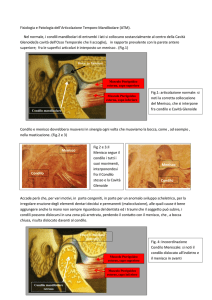
Il danno meniscale
Un danno grave del menisco
può rendere inevitabile una
meniscectomia subtotale. Tra
gli anni Sessanta-Settanta la
meniscectomia totale era una
prassi comune, dato che tutti
i sintomi meccanici correlati
ad una lesione meniscale
scompaiono all’istante con
tale procedura. Ma oggi è
altrettanto chiaro che una
meniscectomia favorisce nettamente lo sviluppo di fenomeni artrosici. In ogni caso vi
è una netta relazione tra l’entità della meniscectomia e il
danno cartilagineo. Inoltre il
danno è più marcato nel
comparto laterale più che in
quello mediale.
Anche quando fosse necessaria una meniscectomia, il
risparmio della porzione periferica del menisco è essenziale per migliorare i risultati a
lungo termine, probabilmente perchè il tessuto residuo è
ancora capace di trasferire
parte del carico assiale.
Lesioni dei corni posteriori
del menisco mediale e le procedure di meniscectomia in
tale sede determinano una
diminuita stabilità in extrarotazione, cosa che potrebbe
essere correlata con una maggiore incidenza di danni condrali da instabilità (Ahmed
AM. In: Mow VC, Arnoczky
SP, Jackson DW, editors. Knee
meniscus: basic and clinical
foundations. New York (NY):
Raven Press, Ltd.; 1992. p.
59–73. Hede A, et al. Int
Orthop 1992;16:122–5).
La sutura meniscale
Nella sempre maggior consapevolezza che l’assenza di
menisco si correla con precoci manifestazioni artrosiche,
un enorme sforzo è stato
rivolto allo sviluppo di sistemi di riparazione meniscale,
specialmente nel paziente
giovane. La sutura meniscale
è una procedura sicura, ma
richiede una riabilitazione
più lunga della semplice
meniscectomia, cosa che può
non essere accettata, specie
dall’atleta professionista. Se si
associa alla lesione meniscale
la rottura del crociato i risultati della sutura meniscale
sono ancora maggiori, forse
perchè il rispetto dei tempi di
guarigione del crociato permettono una migliore guarigione della sutura meniscale.
Il problema principale nelle
suture meniscali è che specialmente le lesioni in zona
bianca nell’individuo meno
giovane possono non guarire
portando ad un fallimento
meccanico della sutura. Dati
recenti parlano di un fallimento fino al 28-30% dei
casi, anche se esistono casistiche che si assestano su fallimenti dell’ordine del 6%
(Kurzweil
PR
et
al.
Arthroscopy 2002;18:33–9.
Lee GP et al. Am J Sports Med
2005;33:1138–41. Boyd KT
et al. Knee 2003;10:1–11).
In sostanza consigliamo di
informare sempre il paziente,
specialmente il giovane, sulla
possibilità di riparare il menisco lesionato e, se il paziente
è disposto al percorso riabilitativo necessario, di suturare
il menisco tutte le volte che
può essere salvato.
I sostituti meniscali
Nei casi in cui il menisco non
è salvabile esistono diverse
opzioni di trattamento “sostitutivo”. Una delle possibilità
è l’uso del CMI (Collagen
Meniscus Implant). Tale
sostituto meniscale in collagene agisce come guida per
la rigenerazione tissutale, guidando il tessuto riparativo a
colmare il difetto meniscale.
Questo scaffold spugnoso è
costituito da collagene derivato da tendine d’achille
bovino associato a GAG,
disidratato, liofilizzato e chi-
ci: consente di creare sezioni assiali, sagittali e coronali delle regioni di studio,
così da analizzare al meglio
i tessuti molli perischeletrici e l’osso midollare. Le
diverse sequenze permettono di identificare il tipo di
tessuto in studio, differenziando la componente cellulare da quella adiposa o
idrica; inoltre, la somministrazione di contrasto per
via endovenosa consente di
risaltare i tessuti tumorali o
infiammatori rispetto a
quelli sani.
Le prospettive future sono
sicuramente promettenti
nell’ambito radiologico in
generale, come anche in
quello specifico ortopedico.
micamente cross-linkato. Gli
studi clinici finora eseguiti
sono incoraggianti e mostrano buoni risultati a distanza
di 5-8 anni di follow-up. Il
collagene di tali sostituti si è
dimostrato essere biocompatibile, riassorbibile e facilmente infiltrabile da parte
del neo-tessuto.
Un’alternativa in competizione con il CMI sono i
Poliuretani. Questi sostituti
sono stati studiati su animali
e sono oggi disponibili come
alternativa al CMI. Tali
impianti sembrano essere più
resistenti nella sutura. Uno
studio clinico prospettico è
tuttora in corso anche se i
risultati preliminari sembrano promettenti.
Una terza possibilità sono i
trapianti da cadavere. Anche
se non c’è un limite di età, è
consigliabile un trapianto
meniscale sotto i 50 anni di
età. Risultati scadenti sono
segnalati in casi di artrosi
avanzata, malallineamento,
allograft irradiati. Se si seleziona adeguatamente il
paziente i risultati in letteratura sono positivi nel 60-94%
dei casi a seconda delle casistiche. In ogni caso tale procedura rimane poco praticata
per la difficoltà nel trovare
l’allograft adeguato, per la
logistica, per i costi elevati.
scorrevolezza e capacità
ammortizzante unica. Se
tempo fa tali proprietà sembravano impossibili da imitare, oggi la tecnologia permette la creazione di polimeri
con proprietà biomeccaniche
accettabili, tridimensionali e
strutturati in maniera tale da
favorire la crescita di tessuti e
la deposizione di collagene
all’interno della sua microstruttura. Inoltre grazie alla
combinazione con tecniche
basate su cellule staminali i
risultati potrebbero essere resi
ancora più stupefacenti.
La tendenza inoltre a sacrificare sempre più piccole porzioni meniscali quando la
meniscectomia è necessaria,
porterà la ricerca verso soluzioni che permettano di
sostituire solo porzioni
meniscali. Si tratterebbe
allora di poter estendere l’utilizzo di questi materiali a
un larghissimo numero di
pazienti.
Certo possiamo sognare di
futuri non poi così lontani,
ma senza allontanarci troppo
dalla nostra realtà quotidiana... Quello che viene chiesto all’ortopedico è di limitare i gesti demolitivi su strutture articolari così importanti come i menischi, sapendo
gestire con sicurezza tutte le
tecniche di riparazione
meniscale e diffondendo una
cultura di prevenzione. L’uso
dei sostituti attuali e delle
loro evoluzioni sarà una logica conseguenza.
Prospettive del domani
E per il futuro? Il menisco è
un “pezzo di ricambio” assai
sofisticato che deve sopportare enormi forze all’interno del
ginocchio. Ha una resistenza,
Giorgio Castellazzi
Istituto Ortopedico Galeazzi
Lorenzo Castellani
Matteo Laccisaglia