IL CANCRO DEL COLON
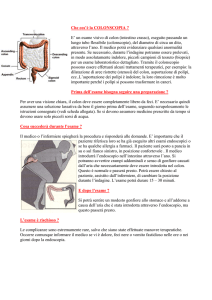
ANATOMIA DEL COLON
Il colon è una porzione dell’apparato digerente che è composto
dall'esofago, dallo stomaco, dall'intestino tenue e dal colon
appunto o intestino crasso. Il colon comprende a sua volta diversi
segmenti quali
il ceco, il colon ascendente, il colon trasverso ,
il colon discendente, il sigma ed infine la porzione terminale, il
retto, che si apre all'esterno tramite l’ano. L’apparato digerente
assorbe dagli alimenti che ingeriamo le sostanze nutritive
(vitamine, minerali, carboidrati, grassi, proteine e acqua), e
trattiene i residui finché l’organismo non li espelle all’esterno,
attraverso il canale anale, come feci.
LA
MALATTIA
Il cancro del colon presenta una elevata incidenza nel mondo
occidentale, rappresentando la seconda causa di morbilità e
morbosità per neoplasia in ambedue i sessi sia in Europa sia negli
Stati Uniti, (il 9,4% di tutti i tumori nell'uomo e il 10,1% nelle
donne). Il cancro del colon è da ritenersi una delle maggiori cause
di morte nella popolazione italiana ( insieme al cancro del retto
con 19.000 decessi e 34.000 nuovi casi all’anno è la seconda causa
di morte per tumore dopo il polmone con 30.000 decessi). Da questi
dati emerge la necessità di un piano mirato di prevenzione per
diminuire l'incidenza del cancro di questo organo, soprattutto in
considerazione delle elevate possibilità di prevenirlo già nelle
fasi preneoplastiche benigne e maligne, ma anche della possibilità
di eseguire una diagnosi precoce della malattia già sviluppata, ma
non ancora diffusa.
LE CAUSE CONOSCIUTE
La maggior parte dei tumori del colon deriva dalla trasformazione in
senso maligno dei cosiddetti “polipi” di natura adenomatosa o
ghiandolare, ovvero di piccole escrescenze rilevate della mucosa, di
per sé benigne almeno inizialmente, dovute al proliferare delle
cellule della mucosa intestinale stessa. Il polipo può essere
definito, in base alle sue caratteristiche morfologiche, sessile
(cioè con la base piatta) o peduncolato (ovvero attaccato alla
parete intestinale mediante una specie di picciuolo). Sono a rischio
di malignità solo i polipi adenomatosi: i cosiddetti polipi
iperplastici (cioè caratterizzati da una mucosa a rapida
proliferazione) e quelli amartomatosi (detti anche polipi giovanili
e polipi di Peutz-Jeghers) non hanno invece potenziale maligno.
La probabilità che un adenoma del colon evolva verso una forma
IL CANCRO DEL COLON
invasiva di cancro dipende dal tempo che ha avuto a disposizione per
crescere e per dare luogo a fenomeni di trasformazione (displasia) e
quindi in buona parte dalla dimensione che il polipo stesso ha
potuto nel tempo raggiungere: la probabilità di trovare focolai
neoplastici nel contesto del polipo è minima per dimensioni
inferiori a 1 cm, modesta per dimensioni 1-2,5 cm, mentre diviene
significativamente
elevata per dimensioni del polipo maggiori di
2,5 cm. Una volta trasformatasi in tessuto carcinomatoso, la mucosa
patologica può sostituire tutto il polipo e poi infiltrare la parete
del viscere. Da ciò si può ben comprendere l’importanza di eliminare
i polipi prima che possano trasformarsi in lesioni maligne, evitando
l’insorgenza della neoplasia del colon.
E’ possibile, anche se poco frequente, che una neoplasia origini
direttamente dalla mucosa senza la preventiva crescita come polipo,
ed allora apparirà come un nodulo oppure come una ulcerazione “a
coccarda” della mucosa generalmente fragile e facilmente sanguinante
anche spontaneamente.
Molte sono le cause che concorrono, cooperando tra loro,
determinare la malattia:
a
• Fattori nutrizionali: molti studi evidenziato che una dieta ad
alto contenuto di calorie, ricca di grassi e povera di fibre è
associata a un aumentata frquenza di tumori intestinali; viceversa,
diete ricche di fibre (cioè caratterizzate da un alto consumo di
frutta e vegetali), di anti-ossidanti (vitamine), salicilati e
magnesio sembrano avere un ruolo protettivo.
• Fattori genetici: si conoscono alcune malattie che, geneticamente
codificate, predispongono alla formazione di tumori intestinali: le
poliposi adenomatose ereditarie (tra cui l'adenomatosi poliposa
familiare o FAP, la sindrome di Gardner e quella di Turcot) e quella
che viene chiamata carcinosi ereditaria del colon-retto su base non
poliposica (detta anche HNPCC o sindrome di Lynch).
Sono malattie trasmesse da genitori portatori di specifiche
alterazioni genetiche, e che possono anche non dar luogo ad alcun
sintomo. La probabilità di trasmettere alla prole il gene alterato è
del 50 per cento, indipendentemente dal sesso. La presenza invece
in famiglia di un parente affetto da neoplasia del colon deve
senza dubbio far pensare ad una possibile predisposizione genetica a
sviluppare tale malattia e portare ad eseguire gli accertamenti
diagnostici necessari, in tempo utile per scoprirne i precursori
benigni (il rischio di sviluppare un tumore del colon aumenta di 2 o
3 volte nei parenti di primo grado di una persona affetta da cancro
o da polipi del grosso intestino).
• Fattori non ereditari: sono importanti l'età (l'incidenza è 10
volte superiore dopo i 60 anni rispetto a coloro che hanno 40
anni), le malattie infiammatorie croniche intestinali (la
rettocolite ulcerosa di lunga durata soprattutto e, secondo studi
recenti, anche il morbo di Crohn), una storia clinica passata di
polipi del colon o di un pregresso tumore del colon retto.
CON QUALI SINTOMI SI
PUO’ PRESENTARE
I polipi, precursori benigni del carcinoma, non determinano
generalmente sintomi se non raggiungono dimensioni considerevoli
così da determinare ostruzione al transito: è invece frequente la
presenza di sangue occulto nelle feci in completo benessere. La
IL CANCRO DEL COLON
neoplasia conclamata invece determina sintomi diversi a seconda
della sede ove sia localizzata: nel colon sinistro, ove le feci sono
più consistenti, darà luogo più facilmente a disturbi ostruttivi che
si traducono in irregolarità dell’alvo, dolori che trovano sollievo
con l’evacuazione o l’emissione di gas, sanguinamento
macroscopicamente evidente, calo ponderale, astenia; il progredire
della malattia può a volte portare all’occlusione intestinale . Le
neoplasie localizzate nei segmenti prossimali (cieco, colon
ascendente e traverso) danno segno di sé soprattutto in seguito alle
perdite di sangue (anemizzazione) al dimagramento ed all’astenia,
mentre meno frequenti sono i disturbi ostruttivi dato che le feci in
tali distretti sono generalmente più liquide . Non è infrequente la
diagnosi di neoplasia del colon destro in seguito al reperto
palpatorio di una tumefazione addominale o dal riscontro di
secondarismi epatici.
COME SI ARRIVA ALLA DIAGNOSI
Gli accertamenti diagnostici devono essere guidati dalla
valorizzazione dei segni e sintomi emergenti durante un'accurata
visita clinica che comprenda anche l'esplorazione rettale
esame fisico e storia clinica: esame del corpo per verificare segni
generali delle vostre condizioni di salute, inclusa la presenza di
eventuali segni di malattia, quali presenza di masse o qualunque
altra manifestazione che possa sembrare anomala. Compilazione della
storia del paziente con riferimento a malattie di cui ha sofferto e
relativi trattamenti e indicazioni sulle sue abitudini di vita;
ricerca del sangue occulto nelle feci: Il test si basa sul
presupposto che le neoplasie maligne e i polipi sanguinano più
facilmente della mucosa normale, e che quindi la scoperta del sangue
occulto nelle feci porta alla diagnosi in una fase precoce della
malattia. Consiste nel prelievo di un campione fecale in almeno 3
giorni diversi, sul quale in laboratorio si possa accertare la
presenza di sangue non visibile ad occhio nudo. I falsi positivi
sono spesso presenti e riferibili ad altre fonti di stillicidio
ematico che, qualora presenti, potrebbero invalidare il test
(gengive, mucosa della bocca del naso, emorroidi, ragadi) .
esplorazione rettale: il medico, dopo aver indossato un guanto
sottile monouso, introdurrà delicatamente un dito lubrificato nel
retto e palperà la zona per individuare la presenza di eventuali
noduli o aree anomale ed accerterà la eventuale presenza di sangue
misto alle feci o materiale mucoso eventualmente ematico.
clisma opaco con doppio mezzo di contrasto: consiste in una serie di
radiografie del colon previa accurata toilette del viscere: il
bario, un liquido radio-opaco si usa come mezzo di contrasto per
ottenere una visualizzazione radiografica dell’apparato digerente;
esso, introdotto nel colon attraverso l’ano, si fissa infatti alla
parete del colon e la successiva introduzione di aria ne distende
le pareti consentendo di visualizzare con opportune rotazioni del
paziente la superficie mucosa del viscere.
retto-sigmoidoscopia e colonscopia: l’indagine endoscopica è una
valutazione visiva diretta della superficie interna del viscere
eseguita con sofisticati strumenti dotati di una micro-telecamera
sulla estremità che, previa una adeguata pulizia del viscere,
vengono introdotti attraverso l’ano, e consentono di risalire
visualizzando i vari segmenti del colon fino al cieco ed all’ileo
terminale. Si può così accertare la presenza di polipi, tumori o
IL CANCRO DEL COLON
aree anomale: se si individua la presenza di un polipo o di altro
tessuto anomalo, l’endoscopista può eseguire un prelievo bioptico o
asportarlo e inviarlo in laboratorio per l’esame istologico al
microscopio per la conferma diagnostica.
biopsia endoscopica: consiste nel prelievo di un campione di tessuto
che sarà esaminato al microscopio per accertare l’eventuale presenza
di cellule neoplastiche;
colonscopia virtuale: utilizza le immagini acquisite mediante la
TAC-multistrato (tomografia computerizzata) per ottenere
informazioni sulle strutture interne del colon. Un computer elabora
le immagini per ottenere rappresentazioni dettagliate che consentano
di accertare la presenza di polipi o di altro tessuto anomalo sulla
parete interna del colon. E’ un esame che può a tutt’oggi presentare
ancora una discreta percentuale di reperti falsamente positivi per
polipi e quindi spesso necessita di conferma mediante esame
endoscopico diretto (colonscopia).
marcatori tumorali: Nel carcinoma colorettale il dosaggio dei
marcatori tumorali (Antigene Carcino-embrionario CEA) non ha
finalità diagnostiche; la loro determinazione è comunque opportuna
prima del trattamento per poter contare su un parametro di
riferimento durante il successivo follow-up (controllo dei risultati
terapeutici).
Altre indagini completano la stadiazione della malattia :
- Ecografia Epatica Essendo il fegato il primo e principale sito
metastatico ( circa il 15-20% dei paz. al momento della prima
diagnosi hanno già metastasi epatiche), l'ecografia epatica è
considerata indagine essenziale nella fase di studio pre-operatoria.
- TAC Addominopelvica: Non ha valore di accertamento diagnostico di
primo livello mentre è talora utile per una stadiazione clinica
preoperatoria relativamente alla estensione locoregionale e alla
presenza di metastasi a distanza
- Radiografia del Torace: è esame indispensabile nella valutazione
clinica prechirurgica
- Risonanza Magnetica Nucleare (RMN): è un esame che non utilizza,
a differenza della TAC, le radiazioni e non necessita della
iniezione di mezzo di contrasto iodato in vena: si serve di un
potente campo magnetico e le
immagini che ne derivano possono
essere utili al chirurgo per valutare meglio i rapporti della
malattia con gli organi circostanti ai fini della strategia
chirurgica.
Per ottenere immagini più precise in alcuni casi può essere
utilizzata durante l’esame la somministrazione per via endovenosa
di una sostanza non radioattiva (Gadolinio): tale sostanza, il cui
impiego è estremamente sicuro e affidabile, non è visibile
direttamente, ma agisce inducendo un cambiamento nelle proprietà
magnetiche dell’acqua nei tessuti, migliorando così il contrasto
tra tessuto sano e tessuto malato migliorando le possibilità
diagnostiche, soprattutto per i tumori e per le patologie del
sistema nervoso centrale.
-PET (positron emission tomography) scan: è un esame che,
utilizzando basse dosi di glucosio radioattivo, consente di
misurare l’attività delle cellule nelle varie parti del corpo; le
aree di tessuto neoplastico sono generalmente metabolicamente più
attive dei tessuti circostanti e quindi risultano evidenti
all’esame; frequentemente sono ben evidenti anche i polipi
adenomatosi di discrete dimensioni non ancora cancerizzati.
IL CANCRO DEL COLON
PET-TAC: La possibilità di integrare la tecnica scintigrafia PET
con una Tomografia Computerizzata è una nuova modalità diagnostica
che consente di combinare le informazioni di natura metabolica
fornite dalla tecnica scintigrafica (PET) con informazioni
anatomiche fornite dalla TC: con tali immagini combinate si ottiene
una migliore localizzazione delle alterazioni patologiche ed una
migliore stadiazione delle lesioni neoplastiche; inoltre la
combinazione delle due tecniche consente di ridurre i falsi
risultati positivi della PET differenziando gli aumenti di attività
metabolica di natura fisiologica o flogistica da quelli di natura
neoplastica, risultando particolarmente utile proprio nel controllo
nel tempo dei pazienti sottoposti a terapia chirurgica curativa
per neoplasie colo-rettali.
- Scintigrafia Ossea: ha indicazioni molto selezionate ( stadiazione
clinica di malattia particolarmente avanzata, sintomatologia
dolorosa ossea circoscritta) Non deve essere utilizzata come
indagine di routine preoperatoria e/o nel follow-up.
- Test genetici: i test genetici disponibili permettono una
definizione delle basi genetiche della malattia, e in particolare
l'identificazione dei membri della famiglia a rischio. Pertanto
questi dovrebbero essere usati per: confermare una sindrome in un
individuo o una famiglia sospetta di avere una sindrome ereditaria
di cancro del colon desunta dai riscontri clinici; riscontrare le
mutazioni genetiche nei vari soggetti di una famiglia conosciuta
come portatrice di una sindrome ereditaria; determinare quale
particolare individuo di una famiglia con una sindrome ereditaria
conosciuta e con una mutazione genetica sia il portatore del gene
mutante.
LA TERAPIA
I polipi benigni del grosso intestino vengono asportati per via
endoscopica. La rimozione deve essere completa per consentire al
Patologo una diagnosi precisa di radicalità; negli stadi A di Dukes
si considera l'intervento radicale se i margini sono sicuramente
liberi da infiltrazione in tutte le sezioni correttamente orientate.
In caso di non sicura radicalità il paziente deve essere avviato
alla chirurgia convenzionale.
La terapia del cancro del colon è essenzialmente chirurgica: ovvero
si procede all’asportazione ampia del segmento di intestino in cui è
localizzato il tumore ed alla asportazione dei linfonodi
distrettuali (cioè linfonodi siti lungo le vie di drenaggio
linfatico attraverso le quali una cellula staccatasi dal tumore
potrebbe “navigare” e portarsi a distanza percorrendo appunto le
varie stazioni linfonodali interposte). La continuità dell’intestino
viene poi ricostruita ricongiungendo i due capi del viscere con una
sutura (anastomosi) che potrà essere effettuata con sutura manuale o
mediante l’impiego di suturatici meccaniche che utilizzano graffette
metalliche.
In condizioni particolari può essere eseguita una semplice
escissione locale, qualora ci si trovi di fronte ad un tumore in
stadio molto precoce (generalmente polipi cancerizzati): si esegue
cioè una polipectomia endoscopica (asportazione del polipo con ansa
diatermica) oppure, se la tecnica endoscopica non è attuabile per la
sede o per le dimensioni della formazione, si può eseguire una
resezione chirurgica parziale della parete del viscere comprendente
la lesione, con una valutazione del grado di malattia mediante
IL CANCRO DEL COLON
esame istologico intraoperatorio .
In casi di malattia avanzata, qualora l’infiltrazione dei tessuti
peritumorali non consenta la rimozione della malattia, si può
eseguire un semplice by-pass intestinale suturando un segmento a
monte dell’ostacolo neoplastico con un segmento a valle per
scongiurare i fenomeni occlusivi. In condizioni particolarmente
gravi potrà rendersi necessaria anche la sola colostomia o
ileostomia cioè l’abboccamento del segmento intestinale (ileo o
colon ) alla cute per consentire lo scarico delle feci che verranno
raccolte da un apposito sacchetto applicato alla parete addominale.
La colostomia o l’ileostomia possono anche rendersi necessarie per
proteggere una sutura intestinale particolarmente a rischio di
cedimento; tale accorgimento potrebbe essere attuato anche nel
decorso post-operatorio in caso di deiscenza (cedimento) delle
suture intestinali.
In caso di presenza di metastasi a distanza (per esempio al fegato)
si potrà nel corso dell’intervento procedere alla valutazione
intraoperatoria delle lesioni con eventualmente ecografia e biopsia
mirata e, dopo conferma istologica, procedere ad asportazione delle
lesioni . In determinati casi la presenza di multipli noduli epatici
ne compromette l’asportabilità pertanto si potrà ricorrere alla
terapia mediante ablazione con radiofrequenza: consiste
nell’utilizzo di un ago-elettrodo che, sotto controllo ecografico,
viene introdotto al centro della lesione che viene “riscaldata” con
l’impiego di un generatore di radiofrequenze, determinando la
necrosi del tessuto neoplastico circostante.
TRATTAMENTO POST-OPERATORIO
Dopo l’intervento chirurgico lo specialista oncologo potrà ritenere
opportuno attuare una chemioterapia o radioterapia postoperatoria
allo scopo di distruggere eventuali cellule neoplastiche residue. Il
trattamento che si attua dopo la chirurgia al fine di accrescere le
probabilità di guarigione si definisce “adiuvante”
Chemioterapia
La chemioterapia è la modalità terapeutica che distrugge le cellule
neoplastiche attraverso la somministrazione di farmaci, che possono
essere assunti per bocca in forma di compresse, oppure iniettati per
via endovenosa o intramuscolare. In questi casi, la chemioterapia si
definisce trattamento sistemico, perché il farmaco entra nella
circolazione sanguigna, si diffonde nell’organismo e in questo modo
può raggiungere e distruggere le cellule neoplastiche che si sono
diffuse a distanza.
La chemio-embolizzazione dell’arteria epatica può essere usata per
trattare il tumore che si è diffuso al fegato. Essa consiste nel
posizionamento di un cateterino attraverso il ramo dell’arteria
epatica diretto alla lesione nel fegato e nella successiva
somministrazione dei chemioterapici direttamente ai vasi che
irrorano la lesione risparmiando i restanti distretti corporei dagli
effetti tossici del farmaco.
Radioterapia
La radioterapia consiste nell’applicazione di radiazioni ad alta
frequenza per distruggere le cellule neoplastiche e ridurre le
dimensioni del tumore. Esistono due tipi di radioterapia:
radioterapia esterna: le radiazioni possono essere erogate da una
macchina esterna all’organismo e orientate sulla zona interessata
IL CANCRO DEL COLON
dal tumore; oppure radioterapia interna o intracavitaria: la
sostanza radioattiva (radioisotopo) può essere immessa direttamente
nella lesione o vicino ad essa. La modalità di attuazione della
radioterapia dipende dal tipo e dallo stadio del tumore.
Terapia biologica
La terapia biologica mira a stimolare le difese naturali
dell’organismo per combattere il tumore attraverso la
somministrazione di sostanze prodotte dall’organismo stesso oppure
di origine sintetica (cetuximab Erbitux®, bevacizumab Avastin®). La
funzione di tali anticorpi monoclonali è quella di legarsi ai
recettori per i fattori di crescita della cellule neoplastiche
(Epidermal Growth Factor receptors) presenti sulla superficie di
alcune cellule neoplastiche ed evitare così che tali cellule
crescano e si moltiplichino.
CONCLUSIONI E
CONSIGLI:
LA PREVENZIONE E LA DIAGNOSI PRECOCE
Senza dubbio il tumore del colon offre la possibilità di agire
d’anticipo eliminando i precursori benigni della malattia ; i polipi
però, soprattutto se di piccole dimensioni, sono del tutto
asintomatici, quindi non bisogna aspettare i sintomi per convincersi
a sottoporsi agli accertamenti diagnostici.
Prima di tutto, occorre parlare con il proprio medico, per
evidenziare eventuali fattori di rischio o precedenti familiari di
malattia.
Dai 45 anni in poi, un test per la ricerca di sangue occulto nelle
feci (in sigla, SOF) può svelare piccole tracce nascoste che
potrebbero segnalare la presenza di un problema (attenzione: non
necessariamente un tumore), da studiare con esami più approfonditi.
Nei casi a rischio (familiarità, sintomatologia, SOF positivo) è
indispensabile ricorrere alla colonscopia. Per molti è un esame che
determina apprensioni e preoccupazioni maggiori del dovuto, ma
rimane uno strumento insostituibile per prevenire, diagnosticare e
tenere sotto controllo il cancro del colon-retto. Non solo, oltre
alla diagnosi, permette di individuare e di asportare in endoscopia
lesioni precancerose come i polipi, interrompendo la sequenza
polipo-cancro". Diagnosi e terapia con un solo intervento, insomma,
che può prevenire l’80 per cento delle neoplasie.
Lo stile di vita è stato oggetto di numerosi studi evidenziando
semplici norme comportamentali che sembrano poter influire sullo
sviluppo di un tumore al colon: ridurre il consumo di grassi
animali e di alcool, aumentando quello delle fibre vegetali e di
frutta; aumentare l’assunzione di magnesio (pasta, noci) e vitamina
C; utilizzare antiossidanti (salicilati); praticare attività fisica.
nella fase di impianto che di rieducazione post-operatoria.