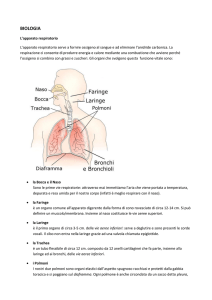
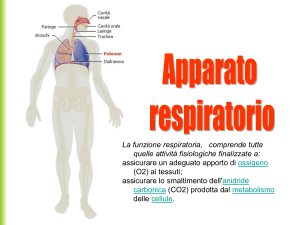
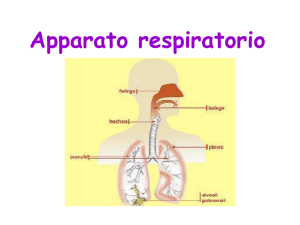
Apparato respiratorio
L’apparato respiratorio è costituito dai polmoni e dalle vie
aeree che li mettono in comunicazione con l’ambiente
esterno; la sua funzione è quella di fornire ossigeno (O2)
alle cellule dell’organismo e raccogliere l’anidride carbonica (CO2 ) prodotta da queste. Lo svolgimento di questa
funzione richiede la realizzazione dei seguenti quattro
distinti eventi, noti collettivamente come respirazione:
■
■
■
■
movimento dell’aria dentro e fuori i polmoni (respiro o ventilazione)
scambio di O2 contenuto nell’aria inspirata con anidride
carbonica contenuta nel sangue (respirazione esterna)
trasferimento di O2 e CO2 alle e dalle cellule (trasporto dei gas)
scambio di O2 e CO2 in prossimità delle cellule
(respirazione interna)
I primi due eventi, ventilazione e respirazione esterna, hanno luogo all’interno dell’apparato respiratorio,
mentre è il sistema circolatorio a provvedere al trasporto dei gas e la respirazione interna avviene invece a livello dei tessuti dell’organismo.
L’apparato respiratorio è suddiviso in due parti principali: la parte conduttrice e quella respiratoria (Tabella 151). La parte conduttrice, situata sia all’esterno che all’interno dei polmoni, convoglia aria dall’ambiente esterno ai
polmoni. La parte respiratoria, situata rigorosamente
all’interno dei polmoni, provvede allo scambio dell’ossigeno con l’anidride carbonica (respirazione esterna).
LA PORZIONE CONDUTTRICE
DELL’APPARATO RESPIRATORIO
La porzione conduttrice dell’apparato respiratorio
convoglia l’aria verso e dalla porzione respiratoria
dell’apparato respiratorio.
La porzione conduttrice dell’apparato respiratorio,
partendo dall’esterno per arrivare all’interno del polmo-
15
■■■
ne, è composta da cavità nasale, bocca, nasofaringe,
faringe, laringe, trachea, bronchi primari, bronchi
secondari (bronchi lobari), bronchi terziari (bronchi segmentali), bronchioli e bronchioli terminali. Queste strutture non solo trasportano l’aria inspirata, ma la filtrano,
la umidificano e la riscaldano prima che raggiunga la
porzione respiratoria dei polmoni.
La proprietà di conduzione delle vie respiratorie è
dovuta ad una combinazione di osso, cartilagine ed elementi fibrosi. Mentre l’aria passa attraverso le vie aeree
durante l’inspirazione, incontra un sistema di tubuli
ramificati. Sebbene il diametro luminale di ciascun
tubulo susseguente continui a diminuire, il diametro
totale delle varie ramificazioni aumenta ad ogni livello
successivo di ramificazione. In questo modo la velocità
del flusso per un dato volume di aria inspirato diminuisce man mano che l’aria si avvicina alla porzione respiratoria.
Cavità nasale
La cavità nasale è divisa nelle due fosse nasali, destra e
sinistra, da un setto nasale cartilagineo ed osseo. Ciascuna metà della cavità presenta lateralmente una parete
ossea e un’ala cartilaginea e comunica anteriormente,
attraverso la narice, con l’esterno e per mezzo della
coana con il nasofaringe. Dalla parete ossea laterale
sporgono tre sottili proiezioni ossee a forma di conchiglia, una sopra l’altra, le conche nasali superiore,
mediana ed inferiore.
Porzione anteriore della cavità nasale
In prossimità delle narici, la porzione anteriore della
cavità nasale si dilata nel vestibolo. È ricoperta da
cute sottile ed è provvista di vibrisse – corti peli rigidi che bloccano le particelle di maggiori dimensioni
impedendone la penetrazione nella cavità nasale. Il
derma del vestibolo contiene numerose ghiandole
345
346 䡲 䡲 䡲 Capitolo 15 ■ Apparato respiratorio
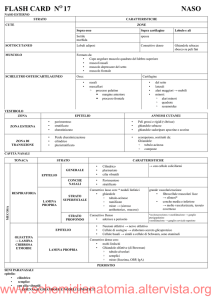
Tabella 15-1 Suddivisione e aspetti caratteristici dell’apparato repiratorio
Regione
Sostegno
Ghiandole
Epitelio
Tipi
cellulari
Caratteristiche
aggiuntive
Divisione conduttrice extrapolmonare
Vestibolo nasale
Cartilagine ialina
Ghiandole
sebacee e
sudoripare
Squamoso
stratificato
cheratinizzato
Epidermiche
Vibrisse
Cavità nasale
respiratoria
Cartilagine ialina
e osso
Ghiandole
sieromucose
Respiratorio
Basali, caliciformi,
ciliate, a spazzola,
sierose, DNES
Tessuto simil-erettile
Cavità nasale
olfattiva
Osso
Ghiandole di
Olfattivo
Bowman (sierose)
Olfattive,
di sostegno, basali
Vescicole olfattive
Nasofaringe
Muscoli
scheletrici
Ghiandole siero- Respiratorio
mucose
Basali, caliciformi,
a spazzola, ciliate,
sierose, DNES
Tonsille faringee e
tube di Eustachio
Laringe
Cartilagine ialina
ed elastica
Ghiandole
mucose e
sieromucose
Basali, caliciformi,
a spazzola, ciliate,
sierose, DNES
Epiglottide, corde
vocali, pieghe
vestibolari
Trachea e
bronchi primari
Cartilagine ialina Ghiandole
Respiratorio
e tessuto connettivo mucose e sierofibrillare denso
mucose
irregolare
Basali, caliciformi,
a spazzola, ciliate,
sierose, DNES
Anelli a C, muscoli
tracheali (lisci)
nell’avventizia
Respiratorio
squamoso,
stratificato, non
cheratinizzato
Divisione conduttrice intrapolmonare
Bronchi secondari Cartilagine ialina
(intrapolmonari)
e muscoli lisci
Ghiandole siero- Respiratorio
mucose
Basali, caliciformi,
a spazzola, ciliate,
sierose, DNES
Piastre di cartilagine
ialina e due strati di
muscolatura liscia
disposti a elica
Bronchioli
(primari)
Muscoli lisci
Non sono
presenti
Da cubico
semplice a
cilindrico
semplice
Ciliate, di Clara
(occasionalmente
caliciformi nei
bronchioli più
grandi)
Diametro < 1 mm;
porta aria ai lobuli;
due strati di
muscolatura liscia
disposti a elica
Bronchioli
terminali
Muscoli lisci
Non sono
presenti
Cubico semplice Alcune cellule ciliate, Diametro < 0,5 mm;
molte cellule di Clara, porta aria agli acini
no cellule caliciformi polmonari; alcuni
muscoli lisci
Non sono
presenti
Cubico semplice
e squamoso
semplice molto
appiattito
Alcune cellule cubiche ciliate, cellule
di Clara, pneumociti di tipo I e II
Alveoli nelle pareti;
gli alveoli hanno
sfinteri muscolari lisci
al loro imbocco
Squamoso
semplice
molto appiattito
Pneumociti di tipo
I e II degli alveoli
Non hanno parete
propria; solo una
sequenza lineare di
alveoli
Divisione respiratoria
Bronchioli
respiratori
Alcuni muscoli
lisci e fibre
collagene
Dotti alveolari
Collagene di
Non sono
tipo III (fibre
presenti
reticolari) e
muscoli lisci degli
sfinteri alveolari
Capitolo 15 ■ Apparato respiratorio 䡲 䡲 䡲 347
Tabella 15-1 Suddivisione e aspetti caratteristici dell’apparato repiratorio (continua)
Regione
Sostegno
Ghiandole
Sacchi alveolari
Collagene di tipo Non sono
III, fibre elastiche presenti
Alveoli
Collagene di tipo Non sono
III, fibre elastiche presenti
Tipi
cellulari
Caratteristiche
aggiuntive
Squamoso
semplice molto
appiattito
Pneumociti di tipo
I e II
Gruppi di alveoli
Squamoso
semplice molto
appiattito
Pneumociti di tipo
I e II
Diametro 200 μm;
vi sono macrofagi
alveolari
Epitelio
DNES (diffuse neuroendocrine system), sistema neuroendocrino diffuso.
sebacee e sudoripare ed è ancorato da numerosi fasci
di fibre collagene al pericondrio della cartilagine dell’ala.
Ci
Porzione posteriore della cavità
nasale
OC
BC
La cavità nasale è ricoperta da un epitelio di tipo cilindrico pseudostratificato ciliato, detto anche epitelio
respiratorio (verrà descritto più avanti, nella parte
dedicata alla trachea), ad eccezione del vestibolo e della
regione olfattiva. Questo epitelio presenta cellule caliciformi soprattutto nella regione più profonda della
cavità.
Il tessuto connettivo subepiteliale (lamina propria)
è riccamente vascolarizzato, specie nella regione delle
conche e nella porzione anteriore del setto nasale, ospitando estesi plessi arteriosi e seni venosi. La lamina propria contiene molte ghiandole sieromucose e abbondanti elementi linfoidi, quali occasionali noduli linfatici,
mastociti e plasmacellule. Gli anticorpi prodotti dalle
plasmacellule (IgA, IgE, IgG) proteggono la mucosa
nasale dagli antigeni inalati e dall’invasione microbica.
CORRELAZIONI CLINICHE
Il sanguinamento nasale ha origine nella regione
antero-inferiore del setto nasale, o area di Kiesselbach, dove sono presenti anastomosi arteriose
che irrorano la mucosa nasale. Il sanguinamento
può essere arrestato esercitando una pressione
sulla regione o inserendo del cotone nella cavità
nasale.
Regione olfattiva della cavità nasale
La regione olfattiva comprende l’epitelio olfattivo e la
sottostante lamina propria, dove sono presenti le
ghiandole di Bowman ed un ricco plesso vascolare.
LP
Figura 15–1 Microfotografia ottica della mucosa olfattiva umana
(×540). Si osservi che le ciglia olfattive (Ci) sono ben rappresentate e
che nel tessuto connettivo sono presenti ghiandole di Bowman. BC,
cellule basali; OC, cellule olfattive; LP, lamina propria.
Il tetto della cavità nasale, la parte superiore del setto e
la conca superiore sono rivestiti da un epitelio olfattivo
spesso circa 60 μm. Nella lamina propria sottostante
sono presenti le ghiandole sierose di Bowman, un plesso vascolare e una serie di assoni provenienti dalle cellule olfattive dell’epitelio olfattivo. L’epitelio olfattivo,
che appare giallo nel vivente, è composto di tre tipi di
cellule: olfattive, di sostegno e basali (Fig. 15–1).
CELLULE OLFATTIVE
Le cellule olfattive sono neuroni bipolari con la terminazione dendritica modificata a bulbo, conosciuta come
348 䡲 䡲 䡲 Capitolo 15 ■ Apparato respiratorio
Ghiandola
di Bowman
Cellula di Schwann
Tessuto
connettivo
Cellula
basale
Cellula
olfattiva
Cellula
di sostegno
Dendrite
Vescicola olfattiva
Ciglia olfattive
Microvilli
Dotto della ghiandola di Bowman
Figura 15–2 Schema dell’epitelio olfattivo che mostra cellule basali, olfattive e di sostegno. (Da comparare con la Fig. 15-1.)
vescicola olfattiva, che si mette in contatto con le cellule di sostegno (Figg. 15–2 e 15–3). Il nucleo cellulare
è sferico ed è posto più vicino alla membrana basale che
alla vescicola olfattiva. La maggior parte degli organuli
cellulari è in prossimità del nucleo.
Le immagini di microscopia elettronica a scansione
mostrano che dalla vescicola olfattiva hanno origine da 5
a 8 lunghe ciglia fisse che tappezzano la superficie libera dell’epitelio. Al microscopio elettronico a trasmissione le ciglia mostrano un insolito assonema, che all’origine mostra il tipico anello periferico di nove coppie di
microtubuli intorno a due microtubuli centrali singoli
(configurazione 9 + 2), ma senza le caratteristiche braccia di dineina. Distalmente l’assonema cambia ed è
costituito da 9 microtubuli singoli attorno ai due centrali, e in prossimità degli apici delle ciglia sono presenti
solo quelli centrali.
Dalla regione basale della cellula si origina l’assone
che, dopo aver perforato la membrana basale, si unisce
agli assoni di altre cellule olfattive per formare fasci di
fibre nervose. Ciascun assone, anche se non mielinizzato, possiede un rivestimento di cellule simili a quelle di
Schwann. Le fibre nervose passano attraverso la placca
cribrosa del tetto osseo della cavità nasale e formano
quindi sinapsi con neuroni secondari nel bulbo olfattivo.
CELLULE DI SOSTEGNO E BASALI
Le cellule di sostegno sono cellule cilindriche, alte
50–60 μm, provviste di microvilli nella zona apicale. Il
nucleo ovale si trova nel terzo superiore della cellula, al
di sopra dei nuclei delle vicine cellule olfattive; il citoplasma apicale presenta granuli secretori contenenti un
pigmento giallo che conferisce il caratteristico colore
alla mucosa olfattiva. L’osservazione al microscopio elettronico a trasmissione evidenzia la presenza di complessi giunzionali formati da queste cellule con zone della
vescicola olfattiva delle vicine cellule sensoriali così
come con le cellule di sostegno contigue. La morfologia
delle cellule di sostegno non presenta particolarità, sebbene esse siano provviste di un’estesa rete di microfilamenti di actina. Si suppone che queste cellule abbiano
una funzione di supporto, di nutrimento e di isolamento
elettrico delle cellule olfattive.
Le cellule basali sono di due tipi, orizzontali e globose. Le cellule orizzontali sono schiacciate e poggiano
sulla membrana basale, mentre quelle globose sono piccole cellule basofile a forma di piramide che non raggiungono la superficie libera. Poiché sono particolarmente basse, il loro nucleo centrale viene a trovarsi a
livello del terzo inferiore dell’epitelio. Le cellule globose possiedono un’alta capacità proliferativa e sono in
Capitolo 15 ■ Apparato respiratorio 䡲 䡲 䡲 349
Figura 15–3 Microfotografia elettronica a trasmissione della regione apicale dell’epitelio olfattivo di ratto (×8.260). Si notino le vescicole olfattive e le ciglia
che si dipartono da queste. (Da comparare con Figg.
15-1 e 15-2). (Da Mendoza AS, Kühnel W: Postnatal
changes in the ultrastructure of the rat olfactory
epithelium: The supranuclear region of supporting
cells. Cell Tissue Res 265:193–196, 1991).
grado di sostituire sia le cellule olfattive che quelle di
sostegno. In condizioni normali, le cellule olfattive hanno una durata di vita inferiore ad un anno. Le cellule
basali orizzontali possono dividersi e sostituire quelle
globose.
LAMINA PROPRIA
La lamina propria della mucosa olfattiva è costituita da
tessuto connettivo ricco di fibre collagene, a tratti denso
e a tratti lasso, riccamente vascolarizzato e saldamente
adeso al periostio sottostante. Contiene numerosi elementi linfoidi e raccoglie gli assoni delle cellule olfattive
in fasci di fibre nervose amieliniche. Le ghiandole di
Bowman (ghiandole olfattive) sono tipiche di questa
mucosa e producono un secreto sieroso. Queste ghiandole rilasciano IgA, lattoferrina, lisozima e proteine
leganti sostanze odorose, molecole che impediscono alle
sostanze odorose di allontanarsi dalla regione dell’epitelio olfattivo, intensificando la capacità dell’individuo di
percepire gli odori.
Istofisiologia della cavità nasale
La mucosa nasale filtra, riscalda ed umidifica l’aria
inalata ed è anche responsabile della percezione degli
odori.
La mucosa nasale umida filtra l’aria inalata. Materiale
particolato, come la polvere, rimane intrappolato nel
muco prodotto dalle cellule caliciformi dell’epitelio
respiratorio e dalle ghiandole sieromucose della lamina
propria. Il fluido sieroso prodotto da queste ghiandole
viene a trovarsi tra il muco ed il plasmalemma apicale
delle cellule epiteliali respiratorie. Dato che le ciglia dell’epitelio cilindrico non arrivano fino allo strato mucoso,
il loro movimento si limita allo strato fluido sieroso. In
seguito al movimento delle ciglia entro il fluido acquoso,
il muco è trascinato via (con effetto “idrovolante”) dall’interfaccia dei due fluidi. Il materiale particolato
intrappolato nel muco è così trasportato, per azione delle ciglia, verso la faringe, per essere deglutito o espettorato.
Oltre ad essere filtrata, l’aria inspirata è anche riscaldata e umidificata con il passaggio sulla mucosa, la quale è mantenuta calda e umida grazie ad una estesa vascolarizzazione. Il riscaldamento dell’aria inspirata è facilitato dalla presenza di una rete estesa di vasi arcuati
disposti antero-posteriormente. I capillari che originano
da questi vasi si trovano subito al di sotto dell’epitelio e
il flusso di sangue in questa rete vascolare è diretto
postero-anteriormente, in direzione opposta al flusso
dell’aria; in questo modo il calore è continuamente trasferito all’aria inspirata con un meccanismo controcorrente.
Gli antigeni e gli allergeni trasportati dall’aria sono
attaccati da elementi linfoidi della lamina propria. Le
immunoglobuline secretorie (IgA), prodotte dalle plasmacellule, sono trasportate attraverso l’epitelio alla
cavità nasale ad opera delle cellule cilindriche ciliate e
delle cellule acinose delle ghiandole sieromucose. Le
IgE, anch’esse prodotte dalle plasmacellule, si legano ai
350 䡲 䡲 䡲 Capitolo 15 ■ Apparato respiratorio
recettori per le IgE (FcεRI) presenti sulla membrana
dei mastociti e dei basofili. Il successivo legame di specifici antigeni o allergeni alle IgE provoca il rilascio di
diversi mediatori dell’infiammazione da parte dei mastociti (e dei basofili). Tali mediatori, subito dopo, agiscono
sulla mucosa nasale, provocando i sintomi associati al
raffreddore e alla febbre da fieno.
CORRELAZIONI CLINICHE
La mucosa nasale è protetta dalla disidratazione
dall’alternanza del flusso sanguigno ai seni venosi
della lamina propria che sovrasta le conche delle
cavità nasali. La regione presenta un tessuto simil–erettile (corpi rigonfi) che si espande quando i seni venosi sono pieni di sangue, riducendo
così il flusso di aria in quel lato. L’infiltrazione di
plasma dai seni e le secrezioni sieromucose delle
ghiandole quindi reidratano la mucosa circa ogni
mezz’ora.
Il riflesso dello starnuto rimuove gli agenti
chimici irritanti e il materiale corpuscolato dalla
cavità nasale. L’espulsione improvvisa ed esplosiva dell’aria generalmente elimina le sostanze penetrate nel naso.
L’epitelio olfattivo è responsabile della percezione
degli odori e contribuisce al senso del gusto. Il meccanismo della percezione degli odori è poco conosciuto,
anche se si sa che il plasmalemma delle ciglia olfattive di
alcune cellule contiene numerose copie di un particolare recettore dell’odore. Le molecole di una data
sostanza odorifera si dissolvono nel fluido sieroso e si
legano ai recettori; quando un certo numero di recettori è occupato raggiungendo una soglia limite, le cellule
olfattive sono stimolate e generano un potenziale d’azione mediante il quale l’informazione viene trasmessa,
attraverso i loro assoni, al bulbo olfattivo, una protuberanza del sistema nervoso centrale, dove viene elaborata. Gli assoni delle cellule olfattive contraggono sinapsi
con i dendriti di una delle 30 cellule mitrali nel contesto
di piccole regioni sferoidali del bulbo olfattivo note
come glomeruli. Quando una cellula mitrale viene raggiunta da impulsi che hanno raggiunto il livello di soglia,
si depolarizza e invia un segnale alla corteccia olfattiva,
che provvederà alla sua elaborazione.
Ogni glomerulo riceve input, cioè informazioni, da
circa 2000 neuroni olfattivi, ciascuno specifico per una
data sostanza odorosa. Come gli antigeni possono avere
parecchi epitopi, ognuno dei quali si lega ad un anticorpo specifico, le sostanze odorose possiedono parecchie
piccole regioni molecolari, ciascuna delle quali si lega ad
una specifica molecola di recettore dell’odore. Una particolare sostanza odorosa può quindi legarsi a diversi
recettori dell’odore, attivando diversi neuroni olfattivi,
che a loro volta passeranno l’informazione ad alcuni glomeruli. Sebbene ci siano solamente circa un migliaio di
glomeruli, ciascuno dei quali riceve informazioni da un
singolo recettore dell’odore, la corteccia olfattiva possiede la capacità di distinguere circa 10000 odori differenti. Questo è possibile in quanto le informazioni provenienti da particolari combinazioni dei glomeruli vengono riconosciute come un solo odore. Un singolo glomerulo, quindi, partecipa al riconoscimento di diversi odori.
Grazie al flusso continuo del fluido sieroso prodotto
dalle ghiandole di Bowman, le ciglia olfattive vengono
continuamente deterse per assicurare che un singolo stimolo non produca risposte ripetute.
Seni paranasali
Le ossa mascellare, frontale, sfenoide ed etmoide del
cranio presentano grandi spazi mucoperiostali, i seni
paranasali (così chiamati per la loro posizione), comunicanti con la cavità nasale. La mucosa di ciascun seno è
composta da una lamina propria di tessuto connettivo
vascolare fusa con il periostio. La sottile lamina propria
ricorda quella della cavità nasale, per il fatto che contiene sia ghiandole sieromucose che elementi linfoidi. L’epitelio respiratorio che riveste i seni paranasali possiede,
come quello della cavità nasale, numerose cellule cilindriche ciliate le cui ciglia provvedono a far avanzare il
muco verso la cavità nasale.
Nasofaringe
La faringe inizia dalla coana e si estende fino alla laringe. È una cavità continua suddivisa in tre regioni: (1) il
nasofaringe superiore, (2) la faringe orale mediana e (3)
la faringe laringea inferiore. Il nasofaringe è rivestito da
un epitelio respiratorio, mentre le regioni orale e laringea sono rivestite da un epitelio squamoso stratificato.
La lamina propria è costituita da tessuto connettivo
vascolarizzato, da denso a lasso, contenente ghiandole
sieromucose ed elementi linfoidi, che si fonde con l’epimisio dei muscoli scheletrici della faringe. La lamina
propria della parte posteriore del nasofaringe contiene
la tonsilla faringea, costituita da infiltrazioni di tessuto
linfoide descritte nel Capitolo 12.
Laringe
La laringe, o scatola della voce, è responsabile della
fonazione e previene l’entrata di cibo o fluidi
nell’apparato respiratorio.
La laringe, situata tra la faringe e la trachea, è un tubo
cilindrico corto e rigido, lungo 4 cm e con un diametro
di circa 4 cm. È responsabile della fonazione e previene l’entrata di materiale solido o liquido nell’apparato
respiratorio durante la deglutizione. La sua parete è
Capitolo 15 ■ Apparato respiratorio 䡲 䡲 䡲 351
rinforzata da diverse cartilagini ialine (le cartilagini
tiroidea e cricoidea e la parte inferiore delle aritenoidi)
e da cartilagine elastica (l’epiglottide, le cartilagini corniculate e cuneiformi e la porzione superiore delle aritenoidi). Queste cartilagini sono articolate tra loro tramite legamenti e il loro movimento reciproco è controllato da muscoli scheletrici intrinseci ed estrinseci.
Le cartilagini tiroidea e cricoidea formano il supporto cilindrico per la laringe, mentre l’epiglottide costituisce una copertura sopra l’apertura laringea (adito).
Durante la respirazione, l’epiglottide è in posizione verticale, per permettere il flusso dell’aria. Durante la
deglutizione di cibo, fluidi o saliva, si pone invece orizzontalmente e chiude così l’adito della laringe. È abbastanza normale che, anche in assenza di epiglottide, il
materiale inghiottito superi l’apertura della laringe.
Alcune volte le cartilagini aritenoidee e corniculate si
trovano fuse tra loro; la gran parte dei muscoli intrinseci della laringe serve a muovere le due aritenoidi fra loro
e rispetto alla cartilagine cricoidea.
Il lume della laringe presenta due paia di pieghe
sporgenti, le pieghe vestibolari superiormente e le pieghe vocali inferiormente. Le pieghe vestibolari sono
immobili. La loro lamina propria è costituita da tessuto
connettivo lasso che contiene ghiandole sieromucose,
cellule adipose ed elementi linfoidi. Il margine libero di
ogni piega vocale (corda vocale) è rinforzato da fasci di
tessuto connettivo denso ed elastico che formano il
legamento vocale. Attaccato al legamento vi è il
muscolo vocale che, con gli altri muscoli intrinseci della
laringe, controlla la tensione delle pieghe vocali e l’ampiezza dello spazio tra le pieghe vocali (la rima della
glottide), permettendo così una regolazione precisa
delle vibrazioni dei loro margini liberi in seguito al passaggio dell’aria espirata.
Durante la sola respirazione (senza emissione di
suoni) le pieghe vocali sono parzialmente abdotte (spostate di lato), e durante l’inspirazione forzata lo sono
completamente; durante la fonazione, invece, sono fortemente addotte o riunite in posizione mediana e tra di
loro si forma un sottile intervallo. Il movimento dell’aria sui margini delle pieghe vocali produce e modula i
suoni (non la parola, che viene formata dai movimenti
della faringe, del palato molle, della lingua e delle labbra). Più la piega vocale è lunga e rilasciata, più il timbro del suono è profondo. La laringe dei maschi postpuberali è più larga di quella delle femmine e per questo gli uomini hanno una voce più profonda di quella
delle donne.
La laringe è rivestita da un epitelio cilindrico
pseudostratificato ciliato, eccetto che nella parte
superiore dell’epiglottide e delle pieghe vocali, dove si
trova un epitelio squamoso stratificato non cheratinizzato. Il battito delle ciglia della laringe è diretto verso la
faringe e favorisce il trasporto del muco e del materiale
corpuscolato verso la bocca, dove verrà espettorato o
deglutito.
CORRELAZIONI CLINICHE
La laringite (infiammazione dei tessuti laringei e
delle corde vocali) impedisce la libera vibrazione
delle corde vocali. Le persone che soffrono di
questo disturbo emettono suoni rauchi o possono
solamente bisbigliare.
La presenza di agenti irritanti o materiale corpuscolato nelle vie aeree superiori, inclusi trachea
e bronchi, provoca il riflesso della tosse, che porta alla violenta fuoriuscita di aria nel tentativo di
rimuovere gli agenti irritanti. Il riflesso della tosse
inizia con l’inalazione di una gran quantità d’aria e
con la chiusura dell’epiglottide e della glottide
(abduzione delle corde vocali), seguita da una contrazione dei muscoli responsabili dell’espirazione
forzata (muscoli intercostali e addominali). L’apertura improvvisa della glottide e dell’epiglottide
genera una fuoriuscita d’aria, la cui velocità può
essere superiore a 100 miglia all’ora, che rimuove
le sostanze irritanti con grande energia.
Trachea
La trachea è composta da tre strati: la mucosa, la
sottomucosa e l’avventizia; gli anelli a C sono localizzati
nell’avventizia.
La trachea è un tubo lungo 12 cm e con un diametro di
2 cm; inizia a livello della cartilagine cricoidea della
laringe e termina quando l’organo si biforca a formare i
bronchi primari. La parete della trachea è rinforzata da
10–12 anelli incompleti di cartilagine ialina, a forma di
ferro di cavallo (anelli a C). Le aperture degli anelli cartilaginei sono situate posteriormente e sono connesse le
une con le altre da muscolatura liscia, il cosiddetto
muscolo tracheale. A causa di questa disposizione degli
anelli a C, la trachea risulta quindi arrotondata anteriormente e schiacciata posteriormente. Il pericondrio di
ogni anello a C è connesso a quello sopra e sotto di esso
da tessuto connettivo fibroelastico, che dà flessibilità alla
trachea e permette il suo allungamento durante l’inspirazione. La contrazione del muscolo tracheale riduce il
diametro del lume e, di conseguenza, la velocità del flusso d’aria aumenta, mentre con la tosse viene favorita la
fuoriuscita del materiale estraneo (o del muco o di
sostanze irritanti) dalla laringe.
La trachea presenta tre strati: la mucosa, la sottomucosa e l’avventizia (Fig. 15–4).
Mucosa
La mucosa che riveste la trachea è composta da un epitelio cilindrico pseudostratificato ciliato (epitelio respiratorio), un tessuto connettivo subepiteliale (lamina pro-
352 䡲 䡲 䡲 Capitolo 15 ■ Apparato respiratorio
Ci
MG
HC
GC
PC
L
Figura 15–4 M i c r o f o t o g r a f i a
ottica della trachea di scimmia
(×270). Nell’epitelio sono presenti
sia numerose ciglia (Ci) che cellule
caliciformi (GC). Si osservino anche
le ghiandole mucose (MG) nel connettivo subepiteliale e l’anello di cartilagine ialina (HC) nell’avventizia.
L, lume; PC, pericondrio.
pria) e un fascio relativamente grosso di fibre elastiche
che separa la mucosa dalla sottomucosa.
Epitelio respiratorio
L’epitelio respiratorio è un epitelio cilindrico
pseudostratificato ciliato composto da sei tipi di
cellule; cellule caliciformi, cellule cilindriche ciliate e
cellule basali costituiscono il 90% della popolazione
cellulare.
L’epitelio respiratorio è un epitelio cilindrico pseudostratificato ciliato, separato dalla lamina propria da una
spessa membrana basale. È composto da sei tipi cellulari: cellule caliciformi, cellule cilindriche ciliate, cellule
basali, cellule a spazzola, cellule sierose e cellule del
sistema neuroendocrino diffuso (DNES). Tutte queste
cellule sono a contatto con la membrana basale, ma non
tutte raggiungono il lume tracheale (Fig. 15–5).
Le cellule caliciformi costituiscono circa il 30%
della popolazione cellulare dell’epitelio respiratorio.
Producono mucinogeno che, una volta rilasciato in un
ambiente acquoso, si idrata e diviene mucina. Come le
cellule caliciformi presenti in altre parti del corpo, quelle dell’epitelio respiratorio hanno inferiormente uno
stelo stretto e superiormente una teca espansa, che
contiene granuli di secreto. Al microscopio elettronico si
osserva come il nucleo e la gran parte degli organuli siano localizzati nello stelo. Questa regione mostra anche
un esteso reticolo endoplasmatico rugoso (RER), un
complesso di Golgi ben sviluppato, numerosi mitocondri
e abbondanti ribosomi. La teca è piena di granuli secre-
Figura 15–5 Microfotografia elettronica a trasmissione dell’epitelio respiratorio del setto nasale anteriore di scimmia. Si noti la presenza di cellule caliciformi (gc), cellule ciliate (c), cellule basali (bc) e cellule mucose a piccoli granuli (smg). (Da Harkema JR, Plopper CG,
Hyde DM et al: Nonolfactory surface epithelium of the nasal cavity of
the bonnet monkey: A morphologic and morphometric study of the
transitional and respiratory epithelium. Am J Anat 180:266–279,
1987).
tori, di diametro variabile, contenenti mucinogeno. Il
plasmalemma apicale presenta pochi e corti microvilli
smussati (Fig. 15–5).
Capitolo 15 ■ Apparato respiratorio 䡲 䡲 䡲 353
Figura 15–6 Microfotografia elettronica a scansione di trachea
fetale umana in cui sono visibili cellule ciliate e non ciliate (×5500).
(Da Montgomery PQ, Stafford ND, Stolinski C: Ultrastructure of the
human fetal trachea. A morphologic study of the luminal and glandular epithelia at the mid–trimester. J Anat 173:43–59, 1990).
Le cellule cilindriche ciliate rappresentano il 30%
circa delle cellule; sono alte e sottili, con un nucleo basale, e presentano ciglia e microvilli sulla porzione apicale
della membrana plasmatica (Fig. 15–6). Il citoplasma
apicale è ricco di mitocondri e contiene il complesso del
Golgi. Il resto del citoplasma presenta poco RER e
pochi ribosomi. Queste cellule spostano il muco e il
materiale corpuscolato inglobato in esso, mediante il
movimento delle ciglia, verso il nasofaringe per la loro
eliminazione.
Le cellule basali costituiscono il 30% della popolazione cellulare; poggiano sulla membrana basale e la
loro superficie apicale non raggiunge il lume dell’organo
(vedi Fig. 15–5). Sono poco differenziate e considerate
perciò cellule staminali, capaci di proliferare per sostituire le cellule cilindriche ciliate, a spazzola e caliciformi morte.
Le cellule a spazzola (piccole cellule mucose) rappresentano il 3% della popolazione cellulare totale; sono
cellule strette, di tipo cilindrico, con alti microvilli. La
loro funzione è sconosciuta ma, dato che sono in relazione con le terminazioni nervose, alcuni autori hanno suggerito un loro ruolo nell’attività sensoriale; altri ricercatori ipotizzano che siano semplicemente cellule caliciformi che hanno già rilasciato il loro mucinogeno.
Le cellule sierose sono cellule cilindriche che rappresentano il 3% circa delle cellule totali dell’epitelio
respiratorio. All’apice presentano microvilli e granuli
contenenti un prodotto di secrezione sieroso elettrondenso.
Le cellule DNES, conosciute anche come cellule a
piccoli granuli o cellule di Kulchitsky, rappresentano il
3–4% della popolazione cellulare. Molte di queste cellule possiedono dei lunghi e sottili prolungamenti che si
estendono fino al lume, e si crede che possiedano la
capacità di monitorare i livelli di ossigeno e anidride carbonica nel lume delle vie aeree. Queste cellule sono
strettamente associate con terminazioni nervose nude,
con le quali stabiliscono contatti sinaptici, e insieme a
queste fibre nervose costituiscono i corpi neuroepiteliali polmonari. Le cellule DNES contengono numerosi granuli nel loro citoplasma basale, in cui è possibile
trovare sostanze farmacologicamente attive, come
ammine, peptidi, acetilcolina e adenosina trifosfato. In
condizioni di ipossia queste sostanze sono rilasciate non
solo nella fessura sinaptica, ma anche negli spazi del tessuto connettivo della lamina propria, ove agiscono come
ormoni paracrini oppure passano in circolo agendo
come veri e propri ormoni. Perciò, è stato suggerito che
questi corpi neuroepiteliali possano avere effetti locali
per limitare condizioni di ipossia localizzata regolando la
perfusione e la ventilazione nelle zone limitrofe, oppure
che possano avere effetti sistemici attraverso l’innervazione efferente che ritrasmette l’informazione di condizioni ipossiche ai centri regolatori della respirazione
situati a livello del midollo allungato.
Lamina propria e fibre elastiche
La lamina propria della trachea è composta da tessuto
connettivo lasso di tipo fibroelastico. Contiene elementi
linfoidi (noduli linfatici, linfociti, neutrofili) e ghiandole
sieromucose e mucose, i cui dotti si aprono sulla superficie epiteliale. Un denso strato di fibre elastiche, la
lamina elastica, separa la lamina propria dalla sottostante sottomucosa.
Sottomucosa
La sottomucosa tracheale è costituita da tessuto connettivo denso, irregolare, di tipo fibroelastico, contenente
numerose ghiandole mucose e sieromucose. I corti dotti di queste ghiandole perforano la lamina elastica e la
lamina propria per aprirsi sulla superficie epiteliale. Nella sottomucosa sono presenti elementi linfoidi; questa
regione è inoltre ricca di vasi sanguigni e linfatici, i cui
rami più piccoli raggiungono la lamina propria.
354 䡲 䡲 䡲 Capitolo 15 ■ Apparato respiratorio
Avventizia
L’avventizia della trachea è composta da tessuto connettivo fibroelastico (vedi Fig. 15–4). Le caratteristiche
principali di quest’area sono gli anelli a C di cartilagine
ialina e il tessuto connettivo fibroso. L’avventizia è anche
responsabile dell’ancoraggio della trachea alle strutture
adiacenti (esofago e tessuto connettivo del collo).
CORRELAZIONI CLINICHE
L’epitelio respiratorio delle persone esposte cronicamente ad agenti irritanti, come il fumo di
sigaretta e la polvere di carbone, subisce alterazioni reversibili conosciute come metaplasia,
associate ad un aumento del numero delle cellule caliciformi rispetto a quello delle cellule ciliate. Tale aumento provoca uno strato di muco più
spesso per la rimozione degli agenti irritanti, ma
il ridotto numero di ciglia ritarda l’eliminazione
del muco provocando congestione. Inoltre, le
ghiandole sieromucose della lamina propria e
della sottomucosa aumentano di dimensioni e,
di conseguenza, è maggiore la secrezione. Dopo
pochi mesi dalla cessata esposizione agli agenti
inquinanti, la percentuale cellulare ritorna alla
normalità (1 : 1) e le ghiandole sieromucose
ritornano alle loro normali dimensioni.
Albero bronchiale
L’albero bronchiale inizia alla biforcazione della trachea,
con i bronchi primari destro e sinistro, che si arborizzano (formano rami che diminuiscono progressivamente
di dimensioni). L’albero bronchiale è costituito dalle vie
aeree esterne ai polmoni (bronchi primari, bronchi
extrapolmonari) e dalle vie aeree interne ai polmoni:
bronchi intrapolmonari (bronchi secondari e terziari),
bronchioli, bronchioli terminali e bronchioli respiratori
(Fig. 15–7). L’albero bronchiale si divide 15-20 volte prima di raggiungere il livello dei bronchioli terminali.
Mano a mano che le vie aeree diminuiscono di calibro,
si possono osservare una diminuzione della quantità di
cartilagine, del numero di ghiandole e cellule caliciformi
e dell’altezza delle cellule epiteliali, ed un aumento del
tessuto muscolare liscio e del tessuto elastico (rispetto
allo spessore della parete).
Bronchi primari (extrapolmonari)
La struttura dei bronchi primari è identica a quella della trachea, ma questi hanno un diametro più piccolo e
pareti più sottili. Ogni bronco primario si accompagna
alle arterie polmonari, vene e vasi linfatici che penetra-
no nel polmone a livello dell’ilo. Il bronco di destra è più
dritto di quello di sinistra e si divide in tre bronchi, che
penetrano nei tre lobi del polmone destro; il bronco di
sinistra si biforca in due rami, che entrano nei due lobi
del polmone sinistro. Queste ramificazioni lobari rappresentano i bronchi intrapolmonari.
Bronchi secondari e terziari
(intrapolmonari)
Ogni bronco intrapolmonare serve un lobo dei polmoni;
i bronchi terziari servono i segmenti broncopolmonari.
Ogni bronco intrapolmonare rappresenta la via aerea di
un lobo del polmone. Tali vie sono simili ai bronchi primari, con alcune eccezioni: gli anelli a C cartilaginei
sono sostituiti da placche irregolari di cartilagine ialina
che circondano completamente il lume del bronco intrapolmonare; in questo modo queste vie aeree non presentano una parte schiacciata, ma sono del tutto rotondeggianti. Lo strato muscolare liscio è localizzato all’interfaccia tra la lamina propria fibroelastica e la sottomucosa, ed è costituito da due strati ad andamento spiraliforme orientati in direzioni opposte. Le fibre elastiche,
che si irradiano dall’avventizia, si connettono con le fibre
elastiche provenienti dalla avventizia di una regione
diversa dell’albero bronchiale.
Come nei bronchi primari e nella trachea, le ghiandole sieromucose e gli elementi linfoidi sono presenti
nella lamina propria e nella sottomucosa dei bronchi
intrapolmonari. I dotti di queste ghiandole trasportano i
prodotti di secrezione alla superficie dell’epitelio ciliato
pseudostratificato che delimita il lume. I noduli linfatici
sono particolarmente evidenti nei punti in cui le vie
aeree si ramificano per formare bronchi di diametro
sempre più piccolo. I bronchi intrapolmonari più piccoli hanno pareti sempre più sottili, con una quantità inferiore di placche di tessuto cartilagineo, e presentano cellule epiteliali più basse.
I bronchi secondari, derivanti da quelli primari,
entrano nei lobi del polmone e sono conosciuti anche
come bronchi lobari. Il polmone di sinistra è suddiviso
in due lobi e quindi possiede due bronchi secondari,
mentre quello di destra ha tre lobi e contiene perciò tre
bronchi secondari.
Appena penetrati nei lobi polmonari, i bronchi
secondari si suddividono in rami più piccoli, i bronchi
terziari (o segmentali). Ciascun bronco terziario si ramifica, ma si dirige verso una sezione distinta del tessuto
polmonare conosciuta come segmento broncopolmonare. Ogni polmone ha 10 segmenti broncopolmonari,
che sono completamente separati gli uni dagli altri da
tessuto connettivo e sono importanti da un punto di vista
clinico negli interventi chirurgici che interessano i polmoni.
Poiché le ramificazioni dei bronchi intrapolmonari
diminuiscono di calibro, alla fine portano ai bronchioli.
Capitolo 15 ■ Apparato respiratorio 䡲 䡲 䡲 355
Fibra muscolare liscia
Setto
interalveolare
Arteria polmonare
(porta sangue
deossigenato)
Bronchiolo
respiratorio
Bronchiolo
respiratorio
Vena polmonare
(porta sangue
ossigenato)
Poro
alveolare
Figura 15–7 Schema dell’apparato respiratorio, con bronchioli, bronchioli terminali, bronchioli respiratori, dotti alveolari, pori
alveolari e alveoli.
Bronchioli
I bronchioli non contengono cartilagine nelle loro pareti,
hanno un diametro inferiore ad 1 mm e contengono
cellule di Clara nel loro rivestimento epiteliale.
Ogni bronchiolo (o bronchiolo primario) rifornisce
d’aria un lobulo polmonare. I bronchioli rappresentano
la 10ª-15ª ramificazione dicotomica dell’albero bronchiale. Comunemente si ritiene che il diametro sia inferiore
ad 1 mm, anche se alcuni autori indicano dimensioni
varianti tra 5 e 0,3 mm. Questo disaccordo sul diametro
dei bronchioli può portare ad una certa confusione nella descrizione della loro struttura (ma non dovrebbe
Alveoli
Dotto alveolare
Rete alveolare
di elastina
Rete capillare alveolare
essere considerato un motivo per complicare la vita
degli studenti).
L’epitelio che riveste i bronchioli varia da cilindrico
semplice ciliato, con qualche cellula caliciforme nei
bronchioli più larghi, a cubico semplice (spesso ciliato),
con qualche cellula di Clara ma senza cellule caliciformi
nei bronchioli più stretti.
Le cellule di Clara sono cilindriche, con una superficie apicale arrotondata a cupola, e presentano corti e
tozzi microvilli (Fig. 15–8). Il citoplasma apicale presenta numerosi granuli secretori contenenti glicoproteine,
prodotte dal loro abbondante RER. Si pensa che la funzione di queste cellule sia quella di proteggere l’epitelio
bronchiale ricoprendolo con il loro prodotto di secrezio-
356 䡲 䡲 䡲 Capitolo 15 ■ Apparato respiratorio
Figura 15–8 M i c r o f o t o g r a f i a
elettronica a scansione delle cellule
di Clara e delle cubiche ciliate dei
bronchioli terminali di ratto (×1817).
(Da Peao MND, Aguas AP, De Sa
CM, Grande NR: Anatomy of Clara
cell secretion: Surface changes
observed by scanning electron microscopy. J Anat 183:377–388, 1993).
ne. Queste cellule provvedono inoltre a degradare le
tossine contenute nell’aria inalata per mezzo degli enzimi del citocromo P–450 presenti nel reticolo endoplasmatico liscio. Alcuni autori hanno suggerito che le cellule di Clara producano un materiale, simile al surfattante, che riduce la tensione superficiale dei bronchioli e
facilita quindi il mantenimento della loro pervietà. Pare
inoltre che queste cellule, proliferando, rigenerino l’epitelio dei bronchioli.
La lamina propria dei bronchioli è sprovvista di
ghiandole ed è circondata da una lassa rete di fasci
muscolari lisci ad andamento elicoidale (Fig. 15–9). Le
pareti dei bronchioli e delle loro diramazioni sono prive
di cartilagine. Fibre elastiche si irradiano dal tessuto
connettivo fibroelastico che circonda il rivestimento
muscolare dei bronchioli. Durante l’inspirazione, quando i polmoni si espandono, tali fibre esercitano una tensione sulle pareti bronchiolari; tirando in maniera
uniforme in tutte le direzioni, le fibre elastiche contribuiscono a mantenere pervii i bronchioli.
CORRELAZIONI CLINICHE
La muscolatura liscia dei bronchioli è controllata
dal sistema nervoso parasimpatico. In condizioni
normali la muscolatura liscia si contrae al termine
dell’espirazione e si rilascia durante l’inspirazione. Nelle persone sofferenti di asma, comunque,
gli strati muscolari vanno incontro a contrazioni
prolungate durante l’espirazione, con conseguente difficoltà nell’espulsione dell’aria dai polmoni.
Steroidi e β2–agonisti rilasciano la muscolatura
liscia bronchiale e sono di solito utilizzati per alleviare gli attacchi asmatici.
A
E
SM
L
Figura 15–9 Microfotografia ottica di un bronchiolo (×117). Si
noti la presenza di muscolatura liscia (SM) e l’assenza di cartilagine
nella parete. Si osservi che l’intera struttura è intrapolmonare ed è circondata da tessuto polmonare. A, alveolo; E, epitelio; L, lume.
Bronchioli terminali
I bronchioli terminali formano le parti più piccole e più
lontane della porzione conduttrice dell’apparato
respiratorio.
Ogni bronchiolo si suddivide a formare parecchi bronchioli terminali più piccoli, di diametro inferiore a 0,5
mm, che costituiscono la parte terminale del sistema di
Capitolo 15 ■ Apparato respiratorio 䡲 䡲 䡲 357
conduzione dell’apparato respiratorio. Queste strutture
riforniscono d’aria gli acini polmonari, le ultime porzioni del lobulo polmonare. L’epitelio dei bronchioli terminali è costituito da cellule di Clara e cellule cubiche,
alcune delle quali provviste di ciglia. La sottile lamina
propria è costituita da tessuto connettivo fibroelastico ed
è circondata da uno o due strati di muscolatura liscia. Le
fibre elastiche partono dall’avventizia e, come nei bronchioli, si legano alle fibre elastiche che si irradiano dagli
altri componenti dell’albero bronchiale. I bronchioli terminali si ramificano per formare i bronchioli respiratori.
R
LA PORZIONE RESPIRATORIA
DELL’APPARATO RESPIRATORIO
A
La porzione respiratoria dell’apparato respiratorio è
costituita dai bronchioli respiratori, dai dotti alveolari,
dai sacchi alveolari e dagli alveoli.
Bronchioli respiratori
I bronchioli respiratori sono la prima parte dell’apparato
respiratorio in cui avvengono gli scambi gassosi.
I bronchioli respiratori hanno una struttura simile ai
bronchioli terminali, ma la loro parete è interrotta da
strutture a parete sottile a forma di sacco, conosciute
come alveoli, all’interno delle quali avvengono gli scambi respiratori (O2 per CO2). Mano a mano che i bronchioli respiratori si ramificano, il loro diametro si restringe e il numero di alveoli aumenta. Dopo alcune biforcazioni, ogni bronchiolo respiratorio termina in un dotto
alveolare (Fig. 15–10).
Dotti alveolari, atri e sacchi
alveolari
I dotti alveolari, gli atri e gli alveoli sono riforniti da una
ricca rete di capillari.
I dotti alveolari sono privi di pareti proprie e sono
semplici arrangiamenti lineari di alveoli (Figg. 15–11 e
15–12). Un dotto alveolare, che origina da un bronchiolo respiratorio, si ramifica, e ciascun dotto alveolare che
si foma normalmente termina con un rigonfiamento a
fondo cieco costituito da due o più piccoli gruppi di
alveoli, detti sacchi alveolari. Ogni sacco si apre così in
uno spazio comune, che alcuni ricercatori indicano con
il nome di atrio.
Elementi sottili di tessuto connettivo tra gli alveoli, i
setti interalveolari, rinforzano i dotti alveolari e in
qualche modo li stabilizzano. Inoltre, l’imbocco di ogni
alveolo nel dotto alveolare presenta fibre collagene di
tipo III ed è controllato da una singola cellula muscolare
liscia (“manopola” di muscolo liscio) che forma un delicato sfintere capace di regolare il diametro dell’apertura.
Figura 15–10 Microfotografia ottica di un bronchiolo respiratorio
umano (R) da cui prende origine un dotto alveolare (A). I bronchioli
respiratori hanno pareti definite con gli alveoli inframmezzati. I dotti
alveolari non hanno parete propria; i dotti sono creati da alveoli adiacenti.
Sottili fibre elastiche si ramificano dalla periferia dei
dotti alveolari e dei sacchi e si mescolano alle fibre elastiche provenienti da altri elementi intrapolmonari.
Questa rete di fibre elastiche non solo mantiene la pervietà di queste delicate strutture durante l’inspirazione,
ma le protegge anche dal danneggiamento che si può
avere con la distensione ed è responsabile dell’espirazione spontanea.
Alveoli
Gli alveoli sono piccoli sacchi aerei composti da
pneumociti di tipo I, molto appiattiti, e da numerosi
pneumociti di tipo II.
Gli alveoli sono piccoli diverticoli di circa 200 μm di
diametro derivanti dai bronchioli respiratori, dai dotti e
dai sacchi alveolari (Fig. 15–13; vedi anche Figg. 15–11A
e B e 15–12). Gli alveoli formano la struttura funzionale
primaria dell’apparato respiratorio, in quanto le loro sottili pareti permettono lo scambio di CO2 per O2, tra l’a-
358 䡲 䡲 䡲 Capitolo 15 ■ Apparato respiratorio
Poro alveolare
Interno dell’alveolo
Bronchiolo
respiratorio
Cellula alveolare
O2
Plasma
CO2
Eritrocita
Dotto alveolare
Sangue povero
di ossigeno
dal cuore
Capillare alveolare
B
Sangue ricco di ossigeno
al cuore
Alveolo
A
Diffusione di CO2 nel sangue e conversione in HCO3–
Diffusione di CO2 dal sangue agli alveoli
CO2
Prodotta
dalle
cellule
dei tessuti
Cl–
CO2
HCO3–+H+
Hb
CO2+H2O
HCO3–+H+
Anidrasi
carbonica
Hb
CO2+H2O
H2CO3
HCO3–
Alveolo
H2CO3
Anidrasi
carbonica
Cl–
CO2
CO2
Tessuto corporeo
Capillare
C
D
Capillare
Alveolo
del polmone
Figura 15–11 A, bronchiolo respiratorio, sacco alveolare, poro alveolare e alveoli. B, setto interalveolare. C, assunzione di anidride carbonica
da parte di eritrociti e plasma dai tessuti corporei. D, rilascio di anidride carbonica da parte di eritrociti e plasma nel polmone (Da confrontare A
con il dotto alveolare mostrato in Fig.15-10).
Capitolo 15 ■ Apparato respiratorio 䡲 䡲 䡲 359
Figura 15–12 Microfotografia elettronica a scansione di un polmone di ratto che mostra un bronchiolo (b), una piccola arteria (v) e alveoli (d), alcuni dei
quali presentano pori. (Da Leeson TS, Leeson CR,
Paparo AA: Text/Atlas of Histology. Philadelphia, WB
Saunders, 1988).
Figura 15–13 Microfotografia elettronica a
trasmissione di un setto interalveolare di scimmia.
Si noti la presenza di alveoli (a), eritrociti (e) dentro i capillari (c), e macrofagi alveolari (m). Si notino filopodi (frecce) e pori alveolari (asterischi).
(Da Maina JN: Morphology and morphometry of
the normal lung of the adult vervet monkey (Cercopithecus aethiops). Am J Anat 183:258–267,
1988).
360 䡲 䡲 䡲 Capitolo 15 ■ Apparato respiratorio
ria nel loro lume e il sangue nei capillari adiacenti. Sebbene ogni alveolo sia una piccola struttura di circa 0,002
mm3, il loro numero totale è di circa 300 milioni e questo conferisce al polmone una struttura spugnosa. Si calcola che l’area totale degli alveoli utile per gli scambi
gassosi superi i 140 m2 (circa lo spazio di un appartamento con due stanze da letto oppure le dimensioni di
un campo da tennis).
A causa del loro elevato numero, gli alveoli sono
spesso addossati gli uni agli altri, con la scomparsa
dell’interstizio di tessuto connettivo tra loro. In tali
aree di contatto gli spazi aerei di due alveoli possono
comunicare tra loro per mezzo di un poro alveolare
(poro di Kohn), il cui diametro varia dagli 8 ai 60 μm
(vedi Fig. 15–12). Questi pori probabilmente hanno lo
scopo di equilibrare la pressione dell’aria all’interno
dei segmenti polmonari. La regione tra due alveoli
adiacenti è conosciuta come setto interalveolare.
Essa è occupata da un vasto letto capillare costituito
da capillari continui che ricevono il sangue dall’arteria polmonare e sono drenati dalla vena polmonare. Il
tessuto connettivo del setto interalveolare è ricco di
fibre elastiche e di fibre collagene di tipo III (fibre
reticolari).
Poiché sia gli alveoli che i capillari sono costituiti da
tessuto epiteliale, entrambi presentano una discreta
membrana basale. Le aperture degli alveoli associati con
i sacchi alveolari, a differenza di quelli dei bronchioli
respiratori e dei dotti alveolari, sono prive di cellule
muscolari lisce. Il loro orifizio è circondato da fibre elastiche e soprattutto da fibre reticolari. Le pareti alveolari sono costituite da due tipi cellulari: pneumociti di tipo
I e di tipo II.
Pneumociti di tipo I
Il 95% circa della superficie alveolare è costituito da epitelio squamoso semplice, le cui cellule sono note come
pneumociti di tipo I (detti anche cellule alveolari di
tipo I o cellule alveolari squamose). Le cellule di
questo epitelio sono fortemente appiattite e così il loro
citoplasma può raggiungere lo spessore di soli 80 nm
r
(Fig. 15–14; vedi anche Fig. 15–12). La regione del
nucleo è più ampia e ospita la maggior parte degli organelli cellulari, costituita da pochi mitocondri, un RER ed
un apparato del Golgi scarsi.
Gli pneumociti di tipo I sono uniti fra loro da giunzioni occludenti che prevengono l’infiltrazione del fluido
extracellulare (fluido tissutale) nel lume dell’alveolo.
Alla base di queste cellule vi è una membrana basale
ben sviluppata, che si estende quasi al bordo dei pori
alveolari. Il bordo di ogni poro alveolare è formato dalla
fusione delle membrane cellulari di due pneumociti di
tipo I a stretto contatto di due alveoli diversi. La faccia
prospiciente il lume degli pneumociti di tipo I è rivestita di surfattante, come descritto più avanti.
Pneumociti di tipo II
Sebbene gli pneumociti di tipo II (conosciuti anche
come grandi cellule alveolari, cellule settali e cellule alveolari di tipo II) siano più numerosi degli pneumociti di tipo I, di fatto occupano solo il 5% della superficie alveolare. Sono cellule cubiche sparse tra gli pneumociti di tipo I, con i quali formano giunzioni occludenti. La loro superficie apicale è a forma di cupola e sporge nel lume degli alveoli (Figg. 15–15 e 15–16). Si trovano spesso in regioni dove alveoli adiacenti sono separati
gli uni dagli altri da un setto (da cui il nome di cellule
settali) e sotto la superficie opposta al lume vi è una
membrana basale.
Le fotografie al microscopio elettronico degli pneumociti di tipo II mostrano corti microvilli apicali, un
nucleo centrale, abbondante RER, un apparato del Golgi ben sviluppato e numerosi mitocondri. La caratteristica principale di queste cellule è la presenza di corpi
lamellari, delimitati da membrana, che contengono il
surfattante polmonare, un prodotto di secrezione di
queste cellule.
Questo surfattante è sintetizzato a livello del RER
degli pneumociti di tipo II ed è costituito principalmente
da due fosfolipidi, la dipalmitoil fosfatidilcolina e il
fosfatidilglicerolo, da lipidi neutri e da quattro tipiche
proteine, le apoproteine surfattanti SP-A, SP-B, SP-C
p
en
b
ep
a
Figura 15–14 Microfotografia elettronica a trasmissione della barriera sangue–gas (×71.250). Si noti la presenza dell’alveolo (a), di pneumociti di tipo I assottigliati (ep), membrane basali fuse (b), cellule endoteliali appiattite dei capillari (en) con vescicole pinocitotiche (frecce), plasma
(p) ed un eritrocita (r) nel lume capillare. (Da Maina JN: Morphology and morphometry of the normal lung of the adult vervet monkey (Cercopithecus aethiops). Am. J Anat 183:258–267, 1988).
Capitolo 15 ■ Apparato respiratorio 䡲 䡲 䡲 361
Surfattante liberato dalla
vescicola lipoproteica
Strato acquoso sottostante
Piccolo corpo
lamellare (fosfolipidi)
Surfattante
Monostrato lipidico
Piccolo corpo
lamellare che
si fonde con la
vescicola
lipoproteica
Corpo
multivescicolare
Sintesi
proteica
Golgi
Il surfattante viene rilasciato mediante esocitosi nel
lume alveolare. Qui forma una rete larga simile al lattice, nota come mielina tubulare, che successivamente
si separa nelle sue componenti lipidica e proteica. I lipidi sono inseriti in un film monomolecolare di fosfolipidi,
costituendo l’interfaccia con l’aria, mentre le proteine
entrano nello strato acquoso tra gli pneumociti e il film
di fosfolipidi. Il surfattante riduce la tensione superficiale, prevenendo così il collasso degli alveoli, l’atelettasia.
Esso viene continuamente prodotto dagli pneumociti di
tipo II ed è poi fagocitato dagli pneumociti di tipo II e
più raramente dai macrofagi alveolari.
Oltre a produrre e fagocitare surfattante, gli pneumociti di tipo II vanno incontro a mitosi per rigenerarsi,
come gli pneumociti di tipo I.
Macrofagi alveolari (cellule pazzine)
I macrofagi alveolari fagocitano materiale corpuscolato
nel lume degli alveoli e negli spazi interalveolari.
Sintesi di fosfatidilcolina
Colina
Aminoacidi
Figura 15–15 Schema di pneumocita di tipo II. (Da confrontare
con lo pneumocita di tipo II mostrato in Fig. 15-16).
e SP-D. Il surfattante è modificato a livello dell’apparato del Golgi ed è rilasciato dalla rete trans del
Golgi in vescicole secretorie conosciute come corpi
compositi, che rappresentano i precursori dei corpi
lamellari.
I monociti raggiungono l’interstizio polmonare, divengono macrofagi alveolari (o cellule spazzine), migrano
tra gli pneumociti di tipo I e quindi entrano nel lume
alveolare. Queste cellule fagocitano il materiale corpuscolato, come la polvere e i batteri, ed in questo modo
mantengono un ambiente intrapolmonare sterile (Fig.
15–17; vedi anche Fig. 15–13). Le cellule spazzine, inoltre, cooperano con gli pneumociti di tipo II nel recupero del surfattante. Circa 100 milioni di macrofagi migrano nei bronchi ogni giorno e da qui vengono trasportati,
per azione delle ciglia, alla faringe per essere eliminati
mediante la deglutizione o l’espettorazione. Alcuni
macrofagi alveolari, comunque, rientrano nell’interstizio
polmonare e passano nei vasi linfatici per abbandonare i
polmoni.
CORRELAZIONI CLINICHE
CORRELAZIONI CLINICHE
Alla nascita, i polmoni del neonato si espandono
fin dal primo atto respiratorio e la presenza del
surfattante permette agli alveoli di rimanere pervii. I neonati immaturi (nati prima del settimo
mese di gestazione), che non hanno ancora prodotto il surfattante (o che ne hanno prodotto una
quantità inadeguata), possono subire lo stress
respiratorio del neonato, che può essere fatale.
Questi neonati sono trattati con una terapia combinata di surfattante sintetico e glucocorticoidi. Il
primo agisce immediatamente per ridurre la tensione superficiale, i secondi stimolano la sua produzione da parte degli pneumociti di tipo II.
I macrofagi alveolari in soggetti con congestione
polmonare e insufficienza cardiaca congestizia
fagocitano globuli rossi travasati. Questi macrofagi sono generalmente denominati cellule dell’insufficienza cardiaca.
L’enfisema è una patologia associata di solito
ad una sequela di esposizioni a lungo termine al
fumo di sigaretta o ad altri inibitori della proteina
α1–antitripsina. Questa proteina salvaguarda i
polmoni dall’azione dell’elastasi sintetizzata dalle
cellule spazzine, che distrugge le fibre elastiche.
In tali pazienti l’elasticità del tessuto polmonare è
ridotta e sono presenti grosse sacche piene di
fluido, che fanno diminuire la capacità di scambio
gassoso della porzione respiratoria dell’apparato
respiratorio.
362 䡲 䡲 䡲 Capitolo 15 ■ Apparato respiratorio
Figura 15–16 Microfotografia elettronica a trasmissione di uno pneumocita di tipo II. Si osservi il nucleo centrale (N) fiancheggiato da
alcuni corpi lamellari. a, alveolo; c, capillari; e, fibre elastiche; En, nucleo della cellula endoteliale; f, fibre collagene; le frecce indicano la barriera sangue–gas; l’asterisco indica una piastrina. (Da Leeson TS, Leeson CR, Paparo AA: Text/Atlas of Histology. Philadelphia, WB Saunders,
1988).
A
DC
Figura 15–17 Macrofagi alveolari (cellule spazzine) in polmone
umano (×270). Le cellule spazzine
(DC) appaiono come punti neri sull’immagine, poiché hanno fagocitato
particelle di polvere che erano presenti nello spazio aereo del polmone.
A, alveolo.
Capitolo 15 ■ Apparato respiratorio 䡲 䡲 䡲 363
Setto interalveolare
La regione tra due alveoli adiacenti, conosciuta come
setto interalveolare, è rivestita su entrambi i lati da epitelio alveolare (vedi Fig. 15–13). Il setto interalveolare
può essere estremamente stretto e ospitare solo un
capillare continuo e la sua membrana basale, oppure
talvolta può essere più ampio e includere elementi di
tessuto connettivo, come fibre collagene di tipo III e
fibre elastiche, macrofagi, fibroblasti (e miofibroblasti),
mastociti ed elementi linfoidi.
Barriera sangue–gas
La barriera sangue–gas è la regione del setto
interalveolare che è attraversata da O2 e da CO2 quando
questi gas vanno dal vaso sanguigno al lume degli
alveoli, e viceversa.
Le regioni più sottili del setto interalveolare, in cui i gas
possono essere scambiati, sono definite come barriera
sangue–gas (vedi Fig. 15–14). La barriera sangue-gas più
stretta, dove gli pneumociti di tipi I sono in stretto contatto con l’endotelio dei capillari e dove le membrane
basali dei due epiteli si fondono, è la più efficiente per lo
scambio di O2 (nel lume alveolare) e CO2 (nel sangue).
Queste regioni sono costituite dalle seguenti strutture:
■
■
■
surfattante e pneumociti di tipo I
membrane basali fuse di pneumociti di tipo I e di cellule endoteliali dei capillari
cellule endoteliali dei capillari continui
Scambi gassosi tra tessuti e polmoni
Nei polmoni, l’O2 viene scambiato con la CO2 trasportata
dal sangue; nei tessuti del corpo, la CO2 viene scambiata
con l’O2 trasportato dal sangue.
Durante l’inspirazione, l’ossigeno dell’aria entra negli
spazi alveolari dei polmoni. Poiché l’area totale degli
alveoli supera i 140 m2 ed il volume totale del sangue in
tutti i capillari polmonari in qualsiasi momento non
supera i 140 ml, lo spazio disponibile per la diffusione
dei gas è enorme. Inoltre, il diametro dei capillari è sufficientemente stretto da far passare i globuli rossi in singola fila; in questa maniera l’ossigeno può raggiungere
ciascun eritrocita da ogni parte, utilizzando l’intera
superficie del globulo rosso disponibile allo scambio di
gas. L’ossigeno diffonde attraverso la barriera
sangue–gas, entra nel lume dei capillari e si lega all’eme
dell’emoglobina degli eritrociti formando l’ossiemoglobina. La CO2 lascia il sangue e diffonde, attraverso la
barriera sangue–gas, nel lume degli alveoli e lascia gli
spazi alveolari quando l’aria ricca di CO2 è espirata. Il
passaggio di O2 e CO2 attraverso la barriera sangue-gas è
dovuto alla diffusione passiva in risposta alla pressione
parziale di questi gas nel sangue e negli alveoli.
Le cellule del corpo formano ogni minuto circa 200
ml di CO2; questa entra in circolo ed è trasportata in tre
modi: (1) come gas disciolto nel plasma (20 ml), (2) legata all’emoglobina (40 ml) oppure (3) sotto forma di ioni
bicarbonato nel plasma (140 ml). La sequenza di eventi
che si susseguono negli scambi gassosi è qui brevemente riassunta (vedi Fig. 15–11C):
1 Una gran parte della CO2 sciolta nel plasma diffonde
nel citosol degli eritrociti.
2 Una parte della CO2 si lega alla porzione globulare
dell’emoglobina. Sebbene la CO2 sia trasportata in
punti diversi della molecola di emoglobina, la sua
capacità di legame è maggiore in assenza di O2 nell’eme.
3 La gran parte della CO2 che si trova all’interno del
citosol degli eritrociti, si combina con l’acqua in una
reazione catalizzata dalla anidrasi carbonica e forma l’acido carbonico, che si dissocia in ione idrogeno
(H+) e ione bicarbonato (HCO3–). Gli ioni idrogeno si
legano all’emoglobina e quelli bicarbonato lasciano
gli eritrociti per entrare nel plasma. Per il mantenimento dell’equilibrio ionico, lo ione cloruro (Cl–)
passa dal plasma agli eritrociti; questo scambio di
bicarbonato contro cloruro è detto “shift” del cloruro.
Il sangue ricco di bicarbonato raggiunge i polmoni
attraverso le arterie polmonari. Poiché il livello di CO2 è
maggiore nel sangue rispetto a quello del lume alveolare, la CO2 è liberata (secondo il gradiente di concentrazione). Il meccanismo di rilascio è l’inverso della precedente reazione. Gli eventi che si verificano sono i
seguenti (vedi Fig. 15–11D):
1 Gli ioni bicarbonato entrano negli eritrociti (con conseguente rilascio di Cl– dai globuli rossi nel plasma,
shift del cloruro).
2 Gli ioni bicarbonato e idrogeno nel citosol degli eritrociti si combinano, con conseguente formazione di
acido carbonico.
3 Nel polmone, il legame dell’O2 con l’emoglobina rende quest’ultima più acida e riduce la sua capacità di
legare CO2. Inoltre, l’eccesso di ioni idrogeno liberati a causa dell’alta acidità dell’emoglobina si lega agli
ioni bicarbonato, formando acido carbonico.
4 L’anidrasi carbonica catalizza la rottura del legame
dell’acido carbonico, con formazione di acqua e CO2.
5 La CO2 sciolta nel plasma, legata all’emoglobina e
rilasciata dall’acido carbonico, segue il gradiente di
concentrazione, per diffondere attraverso la barriera
sangue–gas ed entrare quindi nel lume alveolare.
L’emoglobina possiede anche due siti di legame per
l’ossido nitrico (NO), un neurotrasmettitore che,
quando viene liberato dalle cellule endoteliali dei vasi
sanguigni, induce un rilasciamento della muscolatura
liscia vascolare, con conseguente dilatazione dei vasi