INSUFFICIENZA CARDIACA
Stato fisiopatologico in cui il cuore non riesce a pompare sangue in quantità adeguata alle richieste
metaboliche dell’organismo, oppure può farlo solo con un aumento della pressione di riempimento.
Ciò si può verificare per una riduzione della contrattilità: insufficienza miocardica o per un aumento
improvviso del carico di lavoro: insufficienza circolatoria
Quando l’insufficienza si rende manifesta si parla di SCOMPENSO CARDIACO
Epidemiologia
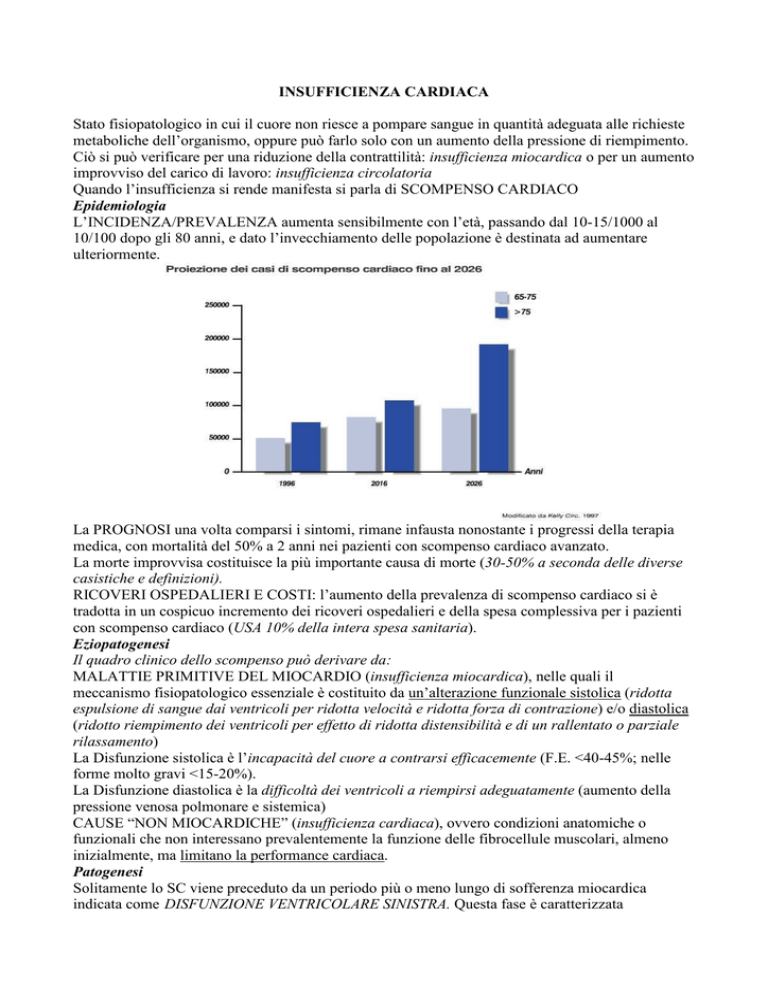
L’INCIDENZA/PREVALENZA aumenta sensibilmente con l’età, passando dal 10-15/1000 al
10/100 dopo gli 80 anni, e dato l’invecchiamento delle popolazione è destinata ad aumentare
ulteriormente.
La PROGNOSI una volta comparsi i sintomi, rimane infausta nonostante i progressi della terapia
medica, con mortalità del 50% a 2 anni nei pazienti con scompenso cardiaco avanzato.
La morte improvvisa costituisce la più importante causa di morte (30-50% a seconda delle diverse
casistiche e definizioni).
RICOVERI OSPEDALIERI E COSTI: l’aumento della prevalenza di scompenso cardiaco si è
tradotta in un cospicuo incremento dei ricoveri ospedalieri e della spesa complessiva per i pazienti
con scompenso cardiaco (USA 10% della intera spesa sanitaria).
Eziopatogenesi
Il quadro clinico dello scompenso può derivare da:
MALATTIE PRIMITIVE DEL MIOCARDIO (insufficienza miocardica), nelle quali il
meccanismo fisiopatologico essenziale è costituito da un’alterazione funzionale sistolica (ridotta
espulsione di sangue dai ventricoli per ridotta velocità e ridotta forza di contrazione) e/o diastolica
(ridotto riempimento dei ventricoli per effetto di ridotta distensibilità e di un rallentato o parziale
rilassamento)
La Disfunzione sistolica è l’incapacità del cuore a contrarsi efficacemente (F.E. <40-45%; nelle
forme molto gravi <15-20%).
La Disfunzione diastolica è la difficoltà dei ventricoli a riempirsi adeguatamente (aumento della
pressione venosa polmonare e sistemica)
CAUSE “NON MIOCARDICHE” (insufficienza cardiaca), ovvero condizioni anatomiche o
funzionali che non interessano prevalentemente la funzione delle fibrocellule muscolari, almeno
inizialmente, ma limitano la performance cardiaca.
Patogenesi
Solitamente lo SC viene preceduto da un periodo più o meno lungo di sofferenza miocardica
indicata come DISFUNZIONE VENTRICOLARE SINISTRA. Questa fase è caratterizzata
dall’intervento di MECCANISMI COMPENSATORI, che fanno si che la patologia si mantenga
asintomatica.
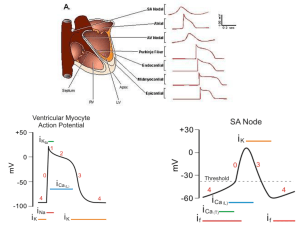
Regolazione della Contrazione Cardiaca
GITTATA SISTOLICA: quantità di sangue espulsa ad ogni sistole
GITTATA CARDIACA: gettata sistolica x frequenza cardiaca
FRAZIONE D’EIEZIONE: percentuale di sangue espulso durante la sistole sul totale di sangue
contenuto in ventricolo al termine della diastole (60-70%).
PRE-CARICO (preload): volume di riempimento ventricolare in tele diastole.
POST-CARICO (afterload): insieme delle resistenze che il ventricolo deve superare per espellere il
sangue; equivale allo stress di parete o sforzo di parete (forza per unità di superficie trasversa della
parete).
La regolazione della GITTATA CARDIACA dipende da frequenza cardiaca, contrattilità
miocardica, pre-carico e post-carico.
Meccanismi di compenso
I meccanismo di compenso che si mettono in atto quando è presente l’insufficienza cardiaca, e che
contribuiscono a far si che per un certo periodo di tempo la patologia rimanga asintomatica, sono di
due tipi: centrali e periferici. Quelli centrali consistono fondamentalmente in un adattamento delle
fibrocellule miocardiche, e comprendono ipertrofia e dilatazione ventricolare, con conseguente ,
aumento del volume e della massa muscolare cardiaca, e soprattutto il meccanismo basato sulla
Legge di Starling, secondo la quale un allungamento delle fibre miocardiche in diastole determina
un aumento della forza contrattile del cuore.
I meccanismo periferici sono fondamentalmentalmente l’attivazione del Sistema ReninaAngiotensina-Aldosterone, con conseguente vasocostrizione e ritensione idrosalina, e l’attivazione
del Sistema Nervoso Simpatico, che ha un’azione ino-dromo-crono-batmotropa positiva, con
conseguente vasocostrizione periferica artero-venosa.
Sovraccarichi Emodinamici
Un aumento persistente del carico di lavoro emodinamico può portare ad un quadro di insufficienza
cardiaca.
Nei sovraccarichi di volume l’aumento del lavoro cardiaco è dovuto ad un incremento del precarico
(insufficienza mitralica), mentre nei sovraccarichi di pressione il lavoro cardiaco aumenta per
l’aumento della pressione ventricolare (stenosi aortica).
Il rimodellamento come meccanismo di compenso
Il sovraccarico di pressione ed il sovraccarico di volume determinano un rimodellamento
ventricolare. Il sovraccarico di pressione determina ipertrofia concentrica, con replicazione dei
sarcomeri in parallelo. Il sovraccarico di volume determina prevalente dilatazione, con replicazione
dei sarcomeri in serie.
Cause di ischemia miocardica in corso di ipertrofia
L’ipertrofia miocardica, pur essendo un adattamento compensativo ad un sovraccarico di pressione,
determina una sofferenza ischemica cronica per i seguenti motivi:
Aumento delle richieste di O2.
Alterato rapporto capillari/miociti, con aumento dei miociti senza un corrispondente aumento dei
capillari.
Ridotta produzione di nitrossido endoteliale.
Possibile riduzione della pressione aortica media (stenosi aortica) con riduzione della pressione di
perfusione coronarica.
Aumento della pressione telediastolica ventricolare e successivamente della pressione sistolica
(schiacciamento degli strati subendocardici).
L’ipertrofia pertanto nel corso del tempo determina maggiore consumo di O2, con fibrosi, ridotta
compliance, progressiva dilatazione cavità ed assottigliamento della parete.
Effetto del Precarico e Legge di Starling
Secondo la legge di Starling “l’intensità della contrazione miocardica è direttamente proporzionale
alla lunghezza iniziale delle fibre muscolari”, fino ad un valore limite, oltre il quale aumentando la
lunghezza non aumenta più la forza di contrazione.
Applicando al cuore tale legge, la lunghezza iniziale delle fibre determina il volume telediastolico, e
rappresenta il PRECARICO.
Aumentando la lunghezza del sarcomero aumenta la forza contrattile. In condizioni normali il
ventricolo opera nella fase di ascesa rapida della curva, con una pressione tele diastolica
ventricolare sinistra inferiore a 12 mmHg: piccole variazioni del riempimento determinano ampie
variazioni della gittata sistolica. Nella fase di compenso l’aumento del volume telediastolico e della
distensione delle fibre consente una gittata sistolica normale.
Esiste tuttavia un limite, oltre il quale l’aumento di riempimento ventricolare è controproducente,
perché lo stiramento delle fibre miocardiche è eccessivo e l’aumento del diametro ventricolare fa
aumentare troppo il postcarico. Quest’ambito è detto RISERVA DI PRECARICO
Nella fase di scompenso il meccanismo di Starling è inefficace e l’aumento della pressione
telediastolica determina stasi polmonare ed aumento dello stress parietale (legge di Laplace).
Postcarico
Tensione che il ventricolo sinistro sviluppa per aprire la valvola aortica e consentire lo svuotamento
del contenuto ventricolare in aorta, e per vincere le resistenze periferiche. La tensione (stress) delle
pareti ventricolari durante la contrazione è un determinante importante nel postcarico. Lo stress di
parete riflette infatti la integrazione dei due principali carichi, quello vascolare e quello imposto dal
ventricolo stesso. Per la legge di Laplace a valori identici di pressione aortica il postcarico è più
elevato in un ventricolo dilatato rispetto ad un ventricolo di dimensioni normali.
L’aumento del postcarico provoca una riduzione della velocità di accorciamento delle fibre
miocardiche e una progressiva riduzione della tensione sviluppata.
Legge di Laplace
T= P x r/2h, dove T = tensione parietale, P = pressione intraventricolare, r = raggio, h = spessore di
parete del ventricolo
Il ventricolo sopporta un aumento di postcarico (tensione parietale o stress) sia per l’aumento di
pressione P (sovraccarico di pressione), sia per aumento del raggio (r). L’aumento di spessore della
parete (h) riduce il postcarico. Pertanto la dilatazione, pur essendo inizialmente un meccanismo di
compenso che tende a mantenere una gittata cardiaca adeguata, aumentando lo stress parietale
contribuisce ad aumentare il lavoro del cuore.
Meccanismi Compensatori Periferici
Attivazione del Sistema RENINA-ANGIOTENSINA-ALDOSTERONE
La riduzione della gittata cardiaca determinata all’insufficienza cardiaca causa ipoafflusso renale; il
rene risponde all’ipoafflusso con attivazione del sistema iuxtaglomerulare e produzione di renina e
innesco di tutto il sistema, che in definitiva determina aumento sia del precarico che del postcarico e
pertanto, pur essendo un meccanismo di compenso, contribuisce ad aumentare il lavoro del cuore.
Attivazione del Sistema Nervoso Simpatico
Lo stato inotropo viene definito come “condizione propria della fibrocellula che condiziona la
velocità di produzione di forza da parte della fibrocellula stessa”. La contrattilità definisce pertanto
la capacità che ha il cuore di modificare le proprie prestazioni, indipendentemente dalle condizioni
di carico emodinamico.
L’attivazione del sistema nervoso simpatico determina aumento della forza di contrazione (effetto
inotropo positivo) ed aumento della frequenza cardiaca (effetto cronotropo positivo). Ma se la FC
supera i 160 b/min, la diastole diventa troppo breve per consentire un buon riempimento del cuore.
Di conseguenza la gittata sistolica diminuisce, impedendo altri aumenti della gittata cardiaca.
Questo è il LIMITE DELLA RISERVA DI FREQUENZA.
Un altro effetto compensatorio del sistema nervoso simpatico sarebbe quello di determinare una
ridistribuzione della Gittata Cardiaca, determinando vasocostrizione arteriolare in alcuni distretti
meno importanti (cute, visceri addominali), in modo da cercare di preservare una normale
perfusione degli organi nobili (cuore e cervello).
Il rene non viene protetto dall’ipoperfusione, per cui si avrà una riduzione della pressione nelle
arteriole renali che arrivano ai glomeruli, con ulteriore stimolazione del sistema reninaangiotensina-aldosterone. La vasocostrizione periferica inoltre determina un aumento del
postcarico, facendo alla fine aumntare il lavoro del cuore.
Si instaura alla fine un circolo vizioso, che contribuisce a peggiorare ulteriormente la prestazione
ventricolare.
Insufficienza cardiaca e capacità funzionale
Nonostante i progressi terapeutici delle ultime decadi, la prognosi dell’I.C. cronica non è cambiata
significativamente. Il miglioramento del trattamento ha ridotto il tasso di mortalità ospedaliera ma
ha contribuito alla cronicizzazione dell’I.C., all’aumento dei pazienti ambulatoriali e all’aumento
delle riospedalizzazioni.
Insufficienza Cardiaca e training fisico
L’incapacità di effettuare attività fisica senza disagio è una caratteristica dei pz. con I.C. cronica.
La ridotta tolleranza allo sforzo genera un circolo vizioso di decondizionamento e peggioramento
della funzione cardiocircolatoria: l’inattività favorisce l’atrofia dei mm. scheletrici, con riduzione
della forza e precoce esauribilità; la disfunzione cardiaca determina stimolazione neurormonale e
attivazione del sistema RAA, che a loro volta peggiorano il deficit cardiocircolatorio, con
iperattività adrenergica e vasocostrizione arteriosa, aumento del postcarico e sovraccarico cardiaco
cronico.
Gli effetti positivi dell’esercizio fisico si esplicano su:
sistema cardiovascolare
muscolo scheletrico
ventilazione
sistema neuroendocrino
Gli obiettivi sono l’incremento della tolleranza allo sforzo ed il miglioramento dei sintomi.
Un training fisico moderato, di intensità tale da determinare un aumento del 40% del valore del
picco di VO2 per una durata di 15-20 min. e con una frequenza di 3 volte alla settimana, ha
dimostrato di essere sufficiente a determinare miglioramenti significativi su diversi aspetti del
processo fisiopatologico dello scompenso cardiaco cronico
Effetti sulla circolazione periferica: il training aerobico aumenta il rapporto tra numero di capillari e
massa muscolare, con azione mediata sull’espressività del fattore di crescita endoteliale.
Effetti sulla funzione endoteliale: dopo adeguato training fisico aumentano il flusso arterioso alla
muscolatura scheletrica durante esercizio e la produzione di ossido nitrico.
Effetti sulla muscolatura: aumento delle dimensione e dell’area di sovrapposizione delle fibre
muscolari, con aumento della forza contrattile, riduzione dell’affaticabilità, incremento delle
capacità ossidative muscolari e riduzione del ricorso al metabolismo anaerobico.
Profilo emodinamico a riposo e sotto sforzo
L‘emodinamica periferica al picco dello sforzo aumenta dopo training, mentre rimane invariata
durante esercizio sottomassimale.
Funzione e volumi ventricolari
In genere, la frazione di eiezione del ventricolo sinistro si modifica poco o nulla dopo training fisico
in pazienti con scompenso cardiaco cronico, tuttavia, dati preliminari di uno studio multicentrico
suggeriscono la possibilità di effetti benefici dell'attività fisica anche in termini di rimodellamento
ventricolare, espressi da un modesto ma significativo incremento della frazione di eiezione e
riduzione del volume telesistolico.
Il training appare in grado di migliorare la disfunzione diastolica.
Muscolo scheletrico
L'incremento della capacità aerobica dopo training si associa ad una minore produzione di acido
lattico sottomassimale in assenza di effetti emodinamici centrali e periferici a conferma di un'azione
diretta sul muscolo scheletrico del paziente con SC.
Il training determina un miglior adattamento metabolico all'esercizio per un incremento delle
capacità ossidative. Ad un incremento della funzione muscolare sia in termini di forza isometrica
sia di endurance, corrisponde un minor consumo di fosfocreatina ed una ridotta acidosi metabolica
cellulare durante sforzo sottomassimale.
Ventilazione
Riduzione del quoziente respiratorio, della ventilazione e della produzione di anidride carbonica
durante esercizio sottomassimale.
Sistema neuroendocrino
L'attività fisica cronica è in grado di correggere lo sbilanciamento neurovegetativo presente nello
SCC, attraverso una riduzione dell'iperstimolazione simpatica ed un incremento della componente
vagale: a ciò si associa una ridotta produzione di catecolamine plasmatiche
Nei pazienti con SCC l'attività prevalentemente consigliata è: aerobica, dinamica, tipo endurance, e
coinvolgente larghe masse muscolari, che si ottiene mediante un programma di passeggiate o sedute
alla cyclette, talora associate a ginnastica a corpo libero.
La scelta di questo tipo di attività è legata all'applicabilità, alla tollerabilità ed all'efficacia.
Modalità applicative
Selezione del paziente: stabilità emodinamica da due-tre mesi, farmacologica da un mese.
Impostazione di un programma individualizzato: Un test cardiopolmonare dovrebbe essere eseguito
per quantificare la capacità aerobica e per facilitare l'impostazione del training fisico; ciò è di
particolare utilità nei pazienti con fibrillazione atriale cronica, in cui la variabilità risposta
ventricolare media in esercizio complica la definizione del carico di lavoro allenante.
Avviato il training, è necessario verificarne l'accettabilità mediante valutazioni cliniche e
strumentali seriate, con particolare attenzione alla funzione ventricolare, alla presenza di segni o
sintomi di ischemia e all'incidenza di aritmie.
Training fisico nei cardiotrapiantati
Tutti i pz. con I.C. cronica sono rimasti a lungo inattivi prima di ricevere il cuore di un donatore:
Decondizionamento
Aggravamento del deficit funzionale
Il cuore trapiantato è denervato e la risposta all’esercizio fisico è influenzata dall’incompetenza
cronotropa, che riduce l’aumento della gittata cardiaca
Il miglioramento della capacità funzionale è generalmente lento e dipende dall’età e dal decorso
post-operatorio
Molte alterazioni muscolo-scheletriche e cardiovascolari regrediscono dopo adeguato programma di
training aerobico, con aumento della capacità funzionale e miglioramento della qualità di vita:
La massa magra tende ad aumentare del 10-15%
La risposta cronotropa è ridotta
La pressione arteriosa tende a ridursi a riposo e a carico sottomassimale
Il VO2 di picco aumenta del 10-20%, con aumento della soglia anaerobica
Il training fisico sembra prevenire gli effetti collaterali della terapia immunosoppressiva e
migliorare il profilo di rischio cardiovascolare.
Viene raccomandato di effettuare anche esercizi contro resistenza, in quanto è stato dimostrato che
determinano un aumento della calcificazione ossea e una riduzione dell’osteoporosi indotta dalla
terapia cortisonica.
Programma
Almeno 8 settimane (possibilmente in ambiente supervisionato almeno all’inizio) di attività fisica
aerobica (marcia, bicicletta, jogging, nuoto) di intensità moderata (50-70% della F.C. massimale),
combinata con esercizi di potenziamento muscolare al 30-50% della massima contrazione
volontaria, con frequenza trisettimanale.
Continuare lo stesso tipo di training a domicilio, il più a lungo possibile.