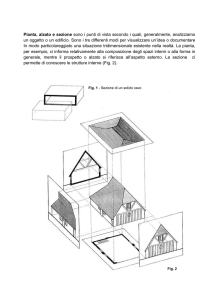
27
PREMESSA
Tutte le informazioni e le immagini che sono contenute in questo testo, provengono dalle
recentissime Linee Guida (pubblicate il 22 agosto 2000) emanate dai maggiori organismi
mondiali in campo dell’emergenza (American Heart Association, European Resuscitation
Council, Australian Resuscitation Council ecc.), e rappresentano lo standard per la
formazione di tutto il personale sanitario (medico e non) nel mondo.[1,2]
Il rapido e costante progresso della Medicina, che coinvolge anche il delicato campo della
Terapia Intensiva e della Rianimazione, obbliga chi si occupa di queste materie ad un
costante e faticoso lavoro di studio e aggiornamento sia teorico che pratico.
Il lavoro più delicato, ma anche più gratificante, è quello di offrire nel modo più semplice e
comprensibile (senza però diminuire il rigore scientifico) queste acquisizioni a persone che
fino ad oggi non hanno avuto nessun tipo di preparazione in campo sanitario, in modo da
renderle capaci di rispondere alla crescente richiesta di professionalizzazione del
Volontariato.
Per quanto detto finora, desidero ringraziare sinceramente tutti i Volontari della
Formazione della P.A. Humanitas – Scandicci – che, con grande serietà ed entusiasmo,
dedicano il loro tempo libero alla preparazione e all’aggiornamento di Allievi e Militi.
Il Responsabile Sanitario,
Dott. Andrea Franci
28
B.L.S. PEDIATRICO
1. INTRODUZIONE
Il BLS pediatrico come quello dell’adulto, prevede l’esecuzione di una rianimazione cardiopolmonare senza
nessuno strumento o con l’ausilio di mezzi accessori per la ventilazione, eseguita da un singolo soccorritore
(astante) o da una squadra di BLS (ambulanza ordinaria) in attesa dell’arrivo di un ACLS team (ambulanza
medicalizzata, automedica, elisoccorso) su di un paziente di età compresa tra 0 e 8 anni. Per le nostre
esigenze, quindi, considereremo adulto il paziente oltre gli 8 anni e vi applicheremo, se necessario, il BLS
adulto.
Infante
Bambino
à
à
0-1 anno
1-8 anni
Questa classificazione ci consente di applicare manovre diverse per le due categorie di pazienti anche se la
distinzione basata sull’età anagrafica presenta dei limiti che devono essere conosciuti. Bambini della stessa
età possono, infatti, presentare corporature profondamente diverse e bambini di età diverse possono avere
un peso paragonabile. Sarà quindi il buon senso dei soccorritori a decidere se definire ancora infante un
bambino di due anni e se considerare già bambino un infante di dieci mesi.
Come vedremo, ci sono molte differenze tra bambini e adulti in termini di cause di arresto cardiaco, in
termini di anatomia e fisiologia dei diversi apparati e anche di manovre da applicare durante il P-BLS.
2. CAUSE DI ACR NEL BAMBINO
L’arresto cardiaco nel paziente pediatrico riconosce cause molto differenti da quelle dell’adulto.
Le cause più importanti e frequenti sono infatti quelle respiratorie (nell’adulto prevalgono le cause
cardiache): in pratica l’arresto cardiaco non è quasi mai un evento inatteso come nell’adulto (caduta
improvvisa a terra) ma è lo stadio finale di una difficoltà respiratoria di molteplice origine o di uno shock
che progressivamente portano all’arresto prima respiratorio e poi cardiaco.
Tra le cause più frequenti vi sono:
-
Ostruzione da corpo estraneo (cibo, giocattoli)
Traumi
SIDS (morte in culla)
Annegamento
Malattie respiratorie (difterite, laringiti, asma)
Malattie neurologiche
Per quanto detto finora, appare quindi fondamentale intervenire precocemente assistendo la respirazione
per cercare di evitare l’evoluzione di questa difficoltà respiratoria in arresto respiratorio e cardiaco.
Questa necessità è riassunta nella Catena della Sopravvivenza per il bambino (differente da quella per
l’adulto) che prevede, in sequenza, la prevenzione dell’evento, la immediata RCP, la rapida (ma non immediata
come per l’adulto) chiamata dei soccorsi e l’ACLS precoce. (FIG. 1)
29
FIG. 1. Catena della sopravvivenza pediatrica.
3. DIFFERENZE ANATOMO-FISIOLOGICHE
Devono essere conosciute perché influenzano le nostre manovre rispetto al BLS adulto. Ovviamente, queste
differenze sono massime nel primo anno di vita e si riducono gradualmente col passare del tempo fino ad
essere spesso trascurabili dopo l’ottavo anno di età (oltre il quale il BLS è quello dell’adulto):
•
•
•
•
•
La lingua è in proporzione più grande di quella dell’adulto à più facile ostruzione delle vie aeree nel
bambino non cosciente
Le vie aeree alte e basse sono relativamente più strette à maggiore facilità di ostruzione da corpi
estranei o da processi infiammatori (edema della glottide)
La pervietà delle vie aeree si ottiene con estensioni moderate della testa piuttosto che con
iperestensioni simili a quelle dell’adulto
La perfusione degli organi è strettamente dipendente dalla frequenza cardiaca à frequenze inferiori a
60/minuto sono inefficaci e devono essere trattate come una asistolia (massaggio cardiaco)
La Fibrillazione Ventricolare è un ritmo di esordio dell’ACR molto raro (15% circa) rispetto all’adulto
(95% circa) proprio per l’origine non cardiaca dell’evento.
30
4. ALGORITMO BLS PEDIATRICO
VALUTA LA COSCIENZA
CHIAMA E STIMOLA
PIANO RIGIDO
SCOPRI TORACE
PERVIETA’ VIE AEREE
ESTENSIONE TESTA
SOLLEVAMENTO MENTO
VALUTA RESPIRO ( G.A.S.)
SE RESPIRA:
NO
SI
SE TORACE NON SI SOLLEVA:
•
RESPIRAZIONE
2 INSUFFLAZIONI efficaci
( massimo 5 tentativi )
VALUTA IL CIRCOLO
(POLSO+MOVIMENTI)
NON PIU’ DI 10 SEC.
MANTIENI PERVIETA’ VIE AEREE
CONTROLLO PARAMETRI VITALI
OGNI MINUTO
SI
•
RIPOSIZIONA TESTA
RIPROVA VENTILAZIONE
SE NON RISOLVE:
•
Sì
TRATTA COME OSTRUZIONE
VENTILARE 20-30/min
in base all’età
Controlla ogni minuto i parametri
vitali
NO
COMPRESSIONI TORACICHE
5 COMPRESSIONI/1 VENTILAZIONE
100 COMPRESSIONI/MINUTO
RCP PER 1 MINUTO (20 CICLI) POI:
• ATTIVA I SOCCORSI (SE DA SOLO)
• RIVALUTA A RITROSO I PARAMETRI VITALI
(SUCCESSIVAMENTE OGNI 2’-3’ CIRCA 40
CICLI)
31
A - Valutazione dello stato di coscienza à si esegue toccando e chiamando il bambino.
Nel caso di perdita di coscienza, il soccorritore da solo (per es. in un luogo isolato o in casa da solo) deve
continuare la sequenza del P-BLS. Se il soccorritore si trova in un luogo pubblico, deve delegare gli astanti
all’immediato allertamento del 118 mentre continuerà la sequenza del P-BLS.
Nel caso della squadra di un’ambulanza ordinaria, l’autista (o uno dei 2 soccorritori) avverte subito il 118
della perdita di coscienza (andando anche a prendere bombola dell’ossigeno e pallone di Ambu se non già
portati sullo scenario) mentre i soccorritori continuano la sequenza del P-BLS. A questo punto, i due
soccorritori provvedono ad allineare su un piano rigido (tavolo, pavimento) il paziente e alla scopertura del
torace.
Apertura delle vie aeree à nell’infante e nel bambino non traumatizzati, la pervietà delle vie aeree si
ottiene mediante una modesta estensione e un corretto sollevamento del mento (con un dito nell’infante o
due nel bambino, sulla parte ossea del mento). (Fig. 2) Nel caso di sospetto trauma, si utilizza la
sublussazione della mandibola sia per l’infante che per il bambino. (Fig. 3)
Una volta esclusa la presenza di corpi estranei in bocca (o, eventualmente, rimossi i corpi estranei
facilmente raggiungibili) passiamo alla
B - Valutazione della respirazione à si esegue mantenendo la pervietà delle vie aeree e, come per l’adulto,
guardando – ascoltando – sentendo per 10 secondi. (Fig. 2)
FIG. 2. Estensione della testa e sollevamento del
mento. Valutazione del respiro.
FIG. 3. Sollevamento della mandibola.
Respirazione à Nel caso del singolo soccorritore senza ausili per la ventilazione, si procede alla
respirazione bocca bocca-naso per il lattante e bocca - bocca per il bambino. (Fig. 4-5)
Il personale dell’ambulanza, deve utilizzare un pallone di Ambu pediatrico collegato, se possibile, ad una
fonte di ossigeno ( 5 – 8 L/min.).
La maschera facciale deve essere della misura adeguata, per evitare la non perfetta tenuta della stessa e,
conseguentemente, la difficile ventilazione del bambino. (Fig. 6). La maschera deve essere tenuta come
nell’adulto, con la differenza dell’utilizzo del solo terzo dito della mano sinistra nell’infante per evitare di
comprimere, con le ultime due dita, le strutture non ossee del collo (rischio di occlusione delle vie aeree!).
(Fig. 6-7). Le insufflazioni (2 durante la prima volta, 1 successivamente) devono durare 1-1,5 secondi
32
ciascuna con uguale durata della inspirazione e della espirazione. Dobbiamo, inoltre, porre grande attenzione
alla dolcezza delle insufflazioni, per evitare la distensione gastrica con rischio di rigurgito.
La quantità di aria da insufflare per ogni paziente non è standardizzabile per la variabilità dei pazienti
stessi; pertanto, si devono insufflare quantitativi di aria sufficienti a dare ventilazioni efficaci (cioè in
grado di far sollevare il torace).
Come per l’adulto anche per il bambino e per l’infante, di fronte ad un mancato sollevamento del torace
(ventilazione non efficace), dobbiamo riposizionare la testa e la maschera (della corretta misura) aderente
al volto e riprovare una nuova insufflazione anche con l’ausilio di una cannula oro-faringea.
Se anche questo secondo tentativo fallisce, dobbiamo sospettare una ostruzione delle vie aeree e passare al
protocollo per la loro disostruzione (vedi dopo). Nel caso di pazienti pediatrici, la possibilità di ostruzione da
corpo estraneo è molto alta: spesso, l’evento è testimoniato (parenti, maestri, baby-sitter), ed è, quindi,
possibile conoscerlo fin dal nostro arrivo (“…il bambino stava mangiando e ha cominciato improvvisamente a
tossire…” , “…il bambino stava giocando e di colpo ha spalancato gli occhi, ha tossito e poi è diventato blu…”).
FIG. 4. Ventilazione bocca – bocca naso nell’infante.
FIG. 5. Ventilazione bocca - bocca nel bambino.
O2
FIG. 6. Ventilazione con pallone di Ambu nell’infante:
nota la presa della mandibola senza le ultime due dita.
FIG. 7. Ventilazione con pallone nel bambino:
nota il tubo dell’O2 sul fondo del pallone.
33
Di fronte ad una difficoltà a mantenere la maschera aderente (evidenti spifferi dell’aria all’esterno durante
le insufflazioni) è possibile ricorrere, in modo eccezionale, alla ventilazione a due soccorritori, nella quale il
soccorritore alla testa tiene la maschera aderente con ambedue le mani, e l’altro soccorritore agisce sul
pallone insufflando. (Fig. 8)
FIG. 8. Ventilazione a due soccorritori.
La mancanza di denti dei lattanti, può creare difficoltà alla perfetta aderenza della maschera al volto (come
per gli adulti, nei soggetti edentuli) à se il paziente è incosciente può essere provvidenziale l’inserimento di
una cannula oro-faringea della corretta misura.
La disponibilità di più misure di cannule oro-faringee pediatriche è di grande importanza nella borsa di
rianimazione pediatrica.
Una cannula troppo lunga o troppo corta, infatti, aggraverebbe la difficoltà a ventilare. (Fig. 9)
34
Lingua
Vie Aeree
Epiglottide
FIG. 9. A. Scelta della corretta misura della cannula oro – faringea: la cannula dovrebbe essere
misurata partendo dalla rima labiale fino all’angolo della mandibola (radice dell’orecchio). B. Cannula in
posizione corretta: la lingua resta al di sotto della cannula, nella sua sede naturale lasciando pervia la
via aerea.
C. Cannula troppo grande: il passaggio dell’aria attraverso di essa viene ostacolato dalla epiglottide che
occlude l’apertura distale della cannula. D. Cannula troppo corta: l’estremità distale della cannula non
arriva alla base della lingua, ma si ferma a metà lingua facendo innalzare la base che occlude la
cannula stessa e la via aerea.
La difficoltà alla ventilazione deriva anche da altre ragioni anatomiche: il neonato e il bambino nei primi
anni di vita, hanno una lingua relativamente grande rispetto alla loro cavità orale e le vie aeree (come
già detto nel paragrafo delle differenze anatomo – fisiologiche) sono più strette. E’, quindi, utile
cominciare a ventilare partendo da una posizione neutra della testa per poi, se necessario, procedere
ad una sua graduale estensione. (Fig. 10)
L’iperestensione della testa, fondamentale manovra per la pervietà delle vie aeree dell’adulto, è invece
da evitare perché spesso peggiora la situazione.
35
FIG. 10. La pervietà delle vie aeree nei bambini piccoli è ottenuta partendo dalla
posizione neutra: se necessario, è possibile estendere gradualmente la
testa fino ad ottenere una buona respirazione autonoma (per il paziente
non cosciente che respira) o una agevole ventilazione artificiale.
C – Circolazione à dopo aver eseguito 5 insufflazioni, 2 delle quali efficaci, si passa alla valutazione della
attività circolatoria. Questa valutazione si esegue valutando:
•
•
La presenza del polso per 10 secondi
La presenza di segni indiretti di attività circolatoria
Il polso che cerchiamo nel bambino è, come per l’adulto, il polso carotideo, che si trova sempre 1-2 cm
lateralmente al Pomo di Adamo. (Fig. 11)
Nel lattante, il collo è particolarmente corto e ricco di grasso, per cui l’arteria carotide risulta di
difficilmente apprezzabile. Per questa ragione, nel bambino da 0 a 1 anno, si ricerca il polso dell’arteria
brachiale. Essa, scorre sulla faccia interna del braccio, subito al davanti dell’omero.
Dobbiamo, quindi, appoggiare i polpastrelli della mano nel mezzo della superficie interna del braccio
dell’infante. (Fig. 12).
Nell’infante, la frequenza cardiaca normale a riposo è molto più alta del bambino e dell’adulto: pertanto, il
rilevare una frequenza al di sotto di 60/min. deve indurre i soccorritori ad iniziare il massaggio cardiaco.
36
FIG. 11. Valutazione del polso carotideo nel bambino.
FIG.12. Valutazione del polso brachiale nell’infante.
Accanto a questa valutazione, vista la possibile difficoltà nel percepire il polso brachiale, dobbiamo cercare
segni indiretti di circolo che sono:
•
•
Movimenti dopo le insufflazioni
Tosse dopo le insufflazioni
La loro assenza ci conferma l’assenza del polso che abbiamo valutata.
La loro presenza ci conferma la presenza del polso che abbiamo valutata.
La loro presenza, in assenza di polso, ci deve far rivalutare attentamente la nostra diagnosi di assenza di
polso.
Una volta posta diagnosi di arresto cardiaco, occorre ricercare il punto per iniziare il massaggio.
Per l’infante si deve individuare una linea immaginaria che passa per i due capezzoli (linea intermammillare)
e, dove questa linea interseca la linea mediosternale, poniamo il nostro indice. Successivamente, solleviamo
l’indice e lasciamo in posizione medio e anulare che erano contigui con l’indice stesso. Questo, è il punto
corretto dove massaggiare. (Fig. 13)
FIG. 15. Metodo alternativo di MCE nell’infante
37
Linea intermammillare
FIG. 13. Individuazione del punto per il MCE nell’infante.
FIG. 14. Massaggio cardiaco nell’infante.
Il massaggio cardiaco nell’infante, viene eseguito con due dita e si considera efficace quando rende
percepibile un polso arterioso durante le compressioni.
Questo avviene, solitamente, abbassando il torace di 1/3 –1/2 del suo spessore.
Il soccorritore deve, quindi, calibrare la sua forza in base al tipo di bambino che si trova a dover rianimare!
La frequenza di compressioni che dobbiamo mantenere è di almeno 100/min, con un rapporto
ventilazioni/compressioni di 1:5 (sia per il singolo soccorritore sia per i due soccorritori). Questo significa
che dobbiamo eseguire due compressioni in poco più di un secondo e 20 cicli in un minuto.
Una metodica alternativa per il massaggio cardiaco nell’infante, è quella con i due pollici nello stesso punto,
con le mani intrecciate dietro alla schiena del bambino. (Fig. 15)
Nel bambino, il punto di repere è simile a quello dell’adulto: si comprime sulla linea mediosternale, al di sopra
dello xifoide, ma con una sola mano. (Fig. 16)
38
FIG. 16. Massaggio cardiaco nel bambino
La frequenza cardiaca nel bambino, è di 100/min, con un rapporto
compressioni/ventilazioni ed un abbassamento del torace identico a quello dell’infante.
Dopo il primo minuto di RCP, dobbiamo ricontrollare a ritroso i parametri vitali (successivamente ogni 2-3
minuti ossia dopo circa 40 cicli).
Nel caso del singolo soccorritore, che non ha potuto avvertire immediatamente i soccorsi (luogo isolato),
questo è il momento per abbandonare la vittima e chiamare il 118!
Al suo ritorno à controllo parametri vitali e, se necessario, continuazione della RCP.
39
5 OSTRUZIONE DELLE VIE AEREE
Rappresenta una causa molto frequente di arresto cardiorespiratorio per il paziente pediatrico nei primi
anni di vita. Fondamentale è la prevenzione, evitando di dare cibi particolarmente “insidiosi” per i bambini
come arachidi, caramelle, olive ecc., e utilizzando giocattoli adatti per l’età del bambino, omologati dalla
Comunità Europea. Ricordiamoci che il bambino, comincia ad esplorare il mondo portandosi gli oggetti alla
bocca!
Il soffocamento da corpo estraneo nel paziente pediatrico, è spesso testimoniato dalle persone che
accudiscono il bambino. Esse ci riferiscono l’improvvisa comparsa di dispnea, tosse, tirage (rumore
respiratorio a tipo crisi d’asma) mentre il bimbo gioca o mangia.
I soccorritori, di fronte ad una ostruzione da corpo estraneo, devono lasciare tossire il paziente senza
intervenire con manovre che potrebbero trasformare una ostruzione parziale in completa. La tosse efficace
(rumorosa), infatti, è segno di un certo grado di ventilazione spontanea che, se si mantiene, può consentire
l’ospedalizzazione rapida, trasportando il paziente nella posizione a lui più confortevole (in genere
semiseduta), somministrando O2 (5 – 8 lit/ min).
Solamente quando la tosse non risulta più efficace o vi sono turbe della coscienza, i soccorritori devono
mettere in atto le manovre per la disostruzione delle vie aeree.
Nel bambino, la tecnica di disostruzione, è sovrapponibile a quella dell’adulto (cambia, ovviamente, la forza
applicata!): Heimlich in piedi (o con il soccorritore in ginocchio a seconda dell’altezza del bambino) per il
paziente ancora cosciente, Heimlich a terra per il paziente incosciente. (Fig. 17-18)
FIG. 17. Heimlich a paziente cosciente
FIG. 18. Heimlich a paziente incosciente
40
Una volta effettuate 5 compressioni, nel paziente incosciente, dobbiamo tornare al punto A dell’algoritmo
per rimuovere l’eventuale corpo estraneo risalito in bocca e riprovare ad insufflare. Nell’eventualità che
l’ostruzione non sia stata risolta, dobbiamo continuare questo ciclo di azioni (5 Heimlich à A à B à 5
Heimlich).
Nell’infante, la presenza di un grosso fegato che occupa tutto l’addome superiore, ci impedisce l’utilizzo
della manovra di Heimlich (rischio di rottura epatica).
Di conseguenza alterniamo 5 colpi interscapolari (tra le due scapole) con 5 spinte toraciche (nello stesso
punto del massaggio cardiaco). (Fig. 19-20)
Dobbiamo “maneggiare” il paziente con estrema cautela, passandolo da un braccio all’altro (per spostarlo da
supino a prono e viceversa) mantenendo sempre la testa sul palmo di una o dell’altra mano.
I colpi interscapolari vengono erogati con il lattante prono sul nostro avambraccio, con la testa leggermente
estesa mediante la flessione del nostro polso, e con la testa più bassa del corpo. Per maggior stabilità,
possiamo poggiare il nostro avambraccio sulla nostra coscia. E’ inoltre utile mantenere in bocca il 4° dito, per
poter subito apprezzare l’eventuale risalita del corpo estraneo. Fatto questo, riportiamo supino il bambino
ed eseguiamo 5 spinte toraciche. La fase successiva è sempre quella di garantire nuovamente la pervietà
delle vie aeree, controllare in bocca, provare a insufflare ed eventualmente ricominciare con i colpi
interscapolari in un ciclo:
colpi interscapolari à spinte toraciche à A à B à colpi interscapolari…
Come sempre, finché non riusciamo a risolvere il punto B (ventilazione efficace), non procediamo al punto C.
ATTENZIONE: non usare MAI la manovra di appendere il bambino a testa in giù reggendolo per le caviglie
perché ha un alto rischio di lesioni vertebrali!! (per la sproporzione tra le grosse dimensioni della testa e la
debolezza della colonna vertebrale e dei suoi muscoli e legamenti).
FIG. 19. Colpi interscapolari
FIG. 20. Spinte toraciche
41
6. SITUAZIONI RIANIMATORIE PARTICOLARI
Le situazioni che richiedono al soccorritore una gestione diversa dello scenario, sono molte ma, per il
paziente pediatrico, le più comuni sono il trauma e l’annegamento.
Trauma à rappresenta la causa principale di morte per i bambini al di sopra di 1 anno di età (al di sotto,
abbiamo le ostruzioni da corpo estraneo).
L’algoritmo di intervento per il trauma pediatrico è assimilabile a quello dell’adulto.
Ci sono, però, alcuni aspetti che meritano di essere affrontati in questo ambito.
Primo fra tutti, è quello della prevenzione. In Italia, questo aspetto è oltremodo trascurato dai singoli
cittadini che, allegramente e incoscientemente si armano di falsa furbizia ignorando il Codice della Strada.
Per questo motivo, è più facile vedere un bambino seduto accanto al guidatore o, peggio ancora,
posteriormente in mezzo ai due sedili anteriori o in braccio al passeggero, piuttosto che ancorato ad un
seggiolino omologato e correttamente posizionato.
American Heart Association, nelle sue Linee Guida P-BLS, definisce esattamente quale tipo di dispositivi
utilizzare e il modo in cui farlo, per ogni bambino (in base al peso e all’altezza).
Partendo dal presupposto che in Italia ancora poche persone adottano queste norme fondamentali di
sicurezza per il proprio figlio, il soccorritore si trova molto spesso a scenari traumatologici in cui sono
coinvolti, anche seriamente, pazienti pediatrici.
Il secondo aspetto, riguarda il P-BLS al traumatizzato che prevede la non applicazione delle convenzionali
manovre di pervietà delle vie aeree (estensione della testa e sollevamento del mento) e, invece, l’adozione
del sollevamento della mandibola (Fig. 21). L’errore più frequente fatto dai soccorritori sul paziente
traumatizzato, è, probabilmente quello di una non corretta immobilizzazione della colonna cervicale. E’
imperativo, il mantenimento della posizione neutra (vedi traumatologia) che, nel bambino, è ottenuta
mediante l’inserimento di uno spessore di 2-3 cm (es. uno o due telini verdi) sotto la parte alta del torace
(avendo cura di non flettere la colonna vertebrale nel loro inserimento). Questo aiuta a compensare la
relativa maggior dimensione della testa che, posta su un piano perfettamente orizzontale, tenderebbe ad
una fisiologica flessione, non permettendo l’ottenimento della posizione neutra.
FIG. 21. Sollevamento del mento nel paziente
pediatrico traumatizzato: gli indici poggiano sul
mento e spingono verso il basso la mandibola
(freccia piccola) mentre i medi, esercitano una
spinta verso l’alto dietro l’angolo della mandibola
(freccia grande).
E’ comunque di fondamentale importanza, oltre al costante mantenimento della pervietà delle vie aeree,
garantire una corretta ossigenazione al paziente pediatrico traumatizzato (somministrare O2!!) e una
42
scrupolosa immobilizzazione di tutto il rachide (collare cervicale, tavola spinale). Per l’utilizzo di questi
strumenti, si rimanda ai testi di traumatologia.
Annegamento à incidente piuttosto frequente nei bambini sopra l’anno di età.
Appare prioritaria la regola sempre valida dell’autoprotezione per evitare rischi a catena.
Se l’annegamento avviene per caduta dall’alto (es. tuffo da trampolino) dovremo trattare il bambino come un
traumatizzato.
Un errore da non fare è quello di considerare l’acqua presente nelle vie aeree, come corpo estraneo: nessuna
manovra di disostruzione (Heimlich, spinte toraciche ecc.) deve essere eseguita perché inutile e ritardante
le manovre salvavita per l’annegato (respirazione artificiale, massaggio cardiaco esterno, riscaldamento,
rapida ospedalizzazione).
Se l’annegamento avviene in acque particolarmente fredde, l’ipotermia che ne deriva è un fattore di
protezione per i danni ipossici in quanto rallenta il metabolismo cerebrale. Consideriamo, inoltre, che la
rapida ospedalizzazione è di fondamentale importanza perché una ripresa del circolo spontaneo spesso
avviene solo dopo che il bambino è stato riscaldato à trasporto in ospedale mentre si continua RCP e
avvertimento della Centrale Operativa 118 per il preallertamento dei Rianimatori.
43
7. ASPETTI MEDICO – LEGALI DEL P-BLS
La condotta dei soccorritori, davanti ad un paziente pediatrico in arresto cardiaco, in assenza del medico,
non differisce da quella che deve essere tenuta per l’adulto.
Le uniche cause che possono esimere il soccorritore non medico dall’iniziare una RCP sono:
•
•
•
•
•
•
Decapitazione
Rigidità cadaverica palese
Macchie ipostatiche
Segni di decomposizione del cadavere
Emicorporectomie
Cause forza maggiore
Analogamente, il soccorritore può interrompere una RCP in assenza di medico solo per:
•
•
•
Esaurimento fisico dei soccorritori
Arrivo di un medico che rilevi la squadra o che constati il decesso
Causa forza maggiore (es. pericolo imminente per i soccorritori, senza la possibilità di spostare la
vittima)
In nessun altro caso, nessuno può ordinare ai soccorritori di non intraprendere o di interrompere una RCP.
7. ASPETTI PSICOLOGICI DEL P-BLS: GESTIONE DELLO SCENARIO
Tutto il personale sanitario impegnato nel campo dell’emergenza, è sottoposto a stress che, più o meno
palesemente manifesto, gioca un ruolo negativo nell’attività di soccorso.
L’intervento di soccorso su un bambino, evoca un coinvolgimento emotivo molto grande anche nei soccorritori
più esperti.
La gestione dello scenario è, pertanto, più difficile potendo arrivare anche a situazioni estremamente
drammatiche.
La nostra maggiore preoccupazione deve andare ai genitori e ai parenti del bambino che rappresentano
inevitabilmente un fattore ambientale ostile.
Studi effettuati negli Stati Uniti e in Gran Bretagna, hanno evidenziato come molti familiari abbiano
considerato di conforto l’essere stati accanto al loro bambino nel momento del suo decesso.
Familiari presenti durante le manovre di RCP, hanno confermato che questo li ha aiutati ad elaborare il lutto
per la morte del bambino e, cosa più importante, che, tornando indietro, lo avrebbero rifatto.
Studi psicologici hanno dimostrato che i genitori di figli morti in loro presenza, hanno sviluppato gradi minori
di ansia e depressione rispetto a genitori che non hanno assistito il loro figlio in punto di morte.
Per questo motivo, i soccorritori non devono cercare di allontanare a tutti i costi i familiari dalla stanza dove
avviene la RCP, ma di fronte alla volontà dei parenti stretti, di assistere, dovrebbero concedere questa
possibilità.
44
Durante l’esecuzione delle manovre rianimatorie, l’équipe sanitaria deve tenere un comportamento adeguato
alla particolare suscettibilità e fragilità psichica della famiglia; sono da evitare gli atteggiamenti di sfida, da
“superman”, o comportamenti di agitazione ed eccitazione (urla, imprecazioni ecc.).
Molto sconvenienti sono anche le considerazioni sulla prognosi del bambino del tipo “è andato”, “è spacciato”
e le metafore sul decesso dello stesso, come “è passato a miglior vita” o “non ce l’ha fatta” , “abbiamo fatto
tutto il possibile”. Non dobbiamo avere paura di chiamare le cose con il loro nome, purché lo facciamo con
delicatezza ed educazione (“vostro figlio è deceduto… se possiamo fare qualcosa per voi… dobbiamo
avvertire qualcuno della vostra famiglia…”).
Il soccorritore deve sempre mantenere un comportamento educato ma professionale, senza, per questo,
ostentare superiorità o freddezza.
Al ritorno da ogni servizio particolarmente impegnativo sia da un punto di vista tecnico che da quello
emotivo, la squadra di soccorso dovrebbe analizzare criticamente tutto l’intervento, per cercare di
rielaborare le sensazioni più coinvolgenti e focalizzare gli eventuali errori commessi dall’équipe.
Ultimamente, anche in Italia, stanno diffondendosi le metodiche di Debriefing, tenuti da psicoterapeuti e
psicologi per aiutare coloro che hanno vissuto esperienze particolarmente stressanti nell’esercizio della
propria attività di soccorso.
9. CONCLUSIONI
La rianimazione cardiopolmonare pediatrica, rappresenta un insieme di manovre simili a quelle dell’adulto, che
devono però tenere conto delle sostanziali differenze anatomiche, fisiologiche e causali rispetto al BLS
dell’adulto.
Il particolare coinvolgimento emotivo di tutti (genitori, familiari, astanti, soccorritori, medici) di fronte ad
un bambino in pericolo di vita, richiede un eccezionale impegno per gestire lo scenario di intervento.
La (fortunatamente) bassa frequenza con cui siamo chiamati, in ambito extraospedaliero, a mettere in
pratica il P-BLS, ci espone al rischio (tutt’altro che remoto) di dimenticare le sequenze e le manualità di
esso. Invito, pertanto, tutti i Volontari, a rivedere periodicamente sia in teoria che in pratica tutto quello
che, alla fine del corso, avranno acquisito.
Tutta la Formazione della P.A. Humanitas – Scandicci resterà a disposizione in ogni momento della Vostra
vita di Volontario per qualsiasi dubbio o chiarimento.
10. BIBLIOGRAFIA ESSENZIALE
[1] Pediatric Basic Life Support. Circulation. 2000; 102 (suppl. I): I-253 – I-290
[2] Pediatric Advanced Life Support. American Heart Association. 1997
45