FIBROMI UTERINI
Il fibroma, o fibroleiomioma, è un tumore benigno che origina dal tessuto muscolare
uterino. E’ uno dei più comuni tumori dell’intero organismo: studi clinici segnalano
un’incidenza del 25-30% nella popolazione femminile in età fertile, con ricorrenza
maggiore dopo i quarant’anni e nelle donne di colore.
1.1 EZIOLOGIA
L’eziologia di questa lesione è sconosciuta: le teorie più accreditate sono quella
endocrina, e quella genetica.
Secondo la prima alla base del fibromioma vi sarebbe uno squilibrio endocrino di
tipo iperestrogenico; l’elevato tasso di estrogeni (all’interno del mioma c’è un
numero di recettori per l’estradiolo superiore a quello del miometrio circostante)
determinerebbe un aumento della moltiplicazione cellulare favorendo, così,
l’insorgenza e lo sviluppo della lesione tumorale stessa. Questa ipotesi è supportata
dall’osservazione di un rapido accrescimento di fibromi in gravidanza o in
perimenopausa, dell’ azione frenante esercitata dagli analoghi del GnRH e dal
progesterone, e della frequente associazione con l’iperplasia endometriale.
La seconda teoria attribuisce un ruolo importante alla predisposizione genetica.
Circa il 50% dei miomi è citogeneticamente anormale; si tratta di tumori
monoclonali che derivano da una mutazione somatica in un miocita progenitore.
Le più frequenti anomalie cromosomiche sono le traslocazioni tra i bracci lunghi dei
cromosomi 12 e 14 (nel 20% dei casi) e le delezioni sul braccio lungo del
cromosoma 7 (15% dei casi).
Il volume e la sede dei tumori sembrano essere in relazione al tipo e alla frequenza
delle anomalie cromosomiche presenti nel tumore stesso.
Il diametro medio rilevato in caso di traslocazione è di 4.1 cm, mentre in caso di
delezione è 10.8 cm.
Poiché ciascun fibroma deriva da una unica e indipendente mutazione in una cellula
progenitrice, il rischio di recidiva dopo miomectomia per fibroma solitario è basso,
mentre è elevato in caso di fibromi multipli, probabilmente per una predisposizione
genetica.
I miomi sottomucosi sembrano avere meno anomalie citogenetiche (12%) rispetto
agli intramurali (35%) o ai sottosierosi (29%).
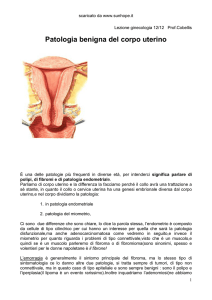
1.2 classificazione
I fibromiomi nel 95% dei casi si localizzano a livello del corpo uterino. In base alla
sede possono essere:
- intramurali: si sviluppano nel miometrio e possono modificare la forma dell’utero;
- sottosierosi: si sviluppano sotto la sierosa peritoneale, e possono essere sessili o
peduncolati;
- sottomucosi: si sviluppano al di sotto dell’endometrio, possono sporgere nella
cavità uterina, e possono presentarsi in forma sessile o peduncolata;
- infraligamentari: si sviluppano tra le pagine del legamento largo.
Un fibroma intramurale di grandi dimensioni può risultare parzialmente sottosieroso
o sottomucoso.
I fibromi sottosierosi e sottomucosi che sporgono dall’utero rimanendo collegati
attraverso uno stretto istmo sono quelli definiti peduncolati e sono spesso associati ad
un rischio di torsione. In presenza di fibromi multipli l’utero viene definito
polifibromatoso.
1.3 anatomia patologica
Macroscopicamente il fibromioma si presenta in forma nodulare, con uno o più
noduli di volume e forma variabili. Dal punto di vista microscopico si nota la
presenza di fibrocellule muscolari lisce, con un caratteristico andamento a spirale.
A seconda della quantità delle fibre collagene e muscolari si può avere il
fibromioma, se prevale la componente fibrosa, e il leiomioma, se prevale la
componente muscolare.
La componente vascolare è in genere più abbondante alla periferia che al centro
dove invece sono frequenti i fenomeni necrotici.
1.4 CLINICA
Nel 50-70% dei casi il fibroma è asintomatico e viene messo in evidenza
occasionalmente durante una visita ginecologica o durante un’ecografia.
Negli altri casi la sintomatologia è tipo funzionale e/o organica.
Gli episodi menometrorragici sono più importanti in caso di noduli sottomucosi
anche di piccole dimensioni, e se ripetuti possono causare anche gravi quadri
anemici. Sembra che il ruolo predominante nella produzione delle alterazioni
mestruali sia dovuto all’ectasia venosa endometriale per l’ostruzione da parte dei
noduli.
La leucorrea può essere particolarmente accentuata per l’aumento della secrezione
delle ghiandole cervicali a causa della congestione uterina dovuta al fibroma.
Particolare attenzione è stata posta tra la fibromatosi uterina e la infertilità. Quando
il fibroma si localizza a livello degli angoli tubarici (per cui si ha un ostacolo alla
discesa dell’embrione nella cavità uterina per alterazione della contrattilità tubarica)
può essere causa di anomalo o mancato annidamento. I fibromi da soli sono causa di
infertilità in non più del 10% dei casi e spesso sono solo una causa associata.
Una ulteriore spiegazione plausibile sembra essere che la congestione vascolare e la
distorsione cavitaria, creata dai fibromi sottomucosi, siano causa di un’alterazione
dell’ambiente endometriale tale da ostacolare l’annidamento. Il fibroma può inoltre
causare: aborto, parto prematuro, placenta previa, distacco intempestivo di placenta,
anomalie di presentazione del feto, ostruzione all’egresso pelvico.
I sintomi sono in rapporto con il volume e la sede del fibroma e sono rappresentati
più frequentemente da senso gravativo a livello addominale e talvolta da dolore.
Il dolore è usualmente attribuibile piuttosto a malattie pelviche concomitanti come
salpingiti, endometriosi, diverticolosi.
I fibromi sottomucosi, se peduncolati, possono provocare delle contrazioni da parte
dell’utero che cerca di espellerli come se fossero un corpo estraneo.
Quando i fibromi sono particolarmente voluminosi si può avere dolore per la
compressione esercitata sugli organi vicini; in caso di compressione della vescica si
hanno disturbi della minzione tipo pollachiuria e/o ritenzione urinaria.
Quando sono compressi gli ureteri si può avere idronefrosi; mentre la compressione
esercitata sui nervi e sui vasi pelvici può determinare dolore di tipo sciatico ed edemi
agli arti inferiori.
I fibromi che sviluppano nella parte posteriore dell’utero, possono causare stipsi
comprimendo l’ampolla rettale.
1.5 EVOLUZIONE
Il fibroma può andare incontro ad alterazioni dovute al deficit di vascolarizzazione
che si ha soprattutto nella parte centrale.
Queste alterazioni sono:
- degenerazione ialina: che può interessare solo alcune zone o tutto il fibroma;
- degenerazione adiposa: spesso secondaria alla degenerazione ialina;
- degenerazione cistica: caratterizzata dalla formazione di cisti dovute alla
colliquazione di materiale necrotico, in genere preceduta da una
fase
degenerativa ialina;
- calcificazione: per deposizione di sali di calcio all’interno del fibroma;
- degenerazione sarcomatosa: è una rarissima complicanza dei fibromi, si
verificherebbe in meno dello 0,1% di quelli lasciati in sede per lungo tempo.
1.6 complicanze
Le complicanze acute sono rappresentate:
a) infiltrazione emorragica e necrosi dovute ad alterazioni della
vascolarizzazione, si possono osservare cisti a contenuto siero-ematico o aree
di necrosi. Le pazienti accusano dolore a livello della pelvi, ipertermia e
peritonismo;
b) torsione del peduncolo, la quale provoca ischemia e necrosi per compressione
dei vasi. In questi casi il dolore è molto accentuato ed è accompagnato da
peritonismo e, in caso di fibromi sottomucosi, da contrazioni uterine;
c) talvolta, in presenza di fibroma sottomucoso peduncolato, le contrazioni sono
tanto violente da provocare l’inversione uterina (rarissima ma temibile
complicanza).
1.7 DIAGNOSI
Non essendo nessuno dei sintomi del fibroma patognomonico, è importante per
prima cosa determinare che esso sia l’effettiva causa dei segni e sintomi riferiti.
La diagnosi si basa sui segni clinici e sull’esame obiettivo ginecologico (vaginale e
rettale) che permette di valutare l’aumento di volume dell’utero, il grado di mobilità
e l’eventuale sede del nodulo fibromiomatoso.
La diagnostica per immagini consente una precisa determinazione della sede e del
numero dei fibromi. L’ecografia di solito fornisce tutte le informazioni necessarie
alla pianificazione terapeutica, ma la RM rappresenta una utile integrazione in casi
selezionati.
Indipendentemente dalla tecnica di imaging utilizzata, il volume sia dell’utero che
del fibroma viene calcolato con la formula descritta da Orsini et al. LxDxWx0.5233.
L’ecografia endovaginale oltre alla determinazione della sede e del volume del
fibroma, fornisce, quando integrata da un esame ecocolorDoppler, informazioni
sulle caratteristiche e sul grado di vascolarizzazione dello stesso.
La RM, sebbene più costosa dell’esame ecografico è più sensibile e meno operatore
dipendente, ed è molto precisa sia nella localizzazione dei fibromi sia nella
identificazione di quelli peduncolati. Permette, inoltre, la diagnosi e lo studio di
altre patologie pelviche associate, come l’adenomiosi, potenzialmente in grado di
alterare le strategie di trattamento e di aumentare il rischio operatorio (Spies et al.,
2001a).
La diagnostica per immagini, quindi, risulta indispensabile per la conferma di
diagnosi e per selezionare la strategia terapeutica più idonea e maggiormente
efficace.
1.8 TERAPIA FARMACOLOGICA
Il trattamento dei fibromi uterini viene in genere suggerito solo se sintomatici.
La terapia medica attuabile nei casi di fibromi di piccole dimensioni, intramurali o
sottosierosi, prevede la somministrazione di progestinici per cercare di controllare i
fenomeni menometrorragici, attraverso una progressiva atrofia endometriale, e di
GnRH agonisti per indurre una ovariectomia farmacologia con conseguente sensibile
riduzione del volume dei noduli.
Dal momento che la terapia ormonale protratta ha notevoli effetti collaterali come
osteoporosi, sintomi menopausali e amenorrea, questi agenti sono correntemente
usati prima della terapia chirurgica come misura temporanea in donne in fase
perimenopausale o come un metodo per ridurre il volume del tumore prima della
chirurgia (Goodwin et al., 1999).
1.9 terapia chirurgica: miomectomia e isterectomia
Oltre al trattamento farmacologico, i cui effetti non sono costanti e possono essere
temporanei, esistono trattamenti chirurgici conservativi. Un esempio è dato dalla
miomectomia. Questa tecnica è utilizzabile nei casi in cui le lesioni non siano troppo
numerose, troppo grandi, o in posizioni sfavorevoli, è basata sull’asportazione del
nodo o dei noduli, e in genere viene effettuata in laparotomia.
In caso di piccoli noduli sottosierosi è preferibile la laparoscopia operativa, se invece
sono sottomucosi e peduncolati l’asportazione viene effettuata in isteroscopia.
Ci sono pochi rischi legati a tale procedura; uno dei maggiori riguarda il
sanguinamento post-chirurgico che può talvolta esitare in isterectomia. Aderenze e
rotture uterine in gravidanza sono rischi segnalati seppure con una frequenza molto
bassa.
In circa il 50% dei casi vengono descritte recidive a 5 anni, con necessità di un
correttivo con procedure più invasive nel 2-8%.
Quando tutto l’utero è fibromiomatoso o il numero dei noduli è tale da non
consentirne l’enucleazione si ricorre all’isterectomia totale.
Pertanto, la presenza di fibromi sintomatici di grosse dimensioni o troppo numerosi
rimane la principale indicazione per questo trattamento; una tecnica chirurgica
radicale che prevede l’asportazione dell’utero. In genere l’isterectomia trova
indicazione se la paziente ha più di 40 anni e se non desidera più avere figli.
La complicanza post-operatoria più comune dell’isterectomia è una parziale
denervazione del destrursore della vescica, che porta ad una disfunzione urinaria.
Alterazioni delle funzioni intestinali sono state descritte in quasi il 41% dei pazienti
trattati.
Complicanze più rare sono invece rappresentate dall’indebolimento del pavimento
pelvico che può provocare un prolasso vaginale, e da fistole vescico-vaginali riferite
in circa il 3% dei pazienti. La mortalità è dello 0.6%, e il rischio di embolia
polmonare è dell’1-2%.
E’ bene infine sottolineare che la maggior parte delle pazienti vive con senso di
dispiacere l’esito dell’isterectomia. La maggior parte di loro infatti si descrive, dopo
l’intervento, come
“donna a metà”, o “desessualizzata”, ed inoltre è stato ben
documentato un deterioramento delle loro funzioni sessuali (Jeremy et al., 2001).