104
Capitolo 5 • DERMATOSI IMMUNOMEDIATE
evacuazioni. Attualmente, oltre alle tradizionali paste
grasse (per esempio, pasta di Lassar) esistono anche paste
contenenti antienzimi. Imidazolici topici possono essere
associati, soprattutto quando la presenza di Candida è
quasi certa. In presenza di sovrainfezione sono utili dei
bagni disinfettanti, per esempio con permanganato di
potassio a una concentrazione di 1:10.000 o altre soluzioni antisettiche delicate, mentre una terapia mirata è
necessaria in caso di infezioni. Con una diagnosi sicura
o supposta di sindrome di Leiner, l’ospedalizzazione è
obbligatoria.
Psoriasi
C. Gelmetti
DEFINIZIONE
La psoriasi è una malattia infiammatoria della cute di probabile natura autoimmune, caratterizzata da un’aumentata proliferazione epidermica che porta alla formazione di
squame argentee o micacee, più o meno abbondanti, che
ricoprono placche eritematose. La malattia ha un importante diatesi familiare, non è contagiosa e può associarsi a
un’artrite sieronegativa in circa un quarto dei pazienti.
CLINICA
La psoriasi è conosciuta fin dall’Antichità e, infatti, il nome deriva dalla parola greca psora (squama); tuttavia, è
stata classificata da Willan solo all’inizio del XIX secolo.
La psoriasi è una malattia della pelle molto comune, poiché coinvolge l’1-5% di tutta la popolazione, e la sua incidenza nei Paesi occidentali è simile a quella del diabete
mellito. È più frequente nei soggetti di razza caucasica e si
riscontra in entrambi i sessi, con una leggera predilezione
per gli uomini.
All’inizio la psoriasi appare sotto forma di una o più
macchie rosse a contorno netto, che rapidamente si
ispessiscono e poi si ricoprono di squame biancastre,
facili a staccarsi. Per confermare il sospetto clinico, si
può eseguire il cosiddetto grattamento metodico (si
veda il paragrafo Criteri diagnostici e diagnosi differenziale). Le caratteristiche cliniche della psoriasi possono
variare enormemente da paziente a paziente e, oltre alla
comune forma a placche, se ne possono identificare
molte altre come l’eruttiva, la circinata, la geografica,
la figurata, la serpiginosa, la lineare ecc. Inoltre, la malattia può avere un decorso estremamente variabile e
individuale, anche se tendenzialmente ha andamento
cronico recidivante.
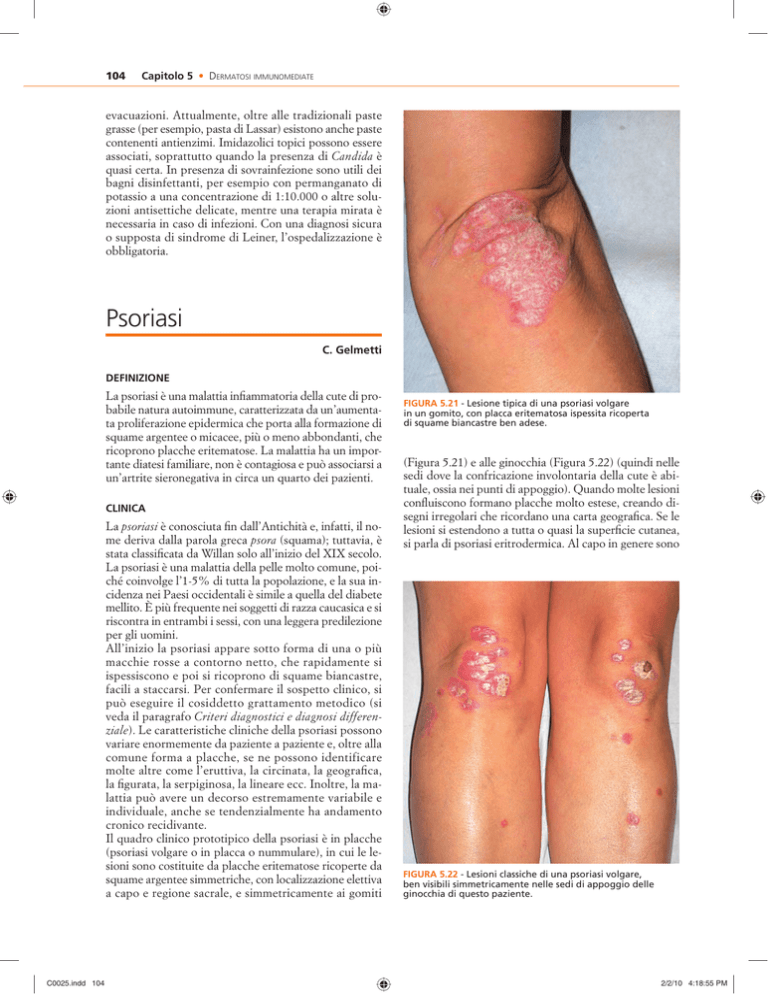
Il quadro clinico prototipico della psoriasi è in placche
(psoriasi volgare o in placca o nummulare), in cui le lesioni sono costituite da placche eritematose ricoperte da
squame argentee simmetriche, con localizzazione elettiva
a capo e regione sacrale, e simmetricamente ai gomiti
C0025.indd 104
FIGURA 5.21 - Lesione tipica di una psoriasi volgare
in un gomito, con placca eritematosa ispessita ricoperta
di squame biancastre ben adese.
(Figura 5.21) e alle ginocchia (Figura 5.22) (quindi nelle
sedi dove la confricazione involontaria della cute è abituale, ossia nei punti di appoggio). Quando molte lesioni
confluiscono formano placche molto estese, creando disegni irregolari che ricordano una carta geografica. Se le
lesioni si estendono a tutta o quasi la superficie cutanea,
si parla di psoriasi eritrodermica. Al capo in genere sono
FIGURA 5.22 - Lesioni classiche di una psoriasi volgare,
ben visibili simmetricamente nelle sedi di appoggio delle
ginocchia di questo paziente.
2/2/10 4:18:55 PM
Capitolo 5 • DERMATOSI IMMUNOMEDIATE
coinvolte l’attaccatura dei capelli, specialmente frontale, e
le zone temporali, e le lesioni di solito si estendono appena
oltre il capillizio. In questa sede è abbastanza facile vedere
le squame, ma di più difficile individuazione è l’eritema
sottostante, poiché i capelli in genere non sono coinvolti.
Nelle forme inveterate, si può giungere alla formazione di
una vera e propria calotta compatta, che riveste l’intero
cuoio capelluto e rende molto difficile vedere l’eritema
sottostante. In altri casi si osservano squame biancoargentee secche su una diffusa desquamazione pitiriasiforme simil-furfuracea, a volte con evidenza follicolare.
Come già detto, le chiazze non sono alopecizzanti, ma in
alcune forme lievi di psoriasi del cuoio capelluto è associata la pseudotigna amiantacea, che si osserva soprattutto
in età pediatrica e che è classificata dalla maggior parte
degli autori come una variante della malattia. Tale forma,
precedentemente considerata una variante di impetigine,
è caratterizzata dalla presenza di piccole squame aderenti
biancastre, opache, simili all’asbesto, che inglobano la
parte prossimale del fusto del capello come una gomma
da masticare. Quando si esercita una trazione su un ciuffo
di capelli, questo viene via con facilità.
Nella psoriasi guttata, le lesioni sono piccole o puntiformi, sono relativamente poco desquamanti e tendono ad
avere una comparsa rapida. Questo tipo di psoriasi è di
osservazione più facile nei bambini, soprattutto dopo
un’infezione streptococcica (Figura 5.23).
Nella psoriasi follicolare, che è un quadro meno frequente,
le lesioni sono puntiformi e localizzate negli osti follicolari, soprattutto al tronco. Il grattamento metodico riesce
a confermare la diagnosi.
Nella psoriasi delle pieghe (psoriasi invertita) di norma
sono coinvolte le zone intertriginose: genitali (Figura
5.24), solco intergluteo, inguine, ascelle, ombelico e pie-
105
FIGURA 5.24 - Lesioni caratteristiche di una psoriasi delle
pieghe, riconoscibili per il bordo netto e la desquamazione
argentina.
ghe sottomammarie. Questo quadro è caratteristico dei
lattanti e degli obesi, dove la macerazione agisce come il
fenomeno di Köbner (si veda il paragrafo Criteri diagnostici e diagnosi differenziale). In questa forma è più facile
che il paziente lamenti prurito, mentre la malattia nelle
sedi estensorie è facilmente paucisintomatica.
Va aggiunto che soprattutto nei lattanti la psoriasi del
pannolino (napkin psoriasis) spesso è erroneamente diagnosticata come una banale dermatite da pannolino, dato
che la desquamazione è completamente assente a causa
della macerazione provocata dalla contemporanea presenza di urine e feci. Tuttavia, anche negli adulti, quando
la psoriasi colpisce i genitali, la dermatosi è chiaramente
meno squamosa e si presenta come placca rossa a bordi
netti con una superficie lucida.
Il coinvolgimento delle mucose è raro, ma possibile. Nel
cavo orale si possono osservare placche biancastre o regioni disepitelizzate, anche se la lingua a carta geografica
(glossite benigna migrante) non è messa in relazione con
la psoriasi da tutti gli autori. Poco segnalato è il coinvolgimento oculare con sensazione di bruciore, prurito,
secrezione, aumento della lacrimazione e coinvolgimento
della mucosa congiuntivale, con aspetto “ad acciottolato”.
La cute perioculare invece è coinvolta abbastanza spesso,
sostanzialmente con un quadro di blefarite desquamativa
relativamente asimmetrica, mantenuta dallo sfregamento
ripetuto per il fenomeno di Köbner.
Varianti della psoriasi
Psoriasi pustolosa La psoriasi può presentarsi sotto
FIGURA 5.23 - Psoriasi guttata in un adolescente, in cui sono
comparse improvvisamente delle lesioni di piccolo diametro
dopo un episodio infettivo delle prime vie respiratorie.
C0025.indd 105
forma di eruzione diffusa di pustole sterili su di superficie
epidermica intensamente eritematosa (psoriasi pustolosa
o di von Zumbush) (Figura 5.25). Tale quadro è accompagnato da malessere, febbre e leucocitosi e può essere
osservato sia come prima manifestazione della malattia sia
come evoluzione di una psoriasi classica. Ciò può avvenire a seguito di infezioni, interruzione improvvisa della
terapia steroidea, gravidanza e dopo impiego di farmaci;
questa forma di psoriasi pustolosa è estesa e invalidante.
L’evoluzione subentrante delle gettate pustolose successive porta a uno stato suberitrodermico che compromette
2/2/10 4:18:56 PM
106
Capitolo 5 • DERMATOSI IMMUNOMEDIATE
la spondilite è associata all’HLA-B27. Dal punto di vista
clinico, se ne distinguono cinque varietà: oligo-articolare
asimmetrica, simmetrica simil-reumatoide, dattilite, mutilante e spondilitica. In tutte le varianti può essere presente
un’entesite e, se non curata, l’artrite psoriasica provoca
danni anatomici permanenti.
FIGURA 5.25 - Psoriasi pustolosa. Su di un fondo eritematoso
intenso si nota una miriade di piccole pustole alternate
ad aree desquamanti con aspetto figurato.
le condizioni generali del paziente e, oltre ai sintomi soggettivi già descritti, si può arrivare a uno squilibrio idroelettrolitico con ipoalbuminemia. Esiste anche una sottovariante chiamata psoriasi pustolosa generalizzata anulare
(Milian-Katchoura), in cui piccole pustole appaiono alla
periferia delle chiazze psoriasiche assumendo un aspetto
anulare festonato; questa forma è meno impegnativa della
precedente e ha una prognosi più favorevole.
Psoriasi palmo-plantare Si può manifestare in due modi.
Nel primo (forma di Barber) le lesioni psoriasiche di solito
sono rosse, simmetriche, dai contorni netti, con squame
molto aderenti e tendono a essere più severe al centro
del palmo e nella mano dominante. Le lesioni tipiche
compaiono come pustole diffuse con un diametro di pochi
millimetri su placche cutanee eritematose. Con il tempo le
pustole si asciugano, diventano scure e desquamano. La
pustolosi palmo-plantare è più comune nelle donne fra i
20 e i 60 anni di età e può essere invalidante, causando
fissurazioni della pianta e del palmo che creano problemi
alla deambulazione e all’esecuzione di compiti manuali.
Nella seconda modalità di manifestazione (acrodermatite
di Hallopeau), la psoriasi si presenta con una dattilite
distale con eritema, pustole e perionissi, soprattutto a
carico delle dita più sollecitate; anche in questo caso ci
può essere un grado variabile di impotenza funzionale.
Psoriasi artropatica L’artrite psoriasica può sia seguire (nel 75% dei casi) sia precedere i segni cutanei. Si
manifesta con dolore e rigidità articolare che in genere
colpiscono mani e piedi (dattilite), ma possono interessare
anche le grandi articolazioni (Figura 5.26). L’età di insorgenza più frequente è 30-50 anni, anche se non risparmia i
bambini; i fattori genetici sono importanti e, per esempio,
C0025.indd 106
Psoriasi ungueale La psoriasi coinvolge le unghie molto
frequentemente, soprattutto in associazione alle classiche
lesioni in placca, ma a volte anche in maniera esclusiva.
In generale, la psoriasi ungueale si riscontra fino nel 30-50%
dei pazienti e di solito coinvolge parecchie unghie, in
modo relativamente simmetrico. Possono essere colpite
tutte le tre parti anatomiche dell’unghia, la matrice, il letto
ungueale e il paronichio. Il segno più tipico è il pitting,
ovvero delle depressioni puntiformi che interessano la
lamina e che sono l’espressione clinica dalle aree scarsamente compatte di cheratina a causa della paracheratosi
della matrice. Un altro segno frequente è quello della
macchia d’olio, che appare come un’area di color giallastro sotto il margine libero della lamina, il quale di solito è
anche ispessito e friabile (Figura 5.27). Quando la psoriasi
interessa pure i tessuti intorno all’unghia, essa produce
un’evidente paronichia. L’edema e l’eritema si estendono
all’intera plica ungueale, danneggiando la cuticola e provocando una significativa distrofia dell’unghia. I pazienti
con un’onicopatia psoriasica sviluppano più facilmente
un’artrite interfalangea distale.
Psoriasi minima Si usa questo termine quando le lesioni
sono poco espresse nella loro semeiotica, e cioè quando
sia l’eritema sia la desquamazione sono poco evidenti;
in genere, in questi casi le lesioni sono anche limitate
numericamente. La psoriasi minima si osserva soprattutto in età pediatrica e molto spesso, per la modestia
delle lesioni, non costituisce motivo di visita medica.
Un dermatologo esperto può riuscire però a sospettare
FIGURA 5.26 - Classica lesione della regione ombelicale
in una paziente affetta da una psoriasi artropatica,
che ha già causato deformazioni permanenti.
2/2/10 4:18:56 PM
Capitolo 5 • DERMATOSI IMMUNOMEDIATE
FIGURA 5.27 - Psoriasi ungueale in un uomo adulto,
in cui le unghie del piede appaiono ispessite, giallastre
e con tendenza a sgretolamento nella parte distale.
la giusta diagnosi e a dimostrarla con l’evidenziazione
del segno di Auspitz.
Le comorbidità classiche della psoriasi sono sempre stati
disturbi neuropsichici, artrite psoriasica e malattie infiammatorie intestinali. Altre comorbidità sono state meglio
delineate negli ultimi anni: diabete mellito di tipo II, ipertensione arteriosa, iperlipidemia, malattie cardiovascolari
e obesità. Queste condizioni, riunite sotto la definizione di
sindrome metabolica, sono significativamente associate alla psoriasi. Tra gli psoriasici, inoltre, è più facile riscontrare
fumatori e alcolisti. L’associazione con la sindrome metabolica sembra essere correlata alla gravità della psoriasi.
Indipendentemente dalla presenza o meno di associazioni
patologiche, l’impatto della psoriasi sull’immagine che si
ha di sé è spesso molto pesante e la malattia è tra quelle
che causano una peggiore qualità di vita, al di là dalla
severità obiettiva del quadro individuale.
Il decorso della psoriasi è molto variabile, anche se, nella
maggior parte dei casi, esso tende a essere cronico con
alternanza di fasi di riaccensione e di remissione. Costituisce una parziale eccezione la psoriasi eruttiva o guttata
che, una volta risolta, può rimanere silente per molti anni.
La valutazione clinica della gravità della malattia si basa su
di un indice generalmente accettato, che si chiama PASI
(Psoriasis Area and Severity Index). L’area di eritema, infiltrazione e desquamazione viene valutata in quattro siti
anatomici: capo, braccia, tronco e gambe. Il punteggio
massimo è 72, che rappresenta un’eritrodermia grave. Il
PASI consente una valutazione complessiva della malattia
ed è particolarmente utile per il follow-up dei pazienti
ospedalizzati e per gli studi sulle terapie.
ISTOPATOLOGIA
I quadri istologici presentano un vasto spettro, a secondo
della gravità della malattia, della sede e del tempo di persistenza della singola lesione psoriasica. Dalla superficie
cutanea in profondità si riscontrano per prime le squame,
più o meno spesse e compatte, caratterizzate da uno strato
corneo aumentato (ipercheratosi), anomalo per la presenza di residui nucleari (paracheratosi); l’epidermide ha uno
spessore maggiore rispetto alla cute normale della stessa
sede (acantosi), con un allungamento uniforme delle cre-
C0025.indd 107
107
ste interpapillari e uno strato soprapapillare assottigliato.
Inoltre, si osservano un maggior indice mitotico nello strato malpighiano e una caratteristica infiltrazione di neutrofili. In genere i neutrofili migrano attraverso l’epidermide
per disperdersi nello strato corneo. Una piccola raccolta
di neutrofili nel corneo paracheratosico è nota come microascesso di Munro. Quando un accumulo di neutrofili è
circondato da un collaretto di cellule epidermiche necrotiche le cui pareti cellulari sono intatte, assomigliando così
a una spugna, si parla di pustola spongiforme di Kogoj.
Nel derma si nota un allungamento delle papille dermiche
(papillomatosi), con esocitosi di leucociti e di eritrociti dai
vasi papillari dilatati e tortuosi.
Nella fase iniziale della malattia si può osservare solo un
modesto infiltrato linfocitario perivascolare dermico con
vasodilatazione. In fase di stato, la placca ha le classiche
caratteristiche istologiche chiamate psoriasiformi, citate
in precedenza. In fase di remissione appaiono fenomeni
di fibrosi dermica, mentre la presenza di neutrofili diminuisce e la paracheratosi diviene più compatta, parallelamente a un graduale ritorno alla normale architettura
epidermica.
EZIOPATOGENESI
Nell’eziopatogenesi sono coinvolti sia fattori genetici sia
ambientali. I primi sono importanti, come dimostrato
sia dallo studio di prevalenza in popolazioni diverse sia
dall’ereditarietà della malattia. Varie casistiche suggeriscono una classificazione della predisposizione alla
psoriasi che vede favoriti negativamente gli individui di
razza bianca rispetto agli asiatici e questi rispetto ai neri;
tuttavia, non esiste alcuna razza immune alla psoriasi.
Molto suggestivi sono anche gli studi sulla familiarità
e sull’HLA. Se il rischio per un bambino che non ha
un’ereditarietà familiare per la psoriasi è del 1-2%, questa percentuale aumenta al 10-20%, quando uno dei
genitori ha la psoriasi e arriva al 50% quando entrambi
i genitori sono colpiti. Considerato che si tratta di una
malattia genetica complessa, va detto che la psoriasi dimostra un’alta penetrazione nelle famiglie e un tasso
di concordanza nei gemelli monozigotici superiore al
70%. Questi dati sono tipici di un modello di ereditarietà poligenica o multifattoriale. Per quanto riguarda
gli aplotipi, alcuni HLA (-A2, -B13, -B17, -B27, -Bw57,
-Cw2, -Cw6 e -DR7) sono stati molto spesso identificati
in percentuali più alte in pazienti affetti da psoriasi. I
geni predisponenti sembrano presenti nei cromosomi 1,
4, q6p, 16, q17q e 20p.
L’artrite psoriasica è associata all’HLA-B27, assieme alla
sindrome di Reiter e ad altre artropatie sieronegative.
La psoriasi eritrodermica è associata all’HLA-B13 e
all’HLA-B17, confermando l’ipotesi che essa sia una
variante della psoriasi comune e non una malattia differente.
La psoriasi guttata è molto spesso associata all’HLA-Cw6,
mentre la psoriasi pustolosa può essere associata all’HLAB17 e all’HLA-B27, ma è meno spesso familiare. Secondo
alcuni autori, l’età potrebbe avere un ruolo importante
2/2/10 4:18:57 PM
108
Capitolo 5 • DERMATOSI IMMUNOMEDIATE
nello slatentizzare la malattia, visto che la maggior parte
dei casi inizia o nel periodo dell’adolescenza o tra i 40 e i
50 anni. A parere di chi scrive, non sono affatto rari i casi
pediatrici e l’opinione che la psoriasi sia inusuale in tenera
età deriva sostanzialmente dal fatto che, nei bambini, le
presentazioni cliniche possono essere molto sfumate o
“travestite” da altre dermatosi.
Nel campo dei fattori ambientali, sebbene sia stato suggerito un ruolo dell’esposizione solare come fattore protettivo, è sicuro che i traumi rappresentano un aspetto
importante. Il fenomeno dell’isomorfismo reattivo (chiamato anche fenomeno di Köbner, dal primo autore che
lo descrisse) consiste nella produzione di una lesione
psoriasica in una sede cutanea clinicamente sana da parte
di un trauma di tipo escoriativo, ma anche di dermoabrasione, iniezioni, tatuaggi, vaccinazioni, punture d’insetto
e bruciature. L’ipotesi è che il trauma liberi sostanze dai
cheratinociti, i quali agiscono come autoantigeni. Un’ipotesi analoga, che spiegherebbe il ruolo scatenante delle
infezioni streptococciche nella psoriasi eruttiva o guttata,
vede la possibilità di analogie strutturali tra alcune proteine streptococciche e quelle espresse sui cheratinociti.
In pratica, alcuni individui con un particolare profilo
genetico, dopo essere stati soggetti a un’infezione streptococcica (per esempio, una banale faringite o un’intertrigine), produrrebbero un clone di cellule T contro i
cheratinociti.
Altri fattori scatenanti potrebbero essere fisici (radiazioni, temperatura), chimici (farmaci, tra cui antimalarici,
-bloccanti, litio, ACE-inibitori, FANS, IFN e cimetidina), altre malattie della cute (infezioni da VZV [Varicella
Zoster Virus], Pityriasis rosea, dermatiti allergiche da
contatto) o sistemiche (oltre alle infezioni streptococciche citate, anche l’HIV/AIDS può paradossalmente
scatenare la psoriasi) e, ultimo ma non meno importante,
lo stress, come sembrerebbero dimostrare gli elevati livelli di neurotrasmettitori e dei loro recettori. In sintesi,
la causa della psoriasi non è ancora nota, ma l’ipotesi
attuale vede un’eccessiva attività del linfociti T come
fattore iniziale in grado di scatenare un’infiammazione
locale, che induce iperplasia epidermica e disregolazione del ciclo cellulare. I linfociti T (Th1), stimolati da
antigeni finora sconosciuti, si attivano liberando citochine proinfiammatorie (IL-2, TNF-␣ [Tumor Necrosis
Factor ␣, fattore di necrosi tumorale ␣], IFN-␥ ecc.),
determinando l’attivazione da un lato dei cheratinociti
e, dall’altro, di ulteriori linfociti T, autoperpetuando
così la malattia. Anche se nessun allele di suscettibilità
è stato univocamente identificato dagli studi di linkage,
sono stati definiti una ventina di loci genetici associati
alla psoriasi. Solo uno di questi, chiamato PSORS1, che
include il gene HLA-C sul cromosoma 6p21, è stato identificato concordemente da diversi gruppi. Dati recenti
sembrano indicare che l’HLA-Cw*0602 sia l’allele di
suscettibilità in questo locus, un dato che è consistente
con la nozione che la patogenesi della psoriasi è in relazione al riconoscimento di un autoantigene da parte dei
linfociti T epidermici CD8+.
C0025.indd 108
CRITERI DIAGNOSTICI E DIAGNOSI DIFFERENZIALE
La lesione classica della psoriasi è una placca eritematosa
a bordi netti ricoperta da squame biancastre, più evidenti
in sedi estensorie e meno in quelle intertriginose, dove
possono mancare del tutto; inoltre, tali placche tendono
a confluire. La lesione primaria della psoriasi è abbastanza
uniforme e ripetitiva; al contrario, la combinazione tra
la sede delle lesioni e la loro estensione dà origine a una
varietà enorme di fenotipi.
Come già accennato, la conferma del sospetto clinico
viene a seguito di un curettage delicato (grattamento metodico di Brocq) su di una lesione che, se è psoriasica,
presenta i seguenti segni:
• segno della goccia di cera: le squame grattate via dalla
lesione si staccano come piccole scaglie di cera;
• segno della membrana scollabile: quando la squama è
completamente rimossa, appare uno strato lucido, sottile e semitrasparente (membrana di Duncan-Bulkley),
che ricopre la lesione;
• segno di Auspitz: una volta rimossa anche la sottile
membrana che ricopriva le papille dermiche, si osserva
un’emorragia puntiforme dovuta alla decapitazione dei
capillari ectasici (Figura 5.28).
Dal punto di vista dermatologico, le diagnosi differenziali sono molte e includono alcune forme assai frequenti
come gli eczemi (DIC, DAC, DA, dermatite seborroica),
la Pityriasis rosea, la dermatite da pannolino, le epidermofizie, il Lichen planus, e altre meno comuni come la
sifilide, i rash da farmaci, la micosi fungoide e la gotta. In
alcuni casi la diagnosi differenziale clinica è molto difficile
ed è necessaria l’istologia. Gli esami di laboratorio non
sono diagnostici, ma le colture permettono di escludere
infezioni piogeniche e micotiche, mentre, in presenza
di un coinvolgimento articolare, il fattore reumatoide è
negativo.
Dal punto di vista clinico, nella DIC e nella DAC prevalgono l’essudazione e le croste rispetto alle squame; inoltre, l’anamnesi o la topografia sono spesso suggestive della
causa e il sintomo del prurito è chiaramente presente.
Nella DA le sedi classiche sono opposte alle corrispondenti tipiche della psoriasi e l’anamnesi rivela quasi sempre
le fasi precedenti della malattia, escludendo il prurito,
che è il sintomo principe. La dermatite seborroica è la
patologia che può presentare i maggiori problemi perché alcune sedi (per esempio, il capo) sono tipiche per
entrambe le malattie. Le squame untuose e una risposta
agli imidazolici sono tipici della dermatite seborroica,
ma, in alcuni casi, anche per un dermatologo esperto è
difficile emettere una diagnosi chiara e, in effetti, si parla
allora di sebopsoriasi.
La Pityriasis rosea tipica non pone problemi, ma se le
lesioni sono molto grandi o particolarmente irritate possono essere confuse con una psoriasi; la Pityriasis rosea
di solito si estingue in un paio di mesi, anche se alcune
forme tendono a persistere più a lungo.
La dermatite da pannolino classica coinvolge le regioni
convesse, dove la macerazione fa aumentare il coefficiente
2/2/10 4:18:57 PM
Capitolo 5 • DERMATOSI IMMUNOMEDIATE
109
perché desquamative. Le epidermofizie della cute glabra
di norma sono a cerchi concentrici, ma sia forme insolite
sia trattamenti scorretti possono modificare l’obiettività
dermatologica.
Nelle micosi, comunque, sono positivi sia gli esami microscopici sia quelli colturali. Il Lichen planus di solito
presenta chiazzette poligonali liliacee ed è intensamente prurigionoso; è chiaro che lesioni confluenti in vaste
placche, soprattutto in pazienti con cute scura, in cui è
più difficile notare le sfumature di colore, possono dare
problemi di interpretazione. La sifilide secondaria, nella
sua espressione papulo-desquamativa al tronco o in sede
palmo-plantare, dev’essere in prima istanza considerata nella diagnosi differenziale, anche se il paziente non
ha osservato lesioni ulcerative genitali nelle settimane
precedenti. L’esame al microscopio paraboloide delle
lesioni è nettamente positivo nella sifilide e la sierologia
sarà positiva. I rash da farmaci possono imitare praticamente qualsiasi dermatosi e, quindi, anche la psoriasi. In
particolare la AGEP (Acute Generalized Exanthematous
Pustulosis, pustolosi esantematosa acuta generalizzata)
dev’essere differenziata da una psoriasi pustolosa. Invece,
la DRESS (Drug Rash with Eosinophilia and Systemic
Symptoms, rash cutaneo con eosinofilia e sintomi sistemici) va differenziato da tutte le eritrodermie, psoriasi
eritrodermica inclusa.
TERAPIA
FIGURA 5.28 - Piccola lesione psorisiaca lievemente
eritematosa (a); dopo un lieve grattamento, è visibile
una desquamazione biancastra e abbondante (segno della
goccia di cera) (b); proseguendo nel curettage, si osservano
delle piccole emorragie puntiformi (segno di Auspitz) (c).
di frizione tra cute e pannolino, producendo una dermatite irritativa. Tuttavia, indipendentemente dal suo inizio,
un’irritazione dell’area del pannolino agisce come un fenomeno di Köbner. La psoriasi del pannolino si presenta,
in fase di stato, come una vasta placca molto arrossata a
margini netti, che tende a sbordare dalla regione occlusa
del pannolino; oltre questa, poi, a volte si possono notare
delle lesioni nummulari più chiaramente psoriasiche,
C0025.indd 109
In una malattia così polimorfa come la psoriasi, è evidente
che non si possono dare degli schemi precisi di terapia. In
generale il trattamento dipende soprattutto dalla gravità
della psoriasi e dalla sede delle lesioni. Attualmente, però,
si può dire che la cura della psoriasi sia contemporaneamente un’arte e una scienza. Per esempio, un paziente
con un’eruzione acuta dev’essere curato in modo relativamente blando, mentre un paziente con malattia stabile
può essere trattato in maniera più aggressiva. Inoltre, il
paziente dev’essere consapevole che l’effetto di qualunque
cura richiederà diverse settimane per manifestarsi. Se si
dovesse riassumere la cura in un termine, questo sarebbe
elio-balneoterapia. Rimanere immersi in acqua marina
o termale durante la stagione calda comporta un’azione
decappante da un lato (l’acqua) e una moderata immunosoppressione dall’altro (il sole). Una frequente fotoesposizione contribuisce senz’altro a limitare l’espressione della
psoriasi, come si può facilmente verificare dalla prevalenza
della malattia che aumenta in funzione della latitudine.
Il medico deve ricordare che, al momento, non si può
agire contro la predisposizione genetica e, dato che le
cause della psoriasi rimangono oscure, ogni terapia è
empirica. Le cure, anche se sono in grado di far regredire
le lesioni, non impediscono alla psoriasi di riaffacciarsi;
quindi, la terapia può controllare la malattia, ma non
guarire la psoriasi. Pertanto, è necessario che il medico
stabilisca un buon contatto con il paziente, spiegando
che le ricadute della malattia sono sempre possibili e che
comunque vale la pena di curare la psoriasi, anche se non
si riesce a debellarla per sempre.
2/2/10 4:18:57 PM
110
Capitolo 5 • DERMATOSI IMMUNOMEDIATE
Tabella 5.14 Terapia della psoriasi
Psoriasi lieve
Evitare traumi → emollienti → cheratolitici → derivati della vitamina D
→ derivati della vitamina A → ditranolo → inibitori topici della
calcineurina → cortisonici
Psoriasi moderata
Fototerapia → UVB a banda stretta → balneofototerapia → methotrexate → acitretina → ciclosporina
Psoriasi grave e artropatica
Ospedalizzazione → methotrexate → acitretina → ciclosporina → farmaci
biologici (alefacept, efalizumab, etanercept, infliximab, adalimumab)
La Tabella 5.14 presenta una sintesi della terapia per
la psoriasi. Essa è del tutto indicativa, non esaustiva e
soprattutto va aggiunto che le varie terapie possono essere differentemente combinate; per esempio, diversi
farmaci topici (derivati della vitamina D, corticosteroidi,
ditranolo) possono essere usati sia da soli per una forma
cronica con un interessamento limitato, sia, più spesso,
in combinazione con bagni e fototerapia. Nel caso del
ditranolo, il paziente prima fa il bagno, poi si sottopone
a una seduta di fototerapia e, per ultimo, applica il farmaco topico. Nei paragrafi successivi verranno discusse
le diverse terapie in dettaglio.
Terapia topica
La terapia topica si impiega nella psoriasi lieve in cui
sono compresi la maggior parte dei pazienti con lesioni
cutanee limitate, ossia la psoriasi volgare delle sedi classiche con un’estensione inferiore al 30% della superficie
cutanea. Le sostanze impiegate includono emollienti,
cheratolitici, corticosteroidi, derivati della vitamina A
e della vitamina D, inibitori topici della calcineurina,
catrami e ditranolo. I topici contenenti questi farmaci
devono essere applicati 1-2 volte al giorno sulle regioni
affette. L’efficacia dei topici è sempre condizionata dalla
loro tollerabilità e questi, indipendentemente dal farmaco
impiegato, devono essere veicolati in un eccipiente adatto
alla sede da medicare. In commercio si trova già un’ampia
gamma di topici per quasi tutte le esigenze; tuttavia, il
dermatologo può anche formulare dei preparati galenici
per una terapia individualizzata. Esistono inoltre dei
topici con una combinazione di più sostanze medicamentose, come i derivati della vitamina D e i corticosteroidi.
Tali prodotti possono essere particolarmente utili nella
fase iniziale del trattamento, per controllare la dermatosi più rapidamente. Dopo poco tempo si consiglia di
abbandonare i corticosteroidi topici e orientarsi verso
altri farmaci, che si possono usare per tempi più lunghi
e con minori fenomeni di rebound. Si ricorda anche che
i semplici bagni hanno un ruolo terapeutico, soprattutto
perché facilitano la rimozione delle squame psoriasiche.
All’acqua possono essere aggiunte varie sostanze come
il semplice sale da cucina, soluzioni di catrame, oli da
bagno, sali minerali vari (piuttosto usati sono i sali del
mar Morto). Bisogna far presente ai pazienti che si curano a casa con alte concentrazioni saline nell’acqua del
bagno che queste possono danneggiare le condutture di
C0025.indd 110
scarico; quindi, è consigliabile far scorrere abbondante
acqua dolce dopo avere vuotato la vasca.
Il ruolo dei semplici emollienti e dei cheratolitici è basilare
in ogni terapia topica della psoriasi, dato che le spesse
squame ostacolano la capacità di tutti farmaci di raggiungere i livelli cutanei in cui la terapia può essere efficace.
La base classica di un cheratolitico è l’acido salicilico,
che può essere incorporato in creme o pomate in concentrazioni variabili; in commercio si trovano prodotti con
percentuali del 2-6% ma, nei preparati galenici, queste
percentuali possono essere anche maggiori. Concentrazioni elevate possono essere utilizzate sui palmi e sulle piante.
Nell’uso dell’acido salicilico su cute abrasa, danneggiata
o su aree estese, va fatta attenzione poiché, soprattutto
nei bambini, esso può essere assorbito in quantità tali da
causare il salicilismo (coma flaccido da acidosi metabolica). I topici a base di urea possono essere ugualmente
usati come emollienti/cheratolitici a secondo della loro
concentrazione.
Il ditranolo, noto anche come antralina, interferisce con
la sintesi del DNA e inibisce alcune citochine. La tollerabilità del farmaco di solito è abbastanza buona, anche se
a volte può irritare, oltre che macchiare la cute, i vestiti
e le lenzuola. Il ditranolo attualmente è disponibile in
diverse formulazioni, da solo o in combinazione con altre
sostanze come l’acido salicilico. Si consiglia di cominciare con prodotti a bassa concentrazione e aumentare
lentamente, tenendo sotto controllo l’eventuale eritema
periferico, spia della potenziale irritabilità del farmaco. È
anche consigliabile cominciare con un’applicazione breve
(30-60 min e poi risciacquo), eventualmente ripetuta una
seconda volta e poi, se il topico è ben tollerato, aumentare
il tempo di contatto.
I catrami, che sono stati utilizzati per secoli, attualmente
sono meno usati, sia perché sono ora disponibili prodotti topici efficaci e più accettabili (che non sporcano né
puzzano), sia perché si sospettano effetti carcinogeni,
per cui le agenzie di regolazione dei farmaci ne hanno
sostanzialmente bandito l’uso. Sono rimasti solo i catrami
vegetali e l’ittiolo.
Nel recente passato, uno degli schemi terapeutici più usati
era il classico regime di Goeckerman, che comprendeva
catrami topici, bagni e raggi UV. Di regola il paziente
applicava il catrame alla sera, lo rimuoveva con olio minerale alla mattina, faceva il bagno e quindi si sottoponeva
ai raggi UV.
2/2/10 4:18:57 PM
Capitolo 5 • DERMATOSI IMMUNOMEDIATE
I corticosteroidi topici in genere riescono a controllare la
psoriasi localizzata e sono, almeno all’inizio, bene accettati
dai pazienti, perché si applicano facilmente, non sporcano
e non odorano. Purtroppo il successo iniziale è spesso
effimero e, a prescindere dai possibili effetti collaterali di
tali farmaci, nella psoriasi si possono verificare fenomeni
di rebound, soprattutto quando si interrompe la cura bruscamente. In particolare, l’uso prolungato degli steroidi
potenti può facilmente portare ad atrofia cutanea.
Il calcipotriolo, il tacalcitolo e, più recentemente, il calcitriolo sono derivati della vitamina D che accrescono la differenziazione cellulare mentre riducono la proliferazione
di varie cellule, compresi i cheratinociti. Sono all’incirca
efficaci come un corticosteroide topico di media potenza
e sono sicuri, nel senso che non danno problemi a livello
del metabolismo del calcio, se non si supera la dose settimanale consigliata. Non tutti i pazienti tollerano questi
prodotti e l’irritazione topica è il principale effetto collaterale. I derivati della vitamina D possono essere combinati
efficacemente con la fototerapia, ma anche con altri topici
come i corticosteroidi.
I retinoidi topici sono usati anche oggi, anche se non
sempre sono ben tollerati. In passato c’era la tretinoina,
mentre attualmente è disponibile il tazarotene. Come per
il ditranolo, è consigliabile iniziare con applicazioni molto
brevi e aumentare gradualmente.
Gli inibitori topici della calcineurina (tacrolimus e pimecrolimus), che sono stati originariamente registrati per
la cura della DA, possono essere molto utili anche nella
terapia della psoriasi, soprattutto nelle aree dove la pelle
è sottile o nelle pieghe, dove il loro scarso assorbimento
è comunque abbastanza efficace.
Fototerapia
La fototerapia si basa sul fatto che i raggi UV inibiscono
la sintesi del DNA e contemporaneamente deprimono
l’attività delle cellule di Langerhans. I benefici della luce
solare naturale nella cura della psoriasi sono ormai noti,
ma ovviamente questa non sempre è disponibile, così
come non sempre si ha a disposizione un periodo di 3-6
settimane (consigliabile per l’elioterapia). Nel caso della
fototerapia con sorgenti artificiali, l’importante è identificare il dosaggio minimo per l’eritema, iniziare a questo
livello o appena al di sotto e aumentare gradualmente
l’esposizione, evitando le scottature, che possono agire
da fattore esacerbante per il fenomeno di Köbner. La
fototerapia e la foto-chemioterapia in genere sono indicate
per la psoriasi da moderata a grave. I raggi UV semplici,
ma soprattutto gli UVB a banda stretta (Narrow-band
UV o 311 UVB), sono molto usati. Altre opzioni includono gli UVA semplici oppure gli UVA in associazione
a psoraleni orali e anche i laser. Meno usata attualmente
è la foto-chemioterapia sistemica (PUVA). Gli psoraleni
sono furocumarine, fotosensibilizzanti presenti in molte
piante, alcune anche di uso alimentare, come le leguminose o gli agrumi, e possono essere usati anche in modo
topico o diluiti nell’acqua del bagno (balneo-fototerapia).
In alcuni centri è disponibile la balneo-fototerapia (detta
C0025.indd 111
111
anche bath-PUVA o, con un acronimo tedesco, TOMESA [TOtes MEer SAlz, sali del Mar Morto]). La PUVA è
molto efficace e agisce rapidamente, con il vantaggio di
non sporcare e di non puzzare. D’altro canto, gli svantaggi
sono considerevoli, perché il paziente rimane fotosensibile per varie ore. Egli deve quindi usare protezioni
solari e portare occhiali da sole, per proteggersi dagli
UVA e limitare il rischio di cataratta; in aggiunta, si deve
monitorare la funzionalità epatica. Attualmente la PUVA
è sempre meno usata per il timore degli effetti collaterali
cronici (rischio maggiore di tumori cutanei e fotoinvecchiamento della cute).
Terapia sistemica
I farmaci sistemici sono usati in prima istanza nelle forme di psoriasi grave (estesa, eritrodermica, pustolosa,
artropatica) e comprendono sia i farmaci classici come
methotrexate, ciclosporina e acitretina, sia i nuovi farmaci biologici. Questi ultimi sono molecole ricombinanti
messe a punto per intervenire su un punto preciso del
meccanismo patogenetico e includono gli inibitori delle
cellule T (alefacept) e gli inibitori del TNF-␣ (etanercept,
infliximab e adalimumab). Il trattamento sistemico spesso
è quello preferito dai pazienti, soprattutto da coloro che
non amano le terapie topiche. D’altra parte, qualsiasi
terapia sistemica ha una certa ricaduta sull’intero organismo e, quindi, dovrebbe essere limitata alle forme gravi
e/o invalidanti.
I corticosteroidi sistemici sono efficaci nella psoriasi, ma
non sono impiegati spesso, sia per gli effetti collaterali sia
per l’effetto rebound. D’altra parte, essi a volte rappresentano il solo modo di controllare fasi di particolare cuzie,
sia cutanee sia articolari.
Il methotrexate è il più comune agente citostatico impiegato nella psoriasi moderata/grave ed è il farmaco
di prima scelta nell’artrite psoriasica; è un antagonista
dell’acido folico e di solito è somministrato per via orale.
Attualmente, seguendo lo schema dei reumatologi, la
maggior parte dei dermatologi usa 7,5-22,5 mg alla settimana, cioè 3 dosi da 2,5-7,5 mg ogni 12 ore. Con dosaggi
più bassi si può ottenere un’eliminazione parziale, con
minore tossicità. Non si dovrebbe superare un dosaggio
complessivo di 2500 mg, dato l’effetto tossico cumulativo.
Nel follow-up, l’emocromo dovrebbe essere controllato
prima ogni 2 e poi ogni 4 settimane. Inoltre, dev’essere
controllata la funzionalità epatica (possibile induzione
di fibrosi epatica) e renale. È necessaria una radiografia
toracica di partenza, come pure la ripetizione dell’esame
ogni 18-24 mesi, a causa del rischio di fibrosi polmonare.
Alcuni pazienti rispondono molto bene a questa terapia,
che va considerata soprattutto in quei pazienti che non
possono eseguire facilmente una fototerapia o che non
vogliono a nessun costo eseguire una terapia topica.
La ciclosporina A è un peptide estratto di un micete che
inibisce la produzione da parte delle cellule T dell’IL-2 (un
fattore di crescita delle cellule T), che in tal modo blocca
l’attivazione delle cellule T e la produzione a cascata di
citochine. La ciclosporina A è estremamente rapida ed
2/2/10 4:18:58 PM
112
Capitolo 5 • DERMATOSI IMMUNOMEDIATE
efficace nella psoriasi e, quindi, è il trattamento di prima
scelta per forme gravi o esplosive di psoriasi sia comune
sia pustolosa. Sebbene la ciclosporina sia utile anche per
l’artrite psoriasica, l’efficacia terapeutica si manifesta più
lentamente. La dose d’attacco raccomandata è di 3-5 mg/
kg al giorno. Se il paziente manifesta l’atteso miglioramento dopo 1 mese, questo livello può essere abbassato sino
ai valori minimi efficaci, che però difficilmente saranno
inferiori ai 2,5 mg/kg. Dopo 6 mesi di terapia si dovrebbe
cercare di interrompere il medicinale. Purtroppo, bisogna attendersi delle ricadute entro i 2 mesi successivi
alla fine del trattamento. Le principali controindicazioni
all’uso della ciclosporina sono soprattutto difetti nella
funzionalità renale e ipertensione arteriosa. I controlli di
laboratorio dovrebbero comprendere tre livelli di creatinina a digiuno prima della terapia; in seguito dovrebbero
essere controllati la pressione sanguigna, la creatinina, gli
elettroliti, l’acido urico, il colesterolo e i trigliceridi, oltre
agli esami della funzionalità epatica ogni 2 settimane per
i primi 3 mesi e successivamente ogni 4 settimane.
I retinoidi aromatici, etretinato e acitretina (la forma attiva
dell’etretinato), costituiscono un’ulteriore scelta nella cura delle varie forme di psoriasi grave come l’eritrodermica
e la pustolosa. L’acitretina si somministra in una sola dose
giornaliera di circa 0,5 mg/kg per 2-4 settimane. Appena
si osserva un miglioramento, la dose deve essere ridotta
al più basso livello possibile. La risposta non è veloce e
si instaura in genere dopo 8-12 settimane di terapia. Entrambi i farmaci sono efficaci sulla psoriasi, quasi a livello
del methotrexate. I retinoidi possono essere associati alla
fototerapia; la principale controindicazione per i retinoidi
è il loro uso in pazienti femmine in età feconda, in quanto
teratogenici. Pertanto, nel caso in cui si debbano impiegare in donne in età fertile, bisogna accertarsi non solo
che la paziente non sia in stato interessante, ma anche che
vengano associate delle modalità contraccettive sicure sia
durante il periodo di trattamento sia nei 2 anni successivi
alla cessazione della terapia farmacologia, in modo da
evitare problemi medico-legali. Gli effetti collaterali sono
simili agli effetti di un dosaggio eccessivo di vitamina
A, sono dose-dipendenti e quasi tutti sono reversibili
quando il medicinale è interrotto. Ogni paziente accusa
secchezza delle mucose (labbra, occhi, naso) e della cute,
per cui è utile prescrivere da subito degli emollienti per
la cute e uno stick per le labbra, mentre chi porta lenti
a contatto può dover ritornare agli occhiali o impiegare
lozioni umidificanti artificiali. È possibile che si verifichi
un’alopecia diradante transitoria. La visione notturna,
inoltre, è leggermente disturbata. Circa la metà dei pazienti sviluppa livelli elevati di colesterolo e trigliceridi,
mentre un quarto mostra anormalità della funzionalità
epatica, anche se i pazienti sono quasi sempre asintomatici. Gli esami della funzionalità epatica, i livelli di colesterolo e di trigliceridi devono essere controllati prima
del trattamento, dopo 3-4 settimane e poi ogni 3 mesi. Se
il paziente è giovane o sottoposto a una terapia a lungo
termine, è prudente anche il controllo radiologico del
sistema scheletrico.
C0025.indd 112
I farmaci biologici rappresentano uno dei più significativi
progressi ottenuti negli ultimi anni in medicina e, in dermatologia, sono stati impiegati con successo soprattutto
nella psoriasi. I farmaci biologici sono molecole prodotte
con tecniche di biologia molecolare, assai diversi tra di
loro, il cui impiego nella psoriasi è in fase di sviluppo clinico. Il successo di queste nuove terapie risiede nella loro
selettività d’azione, che consente di ottenere, nella maggior
parte dei casi, una notevole efficacia terapeutica nell’arco
di alcuni mesi di trattamento, con riduzione degli effetti
collaterali rispetto ai farmaci tradizionali, anche se il loro
profilo di sicurezza non è stato ancora definito compiutamente a lungo termine. Inoltre, il tipo di somministrazione
(iniettivo) e il costo (molto elevato) ne limitano ulteriormente l’impiego, che di solito è gestito in ambiente protetto. Le molecole maggiormente studiate sono l’etanercept,
l’efalizumab, l’infliximab, l’adalimumab e l’alefacept.
L’etanercept è una proteina di fusione dimerica ottenuta
tramite tecniche di DNA ricombinante del recettore umano p75 del fattore TNF-␣ con la frazione Fc dell’immunoglobulina umana IgG1. La proteina funziona da recettore
solubile esogeno per il TNF-␣ e possiede un’affinità di
legame per il TNF-␣ più alta di quella degli altri recettori
solubili. L’etanercept, registrato all’EMEA (European Medicines Agency, Agenzia europea per i farmaci), è indicato
per la psoriasi, l’artrite psoriasica, l’artrite reumatoide e la
spondilite anchilosante. Il farmaco viene somministrato
con punture sottocutanee alla dose di 50 mg 2 volte a settimana per 12 settimane e poi 25 mg 2 volte alla settimana
per altre 12 settimane.
L’efalizumab è un anticorpo monoclonale umanizzato
ricombinante che lega specificamente un’importante molecola di adesione dei linfociti T (CD11a), che è fondamentale in tre processi chiave nella genesi della psoriasi,
quali il legame dei linfociti ad altre cellule, la migrazione
dal sangue al derma e l’attivazione delle cellule T; inoltre,
conduce al rilascio delle citochine infiammatorie e alla
proliferazione dei cheratinociti. Questo farmaco, indicato
per la psoriasi e somministrato con punture sottocutanee
alla dose di 0,7 mg/kg alla prima somministrazione e di
1 mg/kg nelle successive somministrazioni settimanali, è
stato recentemente ritirato.
L’infliximab è un anticorpo monoclonale che si lega con
alta specificità e affinità sia alla forma solubile sia a quella transmembrana del TNF-␣, inibendone l’attività. Il
TNF-␣ è una citochina proinfiammatoria presente ad alti
livelli nelle lesioni psoriasiche e nella sinovia articolare di
pazienti con artrite psoriasica. Numerose evidenze dimostrano che esiste una correlazione fra la gravità della patologia cutanea e l’aumentata concentrazione di TNF-␣ nel
siero. L’infliximab, pertanto, agisce riducendo l’infiammazione e l’iperproliferazione, rispettivamente, dell’eritema
e della formazione della squama. Attualmente in Italia è
stato approvato nella terapia dell’artrite reumatoide, del
morbo di Crohn, della spondilite anchilosante, dell’artrite
psoriasica e della psoriasi. La somministrazione del farmaco avviene per via endovenosa alla dose di 5 mg/kg; il
periodo di induzione prevede 3 somministrazioni, di cui
2/2/10 4:18:58 PM
Capitolo 5 • DERMATOSI IMMUNOMEDIATE
la seconda e la terza dopo 2 e 6 settimane dalla prima,
quindi ogni 8 settimane. Il test della tubercolina e una
radiografia del torace sono indicati prima del trattamento,
data la possibile slatentizzazione di una tubercolosi.
L’adalimumab è un anticorpo monoclonale umano prodotto da colture cellulari, che ha come target il TNF-␣ e
che si somministra per via sottocutanea alla dose di 80 mg
alla prima somministrazione, poi di 40 mg la settimana
successiva e ogni 2 settimane. Come tutti gli anti-TNF-␣,
possiede una grande selettività d’azione ed è indicato per
il trattamento dell’artrite reumatoide, dell’artrite psoriasica, dell’artrite giovanile poliarticolare idiopatica, della
spondilite anchilosante, della malattia di Crohn e della
psoriasi. Il test della tubercolina e una radiografia del
torace sono indicati prima del trattamento.
L’alefacept è una proteina di fusione umana LFA-3/IgG1,
che agisce bloccando l’interazione tra le cellule che presentano l’antigene e i linfociti T. Sebbene da poco approvato dall’FDA (Food and Drug Administration), tale
farmaco non ha ricevuto l’approvazione dall’EMEA, per
cui saranno necessari ulteriori studi per una commercializzazione definitiva in Europa. Negli adulti il dosaggio
di questo farmaco per uso intramuscolare è di 15 mg alla
settimana per 12 settimane.
Nella psoriasi sono stati impiegati molti farmaci con risultati anedottici. L’unico farmaco che vale la pena citare è
l’acido fumarico; una combinazione degli esteri di questo
acido è impiegata soprattutto in Germania con buoni
risultati, anche se gli effetti collaterali (rossore, dolori
gastro-intestinali, stanchezza e problemi renali) non mancano. È però evidente che, se si sospetta o si è certi di
un’infezione streptococcica nella genesi di una psoriasi,
una terapia antibiotica va instaurata prontamente. Le
conoscenze attuali sull’importante comorbidità della psoriasi, e cioè del frequente riscontro di una sindrome metabolica, devono, ora più che mai, convincere il paziente
a cambiare radicalmente lo stile di vita, inclusi il fumo, il
bere e il mangiare eccessivi. Una riduzione dell’assunzione
di cibo e di alcol e una sospensione del fumo in genere portano a una riduzione spontanea dell’attività della
psoriasi e rendono più efficaci i veri trattamenti, oltre a
diminuire i rischi intrinseci della sindrome metabolica.
Lichen planus
P. Fabbri
DEFINIZIONE
Il Lichen planus (LP) è una dermatosi infiammatoria cronica che interessa la cute, le mucose (60% dei casi) e gli
annessi cutanei ed è caratterizzata dall’eruzione di papule
tipiche per morfologia, localizzazione topografica e istopatologia, che evolvono verso una completa restitutio ad
integrum. L’eziologia è ancora discussa, ma la patogenesi
è stata definitivamente chiarita: l’LP è una malattia a pa-
C0025.indd 113
113
togenesi (auto)immunologica determinata dall’attività di
linfociti T citotossici.
CLINICA
L’esatta incidenza e la prevalenza dell’LP è sconosciuta; si
calcola, tuttavia, che la prevalenza dell’LP sia al di sotto
dell’1% (0,3-0,8%). L’LP interessa per lo più individui di
età compresa tra 30 e 60 anni, è molto raro in età infantile
e colpisce in ugual misura entrambi i sessi.
Nella sua più comune espressione clinica l’LP si caratterizza per la comparsa in sedi tipiche (superfici volari
degli avambracci, polsi, regione lombare, malleoli, regioni
genitali) di piccole papule (da 1-4 mm fino a 1 cm) dure,
rosso-violacee, a contorni netti, poligonali (Figura 5.29).
La loro superficie è piatta e spesso sono sormontate da una
sottile squama. Queste papule hanno tendenza a raggrupparsi in placche o a disporsi in maniera lineare o ad anello
(LP anulare). Le placche sono spesso percorse da esili strie
biancastre (strie di Wickham), meglio visibili quando la
superficie della lesione è trattata con olio di vaselina.
La sintomatologia soggettiva è rappresentata da prurito di
entità variabile, da assente nelle localizzazioni alle mucose
a molto intenso nel lichen ipertrofico, oltre che da dolore
intenso nella varietà di lichen erosivo.
L’interessamento mucoso è frequente (60% dei casi) e a
volte (25% dei casi) è l’unico segno clinico di malattia.
Sono interessate soprattutto le mucose della cavità orale,
in primo luogo la mucosa geniena, mentre meno frequente
è la localizzazione gengivale, labiale (Figura 5.30), linguale
(Figura 5.31) e ancor più rara (in associazione alla localizzazione orale) quella nelle mucose dei genitali maschili e
femminili e nelle mucose laringea, vescicale e intestinale.
In queste sedi le papule, con disposizione lineare, a reticolo, a placca, oppure “a spruzzatura di calce”, in genere
mostrano un colorito biancastro.
Le papule cutanee spesso esitano in macchie bruno nerastre (color seppia) o in modesta atrofia (lichen ipertrofico o follicolare), che può essere più intensa a livello
del cuoio capelluto. Nelle fasi di attività della malattia è
possibile osservare l’insorgenza di tipici elementi papulosi nella sede di un trauma anche modesto (fenomeno
di Köbner).
Le unghie sono colpite nel 10% dei casi e appaiono ruvide, solcate longitudinalmente, talora completamente distrutte. Alterazioni comuni sono l’onicoschizia, la
trachionichia e lo Pterigio. Nella Tabella 5.15 vengono
riportate le varietà cliniche più comuni con le caratteristiche più significative.
Il lichen di frequente si associa ad alcune patologie internistiche, come l’epatite cronica conseguente a infezione
da virus HBV e HCV nei Paesi mediterranei, o alla cirrosi
biliare primitiva nei Paesi anglosassoni, più raramente alla
colite ulcerosa.
Come rilevato nella Tabella 5.15, è stata documentata la
possibilità di una trasformazione neoplastica (carcinoma spinocellulare) di un lichen orale. I fattori di rischio
che possono favorire questa evoluzione sono una lunga
2/2/10 4:18:58 PM