caricato da
common.user4774
ERNIE

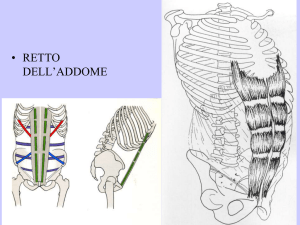
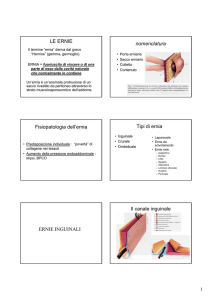
Clinica Chirurgica – 16/01/2019 – dott. Sena ERNIE Breve precisazione sulla total mesocholic excision. E’ necessario asportare la lesione tumorale associata al mesocolon, nella porzione destra del colon, generalmente durante l’età embrionale si accolla al peritoneo parietale posteriore primitivo e dalla fusione di questo con il foglietto posteriore del mesocolon primitivo viene fuori una struttura fibrosa che prende il nome di fascia di Toldt. Quest’ultima va asportata con il viscere e con tutto il meso corrispondente. Essa va scollata dalla fascia posteriore, che si chiama Fascia di Gerota. E’ importante l’individuazione del corretto piano di clivaggio. Nel caso del colon di destra bisogna andare fino alla mesenterica superiore, in modo che tutti i vasi tributari delle porzioni destre vengono asportati insieme ai linfonodi. Il problema dei tumori del colon destro è che per la loro clinica sono molto subdoli. Il tempo di latenza dall’esordio dei sintomi è molto lungo. Passano in genere 8-9 mesi, per questo si presentano in una fase di aggressività clinica avanzata, con il coinvolgimento dei linfonodi che decorrono sull’arteria mesenterica superiore. Nelle resezioni classiche non venivano asportati. L’asportazione completa del mesocolon, con la scheletrizzazione completa di tutto l’asse mesenterico (che include i linfonodi), inoltre la manovra di Kocher (che non si faceva prima), permette di asportare i linfonodi duodenopancreatici. ERNIA= dislocazione di qualsiasi struttura anatomica o parte di essa dalla posizione in cui normalmente si trova. Protusione di un viscere o parte di esso attraverso un orifizio preesistente o neoformato, per meglio dire, un locus di minore resistenza. Quest’ultimo può essere definito come un’area che per sua natura resiste di meno alle pressioni che agiscono su di essa. Le ernie interne possono essere la causa di occlusione intestinale: ernie del forame di Winslow, ernie della fossetta sigmoidea, nel recesso retrocecale. Il sacco erniario, tipico delle ernie esterne, è generalmente costituito da peritoneo parietale, che accoglie il contenuto dell’ernia: piccolo intestino, ma più frequentemente grande omento. Alcune ernie rare, dette “da scivolamento”, sono costituite da vescica, cieco. ANATOMIA La parete addominale è costituita dai due grandi muscoli retti dell’addome che percorrono tutta la parete da processo xifoideo a tubercolo pubico. Alcuni soggetti hanno retti con iscrizioni tendinee poco rappresentate, per cui non potrà mai avere un addominale scolpito. I muscoli larghi dell’addome sono, dall’esterno all’interno: - - Obliquo esterno: va dall’alto verso il basso. Si inserisce sulla parte più esterna della cresta iliaca. In alto sulle 3-4 coste. Posteriormente sulla fascia costale. In basso forma l’aponeurosi che passa anteriormente rispetto ai muscoli dell’addome, formando la linea alba in posizione mediana, insieme all’aponeurosi degli altri due muscoli Obliquo interno: le fibre vanno dal basso verso l’alto, avendo decorso opposto a quelle dell’obliquo interno - Trasverso: ha decorso praticamente orizzontale E’ importante comprendere il rapporto delle aponeurosi dei tre muscoli sopra menzionati. A livello ombelicale passa una linea trasversa originante dalla fusione dei due ventri superiori con quello inferiore del muscolo retto, la linea semicircolare di Douglas (o arcata di Douglas). Superiormente ad essa (cranialmente) le aponeurosi dei muscoli larghi si comportano come segue: - Obliquo esterno passa anteriormente - Obliquo interno si divide in un foglietto anteriore ed uno posteriore - Trasverso passa posteriormente Inferiormente alla linea di Douglas tutte e tre le aponeurosi passano anteriormente, pertanto posteriormente al retto si troveranno soltanto la fascia trasversalis ed il peritoneo parietale. La visione dall’interno della regione inguinale permette di comprendere la presenza di tre fossette inguinali, loci minoris resistentiae. La fossetta inguinale laterale corrisponde all’orifizio inguinale profondo, ed è delimitata medialmente dai vasi epigastrici inferiori, rappresentando la sede dell’ernia obliqua esterna o indiretta. La fossetta inguinale media è delimitata dai vasi epigastrici lateralmente e dal residuo dell’arteria ombelicale medialmente, rappresentando la sede dell’ernia diretta. La fossetta inguinale mediana è sede dell’ernia obliqua interna, ed è delimitata dal residuo dell’arteria ombelicale lateralmente e dal residuo dell’uraco medialmente. Inferiormente al legamento inguinale, si passa dalla regione inguinale alla regione crurale. Quando il legamento inguinale si fissa sul tubercolo pubico, ci sono alcune fibre che da qui vanno ad inserirsi sull’eminenza pettinea, formando il legamento lacunare del Gimbernat che continua sulla cresta pettinea come legamento di Cooper e ritorna di nuovo sul legamento inguinale formando la benderella ileo pettinea, che divide la lacuna dei muscoli (ileo-psoas e pettineo) dalla lacuna dei vasi (latero-medialmente: nervo, arteria e vena femorale). Il canale inguinale presenta i seguenti limiti anatomici: - Pavimentolegamento inguinale Parete superioremargine inferiore del trasverso e dell’obliquo interno Parete anterioreaponeurosi del muscolo obliquo esterno Parete posterioreaponeurosi del trasverso Esso contiene il dotto deferente ed i vasi spermatici. La maggiore pervietà nell’uomo, che lo predispone maggiormente alle ernie indirette, è dovuta alla presenza delle strutture che compongono il funicolo spermatico. Nella donna le ernie indirette sono poco frequenti, proprio perché il canale inguinale è completamente obliterato, offrendo il passaggio solo al legamento rotondo dell’utero, che dall’utero sfiocca a livello delle grandi labbra. L’aponeurosi dell’obliquo interno e del trasverso, inserendosi sul tubercolo pubico, formano internamente una struttura detta tendine congiunto o falce inguinale. In basso troviamo la regione crurale. Dall’inserzione del legamento inguinale parte il legamento di Gimbernat che si porta sulla cresta pettinea e continua sulla cresta pettinea come Il funicolo spermatico è rivestito dal muscolo cremastere, di derivazione dell’obliquo interno, rivestito dalla fascia cremasterica. Più internamente troviamo la tonaca vaginale, dipendenza della trasversalis, che nel testicolo continua come vaginale comune. Internamente troviamo il dotto deferente, arteria spermatica e vena spermatica. Quest’ultima si sfiocca nei vasi del plesso pampiniforme giù all’interno del canale inguinale. L’arteria deferenziale, invece, è un piccolo vaso che irrora gli involucri del funicolo e, differentemente dall’arteria spermatica che origina dall’aorta, questa origina dai vasi epigastrici. Il dotto deferente quando fuoriesce dall’orifizio inguinale esterno, va verso il basso per portarsi nella piccola pelvi. I vasi epigastrici vanno invece verso l’alto, nel retroperitoneo. La vena spermatica infatti deve risalire per gettarsi nella cava (ad angolo acuto, a destra) e nella renale (sinistra, ad angolo retto). Questo spiega perché il varicocele sia più frequente a sinistra. I vasi epigastrici, insieme alle altre strutture, permettono di definire due importanti triangoli, punti essenziali da riconoscere durante la chirurgia laparoscopica. Il triangolo del disastro (Triangle of doom) o della morte, perché la fissazione di una protesi a questo livello determina rottura e conseguente emorragia dell’iliaca che impongono la conversione immediata in laparotomia. L’altro triangolo è detto triangolo del dolore, delimitato dai vasi spermatici e dal legamento inguinale, perché lì ci sono elementi nervosi (ileo inguinale, ileo ipogastrico, genito-femorale). Se inseriamo qui la protesi e la fissiamo con le spiraline, rischiamo di interessare un nervo con conseguente sindrome dolorosa cronica. Il LAPAROCELE è invece un’ernia post incisionale, insorta su pregressa laparotomia, che rappresenta la conditio sine qua non. Esso non è consequenziale solo a tecnica chirurgica, ma è l’unione di più concause. Le ernie le classifichiamo in: - Primitive: ernie inguinali dovute a mancata obliterazione del dotto peritoneo-vaginale Acquisite: riconoscono un’aumento della pressione endoaddominale quale agente causale L’ernia inguinale obliqua esterna può percorrere il canale inguinale in tutta la sua lunghezza, è la più diffusa e può essere l’unica delle tre che si manifesta in forma congenita, perché può derivare dalla mancata chiusura del dotto peritoneo-vaginale, che consente il passaggio (nella vita intrauterina, al momento della nascita o poco successivamente) del testicolo nella fossa scrotale. SINTOMATOLOGIA La sintomatologia riferita dal paziente, che in genere riferisce una tumefazione che può essere mobile a seconda del decubito (da ortostatico a clinostatico, spontaneamente o con manovre di riduzione), dolore di tipo gravativo o urente a seconda del calibro della porta erniaria. Palpatoriamente dovrà sempre essere valutata la riducibilità dell’ernia tramite manovre che vanno dalla periferia della porta erniaria al centro, avvicinandosi sempre di più alla stessa e vedendo se il viscere può essere reintrodotto nella cavità addominale. Abbiamo poi i sintomi relativi alle complicanze: intasamento, strozzamento ed irriducibilità. L’irriducibilità, non è proprio corretto definirla complicanza. Meglio chiamare questa complicanza ernia incarcerata, aderenziale. L’intasamento è quasi sempre seguito da rottura. Si tratta di un episodio traumatico. EPIDEMIOLOGIA La patologia erniaria si presenta a tutte le età. Molto più frequente durante i primi anni di vita, manifestandosi le ernie congenite. Diminuisce con l’adolescenza quando diminuiscono le possibilità di avere un’ernia congenita, i tessuti sono ancora continenti, quindi è minima la possibilità di avere un’ernia acquisita. La probabilità aumenta nuovamente con l’età quando i tessuti vanno incontro a sfiancamento. CLASSIFICAZIONE Di un’ernia vanno considerati il tragitto, il sacco erniario, gli involucri esterni e il contenuto. Il tragitto può essere o un semplice orifizio (come nel caso delle ernie epigastriche) o un canale (come nelle ernie inguinali o nelle ernie crurali). Il sacco erniario è il contenente del materiale erniato. E’ un’estroflessione del peritoneo parietale, perché i visceri vanno a spingere tutto ciò che si trova davanti, anche le strutture muscoloaponeurotiche. Nel sacco esiste una porzione più ristretta a ridosso dell’orifizio, detta colletto, che ha rapporto con l’anello fibroso che delimita la porta erniaria, il corpo, che è la porzione intermedia, e il fondo, che è la porzione più espansa. Gli involucri esterni sono quelli della parete addominale nella sede dove si forma l’ernia, ovvero cute e sottocute. Il contenuto è rappresentato da epiploon, anse intestinali, vescica, colon o in genere tutti i visceri che possono erniare (quindi tutti tranne gli organi retroperitoneali, cioè duodeno e pancreas, che sono fissi e non erniano mai). Quanti tipi di ernia ci sono? - Inguinale (le più frequenti nell’uomo) Crurale (le più frequenti nella donna) Ombelicale: un po’ meno frequenti delle prime due Epigastrica Lombare Otturatoria Di Spigelio Perineale In genere le ernie non danno dolore. E’ più corretto dire fastidio, sensazione di peso. Il dolore è tipico, invece, di ernie complicate, strozzate. L’esame obiettivo va fatto con il paziente in piedi, in ortostatismo. E’ possibile apprezzare la tumefazione erniaria, apprezzarne le dimensioni e valutarne la riducibilità mediante manovra del Taxis. Si effettua mediante la gentile spremitura del contenuto, che non va mai spinto dal fondo, permettendole di scivolare all’interno della cavità addominale. L’ernia irriducibile è un’ernia complicata: intasata o che ha formato aderenze. Dopo aver ridotto l’ernia si può chiedere al paziente di effettuare una manovra di Valsalva, in modo da valutare se l’ernia resta in situ o fuoriesce nuovamente (ernia incontenibile). Dopo questa prima fase, bisogna impegnare il canale inguinale con un dito, dalla base dello scroto. Chiedendo al paziente di effettuare una manovra di Valsalva è possibile sentire l’ernia pulsare sul dito. In genere, se la si percepisce sul polpastrello l’ernia è indiretta. Quando è diretta, l’ernia viene percepita sul dorso del dito. Ovviamente questo test ha una bassa accuratezza. Se all’interno della neoformazione erniaria troviamo un viscere intestinale, è chiaro che possa verificarsi un’alterazione della canalizzazione, dovuta sia alle torsioni/inginocchiature, nonché dalle aderenze che alterano il transito. La sintomatologia derivante non sarà necessariamente in senso occlusivo. Ci possono essere anche sintomi dispeptici, acidità, sensazione di ripienezza post-prandiale, sintomatologia simile a quella del colon irritabile. DIAGNOSI Oltre all’obiettività, ci sono indagini strumentali che possono aiutare a dirimere i quadri non del tutto dignificativi alla valutazione clinica. Se abbiamo dubbi sulla natura del contenuto, caratteristiche dell’orifizio, per le ernie voluminose ed i laparoceli, un’ecografia è sicuramente utile. A livello inguinale, infatti, bisogna escludere altre patologie che possono dare un’obiettività simile (tumefazioni linfonodali, ad esempio). L’ernia tende in ogni caso ad aumentare di volume ed è da sola sufficiente a porre l’indicazione di intervento chirurgico. Anche in assenza di complicanze va operata. Le complicanze depongono a favore di un intervento in urgenza. Le ernie più piccole, con orifizio più stretto, sono più soggette a complicanze. L’ernia crurale, infatti, molto più frequentemente si strozza o si intasa. COMPLICANZE L’intasamento prevede che il viscere erniato sia un’ansa intestinale. In questo caso il materiale intestinale si accumula nell’ansa afferente ma non riesce più a fuoriuscire dall’ansa efferente, continuando a ingrossare l’ernia stessa. Rappresenta una causa frequente di non riducibilità dell’ernia. Non c’è una compromissione vascolare, ma solo un’alterazione del transito. La sintomatologia è di tipo occlusivo. La tumefazione è assolutamente irriducibile. Non abbiamo edema, né arrossamento. Lo strozzamento è la complicanza più temibile. È la compromissione vascolare della struttura erniata. È inizialmente una congestione venosa che può diventare successivamente anche arteriosa. Nell’ernia strozzata: i tegumenti sono rossi e la tumefazione è assolutamente irriducibile. L’evoluzione può essere la necrosi, con conseguente perforazione, dunque peritonite. Si verifica in genere nelle ernie con una porta piccola che, essendo formata da un anello fibroso, ha una distensibilità molto ridotta. È frequente soprattutto nelle crurali e nelle ombelicali. E’ indicato l’intervento in urgenza. La cosa più importante è che tutti i fenomeni infiammatori determinano una risposta cicatriziale con conseguente incarceramento. Il sacco aderisce alle strutture perisacculari, con le conseguenze legate all’intasamento e quanto si è detto finora. A seconda del grado di interessamento del viscere erniato distingueremo (più scolasticamente che clinicamente): - Punta d’ernia, quando protrude appena dall’orifizio Interstiziale, si arresta prima dell’orifizio Ernia (non si capisce cosa dice) Le complicanze traumatiche sono più frequenti nel viscere che è più vicino alla parete cutanea e consistono nella rottura. ERNIA INGUINALE L’ernia inguinale rappresenta l’ernia più frequente. Distinguiamo le ernie: - Obliqua esterna o indiretta, penetra lateralmente ai vasi epigastrici, attraversando l’orifizio inguinale profondo Diretta, mediale ai vasi epigastrici e laterale al residuo dell’arteria ombelicale Obliqua interna, tra il residuo dell’arteria ombelicale e l’uraco Quando ci si trova davanti ad un’ernia inguino-scrotale, si può affermare con certezza che si tratti di un’ernia indiretta. Solo le ernie oblique esterne possono attraversare tutto il canale inguinale per arrivare a livello dello scroto. L’approccio chirurgico è leggermente diverso tra un’ernia indiretta e le altre, perché: nel caso di un’ernia indiretta, il sacco erniario è all’interno del funicolo, che va dissezionato separando gli elementi dal sacco, che fa isolato fino alla base; nel caso di un’ernia diretta, il sacco è semplicemente adeso al funicolo, ma risulta esterno ad esso, motivo per cui è sufficiente una manovra di scivolamento digitale per separare le due entità anatomiche. L’ernia obliqua interna è poco frequente, perché a quel livello è presente la falce inguinale, con il tendine congiunto, che è una struttura molto rigida. I pazienti che sviluppano un’ernia obliqua interna sono generalmente pazienti sottoposti a prostatectomia. Quest’ultimo intervento, infatti, per permettere l’accesso alla loggia prostatica richiede la sezione della fascia endopelvica. Dal momento che questa è una prosecuzione sottoperitoneale della fascia trasversalis, tale sezione determina una perdita della trazione che questa struttura esercita verso il basso. L’ernia obliqua interna può avere come contenuto vescica e diverticoli vescicali. L’ernia inguinale ha una sede preferenzialmente a destra o bilaterale. DIAGNOSI DIFFERENZIALE E’ importante fare DD con: - - Idrocele: che è una raccolta sierosa tra i due foglietti della tonaca vaginale del testicolo (viscerale e parietale), che può essere idiopatico (mancata chiusura del dotto peritoneovaginale) o secondario (tumori, orchiti) Varicocele: dilatazione del plesso pampiniforme frequente a sinistra. Il varicocele a destra è quasi sempre sintomatico di patologie importanti: sarcomi del retroperitoneo (liposarcoma 80% dei casi), che comprime le strutture posteriori del funicolo spermatico. Un paziente tipico aveva dolore lombare e varicocele. TERAPIA La terapia è solo chirurgica, tramite dieresi dei tessuti superficiali, sezione del sacco erniario, riposizionamento in addome e chiusura della parete. Il razionale è che quando si produce l’ernia inguinale è la parete posteriore a diventare flaccida e per questo va rinforzata. Storicamente questo rinforzo poteva essere tramite sutura diretta, ossia tramite chiusura dell’orifizio avvicinando tra loro le strutture che sono vicine in addome. Le tecniche di sintesi diretta, però, contraddicono il principio secondo cui la sutura non deve assolutamente essere tesa, esponendo il paziente a un maggiore rischio di recidiva e a una sintomatologia dolorosa notevole. Il paziente, tra l’altro, non poteva riprendere la sua normale attività per lungo tempo e doveva rimanere allettato per 7-8 giorni. Oggi esistono le tecniche protesiche, che offrono un mezzo che rinforza la parete posteriore tramite materiale estraneo. Queste tecniche si chiamano tension-free, e consistono nell’aumentare la superficie in cui viene distribuito il carico del viscere sulla parete, ricoprendo tutto il difetto erniario. Possono essere condotte tramite tecniche tradizionali o con tecniche laparoscopiche (TAPP, Trans-Abdominal Pre-peritoneal, o TEP, Total Extra-Peritoneal). Il primo autore che descrisse il trattamento dell’ernia inguinale con il risparmio del funicolo e del testicolo fu Edoardo Bassini. Precedentemente le tecniche di trattamento di un’ernia consistevano nella resezione del funicolo con orchiectomia e tentativo di riparazione. Nel 1889 propone l’odierna incisione inguinale, inguinotomica, 2 cm sopra la linea di Malgaigne. E’ un’incisione che rispetta l’andamento del canale inguinale. Si seziona il cremastere, si entra nel funicolo, si individua il sacco, scollato dal fondo da tutti gli elementi del funicolo che devono essere risparmiati. L’intervento di Bassini prevede apertura del sacco, riduzione del contenuto, resezione del sacco. La correzione consiste nella sutura del tendine congiunto in alto (obliquo interno e trasverso), fascia trasversalis, che vanno a formare un triplice strato da suturare con punti staccati al margine posteriore del legamento inguinale. Viene generata un’enorme tensione e l’incidenza delle recidive è pari al 5-15%. Il post-operatorio è caratterizzato da dolore e discomfort severo. Questo intervento contraddice il dogma della chirurgia: le suture non devono essere sotto tensione. L’intervento di Schouldice rivisita il precedente, incidendo la fascia trasversale e facendo una prima sutura (con acciaio monofilamento) che va dal tubercolo pubico all’anello inguinale interno, una seconda che va dall’anello inguinale interno al tubercolo pubico, una terza che va dall’anello inguinale, prendendo i fasci muscolari e fissandoli al legamento inguinale, al tubercolo pubico e una quarta che ritorna dal tubercolo pubico all’anello inguinale. Questa fascia trasversalis veniva suturata in modo tale che il suo lembo superiore venisse traslato rispetto all’obliquo inferiore. Rappresenta quindi un intervento simile al Bassini, ma ha il vantaggio di fare delle suture separate che permette una redistribuzione maggiore del peso, riducendo (sebbene di poco) la tensione e il numero di recidive, che arriva al 2%, e consentendo una più rapida mobilizzazione del paziente. Negli anni 70 arriva la vera e propria rivoluzione con la creazione delle protesi. Le protesi si sono evolute nel tempo. Attualmente si usano di più quelle in polipropilene, quelle parzialmente riassorbibili (fino al 70% se formate da polipropilene e acido poliglicolico) e modernissime sono le protesi biologiche, seguite dalle protesi miste (assorbibili e non riassorbibili). Il primo intervento ad applicarle è stato l’intervento di Liechtenstein. Il razionale è quello di rinforzare la parete posteriore del canale inguinale, l’assenza di tensione (tension-free) con possibilità di copertura totale dei difetti erniari e il rispetto dei piani anatomici che, con gli interventi precedenti, erano sovvertiti. Il vantaggio è la diminuzione del dolore, diminuzione del rischio di nevralgie quando sono evitati i tre nervi principali della regione inguinale (ileo-ipogastrico, ileo-inguinale e ramo inguinale del genito-femorale) e possibilità di esecuzione in anestesia locale. In genere le protesi sono sagomate con un foro per fare passare il funicolo spermatico e vengono poi chiuse tramite una cravatta. La fascia del muscolo obliquo esterno viene poi suturata anteriormente al funicolo. Un’altra variante è la tecnica di Trabucco. Questo chirurgo italo-americano prevede: - - L’utilizzo di un tappo protesico (plug), viene posizionato in sede pre-peritoneale, per rinforzare l’anello inguinale interno, o dietro alla fascia trasversalis, a seconda che l’ernia sia indiretta o diretta La protesi, invece, ha dimensioni standard, derivante da misurazioni fatte intraoperatoriamente direttamente sui pazienti. La protesi è posizionata senza alcuna sutura La fascia dell’obliquo esterno viene suturata sulla protesi, lasciando il funicolo spermatico sottocutaneo Nella Gilbert si sutura l’aponeurosi dell’obliquo esterno sopra il funicolo. Nella Rutkow si utilizza un perfix plug che mantiene la sua forma e viene fissato con una corona di punti circolari. Le tecniche protesiche si basano sulla legge di Pascal, ossia che la pressione esercitata dalla parete addominale spinge la protesi verso i fori erniari, coprendoli totalmente. La protesi serve solo da impalcatura per la formazione di un tessuto nuovo e più resistente. Le tecniche laparoscopiche sono: - - TEP (total extraperitoneal ernioplasty): si caratterizza per la mancata apertura del peritoneo, lavorando completamente periombelicali nello spazio preperitoneale. L’insufflazione della CO2 permette la creazione della cavità operativa. TAPP (trans abdominal peritoneal qualcosa): è un approccio laparoscopico tradizionale. Si entra nella cavità addominale, si si seziona e abbassa un lembo peritoneale che poi verrà usato per stabilizzare ulteriormente la protesi. Nella creazione del flap si riduce contestualmente il sacco erniario. La protesi viene fissata attraverso spirali metalliche o plastiche, avendo cura di evitare il triangolo del disastro ed il triangolo del dolore. La breccia sarà poi chiusa con una sutura continua. La IPOM (onlay mesh) prevede l’apposizione della protesi direttamente sul peritoneo. E’ l’applicazione all’ernioplastica della stessa tecnica che utilizziamo per i laparoceli. Il vantaggio della chirurgia laparoscopica consiste nel poter trattare le ernie bilaterali nello stesso intervento. ERNIE CRURALI Le ernie crurali si localizzano al di sotto delle inguinali, nel canale crurale. La distinzione si effettua tramite una linea immaginaria (linea di Malgaigne, corrispondente al legamento inguinale) che va dalla spina iliaca antero-superiore al tubercolo pubico. Le ernie che si trovano al di sotto di tale linea sono ernie crurali. L’ernia crurale è molto più frequente nella donna (85%) perché essa tende ad avere un bacino più largo, delimitando una lacuna maggiore. Il canale crurale è descritto superiormente dal legamento inguinale, lateralmente dalla benderella ileo-pettinea, inferiormente dal legamento di Cooper e medialmente dal legamento lacunare del Gimbernat. La benderella ileo-pettinea delimita una lacuna vasorum, nella quale passano arteria e vena femorale, in cui si producono le ernie crurale e, più lateralmente, la lacuna muscolorum, nel quale ci sono ileo-psoas e nervo femorale. E’ molto più frequente nelle donne perché hanno: - Un legamento di Gimbernat più breve Un bacino più largo Una lacuna dei vasi più ampia A seconda del rapporto con i vasi ci sono ernie laterali ai vasi, intervascolari (rarissime) e mediali ai vasi (più frequenti, tra arteria femorali e legamento di Gimbernat. Sono ernie insidiose perché, essendo la porta erniaria molto piccola, tende a strozzarsi di frequente. All’esame obiettivo c’è una tumefazione spesso rotondeggiante, irriducibile e strozzata. L’intervento viene spesso eseguita in urgenza per via delle complicanze (intasamento e strozzamento). Va fatta diagnosi differenziale con: - linfoadenopatia di Cloquet trombosi della safena lipomi Anche qui Bassini propose un intervento basato sulla sutura del legamento inguinale con il legamento di Cooper. Oggi la Bassini non si fa più, anche qui utilizziamo plug che vengono suturati al Cooper, al Gimbernat e al legamento inguinale. Si può anche sagomare una protesi in propilene e suturarla alle strutture (tecnica del francobollo). ERNIE OMBELICALI Le ernie ombelicali si producono a livello della cicatrice ombelicale. Sono distinte in: ernie embrionali (onfalocele), causato dalla completa aplasia della porzione centrale della parete addominale, con totale fuoriuscita dei visceri che sono rivestiti solo dall’amnios ernie fetali, in cui i visceri sono rivestiti solo dal peritoneo e non dalla cute ernie neonatali, in cui sono presenti tutti gli strati, sono generalmente ben riducibili, aumentano di volume con l’aumento di pressione addominale e in alcuni casi possono risolversi spontaneamente ernie dell’adulto, in cui viene interessata la metà superiore dell’anello ombelicale (nel canale ombelicale di Richet), rivestite da cute lucente e a volte distrofica, con tendenza a ulcerarsi o infettarsi, si verificano nelle donne che hanno avuto molti parti o nei soggetti con grave ascite (dove sono spesso drammatiche). In genere si localizzano nella parte alta dell’ombelico, essendo la parte più debole. Nella parte bassa confluiscono: uraco, i due legamenti ombelicali ed è dunque più rigida. In genere sono ernie piccole e difficilmente diagnosticabili. Poco o nulla dolenti. Poco sintomatiche e aumentano di volume con manovra di Valsalva. Il contenuto è in genere omento o anse intestinali. ERNIE EPIGASTRICHE Le ernie epigastriche si producono lungo la linea alba, nella zona compresa tra processo xifoideo dello sterno e l’ombelico. Prediligono l’età adulta e il sesso maschile. Inizialmente la tumefazione è sita al livello del tessuto adiposo pre-peritoneale, successivamente si insinua un sacco peritoneale che contiene spesso l’omento, raramente le anse intestinali. Sono di piccole dimensioni e hanno la tendenza a strozzarsi. ERNIA DI SPIGELIO L’ernia di Spigelio (chiamata anche ernia laterale dell’addome) è la più frequente tra le forme rare. Fu descritta da un medico fiammingo (Van der Spiegel). Si formano nella parete anterolaterale dell’addome, al di sotto dell’ombelico, lateralmente al muscolo retto dell’addome e tra sbocco vasi epigastrici, arcata di Douglas e linea semilunare di Spigelio. Questo punto di debolezza si forma perché, al di sotto dell’ombelico, tutte e tre le lamine aponevrotiche dei muscoli addominali si portano anteriormente, costituendo la parete anteriore della guaina del retto, mentre posteriormente c’è solo la fascia trasversalis, a differenza di quanto accade al di sopra dell’arcata del Douglas. Spesso non si manifesta nemmeno con un tumefazione, perché l’area che perde di resistenza è la trasversalis. L’unico modo è palparla con e senza Valsalva. Il trattamento è identico alle altre ernie viste finora. LAPAROCELE Il laparocele è costituito da una breccia iatrogena che si forma in sede di consolidamento cicatriziale di una ferita laparotomica. Fattori predisponenti: patologie metaboliche (diabete) infezioni di laparotomia patologie respiratorie (ipossia, tosse frequente, BPCO) obesità pazienti vasculopatici pazienti che fanno uso di cortisone (che ritarda la cicatrizzazione) pazienti denutriti Ovviamente bisogna considerare gli errori di tecnica chirurgica post laparotomica: punti poco o troppo accostati, suture con tensione. Non va considerata una patologia solo chirurgica, ma generalizzata perché può avere complicanze respiratorie, vascolari e intestinali. Questo perché la parete addominale (e non la colonna vertebrale) rappresenta il principale determinante della postura eretta. Distinguiamo un laparocele mediano (peri-ombelicale, sotto-ombelicale, sopra-ombelicale e xifopubico), laterale (pararettale, transrettale) e “di confine” (sottocostale, fossa iliaca, lombare) a seconda dei criteri topografici che ricalcano le incisioni chirurgiche che si usano nei vari interventi (ad esempio in fossa iliaca per le vecchie appendicectomie). Le più difficili da trattare sono quelle di confine. Distinguiamo, a seconda della dimensione della porta erniaria, i laparoceli piccoli (< 5cm), i laparoceli intermedi (5-10cm), i laparoceli grandi (10-15cm) e i laparoceli giganti (>20 cm). I grandi laparoceli sono anche definiti disastri di parete. Le complicanze sono le stesse delle ernie. Una delle conseguenze più importanti è l’alterazione della dinamica respiratoria che si verifica in seguito all’intervento di correzione del laparocele. Fintanto che il laparocele cresce, i muscoli respiratori si abituano a lavorare in condizione di ridotto carico. La riduzione della pressione endoaddominale si associa ad ipotrofia dei muscoli respiratori. Quando correggiamo il difetto di parete, portando il contenuto in situ, si ha un aumento della pressione endoaddominale. Per questo motivo, prima dell’addominoplastica è importante eseguire esame spirometrico con e senza contenzione elastica. La società europea dell’ernia utilizza la classifcazione di Chevrel che distingue i laparoceli in base a sede (con le lettere M e L), ampiezza (W) e recidiva (R). Spesso i laparoceli sono plurirecidivanti. Ecografia e TC vengono usati per distinguere la porta erniaria (anche in termini di numero), misurare le dimensioni del difetto per poi utilizzare una protesi che sia maggiore del difetto di almeno 5cm e per valutare il contenuto del laparocele. TERAPIA L’intervento si chiama laparoplastica secondo Rives. E’ possibile inserire una protesi. La protesi rappresenta l’intervento migliore. Le caratteristiche della protesi devono essere: elastica monofilamento, per evitare le infezioni biocompatibilità spessore ridotto resistenza a trazione e rottura porosità, per facilitare la colonizzazione fibroblastica (>70 micrometri) margini arrotondati, per evitare lesioni La protesi può essere messa in posizione sovrafasciale, che però è una metodica utilizzata di più dai chirurghi plastici perché causa un’ampia pressione all’interno della parete, retromuscolare prefasciale (di Rives) che è la tecnica più usata, pre-peritoneale (al di sotto della fascia posteriore della guaina dei muscoli retti dell’addome e davanti al peritoneo, più facile al di sotto dell’ombelico) e intraperitoneale. Un elemento fondamentale per la riuscita dell’intervento è l’overlapping. Bisogna cercare la maggiore sovrapposizione della protesi con le porzioni fasciali integre, perimetrali alla breccia di parete. Occorre poi evitare le protesi sottocutanee, che si infettano facilmente. Sono recentissime le mesh totalmente riassorbibili entro due anni, inserite soprattutto a livello pre-peritoneale ma soprattutto intraperitoneale. Sono protesi che formano aderenze con il peritoneo paritale, tramite una faccia in polipropilene, mentre restano libere posteriormente, essendo costituite di derma porcino. In effetti anche queste possono dare aderenze. Il sacco del laparocele va sempre aperto per: - lisare le aderenze viscero-viscerali o viscero-parietali controllare la vitalità delle anse In seguito andrebbe resecato. La chirurgia laparoscopica si effettua con la IPOM prima menzionata. Si posiziona una protesi sul difetto di parete che viene fissata con spirali metalliche o plastiche. Come ci si orienta nell’approccio open o laparoscopico? Generalmente, l’approccio laparoscopico è indicato per le ernie bilaterali o quando, in caso di recidiva, il primo intervento era fatto con inguinotomia classica (intervento in open). Nel caso dei laparoceli, l’indicazione è laparoscopica a patto che la porta sia inferiore agli 8 cm.