FARMACOPEA
La farmacopea è un codice farmaceutico contenente tutta una serie di disposizioni tecnicoamministrative riguardanti le caratteristiche, i requisiti ed i metodi di analisi e controllo dei
farmaci e delle forme farmaceutiche.
E’ inoltre il testo di riferimento per le denominazioni, il dosaggio e la conservazione dei
farmaci e medicamenti. Contiene infine una serie di norme e obblighi riguardanti sia i
farmacisti (tabelle) che le aziende produttrici di materie prime e forme farmaceutiche
(norme di buona fabbricazione).
La farmacopea è un testo ufficiale (stabilisce delle norme farmaceutiche obbligatorie) ed è
redatta da ogni stato. Tra le varie farmacopee quelle che hanno avuto ed hanno una maggiore
influenza sono:
•Farmacopea ufficiale italiana (FU)
•Farmacopea degli Stati Uniti (USP)
•Farmacopea della Gran Bretagna (BP)
•Farmacopea giapponese (JP)
•Farmacopea Europea (EP)
L’evoluzione del mercato e delle tecnologie farmaceutiche nonché della legislazione vigente
nei vari paesi fa si che le varie farmacopee siano soggette di una costante revisione, con
conseguente pubblicazione di supplementi aggiuntivi e periodicamente ripubblicazione di una
nuova edizione (FU XII indica la dodicesima edizione della farmacopea italiana).
La farmacopea italiana (FU) è redatta e revisionata dalla Commissione Permanente per la
Revisione e Pubblicazione della Farmacopea Ufficiale (nominata dal Ministero della
Sanità).
Secondo l’articolo 124 del T.U.LL.SS (Testo Unico Leggi Sanitarie) del 1935, la revisione e
pubblicazione deve avvenire ogni 5 anni. In realtà questa norma non è stata mai rispettata.
Nel tentativo di uniformare le norme sui medicinali ed i criteri di controllo e qualità, sotto la
spinta dell’ organizzazione mondiale delle sanità (OMS o WHO), nel 1951 è stata pubblicata a
Ginevra la prima edizione della Farmacopea Internazionale.
La farmacopea internazionale non rappresenta ufficialmente i paesi di appartenenza, per cui le
norme in essa contenute non hanno valore legale. Tuttavia essa fornisce:
• Dei criteri generali (dettati dall’OMS) per lo sviluppo delle farmacopee dei vari paesi (ad
esempio le GMP sono apparse per la prima volta nella farmacopea internazionale 1971)
•I criteri di base per la stesura delle farmacopee nazionali in paesi ancora sprovvisti.
Anche la farmacopea europea (PE) nasce con l’obiettivo di armonizzare le norme sui
medicinali e favorire la libera circolazione degli stessi, tuttavia, a differenze della farmacopea
internazionale, è un testo ufficiale con valore legale.
La farmacopea europea non elimina le farmacopea nazionali, ma le obbliga ad uniformarsi ad
essa per tutte le sezioni contenute in entrambe (se un farmaco non è contenuto nella
farmacopea europea, ogni paese fa riferimento alla propria farmacopea).
La farmacopea europea deriva dagli obblighi assunti a Strasburgo nel 1964 dai membri del
consiglio d’Europa ed è redatta dalla Commissione Europea Della Farmacopea. La PE è sia
in lingua inglese che francese.
6ta edizione, 7mo
supplemento
FARMACOPEA:
CAPITOLI GENERALI: 1. PRESCRIZIONI GENERALI
Tra le prescrizioni generali ci sono indicazioni su abbreviazioni, simboli ed sul significato di vari
denominazioni che verranno usate in seguito. Ad esempio vengono specificate alcune denominazioni
relative a:
•Temperatura
temperatura ambiente : 15-25°C
In luogo fresco: 18-15°C
In frigorifero: 2-8°C
In congelatore: -15°C
•Solubilità
I termini di solubilità fanno riferimento al volume approssimato in ml necessario a sciogliere
un gr di sostanza, in un intervallo di temperatura di 15-25°C
Solubilissimo: meno di 1 (un gr di sostanza si scioglie in meno di 1 ml di solvente)
Molto solubile: da 1 a 10
Solubile: da 10 a 30
Moderatamente solubile: da 30 a 100
Poco solubile: da 100 a 1000
Molto poco solubile: da 1000 a 10000
Praticamente insolubile: più di 10000
FARMACOPEA:
CAPITOLI GENERALI: 2. METODI DI ANALISI
Comprende una serie di capitoli in cui vengono descritte le apparecchiature ed i saggi cui
devono essere sottoposti i farmaci e le forme farmaceutiche. Tra i vari capitoli quello che
più importante nella preparazione delle forme farmaceutiche è il 2.9 Saggi e Procedimenti
Tecnologici. Questo capitolo, composto da 43 sottocapitoli descrive i requisiti (e relativi
saggi) che devono possedere le varie forme farmaceutiche, nonché tutta una serie di tecniche
di caratterizzazione dei prodotti in bulk e delle forme finali.
Esempi di alcuni sottocapitoli
2.9.1 Disaggregazione delle compresse e delle capsule;
2.9.2 Disaggregazione delle Supposte e degli ovuli e delle capsule;
2.9.3 Saggio di dissoluzione delle forme farmaceutiche solide;
2.9.8 Resistenza alla rottura delle compresse;
2.9.12 Classificazione granulometrica delle polveri mediante setacciatura;
2.9.16 Scorrimento;
2.9.23 Densità dei solidi mediante picnometria a gas;
2.9.41 Friabilità di granuli e sferoidi.
FARMACOPEA:
MONOGRAFIE
Le monografie sono una serie di “schede” relative a prodotti compresi in 5 macrocategorie:
Monografie generali
Le monografie generali si riferiscono a classi di prodotti (droghe vegetali, piante per tisane, sostanze per uso
farmaceutico). Il contenuto di queste monografie generali si applica a tutti i prodotti che fanno parte di una data
classe o, in alcuni casi, ad ogni prodotto di una data classe per il quale e' presente, nella Farmacopea, una
specifica monografia.
Forme farmaceutiche
Vengono riportate tutte le forme farmaceutiche, con una breve descrizione del metodo di preparazione, dei
saggi che devono essere seguiti, delle norme di conservazione, l’etichettatura, ecc.
Materie prime
Contiene una serie di “schede” relative a principi attivi, eccipienti, estratti vari, vaccini, ecc. che riportano le
caratteristiche chimico-fisiche, le reazioni di identificazione, saggi specifici, il metodo di determinazione
quantitativa, le modalità di conservazione ecc. Rispetto alle precedenti edizioni sono riportati un numero limitato
di prodotti, che deve essere integrato con l’analogo capitolo della farmacopea europea.
Preparazioni farmaceutiche specifiche
Contiene una serie di “schede” relative a preparazioni galeniche, riportando i requisiti, i saggi, i metodi di
analisi e conservazione. Non sono riportati i metodi di preparazione e gli eccipienti, tranne quando gli eccipienti
sono parte caratterizzante del preparato. Prima della XII edizione le preparazioni farmaceutiche erano contenute
in un volume pubblicato a parte, comunque un testo ufficiale, chiamato Formulario Nazionale.
Preparazioni omeopatiche
Contiene una serie di “schede” relative alle materie prime ed alla preparazione finale (diluizioni) degli omeopatici.
Esempio di una
monografia generale
Esempio di una monografia di
materie prime
Esempio di una monografia di
forme farmaceutiche
Esempio di una monografia di
Preparazioni farmaceutiche specifiche
Nel capitolo monografie non sono compresi tutti i farmaci e diagnostici disponibili sul
mercato, ma solamente quelli il cui uso è stato convalidato da una esperienza clinica diffusa
che ne abbia evidenziato i vantaggi e le cautele d’uso. In generale tutte le monografie della
farmacopea sono riferite a prodotti per i quali sono garantiti i requisiti di:
•Efficacia
•Qualità
•Sicurezza
Questo però non significa che tutti i prodotti che non hanno una monografia siano sprovvisti
di tali requisiti.
FARMACOPEA:
TABELLE
Le norme contenute nel T.U.LL.SS (Testo Unico Leggi Sanitarie) del 1934 e nel Regolamento del
Servizio Farmaceutico del 1938 attribuiscono alla farmacopea il compito di regolare le attività
della farmacia. Tale compito è assolto da vari capitoli e soprattutto dalle tabelle.
Tabella 1: Masse atomiche relative.
Tabella 2: Sostanze medicinali di cui le farmacie debbono essere provviste obbligatoriamente.
Tabella 3: Sostanze, le cui monografie sono iscritte nella FU, da tenere in armadio chiuso a
chiave (ossia i veleni).
Tabella 4: Elenco dei prodotti che il farmacista non può vendere se non in seguito a
presentazione di ricetta medica.
Tabella 5: Elenco dei prodotti la cui vendita è subordinata alla presentazione di ricetta medica da
rinnovare volta per volta e da ritirarsi dal farmacista.
Tabella 6: Apparecchi ed utensili obbligatori in farmacia.
Tabella 7: Elenco delle sostanze, loro sali e preparazioni ad azione stupefacente e psicotropa.
Tabella 8: Dosi dei medicinali per l’adulto, oltre le quali il farmacista non può fare la spedizione,
salvo il caso di dichiarazione speciale del medico.
FARMACOPEA:
NORME DI BUONA PREPARAZIONE DEI MEDICINALI IN FARMACIA (NBP)
Questo capitolo contiene 13 sottocapitoli in cui vengono descritti in dettaglio tutti gli
aspetti e le procedure necessarie a garantire la qualità dei medicinali preparati in
farmacia.
1. Generalità
2. Gestione della qualità in farmacia
3. Personale
4. Laboratorio e attrezzature
5. Documentazione in farmacia
6. Materie prime
7. Operazioni di preparazione
8. Controllo di qualità del preparato
9. Confezionamento ed etichettatura
10. Stabilità del preparato
11. Aspetti microbiologici del preparato
12. Contratti esterni
13. Glossario
N.B. Le NPB sono valide solamente
per preparazione magistrali ed
officinali eseguite in farmacie aperte al
pubblico o ospedaliere.
Per i farmaci di origine industriale
valgono le norme di buona produzione
(Good Manufacturing Practices,
GMP) emanate dalla comunità
europea (Directive 91/356/EEC for
human
products
and
Directive
91/412/EEC for veterinary products) e
contenute nella Guide to Good
Manufacturing Practice.
CLASSIFICAZIONE AMMINISTRATIVA DEI MEDICINALI
Medicinali di origine industriale
Medicinali preparati in farmacia
Sono preparati in office munite di apposita
autorizzazione
(Autorizzazione
alla
produzione A.P.) e sono preconfezionati
(confezionamento non modificabile). Per
poter essere commercializzati è necessario
ottenere l’autorizzazione all’immissione in
commercio (AIC).
Sono preparati in farmacia (l’autorizzazione alla
produzione è insita nella licenza di apertura della
farmacia) su ordinazione del medico (preparati
magistrali) o perché la preparazione è riportata
nel
capitolo
preparazioni
farmaceutiche
specifiche delle monografie della farmacopea
(preparati officinali). Sono valide anche le
preparazioni riportate nel vecchio formulario
nazionale ed in formulari ufficiali e farmacopee di
altri paesi dell’unione europea.
Fino al 2006 erano classificati in :
•Specialità medicinali
•Altri medicinali industriali (es. Generici)
Pur essendo tale classificazione abolita, i vari
termini sono tuttora ancora ampliamente
utilizzati
N.B. I preparati officinali possono
essere preparati e commercializzati
anche dall’industria (rientrano nella
categoria generici), munita di AP ed
AIC. D’altro conto, la farmacia ne può
preparare solo una quantità limitata.
La preparazione dei medicinali in farmacia ha il
suo razionale nell’assicurazione al paziente di
farmaci non disponibili industrialmente. In
particolare consente:
•Personalizzazione
del
dosaggio,
della
formulazione, o associazioni tra attivi (le
compatibilità possono essere verificate di volta in
volta).
•Uso di attivi considerati non remunerative (e
quindi non prodotti) dalle aziende.
•Preparazioni con problemi di stabilità.
MEDICINALI DI ORIGINE INDUSTRIALE:
SPECIALITÀ MEDICINALI
Sono medicamenti di composizione prestabilita, con denominazione
speciale, prodotti da industrie farmaceutiche, contenuti in recipienti o
involucri predeterminati, pronti per la vendita e chiusi in modo che non sia
possibile apportare al prodotto qualsiasi modificazione. Ciò significa anche che
una qualsiasi confezione non può essere frazionata, e le singole frazioni
spedite separatamente.
All’interno del confezionamento deve essere
presente il foglio illustrativo.
All’esterno dell’involucro di confezionamento
devono essere riportati:
• denominazione speciale (nome di
fantasia o denominazione comune
seguita da un marchio o dal nome
dell’azienda).
• Composizione.
• Numero di registrazione.
• Numero di lotto.
• Scadenza.
MEDICINALI DI ORIGINE INDUSTRIALE:
GENERICI O EQUIVALENTI
I farmaci generici o equivalenti possono essere definiti come “medicinali
intercambiabili con il prodotto innovatore (e quindi bioequivalenti a questo) messi in
commercio dopo che sono scaduti il brevetto ed il certificato di protezione
complementare del farmaco originale” (definizione fornita dall’OMS).
Rispetto al medicinale di riferimento (l’originale), i generici devono :
1-avere la medesima composizione quali-quantitativa in principi attivi;
2-essere preparati nella stessa forma farmaceutica (gli eccipienti possono cambiare);
3-avere le stesse indicazioni terapeutiche;
4-essere “bioequivalenti”
La bioequivalenza è un principio fondamentale poiché attesta che i due medicinali, la
specialità medicinale di riferimento e quello generico, hanno la stessa biodisponibilità.
In questi casi si desume che hanno lo stesso comportamento terapeutico qualitativo e
quantitativo. (In realtà la bioequivalenza può variare fino al ±20%).
I medicinali generici possono essere classificati in:
•Branded (marchiati);
•Semi-branded (semimarchiati);
•Unbranded (non marchiati o generici puri).
I generici Branded hanno un nome di fantasia;
I generici Semibranded hanno la denominazione comune del medecinale (D.C.I.),
seguita dal marchio o dal nome del titolare dell’AIC.
Farmaco originale
Generico branded
Generico semi-branded
I generici branded e unbranded sono specialità medicinale. La scelta del tipo di
generico è in relazioni a valutazioni di tipo economico, commerciale e politico.
I generici Unbranded (o generici puri) hanno solamente il nome del principio
attivo.
Nella comunità europea non possono essere commercializzati generici puri di
origine industriale (2004/27/CE). Gli unici generici puri disponibili sono farmaci
galenici officinali la cui composizione qualitativa e quantitativa è quella riportata nel
capitolo preparazioni farmaceutiche specifiche delle monografie della farmacopea o
anche le preparazioni riportate nel vecchio formulario nazionale
I medicinali generici possono essere:
•Da banco (acquistabili liberamente)
•Prescrivibili (in questo caso sarà necessaria la ricetta medica)
Il prezzo delle specialità medicinale generico è in genere diverso da quello della
specialità originale ed è legato alla strategia commerciale dell'azienda. Ovviamente,
il generico dovrà erodere, con le armi del prezzo, un mercato già occupato.
Il termine generico non deve essere associato a farmaco a bassa qualità.
Essendo bioequivalente è in realtà identico alla specialità medicinale di riferimento.
L’unica differenza è il prezzo di vendita. Il medicinale generico deve avere un
prezzo inferiore, al momento della sua immissione in commercio, di almeno il 20%
del prezzo della specialità di riferimento, poiché non ci sono spese di ricerca da
recuperare.
CLASSIFICAZIONE DEI FARMACI IN BASE ALLA
RICETTAZIONE
Una definizione di ricetta non esiste, anche se la legge esercita una complessa serie di vincoli
e di tutele sugli effetti tecnici e giuridici che la ricetta produce.
Potremmo pertanto azzardare tale definizione:
“la ricetta medica è l’autorizzazione scritta del medico a disporre la consegna
del medicinale al paziente da parte del farmacista, il quale, in deroga alla disciplina
ordinaria sul libero commercio, è il solo autorizzato ad effettuarla”.
Nell’ambito del S.S.N., la ricetta medica è un atto amministrativo, produttivo di effetti
giuridici, caratterizzato contemporaneamente da:
• Certificazione del diritto a fruire della prestazione farmaceutica.
• Autorizzazione ad esercitare tale diritto con la consegna del farmaco da parte del
farmacista.
Ha inoltre rilevanza economica (documentazione di spesa) e documentale (responsabilità
del farmacista).
N.B.
La spedizione della ricetta è l’atto che deriva da una autorizzazione e non da un ordine; il medico
determina il contenuto della ricetta e il farmacista ne accerta la conformità alle leggi e quindi ne dà esecuzione ed
effetto giuridico.
Il farmacista non è un esecutore degli ordini del medico.
Una ricetta, per essere classificata come tale, deve sempre riportare:
·
Nome e indirizzo del medico.
·
Data di rilascio.
·
Firma del medico per esteso (non siglata).
Tale requisito è fondamentale se la firma costituisce l’unico elemento di
individuazione del medico. Infatti, nelle ricette ripetibili non in regime di S.S.N., il
medico non è tenuto ad altra formalità se non quella di datare e firmare la
prescrizione; quindi, potrebbe in teoria benissimo non usare neanche carta
intestata.
N.B.
In una ricetta possono essere prescritte più preparazioni
contemporaneamente, a meno che essa non sia spedita in regime di S.S.N., nel qual
caso non si possono prescrivere più di due confezioni (due scatole di una preparazione
oppure due preparazioni ma con una sola scatola ciascuna).
I medicinali , in funzione del tipo di ricettazione, sono classificati nelle seguenti
categorie:
1. Medicinali non soggetti a prescrizione medica.
2. Medicinali soggetti a prescrizione medica.
3. Medicinali soggetti a prescrizione medica da rinnovarsi volta per volta.
4. Medicinali soggetti a prescrizione medica a ricalco.
5. Medicinali soggetti a prescrizione medica limitativa comprendenti:
• Medicinali vendibili al pubblico su prescrizione di centri
ospedalieri o di specialisti.
• Medicinali utilizzabili esclusivamente in ambiente ospedaliero o
affine.
• Medicinali utilizzabili unicamente dallo specialista.
• Specialità etiche.
La loro vendita è assolutamente subordinata alla presentazione di ricetta medica.
Possono essere incluse nel Prontuario Terapeutico del Servizio Sanitario
Nazionale (S.S.N.). Non possono essere pubblicizzate.
1)Sono soggetti a prescrizione in quanto:
a)Possono presentare un pericolo, anche in condizioni normali di utilizzazione, se
usati senza controllo medico.
b)Possono essere utilizzati spesso, e in larga misura, in condizioni anormali di
utilizzazione,
con conseguenti rischi per la salute.
c)Contengono sostanze di cui non siano stati ancora approfonditi attività o effetti
secondari.
d) Possono essere destinati all’uso parenterale.
2)Devono recare sull’imballaggio o sul recipiente la scritta “da vendersi dietro presentazione
di ricetta medica”.
3)Il farmacista che vende questi medicinali senza presentazione di ricetta medica è soggetto a
sanzione amministrativa.
4)Il farmacista che non appone il timbro sulla ricetta spedita, è soggetto a sanzione
amministrativa.
•Specialità senza obbligo di prescrizione (S.P.).
Classe di specialità che in sede di registrazione sono state esentate dall’obbligo
di vendita dietro presentazione di ricetta medica, perché meno pericolose, vuoi
per il tipo di forma farmaceutica, vuoi per il tipo di principio attivo, vuoi per il
dosaggio. Possono rientrare nelle specialità eventualmente prescrivibili in regime
S.S.N.. La specialità S.P. sono uno strumento per la automedicazione guidata
dal farmacista, senza l’intervento del medico. È in pratica una fase intermedia
cautelativa nel processo di deregolamentazione da specialità etica a farmaci da
banco.
La categoria degli SP comprende pochissimi farmaci che sono stati esonerati
dall’obbligo della ricettazione (si trovano infatti in tabella 4 della farmacopea, dove
tuttavia una nota specificata “Il Ministro della salute potrà ammettere alla vendita senza
ricetta medica preparazioni medicinali appartenenti alle categorie elencate, qualora per dose
unitaria, quantità contenuta nella singola confezione, natura del medicinale e modalità d’uso,
non risultino pericolose.”)
Non possono essere pubblicizzate.
•Specialità da banco (O.T.C. dall’inglese over the counter)
Così chiamate perché comunemente esposte al pubblico sul bancone della farmacia
a scopo promozionale. Esse sono destinate all’automedicazione da parte del
paziente; si tratta quindi di principi attivi ben sperimentati (da almeno 5 anni sul
mercato), assolutamente non pericolosi e a basso dosaggio, somministrati non per
via parenterale o aerosol, da impiegare per disturbi di scarso rilievo. Il tutto ha
chiaramente lo scopo di demedicalizzare, cioè di diminuire la richiesta di prestazioni e
servizi, consentendo al cittadino di autogestirsi in alcune patologie minori. Tali
specialità sono escluse dal Prontuario Terapeutico e dunque non concedibili in
regime di S.S.N. È consentito il messaggio pubblicitario, purché autorizzato dal
Ministero della Sanità che ne valuta il contenuto. Il nome commerciale deve essere
diverso da quello di eventuali specialità etiche.
N.B. Dal 2006 i medicinali S.P. e O.T.C. sono vendibili anche al di fuori delle farmacia nella
logica dello sviluppo di un mercato concorrenziale.
La vendita negli esercizi commerciale è subordinata a:
-Comunicazione al ministero della sanità ed alla regione;
-Allestimento di un apposito reparto all’interno dell’attività commerciale;
-Presenza di uno o più farmacisti abilitati ed iscritti all’ordine.
Sono, inoltre vietati i concorsi, le operazioni a premio e le vendite sotto costo aventi ad oggetto
farmaci.
CLASSIFICAZIONE DEI FARMACI IN RELAZIONE
AL REGIME ASSISTENZIALE DEL SSN
Tutte le specialità medicinali autorizzati all'immissione in commercio sono classificate
in funzione della dispensazione in regime assistenziale dal Servizio Sanitario
Nazionale SSN (mutuabili).
Tale classificazione influenza il prezzo che il cittadino deve pagare, infatti nel
caso di dispensazione in regime assistenziale è il SSN che si fa carico della spesa
del farmaco (le singole Regioni possano introdurre una quota di compartecipazione
del cittadino).
Fino al 1993 i farmaci dispensabili in regime assistenziale erano contenuti all’interno
del Prontuario terapeutico nazionale (PTN). Dall’anno successivo è stato introdotto
un nuovo sistema di classificazione basato sulle classi:
•Classe A: Farmaci essenziali e per malattie croniche
•Classe B: Farmaci diversi da quelli della lettera a) di rilevante interesse terapeutico
(classe abolita nel 2000)
•Classe C: Farmaci che non rientrano nelle fasce a) e b)
Farmaci di Classe A
Comprende tutti i farmaci essenziali e per malattie croniche, che sono gratuiti per il
cittadino. Sono farmaci per i quali esiste una soddisfacente ed accreditata efficacia,
valutata in termini di:
•Aumento dell’aspettativa di vita;
•Riduzione delle complicanze invalidanti indotte da malattia;
•Miglioramento della qualità della vita;
Oltre a questi parametri, criteri aggiuntivi affinché un farmaco sia inserito in fascia A
sono:
•Minore incidenza di effetti tossici a parità di efficacia;
•Costo inferiore a parità di efficacia e tossicità;
Su questi farmaci le regioni sono comunque libere di applicare eventualmente un
ticket, (in genere una quota fissa per confezione o per ricetta) individuando
eventualmente le categorie esenti.
I farmaci in classe A con nota limitativa sono erogabili a totale carico del SSN solo
per alcune delle indicazioni riportate in RCP (Riassunto delle Caratteristiche del
Prodotto), mentre per le rimanenti sono a totale carico del cittadino.
Le Note limitative, fissate dall'Agenzia Italiana del Farmaco (AIFA), sono uno
strumento normativo volto a definire gli ambiti di rimborsabilità di alcuni
medicinali.
Esempi di note limitative
Nota 40
Megestrolo
Medrossiprogesterone
La prescrizione per la terapia antitumorale e dell’AIDS a
carico del SSN è limitata alle seguenti condizioni:
•neoplasia della mammella e carcinoma dell’endometrio;
•sindrome anoressia/cachessia da neoplasia maligna in
fase avanzata o da AIDS;
Per i farmaci in classe A con nota limitativa e' responsabilità del medico stabilire se il
paziente abbia o meno diritto ad ottenere il farmaco in regime assistenziale. Quando
utilizza il ricettario del SSN deve trascrivere e indicare sulla ricetta, controfirmandola, la nota
di riferimento. In assenza di tali indicazioni il farmaco con nota anche se prescritto su ricettario
mutualistico è dispensato a totale carico dell'assistito.
All’interno della classe A, è compreso il gruppo (detto anche classe) H. A questo
gruppo appartengono i farmaci che per motivi di salute pubblica (impiego esclusivo in
ambiente ospedaliero o negli ambulatori specialistici) o di economia sono erogabili,
a totale carico del SSN, solamente in strutture pubbliche ospedaliere.
Sono indicati dalla sigla:
•HOSP (ex HOSP1)
Utilizzabili esclusivamente in ambito ospedaliero o in una struttura ad esso
assimilabile;
•HRR, HRNR, HRRL o HRNRL (ex HOSP2)
Utilizzabili anche in ambito non ospedaliero. Sono a carico del SSN unicamente se
distribuiti dalle strutture pubbliche. I termini RR,RNR,RRL e RNRL indica il tipo di
ricetta.
Gli ex HOSP2 distribuiti in farmacia e quindi a carico del cittadino in pratica non
rientrano nella classe A.
Tutti i farmaci di classe A sono soggetti a ricetta medica (quella rossa).
Per tutti farmaci equivalenti (originale e generici) della classe A , inseriti nelle liste di
trasparenza dell’AIFA, è stato definito un prezzo massimo di rimborso.
Nel caso in cui un medico prescriva un farmaco equivalente a prezzo superiore al
prezzo di rimborso e indichi sulla ricetta la non sostituibilità o il paziente non accetti la
sostituzione proposta dal farmacista, la differenza di prezzo tra il farmaco
prescritto e quello massimo di rimborso è a carico dell’assistito.
Farmaci di Classe C
Comprende tutti i farmaci che non rientrano nella categoria A e sono quindi a totale
carico del cittadino.
Nella classe C sono compresi farmaci che:
•
richiedono ricetta medica (quella bianca);
•
farmaci senza ricetta medica
• SP
• OTC (detti anche C-bis).
In presenza di farmaci equivalenti di classe C il farmacista è tenuto ad informare il
paziente dell’eventuale presenza in commercio di farmaci di uguale composizione in
principi attivi, forma farmaceutica, via di somministrazione, modalità di rilascio e
dosaggio a prezzo inferiore. Su richiesta del paziente, qualora il medico non abbia
apposto sulla ricetta l’indicazione di non sostituibilità, il farmacista è tenuto a
dispensare il farmaco equivalente a prezzo più basso.
I farmaci di classe C sono erogabili a totale carico del SSN ai titolari di pensione di guerra diretta vitalizia nei
casi in cui il medico di base ne attesti la comprovata utilità terapeutica
Alcuni farmaci di classe C (circa 220, quelli che non richiedono ricetta medica) sono vendibili nelle
parafarmacie.
Farmaci di Classe B
Classe soppressa nel 2000. Comprendeva i farmaci ritenuti utili ma non essenziali,
per i quali le Regioni potevano applicare un ticket variabile. Una parte dei farmaci
della fascia B è confluita nella A (soggetti a note limitative) ed un'altra parte nella C.
AUTORIZZAZZIONE ALLA PRODUZIONE (AP)
Per l’ottenimento dell’AP il produttore deve inoltrare domanda all’AIFA (in Italia)
contenente tra l’altro la specifica del medicinale e delle forme farmaceutiche che
deve produrre (DM 21.12.2007).
L’ AP è rilasciata solamente dopo visita ispettiva diretta ad accertare che il
richiedente disponga di:
•Personale qualificato ed in numero idoneo.
•Mezzi tecnico-industriali necessari.
La responsabilità dell’applicazioni delle leggi vigenti
prodotti e della documentazione è di competenza
(laurea appropriata, esperienza di almeno 2 anni,
professione e iscrizione all’albo professionale),
riconosciuta dall’AIFA.
e delle GMP, dei controlli sui
di una persona qualificata
abilitazione all’esercizio della
indicata dal produttore e
Qualora il produttore abbia ottenuto l’autorizzazione, l’AIFA è legittimata a vigilare
sul suo operato. Inoltre, le ispezioni possono essere richieste anche dalla
commissione europea, dall’EMEA, da un altro stato membro o dallo stesso
produttore.
L’AP è necessaria anche per la produzione delle sostanze attive.
AUTORIZZAZZIONE ALL’IMMISSIONE IN
COMMERCIO (AIC)
Non vi sono differenze significative nei vari paesi della CE circa i requisiti e le
procedure richieste per la registrazione dei Medicinali: obbligo di ottenere, per
ogni medicinale, l'AIC rilasciata da autorità sanitarie locali, quali l’AIFA
(agenzia italiana del farmaco) o comunitarie quale ad es. l’EMEA (agenzia europea
per i medicinali).
L'unica deroga a questo principio fondamentale è costituita dall’ "uso
compassionevole di farmaci" dove, per patologie gravi per le quali non esiste
alternativa terapeutica, è consentito, su singoli pazienti, l'uso di medicinali registrati
solo all'estero, oppure in fase di sperimentazione clinica avanzata (fase III o, in casi
eccezionali, fase II terminata).
Una volta rilasciata l’AIC il titolare ha l’obbligo di informare l’AIFA/EMEA di ogni dato
che possa implicare modifiche dei documenti presentati.
L’AIC inizialmente è valida per 5 anni, e può essere rinnovata solo dopo una
accurata valutazione del rapporto rischio beneficio da parte dell’AIFA/EMEA sulla
base di un dossier aggiornato presentato dal titolare dell’AIC 6 mesi prima della
scadenza. Il rinnovo ha una scadenza illimitata salvo diversa indicazione
dell’AIFA/EMEA.
Una volta rilasciata l’AIC può essere perduta per:
•Decadenza
Se il medicinale non è commercializzato per 3 anni consecutivi.
•Rinuncia
Ossia per scelta volontaria del titolare.
•Revoca
Viene disposta se:
•Il medicinale è nocivo.
•Il medicinale non permette di ottenere l’effetto terapeutico per il
quale è stato autorizzato.
•Il rapporto rischio/beneficio non è favorevole nelle normali
condizioni di impiego.
•Il medicinale non ha la composizione quali-quantitativa dichiarata.
•Le informazioni presenti nel dossier sono errate o non aggiornate
•Le sperimentazioni presente sono state eseguite senza rispettare i
principi e le linee guidi definite dalla CE.
•Non sono eseguiti i controlli sul prodotto finito, sui prodotti
intermedi o sulle materie prime.
•Sospensione
Quando l’AIFA/EMEA necessita di acquisire gli elementi a riprova delle irregolarità
sopra riportate.
AUTORIZZAZZIONE ALL’IMMISSIONE IN COMMERCIO:
PROCEDURE DI REGISTRAZIONE
La registrazione dei medicinali in Europa può avvenire attraverso tre diverse
procedure, la cui adozione dipende dalla sede in cui viene richiesta l'AIC:
Nazionale;
Mutuo riconoscimento;
Centralizzata.
Procedura centralizzata
Gestita dall’EMEA.
Istituita nel 1993 ed attualmente regolata dal regolamento CE 726/04
Permette di ottenere un'AIC valida immediatamente in tutti i paesi CE, tramite
un’unica valutazione scientifica.
.
Attualmente questa procedura è obbligatoria per:
• Medicinali biotecnologici (es. DNA ricombinante).
• Medicinali veterinari volti allo stimolo della crescita e della produttività degli animali.
• Medicinali ad uso umano non ancora autorizzati alla data di entrata in vigore del
regolamento comunitario (20/05/2004) volti al trattamento di:
•Sindrome da immodeficienza acquisita.
•Tumori.
•Diabete.
•Malattie autoimmuni (dal 20/05/08).
•Malattie virali (dal 20/05/08).
•Farmaci designati come orfani ai sensi del regolamento CE 141/2000.
La procedura è facoltativa per medicinali contenenti nuovi attivi e per quelli che
costituiscono una significativa innovazione terapeutica, scientifica e tecnica. Può
essere utilizzati anche per generici qualora il medicinale di riferimento sia stato
precedentemente autorizzato tramite procedura centralizzata.
La documentazione presentata all'EMEA viene valutata dal C.H.M.P. (Committee for
Human Medicinal Products) entro 210 giorni. Il parere viene poi trasmesso agli stati
membri, ai richiedenti ed alla commissione europea per essere convertito entro 90
giorni in AIC valida.
In caso di parere negativo, il richiedente ha 15 giorni per presentare ricorso.
Tale procedura ha il vantaggio di permettere la registrazione contemporanea in tutti
gli stati CE. Questa costituisce un ottimo viatico per il medicinale che l' ha ottenuta,
ma è abbastanza costosa e ma mal si adatta ai piccoli produttori i quali però,
avendo interesse soltanto al mercato interno, possono scegliere la procedura
nazionale. Comunque, si osserva una grande tendenza ad accentrare sempre più la
registrazione con la procedura centralizzata; questa, alla fine del processo rimarrà la
sola via di registrazione.
In alcuni casi particolari si ha la necessità di ottenere L’AIC in tempi molto rapidi, prima
che gli studi clinici necessari siano terminati, come nel caso di farmaci orfani o farmaci
destinati al trattamento di malattie gravemente invalidanti o per patologie che
rappresentano una minaccia immediata per la salute pubblica (riconosciute come
tali dall’OMS).
In questi casi è possibile ottenere una AIC attraverso la Procedura centralizzata
condizionata.
Le condizioni per accedervi sono:
• Rapporto rischio/beneficio positivo.
• I dati clinici completi devono essere forniti successivamente.
• Il medicinale deve rispondere ad esigenze mediche insoddisfatte.
• I benefici per la salute pubblica superano il rischio dovuto alla mancanza di dati clinici completi.
La domanda per l’AIC può essere di parte o d’ufficio, inoltre, ogni qual volta viene richiesta una
domanda per l’AIC l’EMEA è tenuta ad informare il richiedente sulla possibilità di poter ricorrere
all’AIC condizionata.
L’AIC condizionata ha durata annuale, rinnovabile annualmente se le necessità che ne hanno
determinato la richiesta permangono. Il richiedente ha l’obbligo di completare gli studi clinici
avviando la normale procedura centralizzata.
E’ inoltre possibile richiedere una valutazione accelerata (Procedura centralizzata accelerata),
che riduce i tempi di approvazione da 210 a 150 gg. Tale procedura deve essere domandata dal
richiedente ed accolta dal CHMP (è in genere accettata se il medicinale è di elevato interesse
per la salute pubblica).
la CE ha messo in vigore nel gennaio 2007 il regolamento relativo ai medicinali per uso
pediatrico. Come incentivo a un maggior investimento nello sviluppo di medicinali per
uso pediatrico, la CE ha previsto una AIC per uso pediatrico che prevede come
“premio” una proroga di 6 mesi dei certificati protettivi complementari del
brevetto. Questa estensione è vincolata alla presentazione di studi effettuati
conformemente ad un piano di indagine pediatrica approvato.
Tale autorizzazione è valida per medicinali ad uso umano (titolari di AIC che ancora
non prevedono uso pediatrico) che possono beneficiare di un certificato protettivo
complementare.
Procedura Nazionale
Si tratta di una procedura residuale riguardante medicinali che saranno
commercializzati solo in Italia (o solamente in un unico stato della CE).
Può essere applicata a tutti i medicinali non soggetti all'obbligo della procedura
centralizzata.
L'ottenimento della Registrazione consente l'immissione in commercio solo nel paese
in cui è stata sottoposta la richiesta. Per quanto riguarda i tempi necessari, la direttiva
CE prevede la concessione dell'AIC entro 120 giorni, la legge italiana di recepimento
della direttiva (D.L.vo 44/97) prevede un tempo di 210 giorni.
In Italia la richiesta deve essere inoltrata all’AIFA inserendo tutte i documenti e le
informazioni che costituiscono il Dossier (allegato tecnico di domanda all’AIC).
Procedura di Mutuo Riconoscimento
Sostituisce la precedente procedura multistato. La registrazione è basata sul
riconoscimento reciproco fra i diversi paesi CE e sulla estensione dell'AIC dallo stato
"Primo Autorizzante" (reference member state, RMS) agli altri paesi.
La procedura mantiene inalterato il potere decisionale dei singoli stati poiché, ai fini
dell'AIC ognuno di essi deve dare l'assenso. In caso di controversia, sarà l'EMEA ad
esprimere un parere vincolante per tutti gli stati coinvolti.
La procedura prevede che l'azienda che richiede l'AIC presenti la domanda al RMS
(la scelta è influenzata dall'efficienza dell'autorità nazionale a dare il permesso). Entro
90 giorni, l'autorità preposta del primo stato membro è tenuta a dare una risposta
che, se positiva, costituisce una prima autorizzazione, e stila la relazione di
valutazione che include anche il Sommario delle Caratteristiche del Prodotto (SCP).
Tale relazione di valutazione deve essere approvata (entro altri 90 gg) dagli stati
membri interessati (consenso generale).
I vari paesi hanno 60 giorni per sollevare obiezioni. In caso di controversie, dopo un
dialogo chiarificatore col richiedente o si appiana la questione o si ricorre all'arbitrato
dell'EMEA. Quest'ultima emette il giudizio definitivo e vincolante per tutti gli stati
coinvolti. A differenza della procedura multistato, basta un solo stato per bloccare l'AIC
(mentre prima ognuno poteva decidere se concedere la sua AIC per lo stesso stato),
ma la decisione dell'EMEA è vincolante per tutti.
AURORIZZAZZIONE ALL’IMMISSIONE IN COMMERCIO:
DOSSIER (o CTD, COMMON TECHNICAL DOCUMENT)
Il rilascio dell‘AIC è subordinato a alla presentazione di dati sperimentali
chimico-fisici, tossicologici, farmacologici e clinici del prodotto (Dossier).
Esistono tre diverse procedure di Dossier:
•Domanda completa
Prevista per attivi totalmente nuovi.
•Domanda ibrida
Prevista per attivi già presenti in medicinali già autorizzati, ma non ancora utilizzati
in associazione con altri attivi. In questo caso il richiedente deve fornire le
informazione relative solamente all’associazione e non quelle relative ai singoli
farmaci.
La domanda ibrida può essere utilizzata anche per attivi noti qualora si decida di
modificare il dosaggio, la forma farmaceutica o la via di somministrazione. In
questo caso le informazioni necessarie al dossier verranno valutate caso per caso.
•Domanda semplificata
Non prevede l’inserimento degli studi clinici e preclinici e si applica nei seguenti casi:
¾Generici
Il richiedente deve dimostrare solamente la bioequivalenza con un medicinale già approvato.
¾Attivi con impiego medico ben consolidato
il prodotto contiene P.A. di uso consolidato nella CE (da almeno 10 anni) e con un riconosciuto profilo di
efficacia e sicurezza (sulla base delle informazioni desumibili dai dati della letteratura).
¾Co-marketing
Il titolare dell’AIC consente l’utilizzo a terzi dell’intera documentazione per la presentazione di una
domanda relativa ad altri medicinali di identica composizione quali-quantitativa di PA e stessa forma
farmaceutica.
¾Medicinali omeopatici
Solamente se il farmaco è ritenuto poco pericoloso, come nel caso di somministrazione orale o esterna,
non ha specifiche indicazioni terapeutiche sull’etichetta, ha una diluizione tale da garantire sicurezza,
contengono sostanze che nell’allopatia non comportano l’obbligo di ricetta medica.
¾Medicinali vegetali tradizionali
Se possiedono le seguenti caratteristiche:
¾Sono concepiti per l’automedicazione.
¾Preparazione ad uso orale, esterna o inalatoria.
¾Sono utilizzati per impieghi tradizionali da almeno 30 anni (di cui almeno 15 nella CE).
¾Sono disponibili dati farmacologici e tossicologici sufficienti.
IL BREVETTO FARMACEUTICO
Il brevetto costituisce il riconoscimento giuridico (da alcuni è stato definito come
una sorta di contratto tra l’inventore e il resto della comunità) che viene concesso e
tutelato dalla legge in via esclusiva all'inventore di procedimento o di prodotti
idonei ad avere un'applicazione industriale.
Il deposito di un brevetto non rappresenta l’autorizzazione ad attuare
un’invenzione, ma conferisce un monopolio per lo sfruttamento industriale di
una invenzione ed è condizione prima per avviare il processo di sviluppo di un
nuovo farmaco. In questo ambito, infatti, al titolare di brevetto è consentito, dopo
ottenimento dell’AIC, non solo di vendere il prodotto, ma anche di vietare a chiunque altro di
farlo senza aver ottenuto la sua autorizzazione (ad esempio attraverso l’ottenimento di una
licenza).
Il monopolio brevettuale, che garantisce all’azienda lo sfruttamento dei risultati della
ricerca e il ritorno dei propri investimenti, è tuttavia anche un monopolio positivo
per la conoscenza, in quanto spiega come l’invenzione viene attuata e può essere
di stimolo ad altri concorrenti, diventando quindi uno dei principali strumenti di
divulgazione per il progresso della tecnologia.
Possono costituire oggetto di brevetto per invenzione le invenzioni industriali. Per
invenzione si intende una soluzione nuova e originale a un problema tecnico, atta a
essere realizzata e applicata in campo industriale.
In questa ottica i brevetti possono essere:
di prodotto
ad es. un prodotto, una molecola, una composizione.
di procedimento
ad es. un metodo per rilevare dati da un campione, un metodo per preparare un certo prodotto.
di procedimento e di prodotto
di uso
ad es. nuovi metodi per utilizzare (o usi) un prodotto conosciuto
In ambito farmaceutico, il più diffuso tipo di brevetto è quello di prodotto (entità chimica e
possibili impieghi). Il brevetto di procedimento ha minore efficacia protettiva perché è più
facilmente aggirabile. Il brevetto d'uso è ammesso solo da alcuni paesi e può essere utilizzato
solo in casi particolari, come ad esempio nuove indicazioni terapeutiche per un farmaco noto.
Non necessariamente il brevetto implica lo sfruttamento dello stesso. Spesso, esso viene
utilizzato come strumento di competizione poiché, pur non sussistendo una effettiva volontà di
sfruttamento, può servire a sbarrare la strada alla concorrenza che potrebbe arrivare alla stessa
scoperta.
Non sono considerate invenzioni o non sono considerate brevettabili:
le scoperte, le teorie scientifiche e i metodi matematici o per il trattamento
chirurgico, terapeutico o di diagnosi del corpo umano o animale;
i piani, i principi e i metodi per attività intellettuale, per gioco o per attività
commerciali e i programmi per elaboratori;
le presentazioni di informazioni;
le razze animali e i procedimenti essenzialmente biologici per l'ottenimento
stesse.
delle
La materia della Proprietà Industriale è regolata in Italia dal Codice della Proprietà
Industriale (Codice P.I) ed è in gran parte armonizzata con le normative europee e
internazionali. Nonostante le procedure di armonizzazione, il brevetto:
E’ sempre un titolo nazionale: le leggi e i tribunali che giudicano in materia di
contraffazione sono i tribunali nazionali.
Non esiste un brevetto europeo e non esiste un brevetto internazionale.
Esistono alcune convenzioni Europee o internazionali, in particolare la Convenzione
sul Brevetto Europeo (European Patent Convention - EPC) e il Trattato di
Cooperazione in Materia di Brevetti (PCT), che prevedono la possibilità di
depositare domande di brevetto rispettivamente europee e internazionali che, di fatto,
cessano di esistere la prima al momento della concessione e successiva
nazionalizzazione, e la seconda al momento dell’ingresso nelle fasi nazionali o
regionali.
In questo senso, il Brevetto Europeo non è altro che un fascio di brevetti nazionali,
mentre il Brevetto Internazionale (PCT) altro non è che una sorta di prenotazione di
una serie di domande di brevetto nazionali.
IL BREVETTO FARMACEUTICO:
BREVETTO NAZIONALE
La domanda di brevetto può essere depositata all’Ufficio Italiano Brevetti e Marchi
oppure alla Camera di Commercio, previo pagamento di una tassa di deposito.
Anche lo stesso inventore può in teoria depositare una domanda di brevetto relativa
alla sua invenzione. Tuttavia, poiché il brevetto è un testo con valore legale, è sempre
meglio avvalersi di consulenti in Proprietà Industriale nel settore dei Brevetti.
La domanda di brevetto viene esaminata e concessa solo dopo avere verificato che
sussistano i requisiti di brevettabilità.
Alternativamente alla procedura nazionale si può richiedere anche quella Europea,
procedura unica di esame del titolo brevettuale che dopo concessione, potrà essere
validamente esteso in tutti gli Stati contraenti.
IL BREVETTO FARMACEUTICO:
BREVETTO EUROPEO e BREVETTO COMUNITARIO
Con la convenzione di Monaco, sottoscritta nel 1937 ed entrata in vigore nel 1977, i
paesi comunitari più Austria, Svezia, Svizzera, Principato di Monaco e Liechtenstein
istituiscono il brevetto europeo. Esso rende possibile una sola procedura di
domanda di brevetto. II suo rilascio conferisce al titolare, in ogni paese aderente alla
convenzione, gli stessi diritti che produce un brevetto nazionale e lascia al richiedente
la libertà di scegliere in quali paesi si intende richiedere la protezione.
La procedura europea si attiva depositando una domanda di brevetto conformemente
agli standard formali e qualitativi definiti dalla Convenzione Europea dei Brevetti, nelle
Linee guida per l’esame presso l’European Patent Office e richiedendo un esame di
merito dell’invenzione.
Sebbene si parli di brevetto europeo come se fosse un titolo unitario, in effetti non è
così: con l'istituzione dell’European Patent Office si è uniformata la procedura di
valutazione delle domande di brevetto in Europa, ma il titolo, una volta rilasciato,
diventa una collezione di brevetti nazionali e conferisce al titolare gli stessi diritti
che gli verrebbero conferiti dai vari brevetti nazionali degli stati designati.
Come abbiamo visto, il brevetto europeo non è un titolo unitario valido in tutti gli stati
ma una raccolta di brevetti nazionali dei singoli stati ottenuti tramite un procedura
comune.
Negli anni 70, con la Convenzione di Lussemburgo, sottoscritta 15/12/1975 (da tutti
quelli che allora erano gli stati membri C.E.), si è cercato di superare questo problema
tramite l’istituzione del Brevetto Comunitario Europeo (C.B.C.).
Il C.B.C. sarebbe dovuto essere un titolo brevettuale unitario valevole per l'intero
territorio della Comunità Europea. Nonostante la sottoscrizione della convenzione del
75 e successivamente di quella dell’88, tali sottoscrizioni non sono state mai
ratificate ed il CBC non è mai entrato in vigore, per le resistenze di determinati
Paesi (Danimarca ed Irlanda su tutti).
Alcune Direttive o Regolamenti Europei complementano la legge brevetti nazionali
in alcuni campi particolarmente innovativi o per alcuni aspetti specifichi, quali ad
esempio le biotecnologie i certificati di protezione supplementare (SPC). In alcuni
casi tali direttive sono anche diventate leggi nazionali indipendenti (ad es., la
direttiva 98/44CE per la protezione delle invenzioni biotecnolgiche in Italia ha
generato la legge indipendente del 22 febbraio 2006, n.78).
IL BREVETTO FARMACEUTICO:
BREVETTO INTERNAZIONALE
Il PCT (Trattato di Cooperazione in materia di Brevetti) è un trattato gestito
dalla Organizzazione mondiale per la proprietà intellettuale ( World Intellectual
Property Organization, WIPO) con lo scopo di offrire una procedura unica per
depositare una domanda di brevetto simultaneamente in un grande numero di paesi.
Come per il brevetto europeo, in realtà non esiste un "brevetto internazionale",
poiché la concessione definitiva è prerogativa dei vari Stati aderenti al Trattato.
La procedura PCT ha gli stessi effetti di una serie di domande nazionali nei singoli
Stati designati. Il PCT non elimina quindi la necessità di proseguire la procedura di
rilascio in ogni singolo stato, ma ne facilita la messa in opera, a mezzo di una
domanda unica.
IL BREVETTO FARMACEUTICO:
CRITERI DI BREVETTABILITA’
Per richiedere ed ottenere la protezione legale di una invenzione, questa deve
soddisfare alcuni fondamentali requisiti:
la novità
L’attività inventiva
la riproducibilità.
L’applicazione industriale
Tali principi sono sempre validi tenendo però conto del principio di ovvietà.
Novità
Per ottenere la brevettazione di un'invenzione è necessario che questa rappresenti
una novità assoluta, che cioè non sia stata precedentemente oggetto di
pubblicazione o di divulgazione orale o scritta tale da renderla di pubblica notorietà. E'
necessario inoltre che i procedimenti e le tecnologie necessarie per realizzare
l'invenzione siano corrispondenti ai livelli attuali di sviluppo tecnologico.
In campo farmaceutico vi è un’eccezione al requisito della novità assoluta, infatti un
composto già noto e descritto in un campo diverso da quello medico, può essere
considerato brevettabile come prodotto per uso farmaceutico quando ne viene
descritta per la prima volta un’attività biologica e un possibile utilizzo terapeutico.
Attività inventiva
E’ inventivo un’invenzione che non è suggerita in modo evidente dallo stato della
tecnica. Al contrario della valutazione di novità, relativamente semplice, la valutazione
dell’attività inventiva è meno oggettiva, e quindi più difficile, poiché è necessario
prendere in esame sia lo stato della tecnica, che il livello di conoscenza medio
dell’esperto del ramo e quali e se vi fossero o meno motivazioni e incentivi per
muoversi nella direzione dell’invenzione.
Riproducibilità
E' necessario che la semplice lettura del testo del brevetto da parte di qualsiasi
esperto del settore sia sufficiente a metterlo in condizione di riprodurre l'invenzione.
Per i brevetti in campo microbiologico o biotecnologico basati sull’utilizzo di colture
cellulari o di microorganismi, è spesso richiesto anche il deposito del microorganismo
presso Enti aderenti al Trattato di Budapest.
Applicabilità industriale
L’invenzione deve essere utile nell’industria, dove per industria si intende anche quella
agricola ed è comunque molto ampio, per cui questo requisito coincide molto spesso
con il semplice concetto di utilità.
Principio di ovvietà
In campo brevettuale, un concetto molto importante è anche quello di ovvietà in base
al quale non è possibile brevettare un'invenzione derivata per analogia da
un'altra. Ad esempio non è possibile sostituire con un etile un metile di un farmaco
noto e chiedere il brevetto della nuova struttura chimica perché, se la molecola
capostipite possiede una determinata attività farmacologica, è "ovvio" che anche i
suoi omologhi possano avere caratteristiche simili.
Il principio di ovvietà non è applicabile quando modificazioni strutturali, anche
modeste di un farmaco noto ne modificano sostanzialmente l'attività.
In alcuni casi è possibile ottenere brevetti in deroga al principio di ovvietà soprattutto
quando esso non è invocabile con sufficiente chiarezza. In tali casi vengono concessi
"brevetti dipendenti" i cui titolari debbono corrispondere una royalty ai detentori del
brevetto primario.
IL BREVETTO FARMACEUTICO:
COME E’ FATTO UN BREVETTO
un brevetto è composto da:
un titolo;
un breve riassunto (abstract);
una
descrizione
dettagliata
dell’invenzione che può comprendere anche
una parte sperimentale, utile a dimostrare
realizzazioni
specifiche
o
meccanismi
molecolari alla base dell’invenzione;
una
o
(claims).
più
rivendicazioni
La descrizione brevettuale deve essere dettagliata e descrivere l’invenzione in
modo che chiunque possa riprodurla e attuarla. In questo modo si chiarisce l’
oggetto della tutela brevettuale.
Esempio
di
descrizione
brevettuale
della
patent
EP 1137407B1
Le rivendicazioni (Claims) stabiliscono i limiti della tutela brevettuale, e la loro portata
deve essere interpretata con l’aiuto di descrizioni e dei disegni. Le rivendicazioni
costituiscono il cuore del brevetto in quanto definiscono la portata della tutela
giuridica. Sono inoltre le rivendicazioni che diventano oggetto delle ricerche di
anteriorità da parte degli enti di ricerca degli organismi competenti (Search Autority
dell’EPO o Uffici Brevetti nazionali di un Paese in cui è prevista la ricerca). Le
rivendicazioni devono avere un linguaggio sintetico e tecnicamente preciso.
Esempio
di
alcuni claims
della
patent
EP 1137407B1
Altre caratteristiche tecniche importanti del brevetto sono:
-la data di priorità (deposito richiesta);
-la data di pubblicazione (data in cui gli uffici, appurata la novità dell'invenzione
divulgano il brevetto o la domanda);
-la data di concessione (che in alcuni paesi coincide con quella di pubblicazione).
In caso di controversie tra concorrenti che reclamano l'esclusiva sulla stessa
invenzione ciò che è determinante è la priorità d'invenzione, desumibile anche
dalle date apposte sui quaderni di laboratorio, purché regolarmente depositati
presso un notaio.
La brevettazione di una invenzione va fatta in ognuno dei paesi in cui se ne
prevede lo sfruttamento commerciale.
Il brevetto non ha validità indefinita, ma è soggetto a scadenza. Il periodo di
validità varia da paese a paese (in genere 15-20 anni). Il tempo medio di validità
brevettuale è di solito stimato in 17 anni.
La scadenza di un brevetto è evento rilevante in ambito farmaceutico poiché da
quel momento l'invenzione diventa patrimonio dell’umanità e qualsiasi
produttore, diverso dall'inventore, può essere autorizzato a produrre, secondo le
norme di buona fabbricazione, e a commercializzare, alle condizioni dettate dalle
autorità competenti, Il principio attivo che ha perduto la protezione brevettuale.
IL BREVETTO FARMACEUTICO:
CERTIFICATO COMPLEMENTARE DI PROTEZIONE
La maggior parte dei principi attivi più noti ha ormai perduto la protezione brevettuale
ed è commercializzata da più produttori.
Nell'ultimo decennio il brevetto farmaceutico è entrato in crisi a motivo dei tempi
sempre più lunghi che intercorrono tra la richiesta di brevetto, avanzata subito dopo
la scoperta del nuovo farmaco, e l'autorizzazione alla immissione in commercio dello
stesso (A.I.C.).
Infatti, poiché i tempi medi per lo
sviluppo di un farmaco sono 12
anni e la copertura brevettuale
media è di 17 anni, il tempo
medio di sfruttamento si è
ridotto a 5 anni. Ciò provoca
gravi conseguenze economiche
alle imprese, compromettendo
la possibilità di ritorno dei
capitali investiti in R&D (ricerca
e
sviluppo)
e
di
autofinanziamento.
Per questi motivi, dapprima negli U.S.A. e dal 1992 anche nei paesi CEE, la
legislazione brevettuale è cambiata, dando la possibilità di estendere la
protezione brevettuale con il certificato complementare di protezione
(Supplemetary Protection Certificate, SPC), quando vi siano stati ritardi nel
rilascio delle A.I.C.
Il certificato ha efficacia a decorrere dal termine legale del brevetto e la sua durata
massima è di 5 anni. Comunque la protezione totale non potrà superare 15 anni
di sfruttamento effettivo dell'invenzione.
IL BREVETTO FARMACEUTICO:
STRATEGIE DI ESTENSIONE DELLA COPERTURA BREVETTUALE
In relazione alla capacità di sviluppare o meno nuovi farmaci, le aziende
farmaceutiche possono essere classificate in:
Aziende farmaceutiche “originator”, attive nella ricerca, lo sviluppo, la
produzione e la fornitura di farmaci innovativi, tutelati da brevetti.
Produttori di farmaci generici, che arrivano sul mercato quando la protezione
brevettuale dell’originator viene a scadere.
L’ingresso di un generico può avere effetti economici molto rilevanti nel mercato
farmaceutico.
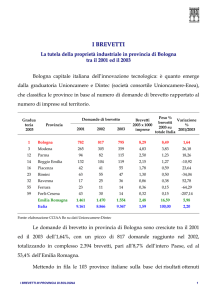
Ad es. gli introiti dovuti alla vendita dello Zantac, in USA, sono piombati da 146 a
25 milioni di $ nell’anno successivo alla scadenza del brevetto, mentre nel caso
del Glucophage, in 6 mesi dall’entrata nel mercato del generico, le sue prescrizioni
sono crollate del 90% [Pharmaceuticals Policy and Law 6 (2005) 109–122 109] .
Le aziende che producono e distribuiscono farmaci innovativi ricorrono quindi ad
una vasta gamma di strategie per prolungare quanto più possibile la durata di vita
commerciale dei farmaci di loro produzione, cercando di ritardare il più possibile
l’ingresso nel mercato dei più economici generici.
Le più comuni strategie sono:
Cluster di brevetti;
Lancio sul mercato di prodotti di seconda generazione “follow-on”;
Lancio di prodotti con differente formulazione;
Lancio di prodotti con differente sistema di rilascio;
Impiego combinato di più strumenti.
Cluster di brevetti
La presentazioni di un gran numero di brevetti per uno stesso prodotto
costituisce una delle più efficaci strategie protettive. Così, mentre il brevetto
principale copre la molecola, il suo uso, la sua formulazione ed il processo
produttivo, esiste tutta una serie di brevetti secondari che vanno a coprire altri
aspetti quali il confezionamento, il sistema di rilascio, i metodi di screening ecc.
Possono poi essere presentati brevetti successivi che riguardano eventuali
metaboliti attivi o forme polimorfiche dell’attivo ecc..
In molti casi la strategie del Clastering rasentano un vero e proprio abuso ! Ad es.
l’ingresso del generico del thalomid, un farmaco antitumorale, è stata ritardato a
causa della brevettazione di un software per la dispensazione del farmaco stesso.
Lancio sul mercato di prodotti di seconda generazione “follow-on”
Successivamente al brevetto relativo all’attivo le aziende presentato un brevetto
relativo ad una molecola di seconda generazione o successiva con migliori
caratteristiche di sicurezza e compliance.
Ad esempio la Bristol-Myers Squibb a fatto uscire alla scadenza del brevetto del
captopril (Capoten) il Losartan (Avapro), una ACE inibitore di 2a generazione. I
prodotti di 2a generazione rendono quelli più vecchi meno attraenti e quindi meno
pericolosi da un punto di vista commerciale.
Lancio di prodotti con differente formulazione
Il cambiamento delle formulazione permette di prolungare la vita del prodotto se è
necessario un nuovo processo produttivo (brevetto di processo). Pur essendo una
strategia “debole” poiché facilmente aggirabile, rappresenta un deterrente
all’introduzione di nuovi generici e garantisce un elevato ritorno in termini
brevettuali (può garantire 10 anni di estensione).
Lancio sul mercato di prodotti con differente sistema di rilascio
L’introduzione dell’attivo in nuovi sistemi di rilascio può migliorare le performance
e l’attrattività del prodotto, consentendo di allargarne il mercato, identificare nuove
indicazioni terapeutiche ed in generale aumentare la vita del prodotto.
In generale, le strategie di protezione mirano a due obbiettivi
Rendere gli attivi e le formulazioni
con brevetto scaduti obsolete e
poco attraenti per il mercato rispetto a
quelle “nuove” e coperto da brevetto
(lancio sul mercato di prodotti di
seconda generazione “follow-on”;
lancio di prodotti con differente
formulazione e
lancio di prodotti con differente sistema
di rilascio).
Creazione di un giungla normativa
difficile da sbrigliare, che genera
numerose controversie legali,
in
maniera da ritardare il più possibile
l’ingresso nel mercato dei generici
(cluster di brevetti).
IL BREVETTO FARMACEUTICO:
VARIE ED EVENTAULI
Alcuni paesi non consentono la protezione brevettuale di antibiotici derivanti da processi di
fermentazione con ceppi batterici di origine naturale perché questi ultimi sono ritenuti patrimonio
universale.
Problemi altrettanto complessi sorgono nel campo di farmaci biotecnologici. I principi attivi da
cui sono costituiti sono nella generalità dei casi copie di proteine naturali, e perciò noti. In base
al principio di novità non potrebbero essere brevettati.
Questa problematica è tuttora aperta ed in attesa di soluzioni definitive. Tuttavia, in questi ultimi
anni, sotto la spinta delle multinazionali è passata, a livello internazionale, la linea della più
ampia possibilità di brevettazione in ambito biotecnologico, suscitando anche notevoli
preoccupazioni ed interessanti dibattiti sulle conseguenze di queste scelte.
Il vincolo brevettuale può essere aggirato in casi di emergenza nazionale, come la pandemia
AIDS nell’Africa sub-sahariana e in Tailandia. Queste situazioni hanno addirittura portato alla
ridefinizione del monopolio sui farmaci utilizzati per la terapia antivirale a tre componenti, con la
concessione di ”compulsory license”, cioè licenze obbligatorie (gratuite).
L’attività di ricerca, intesa come sperimentazione innovativa, non è soggetta a nessun vincolo
brevettuale e può quindi essere attuata liberamente anche in vigenza del brevetto
corrispondente.