Lezione di Ortopedia del 8/5/03
Tenuta da: Professoressa Nolli
Sbobinata da: Anna De Matthaeis
SINDROMI COMPRESSIVE DELL’ ARTO
SUPERIORE
Iniziamo con l’ argomento di oggi, che è un argomento complesso, ma che può essere reso
semplice da alcune considerazioni.
DEFINIZIONE:
Le sindromi compressive dell’ arto superiore sono considerate per definizione
delle neuropatie compressive perchè colpiscono il tronco nervoso lungo il suo decorso.
PERCHE’: Questo può avvenire in quanto il nervo passa attraverso degli spazi anatomici ristretti,
che per cause diverse possono determinare una compressione del tronco nervoso stesso, per vari
motivi- o congeniti o acquisiti ( vedremo per che cosa, le patologie associate ecc. )- questi spazi
possono restringersi e quindi determinare delle compressioni del tronco nervoso. Queste
neuropatie si verificano perché:
·
o lo spazio anatomico è ristretto congenitamente
·
o si ha l’ aumento di volume del nervo in uno spazio che è anatomicamente adeguato: quindi può
accadere che sia il nervo ad aumentare di volume e questo può avvenire perché magari viene
compresso dalle strutture circostanti -dai tendini, per es.- che decorrono insieme a lui all’ interno di
questo canale.
FISIOPATO della COMPRESSIONE del NERVO: dal punto di vista fisiopatologico una
pressione eccessiva sul nervo può determinare una stasi venosa, una congestione nervosa
epineurale, e che poi da epineurale diventa una congestione perineurale, quindi delle strutture
che ci sono tra i fascicoli nervosi: si determina un rallentamento della circolazione, un edema
intraneurale e un’ anossia, che inducono una proliferazione dei fibroblasti. Comunque una
pressione esterna che determina una stasi venosa scatena tutto un meccanismo, per cui il flusso
ematico minore del 30-50 %, mi può dare una diminuzione della fosforilazione ossidativa, quindi una
minore produzione di ATP, e per tanto un’ efficienza della pompa Na2+/K+ diminuita e quindi un
ridotto trasporto asso-plasmatico. Quindi questa è la fisiopatologia di quello che può essere un
aumento del volume del nervo quando questo passa attraverso un canale anatomico che di per
sé ha delle dimensioni normali (poi vedremo i motivi per cui si può creare una pressione esterna
maggiore).
Riassumendo: l’ alterazione vascolare può portare ad un edema intraneurale, alterazioni ioniche e
metaboliche, quindi a un blocco o a una riduzione della conduzione nervosa (alterazione
vascolare edema intraneurale alterazioni ioniche e metaboliche blocco o conduzione nervosa).
Il primum movens è comunque sicuramente un movens vascolare, che può verificarsi per
motivazioni diverse, per es. per una compressione esterna o per delle alterazioni della circolazione
vera e propria del nervo, per patologie vascolari.
[Nel mezzo della fisiopatologia la docente ha anche detto: questa è la struttura del nervo, che è costituita
dall’ epinevrio, quindi da fascicoli all’ interno dei quali decorrono gli assoni- ho ritenuto di riportarlo solo
adesso perché interrompeva il filo logico del discorso e non mi sembrava apportasse un significativo aiuto alla
comprensione di quanto stava dicendo]
IMPORTANZA dell’ ANATOMIA:
le neuropatie compressive dei nervi dell’ arto superiore
possono interessare i tronchi periferici dei nervi che fuoriescono dal plesso brachiale, quindi
principalmente nervo ulnare, radiale e mediano. Per conoscere queste sindromi compressive
bisogna chiaramente riguardare il decorso di questi 3 nervi principali, perché in ogni punto in cui i
nervi passano o attraverso delle strutture muscolari ristrette o attraverso delle logge formate da
muscoli e da ossa o da strutture legamentose che li comprimono, questi spazi si possono restringere
portando a delle sindromi compressive.
Quindi:
-per il NERVO ULNARE le sindromi compressive saranno:
¬
soprattutto sindromi del tunnel cubitale, cioè a livello del gomito.
¬
L’ altro punto in cui si può verificare una compressione dell’ ulnare è quello del canale di Guyon al
polso.
-Il NERVO RADIALE, a sua volta, può essere compresso in altri punti:
¬
dando la sindrome del tunnel radiale nel passaggio attraverso l’ arcata del Froshe, che è un’
arcata formata dal muscolo supinatore
¬
nel passaggio attraverso il muscolo breve supinatore nell’ avambraccio
¬
potremo avere la sindrome dell’ intreosseo posteriore e basta, quindi soltanto del ramo motore di
questo nervo,
¬
oppure la sindrome di Worthemberg che è quella del ramo superficiale, sensitivo del nervo radiale
al polso.
-La compressione del NERVO MEDIANO dà:
¬
la sindrome del pronatore
¬
la sindrome dell’ interosseo anteriore
¬
la sindrome del tunnel carpale –la più comune- per compressione del nervo mediano al polso.
Dovete ricordarvi di riguardare un attimino la parte anatomica, perché se no lo studio di queste
sindromi diventa lo studio di un elenco, per tanto difficile, mentre si semplifica se ci si immedesima
nella situazione clinica, ma per farlo bisogna conoscere il decorso del nervo, che rami questo nervo
dà alle strutture muscolari e che parte sensitiva interessa . Quando un pz verrà da voi, infatti, vi dirà
cosa non sente e cosa non muove e quindi in base a questo e all’ esame clinico dovrete capire a
che livello si ha la compressione del nervo. Se per es., vi troverete davanti ad una paralisi del
flessore ulnare del carpo, per cui facendo flettere il polso al pz valuterete che la flessione non è
efficace, e se questa è associata a dei sintomi sensitivi vorrà dire che io avrò un blocco prima della
emissione del ramo che va al flessore ulnare del carpo, quindi avrò sicuramente un blocco a livello
del gomito, e non certo a livello del polso e questo vale per il resto della sintomatologia. Quindi in
base al nervo che sospettate sia coinvolto, alla sua anatomia, a che territorio di innervazione
sensitivo-motoria dà, potete pensare ai livelli di blocco possibili e a che tipo di sintomatologia può
dare, che è quello che poi ricercate nel pz, il quale vi riferirà i sintomi più importanti in modo
grossolano, ma sicuramente non verrà a dirvi “io non sono in grado di flettere ulnarmente il polso”,
vi dirà che gli manca la forza e la sensibilità alle ultime due dita, ma dove ? Dalla faccia dorsale,
volare, dovrete essere voi a fare delle domande, però queste potete farle solo se avete chiara l’
anatomia della mano.
Per es., la sindrome di Worthemberg è la sindrome da intrappolamento del ramo sensitivo del nervo
radiale che c’è a livello del polso, a livello del passaggio di due gruppi tendinei che poi
guardiamo, e quindi mi dà un’ alterazione della sensibilità da questo punto in poi nel territorio del
nervo radiale.
1)LE NEUROPATIE COMPRESSIVE DEL NERVO ULNARE
CENNI di ANATOMIA:
§
origine: il nervo ulnare deriva dalla corda mediale del plesso brachiale da C8 a T1, passa nel cavo
ascellare , posteriore al piccolo pettorale tra l’ arteria brachiale e ascellare e continua nel suo
percorso.
§
A livello del braccio: diventa mediale rispetto all’ arteria brachiale tra il coracobrachiale e il bicipite
posteriore. Passa in un setto intermedio del braccio, medialmente al capo mediale del tricipite e
arriva fino al gomito passando per un livello in cui può essere compresso da un legamento, il
legamento di Stratters.
§
A livello del gomito: passa posteriormente all’ epicondilo mediale del gomito ed entra nel
cosiddetto tunnel cubitale.
ll tunnel cubitale è delimitato medialmente da una componente ossea, l’ epicondilo
mediale
lateralmente dal legamento ulno-omerale laterale e dalla
arcata fibrosa di Osborne, che è l’ arcata formata dai capi del flessore ulnare del carpo.
§
Nell’ avambraccio: abbiamo il passaggio attraverso il flessore profondo delle dita e il flessore ulnare
del carpo e qui darà dei rami:
1)
Al flessore ulnare del carpo,
2)
al flessore profondo delle dita,
3)
al flessore superficiale del quarto e quinto dito, quindi flessori profondo e superficiale del quarto e
quinto dito,
4)
poi abbiamo il ramo cutaneo dorsale che dà la sensibilità al lato dorsale del quinto dito e metà del
quarto e anche a parte dell’ eminenza ipotenar,
§
poi passa al polso e alla mano nel canale di Guyon, che è delimitato:
posteriormente dal pisiforme
poi il tetto e anteriormente è delimitato da strutture legamentose:
tetto legamento volare carpale,
anteriormenteabbiamo il legamento pisi-uncinato.
Qui avremo dei rami:
1)
cutanei per il lato volare del quarto e del quinto dito
2)
motore, per l’ adduttore del quinto,
3)
motore per l’ opponente del quinto,
4)
motore per il flessore breve del quinto,
5)
motori per gli interossei lombricali del terzo e quarto spazio.
6)
motore, per il capo profondo del flessore breve del pollice,
7)
motore per l’ adduttore del pollice.
Se abbiamo una compressione a livello del gomito, tutto quello che sta a valle non funziona, sia a
dal punto d vista motorio che sensitivo.
Quindi riguardando esclusivamente l’ innervazione sensitiva dell’ ulnare vediamo che innerva:
volarmente il quinto e la metà ulnare del quarto (generalmente, in realtà esistono delle varianti
anatomiche per cui il quarto può essere innervato totalmente dall’ ulnare),
dorsalmente il quinto e poi parzialmente anche il quarto e talvolta anche una porzione del terzo
dito, ma è molto più raro.
SINDROME DEL TUNNEL CUBITALE AL GOMITO
STRUTTURE ANATOMICHE COINVOLTE:
Le strutture anatomiche che possono dare
compressione del nervo a questo livello sono:
il bicipite da una parte
il tricipite dall’ altra
l’ arcata di Stratters, che è un legamento fibroso che va tra il setto intramuscolare e il tricipite e
che se è più spesso può andare a comprimere il nervo.
più in basso c’ è l’ epicondilo e se questo è artrosico, e ha quindi delle deformità che lo fanno
aumentare di volume, può andare a schiacciare il nervo
i due capi del flessore ulnare del carpo, tra i quali il nervo si inserisce: se si ipertrofizzano –come
può avvenire in un pz che fa body-building o che fa un’ attività lavorativa per cui utilizza molto la
flessione del polso- possono comprimere il nervo.
Andando più in profondità abbiamo anche il legamento ulnare collaterale che mi può
comprimere il nervo.
EZIOPATOGENESI:
Possiamo avere, nella sindrome del tunnel cubitale una forma primaria
idiopatica e una forma secondaria.
Forma primaria idiopatica: è dovuta a una struttura anatomica particolarmente ristretta, per cui è
sufficiente un pochino di sforzo in più che induca una minima ipertrofia della muscolatura perché si
abbia una sindrome almeno sensitiva iniziale.
Questa forma può essere dovuta:
!a compressioni estrinseche, come nel caso di paralisi post-operatorie o di paralisi post-anestesia,
anche se questo è un capitolo un po’ particolare: se cioè io in questo tunnel attraverso il quale il
nervo passa inietto degli anestetici o se gli metto dei lacci durante un intervento, è chiaro che lo
comprimo dall’ esterno, per cui il nervo risulta essere schiacciato e non conduce normalmente.
Oppure si può verificare nel caso di ripetitive flesso-estensioni del gomito, che è la patogenesi più
comune. In questo caso l’ alterazione della conduzione può insorgere con due meccanismi:
a.
il paziente lavoratore o sportivo che fa movimenti ripetitivi di flesso-estensione, può avere un’
ipertrofizzazione dei muscoli e questo può dare compressione,
b.
in seguito a tale movimento ripetitivo si può creare un continuo conflitto del nervo contro l’
epicondilo, per cui il nervo si irrita, si crea un edema e questo causa la sindrome compressiva
sensitivo-motoria da microtraumi ricorrenti
!a compressioni intrinseche, dovute ad anomalie anatomiche vere e proprie, come:
◦un legamento di Stratters particolarmente ipertrofico, per cui basta soltanto che vari un attimino
la circolazione del nervo riducendo ulteriormente lo spazio e si ha una compressione;
◦oppure anomalie a carico del capo mediale del muscolo tricipite,
◦oppure del legamento di Osborne, che abbiamo visto che sta ad unire i due capi del flessore
ulnare del carpo e che magari è particolarmente ipertrofico,
◦oppure ci può essere l’ esito di una frattura o di una lussazione del gomito: in seguito ad un
trauma al gomito si sono dislocate le strutture, e per tanto il nervo fa un percorso più ampio, quindi
viene stirato. Questo mi può creare un problema di stasi vascolare e da lì si può innescare tutta la
patogenesi.
◦oppure una deformità come il gomito valgo,
◦oppure ci possono essere lesioni che occupano spazio, un lipoma, anche se è una causa molto
più rara.
Forme secondarie a malattie metaboliche, che creano delle alterazioni vascolari, come il diabete,
l’ amiloidosi, l’ alcolismo che fanno innescare il meccanismo patogenetico vascolare visto prima
(stasiedema fibrosi del nervoincapacità del nervo a condurre).
CLASSIFICAZIONE:
Ovviamente anche qui ci sono delle classificazioni che tengono conto
del grado di sofferenza del nervo:
ю posso avere una prima fase che è sensitiva,
ю una seconda fase intermedia con alterazione sensitiva costante e un’ iniziale interessamento
motorio, con una diminuzione della forza,
ю ed infine una fase severa con sia una componente motoria che sensitiva severe, quindi si ha
una paralisi della muscolatura.
PERCHE’ SI HA + PRECOCE INTERESSAMENTO delle FIBRE SENSITIVE: Dovete
ricordarvi dalla fisiologia che il motivo per cui le prime fibre ad essere interessate sono quelle
sensitive è perché sono fibre molto meno resistenti alla compressione rispetto a quelle motorie in cui
la guaina mielinica è molto più spessa e molto più importante.
QUADRO CLINICO: Quindi come quadro clinico avremo →
ʆ delle turbe sensitive con parestesie del quarto e quinto dito, volari e dorsali intermittenti o
continue di giorno, indotte dal lavoro, che comportano un risveglio notturno. Questi sintomi sensitivi
non compaiono come anestesie, ma come parestesie e disestesie, che peggiorano di notte
perché di notte diminuisce il ritmo respiratorio, diminuisce l’ O2 ed aumenta la CO2 e questa è
neurotossica, interferisce nel meccanismo della conduzione: più CO2 e meno O2 meno
produzione di ATP un metabolismo più rallentato accentuazione della sintomatologia.
Quindi questi pz vi riferiscono di avere delle parestesie di giorno e più spesso di notte per cui si
svegliano –e questo è comune a tutte le neuropatie compressive, compreso il tunnel carpale.
Raramente questi pz possono avere anche delle disestesie volari all’ avambraccio, però tenete
presente che di per sé il territorio di innervazione del nervo ulnare non dà la sensibilità all’
avambraccio, ma a farlo sarà il nervo cutaneo laterale o mediale dell’ avambraccio. Per cui se il
pz vi dice: “ io sento il formicolio qui sull’ avambraccio e più in su ”, allora dovete pensare ad una
compressione più alta, per es. a livello cervicale. Quindi l’ alterazione della sensibilità sarà solo del
lato se viene interessato solo il nervo ulnare, quindi se il pz ha una sintomatologia un po’ mista devo
sospettare un problema più alto più che un problema del tronco periferico. Però, raramente,
anche in patologie del tronco periferico possono riferirvelo.
ʆTurbe motorie sono più tardive e abbiamo: diminuzione della presa della mano in generale,
soprattutto del pollice e indice, perché abbiamo visto che il nervo ulnare dà innervazione anche
dei muscoli del 1° spazio metacarpale, cioè all’ adduttore e poi ad uno dei capi del flessore breve
del pollice, per cui il pz vi dice che gli manca la forza anche delle prime 2 dita.
Ma soprattutto quello che vedrete sarà un’ atrofia dei muscoli dell’ eminenza ipotenar, degli
interossei e quella del lato ulnare della mano e poi soprattutto un’ amioatrofia del primo interosseo
(gli interossei sono dei muscoli che vi permettono di fare i movimenti di adduzione ed abduzione
delle dita). Vedete una mano scarna, proprio la muscolatura tra le ossa metacarpali è scarnissima
quando siamo nelle fasi paralitiche (e di pz che arrivano così se ne vedono).
DIAGNOSI: La diagnosi come si fa ?
1)
Storia clinica,
2)
esame della sensibilità (il pz riferisce alterata sensibilità, ma bisogna verificarla): quindi si proverà a
toccare la cute con l’ aghino, a strisciare qualcosa sulla cute… e si fa un paragone con l’ arto
controlaterale,
3)
esame muscolare, quindi si faranno fare i vari movimenti:
-per es. si farà fare il movimento di flessione contro resistenza e si valuterà la forza, dando un
punteggio che va da M0 ( pz che non ha forza), a M4 (pz con forza normale) e lo valuto
rispetto al controlaterale;
-proverò a vedere se funziona il flessore profondo del 4° e del 5°, quindi chiedo al pz di
piegare forte, contro resistenza, l’ ultima falange, provo dall’ altra parte;
-poi valuto il flessore superficiale del 4° e del 5°,
-poi gli faccio fare i movimenti di adduzione ed abduzione, anche contro resistenza.
Dovrò valutare se si ha flessione del polso solo per la componente flessoria radiale, insomma devo
fare un esame clinico. Ci sono tutta una serie di prove.
4) Poi si valuta la presenza di eventuali segni:
→ segno di Tinel, che è molto importante: si percuote il punto in cui il nervo attraversa il passaggio
dove si ipotizza vi sia compressione –quindi per es. per la sindrome del tunnel cubitale sarà il
gomito- io picchietto a questo livello e questo provoca delle scosse, perché il nervo fa fatica a
condurre, la sua guaina mielinica comincia a degenerare, per cui avrò una conduzione anomala
e avrò il segno di Tinel che è una scossa, segno di un’ irritazione. Tale scossa, ovviamente, non si
limita alla zona “picchiettata”, ma si irradia lungo il territorio di innervazione.
→Poi per il tunnel cubitale gli farò un altro test: l’ elbow-flexion test. Faccio piegare il gomito al pz: il
percorso che in questo modo il nervo compie è maggiore, quindi lo stiro, stirandolo il nervo soffre e
si genera una parestesia. Per cui se il pz ci dice che oltre a parestesie notturne qualche volta ha
parestesie diurne, gli faccio questo test e vedo se è positivo, perché può effettivamente
succedergli di giorno leggendo il giornale, alzando la cornetta del telefono.
→C’ è una perdita dell’ integrazione della flessione tra le metacarpo-falangee, le interfalangee
prossimali e distali: per cui il pz fallirà almeno inizialmente nel flettere tutte le articolazioni e avrà una
mano ad uncino, mano benedicente.
Questo è il segno di Duchène: il pz con una paralisi importante del nervo ulnare si presenterà con
un ipertono degli estensori, mentre non è controbilanciato dagli intrinseci. Dovete ricordarvi un
attimo le funzioni dei vari tendini: gli estensori delle dita estendono le metacarpofalangee e
flettono le interfalangee e la loro attività è controbilanciata dai muscoli intrinseci che sono i
lombricali e gli interossei, che in questo caso essendo paralizzati non sono in grado di
controbilanciare.
→Poi c’ è la manovra di Guvier, che ci permette di vedere che questa posizione, questa forma,
non è dovuta a una rigidità o a un trauma, per cui ci sono problemi articolari, ma è dovuta proprio
ad una paralisi nervosa: se manteniamo in posizione neutra le metacarpofalangee, cioè togliamo il
tono degli estensori, le interfalangee si estendono.
→Un altro segno molto importante, il segno di Forment: il pz ha una paralisi dell’ adduttore del
pollice e anche degli interossei volari e dorsali del primo spazio e allora se gli chiedete di tenere un
foglio in mano mentre cercate di sfilarglielo, non sarà in grado di farlo come lo fa la mano
controlaterale, ma sarà costretto ad iperestendere la metacarpofalangea perché non è in grado
di mantenere con la forza il foglio.
→Inoltre si vede un’ atrofia dell’ interosseo volare e dorsale e dell’ adduttore del primo spazio
intermetacarpale.
→Poi c’ è il segno di Worthemberg che è la perdita dell’ adduzione del quinto dito. Quindi questo
dito apparirà esterno, perché non è in grado di richiuderlo, è un pochino flesso perché c’ è l’
ipertono degli estensori.
5) Poi ci sono esami strumentali cui noi ci affidiamo per avere una conferma diagnostica, ma
che in realtà non sono l’ unico parametro cui ci affidiamo. Per es. se il tecnico che segue l’esame
elettromiografico vi dice che si è in presenza di sindrome compressiva, voi non vi dovete fidare, non
perché necessariamente il tecnico non sia bravo, ma perché è un esame molto soggettivo,
dipende molto dal posizionamento degli elettrodi e da che cosa si valuta: la riduzione della
conduzione al termine di un percorso può essere dovuta ad una compressione che può essere
situata a vari livelli. Prendiamo il caso di una diminuita conduzione sensitiva al quinto dito: questa
potrebbe essere dovuta a una compressione al polso, al gomito, al collo…E’ l’ esame clinico che vi
aiuta. Noi in realtà come scelta non andiamo mai ad intervenire solo sulla base dell’ esame
elettromiografico. Forse per noi la clinica è anche più importante dell’ esame strumentale.
Ci sono comunque dei range di riferimento per quanto riguarda la conduzione: per es. il range per
la conduzione motoria ulnare è tra 50-65 m/sec, ma poi bisogna confrontare col controlaterale.
D.D.:
Per quanto riguarda la diagnosi differenziale va posta con punti di possibile compressione
più prossimali, ma in questo caso l’ alterazione della funzionalità avrà caratteristiche miste, quindi
non avremo solo la paralisi della muscolatura dal punto di reale compressione in giù, ma avrete il
coinvolgimento di muscoli anche più prossimali. Il pz ,poi, avrà, oltre alle alterazioni sensitivomotorie, altri aspetti associati, come l’ artrosi, il dolore al collo…quindi va valutato nell’ insieme.
La d.d. va anche posta con le micromialgie, per es. dolori al gomito, ma la sindrome del tunnel
cubitale non vi dà dolore, ma parestesie, alterata sensibilità, mancanza di forza. C’ è un caso in cui
potete avere il dolore al gomito, ovvero se c’ è un’ artrosi e tale artrosi magari può essere una delle
cause di compressione del tunnel in cui passa il nervo.
Va posta inoltre con la sindrome del canale di Guyon, ed è importante perché il nervo può essere
schiacciato anche dal polso in giù, quindi non funzioneranno i muscoli della mano, però la
sensibilità del dorso della mano io l’ avrò, non avrò invece quella della parte volare mano e questo
è molto importante perché il ramo sensitivo del nervo ulnare per la parte dorsale della mano si
stacca prima del canale di Guyon, questo ricordatevelo per la d.d. Se il pz vi dice di non avere la
sensibilità né sulla superficie dorsale né su quella volare, allora vuol dire che ha una compressione a
livello del canale cubitale, se invece vi dice che ha un’ ipostenia dei muscoli dell’ ipotenar, mentre
funzionano i flessori profondi e dice che non ha la sensibilità solo dalla parte volare, allora la
compressione sarà a livello del canale di Guyon.
Tp:
la tp inizialmente sarà una tp medica che consisterà nel tentare di eliminare le compressioni
esterne e dinamiche sul nervo ulnare. Si valuta l’ entità della sintomatologia:
!se la sintomatologia è lieve, ovvero se si hanno un po’ di parestesie incostanti ( “ ho delle
parestesie un po’ sì, un po’ no, un po’ mi sveglio un po’ no, ce le ho da poco…” ), che sono indice
di una fase che è ancora irritativa:
¬
darò una tp antinfiammatoria generale o locale per es. per eliminare l’ edema tendineo, che ci
può essere per patologie tendinee associate (sapete tutti gli effetti collaterali dei FANS e dei
cortisonici, quindi comunque tale tp va somministrata con cautela e su indicazione precisa).
¬
soprattutto, però, andrà educato il pz a modificare la postura durante l’ attività lavorativa, in modo
da evitare posizioni in cui il nervo venga stirato, e durante il sonno, in cui magari ci si appoggia
proprio dove passa il nervo.
¬
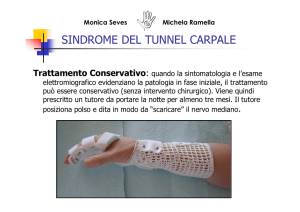
Si immobilizza poi il gomito in estensione e in supinazione con splint di 20° nel periodo notturno per
circa tre settimane. Lo si fa selettivamente nel periodo notturno perché come vi dicevo
aumentando la CO2, c’ è ancora una maggiore anossia del nervo e si comincia a valutare.
!Se invece la situazione è molto avanzata con una sintomatologia costante, e l’esame
elettromiografico ci conferma che c’è questa .parestesia o se c’è un Tinel a confermarcelo, la
terapia medica non sarà sufficiente per arrecarmi beneficio. Allora, prima di arrivare alla fase
paralitica, posso pensare a decomprimere il tunnel mediante un intervento ideato da Tim Morgan:
si fa spazio al nervo che passa a livello del tunnel cubitale e lo si fa liberando i legamenti. Tante
volte, però, non è sufficiente e si arriva fino all’epicondilectomia, cioè si toglie un pezzettino di
epicondilo per creare più spazio. La sequenza dell’ interevento è più o meno questa:
1) si isola il nervo ulnare
2) si distaccano i muscoli a livello dei nervi dell’ epicondilo mediale con incisione della capsula
3) ed in questo modo si arriva sull’osso, l’epicondilo- che è un pochino sporgente- e si fa una
osteoetomia, si toglie un pochino di osso, che rimane sanguinante,
4) poi si mette della cera all’osso,
5) si richiude la capsula di modo che il nervo non gratti sull’osso ma gratti sulle strutture capsulari,
che comunque sono parzialmente protette dalla cera per cui sono scivolose.
A questo punto riprende la vascolarizzazione del nervo e questo crea il presupposto perché migliori
la condizione (questo è possibile se non si è giunti a una fibrosi irreversibile). Il nervo deve
rigenerare, ma questa rigenerazione è influenzata da diversi fattori, come per es.:
}
dall’età del paziente,
}
da quanto tempo c’era la compressione,
}
da quanta fibrosi c’è
}
…
Il recupero, poi, può essere totale o parziale. La vascolarizzazione ha ripreso.
SINDROME DEL CANALE DI GUYON
DEFINIZIONE: La sindrome del canale di Guyon è la compressione del nervo ulnare a livello del
gomito.
EZIOPATOGENESI: questo può essere dovuto a cause intra- o extra-articolari.
Cause intrarticolari possono per esempio essere:
♣
la presenza di cisti,
♣
microtraumi occupazionali, il classico martello pneumatico, continue vibrazioni, - per cui
ovviamente il nervo è sollecitato-,
♣
anomalie vascolari: nel canale di Guyon non passa solo il nervo ulnare ma anche l’arteria ulnare.
Tale arteria potrebbe per esempio avere un aneurisma o essere trombizzata (come può accadere
in un paziente che ha subito un trauma): in questo caso -anche se si raggiunge un compenso
circolatorio grazie alle arcate superficiali e profonde dell’ arteria stessa- si può avere un ingombro e
quindi il nervo viene schiacciato.
Cause extrarticolari:
♣
formazioni di cisti esterne,
♣
fratture e lussazioni del carpo, per esempio una frattura scomposta della base del 5° metacarpale
può comprimere il canale di Guyon.
CENNI DI ANATOMIA:
Il canale di Guyon passa attraverso l’uncino dell’uncinato ed il
pisiforme. A questo livello passa il nervo e al di sopra c’è il legamento pisiuncinato, che fa da tetto
a questo tunnel.
Nel canale di Guyon passano l’arteria, l’ ulnare, le due vene circondanti il nervo.
Il nervo ulnare a livello del polso dà:
→un ramo sensitivo, responsabile della sensibilità della superficie volare del 4° e 5° dito.
→ed un ramo motore che fa tutto il giro e che dà l’innervazione ai muscoli adduttore del 5°,
opponente del 5°, flessore breve del 5°, interossei e lombricali del 3° e 4°, capo profondo del
flessore breve adduttore del pollice.
Q. CLINICO:
Anche qui avrò una dolenzia generalizzata al polso, più che di dolore si tratterà
soprattutto di un formicolio, di parestesie, ci sarà mancanza di sensibilità della faccia volare del 5°
e 4° dito durante il riposo notturno
DIAGNOSI: la diagnosi è data:
1)
dalla storia clinica (per es. in anamnesi c’ è comparsa della sintomatologia successivamente ad un
trauma),
2)
dall’ esame sensitivo,
3)
dall’ esame muscolare,
4)
si studia la conduzione del nervo ulnare al polso.
Tp: la terapia può essere:
! nelle forme iniziali:
¬
uno splint notturno per evitare la flessione del polso (questo vale anche per il tunnel carpale). Di
notte, infatti, ho anossia per le ragioni dette prima e inoltre nella fase REM del sonno il polso assume
una posizione in flessione, che porta ancora di più ad una stasi, al nervo quindi non arriva proprio
sangue e quindi abbiamo parestesie e risveglio.
¬
Somministrazione di vitamine del complesso B che hanno un’azione neurotrofica.
!Se questo non è sufficiente, si effettua la terapia chirurgica: si apre il canale e si decomprime il
nervo creando, tramite un’ incisione, dello spazio.
2) LE NEUROPATIE COMPRESSIVE DEL NERVO MEDIANO
SINDROME DELL’ INTEROSSEO ANTERIORE
CENNI DI ANATOMIA:
Il nervo mediano nasce dall’unione di 2 radici che provengono dal
tronco secondario laterale e dal tronco secondario mediale.
Decorre sia a livello di braccio che dell’ avambraccio. Per tanto possono istaurarsi delle sindromi
compressive a livelli diversi. Abbastanza rari sono quelli da sindrome compressiva a livello
dell’interosseo anteriore che scende profondamente sulla membrana interossea, scorre sotto il
muscolo pronatore quadrato al quale cede numerosi rami e termina sull’articolazione radiocarpica.
Q. CLINICO: Nel caso di una compressione a livello dell’ intereosseo ant. avrò una mancanza
di sensibilità e la paralisi dei muscoli nel territorio innervati dai rami che originano dal o distalmente
al punto di compressione. Ci tengo, però, a sottolineare la rarità della compressione a questo
livello: abbiamo solo 2 pz operati in questi anni.
→ C’ è un segno chiaro in questo caso: non avrò la flessione data dalla contrazione del flessore
profondo del secondo dito e del pollice, quindi non avrò la flessione delle ultime due falangi del
pollice e dell’indice.
→ Inoltre non avrò una pronazione corretta, perché un ramo dell’interosseo anteriore, va al
pronatore quadrato, che pertanto avrà una maggiore difficoltà nel contrarsi.
SINDROME DEL TUNNEL CARPALE
Esiste quindi la compressione dell’interosseo anteriore, ma la più comune è la sindrome del tunnel
carpale, la compressione del nervo mediano al polso.
CENNI DI ANATOMIA: Il tunnel carpale è un tunnel formato da un pavimento osseo e al suo
interno passano il nervo mediano e ben 9 tendini che sono:
}
il flessore profondo del pollice,
}
i flessori superficiali e profondi del pollice (solo un capo del flessore breve del pollice è innervato da
un ramo del mediano, perché l’ altro capo è innervato dall’ ulnare),
}
gli estensori profondi e superficiali del pollice
}
e gli estensori delle quattro dita,
Se io svolgo un’attività in cui utilizzo molto la mano posso andare incontro ad un’ infiammazione dei
tendini, che diventano edematosi (anche le mani mi si gonfiano), ed il primo a soffrirne è il nervo
perché viene schiacciato. E’ ovvio che in una sinovite e in un’infiammazione tendinea che ne
risente è il nervo perché sopra di esso c’è un legamento traverso che mi chiude il tetto del tunnel.
Il mediano innerva inoltre la superficie volare del pollice, del 2°, 3° e della metà laterale del 4° e
l’estremità dorsale del 2°, 3° e metà del 4°.
Innerva, poi, il muscolo adduttore breve del pollice, l’opponente del pollice ed il capo superficiale
del muscolo flessore breve del pollice (l’altro capo è innervato dall’ulnare).
QUADRO CLINICO:
Il nervo mediano a questo livello darà dei rami al polso sia motori che
sensitivi. E da qui deriverà la sintomatologia e la parte clinica.
→ Sarà alterata la sensibilità della superficie volare delle prime tre dita, avremo parestesie di
queste tre dita,
→Avremo, inoltre, un deficit stenico a questo livello dovuto all’atrofia dell’eminenza tenar –
soprattutto dell’opponente del pollice, a volte anche dell’adduttore breve.
Quindi avremo anche qui degli stadi nella sintomatologia da compressione mista motorio-sensitiva .
DIAGNOSI:
Conoscendo l’ anatomia del tunnel carpale possiamo risalire alle cause di un’
eventuale compressione del nervo a questo livello, cause estrinseche e compressioni intrinseche.
! E.O.: cosa valuto:
→ la presenza di dolore e le caratteristiche di questo:
·
è isolato o associato alla mancanza di sensibilità, a una costante parestesia, ci sono formicolii
importanti ? Se c’ è mancanza di sensibilità, dov’ è collocata? Può essere solo dalla parte volare,
ma se è presente anche nella parte dorsale allora dovremo pensare che la compressione sia più in
alto, fino a livello radicolare. Quindi l’esame clinico va fatto bene.
·
è irradiato e se sì dove? Di solito è localizzato alla mano, ma talvolta è irradiato anche
all’avambraccio: questo può capitare non tanto per la parte sensitiva ma perché l’ entità della
stasi venosa può essere tale che il dolore è irradiato anche all’avambraccio
·
è diurno o notturno o entrambi? Di solito, però, è di più di notte e può raggiungere livelli tali da
portare al risveglio notturno.
Palpazione:
® Ricercheremo poi il segno di Tinel, cioè la scossa al polso: battete nella zona del polso e se il pz
avverte delle scosse che vanno verso le dita, allora significa che c’è infiammazione.
® Ricercheremo il segno ditale: è una valutazione della sensibilità riferita alla controlaterale:
toccate il pollice, l’anulare,… di entrambe le mani e chiedete al pz un confronto, “ sente uguale,
sente di meno, alquanto meno ?”.
® Ricercheremo il segno di Pahlen: si fa piegare il polso al paziente evocando in questo modo uno
stato di ulteriore compressione del nervo, simile a quello che avviene specialmente durante la
notte; se il pz ha la sindrome del tunnel carpale nel giro di 60 sec dovrebbe avvertire parestesie al
dito. Più precoce è la comparsa di queste parestesie più grave è la sindrome.
® Posso poi creare un’ ulteriore compressione a livello del polso bloccando la circolazione del
nervo, e questo evoca ovviamente delle parestesie, se non sono costanti.
® Poi valuto la forza, in particolare valuto l’opponente, facendolo contrarre contro resistenza.
Nelle situazioni più avanzate, oltre ai sintomi sensitivi manca proprio la forza ed i movimenti fini col
pollice.
® Se la sindrome è molto avanzata, ho un’.atrofia dell’ eminenza tenar.
Quindi cosa faccio? Prima guardo la mano, faccio tutti gli esami clinici: ispezione, palpazione,
percussione.
¬
Ispezione: c’è della atrofia e dove ? In questo caso ci dovrebbe essere un’atrofia delle eminenze
ipotenar.
¬
Palpazione: valuto se le eminenze sono troppo secche, il che sarebbe indice che anche i rami
dell’ortosimpatico sono (partiti) stati compromessi, e quindi c’è un coinvolgimento anche della
parte vegetativa.
¬
Percussione: sono presenti il segno di Tinel e il segno di Pahlen.
¬
Valuto la discriminazione sensitiva tattile e poi la forza: questi sono i parametri che permettono di
valutare la forza di presa del pollice con il resto della mano.
! ESAMI STRUMENTALI: l’elettromiografia, con cui valuto la funzionalità elettrica del muscolo. Farò
anche un’ indagine di conduzione sensitivo-motoria. Un limite degli esami strumentali è che talvolta
non fanno vedere che c’è un iniziale denevarzione della fibra muscolare dovuta alla
degenerazione delle fibre nervose. Quindi ci sono dei sintomi diversi a secondo del grado di
sofferenza del nervo, mentre a volte il reperto elettromiografico non è totalmente attendbile. Ci
interessa di più l’esame clinico. Poi ovviamente ci può essere una conferma anche con l’esame
strumentale, ma questo non è l’unica indicazione che ci permette poi di decidere per la diagnosi o
per un eventuale intervento.
Comunque per valutare la funzione motoria del nervo mediano, valuto il muscolo adduttore del
pollice. Ci sono dei ranges per la velocità di conduzione che sono da 45 a 65 [c’ è un pezzo che proprio
non si capisce, ho cercato anche sul libro ulteriori info sull’ EMG nel tunnel carpale, ma non le ho trovate, mi spiace….]
Come vi ho detto l’esame strumentale ci serve solo come ulteriore indicazione ma non ci affidiamo
ad esso totalmente.
! EX ADIUVANTIBUS: per essere certo che ci sia veramente una sindrome compressiva del nervo
mediano al polso, provo a iniettare un anestetico: se il paziente ha un miglioramento della
sintomatologia, allora è indice della presenza effettiva di una sindrome compressiva del nervo al
polso.
Tp: La terapia potrà essere allora:
! una terapia medica: la scelta di attuare questa tp dipende:
}
da se la sintomatologia dura da poco
}
se la sintomatologia è sensitiva,
}
se dall’ amnamnesi sappiamo che il paziente ha avuto un sovraccarico che ha portato ad una
tendinite al polso.
La tp medica sarà una terapia conservativa: possiamo mettere uno splint notturno. Lo split notturno
ha senso metterlo per tutte le ragioni che vi ho spiegato prima nella fisiopatologia: di notte
aumentano i tassi ematici di CO2, quindi l’anossia è maggiore, in più durante la fase REM del
sonno il polso è piegato con maggior sofferenza del nervo e questo può portare ad un risveglio del
pz.
Allo split si può eventualmente associare un trattamento di vitamine del complesso B, che pur non
avendo un’azione propriamente neurotrofica, tuttavia si è visto che facilitano sicuramente la
conduzione nervosa.
! Una temporanea risoluzione della sintomatologia dopo somministrazione di anestetico può
rappresentare un’indicazione all’ intervento chirurgico. Tale intervento consiste in un’incisione che,
oltrepassando l’ aponeurosi palmare tende a giungere a livello del legamento traverso, che viene
aperto e liberato. In questo modo aumenta lo spazio del nervo mediano.
DOMANDA: Il tunnel carpale è una malattia professionale?
No, non viene soltanto a chi utilizza la mano con dei movimenti. La patogenesi è varia: il tunnel
carpale può venire anche a pazienti (le donne e altra gente) per causa estrinseca- come per es.
può essere un’artrosi.
Non è corretto secondo noi che il tunnel carpale è secondario a determinati lavori: questi possono
effettivamente favorire l’ insorgenza di una sinovite direttamente correlata, ma è solo una delle
cause. Inoltre, pur esistendo sicuramente lavori i cui movimenti favoriscono l’ insorgenza della
sindrome, questo accade di solito in pazienti particolarmente predisposti – per cos’ dire intossicati,
con maggiore ritenzione di liquidi. Questo vale anche per le altre sindromi compressive: per il tunnel
cubitale anche qui può esserci un determinato lavoro, ma anche una determinata conformazione
del gomito, Il rapporto causa-effetto non è l’unico aspetto.
3) LE NEUROPATIE COMPRESSIVE DEL NERVO RADIALE
Abbiamo parlato sia della sindrome del tunnel cubitale sia della sindrome del tunnel carpale, poi
per quanto riguarda la compressione del nervo radiale anche qui resta fondamentale la
conoscenza dell’ anatomia del nervo, perché mi permette, per es., di stabilire dove sono i punti di
compressione maggiore. Non analizzeremo oggi il quadro dovuto alle varie compressioni, perché è
molto complesso, ma vediamo soltanto una particolarità che è la sindrome di Worthemberg.
SINDROME DI WORTHEMBERG
DEFINIZIONE: è la sindrome da compressione del ramo sensitivo del nervo radiale a livello del
polso. che può essere confusa con una tenosinovite del primo compartimento dell’estensore;la
malattia di DEKERBEIL spesso si associa alla precedente e si presenta come una disestesia del
territorio del nervo radiale alla base dorsale del pollice. E’ determinata dal passaggio di questo
ramo del nervo tra due capi, il brachio.-radiale e l’estensore lungo del carpo. Nei pazienti che
eseguono movimenti ripetitivi di pronosupinazione manca la sensibilità alla base dorsale del pollice,
e essi hanno dolore perché quando si supina si accentua la compressione.
D.D.:
questa sindrome può essere confusa con un’altra sindrome, la tenosinovite del 1°
compartimento dell’estensore che è la malattia di Dekerbeil che è spesso associata, e che è data
dalla compressione del nervo a livello del suo passaggio.
PATOGENESI:
In seguito ad alcuni movimenti di prono-supinazione ripetuti, questo ramo
sensitivo può essere compresso da questi due tendini.
Q. CLINICO:
® Il nervo dà la sensibilità a questa zona del polso dorsale, che corrisponde alla parte dorsale del
tunnel carpale e può darmi disestesie cioè non ha la sensibilità in questa parte, nella zona di
innervazione del ramo sensitivo del nervo radiale.
® Una mancanza della forza,. Molte volte il “mi dà fastidio, ho dolore, mi manca la sensibilità” può
essere confuso con un Dekerbeil, una tendinite del primo compartimento del deflessore. Il pz
peggiora la sua sensazione quando mi prona l’avambraccio.
Tp: Il trattamento è conservativo: non si opera; si evita che il pz continui ad effettuare nelle proprie
situazioni movimenti inopportuni, lo si costringe a stare per tre/quattro settimane in una posizione
stabilita per vedere se si riesce a diminuire un attimino la tendinite.
Se questo non è sufficiente allora si ricorre alla chirurgia: si apre questo compartimento soprattutto
se si vede una fibrosi a questo livello con l’esame clinico, si apre, si vedono i due tendini, l’estensore
radiale lungo del carpo, il brachiradiale: essi possono avere una tendinite, avere al di sopra una
fascia antibrachiale particolarmente ispessita che mi schiaccia il nervo. Allora a quel punto dovrò
liberarlo ed in questo modo si riduce la sensazione fastidiosa che il pz ha.
MALATTIA DI DUPUYTREN
DEFINIZIONE: E’ una fibrosi della aponeurosi palmare, con decorso progressivo
PATOGENESI: è ancora sconosciuta, anche se sono state ipotizzate varie possibili cause, che,
tuttavia, non hanno trovato conferma alcuna: per es. si è pensato a ereditarietà, a una patologia
vascolare, microtraumatica o infiammatoria.
Si tratta di una degenerazione fibromatosa dell’ aponeurosi, alcuni parlano di una connettivite
autoimmune.
FATTORI PREDISPONENTI: Se l’ eziologia è incerta, non ci sono dubbi sull’ esistenza di alcuni
fattori predisponesti, p.e.:
§
diabete,
§
epatopatie, quindi esistono note associazioni con l’alcolismo e con l’uso di farmaci, come quelli
dell’epilessia, che possono avere un’ epatotossicità
§
fumatori, una razza sicuramente molto colpita
§
ereditarietà
A.P. e PATOGENESI: in questa malattia abbiamo due forme di alterazione principali: le corde
pretendinee e i noduli cutanei. Ci sono diverse teorie sulla loro formazione, per esempio secondo i
più questi hanno diversi tessuti di origine:
!teoria estrinseca che dice che i noduli sono una metaplasia del tessuto fibroadiposo
soprafasciale,
!teoria intrinseca: le corde pretendinee sono la trasformazione delle bande e dei legamenti della
fascia palmare e digitale
Quindi quale è la struttura che si modifica? Ci sono due teorie diverse: non ancora definite in modo
preciso, però che entrano in causa.
Quindi esistono ancora molte domande, sia sull’eziologia che sull’eziopatogenesi.
La aponeurosi è costituita da una fascia fibrosa che forma una rete interconnessa in modo multidimensionale : i fasci sono sia longitudinali sia trasversali tra le varie dita, sia verticali. I nervi passano
lateralmente come pure le arterie. Le fibre trasversali e soprattutto quelle verticali vanno a costituire
delle corde pretendinee, che sono quelle che poi si possono alterare.
Quando alterate, tali bande pretendinee possono dare anche delle aderenze, infiltrando nervi,
vasi, cute e possono appoggiarsi sulla parte tendinea, però i tendini non si ammalano.
Si formano delle bande spirali, i setti di Cubara (??) che dividono i setti verticali ; le fibre
longitudinali sulle dita, trasversali sulle e tra le varie dita e questi setti verticali che separano ciascun
raggio. Di fianco a questi setti passano i vasi ed i nervi.
Il locus minoris restistentiae è la commissura (che è lo spazio tra due dita): bisogna stare molto
attenti perché è il sito dove il tessuto fibroso disloca maggiormente i vasi degenerandoli.
Q.CLINICO: La cosa chiara è che questa aponeurosi palmare porta alla flessione permanente
di una o più dita della mano e colpisce prevalentemente il 4° e 5° dito, anche se possono essere
colpiti anche il terzo o secondo, perché la aponeurosi è a ventaglio su tutte le dita.
CLASSIFICAZIONE:
quando la flessione di queste dita diventa di un grado importante si
decide l’intervento chirurgico. I gradi sono determinati dalla somma della flessione di tutte le
articolazioni che sono interessate dalla patologia. Generalmente sono colpiti il 4° e 5° raggio,.
P.es.:
-il grado di flessione della metacarpo falangea del 5° è di 40° ,
-l’interfalangea del 5° è flessa a 10°
Quindi il mio grado sarà 40+10= 50°
Per tanto i fattori che influenzano il grado sono due: il numero delle articolazioni interessate e
quanto queste sono flesse.
Lo stadio 1: va da 0 a 45°,
lo stadio 2: da 45 a 90,
lo stadio 3: dal 95 a 135,
lo stadio 4 -che è l’ultimo-: va dai 135 in su.
Tp: non c’è nessuna terapia conservativa, non si fanno infiltrazioni,
bisogna aprire e rimuovere il
tessuto patologico.
-Quando l’infiltrazione della cute è molto importante nell’intervento bisogna asportare anche la
cute malata e posizionare degli innesti cutanei. Il chirurgo deve quindi conoscere l’anatomia
normale della fascia palmare-digitale.-Quando si apre per togliere questo tessuto fibroso, si trova che questo tessuto disloca soprattutto i
nervi , i vasi di ciascun dito, i quali non avranno più un decorso normale ma alterato (talvolta si è
verificato uno stravolgimento tale dell’ anatomia, che non si riconoscono neppure più gli spazi
anatomici dove normalmente decorrono vasi e nervi). I vasi, man mano che le bande spirali si
ritraggono, si dislocano e assumono una posizione più centrale, più superficiale e più sinuosa.
Queste strutture, vasi e nervi, andranno isolate, se no il pz perderà la vascolarizzazione del dito e la
sensibilità. Questa eventualità che sembra così remota a livello più avanzato è un grosso rischio ed
una grossa difficoltà. Quando la malattia infiltra tutto è molto difficile anche riconoscere questi
piccoli rami nervosi o questi piccoli rami vascolari che sono schiacciati, compressi in posizioni
anomale. E’ un lavoro da fare in sala operatoria. E’ un intervento non difficilissimo ma richiede una
certa preparazione.
Per esempio, il nervo brachioradiale è tante volte dislocato dal lato ulnare.
-Si fa un’ incisione longitudinale lungo la corda pretendinea, dopo aver fatto un disegno di
programmazione dell’intervento chirurgico, in base alla condizione in cui troviamo il pz.
DITO A SCATTO
DEFINIZIONE: E’ una tenosinovite stenosante dei flessori delle dita. Possono essere colpite tutte
le dita, a cominciare dal pollice.
ZONA INTERESSATA: I tendini flessori superficiali e profondi vengono colpiti a livello del loro
passaggio a livello della puleggia A1 che si inserisce alle teste delle ossa metacarpali.
CHI COLPISCE:
¬
Chi fa un continuo movimento di flesso-estensione della mano, per esempio pz che fanno attività
sportive, lavorative,
¬
pz particolarmente predisposti ad una ritenzione, ad edema della guaina come per es. donne o pz
affetti da diabete, le malattie sono sempre le stesse.
FISIOPATOLOGIA:
I tendini non riescono più a scorrere sotto questo ponte fibroso che è la
puleggia, che abbiamo detto che si inserisce alla testa delle ossa metacarpali.
Quindi il pz riferisce il dolore a questo livello. Anche quando è in calo l’edema della guaina, il
tendine sovrastante continua a sfregare questo tessuto fibroso e può addirittura ispessirsi e formare
un callo.
QUADRO CLINICO:
! Il pz, pertanto, ha dolore in questa zona.
! al mattino il pz non riesce a stendere le dita, le stende con uno scatto e con dolore. Questo è
più accentuato al mattino perché durante la notte c’ è la tendenza a flettere il polso e le dita
(pertanto il tendine è costretto a passare attraverso questo ponte, questa puleggia) e inoltre c’è
un edema maggiore,
Quindi il pz riferisce che ha dolore e che ogni tanto ha il dito a scatto, non riesce a stenderlo.
Tp: Cosa si fa in questo caso?
E’ molto comune, può colpire anche il pollice ovviamente, colpisce
anche persone giovani …. Colpisce anche il pollice e l’indice. Cosa si fa?
® Inizialmente una terapia che mantenga un pochino a riposo questo dito, si consiglia di non
sovraccaricarlo,
® se cè’ già uno scatto presente, un nodulo presente, noi facciamo una terapia infiltrante per
favorire la diminuizione della dimensione della guaina che schiaccia il tendine –quindi se il dito a
scatto non è presente da molto tempo, è quindi una forma iniziale, diciamo da 1 mese, e non è lo
scatto sempre costante, facciamo due infiltrazioni con corticosteroidi nella guaina, non nel
tendine, non nell’osso, ma nella guaina. A distanza di tre-4 settimane max. si fa la seconda
infiltrazione, ed in un’altissima percentuale, il 98% dei casi, c’è una risoluzione perché diminuisce le
dimensioni, quindi non solo toglie l’infiammazione ma diminuisce anche le dimensioni della parte
tendinea, quindi questo riesce a scorrere meglio
® Se però la patologia dura da molto tempo, questo ponte fibroso si è ispessito e quindi il tendine
fa fatica a passare … In tal caso bisogna aprire questa puleggia, si fa un’incisione, si taglia la
puleggia, ed il tendine ha lo spazio per muoversi e la sintomatologia diminuisce.
Quindi anche qui una terapia conservatrice iniziale, se la malattia dura da poco tempo, ed una
terapia chirurgica che non va fatta sempre.
Perché abbiamo legate le sindromi compressive col dito a scatto? C’entra in questo senso. Cioè
come nel tunnel carpale, quando voi aprite il tunnel, c’è questo legamento traverso che viene
sezionato ed è un punto di riflessione dei tendini della flessione delle dita questo comporta
comunque una diminuzione della forza generale, perché i tendini non corrono più attaccati ad
una componente ossea, una carrucola, sono un pochino più dislocati: però il pz preferisce far
l’intervento piuttosto che sentire continuamente il formicolio, svegliarsi di notte ecc.- ecc.
Il pz deve sapere che ha una leggera perdita della forza.
Così nel dito a scatto. Nel dito a scatto si tenta una terapia conservativa.
Se non si riesce si apre questa puleggia, La puleggia A1 non è una puleggia fondamentale per la
tenuta del tendine, cioè per il suo mantenimento lungo la parte ossea, però poco sopra la
puleggia A1 c’è la puleggia A2. Se viene sezionata la puleggia A2 l’intervento ha un effetto
collaterale: il tendine rimane molto flesso.
LEGENDA DELLE ABBREVIAZIONI:
pz = paziente
per es. o p.e.= per esempio
tp= terapia
sec= secondi
d.d.= diagnosi differenziale
MI SCUSO MOLTISSIMO PER IL RITARDO, SOPRATTUTTO CON CHI DA’ COME PRIMO ESAME
ORTOPEDIA: è stata una sbobinatura molto sudata, in quanto la docente non ha detto una frase di
senso compiuto che fosse una e nello strutturare la lezione ha fatto a pezzi un po’ di clinica, un po’
di cause, un po’ di tp, poi ancora un po’ di clinica,,,: insomma non è stata affatto organica. Io ho
fatto del mio meglio per rendere la trattazione comprensibile.
BUONO STUDIO A TUTTI, Anna