A tutti quelli che
hanno creduto,
credono
e crederanno
in me.
UNIVERSITA’ POLITECNICA DELLE MARCHE
FACOLTA’ DI MEDICINA E CHIRURGIA
Dottorato di Ricerca in
Patologie Immunometaboliche, degenerative e infettive
STUDIO DELLA RISPOSTA ANTICORPALE
UMANA PROTETTIVA NEI CONFRONTI DI UN
AMPIO SPETTRO DI VIRUS INFLUENZALI
ATTRAVERSO IL CLONAGGIO E LA
CARATTERIZZAZIONE DI ANTICORPI
MONOCLONALI UMANI
Coordinatore: Prof. Pietro E. Varaldo
Tutor: Prof.ssa Patrizia Bagnarelli
Tesi di Dottorato di:
DONATA DE MARCO
Anno Accademico 2009-2010
CONSULTAZIONE TESI DI LAUREA
La sottoscritta DONATA DE MARCO
nata a GROTTAGLIE (TA) il 02/08/1982
autore della tesi dal titolo
STUDIO DELLA RISPOSTA ANTICORPALE UMANA PROTETTIVA NEI
CONFRONTI DI UN AMPIO SPETTRO DI VIRUS INFLUENZALI
ATTRAVERSO IL CLONAGGIO E LA CARATTERIZZAZIONE DI
ANTICORPI MONOCLONALI UMANI
NON AUTORIZZA
la consultazione della tesi stessa
Data
Firma
UNIVERSITA' POLITECNICHE DELLE MARCHE
Facoltà di Medicina e Chirurgia
Dottorato di Ricerca in
Patologie Immunometaboliche, degenerative e infettive
Tesi di Dottorato di: Donata De Marco
Coordinatore: Prof. Pietro E. Varaldo
Tutor: Prof.ssa Patrizia Bagnarelli
STUDIO DELLA RISPOSTA ANTICORPALE UMANA
PROTETTIVA NEI CONFRONTI DI UN AMPIO SPETTRO DI VIRUS
INFLUENZALI ATTRAVERSO IL CLONAGGIO E LA
CARATTERIZZAZIONE DI ANTICORPI MONOCLONALI UMANI
L’Influenza rappresenta un grave problema di salute pubblica che può portare a
condizioni patologiche severe e causa da 250000 a 500000 morti ogni anno nel mondo.
Durante le epidemie stagionali, l’immunità pre-esistente, dovuta ad una precedente
infezione o alla vaccinazione con virus della precedente stagione, può fornire solo una
protezione parziale a causa dell’insorgenza di mutazioni antigeniche nelle glicoproteine
del pericapside virale. Questo fenomeno prende il nome di deriva antigenica. La
comparsa di un nuovo virus influenzale, distinto dai virus comunemente circolanti, è
conosciuta con il nome di spostamento antigenico e può causare pandemie. Sebbene
rare, le pandemie sono eventi che, potenzialmente, possono essere associate ad elevati
tassi di morbilità e mortalità a causa dell’assenza o dei bassi livelli di immunità preesistente nella popolazione umana.
È stato ampiamente dimostrato che la risposta immune umorale svolge un compito
rilevante nel controllare l’infezione da virus influenzale. L’immunizzazione passiva è
risultata efficace contro i virus H1N1 e H5N1 suggerendo che il trattamento con
anticorpi può rappresentare un potenziale approccio per prevenire e trattare l’infezione
influenzale.
I
Questo studio descrive il clonaggio molecolare, le caratteristiche di legame e
l’attività neutralizzante di due anticorpi monoclonali umani denominati PN-SIA28 e
PN-SIA49.
In saggi di immunofluorescenza, sia PN-SIA28 che PN-SIA49 riconoscono cellule
infettate con tutti i sottotipi H1N1 testati, incluso il virus H1N1 della pandemia del
2009. Inoltre, PN-SIA28 lega anche cellule infettate con i virus di sottotipo H3N2
testati. Nessuna reattività è stata dimostrata contro il ceppo B/Lee/40. Cellule trasfettate
con il gene dell’emoagglutinina (HA) del virus A/Puerto Rico/8/34 o A/South
Carolina/1/18 sono riconosciute sia da PN-SIA28 che da da PN-SIA49, suggerendo che
questi anticorpi legano un determinante antigenico conservato nella HA. L’analisi
tramite Western Blotting ha mostrato che l’epitopo riconosciuto da entrambi gli
anticorpi è presente solo nella forma HA0 dell’emoagglutinina e, in saggi di
competizione, sia PN-SIA28 che PN-SIA49 sono spiazzati dall’anticorpo monoclonale
murino C179, che riconosce un epitopo conformazionale situato sulla regione stem della
HA. Questi dati indicano che, anche, l’epitopo riconosciuto dai due anticorpi è situato
sulla regione stem della HA. PN-SIA28 e PN-SIA49 neutralizzano tutti i sottotipi H1N1
utilizzati in questo studio. Inoltre, PN-SIA28 ha una potente attività neutralizzante
contro diversi virus di sottotipo H3N2. Nessuna attività neutralizzante è stata osservata
contro il ceppo influenzale di tipo B, B/Lee/40.
In conclusione, PN-SIA28 e PN-SIA49 sono in grado di legare e neutralizzare un
ampio spettro di virus influenzali di sottotipo H1N1, compreso il virus pandemico del
2009. PN-SIA28 è anche in grado di legare e neutralizzare virus di sottotipo H3N2.
Lo studio proseguirà con la caratterizzazione dettagliata della regione della HA
coinvolta nel legame con PN-SIA28 e PN-SIA49 che potrebbe aiutare ad identificare
epitopi conservati condivisi tra differenti virus influenzali e a sviluppare strategiae
vaccinali ad ampio spettro.
II
UNIVERSITA' POLITECNICHE DELLE MARCHE
Facoltà di Medicina e Chirurgia
Dottorato di Ricerca in
Patologie Immunometaboliche, degenerative e infettive
Tesi di Dottorato di: Donata De Marco
Coordinatore: Prof. Pietro E. Varaldo
Tutor: Prof.ssa Patrizia Bagnarelli
STUDY OF THE PROTECTIVE HUMAN ANTIBODY RESPONSE
AGAINST A BROAD RANGE OF INFLUENZA VIRUSES
THROUGH CLONING AND CHARACTERIZATION OF HUMAN
MONOCLONAL ANTIBODIES
Influenza is a serious public health problem that causes severe illnesses and an
estimated 250000 to 500000 deaths worldwide every year. During a seasonal epidemic,
pre-existing immunity, due to prior infection or vaccination with previous seasonal
viruses, can only offer a partial protection since the raising of antigenic mutations in the
viral envelope glycoproteins. This phenomena is known as antigenic drift. The
emergency of a new influenza virus, distinct from the already circulating viruses, is
known as antigenic shift and may lead to a pandemic. Although rare, pandemics are
events that can potentially cause high level of morbidity and mortality due to absence or
low pre-existing immunity in the human population.
It has been widely demonstrated that humoral immune response plays a key role in
controlling influenza virus infection. Passive immunization has been reported to be
effective against H1N1 and H5N1 viruses suggesting that antibody treatment could
represent a potential approach to prevent and treat influenza infection.
This study describes the molecular cloning, the binding characteristics and the broadrange neutralizing activity of two human monoclonal antibodies (mAbs) named PNSIA28 and PN-SIA49.
When tested in immunofluorescence assay, both PN-SIA28 and PN-SIA49 were able
to bind cells infected with all the H1N1 strains tested, including the H1N1 2009
III
pandemic virus. Additionally, PN-SIA28 was also able to bind cells infected with the
H3N2 strains tested. No reactivity was demonstrated against the B/Lee/40 strain. Cells
transfected with the recombinant hemagglutinin (HA) gene of A/Puerto Rico/8/34 or
A/South Carolina/1/18 were recognized by both PN-SIA28 and PN-SIA49, thus
suggesting that these antibody bind to a conserved antigenic epitope in the HA. Western
blotting analysis showed that the epitope recognized by both mAbs is present only in
the HA0 form of hemagglutinin and, in competition experiments, both PN-SIA28 and
PN-SIA49 are displaced by the mouse monoclonal antibody C179, that recognizes a
conformational epitope in the HA stem region. These data indicate that the epitope
recognized by the two mAbs is situated on the stem region of the HA. PN-SIA28 and
PN-SIA49 neutralize all the H1N1 strains used in this study. Moreover, PN-SIA28 has a
potent neutralizing activity against different H3N2 strains. No neutralizing activity was
demonstrated against the B/Lee/40 influenza B strain
In conclusion, PN-SIA28 and PN-SIA49 are able to bind and neutralize a broad
range of H1N1 viruses, including the H1N1 2009 pandemic virus. PN-SIA28 is also
able to bind and neutralize H3N2 subtype viruses.
This study will progress with the detailed characterization of the HA region involved
in PN-SIA28 and PN-SIA49 binding to the HA that may help to identify conserved
epitopes shared between different influenza virus subtypes and to develop innovative
broad range vaccination strategies.
IV
SOMMARIO
1.
IL VIRUS DELL’INFLUENZA ....................................................................... 1
1.1
Classificazione ..................................................................................................................... 1
1.2
Struttura del virione e genoma virale ................................................................................... 4
1.2.1
Il virus dell’Influenza di tipo A................................................................................... 5
1.2.1.1
La proteina basica polimerasica 2.......................................................................... 8
1.2.1.2
La proteina basica polimerasica 1.......................................................................... 9
1.2.1.3
PB1-F2................................................................................................................. 10
1.2.1.4
La proteina acida polimerasica ............................................................................ 11
1.2.1.5
L’emoagglutinina................................................................................................. 12
1.2.1.6
La nucleoproteina ................................................................................................ 16
1.2.1.7
La neuraminidasi ................................................................................................. 17
1.2.1.8
La proteina di matrice M1 ................................................................................... 18
1.2.1.9
Il canale ionico M2 .............................................................................................. 19
1.2.1.10
La proteina non strutturale 1.............................................................................. 20
1.2.1.11
La proteina non strutturale 2.............................................................................. 21
1.2.2
Il virus dell’Influenza di tipo B................................................................................. 21
1.2.3
Il virus dell’Influenza di tipo C................................................................................. 22
1.3
Il ciclo replicativo .............................................................................................................. 22
1.3.1
Adsorbimento............................................................................................................ 23
1.3.2
Fusione delle membrane ed uncoating ..................................................................... 24
1.3.3
Replicazione e trascrizione....................................................................................... 26
1.3.4
Sintesi delle proteine virali, assemblaggio e rilascio delle nuove particelle virali .. 28
1.4
Meccanismi patogenetici e manifestazioni cliniche........................................................... 30
1.4.1
Trasmissione............................................................................................................. 31
1.4.2
Tropismo................................................................................................................... 32
1.4.3
Patogenesi ................................................................................................................ 33
1.4.4
Presentazione clinica................................................................................................ 36
1.4.4.1
1.5
Complicanze dell’Influenza................................................................................. 37
Epidemiologia .................................................................................................................... 41
V
1.5.1
La pandemia del 1918: "Influenza Spagnola" .......................................................... 44
1.5.2
La pandemia del 1957: "Influenza Asiatica" ............................................................ 45
1.5.3
La pandemia del 1968: "Influenza di Hong Kong"................................................... 45
1.5.4
La pandemia del 1977: "Influenza Russa"................................................................ 46
1.5.5
I casi di Influenza H5N1 ........................................................................................... 47
1.5.6
La pandemia H1N1 del 2009: “Influenza suina”..................................................... 48
1.6
La diagnosi......................................................................................................................... 51
1.7
I vaccini.............................................................................................................................. 53
1.7.1
Vaccini a virus inattivato.......................................................................................... 54
1.7.2
Vaccini a virus attenuato .......................................................................................... 55
1.7.3
Vaccini e tecnologie in fase di sviluppo.................................................................... 56
1.8
2.
Terapia ............................................................................................................................... 58
1.8.1
Gli inibitori del canale ionico M2 ............................................................................ 59
1.8.2
Gli inibitori della neuraminidasi .............................................................................. 61
RUOLO DELLA RISPOSTA IMMUNITARIA NELL’INFLUENZA.......65
2.1
Risposta immunitaria innata contro il virus dell’Influenza ................................................ 65
2.2
Induzione e regolazione della risposta immunitaria adattativa........................................... 69
2.2.1
2.2.1.1
Attivazione e maturazione delle cellule presentanti l'antigene ............................ 69
2.2.1.2
I linfociti T CD8+ ................................................................................................. 71
2.2.1.3
I linfociti T CD4+ ................................................................................................. 72
2.2.2
3.
VI
La risposta immunitaria cellulare ............................................................................ 69
La risposta immunitaria umorale ............................................................................. 73
2.2.2.1
Immunità omosubtipica ed eterosubtipica ........................................................... 76
2.2.2.2
Anticorpi anti-emoagglutinina ............................................................................. 77
2.2.2.3
Anticorpi anti-neuraminidasi ............................................................................... 78
2.2.2.4
Anticorpi anti-M2 ................................................................................................ 79
2.2.2.5
Anticorpi anti-nucleoproteina .............................................................................. 79
ANTICORPI MONOCLONALI ANTI-INFLUENZA.................................80
3.1
Gli anticorpi ....................................................................................................................... 80
3.1.1
Struttura degli anticorpi ........................................................................................... 81
3.1.2
Le classi di immunoglobuline ................................................................................... 83
3.1.2.1
Le immunoglobulime di classe M ....................................................................... 83
3.1.2.2
Le immunoglobulime di classe D ........................................................................ 84
3.1.2.3
Le immunoglobulime di classe G ........................................................................ 84
3.1.2.4
Le immunoglobuline di classe E.......................................................................... 85
3.1.2.5
Le immunoglobulime di classe A ........................................................................ 85
3.1.3
Legame antigene-anticorpo...................................................................................... 86
3.1.4
Organizzazione dei geni delle immunoglobuline nella linea germinativa................ 88
3.1.4.1
Il locus delle catene leggere κ.............................................................................. 89
3.1.4.2
Il locus delle catene leggere λ.............................................................................. 90
3.1.4.3
Il locus delle catene pesanti ................................................................................. 90
3.1.5
La reazione di ricombinazione V(D)J ...................................................................... 91
3.1.6
Stadi di maturazione del linfocita B e produzione delle immunoglobuline .............. 93
3.1.7
Il passaggio di classe della catena pesante.............................................................. 95
3.1.8
Mutazioni somatiche e maturazione dell’affinità ..................................................... 95
3.2
Metodologie per la generazione di anticorpi monoclonali ................................................. 96
3.2.1
Generazione di anticorpi monoclonali da ibridomi murini...................................... 96
3.2.2
Generazione di anticorpi monoclonali chimerici ..................................................... 98
3.2.3
Generazione di anticorpi monoclonali umanizzati................................................... 99
3.2.4
Topi transgenici esprimenti immunoglobuline umane............................................ 101
3.2.5
Phage display ......................................................................................................... 104
3.2.6
Ibridomi ibridi e ibridomi umani............................................................................ 106
3.2.7
Immortalizzazione delle cellule B........................................................................... 107
3.3
Anticorpi monoclonali in grado di neutralizzare virus influenzali................................... 108
3.3.1
C179 ....................................................................................................................... 109
3.3.2
F10 ......................................................................................................................... 111
3.3.3
CR6261................................................................................................................... 111
3.3.4
Altri anticorpi monoclonali con attività di neutralizzazione eterosubtipica. ......... 112
VII
3.3.5
4.
MAb 1C9................................................................................................................. 113
MATERIALI E METODI .............................................................................115
4.1
Colture Cellulari............................................................................................................... 115
4.2
Virus dell’Influenza ......................................................................................................... 115
4.2.1
Preparazione degli stock virali............................................................................... 116
4.2.2
Titolazione virale mediante end-point dilution assay ............................................. 116
4.3
Clonaggio degli anticorpi monoclonali umani PN-SIA28 e PN-SIA49 ........................... 117
4.4
Purificazione e quantificazione di PN-SIA28 e PN-SIA49 come frammenti Fab............ 118
4.5
Produzione di PN-SIA28 e PN-SIA49 come anticorpi interi mediante un sistema di
espressione basato su Baculovirus................................................................................................. 119
4.5.1
Colture Cellulari..................................................................................................... 119
4.5.2
Preparazione del Baculovirus ricombinante .......................................................... 120
4.5.2.1
Clonaggio della catena leggera di PN-SIA28 e di PN-SIA49 in pAc-k-Fc........ 120
4.5.2.2
Clonaggio della catena pesante di PN-SIA28 e di PN-SIA49 rispettivamente in
pAc-k-Fc_28LC e pAc-k-Fc_49LC ..................................................................................... 121
4.5.2.3
Produzione del Baculovirus ricombinante ......................................................... 122
4.5.3
Amplificazione del Baculovirus ricombinante ........................................................ 124
4.5.4
Espressione di PN-SIA28 IgG e PN-SIA49 IgG...................................................... 125
4.5.5
Purificazione e quantificazione di PN-SIA28 IgG e PN-SIA49 IgG ....................... 125
4.6
ELISA .............................................................................................................................. 126
4.7
ELISA di competizione con l’anticorpo monoclonale C179............................................ 128
4.8
Clonaggio delle emoagglutinine di A/Puerto Rico/8/34 e A/South Carolina/1/18........... 129
4.9
Mutagenesi sito-diretta della emoagglutinina ricombinante di A/Puerto Rico/8/34 ........ 130
4.10
Saggi di Immunofluorescenza .......................................................................................... 130
4.11
Fluorescence-activated cell sorting (FACS).................................................................... 132
4.12
Western Blotting............................................................................................................... 134
VIII
4.13
Saggio di inibizione della emoagglutinazione ................................................................. 135
4.14
Saggi di Neutralizzazione ................................................................................................ 136
4.14.1
Saggio di microneutralizzazione ............................................................................ 136
4.14.2
Saggio di riduzione del numero delle placche di lisi.............................................. 137
4.15
Selezione e caratterizzazione di varianti virali resistenti alla neutralizzazione da parte di
PN-SIA28 ...................................................................................................................................... 138
5.
RISULTATI.................................................................................................... 140
5.1
Segmenti genici della linea germinale utilizzati da PN-SIA28 e PN-SIA49.................... 140
5.2
Caratterizzazione delle proprietà di legame di PN-SIA28 Fab e PN-SIA49 Fab............. 141
5.2.1
ELISA su vaccino influenzale ................................................................................. 141
5.2.2
Immunofluorescenza su cellule infettate da virus influenzali ................................. 142
5.2.3
Immunofluorescenza e FACS su cellule trasfettate esprimenti l’emoagglutinina
ricombinante di A/PR/8/34 o A/South Carolina/1/18 ............................................................... 145
5.3
Produzione di PN-SIA28 e PN-SIA49 come anticorpo intero mediante sistema di
espressione basato su Baculovirus................................................................................................. 148
5.4
Caratterizzazione delle proprietà di legame di PN-SIA28 IgG e PN-SIA49 IgG ............ 151
5.4.1
ELISA su vaccino influenzale ................................................................................. 151
5.4.2
Immunofluorescenza su cellule infettate da virus influenzali ................................. 152
5.4.3
Immunofluorescenza e FACS su cellule trasfettate esprimenti l’emoagglutinina
ricombinante di A/PR/8/34 o A/South Carolina/1/18 ............................................................... 155
5.5
Caratterizzazione dell’epitopo riconosciuto da PN-SIA28 e PN-SIA49.......................... 157
5.5.1
Saggio di inibizione dell'emoagglutinazione .......................................................... 157
5.5.2
Western Blotting ..................................................................................................... 157
5.5.3
Saggio di competizione con l'anticorpo monoclonale murino C179 ...................... 159
5.6
Caratterizzazione dell'attività biologica in vitro di PN-SIA28 e PN-SIA49 .................... 161
5.7
Selezione e caratterizzazione di varianti virali resistenti alla neutralizzazione da parte di
PN-SIA28 ...................................................................................................................................... 165
IX
6.
DISCUSSIONE ...............................................................................................167
7.
BIBLIOGRAFIA ............................................................................................174
X
1.
IL VIRUS DELL’INFLUENZA
L'Influenza è un’infezione virale acuta che colpisce generalmente le alte vie
respiratorie e meno frequentemente i polmoni. Si trasmette facilmente da persona a
persona e nella maggior parte dei casi dà luogo ad una malattia di lieve entità. Tuttavia
può evolvere in malattia severa con conseguente ospedalizzazione ed in alcuni casi può
portare anche al decesso. Si presenta annualmente durante la stagione invernale dando
luogo ad epidemie di gravità variabile e, occasionalmente, può causare pandemie.
L’improvvisa comparsa dei sintomi respiratori che persistono per qualche giorno per
poi scomparire, è stata la caratteristica che ha permesso l‘identificazione di molte
epidemie avvenute nel passato. Già Ippocrate nel 412 a.C. descriveva tali epidemie e
numerosi episodi sono stati descritti durante tutto il Medioevo.
Il termine influenza deriva dalla parola latina influentia in uso in Italia nel XIV
secolo e che veniva utilizzata per indicare che la patologia era collegata alle “influenze
degli astri”. Solo nel 1931 Richard Shope dimostrò che l'Influenza suina poteva essere
trasmessa da muco filtrato, indicando che l'agente causativo era un virus. Due anni più
tardi, nel 1933, Smith e collaboratori isolarono il virus influenzale da esseri umani con
sintomi respiratori. Di lì a poco molti laboratori di ricerca si dedicarono allo studio dei
virus influenzali, sino a creare un network internazionale di laboratori, guidati
dall’Organizzazione Mondiale per la Sanità (WHO, World Health Organization), che
servì a monitorare i cambiamenti antigenici dei diversi ceppi influenzali e a tenere sotto
controllo l’incidenza e la diffusione dell’infezione.
1.1 Classificazione
I virus influenzali fanno parte della famiglia Orthomyxoviridae. Appartengono a
questa famiglia, i virus che possiedono un genoma segmentato a singolo filamento di
acido
ribonucleico
(RNA)
a
polarità
negativa.
All'interno
della
famiglia
Orthomyxoviridae sono inoltre distinti cinque generi o tipi: Influenza A, Influenza B,
Influenza C, Isavirus, Thogotovirus (International Committee on Taxonomy of Viruses.
and International Union of Microbiological Societies. Virology Division., 2005). Solo i
1
virus influenzali appartenenti ai generi Influenza A, Influenza B e Influenza C hanno
importanza patologica per l'uomo. I virus appartenenti al genere A infettano anche
un’ampia varietà di specie animali domestiche e selvatiche e il serbatoio naturale dei
virus di tipo A è rappresentato proprio dagli uccelli acquatici (Webster et al., 1992). I
virus dell'Influenza B infettano prevalentemente l'uomo, ma sono stati isolati anche
dalle foche (Osterhaus et al., 2000). Il virus dell'Influenza C è capace di infettare
l'uomo, i maiali e i cani (Wright et al., 2007).
I virus influenzali A, B e C vengono distinti tra loro per le caratteristiche antigeniche
delle nucleoproteine e delle proteine della matrice. A loro volta i virus di tipo A
vengono classificati in sottotipi a seconda delle caratteristiche antigeniche delle due
principali glicoproteine, l'emoagglutinina (HA) e la neuraminidasi (NA). Sono
conosciuti sedici differenti sottotipi di HA (H1-H16) e nove di NA (N1-N9) (Figura 1)
(Webster et al., 1992; Fouchier et al., 2005). Tutti i 16 sottotipi di HA e i 9 sottotipi di
NA sono stati isolati dagli uccelli acquatici, mentre solo i virus di sottotipo H1, H2, H3,
N1 e N2 hanno circolato ampiamente nell’uomo. Nel maiale sono stati isolati,
soprattutto, virus di sottotipo H1, H3, N1 e N2 (Figura 2).
Figura 1. Analisi filogenetica dei 16 sottotipi di HA e dei 9 sottotipi di NA. La barra indicante la scala
rappresenta approssimativamente il cambiamento del 10% dei nucleotidi della sequenza (Fouchier et al.,
2005).
2
Figura 2. I 16 sottotipi della proteina HA e i 9 sottotipi di NA con i relativi ospiti naturali.
Attualmente, solo i sottotipi H1N1 e H3N2 circolano nell'uomo, mentre il sottotipo
H2N2 è circolato in passato causando la pandemia del 1957. Il sottotipo H5N1 ha
destato e desta preoccupazione per la sua capacità di essere trasmesso da specie aviarie
direttamente all'uomo con esiti spesso mortali (Peiris et al., 2004; Pappaioanou, 2009).
Inoltre sono stati sporadicamente isolati nell'uomo anche sottotipi H7N7 e H9N2
(Fouchier et al., 2004; Koopmans et al., 2004; Peiris et al., 1999).
La corrente nomenclatura valida per i virus influenzali include il tipo di virus
influenzale, l'ospite se non umano, il luogo di isolamento, il numero dell'isolato e l'anno
di isolamento; seguono tra parentesi i sottotipi di HA e NA (Figura 3). Per i virus
influenzali di tipo B e C, nonostante vadano incontro a variazione antigenica, non sono
stati identificati sottotipi. Per questo motivo la nomenclatura è stata limitata alla
designazione dell'isolato (es. B/England/5/66, C/Paris/1/67) (WHO, 1980).
3
Figura 3. Nomenclatura del virus dell’Influenza A in base alla International Commitee on Taxonomy
of Viruses.
1.2 Struttura del virione e genoma virale
I virus appartenenti alla famiglia degli Orthomyxoviridae si presentano come
particelle virali pleiomorfiche dotate di pericapside virale. In preparazioni virali
analizzate in microscopia elettronica sono state osservate particelle sferiche (Figura 4)
di diametro medio di 120nm e particelle filamentose di lunghezza anche superiore ai
300nm (Fujiyoshi et al., 1994; Harris et al., 2006; Palese and Shaw, 2007).
Nel pericapside virale, formato da un doppio foglietto lipidico, sono inserite le due
glicoproteine di membrana, l'emoagglutinina e la neuraminidasi, in una proporzione di
circa quattro HA per una NA (Palese and Garcia-Sastre, 2002). Nei virus di tipo C al
posto dell'emoagglutinina e della neuraminidasi è presente una sola glicoproteina di
membrana, hemagglutinin–esterase-fusion (HEF), che possiede sia le funzioni
dell'emoagglutinina sia quelle della neuraminidasi (Lamb and Krug, 2001; Nakada et
al., 1984).
4
Figura 4. Campo al microscopio elettronico di virioni di Influenza A (Harris et al., 2006).
Oltre alle due glicoproteine, nel pericapside virale si trova il canale ionico
transmembrana M2 (Zebedee and Lamb, 1988), che nei virus di tipo B prende il nome
di BM2 (Odagiri et al., 1999), mentre nel virus dell'Influenza C è denominato CM2
(Pekosz and Lamb, 1997). Nei virioni dell'Influenza di tipo B è presente, inoltre,
un'altra proteina transmembrana denominata NB che sembra avere attività di canale
ionico (Betakova et al., 1996; Brassard et al., 1996).
La parte interna del doppio foglietto lipidico è ricoperta dalla proteina di matrice
(M1) (Ruigrok et al., 2000; Ruigrok et al., 1989). All'interno del pericapside sono
presenti i complessi ribonucleoproteici virali (viral ribonucleoprotein complex, vRNP)
che sono formati da singoli segmenti di RNA genomico ricoperti da nucleoproteine
(NP) e sono associati alla polimerasi. Quest’ultima è composta da tre proteine: la
proteina basica polimerasica 1 (PB1), la proteina basica polimerasica 2 (PB2), la
proteina acida polimerasica (PA) (Compans et al., 1972; Duesberg, 1969).
1.2.1 Il virus dell’Influenza di tipo A
Il virus influenzale di tipo A (Figura 5) ha un genoma formato da otto segmenti di
RNA a singolo filamento a polarità negativa. Le regioni 5' e 3' di ciascun segmento del
5
genoma virale sono non codificanti. Le regioni al 5' del RNA virale (vRNA) sono
caratterizzate da 13 nucleotidi che sono conservati sia tra i diversi segmenti del genoma
virale sia tra diversi sottotipi virali. Adiacenti a questi nucleotidi si trovano 5 o 8 uridine
consecutive che fungono da segnale per la poliadenilazione (Robertson, 1979; Li and
Palese, 1994; Luo et al., 1991). Anche nella regione 3' sono presenti 8 nucleotidi
conservati tra i diversi segmenti virali (Fodor et al., 1994). Le regioni 5’ e 3’ possiedono
una certa complementarietà fra loro e ciò provoca l’assunzione da parte del vRNA di
una struttura secondaria a panhandle (Baudin et al., 1994; Bae et al., 2001; Lee et al.,
2003; Park et al., 2003).
Figura 5. Rappresentazione schematica del virus dell'Influenza A.
Ogni segmento codifica per una o più proteine virali (Ritchey et al., 1976; Palese and
Schulman, 1976): il segmento 1 codifica per la proteina della polimerasi virale PB2; il
segmento 2 codifica per un'altra proteina della polimerasi virale, PB1, e per la proteina
denominata PB1-F2; il segmento 3 per la proteina PA della polimerasi; il segmento 4
per l'emoagglutinina; il segmento 5 per la nucleoproteina; il segmento 6 per la
neuraminidasi; il segmento 7, tramite splicing alternativo, codifica per la proteina di
matrice M1 e per il canale ionico M2 (Lamb and Choppin, 1981); il segmento 8, sempre
6
tramite splicing alternativo, codifica per le due proteine non strutturali NS1 e NS2 (o
nuclear export protein, NEP) (Lamb and Choppin, 1979).
Segmento Proteine codificate
Funzione della proteina
1
Proteina basica polimerasica 2 - PB2
Subunità
della
polimerasi,
riconoscimento del 5’-cap dell’mRNA
2
Proteina basica polimerasica 1 - PB1
Subunità della polimerasi, elongazione
dell’RNA, attività endonucleasica
PB1-F2
Attività pro-apoptotica
3
Proteina acida polimerasica – PA
Subunità
protesica
4
Emoagglutinina – HA
Glicoproteina di superficie, maggiore
antigene, legame con il recettore e
attività di fusione
5
Nucleoproteina – NP
Proteina legante l’RNA, regolatore
dell’importo nucleare
6
Neuraminidasi – NA
Glicoproteina di superficie, importante
per il rilascio delle particelle virali
7
Proteina di matrice 1 – M1
Proteina di matrice, interagisce con le
vRNP, regola l’esporto nucleare e il
processo di rilascio delle particelle
virali
Proteina di matrice 2 – M2
Canale
ionico
importante
per
l’uncoating e l’assemblaggio delle
particelle virali
Proteina non strutturale 1 – NS1
Antagonista del Interferone, regolatore
dell’espressione genica dell’ospite
Proteina non strutturale 2 – NS2
Esportatore nucleare dell’RNA
8
della
polimerasi,
attività
Tabella 1. I segmenti genomici del virus dell’Influenza A e le proteine da essi codificate. PB2, PA,
HA, NP, NA sono codificate ciascuna da un unico segmento di RNA; M2 e NS2 sono espresse tramite
splicing alternativo; PB1–F2 è codificata da un reading frame alternativo.
7
1.2.1.1
La proteina basica polimerasica 2
La proteina basica polimerasica 2 (PB2) è una delle tre proteine che forma la
polimerasi del virus dell'Influenza.
PB2 è reclutata dal complesso della polimerasi attraverso interazioni proteinaproteina con la proteina basica polimerasica 1 (Digard et al., 1989); sembra che questa
interazione avvenga tramite i domini N-terminale delle due proteine. PB2 prende inoltre
contatto con la nucleoproteina, ma non con la proteina acida polimerasica (Figura 6)
(Zurcher et al., 1996; Biswas et al., 1998; Poole et al., 2004; Medcalf et al., 1999).
Figura 6. Modello 3D della polimerasi virale (A) e del complesso vRNP (B). In rosso è evidenziata la
regione N-terminale di PB2. In blu la regione C-teminale di PB1 e in verde la regione C-terminale di PA
(Area et al., 2004).
PB2 ha un ruolo fondamentale nella trascrizione del mRNA virale in quanto possiede
la funzione primaria di legare il 5'-cap metilato degli mRNA della cellula ospite che
saranno poi tagliati per fungere da primer per la sintesi del mRNA virale. Numerosi
studi sono stati effettuati per identificare l'esatto dominio di PB2 in grado di legare il 5'cap metilato (Honda et al., 1999; Li et al., 2001; Fechter et al., 2003). Tuttavia non
sempre questi studi hanno riportato risultati concordanti. Attraverso esperimenti di
cross-linking con raggi ultravioletti, sono state identificate due distinte regioni che
sembrano essere coinvolte in tale legame: una prossimale alla regione N-terminale tra i
residui aminoacidici 242-282, l'altra vicino alla regione C-terminale tra i residui 538577
(Honda et al., 1999). Successivamente, con un approccio di mutagenesi
sistematico, sono stati identificati due residui di fenilalanina, F363 e F404, che
sembrano essere coinvolti direttamente nel legame con il 5'-cap, ma che non sono
8
essenziali per l'attività di trascrizione (Fechter et al., 2003). È stato ipotizzato che il
meccanismo di riconoscimento del 5'-cap sia dovuto alla formazione di un motivo a
sandwich tra aminoacidi aromatici, come avviene in altre proteine che possiedono la
funzione di legare il 5'-cap metilato (Fechter et al., 2003).
L'attività endonucleasica necessaria a tagliare i 5'-cap metilati dei mRNA della
cellula ospite invece non sembra risiedere nella PB2, ma nella PB1 (Li et al., 2001).
É stato evidenziato anche che PB2 è necessaria per il processo di replicazione.
Infatti, mutanti in vitro per i residui W49A, F130A, R142A mantengono la capacità di
trascrizione e di legame al 5'-cap, ma perdono la capacità di sintetizzare RNA
complementari a polarità positiva (cRNA) e vRNA in vivo (Gastaminza et al., 2003).
Infine, è stato osservato che l'amminoacido in posizione 627 determina l'efficienza
replicativa nei diversi ospiti. Infatti, i virus che possiedono una lisina in posizione 627
replicano meglio nelle cellule di mammifero rispetto a quei virus che possiedono, nella
stessa posizione, un acido glutammico (Subbarao et al., 1993). È stato evidenziato
anche che la lisina in posizione 627 facilita la replicazione a 33°C (la temperatura delle
vie respiratorie superiori dell'uomo), mentre a 41°C (la temperatura del tratto intestinale
degli uccelli) non c'è differenza di replicazione tra le due varianti (Massin et al., 2001).
PB2 può quindi rappresentare un fattore di patogenicità del virus poiché, l’introduzione
di mutazioni, per esempio nella posizione 627 della proteina, può alterare la virulenza
del ceppo virale (Hatta et al., 2001).
1.2.1.2
La proteina basica polimerasica 1
La proteina basica polimerasica 1 (PB1) è la più grande fra le due proteine basiche.
Rappresenta la subunità proteica centrale della polimerasi virale, interagisce, tramite siti
di legame indipendenti, sia con PA che con PB2 ed è inoltre capace di legare la
nucleoproteina (Biswas et al., 1998). Saggi di immunoprecipitazione e l’utilizzo di
mutanti hanno portato ad ipotizzare che il dominio C-terminale sia il sito di legame per
la proteina PA (Digard et al., 1989; Gonzalez et al., 1996) e il dominio N-terminale il
sito di ancoraggio per la proteina PB2. Il sito di localizzazione nucleare (NLS, Nuclear
Localization Signal) si trova in una regione vicina al dominio N-terminale (Nath and
Nayak, 1990).
9
Diversi studi hanno dimostrato che PB1 catalizza l'aggiunta dei nucleotidi durante la
reazione di sintesi dell'RNA (Braam et al., 1983). Essa rappresenta, quindi, la
polimerasi nucleotidica (Braam et al., 1983; Ulmanen et al., 1981). PB1 ha, infatti,
un’omologia di sequenza con altre polimerasi nucleotidiche e contiene i quattro motivi
proteici conservati in molte RNA polimerasi RNA-dipendenti (Poch et al., 1989).
Mutazioni in queste regioni conservate provocano la perdita della funzionalità della
proteine stessa (Biswas and Nayak, 1994).
PB1 sembra inoltre responsabile del legame con le estremità 5’ e 3’ sia dei vRNA
che dei cRNA, mediando in questo modo l'inizio della trascrizione e della replicazione
(Gonzalez and Ortin, 1999a; Gonzalez and Ortin, 1999b; Li et al., 1998).
Infine, l'interazione con il 3' del vRNA promuove l'attività endonucleasica della
proteina che permette la formazione del primer utilizzato per la trascrizione a partire dal
5'-cap metilato degli mRNA della cellula ospite. I residui aminoacidici coinvolti
nell’attività endonucleasica di PB1 sono localizzati nella regione compresa tra i residui
508-522 e gli aminoacidi E508, E519, D522 sembrano avere un ruolo chiave in tale
attività enzimatica (Li et al., 2001).
1.2.1.3
PB1-F2
PB1-F2 è stata scoperta durante studi che avevano lo scopo di individuare peptidi
riconosciuti dai linfociti T CD8+ durante l'infezione da virus influenzale (Chen et al.,
2001).
PB1-F2 è codificata dal segmento 2 del genoma del virus influenzale in un reading
frame alternativo rispetto a quello che codifica per PB1. Si presenta come una proteina
di 87 aminoacidi che viene prodotta precocemente nel ciclo virale, ma viene degradata
dal proteasoma (Chen et al., 2001). È presente in molti isolati virali sia da specie
aviarie che da mammiferi, anche se spesso, nei virus di origine suina, la sequenza
codificane PB1-F2 è interrotta da un codone di stop (Chen et al., 2001).
Si è scoperto che PB1-F2 induce l'apoptosi delle cellule localizzandosi nella
membrana interna ed esterna mitocondriale, grazie ad una sequenza di localizzazione
mitocondriale presente nella regione C-terminale e composta da una α-elica anfipatica
carica positivamente (Gibbs et al., 2003; Yamada et al., 2004). Depolarizzando la
10
membrana ed interagendo con proteine mitocondriali PB1-F2 è in grado di provocare il
rilascio del citocromo c ed innescare la cascata dell'apoptosi (Conenello and Palese,
2007).
Sebbene non abbia effetti diretti sulla replicazione e non sia essenziale per la
replicazione virale in vitro, PB1-F2 sembra essere importante nel contribuire alla
patogenicità del virus influenzale (Zamarin et al., 2006). In studi su modelli murini è
stato osservato un aumento dell'infiammazione polmonare, un aumentato sviluppo di
polmonite secondaria da Streptococcus pneumoniae e aumentata mortalità in quei topi
che venivano infettati con il virus influenzale A/Puerto Rico/8/34, rispetto a quelli
infettati con lo stesso ceppo virale modificato per ridurre l'espressione di PB1-F2
(McAuley et al., 2007). Risultati equiparabili sono stati ottenuti con la
somministrazione su modello animale della regione C-terminale di PB1-F2 (McAuley
et al., 2007).
1.2.1.4
La proteina acida polimerasica
La proteina acida polimerasica (PA) è la subunità più piccola del complesso RNApolimerasico del virus influenzale. Essa prende contatto con PB1, ma non con PB2. Al
pari delle altre subunità polimerasiche contiene un segnale di localizzazione nucleare
(Nieto et al., 1994). Nelle fasi iniziali dell’infezione PA è localizzata nel citoplasma
mentre PB1 e PB2 vengono rilevate nel nucleo (Akkina et al., 1991).
Il ruolo della PA nell’eterotrimero della polimerasi è solo in parte delineato. Sembra
essere indispensabile per un efficiente accumulo nucleare della subunità PB1 del
complesso della RNA polimerasi virale (Fodor and Smith, 2004). È stato proposto che
PA abbia un effetto su PB1 o che in alternativa aumenti la capacità di interazione di
PB1 con l’RNA in quanto l’attacco al 5’ del RNA da parte di PB1 si è mostrato essere
dipendente dal complesso PB1-PA (Lee et al., 2002).
PA può essere tagliata tramite una digestione parziale in due domini: un piccolo
dominio N-terminale di 25 kDa e un grande dominio C-terminale (Hara et al., 2006). I
due domini sono separati da un lungo peptide di congiunzione che sembra avere un
ruolo determinante nell’interazione con PB1 (Guu et al., 2008).
11
La subunità PA è richiesta per la replicazione e per la trascrizione del vRNA (Lee et
al., 2002; Huang et al., 1990; Kobayashi et al., 1992; Brownlee and Sharps, 2002; Fodor
et al., 2002). È stato suggerito che una inattivazione selettiva di PB2 o l’attivazione di
PA all’interno del complesso della polimerasi, permetta alla polimerasi di passare da
un’attività di trascrizione ad una di replicazione (Honda et al., 2002).
La funzione caratteristica di PA è la sua attività proteolitica che permette il clivaggio
dei 5’-cap degli mRNA della cellula ospite che saranno utilizzati come primer (Fodor
et al., 2002).
È stato dimostrato che l’attività di replicazione della polimerasi è associata con
l’attività di proteolisi di PA. Mutazioni puntiformi nelle posizioni aminoacidiche 157 e
162 della PA, che comportano una riduzione dell’attività proteolitica, causano una
riduzione della replicazione del genoma virale (Perales et al., 2000). Al contrario, la
trascrizione non risulta influenzata. Ciò suggerisce che l’attività proteolitica di PA sia
importante nella replicazione. La mutazione T157A che coinvolge un potenziale sito di
fosforilazione, causa un anomalo trasporto nucleare di PA che comporta una ridotta
attività proteolitica di PA e una ridotta capacità di sintetizzare cRNA (Perales et al.,
2000).
La mutazione T515 di PA abolisce la patogenicità del virus negli uccelli selvatici;
altre proprietà come la replicazione, la trasmissione e la letalità sono conservate
(Hulse-Post et al., 2007). Tuttavia il mutante T515 non cambia la patogenicità del virus
nel topo, suggerendo che la sintesi dell’RNA virale coinvolga fattori cellulari dell’ospite
diversi nelle varie specie (Hulse-Post et al., 2007).
1.2.1.5
L’emoagglutinina
L'emoagglutinina (HA) è una glicoproteina di superficie costituita da circa 550
aminoacidi che esplica due attività biologiche: in primo luogo realizza l'adsorbimento
del virione alla cellula ospite legandosi ad uno specifico recettore di membrana
contenente residui di acido sialico; in secondo luogo permette, attraverso la fusione
delle membrane virali e di quelle endosomiali, il rilascio delle vRNP dall'endosoma al
citoplasma (Palese and Shaw, 2007). L'HA, inoltre, possiede la capacità di legarsi alle
emazie, che possiedono residui di acido sialico sulla loro superficie, agglutinandole.
12
Nelle particelle virali, l’HA è associata al pericapside virale (envelope) in una
struttura omotrimerica e rappresenta il principale bersaglio per gli anticorpi
neutralizzanti (Gamblin et al., 2004).
Figura 7. Struttura cristallografica dell'emoagglutinina del virus Influenzale A/PR/8/34 (H1N1). In
celeste è evidenziata HA1, in arancione è evidenziata HA2. (Gamblin et al., 2004)
L'HA è sintetizzata come un precursore polipeptidico
(Braam et al., 1983),
denominato HA0, che deve essere scisso in due subunità, HA1 e HA2, che rimangono
legate tra di loro grazie alla presenza di un ponte disolfuro (Figura 7). Questo
processamento è necessario per l'infettività del virus poiché attiva la funzione di fusione
dell’HA (Garcia-Sastre et al., 1998; Gilmartin and Nevins, 1991). Per l'emoagglutinina
dei virus che infettano i mammiferi e per la maggior parte dei virus dell'Influenza aviari,
il taglio che porta all'attivazione avviene solo dopo che la glicoproteina è stata
13
trasportata sulla superficie della membrana plasmatica (Wright et al., 2007). Ciò limita
i siti di replicazione negli animali infetti agli organi e ai tessuti in cui sono presenti le
specifiche proteasi extracellulari. Al contrario, in particolare tra i virus di sottotipo H5 e
H7, ci sono una serie di ceppi di Influenza aviaria altamente patogeni (HPAI, Highly
pathogenic avian Influenza A) che possono causare infezioni sistemiche in ospiti quali
polli e tacchini (Wright et al., 2007). L'emoagglutinina di questi virus è processata a
livello intracellulare, nell'apparato di Golgi, da proteasi come la furina (Dopheide and
Ward, 1978; Kilbourne et al., 1971). Queste proteasi sono presenti in quasi tutti i tipi
cellulari e questo elimina le restrizioni relative ai potenziali siti di replicazione
nell'ospite facilitando la diffusione sistemica del virus (Wright et al., 2007).
La struttura tridimensionale della HA mostra che sulla superficie laterale della
proteina ci sono cinque o sei catene di carboidrati su HA1 e una catena di carboidrati su
HA2
(Wilson et al., 1981). L'unica eccezione è rappresentata da una catena di
carboidrati su HA1 nella parte superiore della struttura che sembra stabilizzare i contatti
tra le unità globulari (Wilson et al., 1981). Sebbene non sia nota la funzione di questi
carboidrati sulla molecola nativa di HA, l'aggiunta di gruppi glucidici è necessaria per il
corretto folding di HA nel Reticolo Endoplasmatico (Hebert et al., 1997). Tale processo
richiede, inoltre, il corretto funzionamento della proteina M2 (Grambas and Hay, 1992;
Steinhauer et al., 1991).
La regione della HA deputata al legame con il recettore è una tasca collocata nella
parte distale su ogni subunità della molecola. Le caratteristiche di questa tasca fanno si
che sia inaccessibile agli anticorpi. I residui che formano la tasca (Y98, W153, H183,
E190, L194) sono conservati tra diversi sottotipi virali
(Wilson et al., 1981). La
conferma che la tasca sia il sito che lega il recettore è stata ottenuta isolando una HA
con una singola sostituzione aminoacidica in posizione 226 che comportava una
specificità alterata per l'acido sialico (Rogers et al., 1983; Weis et al., 1988).
I virus dell'Influenza umana legano preferenzialmente l'acido sialico legato al
galattosio in una configurazione α-2,6, mentre i virus aviari preferiscono l'acido sialico
legato al galattosio nella configurazione α-2,3 (Vines et al., 1998; Connor et al., 1994).
Un secondo sito legante l'acido sialico si trova tra le subunità del trimero di HA a
livello dell’interfaccia in cui entrano in stretto contatto due domini HA1 e un dominio
HA2 che si dissociano quando la molecola di HA subisce i cambiamenti
14
conformazionali necessari alla fusione delle membrane (Sauter et al., 1992). Non vi è,
tuttavia, alcuna prova che questo secondo sito sia fisiologicamente importante ed il fatto
che l’acido sialico α-2,6 non venga legato a questo livello è un'argomentazione contro la
sua rilevanza biologica (Skehel and Wiley, 2000).
L'esposizione della HA a basso pH (Sato et al., 1983; White et al., 1981) innesca una
progressione di cambiamenti conformazionali irreversibili che alla fine portano alla
fusione delle membrane virali e cellulari. Il basso pH dei comparti endosomiali è il
trigger fisiologicamente rilevante che permette l'esposizione di un peptide di fusione
idrofobico localizzato nella regione N-terminale di HA21 (Figura 8) (Sato et al., 1983;
White et al., 1981; Carr and Kim, 1993). Anche trattamenti termici e con urea possono
indurre questo cambiamento (Carr et al., 1997; Ruigrok et al., 1986).
Figura 8. Struttura in rappresentazione a fiocco di un monomero di emoagglutinina del virus
dell’Influenza A/PR/8/34 (H1N1). Oltre al sito di legame con il recettore sono evidenziati i cinque siti
antigenici e il peptide di fusione (Bouvier and Palese, 2008).
1
La regione N-terminale viene a formarsi in seguito al taglio proteolitico che subisce HA0.
15
Allo stato nativo, a pH neutro, l'HA è considerata in uno stato metastabile mentre
nella forma indotta a basso pH è in una forma più stabile (Carr and Kim, 1993). Il
cambiamento conformazionale indotto dal basso pH comporta che HA1 rimanga
sostanzialmente immutata, mente HA2 subisce un evento di ripiegamento (Skehel et
al., 1982). Il trattamento di HA con soluzioni a basso pH rende la proteina sensibile alla
digestione con diverse proteasi (Skehel et al., 1982; Daniels et al., 1985; Doms et al.,
1985), e il legame disolfuro che lega HA1 e HA2 diventa esposto (Graves et al., 1983).
Determinando la posizione delle sostituzioni aminoacidiche nella HA di isolati di
virus dell'Influenza e nella HA di varianti antigeniche selezionate mediante crescita in
presenza di anticorpi monoclonali (Wiley et al., 1981), sono stati identificati sulla
struttura tridimensionale di HA cinque siti antigenici (Figura 8):
• il sito Ca1 formato da un loop che protrude
• il sito Ca2 formato loop e un'alfa-elica presenti nella parte distale di HA
• il sito Cb è posizionato alla base del dominio globulare
• il sito Sa si trova vicino all'interfaccia del trimero
• il sito Sb si trova tra il sito Ca1 e Cb.
Queste regioni di variazione antigenica coprono per gran parte la superficie della
testa globulare di HA, compresi i residui posizionati intorno alla tasca inaccessibile agli
anticorpi che lega il recettore (Wiley et al., 1981).
1.2.1.6
La nucleoproteina
La nucleoproteina (NP) è una proteina di 498 aminoacidi, ad alta basicità, fosforilata
e con una carica netta positiva a pH neutro (ricca in arginina, serina e glicina) (Ng et
al., 2009). La nucleoproteina è in grado di legare un singolo filamento di RNA in
maniera non sequenza-specifica. Ogni NP lega approssimativamente 25 nucleotidi di
RNA (Ortega et al., 2000) e sembra interagire con il backbone dell'RNA lasciando le
basi azotate a contatto con il solvente (Baudin et al., 1994)
La nucleoproteina, oltre a legare l'RNA, è in grado di legare se stessa formando così
grandi complessi oligomerici ed è, inoltre, in grado di interagire con un grande numero
di macromolecole sia di origine virale che cellulare (Ng et al., 2009). Essa interagisce
16
con le proteine virali PB1, PB2 e M1; al contrario non è stato evidenziato alcun legame
con PA
(Biswas et al., 1998; Poole et al., 2004). L’interazione con M1 sembra
controllare sia l’attività trascrizionale che il trafficking intracellulare delle vRNP
(Kawaoka, 2006) inibendo la sintesi del vRNA.
Successivamente al processo di uncoating, NP, grazie alla presenza di segnali di
localizzazione nucleare (NLS), è in grado di mediare l'importazione delle vRNP nel
nucleo (O'Neill and Palese, 1995). Una più dettagliata analisi ha rivelato la presenza di
tre NLS nella NP (Wang et al., 1997; Weber et al., 1998; Bullido et al., 2000). Il primo
segnale di localizzazione nucleare è presente nella parte N-terminale della proteina. Pur
non essendo una NLS convenzionale è sufficiente per determinarne la traslocazione nel
nucleo (Wang et al., 1997). Un secondo NLS risiede nella parte centrale della NP.
Questo segnale è bipartito e sembra essere più debole della NLS non convenzionale
nella regione N-terminale
(Weber et al., 1998). Infine, si è osservato che la
soppressione di questi due segnali risulta ancora in una parziale localizzazione nucleare
della NP: ciò ha suggerito la presenza di una terza NLS (Wang et al., 1997; Bullido et
al., 2000).
La nucleoproteina interagisce, infine, con diverse macromolecole cellulari come, ad
esempio, recettori di importazione nucleare facenti parte della famiglia delle importine
alfa, l’actina filamentosa, il recettore di esportazione nucleare CRM1 e un fattore di
splicing (UAP56) facente parte della famiglia delle elicasi DEAD-box (Kawaoka,
2006; Momose et al., 2001). Queste interazioni fanno della NP una proteina molto
importante nel ciclo replicativo del virus dell’Influenza.
1.2.1.7
La neuraminidasi
La neuraminidasi è una glicoproteina espressa in forma di omotetramero sulla
superficie dei virus influenzali e composta da una coda citoplasmatica corrispondente
alla regione N-terminale, un dominio transmembrana, una regione gambo e una testa
globulare (Anonymous 1975).
La neuraminidasi virale è responsabile della scissione dei residui di acido sialico a
livello del legame chetosidico tra l’acido sialico e l’adiacente residuo di D-galattosio (o
D-galattosammina) sui virioni di nuova formazione. Per questo motivo gioca un ruolo
17
essenziale nel rilascio del virus e di conseguenza nel facilitare la diffusione del virus nel
tratto respiratorio (Air and Laver, 1989). Il sito attivo si trova in una vasta depressione
sulla superficie della testa e i residui che lo compongono sono altamente conservati tra
tutti i virus influenzali di tipo A e B (Gubareva et al., 2000). Questi residui sono
circondati da epitopi variabili in quanto sottoposti alla pressione selettiva del sistema
immunitario. La mutagenesi dei residui conservati ha mostrato che cambiamenti in
questo sito determinano una perdita dell'attività enzimatica (Lentz and Air, 1986).
Se il gene della neuraminidasi viene geneticamente deleto da un virus dell'Influenza
A, l'inizio dell’infezione è drasticamente inibito, i nuovi virioni si aggregano e non sono
in grado di diffondersi attraverso un monostrato di cellule (Matrosovich et al., 2004;
Wagner et al., 2002).
Inoltre, evidenze sperimentali suggeriscono che la neuraminidasi influenzale
potrebbe essere essenziale negli stadi iniziali dell’invasione dell’epitelio ciliato delle vie
respiratorie (Matrosovich et al., 2004).
Il sito attivo della NA è il bersaglio di una delle due classi di farmaci anti-influenzali
a disposizione (von Itzstein et al., 1993), gli inibitori della NA e analoghi dell’acido
sialico oseltamivir (Tamiflu®) e zanamivir (Relenza®).
1.2.1.8
La proteina di matrice M1
La proteina M1 rappresenta la proteina strutturale più abbondante. Essa forma una
matrice che circonda le vRNP, interagendo con il vRNA e con le componenti proteiche
delle vRNP (Baudin et al., 2001; Huang et al., 2001; Ye et al., 1999).
In vitro, utilizzando proteine ricombinanti, è stato scoperto che il dominio centrale di
M1 è responsabile del suo legame con la NP (Noton et al., 2007). Nel virione M1 si
trova associata a piccole quantità della proteina non strutturale NS2 (Yasuda et al.,
1993).
M1, legandosi alle vRNP nel nucleo, è responsabile del blocco della replicazione ed
interagendo con NS2 controlla l'esporto nucleare delle vRNP (Perez and Donis, 1998;
Zvonarjev and Ghendon, 1980). L’induzione della heat shock protein 70 (HSP70) per
mezzo delle prostaglandine A1 a 37°C causa la soppressione della produzione virale,
18
poiché inibisce l’interazione della proteina M1 con le vRNP e questo inibisce
l’esportazione nel citoplasma delle proteine virali (Watanabe et al., 2006).
Nel citoplasma, M1, permette l'assemblaggio delle particelle virali ed è l'elemento
trainante del processo di gemmazione; infatti la sola espressione di M1 nella cellule
permette la formazione particelle simil-virali (Gomez-Puertas et al., 2000).
1.2.1.9
Il canale ionico M2
La proteina di matrice M2 è una proteina integrale di membrana lunga 96 aminoacidi
ed è formata da tre domini: un dominio extracellulare N-terminale di 23 aminoacidi, un
dominio transmembrana di 19 residui aminoacidici ed una coda citoplasmatica di 54
aminoacidi (Lamb et al., 1985; Tobler et al., 1999).
La proteina M2 forma omotetrameri legati tra loro per mezzo di legami disolfurici ed
è abbondantemente espressa a livello della membrana plasmatica delle cellule infettate
dal virus nella quale forma canali ionici. Essa è, però, fortemente sottorappresentata nei
virioni perché solo alcuni omotetrameri sono incorporati nelle particelle virali (Lamb et
al., 1985).
Figura 9. Struttura del canale ionico M2. A. Struttura dei residui 18-60 in soluzione a pH 7.5 con
micelle (Schnell and Chou, 2008). B. Struttura del cristallo dai residui 22-46 (Stouffer et al., 2008).
19
Studi di mutagenesi hanno identificato due residui contenuti all'interno del poro del
canale ed importanti per la sua funzione: l'istidina 37 (Wang et al., 1995) e il triptofano
41 (Tang et al., 2002). Questi residui (Figura 9) determinano la selettività per i protoni
e la conduttanza del canale (Wang et al., 1995; Tang et al., 2002; Pinto et al., 1992).
Il canale ionico M2 ha la funzione di regolare il pH per permettere l'acidificazione
delle particelle virali provocandone l'uncoating e promuovendo così l’importazione
nucleare delle vRNP virali
(Ciampor et al., 1992). Inoltre mantiene alto il pH
nell'apparato del Golgi, per stabilizzare la conformazione nativa dell'emoagglutinina
durante il trasporto intracellulare (Grambas and Hay, 1992; Steinhauer et al., 1991).
La proteina M2 non funziona solo come canale protonico. Infatti, la grande regione
citoplasmatica è strutturata in modo tale da poter interagire in particolare con la proteina
M1. Pertanto, M2 ha la doppia funzione di condurre protoni e reclutare le altre proteine
virali durante l'assemblaggio delle particelle virali (Pielak and Chou, 2010).
1.2.1.10
La proteina non strutturale 1
La proteina non strutturale 1 (NS1) non è un componente strutturale del virione, ma
si esprime, come oligomero, a livelli molto elevati nelle cellule infettate dove ha una
localizzazione quasi completamente nucleare (Krug and Etkind, 1973).
I dati disponibili indicano con forza che la funzione principale di NS1 è quella di
antagonizzare la risposta antivirale mediata dall’interferone α e β (IFN). Gli effetti
antagonistici sull'IFN divennero evidenti negli studi con un virus influenzali mutanti
privi del gene NS1: questo virus mutante risultava essere attenuato e replicava in modo
efficiente solo nei sistemi senza IFN (Garcia-Sastre et al., 1998).
NS1 è in realtà una proteina multifunzionale che esegue un gran numero di attività e
che può contribuire all'efficiente replicazione del virus e alla virulenza durante
l'infezione (Hale et al., 2008). Le altre funzioni che NS1 possiede si basano sulla sua
capacità di instaurare una moltitudine di interazioni proteina-proteina e interazioni
proteina-RNA
(Hale et al., 2008). Le attività di NS1, infatti, comprendono la
regolazione temporale della sintesi del vRNA, il controllo dello splicing virale e il
rafforzamento della traduzione degli mRNA virali (Hale et al., 2008).
20
1.2.1.11
La proteina non strutturale 2
La proteina non strutturale 2 (NS2), chiamata anche con il nome di Nuclear Export
Protein (NEP), è stata originariamente ritenuta una proteina non strutturale, ma è ormai
noto che è presente nei virioni in associazione con la proteina M1 (Richardson and
Akkina, 1991). Nelle cellule infettate la localizzazione subcellulare di NS2 sembra
essere sia nucleare che citoplasmatica
(Greenspan et al., 1985). La proteina NS2
possiede, infatti, un segnale di esporto nucleare (NES, nuclear export signal) che
contiene una regione ricca di leucina, che permette l’interazione con le esportine, una
famiglia di proteine responsabili del trasporto dal nucleo al citoplasma (Greenspan et
al., 1985). Grazie a questo legame e interagendo con M1, NS2 permette l'esporto delle
vRNP neoformate. (Cros and Palese, 2003)
1.2.2 Il virus dell’Influenza di tipo B
Il genoma del virus influenzale di tipo B è simile a quello di tipo A. Esso è, infatti,
composto da otto segmenti genomici. Come per il virus influenzale di tipo A, i primi tre
segmenti genomici codificano per le proteine della polimerasi (PB2, PB1 e PA), il
quarto codifica per l’emoagglutinina, il quinto per la nucleoproteina.
Il sesto segmento codifica invece per due proteine: una è la neuraminidasi mentre
l’altra è la proteina NB che è codificata in un frame diverso da quello della NA (Palese
and Shaw, 2007; Shaw et al., 1982; Shaw et al., 1983). NB è una proteina integrale di
membrana che viene abbondantemente espressa nelle cellule infettate ed è anche
incorporata nei virioni
(Betakova et al., 1996; Brassard et al., 1996). Molto
probabilmente è, come BM2, un canale protonico, ma la sua attività e soprattutto il suo
ruolo nel ciclo di replicazione del virus influenzale di tipo B non sono ancora conosciuti
(Fischer et al., 2001; Fischer et al., 2000).
Gli ultimi due segmenti genomici codificano per proteine che hanno la stessa
funzione di quelle codificate dal virus di tipo A: M1 e BM2 sono codificate dal
segmento 7, mentre NS1 e NS2 dal segmento 8. È da evidenziare che le proteine M1 e
BM2 non sono prodotte per splicing alternativo, ma vengono prodotte attraverso un
processo di “stop-start” della traduzione in quanto il codone di stop di M1 risulta
sovrapposto al codone codificante la metionina di BM2 (Horvath et al., 1990).
21
Infine, il virus influenzale di tipo B non possiede una proteina corrispondente a PB1F2 del virus dell’Influenza A.
1.2.3 Il virus dell’Influenza di tipo C
Il virus influenzale tipo C si differenzia maggiormente rispetto agli altri tipi di virus
influenzali. Innanzitutto il suo genoma è codificato da 7 segmenti poiché non possiede
una proteina che abbia le caratteristiche della neuraminidasi di Influenza A e B. Il
segmento quattro del genoma virale, invece di codificare per un’emoagglutinina,
codifica per una proteina chiamata hemagglutinin–esterase-fusion (HEF) (Lamb and
Krug, 2001; Nakada et al., 1984). HEF, oltre a legare l’acido sialico, è in grado anche di
distruggerlo in maniera simile a come fanno le neuraminidasi dell’Influenza A e
dell’Influenza B (Rosenthal et al., 1998).
1.3 Il ciclo replicativo
Figura 10. Ciclo replicativo del virus dell’Influenza.
22
1.3.1 Adsorbimento
Il virus influenzale lega, tramite l’emoagglutinina, i residui di acido sialico sulla
superficie della cellula ospite (Klenk et al., 1955; Rosenberg et al., 1956). L'acido
sialico è un monosaccaride a nove atomi di carbonio presente comunemente sulla
superficie cellulare e nei fluidi biologici di molte specie animali (Schauer, 1982; Varki,
1992). Esso occupa le posizioni terminali delle catene oligosaccaridiche di molti
glicoconiugati (glicoproteine e glicolipidi). L’acido N-acetilneuraminico (Neu5Ac) è il
derivato più comune dell’acido sialico (Schauer, 1982; Varki, 1992). Esso, insieme
all’acido N-glicolilneuraminico (presente in tutti i mammiferi tranne che nell’uomo)
sono i derivati dell’acido sialico principalmente utilizzati dai virus influenzali di tipo A
per infettare i loro ospiti naturali (Kawaoka, 2006).
Il D-galattosio (Gal) e la N-acetil-D-galattosamina (GalNAc) rappresentano, nella
maggior parte dei casi, il penultimo residuo della catena oligosaccaridica alla quale è
legato l’acido sialico (Kawaoka, 2006). Il carbonio terminale in posizione 2 dell’acido
sialico si può legare al carbonio in posizione 3 o al carbonio in posizione 6 di Gal o
GalNAc, formando un legame α-2,3 o α-2,6 (Kawaoka, 2006). Questi diversi legami
portano a conformazioni diverse dei gruppi glucidici terminali e queste differenze sono
alla base del tropismo dei virus influenzali (Kawaoka, 2006). L'emoagglutinina può
avere, infatti, una specificità preferenziale o per la conformazione con legame α-2,3 o
per quella con legame α-2,6. I virus aviari legano in modo preferenziale l’acido sialico
attaccato al Gal con legame α-2,3, mentre i virus umani l’acido sialico attaccato al Gal
con legame α-2,6 (Connor et al., 1994; Rogers and D'Souza, 1989; Nobusawa et al.,
1991; Matrosovich et al., 1999; Matrosovich et al., 1997).
Nell’uomo, sulla superficie apicale delle cellule epiteliali predomina il legame α-2,6,
mentre il legame α-2,3 è più comune nell'epitelio intestinale degli uccelli acquatici
(Connor et al., 1994; Rogers and D'Souza, 1989; Nobusawa et al., 1991; Matrosovich et
al., 1999; Matrosovich et al., 1997). I maiali, invece, possiedono sulla superficie
dell’epitelio respiratorio recettori sia con legame α-2,6 che α-2,3 tra acido sialico e Gal
e per questo possono essere infettati sia da ceppi aviari che da ceppi umani (Rogers and
D'Souza, 1989; Nobusawa et al., 1991). La co-infezione dei maiali con ceppi di origine
differente è considerato uno dei meccanismi che permettono il riassortimento del virus
23
influenzale e la selezione di nuovi ceppi virali con potenziale pandemico (Rogers and
D'Souza, 1989; Nobusawa et al., 1991).
Anche se in minor abbondanza, nell'epitelio respiratorio umano sono presenti acidi
sialici legati al Gal con legame α-2,3. Questi si localizzano a livello dei granuli secretori
delle cellule muco-secernenti in accordo con l’abbondanza di residui di acido sialico(α2,3)Gal e la ridotta presenza di residui di acido sialico(α-2,6)Gal nelle mucine
dell’apparato respiratorio umano (Scharfman et al., 1995). Di conseguenza, virus
dell'Influenza aviaria possono infettare l’uomo senza significative alterazioni nella
specificità per il recettore, ma tali cambiamenti sembrano necessari per un’effettiva
trasmissione del virus tra gli umani (Scharfman et al., 1995).
A seguito del legame con l'acido sialico, il virus influenzale entra nelle cellule per
endocitosi mediata da recettore utilizzando vescicole rivestite da clatrina (Matlin et al.,
1981; Patterson et al., 1979; Yoshimura et al., 1982). Dopo l'internalizzazione, il
rivestimento di clatrina viene rimosso e le vescicole si fondono con gli endosomi
primari, caratterizzati da un ambiente moderatamente acido, per poi progredire verso gli
endosomi tardivi (Yoshimura and Ohnishi, 1984; Sieczkarski and Whittaker, 2002).
Questi sono trasportati nella regione perinucleare mediante traslocazione mediata da
dineina (Figura 10)
macromolecolari
(Lakadamyali et al., 2003). In generale, i complessi
internalizzati
tramite
endocitosi,
dopo
aver
attraversato
il
compartimento endosomiale, sono trasportati nei lisosomi ove subiscono degradazione
mediata da enzimi idrolitici (Sieczkarski and Whittaker, 2002). Il genoma del virus
dell’Influenza riesce a sfuggire alla degradazione poiché, attraverso la fusione della
membrana virale con quella endosomiale, viene rilasciato nel citoplasma.
1.3.2 Fusione delle membrane ed uncoating
L'acidità del reparto endosomiale è fondamentale per permettere al genoma del virus
dell'Influenza di liberarsi del suo rivestimento (Kawaoka, 2006).
Il basso pH degli endosomi (pH 5-6) promuove l’inizio di un cambiamento
conformazionale nella HA che porta alla fusione dell'envelope virale con la membrana
dell'endosoma (Sato et al., 1983; White et al., 1981; Carr and Kim, 1993). Questo
cambiamento conformazionale dell'emoagglutinina è una reazione irreversibile che
24
preserva la struttura dell'HA1 e comporta l'esposizione del peptide di fusione Nterminale presente nella HA2 e prima nascosto nella regione a gambo del trimetro di
HA (Skehel and Wiley, 2000). Questo processo di esposizione del peptide di fusione
coinvolge una complessa serie di tre cambiamenti conformazionali che portano prima
alla formazione di una struttura coiled-coil stabile di α-eliche che permette di
riposizionare il peptide di fusione, poi al riposizionamento del C-terminale di HA2 e
infine ad un riavvicinamento del peptide di fusione alla membrana (Figura 11) (Skehel
and Wiley, 2000).
Figura 11. Rappresentazione del monomero di emoagglutinina nella conformazione a pH neutro e a
pH acido (Skehel and Wiley, 2000).
Il peptide di fusione, a questo punto, si inserisce nella membrana dell'endosoma e in
questo modo l'emoagglutinina è ancorata sia alla membrana virale, attraverso il C-
25
terminale, che a quella endosomiale, attraverso l'N-terminale (Skehel and Wiley, 2000).
La giustapposizione delle membrane comporta un processo di emifusione da cui si
genera un poro attraverso cui potrà essere rilasciato il materiale genetico virale (Figura
12) (Skehel and Wiley, 2000).
Figura 12. Rappresentazione schematica della formazione del poro di fusione mediata dal peptide
di fusione. Per semplicità la figura mostra una sola molecola di emoagglutinina e non il trimero.
Il rilascio delle vRNP nel citoplasma è facilitato dall’acidificazione dell’interno della
particella virale prima della fusione (Bui et al., 1996; Martin and Helenius, 1991a;
Martin and Helenius, 1991b). Gli ioni idrogeno vengono, infatti, pompati dall'endosoma
all'interno della particella virale attraverso il canale ionico M2 (Pinto et al., 1992).
Questa acidificazione all'interno del virione indebolisce l’interazione della proteina M1
sia con l’envelope virale che con le vRNP permettendo alle vRNP di essere rilasciate
nel citoplasma cellulare (Bui et al., 1996; Martin and Helenius, 1991a; Martin and
Helenius, 1991b).
1.3.3 Replicazione e trascrizione
Poiché i processi di replicazione e trascrizione dell'RNA virale avvengono nel nucleo
è necessario che il genoma virale associato alle vRNP venga trasportato all'interno del
nucleo stesso
(Martin and Helenius, 1991a; Martin and Helenius, 1991b). Tale
trasporto, viste le dimensioni del complesso vRNA-vRNP, richiede un trasporto attivo.
Tutte e tre le proteine che formano il complesso della polimerasi virale hanno un
26
segnale di localizzazione nucleare (NLS) così come anche la nucleoproteina (Nath and
Nayak, 1990; Nieto et al., 1994; Mukaigawa and Nayak, 1991). La presenza di un NLS
su NP, permette che la proteina venga legata dall'α-importina che a sua volta interagisce
con la β-importina che prende contatto con il poro nucleare (O'Neill et al., 1995). A
questo punto intervengono altre proteine cellulari che permettono, spendendo energia
sotto forma di ATP, di trasportare il complesso attraverso il poro nucleare (Cros and
Palese, 2003).
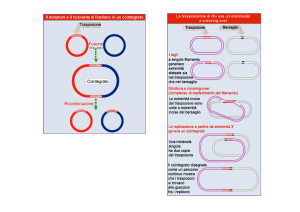
Nel nucleo possono finalmente avvenire i processi di replicazione e trascrizione. La
polimerasi virale RNA-dipendente utilizza il vRNA a senso negativo come modello per
sintetizzare due tipi di RNA positivi: durante il processo di trascrizione genera gli RNA
messaggeri (mRNA) che serviranno per la sintesi delle proteine virali, mentre durante la
replicazione genera RNA complementari a polarità positiva (cRNA) che fungeranno da
intermedi replicativi per la sintesi di nuovi RNA a senso negativo, ovvero i nuovi vRNA
genomici (Kawaoka, 2006).
Il processo di trascrizione è dipendente dall'azione della RNA polimerasi II cellulare
in quanto necessita di primer 5' metilati per dare inizio alla sintesi degli mRNA virali
(Kawaoka, 2006). L'inizio della trascrizione avviene nel momento in cui il complesso
della polimerasi virale lega l’estremità 5' del vRNA attraverso l’interazione PB1-RNA
(Fodor et al., 1994). Questo causa un cambiamento conformazionale nella polimerasi
attivando PB2 che recluta, quindi, gli mRNA cellulari (Li et al., 1998; Cianci et al.,
1995). A questo punto, l’estremità 3’ del vRNA entra a far parte del complesso
attraverso una serie di interazioni proteina-RNA che coinvolgono principalmente PB1 e
attraverso l’appaiamento delle sequenze omologhe al 5’ e al 3’ (Li et al., 1998). Tutto
ciò stimola l'attività endonucleasica della polimerasi così che il 5'-cap degli mRNA
cellulari viene tagliato da PB1 (Braam et al., 1983; Biswas and Nayak, 1994). Questo
processo prende il nome di cap snatching. L’estremità 3’ del mRNA tagliato è utilizzata
come primer per l’inizio della trascrizione da parte di PB1 che incorpora alla sequenza
5’-cap una guanosina complementare alla penultima citosina in posizione 3' del vRNA
(Plotch et al., 1981). In questo modo si ha il completamento della fase di iniziazione e
l'inizio dell'allungamento dell'RNA, sempre ad opera della PB1 (Kawaoka, 2006).
Anche il processo di poliadenilazione dell'mRNA virale è ad opera della stessa
polimerasi (Kawaoka, 2006). Il processo di sintesi dell’mRNA termina a livello di una
27
sequenza composta da 5-7 residui di uridina, adiacenti alla regione conservata del 5' del
vRNA, che la polimerasi trascrive in una stringa di adenosine che andranno a formare la
coda di poli-A (Robertson et al., 1981). Solo quando l'mRNA è poliadenilato e presenta
il 5'-cap, può essere esportato al di fuori del nucleo per permettere la sintesi delle
proteine virali.
Per lo splicing degli mRNA derivati dai segmenti 7 e 8 sembra che il virus sfrutti,
invece, le proteine della cellula ospite (Lamb and Lai, 1982; Lamb and Lai, 1984).
Il processo di replicazione porta alla formazione di copie a polarità positiva (cRNA)
degli interi segmenti di RNA genomico, che sono poi usate come templato per la sintesi
di nuovi vRNA (Kawaoka, 2006). Il processo di replicazione ha inizio dopo una fase
iniziale di trascrizione degli mRNA e di sintesi delle proteine (Kawaoka, 2006). Gli
mRNA virali non possono fungere da intermedi replicativi poiché possiedono
all’estremità 5’ sequenze di origine cellulare come risultato del processo di cap
snatching e sono troncati all’estremità 3’ dove avviene la poliadenilazione (Kawaoka,
2006). Il processo di replicazione genera invece cRNA privi di cap e non poliadenilati
(Kawaoka, 2006). È necessario, quindi, un cambiamento nella modalità di iniziazione
da una dipendente dall’attività di legame del 5’-cap e dall’attività endonucleasica della
polimerasi virale, ad una indipendente da queste attività (Kawaoka, 2006). Sembra che
NP abbia un ruolo nel passaggio dalla sintesi degli mRNA a quella dei cRNA (Biswas
et al., 1998).
Il processo di sintesi dei vRNA è simile a quello che porta alla sintesi dei cRNA e,
come questo, non necessita della presenza di primer di origine cellulare. PA e NP
sembrano giocare un ruolo chiave nella produzione dei vRNA (Mahy, 1983).
1.3.4 Sintesi delle proteine virali, assemblaggio e rilascio delle nuove particelle virali
A partire dagli RNA messaggeri, le proteine dell'envelope HA, NA e M2 vengono
sintetizzate dai ribosomi associati alla membrana nel reticolo endoplasmatico, dove
subiscono processi di maturazione e vengono inviate all'apparato di Golgi per le
modifiche post-traduzionali (Doms et al., 1993). Tutte e tre le proteine hanno, nel
dominio trasmembrana, segnali di smistamento apicale che le dirige, utilizzando la via
di esocitosi classica, verso la superficie apicale della membrana cellulare (Rodriguez-
28
Boulan et al., 1983). Solo a livello di questa regione della membrana cellulare avviene,
quindi, l'assemblaggio del virione. HA e NA hanno anche sequenze segnale che ne
permettono lo smistamento a livello dei lipid rafts (Scheiffele et al., 1997) e diversi
studi hanno dimostrato che le particelle virali sono assemblate a livello dei lipid rafts
che vengono quindi incorporati nel virus (Scheiffele et al., 1999; Takeda et al., 2003).
La presenza dei lipid rafts nelle particelle virali ha un ruolo funzionale nel processo di
entry virale (Takeda et al., 2003). La proteina M2 non viene smistata a livello dei lipid
rafts e questo può spiegarne la scarsa presenza nell’envelope virale (Zhang et al.,
2000).
Nel nucleo, terminata la replicazione, l'esportazione nucleare dei nuovi vRNA è
mediata dalle proteine virali M1 e NS2 (Kawaoka, 2006). M1 interagisce con i vRNA e
con NP e silenzia in questo modo l’attività trascrizionale delle vRNP (Nayak et al.,
2009). In seguito a ciò, NS2 lega i complessi M1-vRNP e, contenendo un segnale di
esporto nucleare, ne media l'esportazione attraverso il poro nucleare verso il citoplasma
(Nayak et al., 2009).
Una volta nel citoplasma, tutte le componenti interne del virione, devono essere
assemblate per formare la progenie virale. Sembra che M1 agisca come adattatore tra la
membrana citoplasmatica e le vRNP, grazie alla sua capacità di interagire
contemporaneamente con i lipidi di membrana, le code citoplasmatiche delle
glicoproteine transmembrana virali (HA, NA e M2) e con le vRNP (Nayak et al.,
2009).
I nuovi virioni devono contenere tutti gli otto segmenti genomici per poter essere
infettanti (Ye et al., 1999). In passato, il packaging dei vRNA era considerato un
processo casuale, in cui i diversi vRNA erano inseriti a caso nelle particelle virali
nascenti che, quindi, erano infettive solo se possedevano un genoma completo (Perez
and Donis, 1998; Zvonarjev and Ghendon, 1980). Prove più recenti suggeriscono che il
packaging è un processo più selettivo, in cui sono coinvolti segnali su tutti i vRNA che
permettono all’intero genoma di essere incorporato nella maggior parte delle particelle
(Palese and Shaw, 2007).
Infine, per rilasciare dalla superficie cellulare i nuovi virioni completamente formati,
è necessaria l'azione della NA che rimuove l'acido sialico dalla superficie della cellula
ospite impedendo che il virione si attacchi alla membrana (Palese and Shaw, 2007). In
29
assenza dell'attività di NA, l’emoagglutinina legherebbe l'acido sialico presente sulla
membrana citoplasmatica cellulare e ciò provocherebbe l'aggregazione dei virus sulla
superficie cellulare (Wagner et al., 2002).
1.4 Meccanismi patogenetici e manifestazioni cliniche
Durante l’infezione influenzale, la sintomatologia è legata principalmente alla
replicazione del virus nelle cellule epiteliali ciliate colonnari del tratto respiratorio e alla
risposta immunitaria dell’ospite che ne consegue. La replicazione del virus causa,
infatti, una rapida necrosi delle cellule respiratorie della trachea e dei bronchi e stimola
la produzione di citochine pro-infiammatorie, quali IL-1, IL-6 e TNF-α che circolano
nel corpo e determinano quelli che sono i classici sintomi sistemici della sindrome
influenzale, quali la febbre, i dolori muscolari e la sensazione di malessere
generalizzata.
Nonostante la presenza di sintomi sistemici, nell’uomo l’Influenza è essenzialmente
una patologia localizzata al tratto respiratorio e di conseguenza il virus raramente viene
isolato nel sangue o in altri organi. Questo perché la proteasi richiesta per il taglio della
glicoproteina virale HA è presente solo nell’epitelio respiratorio e nei polmoni (Chen et
al., 2000; Kido et al., 1999). Altri fattori legati all’ospite, come la produzione di
interferone e l’azione di altri componenti del sistema immunitario, possono giocare un
ruolo importante nel prevenire la diffusione del virus al di fuori del tratto respiratorio.
La patogenicità e la virulenza del virus influenzale sono correlate alla presenza di
numerosi fattori strettamente interconnessi e legati sia alle caratteristiche virali sia a
quelle dell’organismo ospite. Fra questi fattori, Georg Behrens e Matthias Stoll (Kamps
et al., 2006) hanno evidenziato:
• Fattori legati all’ospite
presenza di recettori bersaglio sulle cellule ospite
disponibilità di enzimi nelle cellule ospite essenziali per l’ingresso e la
replicazione virale
30
stato di immunocompetenza dell’ospite
immunità specifica contro certi epitopi virali nei singoli ospiti e nella
popolazione generale
abilità del sistema immunitario di controllare la replicazione virale senza
il danneggiamento collaterale dovuto alla risposta infiammatoria
• Fattori legati al virus
capacità del virus di legarsi alle cellule ospite
capacità del virus di diffondersi
limitazione degli effetti citopatogenici che permetta un bilancio fra la
replicazione virale e il controllo da parte dell’ospite
evasione dei sistemi di immunosorveglianza
modulazione della risposta immunitaria per attenuare l’efficienza dei
meccanismi di difesa dell’ospite.
1.4.1 Trasmissione
La trasmissione del virus influenzale avviene principalmente attraverso l’inalazione
di secrezioni respiratorie infette tramite le quali il virus entra nelle mucose respiratorie
di un individuo “suscettibile” (Tellier, 2009). Si tratta di una trasmissione semidiretta
che avviene tramite goccioline di Flügge o aerosol di soggetti infetti che sono prodotti
mentre si respira, si parla, si tossisce e si starnutisce (Nicas et al., 2005). Le goccioline
disperse nell’aria possono essere inalate direttamente o, dopo essersi depositate sulle
superfici, indirettamente tramite le mani che vengono contaminate e successivamente
portate vicino al naso o alla bocca. Il virus influenzale può persistere fuori dal corpo su
diverse superfici. Su superfici non porose quali plastica e metallo può resistere 1 o 2
giorni, quindici minuti su fazzoletti di carta e solo cinque minuti sulla pelle; tuttavia la
presenza di muco ne aumenta la resistenza per periodi più lunghi. Questo secondo tipo
di trasmissione sembra rivestire un ruolo non marginale nella propagazione della
sindrome influenzale soprattutto in campo pediatrico e nell’ambiente scolastico (Weber
and Stilianakis, 2008; Tellier, 2006).
Il trasporto e la diffusione locale del virus dipende da fattori legati alle dimensioni
delle goccioline di escreato, alla velocità dell’emissione nell’ambiente e alla loro
permanenza nella stesso. Gocce di dimensioni maggiori cadono al suolo per gravità
31
nello spazio di pochi metri. Le gocce rimanenti viaggiano a distanze che dipendono
dalle loro dimensioni, così che gocce che misurano 1-4 μm in diametro possono
rimanere sospese in aria per molto tempo raggiungendo le vie respiratorie di altri
individui e posandosi su diverse superfici (Schaffer et al., 1976). L’umidità relativa e la
temperatura ambientale sembrano rivestire una discreta rilevanza nella trasmissione
tramite aerosol. In animali da esperimento è stato visto che la temperatura di 5°C e una
bassa umidità relativa (20-35%) sono elementi significativamente favorevoli per la
trasmissione virale mentre un’umidità dell’80% e una temperatura di 30°C bloccano la
trasmissione (Lowen et al., 2007). Tali osservazioni sembrano in parte spiegare anche
la
stagionalità
della
sindrome
influenzale
(Novembre-Marzo
nell’emisfero
settentrionale, Maggio-Settembre in quello meridionale).
Una prima barriera fisica che si oppone all’entrata del virus nel tratto respiratorio
dell’ospite è data dalla presenza di uno strato mucoso. Il muco ingloba le particelle
estranee che tramite il trasporto mediato dalle ciglia dell’epitelio respiratorio vengono,
quindi, riportate nella gola ed ingoiate. Negli alveoli, invece, sono i macrofagi a
provvedere alla eliminazione dei virus (Tamura and Kurata, 2004).
Il virus è comunque in grado di superare la barriera rappresentata dal muco mediante
l’azione della proteina NA che è in grado di scindere l’acido sialico liberando così le
particelle virali (Doherty et al., 1994).
In seguito all’infezione acuta, il virus può essere isolato da 1 a 7 giorni, con picchi
che si evidenziano dopo 48-72 ore dall’insorgenza della sintomatologia (Wright et al.,
2007).
1.4.2 Tropismo
Come è stato precedentemente descritto la diversità conformazionale dei recettori
umani e aviari crea una barriera per la trasmissione inter-specie del virus dell’Influenza.
Negli esseri umani la replicazione è generalmente ristretta alle cellule del tratto
respiratorio superiore ed inferiore. Questo è dovuto all’espressione limitata all’apparato
respiratorio della triptasi Clara, una serina-proteasi specifica per l’arginina secreta, dalle
cellule Clara non ciliate dell’apparato bronchiale (Chen et al., 2000; Kido et al., 1999).
32
Alcuni ceppi di Influenza aviaria, tuttavia, hanno una sequenza multi-basica nel sito
di taglio proteolitico dell’HA che ne permette il processamento ad opera di serinaproteasi ubiquitarie appartenenti alla famiglia delle subtilisine (Dopheide and Ward,
1978; Kilbourne et al., 1971). Questo porta ad un alterato tropismo del virus e a siti di
replicazione addizionali sia negli animali che nell’uomo con un aumento della
patogenicità del virus (Gamblin et al., 2004).
1.4.3 Patogenesi
In seguito all’infezione virale, le cellule ciliate colonnari epiteliali del tratto
respiratorio subiscono danno citopatico che può portare ad una malattia acuta dei
polmoni e delle vie respiratorie. L’infezione e la replicazione del virus portano, quindi,
a danno cellulare indotto dalla riduzione della sintesi proteica della cellula ospite e ad
apoptosi che porta alla rimozione della cellula e del suo contenuto (Katze et al., 1986;
Brydon et al., 2005; Wiley et al., 2001). Le cellule divengono vacuolate e edematose, il
nucleo appare amorfo e picnotico, inizia a perdersi la morfologia ciliata e si ha
desquamazione che lascia esposte le cellule basali e la membrana basale dell’epitelio
respiratorio (Wilschut et al., 2006).
Diversi sono i meccanismi che innescano la cascata degli avvenimenti che portano
all’apoptosi cellulare
(Kawaoka, 2006). Questa è caratterizzata da una serie di
modificazioni morfologiche quali la distruzione del citoscheletro, la condensazione del
citoplasma e della cromatina, la perdita delle funzioni mitocondriali, la frammentazione
del DNA e la produzione dei corpi apoptotici che vengono eliminati dalle cellule
fagocitarie. L’apoptosi è mediata sia da meccanismi Fas-dipendenti che da segnali Fasindipendenti (per esempio la proteina-chinasi R (PKR) indotta dall’INF) (Kawaoka,
2006), ma anche dall’attivazione del fattore di crescita trasformante (TGF)-β via
neuraminidasi virale che inizia una serie di cascate intracellulari che portano
all’attivazione di fattori pro-apoptotici (Schultz-Cherry and Hinshaw, 1996; Carlson et
al., 2010). Questa cascata intracellulare, insieme agli effetti che ha sulla stabilità della
membrana mitocondriale la proteina PB1-F2, è coinvolta nell’apoptosi dei linfociti e
può spiegare la linfopenia che si osserva durante l’infezione acuta da virus influenzale
(Chen et al., 2001).
33
Il danno ai tessuti polmonari è stato associato ad uno stress ossidativo cellulare con
produzione di prodotti reattivi dell’ossigeno (ROS) e di intermedi dell’azoto tossici e
altamente reattivi (Akaike et al., 1996).
Nonostante l’Influenza sia una malattia con un’incidenza notevole, i meccanismi che
portano nell’uomo ad una risposta di tipo infiammatorio e quelli di regolazione della
risposta immunitaria non sono ancora del tutto chiari. La maggior parte delle evidenze
disponibili deriva da studi condotti su modelli animali
(Barnard, 2009). La
fisiopatologia di tali modelli può, però, essere profondamente diversa da quella umana.
Ad esempio, negli uccelli, il virus dell’Influenza dà luogo ad infezioni generalizzate
(Wright et al., 2007).
Nell’uomo, l’infezione è limitata al tratto respiratorio, ma la sintomatologia che ne
deriva è molto complessa e determina effetti sistemici anche importanti (Monto et al.,
2000; Cate, 1987).
I segni e i sintomi clinici sono determinati, come in molte altre malattie infettive,
dalla risposta immunitaria sia innata che adattativa nei confronti dell’infezione che ha
effetti sia localizzati che sistemici. A seguito dell’infezione, le cellule epiteliali e quelle
immunitarie della mucosa respiratoria producono delle citochine che attivano, a livello
locale, altre cellule in particolare del sistema immunitario. Ad esempio, l’infezione con
virus influenzale, induce nelle cellule dentritiche umane di origine plasmocitoide e
mieloide la secrezione di chemochine che determinano un’attrazione coordinata di
diversi effettori immunitari (Piqueras et al., 2006).
Interleuchina (IL)-1α e β, IL-6, fattore di necrosi tumorale (TNF)-α e β, interferone
(IFN) α e β, IL-8 e la proteina infiammatoria macrofagica (MIP)-1α, usualmente trovate
nei lavaggi naso-faringei di persone infette, sono le citochine più importanti che
agiscono come pirogeni endogeni e sono coinvolti nella patogenesi febbrile (Brydon et
al., 2005).
Tali citochine, prodotte localmente o sistematicamente in seguito all’interazione di
pirogeni esogeni con i fagociti, raggiungono l’ipotalamo ove vi è una piccola area
chiamata Organus vasculosum laminae terminalis caratterizzata da una ridotta barriera
emato-encefalica. In questo sito, le citochine, in maniera dose dipendente inducono la
produzione di prostaglandine e in particolare la prostaglandina E2. Questi mediatori
inducono una serie di meccanismi termoregolatori che portano ad un aumento della
34
temperatura corporea. Mentre sembra che ci sia una correlazione positiva fra gravità
dell’infezione e febbre, non esistono evidenze che la presenza delle citochine sia
correlabile con la severità della malattia. Questo può riflettere l’azione pleiotropica di
queste citochine e la sovrapposizione dei segnali di diverse vie metaboliche.
L’importanza dell’azione delle citochine può anche essere diversa a seconda del ceppo
influenzale e fra i diversi individui (Brydon et al., 2005).
È stato inoltre evidenziato che il rilascio di citochine è indotto da RNA virale a
doppio filamento (dsRNA)che viene rilasciato quando le cellule infette muoiono. Si è
osservato, infatti, come il dsRNA, sia estratto da polmoni di ratti infetti sia sintetizzato a
partire dal virus dell’Influenza, agisca da pirogeno se inoculato nel ventricolo del
Sistema Nervoso Centrale di coniglio (Fang et al., 1999). Il dsRNA è riconosciuto dal
Toll-like receptor (TLR) 3 espresso sulla superficie delle cellule epiteliali dell’apparato
respiratorio e questo contribuisce all’attivazione della risposta immunitaria innata
(Akira and Takeda, 2004; Guillot et al., 2005).
Anche i virioni hanno un effetto pirogenico: particelle virali prive di RNA, ma dotate
di envelope, NA ed HA, possono indurre febbre in modelli animali (Fang et al., 1999;
Pickering et al., 1992; Alluwaimi et al., 1994). Le singole componenti non sono,
tuttavia, pirogeniche e questo potrebbe in parte spiegare il perché vaccini con virus
interi possono dare sintomi parainfluenzali mentre ciò non accade con virus costituti da
subunità inattivato (Fang et al., 1999; Pickering et al., 1992; Alluwaimi et al., 1994)
Nella sindrome influenzale si osserva comunemente un’acuta e diffusa
infiammazione delle mucose associata ad edema delle alte vie respiratorie e dei bronchi.
Il processo essudativo conseguente alla lisi cellulare porta ad un aumento del muco con
conseguente scolo nasale, tosse e congestione (Wilschut et al., 2006). Nei pazienti
anziani il sintomo più frequente è rappresentato dalla tosse, la quale in assenza dei
classici sintomi di infezione, quali la febbre e la mialgia, spesso rappresenta l’unico
sintomo evidenziabile
(Loeb et al., 2000). L’iperattività e l’ostruzione bronchiale
possono persistere per un certo periodo soprattutto in pazienti allergici. Infatti, è stato
evidenziato come la presenza di un profilo citochinico pro-infiammatorio, possa
interferire con l’abilità di indurre tolleranza agli allergeni comunemente presenti
nell’aereosol (Tsitoura et al., 2000).
35
La polmonite virale primaria da virus influenzale è, come vedremo in seguito, una
rara complicanza dell’influenza umana. Nella polmonite virale si ha una polmonite
interstiziale con infiltrazione di neutrofili e cellule mononucleate (Yeldandi and Colby,
1994). Gli alveoli polmonari vanno incontro alla denudazione dell’epitelio, si formano
membrane ialine e lo spazio intra-alveolare si riempie di essudato emorragico con
conseguente diminuzione della diffusione dei gas (Nicholson et al., 2003). Da ciò può
derivare un’ipossia in grado progredire fino al collasso dell’alveolo. Al contrario della
polmonite virale primaria, la superinfezione batterica dell’apparato respiratorio è
comune nella influenza umana ed è causa di elevata morbilità e mortalità soprattutto
nelle persone anziane. Sono stati identificati una serie di fattori che giustificano il
maggior rischio di sviluppare una polmonite secondaria, quali alterazione o distruzione
dell’epitelio ciliato con conseguente riduzione della clearance mucociliare; alterazione
dell’attività fagocitaria dei macrofagi alveolari; aumentata adesione dei batteri alle
cellule dell’epitelio respiratorio mediata dal legame di sialil-glico-coniugati batterici
alla HA espressa dalle cellule infettate (Abramson and Wheeler, 1994; McCullers,
2006).
1.4.4 Presentazione clinica
L’Influenza è un’infezione che presenta una clinica variabile. L’infezione può
evolvere in modo asintomatico, autolimitarsi al tratto respiratorio o dare origine ad una
malattia severa con complicanze serie e potenzialmente fatali.
Il periodo d’incubazione del virus è breve, uno o due giorni fino a un massimo di
quattro (Kamps et al., 2006).
Il decorso clinico dipende dalla virulenza del virus e da caratteristiche individuali del
soggetto infettato quali l’età (bambini o anziani), la presenza di morbilità pregresse a
carico dell’apparato cardiaco o polmonare, la gravidanza o la presenza di
immunosoppressione. Tutti questi fattori influenzano il grado di severità della malattia
(Kamps et al., 2006; Nicholson et al., 2003).
L’insorgere della malattia è repentino con la presentazione di una serie di sintomi
tipici: febbre alta con brividi, malessere, mal di testa, mialgia (estremità, muscoli lunghi
della schiena, muscoli oculari e nei bambini muscoli del polpaccio) e prostrazione.
36
Possono essere presenti anche segni dell’interessamento del sistema respiratorio come
tosse secca e non produttiva, rinite, mal di gola o sensazione di gola secca, perdita della
voce e, nei bambini, crup (Monto et al., 2000; Cate, 1987; Centers for Disease Control
and Prevention).
La febbre insorge repentinamente raggiungendo rapidamente 38-40°C (nei bambini
anche 41°C) per poi diminuire gradualmente. Sono rari i picchi febbrili secondari
(Wilschut et al., 2006; Cate, 1987).
La durata tipica della febbre, come degli altri sintomi sistemici è di 3 giorni e solo
occasionalmente si prolunga per 4-8 giorni. La tosse, il malessere e la prostrazione
possono persistere per più di due settimane (Kamps et al., 2006). Frequentemente la
tosse da secca ed improduttiva diventa produttiva con un aumento della secrezione
mucosa (Wilschut et al., 2006). Durante l’acme dell’infezione il viso del soggetto
interessato appare arrossato, la pelle calda e umida, gli occhi lacrimanti ed arrossati e,
specie nei bambini possono essere presenti otite e palpabilità dei linfonodi cervicali
(Peltola et al., 2003).
Gli adulti sono infettivi generalmente da ventiquattro ore prima dell’insorgere dei
sintomi e fino a sette giorni dopo (Frank et al., 1981). Nei bambini la contagiosità è
ancora più marcata: i bambini piccoli possono rilasciare il virus già parecchi giorni
prima dell’insorgere della fase sintomatica e possono essere infettivi per più di dieci
giorni dopo la comparsa dei sintomi
(Frank et al., 1981). Persone gravemente
compromesse inoltre possono rilasciare il virus per settimane o mesi (Boivin et al.,
2002; Klimov et al., 1995)
Durante i periodi non epidemici, i sintomi respiratori causati dall’Influenza possono
essere difficilmente distinti da quelli causati da altri patogeni dell’apparato respiratorio.
Tuttavia, l’inizio brusco della malattia, la febbre, il malessere e la debolezza
distinguono l’Influenza dal comune raffreddore (Kamps et al., 2006; Monto et al.,
2000; Cate, 1987).
1.4.4.1
Complicanze dell’Influenza
Normalmente la sindrome influenzale si risolve con una remissione totale della
sintomatologia nel giro di una o due settimane (Kamps et al., 2006).
37
L’influenza può peggiorare malattie cardiache, polmonari e altre condizioni croniche
preesistenti. È stata inoltre associata ad encefalopatia, mielite traversa, miosite,
miocardite, pericardite e sindrome di Reye. La polmonite rappresenta, comunque, la
complicanza più frequente dell’Influenza (5-38% dei casi di infezione con Influenza A e
10% dei casi di infezione con Influenza B) soprattutto negli individui più anziani, nei
pazienti con malattie cardio-polmonari, nelle donne in gravidanza e negli individui
immunodepressi. In questi soggetti la mortalità può raggiungere il 50%. L’eziologia può
essere virale, batterica o mista virale-batterica. La polmonite secondaria di origine
batterica è la forma più comune, mentre la polmonite primaria virale è la forma più
grave (Wilschut et al., 2006).
Nella
polmonite
virale
primaria
la
sintomatologia
dell’Influenza
evolve,
generalmente dopo due o tre giorni, verso un quadro clinico con aumento della febbre,
della tosse, della dispnea e con presenza di dolore al petto e cianosi. La radiografia
toracica presenta numerosi infiltrati interstiziali bilaterali diffusi. Si evidenzia inoltre
una sindrome di stress respiratorio acuto con ipossia marcata (Kamps et al., 2006). La
patologia può rivelarsi fatale la morte sopraggiunge dopo 4 o 5 giorni dall’inizio della
sintomatologia. Campioni di colture di secrezioni respiratorie o di tessuto polmonare
presentano alto titolo virale (Kamps et al., 2006). Per comprendere meglio la severità
della polmonite virale primaria basta far riferimento alla pandemia del 1918, la
cosiddetta “spagnola”, durante la quale vi fu un grandissimo numero di decessi dovuti a
polmonite primaria con emorragie polmonari.
La polmonite secondaria di origine batterica è causata comunemente da
Streptococcus pneumonie, Staphylococcus aureus, e meno comunemente da
Haemophilus influenzae (Ruben and Cate, 1987). I pazienti colpiti dall’infezione da
virus influenzale, inizialmente superano la fase acuta della malattia per poi presentare
nuovamente, dopo 2-3 giorni, temperature elevate con l’insorgenza dei segni e dei
sintomi tipici della polmonite batterica classica: tosse con escreato purulento o ematico
e presenza nella radiografia del torace di aree di consolidamento. L’esame colturale
dell’escreato e la colorazione di Gram portano all’identificazione dell’agente patogeno e
alla scelta della terapia antibiotico adeguata (Kamps et al., 2006). Esistono una serie di
fattori predisponenti all’instaurarsi di una super-infezione batterica e al successivo
38
svilupparsi di una polmonite batterica secondaria, quali malattie croniche cardiache e
polmonari e l’età avanzata (Barker and Mullooly, 1982).
La polmonite mista, virale e batterica, presenta caratteristiche cliniche intermedie.
Essa si presenta in maniera prevalente in pazienti con una storia clinica di malattie
dell’apparato respiratorio o cardiaco. Alcuni pazienti hanno un decorso clinico lento e
progressivo, mentre in altri, dopo un iniziale miglioramento delle condizioni cliniche, si
assiste ad un peggioramento della sintomatologia. Il trattamento è volto all’eradicazione
dell’infezione batterica (Kamps et al., 2006).
L’infezione influenzale può provocare una serie di altre complicanze a carico
dell’apparato respiratorio, quali: esacerbazione dell’asma, dell’insufficienza polmonare
cronica e della fibrosi cistica (Monto and Ross, 1978). Nel 30% dei casi può dar luogo
a bronchite acuta e, solo raramente ad ascessi polmonari. Nei bambini con una storia
pregressa di asma si assiste ad una ricomparsa dei sintomi asmatici e ad un
allungamento dei tempi di recupero (Kondo and Abe, 1991). Il virus influenzale è stato
correlato inoltre anche a patogenesi asmatica negli adulti (Teichtahl et al., 1997).
Durante le epidemie di Influenza stagionali, le persone anziane con un quadro clinico
gravemente compromesso, rappresentano un gruppo altamente a rischio per lo sviluppo
di complicanze severe. Alcuni soggetti possono non superare le complicanze
dell’Influenza e alla fine morire a causa di un deterioramento di patologie polmonari,
cardiache e renali preesistenti (Saah et al., 1986).
L’infezione da virus influenzale, può portare anche ad una serie di complicanze a
carico di organi ed apparati diversi da quello respiratorio. In particolare possono
interessare il muscolo cardiaco e raramente anche il sistema nervoso.
La miosite è una rara complicanza dell’infezione da virus dell’Influenza B e, in
minor misura, dell’Influenza A. È stata soprattutto riportata nei bambini, in prevalenza
maschi, che sviluppano una miosite benigna acuta, in genere tre giorni dopo
l’insorgenza dell’influenza (Agyeman et al., 2004; Hu et al., 2004). La sintomatologia
si risolve generalmente nel giro di tre giorni e solo raramente i disturbi possono
persistere per due settimane. Anche gli adulti possono esserne affetti e molto raramente
possono sviluppare rabdomiolisi con compromissione renale (Berry and Braude, 1991).
Nell’adulto è importante distinguere la miosite influenzale da altre miopatie (Oba et al.,
2000).
39
In pazienti affetti da Influenza causata da virus di tipo A e B sono state riportate
complicanze a livello cardiaco, in particolare miocarditi, spesso asintomatiche. Inoltre,
sono state riscontrate frequentemente anormalità nel tracciato elettrocardiografico, di
solito di natura transitoria e clinicamente poco rilevanti. La presenza di altre patologie
può, tuttavia portare ad aritmie fatali o cardiomiopatie. Solo raramente sono stati
riportati casi di pericardite (Miura et al., 2001).
Le complicanze a carico del sistema nervoso centrale sono rare e vanno da irritabilità
e confusione a psicosi ed encefalopatie severe dovute a processi infiammatori o legate
alla sindrome di Reye (Flewett and Hoult, 1958; Hayase and Tobita, 1997b; Hayase
and Tobita, 1997a). Quest’ultima complicanza è caratterizzata da disturbi epatici e da
encefalopatia non infiammatoria e sembra correlata ad una inefficienza dei mitocondri
in queste sedi. È quasi sempre associata ad una precedente infezione, ad esempio da
virus dell’Influenza soprattutto di tipo B, varicella, virus del raffreddore ed è più
frequente nei bambini. La sindrome si presenta con vomito incontrollabile e stato da
confusionale a psicotico e sembra esistere una stretta correlazione fra somministrazione
in bambini e adolescenti di acido acetilsalicilico e sviluppo della sindrome di Reye
(Kimura et al., 1998; Starko et al., 1980). In seguito a questa osservazione, nei bambini
e negli adolescenti, è stato scoraggiato l’uso di salicilati per il controllo dei sintomi
influenzali. Questo ha portato ad una netta diminuzione dell’incidenza della sindrome di
Reye. È importante fare diagnosi differenziale della sindrome di Reye differenziandola
da encefalite, meningite, diabete, avvelenamento o malattie psichiatriche (Barrett et al.,
1986).
È stato riportato inoltre un piccolo incremento nell’incidenza della sindrome di
Guillain-Barré (Lasky et al., 1998).
La sindrome da shock tossico può essere una complicanza dell’Influenza che insorge
entro una settimana dall’esordio della sintomatologia influenzale. Uno dei segni
indicatori della malattia è lo sviluppo rapido e spesso refrattario di una severa forma di
ipotensione (Chesney et al., 1981). In questi casi è spesso riscontrata nell’escreato del
paziente la presenza di Staphilococcus aureus e più raramente di streptococchi di
gruppo A (Reingold et al., 1982).
40
1.5 Epidemiologia
I virus influenzali rappresentano una delle cause più comuni di infezioni respiratorie
nell’uomo associate ad elevata morbilità e mortalità. Nelle regioni temperate, epidemie
di Influenza si verificano annualmente durante l’autunno e l’inverno e causano
l’ospedalizzazione e la morte soprattutto dei soggetti ad alto rischio (i bambini, gli
anziani e i malati cronici). A livello mondiale, in una tipica epidemia stagionale,
l’Influenza porta a circa 2-3 milioni di casi di malattia grave e a 250-500 mila morti
(WHO, b). Nei paesi industrializzati molti dei decessi causati dall’Influenza si
verificano in soggetti con età maggiore o uguale a 65 anni. Oltre alle epidemie invernali
annuali, occasionalmente posso insorgere pandemie durante le quali il virus si diffonde
rapidamente a livello globale grazie ad un’efficiente trasmissione persona-persona nella
popolazione umana priva di anticorpi contro il nuovo sottotipo virale. La gravità delle
epidemie e delle pandemie dipendono generalmente dall'interazione tra l'entità della
variazione antigenica del virus, l'immunità pregressa della popolazione, e la virulenza
dei ceppi influenzali circolanti.
I virus influenzali sono, infatti, dal punto di vista evoluzionario, virus molto dinamici
con un tasso di mutazione che va da 1·103 a 8·103 sostituzioni per sito per anno (Chen
and Holmes, 2006). Le mutazioni che cambiano gli aminoacidi nelle regioni antigeniche
delle glicoproteine di superficie, emoagglutinina e neuraminidasi, possono permettere al
virus di evadere l’immunità pre-esistente portando così ad un vantaggio selettivo.
Questo tipo di variazione antigenica, chiamata antigenic drift (deriva antigenica), si
verifica nei virus influenzali di tipo A e B come parte della continua evoluzione dei
virus influenzali. Essa è importante soprattutto per i virus influenzali adattati all’uomo
poiché sottoposti ad una forte pressione immunologica all’interno della popolazione
umana. Infatti, quando i titoli anticorpali contro un recente ceppo pandemico o
epidemico aumentano nella popolazione, i virus influenzali con mutazioni
nell'emoagglutinina e/o nella neuraminidasi possono prevalere per selezione naturale
(Wright et al., 2007; Wilschut et al., 2006).
Vi è un secondo tipo di variazione antigenica definito antigenic shift (spostamento
antigenico) che si verifica solo nei virus influenzali di tipo A. Esso è definito come la
comparsa nella popolazione umana di un nuovo virus dell'Influenza che contiene una
nuova emoagglutinina e/o una nuova neuraminidasi, immunologicamente distinte da
41
quelle dei virus dell'Influenza circolanti precedentemente. L'antigenic shift può essere il
risultato di un salto di specie, cioè di una trasmissione diretta all'uomo di virus che
normalmente infettano solo specie animali, in particolare gli uccelli o suini. Questi virus
si adattano poi al nuovo ospite grazie all’insorgenza di mutazioni. In alternativa, un
virus umano può acquisire una serie di geni da un virus di origine animale (Wright et
al., 2007; Wilschut et al., 2006). Questo processo avviene in seguito ad un
riassortimento genetico tra virus influenzale umano e virus animale, solitamente di
origine aviaria, che si trovano ad infettare lo stesso organismo. Questo perché il virus
dell’Influenza possiede un genoma costituito da 8 segmenti separati di RNA e la coinfezione di una stessa cellula ospite con due virus diversi, può portare alla formazione
di una progenie virale contenente segmenti genomici di entrambi i virus parentali. Il
riassorbimento genetico è un evento comune e allo stesso tempo importante, non solo
negli eventi si salto di specie, ma anche per l’evoluzione dei virus influenzali.
L’animale che si ritiene essere più idoneo per il verificarsi di questo fenomeno è il suino
che possiede, sulla superficie cellulare degli epiteli mucosi respiratori, residui terminali
di acido sialico sia con legame α-2,6 che α-2,3 e che quindi può essere infettato sia da
virus influenzali umani che aviari (Rogers and D'Souza, 1989; Nobusawa et al., 1991).
È stato, inoltre, dimostrato che i virus influenzali di tipo A che si replicano nel maiale
sembrano andare incontro ad una selezione che favorisce i virioni con emoagglutinina
che lega preferenzialmente i residui di acido sialico α-2,6. Un’ulteriore causa di
antigenic shift può essere la re-introduzione di un vecchio ceppo virale nella
popolazione umana.
Una pandemia si instaura quando si verifica la trasmissione da persona a persona di
questi nuovi virus in una popolazione immunologicamente sensibile.
42
Figura 13. Origine dei virus dell'Influenza pandemici. La pandemia H1N1 del 1918 è stata
probabilmente causata dalla trasmissione di un virus dell'Influenza aviaria all'uomo. Nel 1957,
l'introduzione dei geni HA (H2), NA (N2) e PB1 provenienti da reservoire aviario nella popolazione
umana ha dato origine alla pandemia da H2N2 (Influenza Asiatica). Allo stesso modo, l'introduzione dei
geni codificanti per HA (H3) e PB1 appartenenti ad un virus aviario, nella popolazione umana ha portato
alla pandemia di Hong Kong nel 1968. Nel 1977 riapparve un virus H1N1 molto vicino a quello che era
circolato a metà degli anni 1950 (Neumann et al., 2009).
Le pandemie possono essere considerate eventi rari che si verificano ogni 10-50 anni.
Ne abbiamo notizia sin dal XVI secolo e, negli ultimi 500 anni, sono state registrate
almeno 14 pandemie (Taubenberger and Kash, 2010). Nel corso del XX secolo si sono
verificate 3 pandemie influenzali che hanno portato i virus H1N1, H2N2, H3N2 a
diffondersi fra gli esseri umani. Nel 1918 e 1919, il virus H1N1 è stato responsabile
della pandemia di "Influenza Spagnola". Virus discendenti da quello del 1918 hanno
continuato a circolare negli esseri umani fino al 1957, quando sono stati sostituiti da un
ceppo di sottotipo H2N2 che ha causato la pandemia di “Influenza Asiatica”. Nel 1968,
un altro shift antigenico ha portato alla comparsa del sottotipo H3N2 che ha causato la
pandemia di “Influenza di Hong Kong” (Figura 13) (Kilbourne, 2006; Anonymous
1998). In seguito alla pandemia, il nuovo virus introdotto nella popolazione umana ha
progressivamente sostituito il sottotipo pre-esistente. Questo non si è verificato per il
sottotipo H1N1 che dopo la pandemia del 1918 ha ripreso a circolare tra gli esseri
43
umani nel 1977 senza riuscire però a sostituire il sottotipo H3N2. I virus di sottotipo
H1N1 e H3N2 sono i virus attualmente circolanti.
1.5.1 La pandemia del 1918: "Influenza Spagnola"
L’Influenza Spagnola ha dato origine alla peggiore pandemia da virus influenzale
dell’età moderna. Oggi è generalmente accettato che più di 50 milioni di persone
morirono durante questa (Johnson and Mueller, 2002) . La pandemia prende il nome
dalla Spagna poiché fu l'unico Paese che, ai tempi, ne parlò in quanto non coinvolto
nella Prima Guerra Mondiale.
La pandemia fu caratterizzata da caratteristiche epidemiologiche senza precedenti. Si
diffuse, infatti, in Europa, Asia e Nord America in tre ondate successive (Morens et al.,
2009). La prima fu nella primavera del 1918 e, pur essendo altamente contagiosa, causò
pochi morti. Una seconda ondata ebbe inizio nell’Agosto dello stesso anno con un picco
intorno a Settembre-Novembre e fu altamente fatale. In molte nazioni ci fu una terza
ondata nel 1919.
Questa pandemia fu caratterizzata da una curva morte-età con un andamento
trimodale (a forma di W), con un inspiegabile picco di mortalità in giovani adulti sani di
età compresa fra i 15 e i 35 anni. Inoltre, il 99% dei decessi si verificò nelle persone di
età inferiore ai 65 anni (Morens and Fauci, 2007).
L’elevata mortalità associata al virus del 1918 fu causta dalla polmonite batterica
secondaria. La polmonite virale primaria fu in grado di uccidere individui sani e di
giovane età in pochi giorni (Morens et al., 2008).
Il ritrovamento dell’RNA genomico del virus del 1918 in una autopsia polmonare
conservata in formalina e in tessuto polmonare congelato e non fissato di una vittima
dell’Influenza sepolta in permafrost nel Novembre del 1918 (Taubenberger et al.,
1997), ha permesso di ricostruire la sequenza completa di tutti e otto i segmenti di RNA
genomico del virus H1N1 del 1918 (Taubenberger et al., 2005). Questo studio ha
permesso di dimostrare che il virus del 1918 non derivava da un processo di
riassortimento genetico, ma più probabilmente da un virus aviario che si era adatto
all'ospite umano.
44
Dal 1920, il virus cominciò a circolare in modo endemico nella popolazione umana
ripresentandosi, con ricorrenza stagionale, per circa 40 anni, quando, con la successiva
pandemia nel 1957, il virus H1N1 scomparve dalla circolazione (Scholtissek et al.,
1978).
1.5.2 La pandemia del 1957: "Influenza Asiatica"
La pandemia del 1957, denominata “Influenza Asiatica”, originò nel sud della Cina
nel Marzo del 1957 e nel Maggio dello stesso anno l'agente eziologico, un virus
influenzale del sottotipo H2N2, fu isolato in Giappone. Il virus si propagò a livello
mondiale in poco più di sei mesi. Una seconda ondata avvenne nell'autunno del 1957
(Wright et al., 2007; Wilschut et al., 2006). Questa pandemia ebbe un tasso di mortalità
simile a quello visto nelle epidemie stagionali, con la maggior parte dei decessi nei
bambini e negli anziani. La mortalità globale durante la pandemia del 1957 è stata
stimata in 1-2 milioni di decessi (Wright et al., 2007; Wilschut et al., 2006).
Analisi genetiche e biochimiche hanno dimostrato che il virus era originato da un
riassortimento tra un virus umano di sottotipo H1N1 circolante e un virus aviario. Il
virus umano aveva acquisito da quello aviario i segmenti genici codificanti HA (H2),
NA (N2) e PB1 (Scholtissek et al., 1978).
Come accadde per il virus della pandemia del 1918, anche il nuovo virus H2N2,
dopo due anni divenne endemico presentandosi stagionalmente e scomparendo
completamente dopo 11 anni sostituito dal nuovo sottotipo virale H3N2 introdotto con
la pandemia del 1968. Ad oggi non è ancora ricomparso (Scholtissek et al., 1978).
1.5.3 La pandemia del 1968: "Influenza di Hong Kong"
La pandemia del 1968 denominata “Influenza di Hong Kong” fu causata da un
evento di riassortimento che portò il virus umano circolante di sottotipo H2N2 ad
acquisire i segmenti genici HA (H3) e PB1 da un virus aviario. I primi segni di
pandemia si ebbero nell'estate del 1968 nel sud dell'Asia. In Luglio, infatti fu isolato un
nuovo virus di sottotipo H3N2. Questo virus si diffuse in tutto il mondo l'inverno
45
successivo e durante le stagioni invernali del 1969 e del 1970 (Wright et al., 2007;
Wilschut et al., 2006).
Anche la pandemia del 1968 fu una pandemia mite. I decessi sono stimati a circa un
milione di individui. Negli Stati Uniti, circa il 50% di tutti i decessi causati da Influenza
si verificarono in individui di età inferiore ai 65 anni (Wright et al., 2007; Wilschut et
al., 2006). Studi siero-archeologici mostrano che la maggior parte degli individui di età
uguale o superiore ai 77 anni presentavano anticorpi H3 anche prima dell’esposizione al
nuovo virus pandemico. Tali anticorpi anti-H3 potrebbero aver protetto gli anziani dal
nuovo virus
(Dowdle, 1999). La moderata severità di questa pandemia fu
probabilmente anche dovuta alla presenza nel virus di una NA precedentemente
circolante e, quindi, alla presenza di anticorpi anti-neuraminidasi preesistenti che, se pur
non prevenendo l’infezione, riducevano la durata e la severità della malattia
(Kilbourne, 2006)
Il virus divenne presto endemico e stagionale nel ripresentarsi e, ad oggi, ha circolato
globalmente per 42 anni. Nei decenni scorsi, varianti antigeniche di questo virus hanno
causato epidemie con elevata morbilità e mortalità. L’emergere della variante
pandemica H1N1 2009, ha portato ad una riduzione dei livelli di circolazione dei virus
H3N2. (Morens and Taubenberger, 2009).
1.5.4 La pandemia del 1977: "Influenza Russa"
La pandemia di “Influenza Russa” ebbe inizio nel nord della Cina nel Maggio 1977,
si diffuse in tutta la Russia a partire dal Dicembre dello stesso anno e nel resto del modo
nel 1978 (Wright et al., 2007; Wilschut et al., 2006).
Il riemergere di un discendente del virus H1N1 del 1918 che non aveva circolato per
20 anni, costituisce per definizione una pandemia. È interessante notare però, come lo
stesso virus che era scomparso nel 1957 sia stato in grado, dopo la sua ricomparsa, di
sopravvivere per più di 30 anni anche in presenza di una pressione immunitaria se
vogliamo più forte di quella associata alla sua scomparsa (grazie per esempio ad un più
comune utilizzo della vaccinazione). È improbabile, inoltre, che un virus influenzale
umano sia stato mantenuto in natura per 20 anni senza accumulare mutazioni. Da qui
l’idea che la pandemia del 1977 sia originata da un rilascio accidentale del virus da
46
campioni congelati degli anni ’50
(Taubenberger and Kash, 2010). Le analisi
molecolari genetiche hanno confermato che il virus del 1977 era molto simile ai ceppi
virali H1N1 degli anni ’50 (Nakajima et al., 1978).
La morbilità fu esclusivamente limitata a persone sotto i 25 anni. Ciò suggerì che i
più anziani erano protetti da immunità preesistente (Wright et al., 2007; Wilschut et al.,
2006).
Il virus H1N1 non riuscì a sostituire il sottotipo H3N2 circolate, come era avvenuto
per le precedenti pandemie, così i due sottotipi co-circolano endemicamente da più di
30 anni (Scholtissek et al., 1978).
1.5.5 I casi di Influenza H5N1
I primi casi di infezione umana causati da virus influenzale di sottotipo H5N1 sono
stati documentati nel 1997 a Hong Kong in seguito ad una epizoonosi nei polli causata
da un virus ad alta patogenicità. Fino a quel momento si era creduto che i virus aviari
non fossero in grado di infettare l’uomo direttamente, cioè senza previo adattamento in
un ospite di mammifero o senza un riassorbimento con geni di virus influenzali umani.
L’epizoonosi di Hong Kong portò a 18 casi di infezione umana e a 6 morti (Claas et
al., 1998; Subbarao et al., 1998). L’epidemia fu caratterizzata da una elevata incidenza
di polmonite virale primaria che si rivelò spesso fatale. Da quel momento in poi virus di
sottotipo H5N1 continuarono a circolare in Cina e riapparirono in forma epizootica nel
Febbraio 2003 quando furono registrati due nuovi casi (Peiris et al., 2004). Da allora,
virus H5N1 ad alta patogenicità si sono evoluti rapidamente diffondendosi ampiamente
nelle specie aviarie. L’adattamento a specie aviarie domestiche di virus H5N1 ad alta
patogenicità associati ad una infezione asintomatica, contribuisce, probabilmente, ad un
continua trasmissione di tali virus ai polli. Questo porta al mantenimento di una serie di
virus patogenici ai quali l’uomo è continuamente esposto (Sturm-Ramirez et al., 2005).
Dal 2003 ad oggi, nell’uomo, sono stati registrati 505 casi confermati di infezione da
virus H5N1 e 300 morti (WHO, a). I casi riportati coinvolgono soprattutto l’Asia e in
particolare Cambogia, Cina, Indonesia, Tailandia, Turchia e Vietnam (Apisarnthanarak
et al., 2004; Tran et al., 2004; de Jong et al., 2005). Tutti i casi umani sono coincisi con
47
l’insorgenza di epizoonosi da virus H5N1 ad alta patogenicità nei polli. Ad oggi non è
stata dimostrata una trasmissione orizzontale del virus nell’uomo (Peiris et al., 2007).
1.5.6 La pandemia H1N1 del 2009: “Influenza suina”
Tutte le pandemie del XX secolo hanno avuto come progenitore un virus aviario che
ha donato almeno il gene dell’HA. Dal 1997, in seguito ai primi casi di Influenza aviaria
nell’uomo, molti studi scientifici si sono focalizzati sui virus di sottotipo H5 e, in minor
misura, sui virus di sottotipo H7 e H9, poiché questi virus avevano causato ripetute
infezioni zoonotiche nell’uomo e si erano ampiamente diffusi nel pollame. Il principale
candidato per lo sviluppo di una futura pandemia sembrava essere il virus H5N1,
mentre i virus animali di sottotipo H1, H2 e H3 non erano oggetto della ricerca
internazionale finalizzata allo sviluppo di un vaccino pandemico, poiché la popolazione
umana è considerata sufficientemente immune ai virus di sottotipo H1 e H3 grazie
all’esposizione annuale al vaccino stagionale. Inoltre, i soggetti con più di 40 anni sono
immuni ai virus di sottotipo H2 che anno circolato negli anni 1957 e 1958. Ad oggi, le
infezioni zoonotiche umane causate da virus aviari di sottotipo H5, H7 e H9, non hanno,
comunque, portato ad un adattamento stabile alla specie umana o ad una efficace
trasmissione uomo-uomo.
La variante H1N1 pandemica è stata identificata per la prima volta nell’Aprile del
2009 in Messico e negli Stati Uniti (WHO,b; Novel Swine-Origin Influenza A (H1N1)
Virus Investigation Team et al., 2009). Da qui, il virus si è diffuso rapidamente in tutto
il mondo trasmettendosi da uomo a uomo e l’11 Giugno 2009, l’Organizzazione
Mondiale della Sanità ha dichiarato lo stato di pandemia.
Questo nuovo virus influenzale di origine suina (S-OIV, Swine-Origin Influenza
Virus) è stato generato da un riassortimento tra virus suini preesistenti e, in particolare,
tra i virus suini classici nordamericani di sottotipo H1N2 e virus suini eurasiatici di
sottotipo H1N1. A loro volta, i virus suini classici sono il risultato di un triplo
riassortimento tra virus aviari, umani e suini e, quindi, il S-OIV può essere definito un
quadruplo riassortante. Come risultato, questo virus possiede i geni PB2 e PA del virus
aviario originario del Nord America, il gene PB1 del virus umano H3N2, i geni HA
48
(H1), NP, NS del virus suino, e i geni NA (N1) e M dei virus eurasiatici suini (Figura
14) (Neumann et al., 2009)
Figura 14: Genesi della variante virale appartenente al sottotipo H1N1 di origine suina. Alla fine
degli anni 1990, un triplo riassortimento tra virus influenzali umani H3N2, virus aviari del Nord America
e virus suini classici, ha portato a virus suini H3N2 e H1N2 che da allora si sono diffusi nelle popolazioni
suine del Nord America. Un virus suino H1N2 si è a sua volta riassortito con un virus H1N1 suino
euroasiatico generando il S-OIV capace di trasmettersi da uomo a uomo (Neumann et al., 2009).
49
Sebbene il nuovo virus pandemico si sia rapidamente diffuso a livello mondiale, il
tasso di mortalità è risultato comparabile a quello dell’Influenza stagionale e il gran
numero di ospedalizzazioni è stato il risultato dell’elevata incidenza della malattia
(Centers for Disease Control and Prevention). Tuttavia, l’infezione ha riguardato
soprattutto ragazzi e giovani adulti e non la categoria maggiormente a rischio durante le
epidemie stagionali, cioè gli anziani (Centers for Disease Control and Prevention).
È stato dimostrato che i bambini di età inferiore ai 10 anni possedevano poca o
nessuna immunità preesistente verso il virus H1N1 2009, ma che gli adulti di età
superiore ai 60 anni potevano avere anticorpi cross-reattivi col ceppo pandemico.
(Hancock et al., 2009). L'emoagglutinina del virus H1N1 2009 è, infatti,
antigenicamente e geneticamente distinta da quelle dei virus stagionali umani H1N1
contemporanei, ma possiede epitopi conservati presenti in virus H1 umani e suini
dell'inizio del XX secolo (Xu et al., 2010). Il gene della HA deriva, infatti, dai virus
suini classici introdotti intorno al 1918 nella popolazione suina all’interno della quale
hanno continuato a circolare rimanendo antigenicamente stabili e causando solo
sporadiche infezioni nell’uomo tra le quali quella del 1976 a Fort Dix, New Jersey
(Zimmer and Burke, 2009; Gaydos et al., 2006). I virus H1 umani si sono separati da
quelli della linea suina all’inizio del XX secolo (Smith et al., 2009). I soggetti nati
prima del 1930 sono stati probabilmente esposti a virus H1N1 discendenti dal virus
pandemico del 1918. Sono proprio tali individui a possedere, quindi, anticorpi
neutralizzanti ad alta affinità diretti contro epitopi presenti sulla testa globulare
dell'emoagglutinina, conservati nei virus pandemici del 1918 e del 2009, ma non
presenti nei virus umani H1N1 circolanti dal 1940 (Hancock et al., 2009).
La variazione della glicosilazione è un mezzo utilizzato dai virus influenzali per
interferire con la sorveglianza del sistema immunitario dell'ospite. L'acquisizione di un
sito di glicosilazione maschera la superficie della proteina dal riconoscimento degli
anticorpi poiché i gruppi glucidici sono derivati dall'ospite e, quindi, considerati self dal
sistema immunitario (Wei et al., 2010; Igarashi et al., 2010). L'HA del virus H1N1
2009, come quella del virus della pandemia del 1918, non possiede siti di glicosilazione
in prossimità del sito antigenico Sa (sialic-acid binding). I virus H1 umani circolanti
stagionalmente hanno, invece, acquisito gradualmente, dal 1930 al 2007, fino a tre siti
di glicosilazione nella regione Sa. L’acquisizione di siti di glicosilazione che
50
mascherano l’HA dal riconoscimento da parte degli anticorpi, è un meccanismo
attraverso il quale un virus influenzale pandemico evolve in virus influenzale stagionale
(Wei et al., 2010; Igarashi et al., 2010). L’elevata omologia di sequenza fra i siti
antigenici del virus della pandemia del 1918 e quelli del virus della pandemia del 2009,
insieme all’assenza di siti di glicosilazione a livello della regione di legame del
recettore, rappresentano una probabile spiegazione della protezione contro il virus
H1N1 2009 osservata negli anziani. Allo stesso tempo, le differenze con i virus H1
umani stagionali, spiegano perché vaccinazioni e infezioni con virus influenzali
stagionali recenti, non suscitino anticorpi neutralizzanti il virus H1N1 2009 (Hancock
et al., 2009).
1.6 La diagnosi
L'adeguato trattamento dei pazienti con malattie respiratorie dipende da una diagnosi
accurata e tempestiva. La diagnosi precoce di Influenza può ridurre l'uso inappropriato
di antibiotici e prevedere la possibilità di usare la terapia antivirale. Inoltre, la diagnosi
precoce e accurata di Influenza gioca un ruolo importante nel controllo delle infezioni
ospedaliere e negli studi di epidemiologia e sorveglianza del virus dell’Influenza.
(Centers for Disease Control and Prevention).
La diagnosi di Influenza è prettamente clinica durante i periodi epidemici. L’accurata
diagnosi di Influenza, quindi, è fortemente dipendente dalla conoscenza da parte del
medico della presenza, nella comunità locale, di una epidemia influenzale. Per questo
motivo, è molto importante che i medici di base siano a conoscenza dei dati di
sorveglianza locali dell’Influenza. La diagnosi definitiva di Influenza richiede,
comunque, la conferma di laboratorio. I test diagnostici per l'Influenza includono
l'isolamento e la coltura del virus, l'individuazione di acido nucleico virale o di proteine
virali e la diagnosi sierologica. I campioni clinici da utilizzare variano in base al test
utilizzato e comprendono: tampone naso-faringeo, lavaggio o aspirato nasale, siero in
fase acuta e convalescente.
Nella decisione del test da utilizzare bisogna considerare diversi fattori: sensibilità,
specificità, tempo e facilità di esecuzione, ripetibilità e costi.
51
L'isolamento del virus è il gold standard per la diagnosi di laboratorio di Influenza
poiché è una metodica caratterizzata da una elevata sensibilità e permette di ottenere
buone quantità di virus da utilizzare sia per l'analisi genetica sia per quella antigenica. I
metodi di coltura convenzionali richiedono 10-14 giorni per l’isolamento del virus e,
quindi, i risultati non sono di solito disponibili abbastanza rapidamente da essere
utilizzati per prendere decisioni su terapia e/o misure di controllo. Un metodo rapido di
coltura prevede l’utilizzo di particolari provette che permettono di centrifugare il
campione clinico direttamente su un monostrato di cellule. Dopo 24-48 ore di
incubazione, le cellule vengono fissate e sottoposte ad immunofluorescenza per la
ricerca di antigeni virali (Allwinn et al., 2002). Questo metodo di coltura può, però,
essere meno sensibile dei metodi di coltura convezionali (Weinberg and Walker, 2005)
L’individuazione dell'RNA virale da materiale clinico è possibile utilizzando la RTPCR con primer gene specifici. L’amplificazione esponenziale dell’acido nucleico
permette di individuare con un’elevata sensibilità anche piccole quantità di genoma
virale (Steininger et al., 2002). I primer possono essere selezionati a seconda del tipo e
del sottotipo di virus influenzale permettendo così di differenziare fra sottotipi e di
condurre un’analisi filogenetica
(Allwinn et al., 2002). Inoltre possono essere
combinati, in un formato di PCR multiplex, con primer specifici per altri agenti virali,
come ad esempio il virus respiratorio sinciziale, permettendo così una diagnosi
differenziale.
L'individuazione di proteine virali può essere effettuata tramite immunofluorescenza
diretta o indiretta, tramite saggi immunoenzimatici e di immunocromatografia. Sono
metodiche meno sensibili dell’isolamento tramite coltura o della RT-PCR, ma
permettono di ottenere risultati in minor tempo. I test in immunofluorescenza
necessitano, tuttavia, di personale esperto e di un microscopio a epifluorescenza per la
lettura dei risultati. I saggi immunoenzimatici e di immunocromatografia sono, invece,
una metodologia in pieno sviluppo poiché queste tecniche diagnostiche sono rapide e
facili da eseguire anche per personale non di laboratorio. Questi test possono, quindi,
essere eseguiti in ambiente clinico direttamente “al letto” del paziente (bedside testing)
o utilizzati in point-of-care. I risultati sono disponibili in meno di 1 ora e possono essere
usati per decidere l'utilizzo di agenti antivirali.
52
La diagnosi sierologica di Influenza si basa sulla rilevazione di anticorpi specifici per
il virus dell’Influenza nel siero o in altri fluidi biologici. Per diagnosticare una infezione
acuta, deve essere rilevato un aumento di almeno quattro volte del titolo anticorpale
specifico in due campioni (tipicamente di siero) successivi, il primo raccolto
possibilmente dopo l'insorgenza della malattia e il secondo raccolto dopo 10-14 giorni.
L’aumento del titolo è misurato tramite inibizione dell'emoagglutinazione, fissazione
del complemento, saggi immunoenzimatici, immunofluorescenza indiretta o saggi di
neutralizzazione. La diagnosi sierologia ha poca rilevanza nella diagnosi di infezione
acuta da virus dell’Influenza (Cox and Subbarao, 1999), ma è molto utilizzata nel
determinare la risposta al vaccino influenzale (Prince and Leber, 2003).
1.7 I vaccini
Il vaccino antinfluenzale è il mezzo più importante ed economicamente sostenibile di
prevenzione dell’Influenza. È efficiente nella prevenzione della malattia e dei decessi,
specialmente nei gruppi ad alto rischio e in presenza di vaccinazioni regolari.
L’Organizzazione Mondiale della Sanità riporta che il vaccino antinfluenzale è la
misura di prevenzione più efficiente a disposizione e, in corso di pandemia, la
vaccinazione e l’uso di farmaci antivirali sono due delle misure di prevenzione più
importanti nel ridurre la morbilità e la mortalità (WHO, 2005).
I vaccini attualmente utilizzati derivano da virus coltivati in uova embrionate di pollo
e contengono tre ceppi virali, due virus influenzali di tipo A (uno H1N1 e uno H3N2) e
un virus di tipo B.
L’Organizzazione Mondiale della Sanità (OMS), sulla base di dati epidemiologici e
dell’analisi antigenica e genetica dei virus isolati dai centri di sorveglianza, identifica i
tre ceppi simili, probabilmente, a quelli che circoleranno durante la successiva stagione
invernale (Anonymous 1998; Cox et al., 1994). Questa informazione viene messa a
disposizione dei produttori di vaccini che iniziano la preparazione per la produzione
(Cox et al., 1994). L’OMS rilascia le raccomandazioni sulla scelta dei virus da inserire
nel vaccino, ogni anno in Febbraio per l’inverno successivo nell’emisfero nord e in
Settembre per l’inverno successivo nell’emisfero sud. Questo sistema di sorveglianza e
53
raccomandazioni lavora abbastanza bene, ma resta una incertezza intrinseca e,
occasionalmente, si verificano casi di inefficacia del vaccino a causa di epidemie
influenzali da isolati diversi da quelli selezionati e presenti nelle preparazioni vaccinali
(Wood, 2001). Un problema comune agli approcci vaccinali in uso è, quindi,
l’insufficiente copertura nei confronti di tutti i possibili virus circolanti. Per questo
motivo, molti laboratori e ditte farmaceutiche stanno cercando di mettere a punto nuove
formulazioni di vaccini “universali” che conferiscano una protezione crociata tra i
diversi ceppi influenzali.
I vaccini anti-influenzali attualmente a disposizione sono di due tipi: vaccino a virus
inattivato e vaccino a virus attenuato.
1.7.1 Vaccini a virus inattivato
I vaccini a virus inattivato possono essere divisi in tre tipi: vaccini con virus intero,
vaccini separati (split virus) o a subunità.
I vaccini a virus intero furono i primi ad essere sviluppati: il virus dell’influenza,
coltivato nel sacco allantoico di uova di gallina embrionate, veniva successivamente
purificato e concentrato usando eritrociti e, infine, inattivato usando formaldeide o βpropiolattone. In seguito questo metodo di purificazione e concentrazione è stato
sostituito con purificazione tramite centrifugazione e poi con purificazione tramite
gradiente di densità. Più di recente, è stata aggiunta ai metodi a disposizione la
purificazione attraverso filtri a membrana (Kreijtz et al., 2009). I vaccini con virus
intero sono abbastanza immunogenici ed hanno un’efficacia del 60-90% in adulti e
bambini. Sono relativamente sicuri da usare, ma possono essere associati, soprattutto
nei bambini, a reattività locale e a effetti collaterali sistemici (Ruben, 1987). Questo ha
portato allo sviluppo di formulazioni vaccinali contenenti particelle virali distrutte
(virus split).
I vaccini di tipo split hanno una preparazione analoga a quelli a virus intero ma le
particelle virali precipitate sono poi distrutte grazie all’utilizzo di detergenti.
Nei soggetti con immunità pregressa (da infezione o vaccinazione) contro il virus,
hanno circa la stessa immunogenicità dei vaccini a virus intero, ma minori effetti
collaterali. Nei soggetti privi di una immunità preesistente, hanno una immunogenicità
54
relativamente povera ed è, quindi, necessaria la somministrazione di almeno due dosi di
vaccino per generare una risposta immunitaria protettiva. Tuttavia, l'uso di adiuvanti
migliora l'immunogenicità di queste preparazioni vaccinali e abbassa la quantità di
antigene necessaria per l'induzione di livelli protettivi di anticorpi specifici (Ellebedy
and Webby, 2009).
Nei vaccini a subunità, l'emoagglutinina e la neuraminidasi (proteine di membrana in
grado di suscitare una risposta immune umorale neutralizzante nei confronti del virus),
dopo la distruzione delle particelle virali tramite detergenti, sono purificate dalle altre
componenti virali attraverso ultra-centrifugazione e montate su micelle lipidiche
denominate virosomi. Grazie alla loro elevata purezza, i vaccini a subunità hanno,
rispetto ai vaccini a virus intero e ai vaccini split, ridotti effetti collaterali locali e
sistemici (Beyer et al., 1998).
Vaccini anti-influenzali inattivati sono generalmente somministrati per via
intramuscolare, sebbene al momento siano in fase di studio altre vie di
somministrazione, quali la via intradermica e quella mucosale (intranasale) (Kawaoka,
2006).
1.7.2 Vaccini a virus attenuato
I virus influenzali possono essere attenuati adeguandoli a replicare a temperature più
basse (25-33 °C) tipiche delle alte vie respiratorie. Il processo di adattamento che porta
a questi virus cold-adapted, produce mutazioni stabili nei tre geni virali codificanti le
subunità della polimerasi virale, PA, PB1 e PB2 (Hilleman, 2002).
Per ottenere queste varianti virali cold-adapted utilizzate nel live attenuated
Influenza vaccine (LAIV), i virus di riferimento attenuati (A/Ann Arbor/6/66 e B/Ann
Arbor/1/66) vengono riassortiti con i ceppi epidemici selezionati che donano i segmenti
genici codificanti l'emoagglutinina e la neuraminidasi (Glezen, 2004). Il virus coldadapted che ne deriva è in grado di replicare nelle alte vie respiratorie, ma non nei
polmoni ove vi è una temperatura di 37°C. Di conseguenza questo virus perde la sua
virulenza nell’uomo (Kreijtz et al., 2009). La somministrazione del LAIV per via
intranasale non comporta la sintomatologia influenzale e solo una piccola percentuale di
55
soggetti vaccinati mostra alcuni lievi sintomi simil-influenzali a carico delle alte vie
respiratorie (Anonymous 1998)
I virus cold-adapted sono geneticamente stabili e non revertono allo stato genetico
iniziale (Glezen et al., 2004). Inoltre, gli studi effettuati non hanno evidenziato la
possibilità di un riassortimento con virus influenzali wilde type circolanti che porterebbe
alla generazione di un nuovo ceppo virale (Youngner et al., 1994).
Vaccini a virus vivo attenuato anti-influenzali sono attualmente disponibili negli
USA. La somministrazione per via nasale di tali vaccini induce una buona risposta
immunitaria locale di tipo IgA e una risposta immunitaria cellulo-mediata che si
traducono in una risposta immunitaria cross-reattiva e duratura. La produzione di IgA
conferisce protezione dall’infezione e quindi non permette al virus di continuare a
circolare nella comunità. Questo, insieme alla capacità dei virus attenuati di trasmettersi
da individuo ad individuo, permette di ottenere una immunità di gruppo. La
trasmissione del virus attenuato all’interno della comunità può, però, rappresentare
anche uno svantaggio di questa tipologia di vaccino, poiché la trasmissione del virus
attenuato a particolari soggetti (donne gravide, soggetti immunocompromessi) può
portare ad una manifestazione clinica severa dell’infezione da parte del virus influenzale
attenuato.
1.7.3 Vaccini e tecnologie in fase di sviluppo
L'uso di uova embrionate di gallina per la produzione di vaccino influenzale possiede
una serie di svantaggi, non ultima la sconsigliata somministrazione nei soggetti allergici
alle uova. L'uso di metodi di produzione indipendente da uova è considerato
un'alternativa molto attraente (Kawaoka, 2006).
L’utilizzo di linee cellulari come piattaforma di produzione di vaccini contro
l'influenza rappresenta un possibile approccio alternativo all’utilizzo delle uova. Tra le
cellule approvate per la produzione di vaccini per l’uomo, ci sono le cellule MadinDarby-Canine kidney (MDCK) e le cellule Vero (African green monkey kidney)
(Palache et al., 1997; Kistner et al., 1999; Bruhl et al., 2000). Il virus dell'Influenza
propagato in linee cellulari è più simile al virus originale rispetto a quelli isolati e
propagati nella uova. (Katz et al., 1990; Schild et al., 1983). Inoltre l’utilizzo di linee
56
cellulari porterebbe ad una maggiore produttività e a processi di coltura meno
impegnativi. Non da ultimo, verrebbero evitate reazioni allergiche nei confronti delle
uova.
L’alternativa alla produzione convenzionale degli antigeni virali in uova embrionate
di gallina o colture cellulari, è rappresentata dalla produzione degli antigeni sotto forma
di proteine ricombinanti. A tal fine, sono state utilizzate metodologie di produzione in
cellule d’insetto con l’utilizzo del Baculovirus (Powers et al., 1995; Lakey et al., 1996;
Treanor et al., 1996).
Sono inoltre in fase di studio altri metodi per ottenere virus dell'Influenza attenuati.
Uno di questi prevede la rimozione della proteina NS1. In questo modo si otterrebbero
virus (ΔNS1) incapaci di bloccare la risposta dell'interferone α (IFNα) (Palese and
Garcia-Sastre, 2002). Questi virus difettivi hanno mostrato in animali da esperimento un
fenotipo attenuato; tuttavia potrebbero riacquisire virulenza in soggetti che hanno deficit
nella risposta dell’INFα (Tamura et al., 2005).
Un utile strumento che consente la manipolazione specifica del genoma del virus
influenzale e lo scambio di segmenti genomici tra diversi ceppi virali è rappresentato
dalla reverse genetics (Palese and Garcia-Sastre, 2002). Sono stati sviluppati metodi
basati sull’uso di plasmidi per la costruzione di nuovi ceppi virali a scopo vaccinale
(Neumann et al., 2005). I vettori plasmidici contenenti i geni e le regioni promotrici del
virus dell’influenza, vengono trasfettati all’interno di cellule eucariotiche che
produrranno, quindi, i segmenti genomici e le proteine virali per formare nuove
particelle virali (Neumann et al., 2005). Questo metodo permetterebbe di semplificare e
rendere più veloce lo sviluppo di nuovi vaccini vivi attenuati. Infatti, a differenza del
metodo di produzione utilizzato per i cold-adapted live attenuated Influenza vaccine,
non richiede il riassortimento genetico del virus nelle uova embrionate e il successivo
screening per identificare il riassortante con il giusto corredo genico in quanto, le
proteine tradotte corrispondono ai segmenti genomici utilizzati per la trasfezione
(Neumann et al., 2005).
Un altro approccio vaccinale in fase di studio è rappresentato da vaccini a DNA. In
questo caso, il DNA codificante per le proteine virali viene direttamente somministrato
al paziente le cui cellule presentanti l’antigene (APC), dopo aver internalizzato il DNA
esogeno, producono le proteine virali nel loro citoplasma. Da ciò deriva un’attivazione
57
del sistema immunitario con stimolazione della risposta immune umorale e della
risposta cellulare (Hilleman, 2002).
I vaccini a DNA si sono dimostrati protettivi nel modello animale (Donnelly et al.,
1995; Donnelly et al., 1997; Robinson et al., 1993; Ulmer et al., 1994; Ulmer et al.,
1998; Webster et al., 1994; Pertmer et al., 1995). La produzione di vaccini a DNA è
risultata essere sicura, economica e potenzialmente rapida. Tuttavia, storicamente i
vaccini a DNA hanno mostrato scarsa immunogenicità rendendo necessari ulteriori
studi clinici per comprenderne l'efficacia nella somministrazione all’uomo (Kawaoka,
2006).
Sono stati presi in considerazione vaccini contro proteine conservate fra i diversi
sottotipi di virus dell’Influenza (Couch et al., 1997). Fra i candidati sono presenti le
proteine M2 e NP, due proteine conservate che non vanno in contro a importanti
cambiamenti antigenici così come HA e NA e in grado di stimolare una buona risposta
immune umorale e cellulo-mediata
(Roose et al., 2009). Questo tipo di vaccino,
producendo una immunità contro proteine conservate, non necessiterebbe di essere
modificato ogni anno. Inoltre, tali vaccini hanno mostrato di essere efficaci in animali
da laboratorio, ma non sono ancora disponibili dati derivanti da studi di protezione su
esseri umani.
Sempre sul fronte “vaccini proteici” è in fase di studio la messa a punto di vaccini
basati su HA che utilizzano aree della proteina conservate fra i diversi sottotipi virali
(Palese and Garcia-Sastre, 2002; Tamura et al., 2005).
1.8 Terapia
Nella maggior parte dei pazienti, in assenza di complicanze, il trattamento
dell’Influenza prevede l’utilizzo di farmaci volti ad attenuare la sintomatologia, senza
richiedere l’utilizzo di farmaci antivirali. Tuttavia nel paziente anziano e negli individui
ad alto rischio (cardiopatici, asmatici ed immunodepressi) il trattamento con antivirali è
un’opzione da tenere in considerazione per evitare complicanze.
58
Al momento sono disponibili solo due classi di farmaci antivirali utilizzabili per il
trattamento dell’Influenza A: gli inibitori del canale ionico M2 e gli inibitori della
neuraminidasi. Questi ultimi sono attivi anche contro il virus dell’Influenza B.
Entrambe le classi di farmaci presentano la massima efficacia quando somministrati
entro poche ore dall’esordio dei sintomi. Generalmente ne è indicato l’uso entro 48 ore
dalla comparsa della prima sintomatologia (Wingfield et al., 1969; Smorodintsev et al.,
1970; Aoki et al., 2003; Whitley et al., 2001; Cooper et al., 2003; Kaiser et al., 2003). Il
successo del trattamento dipende, in parte, proprio dal lasso di tempo intercorso
dall’inizio dei sintomi e l’inizio della somministrazione dei farmaci.
Questi farmaci possono modulare la severità della malattia, ridurre l’intensità dei
sintomi influenzali e la durata della malattia. Tuttavia, non si è ancora raggiunto un
consenso su quanto il trattamento con i farmaci antivirali riduca le complicanze serie e
l’ospedalizzazione.
1.8.1 Gli inibitori del canale ionico M2
L’amantadina e il suo derivato rimantadina sono amine tricicliche che agiscono come
inibitori del canale ionico M2 (Goodman et al., 2003). La loro attività antivirale nei
confronti di ceppi di virus influenzali di tipo A è stata osservata per la prima volta negli
anni sessanta.
Gli inibitori del canale ionico M2 agiscono bloccando la proteina M2 interferendo in
questo modo con il processo di uncoating del virus. Il raggiungimento di un pH acido
all’interno della particella virale è, infatti, necessario per la dissociazione delle vRNP
dalla proteina M1 e il loro conseguente rilascio nel citoplasma cellulare. Amantadina e
rimantadina, bloccando il canale formato dalla proteina M2 impediscono il flusso degli
ioni idrogeno al suo interno e quindi l’acidificazione della particella virale (De Clercq,
2006). Il canale ionico M2 permette, inoltre, di mantenere alto il pH nell'apparato del
Golgi, per stabilizzare la conformazione nativa dell'emoagglutinina durante il trasporto
intracellulare. Quindi, gli inibitore del canale ionico M2 influenzano negativamente la
replicazione virale agendo a livello dell'uncoating virale e della maturazione virale che
prevede anche la maturazione dell'emoagglutinina (Beigel and Bray, 2008).
59
Figura 15: Meccanismo d'azione degli inibitori del canale ionico M2.
Sia amantadina che rimantadina sono efficaci nel trattamento dell'Influenza qualora
l’assunzione avvenga entro ventiquattro ore dall’esordio dei sintomi e, anche in questo
caso, riducono di uno o due giorni la durata della sintomatologia (Wingfield et al.,
1969; Smorodintsev et al., 1970). Tuttavia non esistono ancora studi effettuati su ampia
casistica volti a determinare se l'uso d’inibitori del canale ionico M2 possa prevenire
complicanze polmonari (Kawaoka, 2006).
È stato dimostrato che la profilassi giornaliera durante la stagione influenzale riduce
il tasso d’infezione del 50-90% (Dolin et al., 1982).
60
Gli effetti collaterali più comuni associati alla terapia a base di amantadina e
rimantadina sono rappresentati dai sintomi gastrointestinali. L’amantadina tuttavia ha
anche una tossicità a livello del Sistema Nervoso Centrale che potrebbe dipendere dai
presunti effetti anticolinergici del farmaco, correlati con il suo utilizzo nel trattamento
del Morbo di Parkinson (Goodman et al., 2003).
L'uso di inibitori del canale ionico M2, da tempo disponibili sia per la profilassi che
per la terapia, è stato limitato a causa del rapido insorgere di resistenza al farmaco. I
virus resistenti hanno mutazioni a carico del gene M2 corrispondenti ai residui
aminoacidici 26, 27, 30, 31 o 34 del dominio transmembrana della proteina M2 (Hay,
1996).
1.8.2 Gli inibitori della neuraminidasi
Gli inibitori della neuraminidasi sono analoghi dell'acido sialico disegnati sulla base
dell’analisi della struttura cristallografica della neuraminidasi (von Itzstein et al., 1993).
Sono molecole in grado di bloccare l'attività enzimatica della neuraminidasi e questo
limita la diffusione dei virioni nelle secrezioni mucosali riducendone così l’infettività
(von Itzstein et al., 1993; Moscona, 2005). Quando i virioni influenzali sono esposti agli
inibitori della neuraminidasi, infatti, si aggregano sulla superficie della cellula ospite
non riuscendo a disperdersi e, quindi, ad infettare altre cellule.
Gli inibitori della neuraminidasi attualmente disponibili in commercio sono due:
oseltamivir (Tamiflu®) e zanamivir (Relenza®) (Goodman et al., 2003). Oseltamivir è
un profarmaco che viene metabolizzato in composto attivo da enzimi epatici e richiede
una somministrazione per via orale. Zanamivir, invece, avendo una bassa
biodisponibilità orale, richiede somministrazione per inalazione
(Goodman et al.,
2003).
Diversi studi hanno dimostrato come in adulti con Influenza che hanno ricevuto
oseltamivir o zanamivir entro 36-48 ore dopo l'insorgenza della malattia si sia avuta una
diminuzione della fase sintomatica della malattia di 1-2 giorni (Cooper et al., 2003).
Inoltre è stata osservata una riduzione della febbre ed una risoluzione dei sintomi in
appena 24 ore dopo l'inizio del trattamento (Cooper et al., 2003). I pazienti trattati
avevano inoltre una più bassa frequenza di complicanze secondarie rispetto ai pazienti
61
non trattati (Kaiser et al., 2003). È stato anche osservato che il trattamento, se iniziato
entro le prime 12 ore dalla comparsa di febbre, è in grado di ridurre i tempi di malattia
di più di tre giorni rispetto al trattamento somministrato nelle prime 48 ore (Aoki et al.,
2003; Whitley et al., 2001).
Figura 16. Meccanismo di azione degli inibitori della neuraminidasi. Il panello A mostra l’azione
della neuraminidasi nel ciclo di replicazione virale dell’Influenza. Nel pannello B è evidenziato come, in
presenza dell’inibitore, il ciclo replicativo è bloccato prevenendo così il rilascio dei virioni dalla
superficie della cellula (Moscona, 2005).
Studi controllati di profilassi hanno dimostrato che zanamivir e oseltamivir sono
efficaci nel prevenire l'Influenza negli adulti sani quando somministrati sia come
profilassi post-esposizione a seguito di contatti stretti, come nel caso di componenti
della famiglia (Welliver et al., 2001; Hayden et al., 2004; Hayden et al., 2000), sia
come profilassi stagionale nella comunità (Hayden et al., 1999; Monto et al., 1999). Nel
complesso, gli inibitori della neuraminidasi hanno dimostrato un’efficacia del 70-90%
nel prevenire la malattia se utilizzati per la profilassi prima o dopo l'esposizione al virus
influenzale di tipo A e a quello di tipo B (Welliver et al., 2001; Hayden et al., 2004;
Hayden et al., 2000; Hayden et al., 1999; Monto et al., 1999).
62
Gli inibitori della neuraminidasi sono generalmente ben tollerati. I maggiori effetti
collaterali dell’oseltamivir sono disturbi gastrointestinali transienti, quali nausea e
vomito (Goodman et al., 2003).
Le resistenze agli inibitori della neuraminidasi si sviluppano meno frequentemente
rispetto a quelle agli inibitori del canale ionico M2 amantadina e rimantadina (Kaiser et
al., 2003; Kaiser et al., 2000). Studi in vitro (Cheam et al., 2004; McKimm-Breschkin,
2000) volti a valutare l'insorgenza di resistenze dovute all’utilizzo degli inibitori della
neuraminidasi, hanno evidenziato due meccanismi coinvolti nella resistenza virale. Il
primo consiste in mutazioni puntiformi sull'emoagglutinina che portano ad una
riduzione dell'affinità per l'acido sialico. Il secondo meccanismo coinvolge invece
mutazioni puntiformi sulla neuraminidasi che riducono l'efficienza di legame
dell'enzima con l'inibitore (Kawaoka, 2006).
La minor affinità per il recettore dovuta a mutazioni puntiformi sull'emoagglutinina,
permette il rilascio delle particelle virali anche in presenza dell'inibitore (Kawaoka,
2006; Wagner et al., 2002). È stato osservato che le mutazioni a carico
dell'emoagglutinina conferiscono resistenza ad entrambi gli inibitori della neuraminidasi
in colture cellulari
(McKimm-Breschkin, 2000; McKimm-Breschkin et al., 2003).
Tuttavia, le mutazioni a carico dell'emoagglutinina non sono molto frequenti negli
isolati clinici e non è ancora noto se da sole possono conferire una resistenza
clinicamente significativa agli inibitori della neuraminidasi. Nel modello animale si
osserva una piena suscettibilità agli inibitori delle neuraminidasi anche in presenza di
simili mutazioni nella emoagglutinina (Zambon et al., 2001).
Le mutazioni nel sito attivo della neuraminidasi sono le più comunemente rilevate sia
in vitro che in vivo. Solitamente interessano residui con una importanza funzionale,
come R152K e R292K, oppure residui importanti per la struttura del sito catalitico,
quali E119V, D198N e H274Y (Ferraris and Lina, 2008). A seconda della mutazione
acquisita, un virus può diventare resistente all'oseltamivir, ma rimanere sensibile allo
zanamivir (Gubareva et al., 2001). Mutazioni quali R292K, E119V, D198N e, H274Y,
compaiono dopo il trattamento con oseltamivir (Roberts, 2001), mentre la mutazione
R152K compare dopo il trattamento con zanamivir (Gubareva et al., 1998).
È stato possibile osservare, infine, la presenza di mutazioni a carico della
neuraminidasi diverse nei due sottotipi d’Influenza A circolanti e nel virus di tipo B. Per
63
il sottotipo N2 sono state riscontrate le mutazioni R292K ed E119V, mentre per il
sottotipo N1 predomina la mutazione H274Y (Roberts, 2001). R152K e D198N sono
invece le mutazioni associate a resistenza da parte della neuraminidasi del virus di tipo
B (Gubareva et al., 1998).
64
2.
RUOLO
DELLA
RISPOSTA
IMMUNITARIA
NELL’INFLUENZA
I virus influenzali causano nell’ospite un’infezione acuta che attiva sia la
componente innata che adattativa del sistema immunitario. Il virus viene inizialmente
individuato e distrutto da meccanismi non specifici della risposta immunitaria innata.
Tuttavia, quando non è eliminato dai meccanismi di difesa primari, esso è soggetto
all’azione della risposta immune adattativa (Tamura and Kurata, 2004).
La risposta innata è caratterizzata dal rilascio di citochine quali IFN-α e IFN-β,
dall’afflusso di granulociti neutrofili, di cellule Natural Killer (NK) (Mandelboim et
al., 2001; Achdout et al., 2003) e rappresenta la causa principale dell’esordio della
sintomatologia acuta. L’immunità innata è necessaria per limitare l'iniziale replicazione
virale e per stimolare la componente linfocitaria specifica diretta contro il virus
influenzale.
La risposta immunitaria adattativa richiede qualche giorno per diventare efficace, ma
svolge anche essa un ruolo importante nel contenimento e nella eliminazione del virus.
La risposta adattativa è necessaria per stabilire una risposta “memoria” che conferisca
una resistenza a lungo termine nei confronti dell’infezione da virus omologo.
L’infezione da virus dell’Influenza è in grado di indurre una immunità umorale,
sistemica e mucosale, ma anche una risposta citotossica guidata da linfociti T (immunità
cellulare).
Una risposta coordinata che coinvolga sia il braccio innato che quello adattativo del
sistema immunitario, è quindi estremamente importante nel controllo dell’infezione da
virus influenzale.
2.1 Risposta immunitaria innata contro il virus dell’Influenza
La risposta immunitaria innata contro i virus influenzali agisce a diversi livelli:
• attraverso una barriera fisica rappresentata dalla mucosa respiratoria
• producendo sostanze aventi attività antivirale
65
• tramite una risposta cellulare intrinseca indotta, in parte, dalla presenza degli acidi
nucleici virali
• attraverso l'immunità cellulare NK-mediata
La mucosa respiratoria non rappresenta solo il sito di
infezione, ma è anche il primo luogo di difesa verso il virus
influenzale. Nello strato mucoso del tratto respiratorio sono
presenti,
infatti,
diverse
molecole
simili
all’acido
N-
acetilneuraminico, contenuto nei recettori della emoagglutinina
virale, che permettono una riduzione dell’infezione a carico delle
cellule dell’ospite (Tamura and Kurata, 2004).
Dopo l'infezione virale, i livelli di IFN-α e INF-β aumentano
rapidamente e correlano direttamente con una diminuzione della
replicazione virale. Durante l'infezione sono presenti, infatti, sia
RNA a singolo filamento (ssRNA) che RNA a doppio filamento
(dsRNA), il quale origina dalla sovrapposizione del vRNA con il
suo corrispondente intermedio replicativo (Garcia-Sastre, 2001).
I ssRNA ed i dsRNA agiscono da pathogen-associated molecular
pattern (PAMP) e sono riconosciuti dai pattern recognition
receptor (PRR) (Garcia-Sastre, 2001; Barton and Medzhitov,
2003). Tra i PPR che partecipano al riconoscimento virale ci
sono i recettori Toll-like (TLR). In particolare TLR3 è in grado di
riconoscere il dsRNA e TLR7 riconosce il ssRNA. Dopo il
riconoscimento di dsRNA o di ssRNA, i TLR attivano una
pathway di segnalazione intracellulare che necessita della
proteina adattatore MyD88.
Figura 17: Pathway del TLR che porta alla produzione di IFN e citochine (Modificata da Barton and
Medzhitov, 2003).
MyD88 recluta la serina-treonina chinasi IRAK, che a sua volta attiva TRAF6. Ciò
comporta l'attivazione di una MAP3 chinasi che fosforila e attiva il complesso IKK.
Questo è costituito da due chinasi correlate (IKKα, IKKβ) e da una proteina scaffold,
66
IKKγ. IKKα e IKKβ fosforilano IκBα portando all'attivazione di NF-κB (Barton and
Medzhitov, 2003). Il rilascio e l’attivazione di NF-κB porta, quindi, all’espressione dei
geni NF-κB-dipendenti: gli IFN e le citochine pro-infiammatorie IL-1, IL-6 e TNF-α.
Oltre ai TLR, anche PKR è un pattern recognition receptor. PKR è una serinatreonina chinasi dsRNA-dipendente che svolge un ruolo chiave nella risposta antivirale
contro il virus dell'Influenza. PKR viene espressa costitutivamente e il suo livello basale
aumenta a seguito dell’induzione degli INF (Ehrhardt et al., 2010). Dopo aver legato il
dsRNA, PKR dimerizza, si auto-fosforila e attiva la sua funzionalità enzimatica. PKR
inibisce la traduzione cellulare fosforilando il fattore d’inizio 2α (eIF2α) e portando al
blocco della sintesi di proteine cellulari e virali (Garcia-Sastre and Biron, 2006).
L’IFN è, inoltre, responsabile dell’induzione della trascrizione di un ampio gruppo di
geni che svolgono un ruolo importante nella resistenza dell'ospite alle infezioni virali.
Sia IFN-α che IFN-β sono sostanze con effetto antivirale diretto. Provocano, infatti,
l’aumento dell’espressione di PKR, dell’oligoadenilato sintetasi e della proteina MxA
che sono noti mediatori di resistenza alle infezioni virali (Stark et al., 1998; Julkunen et
al., 2000). MxA è una proteina che interferisce direttamente con la replicazione del
virus dell'Influenza. L’analisi della sua azione antivirale ha rivelato che interferisce con
un processo post-transcrizionale che si svolge probabilmente nel citoplasma delle
cellule infette (Pavlovic et al., 1992). MxA interagisce, inoltre, con le subunità PB2 e
NP del complesso della polimerasi virale
(Sadler and Williams, 2008). I virus
dell'Influenza tuttavia, per mezzo della proteina non strutturale 1 (NS1), antagonizzano
la risposta MxA. Si ritiene, infatti, che NS1 sequestri il ssRNA e il dsRNA virale
impedendo così il loro riconoscimento da parte dei recettori cellulari coinvolti nel
meccanismo di rilascio di IFN-α e IFN-β (Garcia-Sastre et al., 1998).
L’IFN svolge anche un ruolo nell’attivazione di componenti chiave del sistema
immunitario innato e adattativo quali la maturazione delle cellule presentanti l'antigene
e la produzione di citochine coinvolte nell’attivazione delle cellule T, delle cellule B e
delle cellule Natural Killer (Garcia-Sastre and Biron, 2006).
Le cellule NK esplicano, nel contesto dell’immunità innata, una importante azione
citotossica e producono citochine infiammatorie quali IFN, TNF, e MIP-1 (Yewdell
and Garcia-Sastre, 2002). È stato osservato, in modelli murini, che durante i primissimi
giorni dell’infezione da virus influenzale le cellule NK sono reclutate nel polmone
67
(Ennis et al., 1981; Stein-Streilein et al., 1983). L’assenza di cellule NK nel polmone
porta ad un aumento della morbilità e della mortalità (Stein-Streilein and Guffee, 1986;
Nogusa et al., 2008; Stein-Streilein et al., 1988).
Le cellule NK sono capaci di percepire la riduzione dell’espressione delle molecole
MHC-I sulla superficie delle cellule infettate dai virus. Tale meccanismo d’inibizione
dell’espressione delle molecole MHCI è volto all’evasione dall’azione citotossica delle
cellule T da parte del virus (Culley, 2009). Ulteriori studi hanno dimostrato, inoltre,
come i recettori NKp46 e NKp44 espressi sulle cellule Natural Killer, possano
riconoscere e legare l’emoagglutinina espressa sulle cellule infettate, in corrispondenza
del suo sito di legame con l'acido sialico, provocando così l'attivazione delle stesse
cellule NK (Mandelboim et al., 2001; Arnon et al., 2001).
Figura 18: Attività delle cellule Natural Killer nel polmone in assenza e durante l’infezione virale
(Culley, 2009).
Le cellule NK regolano e sono regolate dalla risposta adattativa. Sono necessarie per
l'attivazione dei linfociti T citotossici (Kos and Engleman, 1996) e regolano la loro
produzione di IFN-γ in funzione dell’IL-2 prodotta dalle cellule T (He et al., 2004).
In sintesi è possibile affermare che l’attivazione degli effettori coinvolti nella risposta
immunitaria innata, permette una efficiente induzione della risposta immunitaria
68
adattativa grazie a molecole e cellule che collegano fra loro i due meccanismi di risposta
immunitaria.
2.2 Induzione e regolazione della risposta immunitaria adattativa
L’eliminazione dei virus influenzali dal tratto respiratorio richiede l’induzione della
risposta immunitaria adattativa che viene mediata dalle cellule dendritiche (DC). Le
cellule dendritiche entrano in contatto con gli agenti patogeni nei siti periferici,
maturano, migrano nei linfonodi regionali e attivano le cellule B e T del sistema
immunitario. In particolare la risposta adattativa contro i virus influenzali è mediata dai
linfociti citotossici T CD8+, i quali hanno come bersaglio le cellule infettate dal virus,
dalle cellule T helper CD4+ e dagli anticorpi neutralizzanti prodotti dalle cellule B.
2.2.1 La risposta immunitaria cellulare
2.2.1.1
Attivazione e maturazione delle cellule presentanti l'antigene
Le DC svolgono un ruolo fondamentale nel collegare la risposta immunitaria innata e
la risposta adattativa a seguito dell'infezione da parte virus influenzale. Normalmente le
DC respiratorie (rDC) sono costituite da una popolazione eterogenea distribuita su tutto
il tratto respiratorio. Sono presenti a livello dell’epitelio delle vie aeree, del parenchima
polmonare e degli spazi intra-alveolari polmonari e sono deputate alla ricerca di agenti
patogeni o materiale estraneo (McGill et al., 2009).
Durante l’infezione da virus influenzale, le DC acquisiscono gli antigeni virali
attraverso due meccanismi distinti. Il primo meccanismo è rappresentato dalla loro
diretta infezione da parte del virus, mentre il secondo dalla fagocitosi diretta delle
cellule epiteliali infettate e morte (Banchereau et al., 2000). Se la cellula dendritica è
direttamente infettata dal virus, le proteine virali vengono prodotte, processate, associate
alle molecole MHC di classe I e presentate a linfociti T CD8+. Le particelle virali e i
detriti cellulari che sono degradati e processati dopo l’endocitosi sono associati a
molecole MHC di classe II e presentati quindi a cellule T CD4+. Tuttavia, è stato
69
decritto come antigeni extracellulari possano essere associati a MHC di classe I
attraverso un meccanismo noto come cross-presentazione (Grayson and Holtzman,
2007).
Dopo aver acquisito l'antigene, le rDC si attivano e migrano verso il linfonodo
drenante più vicino. Durante questo percorso, le DC producono chemochine che
servono a coordinare ed allertare le altre cellule immunitarie, oltre che a coordinare il
loro stesso movimento (McGill et al., 2009; Grayson and Holtzman, 2007).
Giunte nel linfonodo le rDC trasferiscono l'antigene alle cellule dendritiche CD8α+
ivi residenti. Entrambi i tipi di cellule dendritiche, possono quindi interagire con i
linfociti T CD8+ e con i linfociti T CD4+ (McGill et al., 2009; Grayson and Holtzman,
2007).
Figura 19. Ruolo delle DC nella regolazione della risposta adattativa delle cellule T CD8+ a seguito
dell’infezione da virus influenzale. 1. Le rDC e le pDC acquisiscono gli antigeni virali. Questo provoca
la loro maturazione e migrazione nel linfonodo. 2. Nel linfonodo le rDC e le pDC passano gli antigeni
alle DC CD8α+ che interagiscono con cellule CD8+ antigene-specifiche attivandole. 3. Le cellule CD8+
migrano nel polmone. 4. Le cellule CD8+ interagiscono nuovamente con le DC per poter proliferare e
portare all’eliminazione del virus (McGill et al., 2009).
70
2.2.1.2
I linfociti T CD8+
In seguito al riconoscimento del proprio antigene specifico presentato su molecole
MHC delle DC, le cellule T CD8+ naive presenti nei linfonodi si attivano, proliferano e
maturano. Questo si traduce in un massiccio aumento del numero di cellule T antigenespecifiche e nella produzione di cellule effettrici capaci di lisare le cellule epiteliali
infette e secernere citochine (Woodland, 2003; Roman et al., 2002).
I linfociti T CD8+ attivati migrano, quindi, nel sito d’infiammazione per controllare
attivamente l'infezione
(Cerwenka et al., 1999). In circostanze normali, i linfociti
effettori citotossici (CTL) non sono rilevabili nei polmoni prima del settimo giorno
dall’infezione e il loro picco si ha al decimo giorno (Allan et al., 1990). La comparsa di
CTL è solitamente correlata con la clearance virale che avviene, quindi, intorno al
decimo giorno post-infezione.
Il metodo principale di eliminazione delle cellule infettate dal virus da parte dei CTL
consiste nell’esocitosi di granuli ad attività citolitica. Questi granuli sono ricchi in
proteine ad attività citolitica, quali la perforina ed i granzyme (membri della famiglia
delle serina-proteasi). La perforina permette l'ingresso dei granzyme nel citoplasma
delle cellule infette grazie alla sua capacità di creare pori nelle membrane (Voskoboinik
et al., 2006). I granzyme avviano la proteolisi intracellulare innescando l'apoptosi della
cellula bersaglio (Trapani and Smyth, 2002).
La capacità di mediare una risposta immunitaria cellulare in occasione di re-infezioni
dipende dalla presenza di una popolazione di cellule T della “memoria” (Doherty et al.,
1994; Woodland et al., 2001; Zinkernagel et al., 1996; Dutton et al., 1998; Ahmed and
Gray, 1996). Queste cellule sono in grado di rispondere più rapidamente ad una seconda
infezione rispetto alle cellule T naive e quindi portano ad una clearance virale più
veloce. Questa risposta rapida è dovuta essenzialmente alla persistenza di cellule T della
memoria nelle vie aeree, nei tessuti periferici non-linfoidi e negli organi linfatici
secondari (Masopust et al., 2001; Seder and Ahmed, 2003).
Recenti studi effettuati su modelli animali suggeriscono che il richiamo della risposta
immunitaria cellulare CD8 mediata, a livello polmonare durante una seconda infezione,
è composto da diverse fasi. Queste fasi, temporalmente distinte fra loro, coinvolgono
cellule della memoria residenti in diverse sedi anatomiche. La prima fase è mediata
dalle cellule T della memoria che sono residenti nelle vie respiratorie (Woodland and
71
Randall, 2004). Queste cellule sono in grado di rispondere già durante i primi segnali
d’infezione, quando la carica virale è ancora molto bassa. In questa fase, le cellule della
memoria producono anche citochine che possono limitare la replicazione e la diffusione
virale nell’epitelio. La seconda fase della risposta è mediata da cellule T della memoria
che sono rapidamente reclutate nelle vie respiratorie nei giorni iniziali della risposta
all’infezione. Il terzo stadio consiste nell'espansione, guidata dagli antigeni virali, delle
cellule T della memoria residenti negli organi linfatici secondari. Queste cellule
proliferano per giorni negli organi linfatici e vengono reclutate nelle vie respiratorie
polmonari dopo 4-5 giorni dall'infezione (Woodland and Randall, 2004). Non è ancora
chiaro se questi studi effettuati su modello animale siano rappresentativi di ciò che
accade nell'ospite umano. In ogni caso queste osservazioni sono essenziali per
comprendere meglio il mantenimento di una risposta efficacie da parte delle cellule T
della memoria.
2.2.1.3
I linfociti T CD4+
Le cellule T CD4+ virus-specifiche svolgono un ruolo di grande importanza nella
difesa dal virus influenzale. Esplicano la loro funzione attraverso l'incremento della
risposta delle cellule B e delle cellule T CD8+ (Stambas et al., 2008; Doherty et al.,
1997; Mozdzanowska et al., 1997).
L'attivazione delle cellule T CD4+, come per i linfociti T CD8+, richiede la presenza
di cellule dendritiche che presentano l’antigene. Se l'incontro con l'antigene avviene in
presenza di IL-12 e IFN-γ, le cellule CD4+ naive possono differenziarsi in linfociti T
helper 1 (Th1), ovvero cellule caratterizzate dalla produzione di IFN-γ, IL-2 e TNF-α.
In alternativa, l'antigene può essere presentato in presenza di IL-4, inducendo la
popolazione di cellule t CD4+ a differenziarsi in linfociti T helper 2 (Th2) secernenti IL4, IL-5 e IL-13 (Abbas et al., 2006; 2006).
È stato osservato che, a seguito dell'infezione da virus influenzale, le cellule CD4+
evolvono verso un fenotipo Th1 e migrino nei polmoni dove saranno reperibili sette
giorni dopo l'inizio dell'infezione. I linfociti Th1 contribuiscono alla clearance virale
con la produzione di IFN-γ che limita la replicazione del virus. Tuttavia a livello
72
polmonare si possono trovare citochine come IL-5 che suggeriscono la presenza di
cellule CD4+ con fenotipo Th2 (Tamura and Kurata, 2004).
Seppur presenti nella risposta primaria, le cellule T CD4+ non sono necessarie per
l'espansione e lo sviluppo di linfociti CD8+ funzionali (Thomas et al., 2006; Riberdy et
al., 2000). Ciò è spiegato, in parte, dalla capacità del virus dell'Influenza di attivare
direttamente le cellule dendritiche, favorendo lo sviluppo delle cellule CD8+ in assenza
delle cellule T CD4+ (McGill et al., 2009; Grayson and Holtzman, 2007).
Al contrario, le cellule T CD4+ svolgono un ruolo essenziale nel caso in cui avvenga
una seconda infezione. Esse richiamano, infatti, le cellule T CD8+ e permettono il
mantenimento dei linfociti T CD8+ della memoria (Shedlock and Shen, 2003; Sun and
Bevan, 2003; Sun et al., 2004). A questo proposito è stato descritto come un difetto
della componente cellulare T CD4+ durante la risposta primaria possa portare ad un
difetto nella risposta secondaria mediata dalle cellule CD8+ della memoria (Belz et al.,
2002).
2.2.2 La risposta immunitaria umorale
Le proteine virali sono solitamente riconosciute come antigeni non-self. Ciò permette
alle cellule B di generare anticorpi diretti contro di esse. I linfociti B dopo aver
riconosciuto un antigene e, dopo stimolazione da parte dei linfociti T CD4+, maturano in
plasmacellule capaci di produrre anticorpi specifici. I linfociti B, al contrario delle
cellule T, possono riconoscere gli antigeni virali nella loro forma originale.
La specificità degli anticorpi verso gli antigeni riconosciuti risulta dal
riarrangiamento casuale di geni che codificano per la regione variabile delle
immunoglobuline che avviene nelle le cellule che si trovano ancora nel midollo osseo.
In seguito le cellule B naive entrano nel torrente circolatorio e nei vasi linfatici
raggiungendo così i tessuti e gli organi linfoidi. Nei linfonodi, le cellule B naive
riconoscono, attraverso gli anticorpi esposti sulla loro superficie, gli antigeni specifici.
Questo porta alla attivazione delle cellule B che passano dalla produzione di IgM alla
produzione di IgG (passaggio di classe), aumentano la specificità e affinità delle loro
immunoglobuline nei confronti dell’antigene e si differenziano in plasmacellule o in
cellule B della memoria.
73
Figura 20A. Rappresentazione
schematica di una IgG. Una IgG è
composta da due catene pesanti
identiche e due catene identiche. Nella
figura sono mostrate in viola le catene
leggere e in colore giallo e arancio le
catene pesanti. Le bande arancio
rappresentano i ponti disolfuro. Ogni
dominio dell'anticorpo (rappresentato
come ellisse colorata) comprende circa
110 amminoacidi. L'anticorpo è
funzionalmente suddiviso in una
regione variabile che contiene il
paratopo (il sito di legame per
l’epitopo) e in una regione costante non
epitopo-specifica che media la funzione
effettrice (Reading and Dimmock,
2007).
Figura 20B. Struttura
cristallografica di un paratopo. Il
dominio VL è mostrato in giallo e
dominio VH in lilla. Ogni dominio ha
tre strutture ipervariabili a forma di
loop denominate regioni determinanti
la complementarietà (complementaritydetermining region, CDR),
rappresentate in blu per il dominio VL e
in rosso per il dominio VH. Le CDR
prendono contatto con l'epitopo e sono
i determinanti della specificità
anticorpale. Il CDR3 della catena
pesante si trova al centro del sito di
legame e svolge un ruolo chiave
nell’interazione con l’epitopo
(Reading and Dimmock, 2007).
Immunoglobuline dotate di attività neutralizzante, possono intervenire nelle
primissime fasi dell’infezione delle cellule bersaglio del virus. Il legame dei virioni alla
74
cellula bersaglio, che rappresenta la prima fase del ciclo infettivo, viene specificamente
inibito da anticorpi che bloccano il sito di legame della proteina virale al recettore
cellulare portando così alla neutralizzazione virale (Reading and Dimmock, 2007).
Per neutralizzazione virale si intende la capacità di un anticorpo di legare ed
inattivare l'infettività di un virus in vitro. La maggior parte degli anticorpi neutralizzanti
sono in grado di proteggere anche in vivo. Il meccanismo di protezione risulta essere,
però, molto più complesso e può implicare l’interazione dell’anticorpo con cellule e
molecole del sistema immunitario innato che porta a fenomeni secondari quali
l’attivazione del complemento o i processi Fc mediati (Reading and Dimmock, 2007).
Figura 21. Possibili meccanismi di neutralizzazione virale anticorpo-mediata. I virioni sono
rappresentati come cerchi con spike, i recettori cellulari con un semicerchio blu montato su una freccia, le
IgG come una Y, gli eventi bloccati sono rappresentati da una freccia con una X all'interno di un cerchio
rosso. A. L'anticorpo provoca l'aggregazione dei virioni e riduce il numero delle particelle infettive; B.
L'anticorpo provoca la destabilizzazione della struttura del virione e il rilascio prematuro del genoma; C.
L'anticorpo inibisce il legame del virione alle cellule bersaglio; D. L'anticorpo inibisce la fusione della
membrana virale con la membrana plasmatica delle cellule ospiti bloccando, così, il rilascio del genoma
virale all’interno del citoplasma cellulare; E. L'anticorpo blocca la gemmazione e il rilascio dei virioni
neoformati (Reading and Dimmock, 2007).
75
La risposta anticorpale che si sviluppa a seguito dell'infezione del virus dell'Influenza
è stata inizialmente studiata analizzando e misurando gli anticorpi presenti nei lavaggi
nasali e bronco-alveolari. Da questi campioni si è potuto osservare come ci sia un
aumento del titolo anticorpale a partire dal 5°-8° giorno dall'inizio dell'infezione
(Murphy and Clements, 1989).
L'infezione da virus influenzali comporta, infatti, una produzione sistemica di
anticorpi diretti contro le glicoproteine di membrana (emoagglutinina e neuraminidasi),
contro la nucleoproteina e, anche se a titolo più basso, contro la proteina M2 (Couch,
2003).
La risposta immunitaria mucosale è caratterizzata principalmente dalla produzione di
IgA secretorie. Le IgG sono principalmente responsabili della protezione del tratto
respiratorio inferiore. I livelli mucosali di IgG correlano con i livelli sierici, indicando
una diffusione passiva dal compartimento sistemico. Contrariamente, le IgA vengono
prodotte localmente e trasportate, tramite l'epitelio della mucosa, alle vie respiratorie
superiori dove intervengono nella neutralizzazione e nell’eliminazione virale (Palladino
et al., 1995; Renegar et al., 2004).
Il ruolo cruciale svolto dalle cellule B della memoria, atto a proteggere l'ospite da
successive reinfezioni da parte dello stesso ceppo virale, costituisce il fondamento della
corrente vaccinazione anti-influenzale. La protezione dal virus può, infatti, essere
attribuita primariamente agli anticorpi specifici anti-HA che, oltre ad essere
neutralizzanti e fornire protezione grazie a meccanismi Fc-mediati, possono offrire una
sterilizing immunity quando presenti ad alto titolo, prevenendo l'inizio dell’infezione
stessa.
2.2.2.1
Immunità omosubtipica ed eterosubtipica
L’immunità omosubtipica è diretta contro isolati virali appartenenti allo stesso
sottotipo. Questo tipo di immunità è spesso riscontrata dopo un’infezione o una
vaccinazione e dura per molti anni (Grebe et al., 2008). L'antigenic drift e l'antigenic
shift, a cui sono sottoposte le proteine virali di superficie, riducono tuttavia l'efficacia
degli anticorpi prodotti contro HA e NA, portando così ad una rinnovata suscettibilità
all'infezione.
76
L’immunità eterosubtipica si riferisce, invece, ad una protezione nei confronti di
ceppi appartenenti a sottotipi differenti. Questo tipo di immunità è estremamente rara,
ma rappresenta sicuramente l’immunità più importante. La presenza di una immunità
eterosubtipica e la sua stimolazione, comporta infatti la resistenza all’infezione da parte
di virus influenzali di tipo A appartenenti a più sottotipi e correla con una diretta
riduzione della morbilità e della mortalità dovute a sindrome influenzale (Grebe et al.,
2008).
La somministrazione di un vaccino anti-influenzale inattivato, ad oggi in uso in
Italia, induce la produzione di anticorpi neutralizzanti diretti contro ceppi specifici o
ceppi antigenicamente simili a quelli presenti nel vaccino utilizzato (immunità
omosubtipica parziale). Contrariamente, non è stata ancora ben identificata una
protezione eterosubtipica correlata all’immunizzazione dopo la vaccinazione con virus
inattivato (Grebe et al., 2008). Per questo, fino a qualche anno, fa si pensava che
l’immunità eterosubtipica potesse essere assicurata solo dall’efficace stimolazione di
componenti dell’immunità cellulo-mediata (linfociti T CD8+) diretti contro proteine non
soggette a drift antigenico come ad esempio la nucleoproteina (Grebe et al., 2008). Era
comunemente condiviso che le regioni conservate tra i diversi sottotipi di
emoagglutinina fossero poco immunogeniche e non capaci di stimolare un’efficace
risposta anticorpale. Studi recenti hanno però dimostrato come topi deficitari della
componente linfocitaria T CD8+ erano comunque in grado di manifestare un’immunità
eterosubtipica, mentre topi depleti della componente linfocitaria di tipo B perdevano
totalmente questa capacità (Nguyen et al., 2001).
Studi successivi hanno inoltre dimostrato che le caratteristiche della regione
ipervariabile delle immunoglobuline possono avere un ruolo importante nella
generazione dell’immunità eterosubtipica rafforzando, così, ulteriormente il ruolo delle
immunoglobuline in questo tipo di immunità (Nguyen et al., 2007).
2.2.2.2
Anticorpi anti-emoagglutinina
Gli anticorpi diretti contro l'emoagglutinina mediano la neutralizzazione virale e
sono direttamente responsabili della sterilizing immunity.
77
L'adsorbimento del virus può essere inibito da anticorpi capaci di legare regioni
vicino al sito di legame all'acido sialico dell'HA (regioni Sb, Sa e Ca). Il titolo
anticorpale della componente IgG capace di legare le suddette regioni viene di norma
calcolato con il saggio di inibizione dell’emoagglutinazione (Gerhard, 2001).
Gli anticorpi diretti contro regioni prossimali alla membrana o contro la regione stem
di HA, spesso esibiscono scarsa o nulla attività di inibizione dell'emoagglutinazione. È
il caso degli anticorpi che si legano al sito Cb o ad altre regioni dell'HA2. Sono descritti
in letteratura numerosi anticorpi non in grado di inibire l’emoagglutinazione, ma in
grado di neutralizzare il virus influenzale. Il meccanismo di neutralizzazione è,
presumibilmente, legato alla capacità di questi anticorpi di inibire il processo di fusione
dell’envelope virale con la membrana endosomiale in seguito all’endocitosi delle
particelle virali (Gerhard, 2001).
Come detto in precedenza, l’emoagglutinina rappresenta uno dei maggiori bersagli
degli anticorpi neutralizzanti. Tuttavia, tale glicoproteina va incontro a continue
mutazioni che le permettono sfuggire alla risposta immunitaria anticorpale. Tuttavia,
sono stati evidenziati dei residui amminoacidici immutati, indice di un loro ruolo
fondamentale nella funzionalità della proteina, che rappresentano un potenziale
bersaglio per una risposta cross-neutralizzante nei confronti dei diversi sottotipi di virus
influenzali.
2.2.2.3
Anticorpi anti-neuraminidasi
La produzione di anticorpi anti-neuraminidasi avviene parallelamente alla
produzione di immunoglobuline dirette contro l’HA. La NA virale rappresenta, infatti,
l’altra glicoproteina virale di superficie in grado di evocare una forte risposta immune
umorale. Studi effettuati nel topo hanno evidenziato come anticorpi specifici per la
neuraminidasi virale siano in grado di inibire la replicazione di un virus influenzale che
presenti sulla sua superficie una neuraminidasi omologa, riducendo così la morbilità e la
mortalità dell’infezione (Epstein et al., 1993). A differenza di quello che avviene per gli
anticorpi anti-HA, gli anticorpi anti-NA non inibiscono l’entry virale o la fusione, ma
sono in grado di ridurre la trasmissione del virus inibendo il rilascio dei virioni dalle
cellule infette.
78
2.2.2.4
Anticorpi anti-M2
La risposta immune umorale rivolta verso il canale ionico M2 è stata meno studiata
rispetto a quella diretta contro le altre proteine virali. I primi esperimenti volti ad
evocare protezione contro il virus influenzale che utilizzavano vaccini che esprimevano
una M2 ricombinante, non hanno prodotto evidenze di protezione. Alcuni studi più
recenti hanno, tuttavia, provato che la vaccinazione di topi con M2 ricombinante
provoca protezione riducendo la morbilità e la mortalità a seguito dell’infezione con
virus influenzale. Questa immunità protettiva è anticorpo mediata in quanto può essere
trasferita attraverso il siero (Treanor et al., 1990). Si è inoltre osservato che anticorpi
rivolti verso gli ectodomini della proteina M2 conferiscono un’immunità eterosubtipica
in quanto le sequenze aminoacidiche degli ectodomini risultano essere ben conservate
tra i diversi sottotipi influenzali (Frace et al., 1999).
Sebbene esistano dati che dimostrano l’efficacia di anticorpi anti-M2 generati con
l’uso di modelli animali, non è stato possibile titolare in modo preciso gli stessi
anticorpi nei sieri umani. Ciò potrebbe indicare che questo tipo di immunità non esiste o
non funziona nell’uomo (Black et al., 1993).
2.2.2.5
Anticorpi anti-nucleoproteina
Gli anticorpi anti-NP, non sono in grado di neutralizzare il virus influenzale. È stato
inoltre osservato che il loro trasferimento passivo in topi scid non è in grado di fornire
una protezione adeguata (Gerhard et al., 1997). Tuttavia, è stato recentemente visto che
gli immunocomplessi formati da anticorpi monoclonali anti-NP sono in grado di
promuovere la risposta cellulare provocando la maturazione delle cellule dendritiche, la
produzione di citochine Th1 e la risposta mediata da linfociti T CD8+ in animali
immunocompetenti (Zheng et al., 2007). Recentemente è stato anche dimostrato come
un effetto del tutto analogo si riscontra con il trasferimento passivo di anticorpi anti-NP
generati tramite vaccinazione (Carragher et al., 2008).
79
3.
ANTICORPI MONOCLONALI ANTI-INFLUENZA
Lo studio della risposta anticorpale è uno dei settori maggiormente sviluppati dalla
moderna biologia e dalla medicina dall’inizio del ventesimo secolo ad oggi. In campo
virologico, lo studio della risposta anticorpale permette, da un lato, di comprendere i
meccanismi alla base della riposta immunitaria umorale antivirale, dall’altro di
sviluppare approcci di immunoterapia passiva per la prevenzione e il trattamento delle
malattie infettive.
L’abilità di utilizzare gli anticorpi come strumento per la ricerca o per la prevenzione
e il trattamento di malattie è stata confinata ad approcci rudimentali fino al 1975 quando
è stato sviluppato, ad opera di César Milstein e Georges Köhler, un metodo per
l’isolamento di anticorpi monoclonali (mAb) da ibridomi cellulari murini (Kohler and
Milstein, 1975). Da quel momento gli anticorpi monoclonali non sono stati utilizzati
solamente per la ricerca, ma anche nella diagnosi clinica, come reagenti per lo screening
ad alta processività di farmaci (high troughput drug screening) e, di essenziale
importanza, come farmaci salva-vita (Zhiqiang, 2009). Gli anticorpi monoclonali sono
emersi, quindi, come un’importante classe di farmaci in differenti situazioni cliniche, tra
cui oncologia, malattie infiammatorie croniche, trapianti, medicina cardiovascolare e
malattie infettive. È stato ormai dimostrato che il trattamento delle malattie umane
utilizzando mAb è efficace e possiede pochi effetti collaterali (Zhiqiang, 2009; Beck et
al., 2010; Chan and Carter, 2010; Weiner et al., 2010). Per questo motivo l’attività di
sviluppo di mAb ha registrato una crescita esplosiva negli ultimi trenta anni (Zhiqiang,
2009).
3.1 Gli anticorpi
Gli anticorpi (o immunoglobuline, Ig) sono la componente principale della risposta
immunitaria umorale adattativa. La loro enorme diversità di sequenza e di struttura
permette il riconoscimento di qualsiasi antigene estraneo con alta affinità e specificità.
80
3.1.1 Struttura degli anticorpi
Gli anticorpi dei mammiferi sono glicoproteine costituite da quattro catene
polipetidiche, in particolare da due catene pesanti e due catene leggere (Edelman, 1973;
Edelman and Poulik, 1961; Edelman and Gally, 1962). Negli uomini e negli altri
mammiferi sono individuabili cinque classi o isotipi di anticorpi caratterizzati da
differenze nelle sequenze delle catene pesanti e dotati di differente funzione nella
risposta immunitaria (Edelman et al., 1961). I diversi tipi di catene pesanti, μ, δ, γ, ε, α
sono presenti rispettivamente nelle classi di immunoglobuline IgM, IgD, IgG, IgE e
IgA. Ciascuna catena pesante è appaiata con uno dei due isotipi esistenti di catena
leggera denominati λ e κ. La maggior parte degli anticorpi è quindi formata da quattro
catene polipeptidiche, due catene pesanti identiche ognuna del peso di circa 55 kDa, e
due catene leggere identiche ognuna del peso di circa 24 kDa
(Edelman, 1973;
Edelman et al., 1968; Edelman et al., 1969). Gli anticorpi appartenenti alla classe delle
IgM, tuttavia, possono esistere come pentameri delle quattro catene, mentre quelli
appartenenti alla classe delle IgA possono presentarsi come IgA secretorie, dove una
ulteriore catena, denominata J, stabilizza la dimerizzazione di due anticorpi (Figura 22)
(Koshland, 1985).
Figura 22. Le cinque classi di immunoglobuline
81
La maggior parte degli anticorpi presenti nel siero appartiene alla classe delle IgG
(Stiehm and Fudenberg, 1966; Yamazaki, 1969) e perciò la maggior parte delle
informazioni è derivata dallo studio di queste
Una IgG si struttura in tre grandi domini: due frammenti Fab (fragment-antibody
binding) in grado di legare l’antigene, formati ciascuno da una catena leggera e dalla
metà N-terminale di una catena pesante, e un frammento Fc (fragment crystallizable)
formato dalle due metà C-terminali delle catene pesanti (Figura 23). La struttura
completa di un anticorpo può essere descritta come una Y, con il frammento Fc che
forma la base e i frammenti Fab che formano le due braccia.
Digerendo una IgG con la papaina è possibile ottenere i due Fab e il frammento Fc
(Petermann, 1942; Porter, 1959); la pepsina, invece, divide la IgG in un frammento Fc e
in un frammento composto dai due Fab legati dai ponti disolfuro fra le catene pesanti
(Figura 23) (Nisonoff et al., 1960).
Figura 23. Rappresentazione schematica di un anticorpo appartenente alla classe IgG (Schroeder
and Cavacini, 2010).
Il frammento Fab può essere ulteriormente suddiviso in domini più piccoli chiamati
dominio variabile (V) e dominio costante (C). Il dominio variabile è composto dalla
metà N-terminale della catena leggera (VL) e della parte più N-terminale appartenente al
Fab della catena pesante (VH); il dominio costante, altamente conservato, è composto
82
dalle metà C-terminale della catena leggera (CL) e della parte più C-terminale
appartenente al Fab della catena pesante (CH1) (Edelman, 1973). Anche il frammento
Fc può essere diviso in due domini, formati dalla dimerizzazione delle regioni
conservate della catena pesante CH2- CH2, CH3- CH3 (Edelman, 1973). Ogni dominio C
e ogni dominio V forma una struttura di foglietti β sovrapposti e mantenuti insieme da
un ponte disolfuro tra due cisteine conservate (Cunningham et al., 1969).
Il frammento Fab riconosce l’antigene attraverso un sito formato dall’estermità Nterminale di un dominio VH e di un dominio VL. All’interno di questo sito combinatorio
di legame, sono presenti sei anse polipeptidiche ipervariabili chiamate regioni
determinanti la complementarietà (complementary determining region, CDR): tre sono
presenti nella VL (L1, L2 e L3), mentre le altre tre sono presenti nella VH (H1, H2 e H3)
(Figura 23). Le CDR sono affiancate da quattro regioni cornice con struttura meno
variabile definite regioni framework (FR).
3.1.2 Le classi di immunoglobuline
3.1.2.1
Le immunoglobulime di classe M
Le IgM sono le prime immunoglobuline espresse durante lo sviluppo delle cellule B
(Zhang et al., 2004). Le cellule B immature esprimono sulla loro superficie delle IgM
monomeriche che, associate a CD79a e CD79b, partecipano alla segnalazione
intracellulare
(Schamel and Reth, 2000). In seguito a maturazione e allo stimolo
antigenico i linfociti B secernono IgM in forma pentamerica, in cui ogni singola IgM è
unita alle altre tramite la formazione di ponti disolfuro a livello del CH3. Questa
struttura a pentamero contiene anche una catena polipeptidica, denominata catena J, che
è legata a due dei monomeri tramite un ponte disolfuro. La catena J permette una
miglior secrezione delle IgM (Koshland, 1985).
Le IgM hanno una bassa affinità ma grazie alla loro struttura possiedono un’elevata
avidità (Abbas et al., 2006; 2006; Bach et al., 1981; 1981). Espletano la loro funzione
tramite l'opsonizzazione e il fissaggio del complemento. La natura pentamerica
dell'anticorpo rende questi processi molto efficaci (Abbas et al., 2006; 2006; Bach et
al., 1981; 1981).
83
Questi anticorpi sono associati con la risposta immune primaria e frequentemente
sono usati per la diagnosi dell'esposizione acuta ad un determinato patogeno o
immunogeno (Abbas et al., 2006; 2006).
Le IgM, non avendo ancora subito il processo di mutazione somatica in risposta
all'antigene, tendono a essere maggiormente polireattive rispetto ad altre classi di
immunoglobuline
(Casali and Schettino, 1996). Per questa caratteristica le
immunoglobuline di classe M sono chiamate anticorpi naturali (Elkon and Casali,
2008). Alcuni di questi anticorpi naturali non solo svolgono un ruolo primario nella
risposta immunitaria, ma anche nella regolazione della stessa. Inoltre, possono reagire
con autoantigeni, ma difficilmente causano disordini autoimmuni
(Yurasov and
Nussenzweig, 2007).
3.1.2.2
Le immunoglobulime di classe D
Le immunoglobuline di classe D si trovano in scarsa quantità a livello sierico (Rowe
and Fahey, 1965). Hanno una breve emivita dovuta probabilmente al fatto che
possiedono una regione sensibile alla proteolisi.
La funzione delle IgD circolanti non è chiara, ma sembra che siano in grado di legare
delle proteine batteriche indipendentemente dalla loro regione variabile (Riesbeck and
Nordstrom, 2006). Le IgD espresse sulla superficie delle cellule B sono state
maggiormente studiate (Cambier et al., 1977; Carsetti et al., 1993; Preud'homme et al.,
2000), ma la loro funzione nei dettagli non è ancora compresa. In maniera simile alle
IgM partecipano alle pathway di segnalazione intracellulare (Kim and Reth, 1995a;
Kim and Reth, 1995c; Kim and Reth, 1995b). È stato inoltre proposto che siano in
grado di regolare, attraverso cambiamenti nel loro stato di attivazione, il destino delle
cellule B in determinati stadi di sviluppo (Geisberger et al., 2006).
3.1.2.3
Le immunoglobulime di classe G
Le immunoglobuline G sono le predominanti a livello sierico
(Stiehm and
Fudenberg, 1966; Yamazaki, 1969). Possiedono un’emivita sierica più lunga rispetto
agli anticorpi appartenenti alle altre classi.
84
Le IgG solitamente contribuiscono direttamente alla risposta immunitaria
neutralizzando tossine e virus (Bach et al., 1981; 1981).
Basandosi su differenze strutturali, antigeniche e funzionali della regione costante
della catena pesante, in particolare legate alle regioni CH1 e CH3, possono essere
individuate quattro sottoclassi di IgG (IgG1, IgG2, IgG3, and IgG4). Queste sottoclassi
di IgG sono state numerate in base alla loro presenza nel siero (Abbas et al., 2006;
2006; Bach et al., 1981; 1981) e sono caratterizzate da una differente attività. Le IgG4
non sono in grado di fissare il complemento, mentre gli altri sottotipi legano, se pure
con diversa affinità, C1q, il primo componente della cascata del complemento. Le
diverse sottoclassi di IgG possiedono, inoltre, una differente affinità di legame al
recettore per Fcγ (Fcγ R) (Schroeder and Cavacini, 2010). Le IgG1 e le IgG3 sono le
immunoglobuline prodotte in risposta agli antigeni proteici, mentre le IgG2 e le IgG4
riconoscono solitamente antigeni polisaccaridici (Abbas et al., 2006; 2006).
3.1.2.4
Le immunoglobuline di classe E
Sebbene le immunoglobuline di classe E siano presenti nel siero in scarsa
concentrazione
(Johansson et al., 1968), possiedano una breve emivita (circa due
giorni) e rivestono un ruolo importante nella risposta immune. Le IgE sono in grado di
debellare le infezioni ad opera dei parassiti e, inoltre, sono associate alle reazioni
allergiche e di ipersensibilità (Gould et al., 2003). Infatti, grazie alla loro regione
costante, sono in grado di legare ad alta affinità il recettore per Fcε (FcεRI) presente sui
mastociti, sui basofili, sulle cellule di Langerhans e sugli eosinofili (Stone et al., 2010).
3.1.2.5
Le immunoglobulime di classe A
I livelli sierici di IgA tendono a essere più elevati rispetto a quelli delle IgM, ma
rimangono notevolmente più bassi rispetto a quelli delle IgG (Stiehm and Fudenberg,
1966; Yamazaki, 1969). Al contrario, i livelli delle IgA a livello delle mucose e delle
secrezioni, quali saliva e latte materno, tendono ad essere maggiori rispetto a quelli
delle IgG (Berger et al., 1967).
85
Le IgA solitamente si presentano nel siero in forma monometrica; a livello delle
mucose si trovano associate in dimeri. In maniera simile a quanto avviene per le IgM, il
dominio CH3 delle IgGA possiede una piccola regione che è in grado di legare la catena
J attraverso ponti disolfuro (Koshland, 1985). Sempre attraverso ponti disolfuro, ma
utilizzando il dominio CH2, ogni singolo monomero è legato anche a una catena
polipeptidica denominata componente secretoria (Norderhaug et al., 1999; Snoeck et
al., 2006).
Esistono due sottoclassi di IgA, le IgA1 e le IgA2. Queste due forme differiscono
strutturalmente a livello della zona di giunzione che risulta essere più lunga nella
sottoclasse IgA1 (Woof and Kerr, 2006). Questa differenza sembrerebbe spiegare la
maggior sensibilità alle proteasi batteriche delle IgA1 (Plaut et al., 1974) che ne
provocherebbe una diminuzione dell’emivita e potrebbe spiegare la maggior presenza
nelle secrezioni delle mucose della sottoclasse di IgA2 rispetto alle IgA1 che, invece,
sono maggiormente presenti a livello sierico (Schroeder and Cavacini, 2010; Plaut et
al., 1974).
Le IgA svolgono un ruolo cruciale nel proteggere le mucose da tossine, virus e
batteri attraverso neutralizzazione diretta o impedendo il legame dei patogeni alla
superficie mucosale (Yoo and Morrison, 2005; Macpherson and Uhr, 2004).
3.1.3 Legame antigene-anticorpo
Un antigene viene definito come qualsiasi sostanza che possa essere specificamente
legata da un anticorpo. Quasi ogni tipo di molecola biologica, compresi gli zuccheri, i
lipidi, gli ormoni, così come macromolecole quali i carboidrati complessi, i fosfolipidi,
gli acidi nucleici e le proteine possono fungere da antigene (Abbas et al., 2006; 2006;
Bach et al., 1981; 1981). In generale, però, le macromolecole sono molto più grandi del
sito di riconoscimento posseduto da una molecola anticorpale, che viene definito
paratopo. Per questo l'anticorpo si lega solo ad una specifica porzione della
macromolecola, chiamata epitopo o determinante antigenico (Abbas et al., 2006; 2006).
Le macromolecole contengono solitamente numerosi determinanti antigenici, ognuno
dei quali può essere, per definizione, legato da un anticorpo. La presenza di
determinanti antigenici multipli viene definita con il termine di multivalenza, mentre se
86
sono presenti numerosi determinanti antigenici diversi fra loro, si parla di polivalenza
(Abbas et al., 2006; 2006). Di solito le proteine esibiscono diversi determinanti
antigenici spazialmente ben distinti e due diverse molecole di anticorpo possono legarsi
alla stessa molecola antigenica senza disturbarsi reciprocamente. In questo caso si dice
che i determinanti antigenici non sono sovrapposti. In altri casi, il primo anticorpo che
si lega all'antigene può interferire stericamente con il legame del secondo. In questo
caso i determinanti antigenici sono definiti sovrapposti. In casi più rari, il legame del
primo anticorpo può causare un cambiamento conformazionale nella struttura
dell'antigene influenzando il legame del secondo anticorpo. Si parla in questo caso di
effetto allosterico del primo anticorpo sull’antigene (Abbas et al., 2006; 2006; Wilson
and Stanfield, 1994).
Nel caso delle proteine, i determinanti antigenici formati da residui aminoacidici
adiacenti sono chiamati epitopi lineari. Gli epitopi conformazionali, invece, sono
formati da residui aminoacidici situati in porzioni separate della sequenza aminoacidica
lineare che si vengono a giustapporre spazialmente in seguito al ripiegamento della
proteina. Sia gli epitopi lineari che quelli conformazionali sono accessibili agli anticorpi
se presenti sulla superficie della proteina. Molti epitopi lineari possono, però, diventare
accessibili quando la proteina è denaturata, mentre gli epitopi conformazionali sono
persi in seguito a denaturazione della proteina (Abbas et al., 2006; 2006). Per questo
anticorpi specifici per certi epitopi lineari o per epitopi conformazionali possono essere
utilizzati per controllare se una proteina è denaturata o in forma nativa (Abbas et al.,
2006; 2006).
Il riconoscimento di un antigene da parte di un anticorpo presuppone un legame
reversibile e non covalente. La forza del legame tra un paratopo e un antigene
monovalente è chiamata affinità. Questa è generalmente rappresentata come costante di
dissociazione (Kd), cioè un valore che identifica la concentrazione di antigene
necessaria per occupare la metà dei siti combinatori presente in una soluzione
contenente molecole anticorpali (Abbas et al., 2006; 2006). Un valore basso della
costante di dissociazione indica un'affinità di interazione maggiore dal momento che per
saturare i siti di legame del paratopo sarà necessaria una minor concentrazione di
antigene. Per anticorpi specifici verso antigeni di interesse biologico, la Kd oscilla di
solito tra circa 10-7M e 10-10M (Abbas et al., 2006; 2006).
87
A meno che non venga inibito da limitazioni steriche, un singolo anticorpo può
attaccarsi a un antigene multivalente con più di un sito di legame. Per le IgG o le IgE,
questo può coinvolgere al massimo due siti di legame, dal momento che ci sono solo
due regioni di riconoscimento, ciascuna su ogni Fab. Nel caso delle IgM, invece, un
singolo anticorpo può legare fino a 10 siti diversi. Sebbene l'affinità di ogni sito di
legame per l’antigene sia invariata, la forza di legame complessiva deve tenere conto del
contributo di tutti i siti presenti sull'anticorpo. La misura complessiva della forza di
legame fra un antigene con epitopi multipli e anticorpi multivalenti, è definita avidità.
Questa non è data dalla semplice somma delle singole affinità, ma è influenzata sia dalla
valenza dell’anticorpo che da quella dell’antigene (Abbas et al., 2006; 2006).
3.1.4 Organizzazione dei geni delle immunoglobuline nella linea germinativa
Le catene pesanti e le catene leggere delle immunoglobuline sono codificate da due
famiglie multigeniche distinte. I domini V sono codificati da due (per VL) o tre (per VH)
segmenti genici che, per produrre un esone che possa essere trascritto, necessitano di un
riarrangiamento. I diversi domini C sono codificati da esoni individuali. I segmenti
genici che codificano per la regione variabile della catena leggera sono detti segmenti
variabili (Variable, V) e di giunzione (Joining, J). La regione variabile della catena
pesante è codificata anche da una terza serie di segmenti genici detti di diversità
(Diversity, D) e interposti fra gli arrangiamenti dei segmenti V e J (Tonegawa, 1983;
Leder, 1982).
La creazione del dominio V è diretta dalle sequenze segnale di ricombinazione
(recombination signal sequence, RSS) che fiancheggiano i segmenti genici V(D)J. Ogni
RSS contiene una sequenza di sette paia di basi altamente conservate (eptamero) che è
separata, tramite una sequenza di 12 o 23 paia di basi, da una sequenza abbastanza
conservata di 9 paia di basi (nonamero) (Abbas et al., 2006; 2006). Le sequenze
spaziatrici di 12 o 23 paia di basi permettono che l'eptamero e il nonamero siano
posizionati sullo stesso lato della molecola di DNA, ma separati da 1 o 2 giri completi
dell'elica (Abbas et al., 2006; 2006). La ricombinazione si verifica solo se una RSS
contiene una sequenza spaziatrice di 12 paia di basi e l'altra RSS contiene una sequenza
spaziatrice di 23 paia di basi. In questo modo, nella catena leggera, si evitano
88
riarrangiamenti V → V o riarrangiamenti J → J poiché tutti i segmenti genici V sono
fiancheggiati da RSS dello stesso tipo, ma diverse da quelle che fiancheggiano i
segmenti genici J. Nelle catene pesanti, invece, i segmenti genici V e J sono
fiancheggiati da RSS dello stesso tipo che sono, però, diverse da quelle che
fiancheggiano i segmenti genici D. In questo modo può solo avvenire un
riarrangiamento V → D → J (Tonegawa, 1983; Sakano et al., 1979).
Figura 24. Organizzazione genomica dei tre loci delle immunoglobuline umane (Schroeder and
Cavacini, 2010).
3.1.4.1
Il locus delle catene leggere κ
Il locus κ è localizzato sul cromosoma 2p11.2 (Figura 24). I domini V rappresentano
il prodotto di ricombinazione dei segmenti genici Vκ e Jκ, mentre i domini C sono
codificati da un singolo esone Cκ. Il locus contiene, a monte del gene Cκ,
rispettivamente circa 75 segmenti Vκ e 5 segmenti Jκ (Figura 24). Un terzo dei
segmenti Vκ contiene mutazioni di frameshift o codoni di stop che impediscono loro di
formare proteine funzionali. Delle sequenze rimanenti, meno di 30 segmenti Vκ sono
stati effettivamente trovati in immunoglobuline funzionali (Schroeder and Cavacini,
2010).
89
3.1.4.2
Il locus delle catene leggere λ
Il locus λ (Figura 24), che si trova sul cromosoma 22q11.2, contiene 4 esoni Cλ
funzionali, ciascuno dei quali è associato a un Jλ. I geni Vλ sono organizzati in 3 gruppi
distinti ognuno dei quali contiene differenti famiglie Vλ. In ogni persona, a seconda
dell'aplotipo, sono presenti circa 30-36 segmenti potenzialmente funzionali del gene Vλ
e un uguale numero di pseudo-geni (Schroeder and Cavacini, 2010).
Durante le prime fasi di sviluppo delle cellule B, le catene pesanti formano il
recettore del linfocita pre-B insieme a catene leggere λ non convenzionali che sono note
con il nome di catene leggere surrogate o catene pseudo-leggere (ΨLC). Queste sono
formate da due proteine, una codificata dal gene VpreB che costituisce la regione
variabile e l’altra, chiamata λ5, codificata dal gene λ14.1, che costituisce la regione
costante. Entrambi i geni codificanti per la ΨLC sono sul cromosoma 22. A differenza
delle altre catene leggere, le ΨLC per essere espresse non richiedono alcun processo di
ricombinazione (Zhang et al., 2004).
Ogni segmento del gene VL contiene, in genere, il suo promotore personale, un
esone leader, un introne, un esone che codifica per le prime tre regioni framework (FR1,
2 e 3), per i primi due CDR, per la porzione N-terminale del CDR3 e per una sequenza
segnale di ricombinazione (recombination signal sequence, RSS). Ogni segmento del
gene JL inizia con un segnale di ricombinazione propria, segue la porzione C-terminale
di CDR3 e la FR4 completa (Schroeder and Cavacini, 2010).
3.1.4.3
Il locus delle catene pesanti
Il locus delle catene pesanti (locus H) (Figura 24), che si trova sul cromosoma
14q32.33, è decisamente più complesso dei loci delle catene leggere. I circa 129
segmenti genici VH, posizionati vicino al telomero del braccio lungo del cromosoma
14, possono essere raggruppati in 7 differenti famiglie geniche (Matsuda et al., 1998).
Di questi 129 segmenti genici, 79 sono pseudo-geni e 39 sono riscontrabili
comunemente nelle immunolobuline (Matsuda et al., 1998). Adiacente alla regione più
centromerica del locus H sono presenti 27 segmenti genici DH (Corbett et al., 1997) e 6
90
segmenti genici JH (Figura 24). Ogni segmento VH e JH è associato ad una RSS che
possiede una sequenza spaziatrice di 23 paia di basi. In questo modo è impedita la
ricombinazione diretta V → J. Al contrario, i segmenti DH sono fiancheggiati da RSS
che possiedono sequenze spaziatrici di 12 paia di basi. (Abbas et al., 2006; 2006).
I segmenti genici VH contengono il FR1, il FR2, il FR3, il CDR1, il CDR2 e la
porzione N-terminale del CDR3. Il segmento genico DH contiene la parte centrale del
CDR3, mentre il segmento JH contiene il C-terminale del CDR3 e il FR4 (Figura 23)
(Schroeder and Cavacini, 2010). La ricombinazione inizia con l'unione di un segmento
genico DH a un segmento genico JH seguita dalla ricombinazione del DJH così
formatosi con un elemento VH (Abbas et al., 2006; 2006; Dudley et al., 2005).
L'assortimento casuale di uno dei circa 39 VH attivi con uno dei 27 segmenti genici
DH e l’ulteriore riassortimento con uno dei 6 segmenti genici JH è in grado di generare
più di 104 diverse combinazioni V(D)J (Alberts et al., 2002).
3.1.5 La reazione di ricombinazione V(D)J
L'inizio della reazione di ricombinazione V (D)J richiede l'attivazione dei geni
attivanti la ricombinazione (recombination-activating gene, RAG-1 e RAG-2) (Schatz
et al., 1989; Oettinger et al., 1990). Essi sono quasi esclusivamente espressi nei linfociti
in via di sviluppo (Mombaerts et al., 1992; Chun et al., 1991).
Una volta che il complesso formato dalle proteine RAG si lega alle RSS dei segmenti
da ricombinare, è in grado introdurre una rottura nel DNA a doppio filamento tra la fine
del segmento genico da riarrangiare e la adiacente RSS
(Fugmann et al., 2000a;
Fugmann et al., 2000b). A seconda della reciproca posizione delle RSS delle due
sequenze da riarrangiare, il processo di ricombinazione avverrà in maniera diversa. Se la
ricombinazione avviene tra segmenti che possiedono RSS in orientazione inversa sul
cromosoma, si avrà la delezione della sequenza intermedia di DNA in forma di DNA
circolare che, a seguito delle divisioni cellulari, verrà perduto (Figura 25) (Sakano et
al., 1979; Kabat, 1972; Tonegawa et al., 1977). Se la ricombinazione avviene tra due
segmenti che possiedono RSS con la stessa orientazione, si ha l'inversione della
sequenza da ricombinare e la sequenza intermedia sarà mantenuta nel genoma (Figura
25) (Alt and Baltimore, 1982; Weichhold et al., 1990; Zachau, 1993).
91
Il processo di taglio ad opera delle proteine RAG crea delle estremità a forcina che
devono essere aperte per permettere la riunione delle estremità generate ad opera degli
enzimi di non-homologous end-joining (NHEJ) (Weterings and Chen, 2008) (Fugmann
et al., 2000a). In vitro le stesse proteine RAG possono aprire le forcine (Besmer et al.,
1998; Shockett and Schatz, 1999; Ma et al., 2002), ma è stato dimostrato che, in vivo,
questo ruolo è svolto dall’enzima NHEJ Artemis, in associazione ad altre proteine (Ma
et al., 2002; Rooney et al., 2003; Rooney et al., 2002). Le estremità a forcina vengono
aperte con un taglio nel DNA generalmente entro quattro o cinque nucleotidi dall'apice
della forcina (Fugmann et al., 2000a; Lieber, 1991; Nadel et al., 1995).
Figura 25. Rappresentazione schematica della reazione di ricombinazione V (D)J. In particolare
viene mostrata la ricombinazione del locus λ delle immunoglobuline umane (Schroeder and Cavacini,
2010).
Una volta che le forcine sono state aperte, l'estremità overhang al 3' può essere
completata dalla DNA polimerasi utilizzando nucleotidi, definiti nucleotidi P,
generando delle corte sequenze palindromiche
(Lewis, 1994). In alternativa, una
nucleasi può rimuovere i nucleotidi dall'estremità overhang provocando la perdita di
nucleotidi presenti nella sequenza germinativa (Fugmann et al., 2000a; Lieber, 1991;
Nadel et al., 1995). Per aumentare la diversificazione alla giunzione e quindi la
92
variabilità dell'anticorpo, l’enzima transferasi deossinucleotidica terminale (terminal
deoxynucleotidyltransferase, TdT) aggiunge casualmente dei nucleotidi (chiamati
nucleotidi N) all'estremità 3' (Alt and Baltimore, 1982). Anche se TdT è un enzima
specifico dei linfociti, esso non è necessario per il processo di ricombinazione V (D)J o
per lo sviluppo linfocitario, ma la sua presenza è necessaria per la diversificazione del
repertorio anticorpale (Gilfillan et al., 1993; Komori et al., 1993). Infine altri enzimi
NHEJ mediano il legame dei segmenti così modificati.
Queste reazioni di taglio e ricucitura del DNA introducono una diversità giunzionale
che aumenta di un fattore pari a 3·107 la variabilità complessiva delle immunoglobuline
(Parham, 2001; 2001).
3.1.6 Stadi di maturazione del linfocita B e produzione delle immunoglobuline
Il riarrangiamento genico delle catene immunoglobuliniche avviene nel midollo
osseo a livello di cellule B derivanti da cellule staminali ematopoietiche pluripotenti. La
sopravvivenza delle cellule B in via di sviluppo dipende strettamente dal
riarrangiamento produttivo sia della catena pesante che della catena leggera (Parham,
2001; 2001).
Il riarrangiamento genico delle catene pesanti ha luogo nelle cellule pro-B (Figura
26). La ricombinazione JH→DH precede quella VH→DJH. Se la ricombinazione VDJ
permette la produzione di una catena pesante funzionante, questa viene espressa e
conservata nel reticolo endoplasmatico delle cellule pro-B (Nussenzweig et al., 1987).
La comparsa citoplasmatica delle catene pesanti determina il passaggio di stadio da
cellula pro-B a cellula pre-B (Meffre et al., 2000). Le cellule pre-B esprimono sulla
propria superficie le catene pesanti μ che si associano alle catene leggere surrogato
formando il recettore della cellula pre-B. Con ciò viene spenta la trascrizione e la
produzione di RAG1 e RAG2, impedendo così ulteriori riarrangiamenti delle catene
pesanti. Questo processo è noto con il nome di esclusione allelica (Meffre et al., 2000;
Grawunder et al., 1995). Dopo 4-6 cicli di divisione cellulare (Muramatsu et al., 2007)
le cellule figlie della cellula tardiva pre-B sono in grado di riattivare RAG1 e RAG2 e
cominciano ad effettuare il riarrangiamento VL → JL delle catene leggere. La
produzione di una catena completa κ o λ permette l'espressione di IgM sulla superficie
93
delle cellule. Tale recettore identifica la cellula B immatura (Hardy et al., 1991). Le
cellule B immature che hanno prodotto con successo un recettore IgM estendono la
trascrizione a livello del locus della catena pesante includendo gli esoni Cδ situati a
valle del Cμ. Attraverso lo splicing alternativo diventa quindi possibile la co-produzione
di IgM e IgD che condividono quindi lo stesso dominio variabile (Moore et al., 1981).
Le cellule B mature IgM+ IgD+ entrano quindi nel sangue e migrano verso la periferia,
soprattutto nella milza e negli altri organi linfoidi secondari (Abbas et al., 2006; 2006).
Figura 26. Sviluppo dei linfociti B dal midollo osseo ai tessuti linfoidi periferici (Cambier et al.,
2007).
La durata della vita delle cellule B mature che esprimono sulla superficie IgM e IgD
appare del tutto dipendente dalla interazione con un antigene. Infatti, dopo aver lasciato
il midollo osseo, le cellule non stimolate sopravvivono solo pochi giorni o poche
settimane. Le cellule B mature sono salvate dall'apoptosi grazie alla stimolazione da
parte di un antigene affine che porta all'attivazione della cellula B. Questa stimolazione
dei linfociti B, indipendente dalle cellule T, induce una differenziazione in
plasmacellule di breve durata con possibilità di commutazione di classe delle
immunoglobuline limitata. La stimolazione T-dipendente, invece, permette la
94
maturazione dell'affinità dell'anticorpo per l'antigene, il passaggio di classe e la
differenziazione in cellule B memoria e in plasmacellule di lunga durata (Schroeder
and Cavacini, 2010).
3.1.7 Il passaggio di classe della catena pesante
Dopo la stimolazione antigenica la progenie dei linfociti maturi IgM+ IgD+ va
incontro al passaggio di classe della catena pesante che porta alla produzione di
anticorpi dotati di catena pesante di classe diversa (γ, ε, α), ma con specificità antigenica
invariata. Il passaggio di classe della catena pesante è regolato dai linfociti T helper e da
citochine (Kracker and Radbruch, 2004). Il meccanismo principale con cui il processo
avviene è rappresentato dalla ricombinazione per scambio: il segmento genico V (D)J
riarrangiato si ricombina con un gene della regione C posizionato più a valle e si ha la
delezione del tratto di DNA intercalato che contiene il gene C precedentemente espresso
(Dudley et al., 2005; Harriman et al., 1993). Questo evento di ricombinazione coinvolge
delle sequenze nucleotidiche chiamate regioni di scambio e localizzate negli introni in
posizione 5' rispetto ad ogni segmento CH (Dudley et al., 2005; Harriman et al., 1993).
La sequenza di DNA che viene escissa durante il processo può essere riscontrata in
forma di DNA circolare (Iwasato et al., 1990). Nello stesso linfocita B è possibile
osservare, anche se raramente, la simultanea espressione di due o più classi di catena
pesante. Questo fenomeno si può verificare ad opera dello splicing alternativo di un
lungo trascritto che contiene tutti i segmenti genici CH (Harriman et al., 1993).
3.1.8 Mutazioni somatiche e maturazione dell’affinità
Dopo la stimolazione antigenica, i geni delle catene pesanti e delle catene leggere
vanno incontro ad un altro tipo di modificazione strutturale: le mutazioni somatiche.
Questo processo di ipermutazione somatica coinvolge principalmente i segmenti genici
V e dà origine a linfociti B che esprimono immunoglobuline con la regione genica V
mutata. Alcune di queste molecole presentano una più elevata affinità per l’antigene e le
cellule B che esprimono tali immunoglobuline sono selezionate e maturano in cellule
secernenti anticorpi. Con il procedere della risposta immunitaria, verranno prodotti
95
anticorpi dotati di un’affinità progressivamente maggiore per l’antigene. Questo
fenomeno viene, quindi, definito con il nome di maturazione dell'affinità e permette di
generare una risposta immune altamente efficace (Di Noia and Neuberger, 2007; Maul
and Gearhart, 2010).
L'intero processo di maturazione dell'affinità è regolato dall'azione di un enzima
espresso esclusivamente nei linfociti B attivati e chiamato deaminasi indotta
dall’attivazione (activation-induced deaminase, AID). Esso è in grado di deaminare la
deossicitidina (dC) convertendola in deossiuridina (dU)
(Bransteitter et al., 2003;
Chaudhuri et al., 2003; Dickerson et al., 2003; Petersen-Mahrt et al., 2002; Pham et al.,
2003; Sohail et al., 2003; Yu et al., 2004). Ciò provoca un mismatch (dU:dG) che può
essere riparato ad opera di proteine del mismatch repair e del base excision repair e ad
opera di DNA polimerasi a bassa fedeltà. La riparazione può ripristinare la base
nucleotidica originale o introdurre una mutazione puntiforme (Di Noia and Neuberger,
2007; Maul and Gearhart, 2010).
3.2 Metodologie per la generazione di anticorpi monoclonali
Negli ultimi due decenni, sono state sviluppate diverse tecnologie per la generazione
di anticorpi monoclonali e, in particolare, si è cercato di sviluppare metodiche per
generare anticorpi monoclonali umani. Tra queste metodiche ricordiamo: l'utilizzo di
topi transgenici, il phage display, l'utilizzo di ibridomi umani, ibridomi ibridi e cellule B
immortalizzate. Tali metodiche forniscono un’alternativa all’umanizzazione degli
anticorpi murini ottenuti con la tecnologia degli ibridomi murini (Ni, 2009).
3.2.1 Generazione di anticorpi monoclonali da ibridomi murini
La prima metodica sviluppata e in seguito ampiamente utilizzata per la generazione
di mAb prevede l’uso di ibridomi murini, ovvero cellule derivate dalla fusione di un
linfocita B di topo che esprime un anticorpo specifico con una cellula di mieloma
murino che può crescere indefinitamente.
96
Gli ibridomi murini vennero generati per la prima volta nel 1975 ad opera di Kohler
e Milstein che fecero fondere, utilizzando un virus Sendai inattivato2 (Schneeberger
and Harris, 1966), cellule di mieloma murino con linfociti B estratti dalla milza di topi
precedentemente immunizzati con globuli rossi di pecora (Kohler and Milstein, 1975).
Contrariamente alle cellule di mieloma e a quelle di origine splenica, le cellule
originatesi dalla fusione, che furono chiamate ibridomi, erano in grado di crescere a
lungo in un terreno di selezione contenente ipoxantina, aminopterina e timidina (terreno
HAT). Inoltre, questi ibridomi avevano la caratteristica di secernere anticorpi in grado
di riconoscere i globuli rossi di pecora (Kohler and Milstein, 1975).
In presenza del terreno di selezione HAT proliferano solo gli ibridomi poiché
l’aminopterina inibisce la sintesi delle purine bloccando il tetraidrofolato e prevenendo,
quindi, la sintesi di DNA. Le cellule tuttavia possono usare ancora la via alternativa di
sintesi di DNA in cui le purine sono sintetizzate dall'enzima ipoxantina-guanina
fosforibosiltransferasi (HGPRT), mentre il timidilato è sintetizzato dalla timidina
mediante l'enzima timidina chinasi. Quindi le cellule riescono a crescere in presenza di
aminopterina se sono presenti anche ipoxantina e timidina (terreno HAT) e producono
gli enzimi HGPRT e timidina chinasi. Le cellule mielomatose HGPRT negative non
sono in grado di crescere in terreno HAT e non sopravvivono; le cellule B, invece, non
sono in grado di vivere illimitatamente e quindi muoiono. Gli ibridomi che sono
immortalizzati poiché derivano dalle cellule di mieloma e che possiedono gli enzimi
delle cellule B necessari alla sopravvivenza in terreno HAT, riescono a rimanere in vita
(Abbas et al., 2006; 2006). Dopo la selezione, gli ibridomi sono clonati tramite
“diluizione limite” per ottenere cloni omogenei secernenti anticorpi monoclonali la cui
specificità viene testata.
Oggi, numerose cellule di mieloma che non sono in grado di secernere anticorpi e
che sono prive dell'enzima HGPRT, sono state utilizzate come partner di fusione dei
linfociti B. La fusione cellulare è facilitata dal polietilenglicole (PEG), un polietere che
promuove l'adesività delle cellule e lo scambio dei nuclei (Lane et al., 1984).
2
Il viru Sendai appartenente alla famiglia dei Paramyxoviridae ha la capacità di indurre sincizi di
cellule eucariote in vitro.
97
Figura 27. Schema esplicativo della generazione di ibridomi.
Gli ibridomi murini sono stati la prima fonte di mAb che sono stati subito sviluppati
sia per applicazioni di ricerca che per applicazioni terapeutiche (Meeker et al., 1985;
Cosimi et al., 1981). I mAb murini sono stati e sono tutt’oggi molto utilizzati in ricerca,
ma hanno avuto uno scarso successo in clinica (Shawler et al., 1985). Infatti, sono state
osservate reazione di immunogenicità, note con il nome di risposte HAMA (Human
Anti-Mouse Antibodies, anticorpi umani anti-topo), caratterizzate da anafilassi e reazioni
di ipersensibilità (Courtenay-Luck et al., 1986; Khazaeli et al., 1994). La causa di tali
reazioni è stata individuata nel riconoscimento dei mAb murini quali sostanze estranee
ad opera del sistema immunitario umano poiché possiedono sequenze proteiche diverse
da quelle degli anticorpi umani.
Si è cercato di superare le limitazioni all'uso terapeutico dei mAb murini andando a
sostituire gran parte delle sequenze murine con sequenze umane generando, così,
anticorpi chimerici e anticorpi umanizzati.
3.2.2 Generazione di anticorpi monoclonali chimerici
Nel tentativo di ridurre l'immunogenicità dei mAb murini, Morrison e colleghi, nel
1984, crearono un anticorpo con specificità antigenica definita in parte umano e in parte
murino. Infatti, attraverso tecniche di DNA ricombinante, Morrison e colleghi, fusero il
98
segmento genico codificante la regione variabile di un anticorpo murino, prodotto da
una linea cellulare di mieloma con capacità specifica di legame per un determinato
antigene, al segmento genico codificante la regione costante di un’immunoglobulina
umana (Morrison et al., 1984). Nello stesso anno anche Boulianne e colleghi, partendo
dai geni immunoglobulinici di un ibridoma di conosciuta specificità e dai geni
codificanti le regioni costanti delle catene immunoglobuliniche umane, generarono un
anticorpo monoclonale chimerico (Boulianne et al., 1984).
In questo modo è stato possibile creare anticorpi monoclonali chimerici che
contengono il 66% di sequenza umana e il 34% di sequenza murina (Morrison et al.,
1984; Chadd and Chamow, 2001).
Gli anticorpi monoclonali chimerici hanno una minore immunogenicità nell’uomo e,
per questo, si sono dimostrati agenti terapeutici di maggior successo rispetto agli
anticorpi di origine murina. Tuttavia una sostanziale porzione degli anticorpi
monoclonali chimerici è di origine murina ed è perciò possibile lo sviluppo di una
reazione immunologica denominata HACA (human anti-chimeric antibody, anticorpi
umani anti-chimera) (Bell and Kamm, 2000; Miele et al., 2004; Khazaeli et al., 1991).
Questa risposta rimane un problema potenzialmente significativo che richiede un
monitoraggio continuo e, in certi casi, un concomitante trattamento con corticosteroidi
o, addirittura, la sospensione della terapia.
3.2.3 Generazione di anticorpi monoclonali umanizzati
Per ridurre al minimo le reazioni di immunogenicità, a partire dal 1986 sono state
sviluppate tecniche di umanizzazione degli anticorpi murini (Jones et al., 1986). Fra le
tecniche di umanizzazione vi è il CDR grafting in cui le CDR di un anticorpo murino di
specificità nota sono trasferite in un anticorpo umano (Riechmann et al., 1988; Queen
et al., 1989; Co and Queen, 1991; Ostberg and Queen, 1995). In questo modo, le
sequenze di origine murina presenti nell'anticorpo rappresentano solo il 5-10% della
sequenza totale. In molti casi è necessario trasferire anche alcune porzioni delle regioni
FR per il mantenimento di una elevata affinità per l’antigene (Gonzales et al., 2005).
Un'altra metodologia utilizzata per l'umanizzazione di anticorpi monoclonali di
origine murina è il resurfacing (Roguska et al., 1994; Roguska et al., 1996; Staelens et
99
al., 2006). In questa metodica il dominio variabile di origine murina viene mantenuto,
ma i residui aminoacidici a contatto con il solvente sono sostituiti con i residui
aminoacidici appartenenti a regioni variabili di anticorpi umani (Roguska et al., 1994).
Per individuare i residui aminoacidici da mutagenizzare è necessario analizzare sia la
sequenza dell’anticorpo murino da umanizzare sia la sequenza germline dell’anticorpo
umano. L'intero processo viene effettuato cercando di rispettare la struttura
dell'anticorpo murino da umanizzare per non perdere le caratteristiche di affinità
(Roguska et al., 1994).
Figura 28. Anticorpi monoclonali murini, chimerici, umanizzati e umani. In giallo sono evidenziate
le sequenze di origine murina. In blu quelle di origine umana. mAb murini sono generati grazie alla
metodica di Kohler e Milstein. mAb chimerici e umanizzati sono sviluppati a patire da questi tramite la
tecnologia del DNA ricombinante. mAb umani possono essere generati attraverso phage display, topi
transgenici e ibridomi umani (Brekke and Sandlie, 2003).
100
3.2.4 Topi transgenici esprimenti immunoglobuline umane
Per generare mAb terapeutici con minima immunogenicità nell’uomo e, quindi, con
un buon profilo di sicurezza, sono stati sviluppati topi transgenici in grado di produrre
anticorpi umani.
Già venticinque anni, fa Alt e colleghi suggerirono che la tecnologia dei topi
transgenici potesse essere utile per generare nuovi anticorpi monoclonali umani
partendo da transgeni contenenti le sequenze germline non riarrangiate delle
immunoglobuline umane (Alt et al., 1985).
Nel 1989, Bruggemann e colleghi generarono un modello murino transgenico capace
di esprimere un repertorio di catene pesanti umane (Brüggemann et al., 1989). Questo
primo studio ha dato inizio allo sviluppo di topi in cui i geni codificanti le
immunoglobuline murine venivano inattivati e che erano in grado di produrre repertori
di catene pesanti e leggere umane generando in questo modo una risposta immunologica
umorale ad alta affinità (Mansour et al., 1988; Zijlstra et al., 1989; Schwartzberg et al.,
1989).
Per silenziare l'espressione genica degli anticorpi dell'ospite murino, i loci IgH e Igκ
di una cellula staminale embrionale murina possono essere inattivati mediante delezione
dei segmenti genici JH e Cκ tramite tecniche di ricombinazione omologa (Lonberg et
al., 1994; Green et al., 1994). Facendo incrociare topi con la delezione dei segmenti
genici JH e Cκ è possibile ottenere una progenie di topi con la doppia inattivazione JH e
Cκ, che sono quindi incapaci di produrre anticorpi (Lonberg et al., 1994; Green et al.,
1994).
Diversi metodi, invece, sono stati applicati per effettuare il trasferimento delle
sequenze geniche corrispondenti a parte dei loci umani IgH e Igκ (Lonberg et al., 1994;
Green et al., 1994). La metodica di trasferimento che ha avuto maggior successo
prevede l'utilizzo di cromosomi artificiali di lievito (yeast artificiael chromosomes,
YAC) che sono in grado di accomodare grandi frammenti di DNA cromosomico. La
sequenza inserita nello YAC comprende 5 segmenti genici VH, tutti i 25 segmenti D e
tutti i 6 segmenti JH insieme ai segmenti genici costanti della catena pesante. Per la
catena leggera invece sono inseriti 2 segmenti Vκ funzionali, tutti i 5 segmenti Jκ e il
segmento Cκ. L'integrazione viene effettuata tramite la fusione tra sferoplasti di lievito
contenti il cromosoma artificiale di lievito e cellule staminali embrionali murine (Green
101
et al., 1994). Le cellule staminali embrionali, in cui avviene l'integrazione, vengono
inserite per microiniezione in blastocisti murine per generare dei topi chimerici. Il
continuo incrocio di questi topi e di quelli che possiedono la delezione dei loci
immunoglobulinici murini, porta alla creazione di topi in grado di produrre anticorpi
umani (Lonberg et al., 1994; Green et al., 1994).
Un'altra metodica utilizzata per l'integrazione di parti dei loci immunoglobulinici
umani ne prevede la microiniezione nei pronuclei di un embrione di origine murina
(Lonberg et al., 1994).
Una volta ottenuto il modello murino capace di produrre anticorpi umani, questo
viene immunizzato e si procede all'isolamento degli anticorpi attraverso la classica
tecnica degli ibridomi murini o recuperando e selezionando le cellule B per il
successivo clonaggio dei geni codificanti gli anticorpi selezionati (Lonberg et al., 1994;
Green et al., 1994).
In nessuna metodica descritta in letteratura, è stato inattivato il locus delle catene
leggere λ; per questo una piccola quantità, all'incirca il 5%, di anticorpi che contengono
la catena leggera λ murina può essere riscontrata in questi topi transgenici. Ciò non
impedisce di isolare ibridomi che producono mAb completamente umani (Lonberg,
2005).
Successivi progressi hanno portato all’espressione in topi transgenici dell’intero set
dei geni codificanti le immunoglobuline umane compresi i geni codificanti i diversi
isotipi (Lonberg, 2005). Questo permette di generare anticorpi con isotipi diversi e,
quindi, di stimolare diverse funzioni effettrici.
La risposta immunitaria nei topi transgenici, a volte, è risultata essere meno robusta
di quella evidenziabile nei topi usati per generare mAb murini. Per questo, per avere gli
stessi risultati, può essere richiesto un maggior numero di vaccinazioni o un più ampio
screening degli anticorpi prodotti. Nonostante ciò, l'affinità di legame degli anticorpi
umani prodotti da topi transgenici è spesso elevata riflettendo la maturazione
dell'affinità in vivo degli anticorpi isolati che è parte integrante di una risposta
immunitaria secondaria (Ni, 2009).
102
Figura 29. Generazione di topi transgenici in grado di produrre immunoglobuline umane (Little et
al., 2000).
103
3.2.5 Phage display
Fra le tecnologie sviluppate per la produzione di anticorpi monoclonali umani vi
sono le tecnologie di display nelle quali frammenti anticorpali vengono espressi sulla
superficie di batteriofagi, cellule batteriche, lieviti, cellule eucariotiche. Altre tecnologie
di display sono basate sull’utilizzo di sistemi di trascrizione/traduzione in vitro
(ribosome display, mRNA display, DNA display). Tutte le piattaforme di display sono
caratterizzate dalla possibilità di legare fisicamente l’anticorpo prodotto da uno dei cloni
della libreria al genotipo corrispondente, permettendo così di recuperare il DNA
codificante il clone selezionato sulla base di un particolare fenotipo (Sergeeva et al.,
2006).
Nel phage display vengono generati batteriofagi (o fagi) ricombinanti che esprimono
frammenti di anticorpi sulla loro superficie e contengono il DNA codificante tali
frammenti anticorpali. Ogni fago possiede al suo interno la sequenza nucleotidica
dell'anticorpo che mostra sulla sua superficie (Sergeeva et al., 2006).
Il sistema del phage display attualmente utilizzato si basa sulle ricerche di Gorge P.
Smith sull’espressione di peptidi sulla superficie di fagi filamentosi (Smith, 1985).
Storicamente il primo repertorio di geni anticorpali fu generato e selezionato usando il
fago litico Lambda ottenendo, però, un limitato successo (Huse et al., 1989; Persson et
al., 1991). Successivamente frammenti Fab furono espressi fusi alla proteina pIII3
presente sulla superficie di fagi filamentosi M13 che si dimostrarono eccellenti veicoli
per phage display (McCafferty et al., 1990; Barbas et al., 1991; Breitling et al., 1991;
Clackson et al., 1991; Hoogenboom et al., 1991; Marks et al., 1991). Ancora oggi, i
sistemi di phage display basati su fago M13 rappresentano la piattaforma di display più
utilizzata per la produzione di mAb.
3
La proteina pIII è una delle proteine capsidiche del fago M13. Ha un ruolo importante nell’infezione.
L’inserimento di una proteina di fusione non influisce il propagarsi del batteriofago.
104
Figura 30. Costruzione di library anticorpali e selezione degli anticorpi tramite panning (Zhiqiang,
2009).
105
Per ottenere l’espressione del frammento anticorpale sulla superficie del fago lo
stesso deve essere fuso ad una delle proteine capsidiche di M13. In linea teorica, tutte le
proteine capsidiche possono essere utilizzate per la fusione, ma le più usate sono la
proteina pIII, che è stata anche la prima ad essere stata utilizzata (Barbas et al., 1991;
Breitling et al., 1991; Hoogenboom et al., 1991), e la proteina pVIII che ha, tuttavia,
dato risultati meno soddisfacenti (Kang et al., 1991). Le proteine pVII e pIX sono state
utilizzate in combinazione per effettuare un display eterodimerico in cui il dominio VL è
stato fuso con pIX e il dominio VH con pIX. Tuttavia, la fusione con pIII rimane, ad
oggi, il metodo di elezione (Gao et al., 1999).
Il gene codificante la proteina di fusione può essere inserito direttamente nel genoma
del fago
(McCafferty et al., 1990) o all’interno di un fagemide che può essere
incapsidato grazie alla presenza di un fago helper che non viene efficientemente
replicato
(Vieira and Messing, 1987). Quest'ultimo metodo è quello di maggior
successo.
La popolazione di fagi che esprimono sulla loro superficie i frammenti anticorpali
può essere esposta ad uno specifico ligando selezionando, in questo modo, quei fagi che
esprimono un anticorpo che lega in modo specifico un target scelto. Questo processo di
selezione è denominato biopanning (Parmley and Smith, 1988).
3.2.6 Ibridomi ibridi e ibridomi umani
Al fine di generare ibridomi capaci di secernere mAb umani le linee cellulari murine
di mieloma non sono utilizzabili per la fusione con cellule B umane. Questo è dovuto
principalmente al fatto che questi ibridomi perdono velocemente i cromosomi di origine
umana (Croce et al., 1980; Cote et al., 1983; Gigliotti et al., 1984).
Linee umane-murine di eteromieloma (Teng et al., 1983) sono state utilizzate nella
elettrofusione con linfociti umani. È possibile, in questo modo, generare ibridomi che
producono anticorpi umani a condizione che il protocollo di fusione sia ottimizzato a
seconda delle linee originarie utilizzate e che i linfociti B umani siano attivati. Tuttavia
anche gli ibridomi generati con queste tecniche sono spesso instabili e non secernono
immunoglobuline ad alti livelli (Ni, 2009).
106
La prima linea cellulare umana di mieloma è stata descritta nel 1980 da Olsson e
Kaplan i quali, partendo dalla linea di mieloma umano U-266, isolarono una linea
cellulare sensibile al terreno HAT denominata SKO-007. La nuova linea fu utilizzata
per la fusione con splenociti o linfociti B al fine di ottenere ibridomi completamente
umani (Olsson and Kaplan, 1980). Le linee cellulari umane di mieloma sono, però,
molto difficili da derivare ed inoltre i numerosi laboratori che hanno provato ad
utilizzare queste cellule per produrre mAb, hanno fallito (Abrams et al., 1983; Strike et
al., 1984; Glassy et al., 1983). Dopo venti anni di tentativi, nel 2001, Karpas e colleghi
hanno riportato la derivazione di una linea cellulare umana di mieloma chiamata Karpas
707H. Le cellule appartenenti a tale linea cellulare sono sensibili al terreno HAT e
possono essere usate per la fusione mediante PEG sia con cellule B precedentemente
immortalizzate con il virus di Epstein-Barr che con linfociti B derivati dalle tonsille o
dal sangue. Il processo di fusione porta alla generazione di ibridomi umani che
producono elevate quantità di mAb ad un livello costante anche dopo mesi di coltura
(Karpas et al., 2001).
3.2.7 Immortalizzazione delle cellule B
Il virus di Epstein−Barr (EBV) è un herpesvirus linfotropico che è in grado di
convertire normali linfociti B umani in linee cellulari. In questo processo, denominato
immortalizzazione, la cellula B preserva tutte le sue caratteristiche originarie, quali
l'espressione del recettore immunoglobulinico di superficie e la capacità di secernere
anticorpi (Cote et al., 1984; Yamaguchi et al., 1987).
EBV è stato spesso utilizzato, come alternativa alla formazione di ibridomi, per
immortalizzare linfociti B umani e per produrre, quindi, anticorpi monoclonali. Tuttavia
le linee cellulari così derivate non hanno una buona crescita e producono anticorpi in
scarsa quantità. Inoltre EBV non immortalizza preferenzialmente cellule B ingaggiate
nella risposta immunitaria anticorpale (Ni, 2009).
L’utilizzo di EBV per immortalizzare le cellule B memoria è stato evidenziato già
più di trenta anni fa, ma l'impatto della scoperta si è rilevato modesto per le difficoltà
relative all'efficienza del processo (Steinitz et al., 1977; Kozbor and Roder, 1981;
Lanzavecchia, 1985).
107
È stato osservato che a differenza di ciò che avviene per le plasmacellule, le cellule B
memoria mantengono un potenziale di crescita e possono essere efficientemente
immortalizzate con EBV al fine di produrre mAb
(Lanzavecchia et al., 2007).
Recentemente Lanzavecchia e colleghi hanno mostrato che l'aggiunta di un agonista dei
TLR, in particolare di una sequenza nucleotidica CpG agonista del TLR9, può
aumentare di cento volte l'efficienza del processo di immortalizzazione delle cellule B
memoria ad opera di EBV comportando una maggior facilità di clonaggio delle cellule
così immortalizzate (Traggiai et al., 2004). Le cellule B isolate utilizzando questo
metodo sono stabili e secernono anticorpi in grande quantità, facilitando la possibilità di
effettuare studi preclinici (Lanzavecchia et al., 2007).
Figura 31. Metodo per l’immortalizzazione delle cellule B memoria (Lanzavecchia et al., 2007).
3.3 Anticorpi monoclonali in grado di neutralizzare virus influenzali
Nell’era pre-antibiotica, l’immunoterapia con sieri era ampiamente utilizzata per il
trattamento di malattie infettive quali antrace, vaiolo e meningite. Con l’introduzione di
vaccini e antibiotici il suo uso è diminuito e, oggi, la terapia passiva con anticorpi sierici
è usata solamente nei pazienti con disordini immuni e come profilasi post-esposizione
contro diversi virus e tossine (Brekke and Sandlie, 2003).
Gli anticorpi monoclonali contro agenti infettivi rappresentano una buona opzione
terapeutica poiché possiedono alta specificità e lunga emivita. I mAb, inoltre, non
possiedono grossi effetti collaterali e possono essere utilizzati in maniera sinergica con
108
altre terapie antivirali e antimicrobiche. Inoltre, mentre i sieri policlonali devono essere
somministrati in grande quantità per via intravenosa, i mAb possono essere
somministrati con iniezioni intramuscolari (Zhiqiang, 2009).
Oltre ad essere estremamente vantaggiosi quali agenti terapeutici, gli anticorpi
monoclonali svolgono un ruolo centrale nello sviluppo di nuovi vaccini. Storicamente,
infatti, lo sviluppo di vaccini per numerose malattie infettive è stato supporato dalle
ricerche sull’immunità mediata da anticorpi (Casadevall et al., 2004).
Considerando tutto ciò, numerose compagnie biotecnologiche e istituti che lavorano
nel campo della protezione contro agenti infettivi, hanno indirizzato i loro sforzi nello
sviluppo di anticorpi efficaci contro specifici target microbiologici
(Brekke and
Sandlie, 2003).
I target virali sono particolarmente attraenti poiché la maggior parte delle infezioni
da virus non ha una terapia specifica (Saylor et al., 2009). Il potenziale utilizzo di mAb
con attività di neutralizzazione comprende sia la profilassi che il trattamento di infezioni
virali acute (Marasco and Sui, 2007)
Il timore di nuove pandemie influenzali ha reso il virus dell’Influenza un importante
candidato per lo sviluppo di anticorpi monoclonali. Nel caso in una nuova pandemia, gli
anticorpi monoclonali possono rappresentare una importante opzione per il controllo
della stessa in quanto si prestano ad essere utilizzati sia nella profilassi di individui
esposti al virus che nel trattamento dell’infezione (Saylor et al., 2009).
3.3.1 C179
L'anticorpo monoclonale denominato C179 è stato ottenuto da Okuno e colleghi
immunizzando topi BALB/c con l’emoagglutinina proveniente dal ceppo influenzale
A/Okuda/57 (H2N2) e facendo fondere, in presenza di PEG, le cellule spleniche murine
con cellule di mieloma murino per ottenere ibridomi (Okuno et al., 1993).
Attraverso saggi di immunofluorescenza su cellule infettate con diversi ceppi
influenzali di tipo A (H1N1, H2N2, H3N2) e di tipo B e attraverso saggi di
neutralizzazione condotti con i medesimi ceppi virali, è stato osservato che C179 è in
grado di riconoscere ceppi influenzali di sottotipo H1 e H2, ma non di sottotipo H3
(Okuno et al., 1993).
109
Saggi di immunoprecipitazione hanno dimostrato che C179 è in grado di riconoscere
l'emoagglutinina.
Tuttavia
C179
non
ha
mostrato
attività
di
inibizione
dell'emoagglutinazione. Ciò indica che C179 neutralizza il virus utilizzando meccanismi
diversi rispetto all'inibizione del legame del virus con l'acido sialico. In saggi di
inibizione della fusione di cellule infettate con ceppi di virus influenzale di sottotipo H1
e H2, C179 ha dimostrato di essere capace di impedire la formazione di polykaryon
(Okuno et al., 1993). Presi insieme, questi dati indicano che C179 lega un sito sulla
regione stem dell’emoagglutinina e che questo legame inibisce l’attività di fusione della
stessa portando alla neutralizzazione dell’infettività virale.
Grazie all'isolamento di due escape mutant, A/Suita/l/89 (R) e A/Izumi/5/65 (R),
ottenuti facendo crescere i virus A/Suita/1/89 (H1N1) e A/Izumi/5/65 (H2N2) in
presenza di C179, è stato possibile individuare la regione riconosciuta dal mAb.
A/Suita/l/89 (R) e A/Izumi/5/65 (R) non sono riconosciuti e non sono neutralizzati da
C179 e possiedono nell'emoagglutinina, rispettivamente, una mutazione da treonina a
lisina in posizione 3184 in HA1 e una mutazione di una valina in glutammato in
posizione 52 in HA2. Da questi dati e dall'analisi degli allineamenti delle sequenze delle
emoagglutinine dei ceppi utilizzati, Okuno e colleghi hanno dedotto che C179 riconosce
due regioni conservate tra i ceppi di sottotipo H1 e H2: i residui aminoacidici compresi
tra la posizione 318 e la 322 in HA1 e i residui aminoacidici compresi tra la posizione
47 e la 58 in HA2 (Okuno et al., 1993). Queste due regioni sono situate vicine l’una
all’altra nel centro della regione stem della emoagglutinina e C179 sembra riconoscerle
in modo conformazionale. Studi profilattici e terapeutici hanno dimostrato che, in
modelli murini di infezione da virus dell'Influenza A di sottotipo H1N1 e sottotipo
H2N2, la somministrazione intraperitoneale o per inalazione dell'anticorpo conferisce
protezione completa, ma ha un effetto terapeutico meno marcato (Okuno et al., 1994).
Successivi studi terapeutici e profilattici, in modelli murini in cui è stata somministrata
una dose letale dei ceppi influenzali adattati al topo A/California/04/09 (H1N1),
A/Vietnam/UT3040/04
(H5N1),
A/swine/Indonesia/UT2071/05
(H5N1),
A/Vietnam/UT31312III/07
A/Indonesia/UT3006/05
(H5N1),
(H5N1),
A/chicken/Miyazaki/K11/07 (H5N1), hanno evidenziato che C179 protegge i topi da
4
Sistema di numerazione basato su una emoagglutinina di sottotipo H3
110
virus di sottotipo H5N1 e dal virus pandemico del 2009 (H1N1), nonostante la sua
scarsa attività neutralizzante in vitro
(Sakabe et al., 2010). In particolare, C179
protegge i topi dal virus pandemico H1N1 2009 se somministrato prima dell’infezione,
ma non se è somministrato dopo (Sakabe et al., 2010).
C179 fornisce un'efficace protezione sia se somministrato per via intranasale che
intraperitoneale. In particolare, per via intranasale è possibile utilizzarne una dose
ridotta rispetto alla somministrazione intraperitoneale (Sakabe et al., 2010).
3.3.2 F10
Sui e colleghi hanno descritto una famiglia di mAb con un’ampia attività
neutralizzante diretti contro l’emoagglutinina. Questi anticorpi sono stati clonati tramite
phage display utilizzando una libreria di anticorpi umani selezionata sul’ectodominio
trimerico di una emoagglutinina di sottotipo H5. Uno di questi mAb, denominato F10,
si lega a 8 (H1, H2, H5, H6 H9, H11, H13, H16) dei 16 sottotipi di emoagglutinina ed è
in grado di neutralizzare in vitro ceppi influenzali appartenenti a vari sottotipi (H5N1,
H1N1, H2N2, H6N1, H6N2, H8N4 e H9N2) (Sui et al., 2009).
F10 non inibisce l'emoagglutinazione dei globuli rossi e, in un saggio di fusione
cellulare, inibisce la fusione delle membrane (Sui et al., 2009).
Sulla base di studi cristallografici e funzionali, hanno dimostrato che l'anticorpo lega
un epitopo altamente conservato in una tasca idrofobica nella regione stem
dell’emoagglutinina contenente il peptide di fusione. L’attività neutralizzante di F10,
quindi, è basata sull’inibizione del processo di fusione del virus influenzale a livello
endosomiale (Sui et al., 2009).
Infine, F10 si è dimostrato in grado di proteggere i topi dai ceppi virali
A/Vietnam/1203/04 (H5N1) e A/HongKong/483/97 (H5N1) (Sui et al., 2009).
3.3.3 CR6261
Throsby e colleghi hanno descritto un mAb, denominato CR6261, selezionato da una
libreria anticorpale costruita da linfociti B memoria umani di individui vaccinati per
l’Influenza. CR6261 è in grado di riconoscere le emoagglutinine ricombinanti di
111
sottotipo H1, H5 e H9 e non inibisce l'emoagglutinazione. Inoltre, CR6261 è in grado di
neutralizzare virus influenzali appartenenti a sottotipi H1, H9 e un virus influenzale
appartenente al sottotipo H2 (Throsby et al., 2008).
Studi cristallografici condotti sui complessi CR6261-emoagglutinina di sottotipo H1
o H5, hanno permesso di identificare l’epitopo riconosciuto da questo anticorpo.
CR6261
riconosce
una
regione
altamente
conservata
nella
regione
stem
dell’emoagglutinina. Esso, quindi, neutralizza il virus andando a bloccare i
riarrangiamenti conformazionali necessari alla fusione delle membrane virali con quelle
endosomiali (Ekiert et al., 2009).
CR6261 ha, inoltre, mostrato di proteggere i topi da una dose letale dei virus
A/Vietnam/1194/04 (H5N1), A/HongKong/156/97, A/Hong Kong/156/97 (H1N1) e
A/WSN/33 (H1N1), sia a livello profilattico che terapeutico (Koudstaal et al., 2009).
L'anticorpo possiede efficacia profilattica e terapeutica anche nei furetti infettati con il
virus aviario ad alta patogenicità A/Indonesia/5/2005 (H5N1). L’infezione dei furetti
rappresenta il modello animale ottimale dell’infezione umana da virus influenzale
(Friesen et al., 2010).
3.3.4 Altri anticorpi monoclonali con attività di neutralizzazione eterosubtipica.
Corti e colleghi hanno descritto come, in seguito alla vaccinazione stagionale contro
il virus influenzale, alcuni individui producano anticorpi in grado di neutralizzare ceppi
influenzali di sottotipo H5N1
(Corti et al., 2010). Immortalizzando le cellule B
memoria IgG+ (Traggiai et al., 2004) di questi individui, Corti e colleghi hanno isolato
20 mAb in grado di riconoscere e neutralizzare diversi sottotipi di virus influenzale (H1,
H2, H5, H6, and H9) incluso il ceppo pandemico A/California/07/09 (H1N1). Con
l'eccezione di un solo anticorpo che lega la testa globulare dell’emoagglutinina, tutti i
mAb isolati, caratterizzati da un’attività di neutralizzazione eterosubtipica, legano
epitopi presenti sulla regione stem dell'emoagglutinina e sensibili alla variazione di pH
(Corti et al., 2010).
Due mAb (FE17, FE43) sono stati valutati anche in studi profilattici in modello
murino utilizzando dosi letali dei ceppi influenzali A/Puerto Rico/8/34 (H1N1),
A/teal/Hong Kong/W312/97 (H6N1), A/Viet Nam/1203/04 (H5N1), A/Indonesia/5/05
112
(H5N1) o A/Netherlands/219/03 (H7N7). I due anticorpi monoclonali hanno dimostrato
di conferire protezione a seguito di infezione con i ceppi A/Puerto Rico/8/34 (H1N1) e
A/Viet Nam/1203/04 (H5N1). FE43 protegge gli animali anche dall’infezione con
A/Indonesia/5/05 (H5N1) e A/teal/Hong Kong/W312/97 (H6N1). Nessuno dei due
anticorpi protegge i topi dall’infezione con A/Netherlands/219/03 (H7N7) (Corti et al.,
2010).
F43 e il mAb FB110 sono stati inoltre valutati per la capacità di ridurre la
replicazione virale in vivo del ceppo A/California/07/09 (H1N1), non letale nel modello
murino. Entrambi i mAb sono associati ad una riduzione del titolo virale nei polmoni
degli animali al quarto giorni dopo l’infezione (Corti et al., 2010).
3.3.5 MAb 1C9
Nel 2008, Prabhu e colleghi, partendo da nove ibridomi generati a seguito
dell'immunizzazione di topi BALB/c con l'emoagglutinina ricombinante del virus
A/goose/Guangdong/97 (H5N1), hanno isolato un anticorpo monoclonale denominato
MAb 1C9 che reagiva, in immunofluorescenza, con cellule MDCK infettate con virus di
sottotipo H5N1 (Prabhu et al., 2009).
Saggi di immunofluorescenze su cellule Sf9 infettate con Baculovirus ricombinanti
in grado di far esprimere sulla superficie delle cellule le forme HA0, HA1 e HA2 di
un’emoagglutinina ricombinante di sottotipo H5, hanno evidenziato che MAb 1C9 è
capace di legare HA0 e HA2 ma non HA1. Esperimenti di immunoblotting con lisati
virali hanno dimostrato che MAb 1C9 lega una proteina di 27 KDa, peso molecolare
compatibile con quello di HA2. Tale risultato è stato confermato anche in esperimenti di
Wester blotting effettuati con una proteina HA2 ricombinante. Analizzando tramite
Western blotting l'interazione di MAb 1C9 con frammenti di emoagglutinina
ricombinante e con emoagglutinine ricombinanti che possiedono mutazioni in alanina, è
stato visto che l'anticorpo riconosce gli amminoacidi dalla posizione 331 alla posizione
339 (sequenza aminoacidica: GLFGAIAGF), corrispondenti a parte del peptide di
fusione (Prabhu et al., 2009).
Riconoscendo una regione nella HA2, MAb 1C9 non possiede attività di inibizione
dell'emoagglutinazione e, in saggi di inibizione della fusione, la formazione di
113
polykaryon è completamente inibita in presenza di MAb 1C9 alla concentrazione di 100
μg/ml mentre risulta parzialmente inibita alla concentrazione di 50 μg/ml (Prabhu et al.,
2009).
MAb 1C9 possiede, in-vitro, attività neutralizzante contro virus influenzali di
sottotipo H5N1. Studi profilattici e terapeutici su modelli animali hanno, inoltre,
dimostrato che la somministrazione di MAb 1C9 sia prima che dopo l’infezione,
conferisce protezione verso i due ceppi virali di sottotipo H5N1 A/Vietnam/1203/2004 e
A/Indonesia/TLL013/06 (Prabhu et al., 2009).
114
4.
MATERIALI E METODI
4.1 Colture Cellulari
La linea cellulare MDCK (Madin-Darby Canine Kidney) (ATCC® n. CCL-34T ™) è
stata mantenuta in Dulbecco's Modified Eagle Medium (DMEM, GIBCO®), con
aggiunta del 10% (v/v) di siero bovino fetale (Fetal Bovine Serum, FBS, EuroClone®)
inattivato (trattamento a 56°C per 30 minuti), 50 μg/mL di penicillina e 100 μg/mL di
streptomicina (GIBCO®). Le cellule sono state incubate a 37°C in atmosfera al 5% di
CO2 e sono state propagate in un rapporto 1:5 due volte alla settimana.
La linea cellulare NSK (Newborn Swine Kidney) fornita dall'Istituto Zooprofilattico
di Brescia è stata mantenuta in Minimum Essential Medium (MEM, GIBCO®), con
aggiunta del 10% (v/v) di FBS (EuroClone®) inattivato, 50 μg/mL di penicillina e 100
μg/mL di streptomicina (GIBCO®). Le cellule sono state incubate a 37°C in atmosfera
al 5% di CO2 e sono state propagate in un rapporto 1:5 due volte alla settimana.
La linea cellulare HEK293T (Human Embryonic Kidney 293T) (ATCC® n. CRL11268™) è stata propagata in DMEM (GIBCO®), con aggiunta del 10% (v/v) di FBS
(EuroClone®) inattivato, amminoacidi non essenziali (MEM Non Essential Amino
Acids, NEAA, GIBCO®) ad una concentrazione finale 0,1mM, 50 μg/mL di penicillina e
100 μg/mL di streptomicina (GIBCO®). Le cellule sono state incubate a 37°C in
atmosfera al 5% di CO2 e sono state propagate in un rapporto 1:8 due volte alla
settimana.
4.2 Virus dell’Influenza
Sono stati utilizzati i seguenti virus influenzali:
• per il tipo A sottotipo H1N1: A/Puerto Rico/8/34 (A/PR/8/34, ATCC® n. VR1469™), A/Wilson-Smith/33 (ATCC® n.VR-1520™), A/Malaya/302/54 (ATCC®
n.VR-98™), A/New Caledonia/20/99 (fornito da E. Vicenzi) e il ceppo di SwineOrigin Influenza Virus (S-OIV) A/Milan/UHSR1/2009 isolato ed identificato da
115
Burioni e colleghi (Burioni et al., 2010); è stato inoltre utilizzato il ceppo H1N1
suino A/Swine/Parma/1/97 fornito dall'Istituto Zooprofilattico di Brescia;
• per il tipo A sottotipo H3N2: A/Aichi/2/68 (ATCC® n.VR-547™), A/Hong
Kong/8/68 (ATCC® n.VR-544™), A/Port Chalmers/1/73 (ATCC® n.VR-810™),
A/Victoria/3/75 (ATCC® n.VR-822™), A/Wisconsin/67/2005 (fornito da E.
Vicenzi);
• per il tipo B è stato utilizzato il ceppo B/Lee/40 (ATCC® n.VR-1535™)
Tutti i virus, ad esclusione di A/Swine/Parma/1/97, sono stati propagati in MDCK.
A/Swine/Parma/1/97 è stato, invece, propagato in NSK.
4.2.1 Preparazione degli stock virali
Per la preparazione degli stock virali, al raggiungimento di una confluenza dell'80%,
le cellule sono state infettate con ciascun ceppo ad una MOI (molteplicity of infection)
di 0,001 in DMEM con aggiunta di 2 μg/mL di TPCK-trypsin (Roche). Dopo 1 ora di
infezione le cellule sono state lavate con Dulbecco's Phosphate-Buffered Saline (DPBS, GIBCO®) ed è stato aggiunto terreno DMEM-TPCK-trypsin. Le cellule sono state
quindi incubate a 37°C in atmosfera al 5% di CO2.
Il monostrato cellulare è stato osservato giornalmente al microscopio ottico (Routine
microscope CKX41, Olympus) per monitorare la comparsa dell’effetto citopatico.
Generalmente, dopo 72-96 ore, il surnatante è stato raccolto, centrifugato a 1000g
(Allegra X-22R Centrifuge, Beckman Coulter) per 10 minuti per eliminare i detriti
cellulari e filtrato con filtri da 0,22 μm (MILLIPORE™). Il surnatante è stato quindi
aliquotato e conservato a -80°C come virus cell-free.
4.2.2 Titolazione virale mediante end-point dilution assay
Per determinare il titolo virale degli stock del virus dell’Influenza è stato utilizzato il
saggio di diluizione end-point (end-point dilution assay).
Le cellule MDCK, in DMEM-FBS 10%, sono state seminate (4·104 cellule per
pozzetto) in una piastra da 96 pozzetti (Costar® 3596). Il giorno seguente sono state
preparate diluizioni seriali (10-1-10-8) dello stock virale in terreno DMEM (GIBCO®)
116
con aggiunta di 2 μg/mL di TPCK-trypsin (Roche). Il terreno di crescita è stato rimosso
dalle cellule e in ogni pozzetto sono stati aggiunti 100 μL di diluizione virale per
permettere l’adsorbimento del virus. L’infezione con ogni diluizione è stata ripetuta sei
volte. Dopo un’ora di incubazione a 37°C in atmosfera al 5% di CO2, gli inoculi sono
stati rimossi ed in ogni pozzetto sono stati aggiunti 100 μL di terreno DMEM- TPCKtrypsin. Dopo 3 giorni d’incubazione, ogni pozzetto è stato osservato al microscopio
ottico (Routine microscope CKX41, Olympus) per la comparsa dell’effetto citopatico
prodotto dal virus. Il titolo virale è stato espresso come TCID50 (Tissue Culture
Infectious Dose50, dose infettante il 50% della coltura cellulare) ed è stato calcolato
applicando la formula di Reed-Muench (Reed and Muench, 1938).
4.3 Clonaggio degli anticorpi monoclonali umani PN-SIA28 e PNSIA49
Gli anticorpi monoclonali PN-SIA28 e PN-SIA49 sono stati precedentemente clonati
da Burioni e colleghi, tramite trasformazione con virus Epstein-Barr (EBV) di linfociti
B periferici (Cole et al., 1984). I linfociti sono stati prelevati, tre settimane dopo la
vaccinazione influenzale stagionale, da un uomo di 55 anni con storia clinica negativa
per l’infezione da virus influenzale nei dieci anni precedenti, con un elevato titolo
sierico neutralizzante ceppi H1N1 e H3N2 responsabili di epidemie stagionali, con un
titolo sierico neutralizzante i virus di riferimento A/Puerto Rico/8/34 (H1N1) e A/Port
Chalmers/1/73 (H3N2), con nessuna precedente vaccinazione anti-influenzale.
In seguito a trasformazione con EBV, le linee di cellule B selezionate sono state
utilizzate per l’amplificazione dei geni codificanti il frammento Fab dell’anticorpo
espresso da ciascun clone. Le regioni amplificate sono state, quindi, clonate in un
vettore di espressione batterica (Burioni et al., 1997; Burioni et al., 1998).
117
4.4 Purificazione e quantificazione di PN-SIA28 e PN-SIA49 come
frammenti Fab
I frammenti anticorpali umani PN-SIA28 Fab e PN-SIA49 Fab sono stati prodotti da
batteri E. coli XL1-Blue (Stratagene), trasformati con il vettore contenente le sequenze
codificanti la catena pesante e quella leggera dei singoli anticorpi. Il frammento
anticorpale Fab così prodotto è stato purificato per immunoaffinità. In breve una colonia
batterica del clone PN-SIA28 Fab o PN-SIA49 Fab è stata inoculata in 10 mL di terreno
Super Broth (SB, 35 g Triptone, 20 g Estratto di lievito e 5 g NaCl) contenente
ampicillina (Sigma-Aldrich®) e tetraciclina (Sigma-Aldrich®) alle concentrazioni finali
rispettivamente di 100 μg/mL di 10 μg/mL. La coltura, fatta crescere per tutta la notte a
37°C in agitazione, è stata subinoculata in 1 L di SB addizionato di ampicillina e
tetraciclina (alle stesse concentrazioni precedentemente utilizzate) ed incubata a 37° C
in agitazione continua. Al raggiungimento della densità ottica a 600 nm (O.D.600nm) di
0,8, le cellule, indotte con Isopropil β-D-1-tiogalattopiranoside (IPTG, Sigma-Aldrich®)
alla concentrazione finale 1 mM, sono state lasciate in agitazione per tutta la notte a
30°C. Il giorno seguente, la coltura è stata centrifugata a 3900 g (Allegra X-22R
Centrifuge, Beckman Coulter) per 20 minuti. Dopo aver eliminato il surnatante, il pellet
è stato risospeso con PBS (Phosphate Buffered Saline: NaCl 137 mM, KCl 2,7 mM,
Na2HPO4 10 mM e KH2PO4 1,8 mM, pH 7,4) ed è stato aggiunto l’inibitore delle serinproteasi, fluoruro di fenilmetansulfonile (PMSF, Sigma-Aldrich®), alla concentrazione
finale 0,2 mM. La sospensione è stata quindi sonicata (Microson XL2000 Ultrasonic
cell disruptor, Misonix) e centrifugata a 19600 g (Allegra X-22R Centrifuge, Beckman
Coulter) per 30 minuti per rimuovere i detriti cellulari. Il sovranatante è stato filtrato
con filtri da 0,22 μm (MILLIPORE™) e successivamente è stato fatto passare lentamente
attraverso una colonna di resina di sefarosio coniugata a proteina G (GammaBind G
Sepharose, Amersham Biosciences) a cui è stata covalentemente legata una
preparazione policlonale di anticorpi di capra in grado di legare Fab umani (Goat AntiHuman IgG, F (ab’)2 Fragment Specific, Pierce®). In seguito la resina è stata lavata con
100 mL di PBS e infine il Fab legato è stato eluito con 10 mL di una soluzione acida di
eluizione (Elution Buffer: glicina-HCl 100 mM, pH 2,2). Le diverse frazioni raccolte
sono state neutralizzate con un’apposita soluzione a pH basico (Tris 1 M, pH 9). La
118
soluzione contenete il Fab è stata quindi dializzata, utilizzando una membrana
(Standard RC Dialysis Tubing Pre-treated Spectra/Por 6, SpectrumLabs.com), verso
PBS per tutta la notte a 4°C e poi, sostituito il PBS, per ulteriori 4 ore sempre a 4°C. Si
è quindi concentrato il dializzato mediante ultrafiltrazione con dispositivo Amicon®
Ultra-15 Centrifugal Filter Unit (MILLIPORE™) centrifugando a 3900 g (Allegra X22R Centrifuge, Beckman Coulter) per 10 minuti.
La concentrazione e la purezza delle preparazioni di anticorpo purificato sono state
determinate mediante elettroforesi su gel di poliacrilammide-sodiododecilsolfato
(Sodium Dodecyl Sulphate-PolyAcrylamide Gel Electrophoresis, SDS-PAGE) al 12% e
successiva colorazione con Coomassie Blue facendo riferimento ad una curva standard
a concentrazione nota di BSA (Bovine Serum Albumin, Sigma-Aldrich®) e confrontando
l’intensità delle bande ottenute. La quantificazione delle preparazione di PN-SIA28 Fab
e PN-SIA49 Fab sono state effettuate anche con misura spettofotometrica (NanoDrop
8000, Thermo Scientific) leggendo l’Assorbanza a 280nm. Utilizzando la legge di
Lambert-Beer, A = ε λ ⋅ l ⋅ C (dove “ ε λ ” è il coefficiente di assorbimento molare, “l” è il
cammino ottico, “C” è la concentrazione molare), la concentrazione del Fab, espressa in
mg/ml, può essere calcolata dividendo l’assorbanza a 280 nm per 1,6 (Anonymous
1989).
4.5 Produzione di PN-SIA28 e PN-SIA49 come anticorpi interi
mediante un sistema di espressione basato su Baculovirus
4.5.1 Colture Cellulari
La linea cellulare Sf9 (Invitrogen™, Cat.No.B825-01) è stata utilizzata per gli
esperimenti di trasfezione e la successiva produzione di stock virali ad alto titolo,
mentre la linea cellulare High Five™ (H5, Invitrogen™, Cat.No.B855-02) è stata usata
per la produzione delle proteine ricombinanti. Entrambe sono state propagate in assenza
di siero utilizzando il terreno Sf-900 II SFM (GIBCO®) per le cellule Sf9 e il terreno
Express-Five® SFM (GIBCO®) per le cellule H5; quest'ultimo è stato addizionato con
L-Glutammina 200mM (GIBCO®) ad una concentrazione finale di 18 mM. Le cellule
sono state incubate a 27°C. Entrambe le linee cellulari sono state coltivate in
119
sospensione ad una concentrazione di circa 1·106 cellule/ml, o in adesione. In questo
ultimo caso sono state propagate in rapporto 1:4 due volte alla settimana.
4.5.2 Preparazione del Baculovirus ricombinante
La produzione degli anticorpi interi PN-SIA28 (PN-SIA28 IgG) e PN-SIA49 (PNSIA49 IgG) a partire dai frammenti Fab, ha previsto innanzittutto il clonaggio dei geni
per le catene pesanti e leggere in un vettore di trasferimento che contiene regioni
omologhe (sequenze dei promotori P10 e poliedrica) al genoma del Baculovirus AcNPV
(BD Biosciences). Il DNA del Baculovirus utilizzato contiene una delezione letale e non
è quindi in grado di infettare le cellule di insetto. Quando il genoma linearizzato del
Baculovirus viene co-trasfettato, in cellule Sf-9, con il vettore di trasferimento, la
ricombinazione tra le regioni omologhe porta alla generazione di un Baculovirus
ricombinante, di nuovo vitale e in grado inoltre di esprimere proteine eterologhe.
Come vettore di trasferimento è stato utilizzato il vettore pAc-k-Fc (PROGEN
Biotechnik GmbH) contenente la porzione Fc delle immunoglobuline IgG1 umane.
4.5.2.1
Clonaggio della catena leggera di PN-SIA28 e di PN-SIA49 in pAc-k-Fc
Il vettore di trasferimento pAc-k-Fc possiede una cassetta di clonaggio per la catena
leggera fiancheggiata dai siti per gli enzimi di restrizione SacI e EcoRV (Figura 32). Nel
vettore di espressione batterica utilizzato, la catena leggera ha a monte il sito per
l’enzima di restrizione SacI e a valle quello per l’enzima XbaI. È stato, quindi,
necessario clonare il gene codificante la catena leggera prima nel vettore fagemidico
pBlueScript utilizzando gli enzimi di restrizione SacI (Roche) e XbaI (Roche) e
successivamente nel vettore di trasferimento utilizzando gli enzimi di restrizione SacI
(Roche) e EcoRV (Roche). In particolare, il gene codificante la catena leggera, è stato
escisso dal vettore di espressione batterico che lo conteneva utilizzando gli enzimi SacI
e XbaI e inserito nel vettore pBlueScript precedentemente digerito utilizzando gli stessi
enzimi di restrizione. In entrambi i casi è stata effettuata una doppia digestione
utilizzando 2 unità di ogni enzima per microgrammo di DNA da digerire. La miscela di
digestione, contenente il DNA, gli enzimi e il corrispettivo tampone, è stata incubata per
120
2 ore a 37°C. Al termine dell’incubazione le miscele di reazione sono state caricate in
gel di agarosio all’1% per il vettore pBlueScript e al 2% per il vettore contenente il gene
codificante la catena leggera. Il pBlueScript (circa 2900 bp) e la catena leggera (circa
650 bp) sono stati quindi purificati da gel utilizzando il QIAquick Gel Extraction Kit
(QIAGEN) e quantificati tramite lettura spettrofotometrica. Il vettore pBlueScript (100
ng) e la catena leggera sono stati ligati utilizzando l’enzima T4 ligasi (Roche) e
mantenendo un rapporto tra le molecole di vettore e quelle di inserto di 1:4. La miscela
di ligazione è stata incubata 2 ore a temperatura ambiente e, successivamente, utilizzata
per trasformare E. coli XL1-Blue elettrocompetenti (Stratagene). Per individuare il
vettore pBlueScript che possedeva il gene per la catena leggera di PN-SIA28
(pBlueScript_28LC) o di PN-SIA49 (pBlueScript_49LC), il DNA plasmidico contenuto
in alcuni dei cloni ottenuti dalla trasformazione è stato purificato tramite QIAprep Spin
Miniprep Kit (QIAGEN) ed è stato analizzato tramite sequenziamento.
La catena leggera è stata, quindi, escissa da pBlueScript_28LC e pBlueScript_49LC
utilizzando gli enzimi SacI e EcoRV e inserita nel vettore di trasferimento che era stato
digerito con gli stessi enzimi (Figura 32). Entrambe le reazione di digestione sono state
eseguite come precedentemente descritto e caricate in gel di agarosio all’1% per il
vettore pAc-k-Fc e al 2% per i vettori pBlueScript_28LC e pBlueScript_49LC. Il vettore
di trasferimento (circa 6700 bp) e la catena leggera (circa 650 bp) sono stati purificati da
gel utilizzando il QIAquick Gel Extraction Kit (QIAGEN) e ligati nelle condizioni
precedentemente descritte. La miscela di ligazione è stata, quindi, utilizzata per
trasformare E. coli XL1-Blue elettrocompetenti (Stratagene). Per individuare il vettore
pAc-k-Fc che possedeva il gene per la catena leggera di PN-SIA28 (pAc-k-Fc_28LC) o
di PN-SIA49 (pAc-k-Fc_49LC), il DNA plasmidico contenuto in alcuni dei cloni
ottenuti dalla trasformazione è stato purificato e analizzato tramite sequenziamento.
4.5.2.2
Clonaggio della catena pesante di PN-SIA28 e di PN-SIA49 rispettivamente
in pAc-k-Fc_28LC e pAc-k-Fc_49LC
I geni codificanti la catena pesante di PN-SIA28 Fab e quella di PN-SIA49 Fab sono
stati clonati all’interno dei vettori di trasferimento contenenti le catene leggere
corrispondenti, utilizzando gli enzimi di restrizione XhoI (Roche) e SpeI (Roche). In
121
particolare, i geni codificanti la catena pesante sono stati escissi dal vettore di
espressione batterico che li conteneva utilizzando gli enzimi XhoI e SpeI e sono stati
inseriti nei vettori pAc-k-Fc_28LC e pAc-k-Fc_49LC precedentemente digeriti
utilizzando gli stessi enzimi di restrizione (Figura 32). Le reazione di digestione sono
state eseguite come precedentemente descritto e caricate in gel di agarosio all’1% per i
vettori pAc-k-Fc_28LC/49LC e al 2% per i vettori contenenti i geni codificanti le catene
pesanti. I vettori pAc-k-Fc_28LC/49LC (7300 bp) e le catene pesanti (circa 690 bp)
sono stati purificati da gel utilizzando il QIAquick Gel Extraction Kit (QIAGEN) e ligati
nelle condizioni precedentemente descritte. La miscela di ligazione è stata, quindi,
utilizzata per trasformare E. coli XL1-Blue elettrocompetenti (Stratagene). Per
individuare il vettore pAc-k-Fc che possedeva il gene per la catena leggera e il gene per
la catena pesante (pAc-k-Fc_28 e pAc-k-Fc_49), il DNA plasmidico contenuto in alcuni
dei cloni ottenuti dalla trasformazione è stato purificato e analizzato tramite
sequenziamento.
Figura 32. Rappresentazione schematica del vettore di trasferimento (PROGEN Biotechnik GmbH)
con indicati i siti di clonaggio per le catene pesanti e leggere.
4.5.2.3
Produzione del Baculovirus ricombinante
Il vettore di trasferimento pAc-k-Fc_28 o pAc-k-Fc_49, controllato mediante prove
di digestione e sequenziamento, è stato co-trasfettato con 5µg di DNA linearizzato di
Baculovirus seguendo il protocollo indicato dalla casa produttrice (BD BaculoGold
System, BD Biosciences). Cellule trasfettate solo con il DNA linearizzato di Baculovirus
sono state utilizzate come mock-control.
I terreni post-trasfezione sono stati raccolti dopo circa 6-7 giorni e sono stati indicati
come passaggio 0 (P0). Ogni P0 è stato quindi analizzato per la presenza di
immunoglobuline umane in un saggio ELISA (Enzyme-Linked ImmunoSorbent Assay).
122
In particolare, una micropiastra da 96 pozzetti (Costar® 3690) è stata ricoperta con 100
ng di una preparazione policlonale di anticorpi di capra in grado di legare Fab umani
(Goat Anti-Human IgG, F (ab’)2 Fragment Specific, Pierce®) e incubata a 4°C per tutta
la notte. Il giorno successivo la piastra è stata lavata con acqua e bloccata con PBS-BSA
1% (w/v) per 1 ora a 37°C. Ad ogni pozzetto sono stati aggiunti 40μL di surnatante P0 e
la piastra è stata incubata per 1 ora a 37°C. Ogni P0 è stato testato in duplicato. Dopo
aver effettuato, mediante lavatore automatico per micropiastre ELISA (ETI-System
Kasher, DiaSorin), 5 lavaggi con PBS addizionato di Tween20 (Sigma-Aldrich®) ad una
concentrazione finale di 0,1% (v/v) (PBST), sono stati aggiunti 40 μL per pozzetto di
una preparazione policlonale di anticorpi di capra che legano la porzione Fc di IgG
umane e che sono coniugati con perossidasi di rafano (Anti-Human IgG (Fc specific)Peroxidase antibody produced in goat, Sigma-Aldrich®). La piastra è stata, quindi,
incubata per 45 minuti a 37°C. Dopo 5 lavaggi con PBST effettuati come
precedentemente descritto, ad ogni pozzetto sono stati aggiunti 40 μL di substrato
(soluzione 1:1 di H2O2 e di 3,3',5,5'-tetrametilbenzidina, TMB substrate kit, Thermo
Scientific Pierce®) affinché avvenisse la reazione enzimatica. Dopo circa 15 minuti,
l’attività enzimatica è stata bloccata mediante l’aggiunta di 40 μL per pozzetto di H2SO4
1N (Carlo Erba) e la reazione colorimetrica è stata misurata con lo spettrofotometro
(Model 680 Microplate Reader, Bio-Rad) ad una lunghezza d’onda di 450nm. Per
determinare la specificità dell’anticorpo ricombinante, il medesimo saggio ELISA è
stato condotto utilizzando come antigene specifico il vaccino influenzale Inflexal V
stagione 2008/2009 (Crucell) e come antigene di controllo albumina di siero bovino
(BSA, bovine serum albumin, Sigma-Aldrich®).
Per ottenere una popolazione di Baculovirus ricombinante pura, è stato eseguito un
plaque assay
(Guttieri and Liang, 2004). In breve, 2·106 cellule Sf-9 sono state
seminate in una piastra da 6 pozzetti (Costar®3516) ed è stato aggiunto in ciascun
pozzetto 1 ml di ogni diluizione seriale (10-4-10-7) del surnatante P0. Dopo 1 ora a 27°C,
l’inoculo è stato eliminato e a ciascun pozzetto è stato aggiunto 1 ml di terreno semisolido (Sf-900 II SFM-1% agarosio). La piastra è stata incubata a 27°C per circa una
settimana ossia fino alla comparsa di placche di lisi visibili al microscopio. Sei diverse
placche sono state trasferite individualmente in pozzetti di una piastra da 24-well
(Costar® 3524) contenenti 4·105 cellule Sf9 per pozzetto in terreno Sf-900 SFM
123
(GIBCO®). La piastra è stata incubata a 27°C fino a quando l’infezione non è stata
chiaramente visibile (circa 7-10 giorni) e, successivamente, ogni surnatante di coltura è
stato raccolto e testato, come precedentemente descritto, in un saggio ELISA per la
presenza di IgG secrete nel terreno di coltura. Uno dei surnatanti contenente IgG è stato
scelto per i successivi passaggi di amplificazione virale ed è stato designato come
passaggio 1 (P1).
4.5.3 Amplificazione del Baculovirus ricombinante
Dopo aver ottenuto mediante plaque assay una popolazione pura di Baculovirus
ricombinante (P1), questa deve essere amplificata per ottenere stock virali ad alto titolo
che potranno essere utilizzati per infettare un gran numero di cellule che produrranno
l’anticorpo.
Sono stati effettuati 3 passaggi di amplificazione in vitro, in cellule Sf-9 in adesione
per i primi due passaggi, P2 e P3, e in cellule Sf-9 in sospensione per l’ultimo passaggio
(P4) (Guttieri and Liang, 2004). In breve, 50μL di surnatante P1 sono stati utilizzati per
infettare 2·106 cellule Sf9 in una flask T25 (EasyFlasks™, Nunc) contenete 5mL di SF900 SFM (GIBCO®). Le cellule infettate sono state incubate a 27°C e quando è stato
visto un evidente effetto citopatico (circa 7-10 giorni dopo l’infezione), il surnatante è
stato raccolto, centrifugato a 1000 g (Allegra X-22R Centrifuge, Beckman Coulter) a
4°C per 10 minuti e quindi filtrato con filtri da 0,22 μm (MILLIPORE™). Questo stock
virale è stato denominato passaggio 2 (P2). Quindi, 250 μL di P2 sono stati utilizzati per
infettare 5·106 cellule Sf9 in una flask T75 (EasyFlasks™, Nunc). Dopo 7-10 giorni il
surnatante è stato recuperato e trattato come precedentemente descritto per ottenere un
nuovo stock virale chiamato passaggio 3 (P3). Per ottenere il quarto passaggio (P4), 250
mL di cellule Sf9 in sospensione ad una concentrazione di 1·106 cellule/mL, sono state
infettate con 2,5 mL di stock virale P3 e dopo 7-10 giorni il terreno è stato raccolto,
centrifugato a 17700 g (Avanti® J-E Centrifuge, Beckman Coulter) a 4°C per 20 minuti
e filtrato con una unità filtrante Stericup®&Steritop™ da 0,22 μm (MILLIPORE™). Lo
stock virale P4 è stato quindi titolato mediante end-point dilution assay in piastre da 96
pozzetti (Costar® 3596) contenenti 3·104 cellule Sf9 per pozzetto. Il titolo è stato,
quindi, calcolato mediante la formula di Reed-Muench (Reed and Muench, 1938).
124
4.5.4 Espressione di PN-SIA28 IgG e PN-SIA49 IgG
Al fine di definire le condizioni ottimali per la produzione di PN-SIA28 IgG e PNSIA49 IgG, sono state effettuate prove di espressione nella linea cellulare H5. Le cellule
in sospensione, ad una concentrazione di 1·106 cellule/mL, sono state infettate a diverse
MOI (1 e 5) e il terreno di coltura è stato prelevato in giorni differenti (3, 4, 5, 6 giorni
post-infezione). Le diverse aliquote sono state testate in Western Blotting, sia per
stabilire le condizioni ottimali di infezione sia per verificare l’integrità della molecola
prodotta. Il saggio è stato eseguito caricando le aliquote su gel al 10% di
poliacrilammide in condizioni denaturanti (SDS 10%) e non riducenti. Al termine della
corsa elettroforetica, le proteine sono state trasferite su membrana di nitrocellulosa
(Hybond™-ECL™, Amersham Bioscences) utilizzando come soluzione di trasferimento il
Western Transfer Buffer (Tris 25mM, Glicina 192mM, metanolo 20% (v/v)). Il
trasferimento delle proteine è stato effettuato a 4°C per 2 ore ad un amperaggio costante
di 350 mA. La membrana è stata bloccata per un’ora a temperatura ambiente con PBST
a cui è stato aggiunto 10% (w/v) di latte scremato (Humana). È stata, quindi, lavata tre
volte in PBST e successivamente è stata incubata per 1 ora a temperatura ambiente con
una preparazione policlonale di anticorpi di capra che legano la porzione Fc di IgG
umane e che sono coniugati con perossidasi di rafano (Anti-Human IgG (Fc specific)Peroxidase antibody produced in goat, Sigma-Aldrich®). Dopo tre lavaggi con PBST, il
segnale
è
stato
rilevato
utilizzando
la
soluzione
SuperSignal
West
Pico
Chemiluminescent Substrate (Pierce) contenente il substrato per la perossidasi. La
membrana è stata incubata per circa 5 minuti in questa soluzione e quindi utilizzata per
impressionare una lastra fotografica (Kodak) all’interno di un apposito apparecchio
(HyperCassette, Amersham).
4.5.5 Purificazione e quantificazione di PN-SIA28 IgG e PN-SIA49 IgG
Dopo aver infettato 1 litro di cellule H5 ad una concentrazione di 106 cellule/mL e
con una MOI di 5, la vitalità cellulare è stata monitorata giornalmente mediante
colorazione con il colorante Trypan Blue Stain 0,4% (Sigma-Aldrich®). Dopo circa 4
125
giorni (mortalità intorno al 70-80%), il terreno di coltura è stato raccolto, centrifugato
per 20 minuti a 17700 g (Avanti® J-E Centrifuge, Beckman Coulter) e filtrato con una
unità
filtrante
Stericup®&Steritop™
da
0,22μm
(MILLIPORE™).
L’anticorpo
ricombinante è stato quindi purificato dal terreno di coltura per affinità, utilizzando una
resina di sefarosio coniugata a proteina G (GammaBind G Sepharose, Amersham
Biosciences). Il flusso del liquido è stato regolato mediante una pompa peristaltica
(Econo Pump, Bio-Rad) a circa 2mL/min. Dopo lavaggio della resina con PBS,
l’anticorpo è stato eluito in 5 mL di buffer di eluizione (Acido Citrico 0,1M, pH 3.0) e
l’eluito è stato subito neutralizzato utilizzando un’apposita soluzione a pH basico (Tris
1M, pH 9). La soluzione contenente l’IgG è stata quindi dializzata, utilizzando una
membrana
(Standard
RC
Dialysis
Tubing
Pre-treated
Spectra/Por
6,
SpectrumLabs.com), verso PBS per tutta la notte a 4°C e poi, sostituito il PBS, per
ulteriori 4 ore sempre a 4°C. Il dializzato è stato quindi concentrato mediante
ultrafiltrazione
con
dispositivo
Amicon®
Ultra-15
Centrifugal
Filter
Unit
(MILLIPORE™) centrifugando a 3900g (Allegra X-22R Centrifuge, Beckman Coulter)
per 10 minuti.
La concentrazione e la purezza delle preparazioni di anticorpo purificato sono state
determinate mediante SDS-PAGE (gel 10%) e successiva colorazione con Coomassie
Blue facendo riferimento ad una curva standard a concentrazione nota di
immunoglobuline umane e confrontando l’intensità delle bande ottenute. La
quantificazione delle preparazioni di PN-SIA28 IgG e PN-SIA49 IgG è stata effettuata
anche con misura spettofotometrica (NanoDrop 8000, Thermo Scientific) leggendo
l’Assorbanza a 280nm. Utilizzando la legge di Lambert-Beer, A = ε λ ⋅ l ⋅ C (dove “ ε λ ” è
il coefficiente di assorbimento molare, “l” è il cammino ottico, “C” è la concentrazione
molare), la concentrazione dell’IgG, espressa in mg/ml, può essere calcolata dividendo
l’assorbanza a 280 nm per 1,3 (Anonymous 1989).
4.6 ELISA
Le micropiastre da 96 pozzetti per ELISA (Costar® 3690) sono state ricoperte con
300 ng per pozzetto di vaccino Inflexal V (Crucell) e incubate a 4°C per tutta la notte.
126
Sono stati utilizzati i vaccini delle stagioni 2005/2006, 2006/2007, 2007/2008,
2008/2009, 2009/2010 (Tabella 2).
Stagione
Virus Influenza A H1N1
Virus Influenza A H3N2
Virus Influenza B
2005/2006 A/New Caledonia/20/99
A/New York/55/2004
B/Jiangsu/10/2003
2006/2007 A/New Caledonia/20/99
A/Hiroshima/52/2005
B/Malaysia/2506/2004
2007/2008 A/Solomon Islands/3/2006
A/Wisconsin/67/2005
B/Malaysia/2506/2004
2008/2009 A/Brisbane/59/2007
A/Uruguay/716/2007
B/Florida/4/2006
2009/2010 A/Brisbane/59/2007
A/Uruguay/716/2007
B/Brisbane/60/2008
2010/2011 A/California/7/2009
A/Perth/16/2009
B/Brisbane/60/2008
Tabella 2. Ceppi contenuti nel vaccino influenzale Inflexal V.
Il giorno successivo le piastre sono state lavate con acqua e bloccate con 180 μL di
PBS-BSA 1% per 1 ora a 37°C. Sono stati, quindi, aggiunti 40 μL di anticorpo
primario:
• PN-SIA28 Fab o PN-SIA49 Fab in PBS-BSA 1% a diverse concentrazioni
partendo da 30 µg/mL fino a 0,0293 µg/mL effettuando diluizioni seriali 1:2 in
PBS-BSA 1%;
• PN-SIA28 IgG o PN-SIA49 IgG in PBS-BSA 1% a diverse concentrazioni
partendo da 10 µg/mL fino a 0,0002 µg/mL effettuando diluizioni seriali 1:3 in
PBS-BSA 1%;
Ogni anticorpo è stato testato in duplicato.
La piastra è stata incubata per 1 ora a 37°C e, successivamente, mediante lavatore
automatico per micropiastre ELISA (ETI-System Kasher, DiaSorin) sono stati effettuati
5 lavaggi con PBS-Tween20 (Sigma-Aldrich®) 0,1% (v/v) (PBST). Il legame degli
anticorpi all’antigene è stato rilevato aggiungendo a ciascun pozzetto 40 μL di:
• preparazione policlonale di anticorpi di capra che legano il frammento Fab di IgG
umane e che sono coniugati con perossidasi di rafano (Anti-Human IgG (Fab
specific)-Peroxidase antibody produced in goat, Sigma-Aldrich®) per rilevare PNSIA28 Fab e PN-SIA49 Fab;
127
• preparazione policlonale di anticorpi di capra che legano la porzione Fc di IgG
umane e che sono coniugati con perossidasi di rafano (Anti-Human IgG (Fc
specific)-Peroxidase antibody produced in goat, Sigma-Aldrich®) per rilevare PNSIA28 IgG e PN-SIA49 IgG;
La piastra è stata quindi incubata per 45 minuti a 37°C e dopo 5 lavaggi con PBST
come precedentemente descritto, ad ogni pozzetto sono stati aggiunti 40 μL di substrato
(soluzione 1:1 di H2O2 e di 3,3',5,5'-tetrametilbenzidina, TMB substrate kit, Thermo
Scientific Pierce) affinché avvenisse la reazione enzimatica. Dopo circa 10 minuti,
l’attività enzimatica è stata bloccata mediante l’aggiunta di 40 μL per pozzetto di H2SO4
1 N (Carlo Erba) e la reazione colorimetrica è stata misurata con lo spettrofotometro
(Model 680 Microplate Reader, Bio-Rad) ad una lunghezza d’onda di 450 nm.
Oltre che sull’antigene di interesse, tutti gli anticorpi sono stati testati anche su un
antigene non correlato, quale la BSA (Sigma-Aldrich®), utilizzato come controllo
negativo per valutare una eventuale reattività aspecifica degli anticorpi. In ogni seduta è
stato inoltre utilizzato come controllo positivo, un siero umano ad una diluizione 1:200
ed è stata valutata un’eventuale reattività dell’anticorpo secondario sugli antigeni
utilizzati.
4.7 ELISA di competizione con l’anticorpo monoclonale C179
Una micropiastra da 96 pozzetti per ELISA (Costar® 3690) è stata ricoperta con 300
ng per pozzetto di vaccino influenzale Inflexal V stagione 2008/2009 (Crucell), e
incubata a 4°C per tutta la notte. Il giorno successivo la piastra è stata lavata con acqua
e bloccata con PBS-BSA 1% per 1 ora a 37°C. Al termine dell’incubazione, ad ogni
pozzetto sono stati aggiunti 40 μL di anticorpo primario, PN-SIA28 IgG o PN-SIA49
IgG, a diverse concentrazioni partendo da 30µg/mL ed effettuando nove diluizioni
seriali 1:3 in PBS-BSA 1%. Ogni diluizione è stata testata in duplicato.
Come controllo negativo è stata utilizzata una IgG anti-glicoproteina E2 del virus
dell’Epatite C (HCV) alle stesse concentrazioni degli anticorpi PN-SIA28 IgG e PNSIA49 IgG. La piastra è stata, quindi, incubata per 1 ora a 37°C e, al termine
dell’incubazione, sono stati effettuati 5 lavaggi con PBST mediante lavatore per
micropiastre ELISA (ETI-System Kasher, DiaSorin). Ad ogni pozzeto sono stati
128
aggiunti 40μL di C179 (Takara Bio Inc.) alla concentrazione fissa di 1 μg/mL (stabilita
precedentemente mediante titolazione in ELISA effettuato sullo stesso antigene). La
piastra è stata quindi incubata per 1 ora a 37°C e poi è stata lavata 5 volte con PBST. Ad
ogni pozzetto sono stati aggiunti 40 μL di una preparazione policlonale di anticorpi di
capra che legano il frammento Fab di IgG murine e che sono coniugati con perossidasi
di rafano (Anti-Mouse IgG (Fab specific)-Peroxidase antibody produced in goat,
Sigma-Aldrich®). La piastra è stata incubata per 45 minuti a 37°C e dopo 5 lavaggi con
PBST la reazione enzimatica è stata sviluppata aggiungendo 40 μL per pozzetto di
substrato (soluzione 1:1 di H2O2 e di 3,3',5,5'-tetrametilbenzidina, TMB substrate kit,
Thermo Scientific Pierce). Dopo circa 10 minuti, l’attività enzimatica è stata bloccata
mediante l’aggiunta di 40 μL per pozzetto di H2SO4 1 N (Carlo Erba) e la reazione
colorimetrica ottenuta è stata misurata con lo spettrofotometro (Model 680 Microplate
Reader, Bio-Rad) ad una lunghezza d’onda di 450nm.
Nel saggio è stata valutata la capacità dell’anticorpo C179 di legarsi direttamente
all’antigene specifico (legame 100%) e all’antigene di controllo BSA (Sigma-Aldrich®).
È stata inoltre valutata un’eventuale reattività dell’anticorpo secondario sugli antigeni
utilizzati.
4.8 Clonaggio delle emoagglutinine di A/Puerto Rico/8/34 e A/South
Carolina/1/18
Il gene codificante per l’emoagglutinina A/Puerto Rico/8/34 è stato amplificato
utilizzando i primer APR834 (5’-CAC CAT GAA GGC AAA CCT ACT GGT CCT
GTT ATG TG-3’) e APR834_as (5’-TCA GAT GCA TAT TCT GCA CTG CAA AGA
TCC ATT AGA-3’) e clonato direttamente nel vettore di espressione pcDNA™3.1D/V5His-TOPO® (Invitrogen™) seguendo le istruzioni della casa produttrice Invitrogen™..
Il gene codificante per l’emoagglutinina del virus A/South Carolina/1/18 (HA-SC18)
è stato sintetizzato da Geneart AG (Regensburg, Germany). I siti di restrizione per gli
enzimi HindIII e XhoI sono stati inseriti rispettivamente all’estremità 5’ e 3’ del gene
sintetizzato. Questo è stato quindi inserito nel vettore di espressione pcDNA™3.1D/V5His-TOPO® (Invitrogen™) tramite digestione con gli enzimi di restrizione HindIII
(Roche) e XhoI (Roche) effettuando una doppia digestione con 2 unità di ogni enzima
129
per microgrammo di DNA da digerire. La miscela di digestione, contenente il DNA, gli
enzimi e il corrispettivo tampone, è stata incubata per 2 ore a 37°C. Al termine
dell’incubazione le miscele di reazione sono state caricate in gel di agarosio all’1%. Il
vettore di espressione (circa 5500 bp) e il gene della HA-SC18 (circa 1700 bp) sono
stati quindi purificati da gel utilizzando il QIAquick Gel Extraction Kit (QIAGEN) e
quantificati tramite lettura spettrofotometrica. Il vettore (100 ng) e il gene della HASC18 sono stati ligati utilizzando l’enzima T4 ligasi (Roche) e mantenendo un rapporto
tra le molecole di vettore e quelle di inserto di 1:3. La miscela di ligazione è stata
incubata 2 ore a temperatura ambiente e, successivamente, utilizzata per trasformare E.
coli XL1-Blue elettrocompetenti (Stratagene). Per individuare il vettore di espressione
che possedeva il gene HA-SC18, il DNA plasmidico contenuto in alcuni dei cloni
ottenuti dalla trasformazione è stato purificato tramite QIAprep Spin Miniprep Kit
(QIAGEN) ed è stato analizzato tramite sequenziamento.
4.9 Mutagenesi sito-diretta della emoagglutinina ricombinante di
A/Puerto Rico/8/34
La emoagglutinina ricombinante di A/Puerto Rico/8/34 (HA-PR834) è stata mutata a
livello di singole posizioni aminoacidiche utilizando il sistema GeneTailor SiteDirected Mutagenesis System (Invitrogen). Il sistema è basato sull’amplificazione invitro del plasmide contenente il gene codificante l’HA-PR834 utilizzando primer che
contengono la mutazione desiderata.
Sono state generate due diverse emoagglutinine ricombinanti mutate. In una
l’Isoleucina in posizione 361 è stata sostituita da una Alanina (Ile361Ala), nell’altra
l’Acido aspartico in posizione 362 è stato sostituito da una Alanina (Asp362Ala).
4.10 Saggi di Immunofluorescenza
Le cellule MDCK sono state seminate in una piastra da 24 pozzetti (Costar®3524)
contenenti ognuno un vetrino sterile. In ogni pozzetto sono state seminate 105 cellule
che sono state infettate con diversi sottotipi influenzali ad una MOI di 0,001 per 1 ora a
130
37°C in atmosfera al 5% di CO2. Le cellule sono state quindi lavate con D-PBS
(GIBCO®) e ad ogni pozzetto sono stati aggiunti 1,5 mL di DMEM-TPCK-trypsin 2
μg/mL. Dopo circa 18 ore di incubazione a 37°C in atmosfera al 5% di CO2, il
monostrato cellulare è stato lavato con D-PBS (GIBCO®), fissato e permeabilizzato con
una soluzione fredda di metanolo 50% (v/v) e acetone 50% (v/v) per 10 minuti a
temperatura ambiente.
Le cellule NSK, seminate in una piastra da 6 pozzetti (Costar®3516) (5·105
cellule/pozzetto), sono state infettate con A/Swine/Parma/1/97 e trattate come
precedentemente descritto per le cellule MDCK. Dopo 18 ore di incubazione le cellule
sono state staccate, lavate con D-PBS (GIBCO®) e centrifugate su vetrino a 900 g per 3
minuti tramite citocentrifuga (Cytospin4, Shandon Southern Products). Le cellule su
vetrino sono state fissate e permeabilizzate con una soluzione fredda di metanolo 50%
(v/v) e acetone 50% (v/v) per 10 minuti a temperatura ambiente.
Le cellule HEK293T, precedentemente seminate su una piastra da 6 pozzetti
(Costar®3516)
(5·105
cellule/pozzetto),
sono
state
trasfettate
con
i
vettori
pcDNA™3.1D/V5-His-TOPO® (Invitrogen™) codificanti le emoagglutinine dei virus
A/Puerto
Rico/8/34
o
A/South
Carolina/1/18
mediante
Lipofectamine™2000
(Invitrogen™) secondo le linee guida fornite dalla casa produttrice. Dopo 48 ore dalla
trasfezione le cellule sono state lavate due volte con D-PBS (GIBCO®) e centrifugate
su vetrino come precedentemente descritto. I vetrini con le cellule sono stati quindi
fissati e permeabilizzati con una soluzione fredda di metanolo 50% (v/v) e acetone 50%
(v/v) per 10 minuti a temperatura ambiente.
Dopo 3 lavaggi in PBS, le cellule sono state incubate con l’antocorpo primario (PNSIA28 Fab, PN-SIA49 Fab ad una concentrazione di 5μg/mL, PN-SIA28 IgG, PNSIA49 IgG ad una concentrazione di 1 μg/mL). Dopo 30 minuti a 37°C in una cameretta
umida, le cellule sono state lavate 3 volte con PBS e quindi incubate con una
preparazione policlonale di anticorpi di capra che legano il frammento anticorpale Fab
di IgG umane e che sono coniugati con fluoresceina isocianato (FITC) (Anti-Human
IgG (Fab specific)-FITC antibody produced in goat, Sigma-Aldrich®). Dopo 30 minuti a
37°C al buio e in una cameretta umida, le cellule sono state lavate tre volte con PBS.
Come contro-colorazione si è utilizzato Evans Blue 1% (ARGENE), a una
concentrazione finale di 0,005% (v/v), per la colorazione citoplasmatica o, in
131
alternativa,
il
colorante
nucleare
Hoechst
33342
(Sigma-Aldrich®)
ad
una
concentrazione finale di 10 μg/mL. Infine i vetrini sono stati montati e osservati con un
microscopio a epifluorescenza (Olympus Standard laboratory microscope BX41 o in
alternativa Zeiss Axiovert 135 TV with QImaging Exi-Blue).
La reattività degli anticorpi utilizzati è stata anche testata su cellule non infettate
utilizzate come controllo negativo. Come anticorpi di controllo negativo sono stati
utilizzati un Fab o una IgG anti-glicoproteina E2 di HCV alle stesse concentrazioni di
PN-SIA28 e PN-SIA49, e rilevati in maniera analoga. Gli anticorpi murini antinucleoproteina di Influenza A o di Influenza B (anti-INFLUENZA A GROUP o antiINFLUENZA B GROUP, ARGENE) sono stati utilizzati come controlli positivi di
infezione. L’anticorpo murino C179 (Takara Bio Inc.) è stato utilizzato sia come
controllo positivo sia per controllare l’espressione corretta dell’emoagglutinina
ricombinante di A/Puerto Rico/8/34 o A/South Carolina/1/18 espressa sulle cellule
HEK293T trasfettate. Gli anticorpi murini utilizzati sono stati rilevati con una una
preparazione policlonale di frammenti anticorpali di capra che legano IgG e IgM murine
e che sono coniugati con FITC (F (ab’)2 anti-MOUSE IgG+IgM “human ads.” FITC,
ARGENE).
4.11 Fluorescence-activated cell sorting (FACS)
Le cellule HEK293T, precedentemente seminate su una piastra da 6 pozzetti
(Costar®3516) (5·105 cellule/pozzetto), sono state trasfettate con il vettore
pcDNA™3.1D/V5-His-TOPO® (Invitrogen™) contenente il gene dell’emoagglutinina
del virus A/Puerto Rico/8/34 mediante Lipofectamine™2000 (Invitrogen™) secondo le
linee guida fornite dalla casa produttrice. Dopo 48 ore le cellule sono state raccolte e
centrifugate a 800 g (Allegra X-22R Centrifuge, Beckman Coulter) per 10 minuti. Dopo
aver eliminato il surnatante, il pellet è stato risospeso in PBS, le cellule sono state lavate
per due volte con PBS e successivamente sono state fissate con paraformaldeide al 4%
(w/v) per 10 minuti a temperatura ambiente.
Dopo due lavaggi con PBS a cui è stato aggiunto FBS (EuroClone®) ad una
concentrazione finale del 5% (v/v) (PBS-FBS 5%), le cellule sono state incubate per 30
minuti a temperatura ambiente e in agitazione con 100μL di PN-SIA28 Fab, PN-SIA49
132
Fab ad una concentrazione di 5μg/mL in PBS-FBS 5% e di PN-SIA28 IgG, PN-SIA49
IgG ad una concentrazione di 1μg/mL in PBS-FBS 5%. Al termine dell’incubazione,
sono stati eseguiti due lavaggi con PBS-FBS 5% e, successivamente, le cellule sono
state incubate in agitazione per 30 minuti a temperatura ambiente con 100μL di una
preparazione policlonale di anticorpi di capra diretti contro il frammento anticorpale
Fab umano e coniugati con fluoresceina isocianato (FITC) (Anti-Human IgG (Fab
specific)-FITC
antibody
produced
in
goat,
Sigma-Aldrich®).
Al
termine
dell’incubazione e dopo due lavaggi con PBS-FBS 5%, le cellule sono state risospese in
500 μL di PBS e analizzate usando lo strumento FACSCalibur™ e il software
CELLQuest Pro (BD Bioscience). Per ogni campione sono state analizzate 10000
cellule. Ogni esperimento è stato ripetuto in due differenti sessioni.
Cellule HEK293T non trasfettate sono state inserite nell’analisi FACS per valutare
una eventuale reattività aspecifica degli anticorpi utilizzati. Come controllo positivo è
stato utilizzato l’anticorpo murino C179 (Takara Bio Inc.) ad una concentrazione di
1μg/mL in PBS-FBS 5%. Tale controllo è stato rilevato con una preparazione
policlonale di anticorpi di capra capaci di legare IgG e IgM murine e coniugati con
FITC (F (ab’)2 anti-MOUSE IgG+IgM “human ads.” FITC, ARGENE). Sono stati,
inoltre, utilizzati come controlli isotipici un Fab o una IgG anti-glicoproteina E2 di
HCV.
Per il saggio di competizione in FACS è stata seguita una procedura analoga alla
precedente utilizzando diluizioni seriali dell’anticorpo PN-SIA28 IgG o PN-SIA49 IgG
(30-0,0015 μg/mL). Dopo i lavaggi per eliminare l’anticorpo primario in eccesso, ad
ogni campione è stata aggiunta una concentrazione fissa, pari a 1μg/mL, di mAb C179
(Takara Bio Inc.). Il legame di quest’ultimo è stato rilevato, come precedentemente
descritto. Una IgG anti-glicoproteina E2 di HCV è stata utilizzata come anticorpo di
controllo negativo alle stesse concentrazioni di PN-SIA49 IgG. Il saggio di
competizione è stato ripetuto in due diverse sessioni.
I dati ottenuti dalle analisi condette in FACS, sono stati analizzati utilizzato il
software WEASEL (Walter+Eliza Hall, Institute of Medical Research).
133
4.12 Western Blotting
Circa 1 μg di vaccino Inflexal V stagione 2009-10 (Crucell) è stato caricato in un gel
precasted a gradiente di poliacrilammide 4-15% (Mini-PROTEAN TGX Precast Gel,
Bio-Rad). Il campione è stato caricato sia non trattato che dopo trattamento per 30
minuti a 37°C con 10 μg/mL TPCK-trypsin (Roche) e in condizioni riducenti (5% di βmercaptoetanolo (Sigma-Aldrich®)).
Al termine della corsa elettroforetica, le proteine sono state trasferite su membrana di
PVDF (polivinildenfluoruro, PolyScreen® PVDF Hybridization Transfer Membrane,
PerkinElmer®) utilizzando come soluzione di trasferimento il Western Transfer Buffer
(Tris 25mM, Glicina 192mM e 20% di metanolo (v/v)). Il trasferimento delle proteine è
stato effettuato a 4°C per 2 ore con un amperaggio costante di 350mA. La membrana è
stata bloccata con PBST-latte scremato 10% (w/v) per 1 ora a temperatura ambiente e
poi lavata tre volte in PBST. La membrana è stata tagliata in singole lane e ciascuna è
stata incubata per 1 ora a temperatura ambiente con l’anticorpo primario diluito in
PBST-latte scremato 5% (w/v):
• PN-SIA28 Fab ad una concentrazione di 5μg/mL;
• PN-SIA28 IgG ad una concentrazione di 1μg/mL;
• PN-SIA49 Fab ad una concentrazione di 5μg/mL;
• PN-SIA49 IgG ad una concentrazione di 1μg/mL;
• C179 (Takara Bio Inc.) ad una concentrazione di 1μg/mL;
• siero umano 1:500;
• PBST-latte scremato 5% (w/v) per il controllo della reattività dell’anticorpo
secondario con l’antigene.
La membrana è stata lavata per tre volte con PBST e incubata un’ora a temperatura
ambiente con:
• una preparazione policlonale di anticorpi di capra che legano il frammento Fab di
IgG umane e che sono coniugati con perossidasi di rafano (Anti-Human IgG (Fab
specific)-Peroxidase antibody produced in goat, Sigma-Aldrich®) al fine di
rilevare il siero umano, PN-SIA28 Fab, PN-SIA28 IgG, PN-SIA49 Fab e PNSIA49 IgG;
134
• una preparazione policlonale di anticorpi di capra che legano il frammento Fab di
IgG murine e che sono coniugati con perossidasi di rafano (Anti-Mouse IgG (Fab
specific)–Peroxidase antibody produced in goat, Sigma-Aldrich®) al fine di
rilevare l’anticorpo murino C179 (Takara Bio Inc.) .
Dopo tre lavaggi con PBST, il segnale è stato rilevato utilizzando la soluzione
SuperSignal West Pico Chemiluminescent Substrate (Pierce). La membrana è stata
incubata per circa 5 minuti in questa soluzione e quindi utilizzata per impressionare una
lastra fotografica (Kodak) all’interno di un apposito apparecchio (HyperCassette,
Amersham).
4.13 Saggio di inibizione della emoagglutinazione
Il saggio è stato condotto utilizzando globuli rossi umani di tipo 0 come descritto nel
“WHO Manual on Animal Influenza Diagnosis and Surveillance 2002” scritto dal
World Health Organization Department of Communicable Disease Surveillance and
Response.
Dopo aver purificato e standardizzato i globuli rossi per avere una sospensione di
concentrazione pari allo 0,75% in D-PBS (GIBCO®), è stato effettuato un saggio di
emoagglutinazione al fine di determinare il titolo emagglutinante dello stock virale
successivamente utilizzato nel saggio di inibizione della emoagglutinazione. A tal fine
50 μL di globuli rossi 0,75% in D-PBS (GIBCO®) sono stati aggiunti ad una piastra a 96
pozzetti con fondo ad U (Costar 3799) in cui erano stati preparati 50 μL di diluizioni
seriali del virus influenzale A/PR/8/34 e di un controllo negativo (D-PBS, GIBCO®).
Ogni diluizione del virus è stata utilizzata in duplicato. Dopo aver agitato manualmente
la piastra, questa è stata incubata a temperatura ambiente. Si ha emoagglutinazione se,
in presenza del virus/antigene, i globuli rossi rimangono in sospensione mentre le
emazie aggiunte al controllo negativo precipitano sul fondo del pozzetto. È stato,
quindi, calcolato il titolo emoagglutinante, ovvero il reciproco dell’ultima diluizione di
virus/antigene in cui si osserva emoagglutinazione.
Nel saggio di inibizione della emoagglutinazione (Hemagglutination Inhibition test,
HI) 4 unità emoagglutinanti sono state aggiunte a diluizioni seriali di PN-SIA28 Fab,
PN-SIA28 IgG, PN-SIA49 Fab o PN-SIA49 IgG in un volume finale di 50 μL in una
135
piastra da 96 pozzetti con fondo ad U (Costar 3799). Tutte le diluizioni di anticorpo
sono state utilizzate in duplicato. Dopo 15 minuti sono stati aggiunti 50 μL di globuli
rossi 0,75% in D-PBS (GIBCO®) e, dopo aver agitato manualmente la piastra, questa è
stata incubata a temperatura ambiente. Nel saggio è stato utilizzato un controllo
negativo costituito dalle 4 unità emoagglutinanti in assenza di anticorpi e un siero
umano come controllo positivo di inibizione della emoagglutinazione.
La lettura è stata effettuata indicando con “+” l’emoagglutinazione, “+/-”
l’emoagglutinazione parziale e con “-” l’inibizione dell’emoagglutinazione. Si è
proceduto, quindi, al calcolo del titolo di inibizione dell’emoagglutinazione uguale al
reciproco dell’ultima diluizione di antisiero/anticorpo in cui viene completamente
inibita l’emoagglutinazione.
4.14 Saggi di Neutralizzazione
4.14.1 Saggio di microneutralizzazione
Per il saggio di microneutralizzazione, 2·104 cellule MDCK (NSK per il ceppo
A/Swine/Parma/1/97) in DMEM-FBS 10%, sono state seminate in ciascun pozzetto di
una piastra da 96 pozzetti (Costar® 3596).
Diverse concentrazioni di PN-SIA28 Fab, PN-SIA49 Fab, PN-SIA28 IgG o PNSIA49 IgG (per i Fab 20 μg/mL-0.125 μg/mL; per le IgG 10 μg/mL-0,039 μg/mL) sono
state pre-incubate con 100 TCID50 di ciascun virus di sottotipo H1N1, H3N2 o con il
virus di tipo B in DMEM-TPCK-trypsin 2 μg/mL per 1 ora a 37°C. Al termine
dell’incubazione, il monostrato cellulare è stato lavato con D-PBS (GIBCO®) e in ogni
pozzetto sono stati aggiunti 100 µL della miscela virus-Fab o virus-IgG alle diverse
concentrazioni. Come controllo di infezione, è stata utilizzata la miscela costituita da
virus e DMEM-TPCK-trypsin. Come controllo negativo di neutralizzazione è stato
utilizzato un anticorpo monoclonale diretto contro la proteina E2 di HCV.
Dopo 1 ora a 37°C in atmosfera al 5% di CO2, i 100 µL della miscela sono stati
rimossi e, dopo lavaggio con D-PBS (GIBCO®), in ogni pozzetto sono stati aggiunti
100µl di DMEM-TPCK-trypsin. La piastra è stata, quindi, incubata per circa 7 ore a
37°C in atmosfera al 5% di CO2 e, al termime dell’incubazione, il monostrato cellulare
136
è stato lavato con PBS e fissato con etanolo freddo per 10 minuti a temperatura
ambiente. Le cellule fissate e permeabilizzate sono state quindi lavate con PBS ed
incubate con 50 μL per pozzetto di anticorpo monoclonale anti-nucleoproteina di
Influenza A o B (anti-INFLUENZA A GROUP o anti-INFLUENZA B GROUP,
ARGENE) per 30 minuti a 37°C in una cameretta umida. Dopo 3 lavaggi con PBS, le
cellule sono state incubate con 50 μl per pozzetto di una preparazione policlonale di
anticorpi di capra che legano il frammento anticorpale di IgG e IgM murine e che sono
coniugati con FITC (F (ab’)2 anti MOUSE IgG+IgM “human ads.” FITC, ARGENE)
per 30 minuti a 37°C al buio e in una cameretta umida. Al termine dell’incubazione, il
monostrato cellulare è stato lavato per 3 volte con PBS ed è stata eseguita la colorazione
dei nuclei utilizzando il colorante Hoechst 33342 (Sigma-Aldrich®) alla concentrazione
di 10 μg/mL.
Ogni saggio di neutralizzazione è stato ripetuto in triplicato e in due sedute distinte.
La conta dei nuclei è stata effettuata mediante il sistema automatizzato di microscopia a
epifluorescenza GE Healthcare’s IN Cell Analyzer System 1000. L’attività
neutralizzante di ogni concentrazione di anticorpo è stata espressa come percentuale di
riduzione del numero di nuclei fluorescenti paragonati a quelli presenti nel controllo di
infezione. Le curve di neutralizzazione sono state ricavate tramite regressione nonlineare mediante il software GraphPad Prism®, permettendo il calcolo dell’IC50 (half
maximal Inhibitory Concentration, concentrazione inibente il 50% del virus).
4.14.2 Saggio di riduzione del numero delle placche di lisi
Il saggio di riduzione del numero delle placche di lisi è stato effettuato in piastre da
sei pozzetti (Costar 3516) in cui sono state seminate 5·105 cellule MDCK (NSK per il
ceppo A/Swine/Parma/1/97) per ciascun pozzetto al fine di ottenere un monostrato.
Due diluizioni di PN-SIA28 Fab, PN-SIA49 Fab (10 μg/mL e 1 μg/mL) e di PNSIA28 IgG, PN-SIA49 IgG (1 μg/mL e 0,1 μg/mL) sono state incubate con 100 TCID50
di ciascun virus per 1 ora a 37°C in terreno DMEM-TPCK-trypsin 2 μg/mL. Come
controllo di infezione è stata utilizzata la miscela costituita da virus e DMEM-TPCKtrypsin e come controllo negativo di neutralizzazione è stato utilizzato un anticorpo
monoclonale diretto contro la proteina E2 di HCV.
137
Al termine dell’incubazione le cellule sono state lavate con D-PBS (GIBCO®) e 1
mL della miscela anticorpo-virus è stata aggiunta al monostrato cellulare. La piastra è
stata, quindi, incubata a 37°C in atmosfera al 5% di CO2 per 1 ora. Al termine
dell’incubazione, le cellule sono state lavate due volte con D-PBS (GIBCO®) e sono
stati aggiunti a ciascun pozzetto 2 mL di terreno semi-solido composto da DMEMTPCK-trypsin 2 μg/mL di (Roche) e agarosio 0,8% (w/v). Le piastre sono state quindi
incubate a 37°C in atmosfera al 5% CO2 e, dopo 48 ore, il terreno semi-solido è stato
rimosso da ciascun pozzetto. Le cellule sono state fissate e colorate a temperatura
ambiente utilizzando una soluzione di metanolo 70% (v/v) e cristal violetto 1% (w/v).
Infine i pozzetti sono stati lavati con acqua e lasciati asciugare.
Ogni saggio è stato ripetuto in due sessioni differenti e la neutralizzazione è stata
determinata stimando la riduzione del numero di unità formanti placche (PFU, plaqueforming unit) nei pozzetti in cui erano presenti gli anticorpi in confronto al controllo di
infezione.
4.15 Selezione e caratterizzazione di varianti virali resistenti alla
neutralizzazione da parte di PN-SIA28
Questo esperimento è stato eseguito utilizzando cellule MDCK in crescita in una
flask T25 (Nunc) al 90% di confluenza.
Tre diverse concentrazioni di PN-SIA28 Fab (10 μg/mL, 5 μg/mL, 1 μg/mL) sono
state pre-incubate con 100 TCID50 di virus A/Puerto Rico/8/34 in MEM-TPCK-trypsin
2 μg/mL per 1 ora a 37°C. Al termine dell’incubazione, il monostrato cellulare è stato
lavato con D-PBS (GIBCO®) e in ogni flask è stato aggiunto 1 mL della miscela virusFab alle diverse concentrazioni. Come controllo di infezione, è stata utilizzata la
miscela costituita da virus e MEM-TPCK-trypsin. Come controllo negativo di
neutralizzazione è stato utilizzato un frammento Fab umano diretto contro la proteina
E2 di HCV (E2Fab) usato alle stesse concentrazioni di PN-SIA28 Fab. Cellule MDCK
non infettate sono state utilizzate come controllo di vitalità cellulare.
Dopo 1 ora a 34°C in atmosfera al 5% di CO2, le miscele virus-Fab e virus-MEM
sono state rimosse e le cellule sono state lavate con D-PBS (GIBCO®). Sono stati,
quindi, aggiunti 3 mL di MEM-TPCK-trypsin al controllo positivo e alle cellule sane,
138
mentre alle cellule infettate sono stati aggiunti 3 ml di MEM-TPCK-trypsin contenenti
le concentrazioni di PN-SIA28 e di E2Fab utilizzate nella fase di infezione. Le cellule
sono state incubate per circa 48-72 ore a 34°C in atmosfera al 5% di CO2 monitorando
la presenza di comparsa di effetto citopatico (CPE, cytopathic effect) nel controllo
positivo confrontato con le cellule trattate con gli anticorpi. I surnatanti di coltura sono
stati raccolti centrifugati a 1000 g (Allegra X-22R Centrifuge, Beckman Coulter) per 10
minuti per eliminare i detriti cellulari e filtrati con filtri da 0,22 μm (MILLIPORE™). I
surnatante sono stati quindi aliquotati e conservati a -80°C come virus cell-free. Gli
stock virali così ottenuti sono stati titolati e utilizzati per un nuovo ciclo di infezioni.
Dopo 10 successivi cicli di infezione, le cellule del controllo positivo e quelle trattate
con E2Fab sono state confrontate con le cellule trattate con PN-SIA28 Fab per valutare
la presenza/assenza di CPE.
Tutti gli stock virali raccolti durante i diversi passaggi di infezione, sono stati
utilizzati per sequenziale il frammento 4 del genoma virale che codifica per la HA.
139
5.
RISULTATI
5.1
Segmenti genici della linea germinale utilizzati da PN-SIA28 e
PN-SIA49
PN-SIA28 e PN-SIA49 sono caratterizzati da riarrangiamenti dei segmenti genici
immunoglobulinici diversi. Questo indica una loro indipendente origine clonale.
La regione variabile della catena pesante di PN-SIA28 è il risultato del
riarrangiamento dei segmenti genici VH3-30, D3-9 e JH6, mentre quella di PN-SIA49
deriva dal riarrangiamento dei segmenti genici VH3-23, D3-3 e JH6. Le catene pesanti
sono appaiate a due diverse catene leggere derivanti dal riarrangiamento di due diversi
geni VL (VL1-12 per PN-SIA28 e VL1-39 per PN-SIA49) con lo stesso gene JL (J4).
Di seguito sono riportate le sequenze nucleotidiche e aminoacidiche della regione
variabile della catena pesante (HC) e della catena leggera (LC) di PN-SIA28 e PNSIA49.
HC PN-SIA28 (numero di acceso a GenBank GQ867592)
CTCGAGGAGTCTGGGGGAGGCGTGGTCCAGCCTGGGAGGTCCCTGAGACTCTCCTGTGCAGCCT
CTGGATTCCCCTTCAGTAGTTATGGCATGCACTGGGTCCGCCAGGCTCCAGGCAAGGGGCTGGA
GTGGGTGGCAGGTGTTTCATATGATGGAAGTTATAAATACTATGCGGACTCCGTCAAGGGCCGA
TTCACCATCTCCAGAGACAGTTCCAAGAGCACTCTATATCTGCAAATGAACAGCCTGAGACCTG
AGGACACGGCTGTGTATTACTGTGCGAGACCTTCCGCGATTTTTGGAATATACATTATTCTAAA
CGGTTTGGACGTCTGGGGCCAAGGGACCACGGTCACCGTCTCTTCA
LEESGGGVVQPGRSLRLSCAASGFPFSSYGMHWVRQAPGKGLEWVAGVSYDGSYKYYADSVKGR
FTISRDSSKSTLYLQMNSLRPEDTAVYYCARPSAIFGIYIILNGLDVWGQGTTVTVSS
LC PN-SIA28 (numero di acceso a GenBank GQ867595)
GAGCTCACGCAGTCTCCATCTTCCGTGTCTGCATCTGTAGGAGACAGAGTCACTATCACTTGTC
GGGCGACTCAGGGTATTAGTAGTTGGTTAGCCTGGTATCAGCAGAAACCAGGGAAACCACCTAA
ACTCCTGATTTTTGGTGCATCTAGTTTGCAAAGTGGGGTCCCATCAAGGTTCAGCGGCAGTGGA
TCTGGGACAGATTTCACTCTCACCATCAGCAGTCTACAGCCTGAAGATTTTGCAACTTACTTTT
GTCAACAGGCTCACAGTTTCCCGCTCACTTTCGGCGGCGGGACCAAGGTGGAGATCAAA
LTQSPSSVSASVGDRVTITCRATQGISSWLAWYQQKPGKPPKLLIFGASSLQSGVPSRFSGSGS
GTDFTLTISSLQPEDFATYFCQQAHSFPLTFGGGTKVEIK
140
HC PN-SIA49 (numero di acceso a GenBank GQ867593)
CTCGAGTCTGGGGGAGGCTTGGTACAGCCTGGGGGGTCCCTAAGACTCTCCTGTGCAGCCTCTG
GAATCACATTTAGCAGCTATGCCATGAGCTGGGTCCGCCAGGCTCCAGGGAAGGGGCTGGAGTG
GGTCTCAACTGTTAACAGTGGTGGTGGTAGTACATACTACGGAGACTCCGTGAGGGGCCGGTTC
ACCATCTCCAGAGACAACTCCAAGAGCACGCTGTACCTGCAACTGAACAGCCTGAGAGCCGAGG
ACACGGCCATATATTACTGTGCGAAAGATAAGGGTCGTCCGATTTTTGGACTGGTCACCCCATC
ATACTACATGGACGTCTGGGGCAATGGGACCACGGTCACCGTCTCCTCA
LESGGGLVQPGGSLRLSCAASGITFSSYAMSWVRQAPGKGLEWVSTVNSGGGSTYYGDSVRGRF
TISRDNSKSTLYLQLNSLRAEDTAIYYCAKDKGRPIFGLVTPSYYMDVWGNGTTVTVSS
LC PN-SIA49 (numero di acceso a GenBank GQ867594)
GAGCTCACCCAGTCTCCATCCTCCCTGTCTGCATCTGTAGGAGACAGCGTCACCATCACTTGTC
GGACAAGTGAGAGAATTAGCACCTATTTAAATTGGTATCAGCAGAAACCAGGGAAAGCCCCTAG
GCTCCTGGTCTCTGGTGCATCCACTTTGCAAGGTGGGGTCCCATCAAGGTTCAGTGGCAGTGGA
TCTGGGACAGCTTTCACTCTTACCATCAACAGTCTGCAGCCTGAAGATTTTGCAACTTACTACT
GTCAACAGAGTTACAGTACCCCACTCACTTTCGGCGGAGGGACCAAGGTGGAGATCAAA
ELTQSPSSLSASVGDSVTITCRTSERISTYLNWYQQKPGKAPRLLVSGASTLQGGVPSRFSGSG
SGTAFTLTINSLQPEDFATYYCQQSYSTPLTFGGGTKVEIK
Sia la regione variabile della catena pesante che quella della catena leggera di
entrambi gli anticorpi presentano un elevato numero di mutazioni somatiche: PN-SIA28
HC: 29 mutazioni; PN-SIA28 LC: 20 mutazioni; PN-SIA49 HC: 31 mutazioni; PNSIA49 LC: 20 mutazioni.
La presenza di un elevato numero di mutazioni somatiche indica che entrambi gli
anticorpi sono stati prodotti da due distinti cloni di cellule B che originavano da un
centro germinativo.
5.2
Caratterizzazione delle proprietà di legame di PN-SIA28 Fab e
PN-SIA49 Fab
5.2.1 ELISA su vaccino influenzale
Le caratteristiche di legame di PN-SIA28 Fab e PN-SIA49 Fab sono state valutate in
ELISA utilizzando come antigene il vaccino influenzale virosomale Inflexal V (Crucell)
delle stagioni 2005/2006, 2006/2007, 2007/2008, 2008/2009, 2009/2010 e 2010/2011
(Tabella 2 nella sezione 4.6).
141
Figura 33. Titolazione in ELISA di PN-SIA28 Fab e PN-SIA49 Fab su vaccino influenzale Inflexal
V della stagione 2009/2010.
Come evidenziato dai grafici in Figura 33, entrambi gli anticorpi mostrano una
significativa reattività nei confronti del vaccino influenzale Inflexal V della stagione
2009-2010. I dati ottenuti testando i vaccini delle altre stagioni sono del tutto
sovrapponibili (dato non mostrato). Non è stata individuata nessuna reattività aspecifica
dei due anticorpi sull’antigene di controllo negativo (BSA).
PN-SIA28 Fab e PN-SIA49 Fab sono, quindi, in grado di riconoscere ceppi di virus
influenzali di recente isolamento, ovvero quelli contenuti nelle preparazioni vaccinali
esaminate.
5.2.2 Immunofluorescenza su cellule infettate da virus influenzali
L’attività di legame di PN-SIA28 Fab e PN-SIA49 Fab è stata anche valutata in saggi
di immunofluorescenza su cellule MDCK infettate con ceppi virali di tipo A, sottotipo
H1N1 e sottotipo H3N2, e di tipo B.
I dati ottenuti hanno evidenziato che entrambi gli anticorpi legano cellule infettate
con tutti i virus influenzali umani testati di sottotipo H1N1, compreso l'isolato S-OIV
142
A/Milan/UHSR/1/2009 (Figura 34), e con un isolato suino di sottotipo H1N1
(A/swine/Parma/1/97) (Figura 35).
Figura 34. Immunofluorescenza su cellule MDCK infettate con virus influenzali. La colorazione
nucleare è stata effettuata con il colorante Hoechst. A. PN-SIA28 Fab e B. PN-SIA49 Fab e C. anticorpo
anti-nucleoproteina su cellule MDCK infettate con A/PR/8/34 (H1N1); D. PN-SIA28 Fab e E. PN-SIA49
Fab e F. anticorpo anti-nucleoproteina su cellule infettate con A/Malaya/302/54 (H1N1); G. PN-SIA28
Fab e H. PN-SIA49 Fab su cellule MDCK sane; I. Fab anti-E2 su cellule infettate con A/PR/8/34
(H1N1).
143
Figura 35. Immunofluorescenza su cellule NSK infettate con virus influenzale A/swine/Parma/1/97
(H1N1). La fluorescenza è stata eseguita su cellule centrifugate su vetrino e la controcolorazione è stata
effettuata con Evans Blue. A. PN-SIA28 Fab; B. PN-SIA49 Fab; C. anticorpo anti-nucleoproteina; D.
PN-SIA28 Fab e E. PN-SIA49 Fab su cellule NSK sane.
Figura 36. Immunofluorescenza su cellule MDCK infettate con virus influenzali. La colorazione
nucleare è stata effettuata con il colorante Hoechst. A. PN-SIA28 Fab, B. PN-SIA49 Fab e C. anticorpo
anti-nucleoproteina su cellule infettate con A/Aichi/2/68 (H3N2); D. PN-SIA28 Fab, E. PN-SIA49 Fab e
F. anticorpo anti-nucleoproteina su cellule infettate con B/Lee/40.
144
PN-SIA28 Fab, ma non PN-SIA49 Fab, lega anche cellule infettate con i virus
influenzali umani di sottotipo H3N2 testati in questo studio. Nesuno dei due anticorpi
lega cellule infettate con l'isolato B/Lee/40 (Figura 36). Inoltre, nessun legame
aspecifico è stato evidenziato eseguendo il saggio di immunofluorescenza con il Fab
anti E2-HCV utilizzato come controllo negativo e con cellule non infettate (Figura 34,
Figura 36).
Il pattern di colorazione ottenuto con PN-SIA28 Fab e PN-SIA49 Fab è
prevalentemente citoplasmatico e di membrana.
5.2.3 Immunofluorescenza e FACS su cellule trasfettate esprimenti l’emoagglutinina
ricombinante di A/PR/8/34 o A/South Carolina/1/18
La capacità di PN-SIA28 e PN-SIA49 Fab di legare la HA, è stata dimostrata
eseguendo un saggio di immunofluorescenza utilizzando cellule HEK 293T trasfettate
con i vettori contenenti i geni codificanti le emoagglutinine di A/PR/8/34 o A/South
Carolina/1/18. I dati ottenuti hanno evidenziato che entrambi gli anticorpi legano le
cellule che esprimono le HA ricombinanti indicando che riconoscono un epitopo
presente sulla HA (Figura 37).
Le cellule HEK293T esprimenti l'emoagglutinina di A/PR/8/34 sono state utilizzate
anche in FACS e i dati ottenuti (dato non mostrato) hanno confermato che PN-SIA28
Fab e PN-SIA49 Fab legano le cellule che esprimono la HA sulla loro superficie e,
quindi, riconoscono un epitopo presente nella HA.
Nei saggi di immunofluorescenza e di FACS, per controllare la corretta espressione e
conformazione della HA ricombinante espressa dalle cellule HEK 293T, è stato
utilizzato l'anticorpo murino C179 che riconosce un epitopo conformazionale sulla
regione stem della HA.
145
Figura 37. Immunofluorescenza su cellule HEK 293T trasfettate che esprimono l’emoagglutinina
ricombinante dei virus A/PR/8/34 o A/South Carolina/1/18. A. PN-SIA28 Fab, B. PN-SIA49 Fab e C.
C179 su cellule che esprimono l’emoagglutinina di A/PR/8/34; D. PN-SIA28 Fab, E. PN-SIA49 Fab e F.
C179 su cellule che esprimono l’emoagglutinina di A/South Carolina/1/18; G. PN-SIA28 Fab, H. PNSIA49 Fab e I. C179 su cellule non trasfettate.
Nell'insieme gli esperimenti di legame condotti in ELISA, in immunofluorescenza e
in FACS mostrano che PN-SIA28 Fab e PN-SIA49 Fab sono in grado di legare le
emoagglutinine di diversi virus di sottotipo H1N1 isolati in un arco di tempo che va dal
1918 ai giorni nostri (Figura 38). PN-SIA28 Fab è anche in grado di legare le
emoagglutinine di diversi virus di sottotipo H3N2.
146
Figura 38. Albero filogenetico degli isolati di virus dell’Influenza A utilizzati in questo studio.
L’albero filogenetico è stato ottenuto allineando le sequenze aminoacidiche della HA dei virus analizzati.
147
5.3
Produzione di PN-SIA28 e PN-SIA49 come anticorpo intero
mediante sistema di espressione basato su Baculovirus
Al fine di analizzarne meglio l’attività biologica, PN-SIA28 Fab e PN-SIA49 Fab
sono stati convertiti nei corrispondenti anticorpi interi (PN-SIA28 IgG e PN-SIA49
IgG) ed espressi in cellule di insetto. Come descritto nella sezione 4.5.2 dei materiali e
metodi, il gene della catena leggera e quello della catena pesante di entrambi i
frammenti Fab, sono stati clonati nel vettore p-Ac-k-Fc (Progen) che contiene al suo
interno la porzione Fc delle immunoglobuline umane IgG1.
Dopo aver co-trasfettato le cellule Sf9 con il DNA linearizzato del Baculovirus e il
vettore p-Ac-k-Fc_PN-SIA28 o p-Ac-k-Fc_PN-SIA49, il terreno di coltura posttrasfezione (P0) è stato analizzato al fine di verificare la presenza di IgG umane. È stato,
inoltre, verificato che le IgG secrete nel mezzo di coltura mantenessero la specificità di
legame di PN-SIA28 Fab e PN-SIA49 Fab. Il P0 è stato, quindi, testato in ELISA
utilizzando come antigene una preparazione policlonale in grado di legare la porzione
Fab di IgG umane per verificare la presenza dell’anticorpo, e il vaccino influenzale per
analizzare la specificità di legame di PN-SIA28 IgG e PN-SIA49 IgG. Come antigene di
controllo negativo è stata utilizzata la BSA. Il legame dei due anticorpi agli antigeni
descritti è stato rilevato con una preparazione policlonale di anticorpi in grado di legare
la porzione Fc delle immunoglobuline umane.
Il grafico in
Figura 39 mostrata come PN-SIA28 IgG e PN-SIA49 IgG siano secreti nel terreno di
coltura a seguito della trasfezione. Entrambi gli anticorpi prodotti, inoltre, mantengono
la specificità di legame dei frammenti Fab da cui originano, ossia la capacità di legare il
vaccino influenzale.
148
Figura 39. ELISA di controllo post-trasfezione. Il surnatante post-trasfezione (P0) è stato testato
mediante ELISA per la presenza di IgG e per la loro specificità di legame nei confronti del vaccino
influenzale. Nell’esperimento sono stati utilizzati PN-SIA28 Fab e PN-SIA49 Fab come controlli positivi
ed è stato testato il P0 proveniente dal mock control come controllo negativo.
Figura 40. Produzione di una popolazione pura di Baculovirus rocombinante. Il terreno di coltura
proveniente da cellule infettate con diverse placche è stato testato in ELISA per la presenza di IgG e per
la loro capacità di legare il vaccino influenzale. Il grafico si riferisce al plaque assay del P0 di PN-SIA49
IgG.
149
Al fine di ottenere una popolazione pura, cioè costituita presumibilmente solo da
Baculovirus ricombinante, il terreno P0 è stato utilizzato in un plaque assay. Il terreno
di coltura proveniente da cellule infettate con le diverse placche di lisi scelte, è stato
testato in ELISA per verificare la presenza di IgG secrete nel terreno (Figura 40). Non
tutti i terreni di coltura analizzati sono risultati positivi alla presenza di
immunoglobuline. Fra i campioni risultati positivi, ne è stato scelto uno per i successivi
passaggi di amplificazione del Baculovirus.
Una volta ottenuto uno stock virale ad alto titolo (108-109 PFU/mL) di Baculovirus
ricombinante, sono state effettuate prove di espressione nella linea cellulare H5 al fine
di definire le condizioni ottimali per la produzione di PN-SIA28 IgG e PN-SIA49 IgG.
Le cellule H5 sono state infettate a diverse MOI (1 e 5) e aliquote del terreno di coltura
sono state prelevate al 3°, 4°, 5° e 6° giorno post-infezione. Le aliquote prelevate sono
state valutate mediante Western Blotting eseguito in condizioni denaturanti e non
riducenti (Figura 41).
Figura 41. Prove di espressione di PN-SIA49 IgG nella linea cellulare H5. Le cellule H5 sono state
infettate a due diverse MOI, 1 e 5, e aliquote del terreno di coltura sono state prelevate a diversi giorni
post-infezione. La banda ad alto peso molecolare rappresenta PN-SIA49 IgG rilevato con una
preparazione policlonale di anticorpi di capra che legano la porzione Fc di IgG umane. Risultati analoghi
sono stati ottenuti dalle prove di espressione di PN-SIA28 IgG.
150
In base ai dati ottenuti dal Western blotting, si è deciso di utilizzare una MOI 5 e di
procedere con la purificazione dell’anticorpo prodotto dopo 4-5 giorni dall’infezione.
5.4
Caratterizzazione delle proprietà di legame di PN-SIA28 IgG e
PN-SIA49 IgG
Dopo aver prodotto e purificato le molecole anticorpali PN-SIA28 IgG e PN-SIA49
IgG, prima di caratterizzarne l'attività biologica, è stato verificato che mantenessero le
proprietà di legame che possedevano i corrispettivi frammenti Fab.
5.4.1 ELISA su vaccino influenzale
Al fine di controllare che PN-SIA28 IgG e PN-SIA49 IgG riconoscessero le
emoagglutinine presenti nei vaccini influenzali, è stato condotto un ELISA su vaccini
influenzali Inflexal V (Crucell) delle stagioni 2005/2006, 2006/2007, 2007/2008,
2008/2009, 2009/2010 e 2010/2011 (Figura 42).
Figura 42. Titolazione in ELISA di PN-SIA28 IgG e PN-SIA49 IgG su vaccino influenzale Inflexal
V.
151
Come evidenziato dai grafici in Figura 42, sia PN-SIA28 IgG che PN-SIA49 IgG
mostrano una significativa reattività nei confronti del vaccino influenzale Inflexal V
delle stagioni 2009/2010, 2010/2011. Risultati analoghi sono stati ottenuti con il
vaccino delle stagioni 2005/2006, 2006/2007, 2007/2008. Non è stata individuata
nessuna reattività aspecifica di PN-SIA28 IgG e PN-SIA49 IgG sull’antigene di
controllo negativo (BSA).
In definitiva, PN-SIA28 IgG e PN-SIA 49 IgG mantengono la capacità di legare le
emoagglutinine dei ceppi influenzali di tipo A sottotipo H1N1 e H3N2 presenti nei
vaccini influenzali dalla stagione 2005/2006 alla stagione 2010/2011.
5.4.2 Immunofluorescenza su cellule infettate da virus influenzali
Le proprietà di legame di PN-SIA28 IgG e PN-SIA49 IgG sono state analizzate
anche in saggi di immunofluorescenza in modo analogo a quelli effettuati con PNSIA28 Fab e PN-SIA49 Fab. È stata, quindi, valutata la capacità di entrambi gli
anticorpi di legare cellule infettate con ceppi influenzali di tipo A sottotipo H1N1
(compreso
l'isolato
pandemico
A/Milan/UHSR1/2009
e
il
virus
suino
A/Swine/Parma/1/97) (Figura 43, Figura 44), di tipo A sottotipo H3N2 e con un ceppo
influenzale di riferimento di tipo B (i virus sono elencati nella sezione 4.2 dei materiali
e metodi). Nessun legame aspecifico è stato evidenziato effettuando il saggio su cellule
non infettate utilizzate come controllo (Figura 45).
152
Figura 43. Immunofluorescenza su cellule infettate con virus influenzali. A. PN-SIA28 IgG, B. PNSIA49 IgG e C. anticorpo anti-nucleoproteina su cellule MDCK infettate con A/PR/8/34 (H1N1); D. PNSIA28 IgG, E. PN-SIA49 IgG e F. anticorpo anti-nucleoproteina su cellule MDCK infettate con
A/Wilson-Smith/33.
Figura 44. Immunofluorescenza su cellule infettate con virus influenzali. L’immunofluorescenza è
stata eseguita su cellule NSK centrifugate su vetrino e la controcolorazione è stata effettuata con Evans
Blue. A. PN-SIA28 IgG, B. PN-SIA49 IgG e C. Anticorpo anti-nucleoproteina su cellule NSK infettate
con A/Swine/Parma/1/97 (H1N1); D. PN-SIA28 IgG e E. PN-SIA49 IgG su cellule NSK sane.
153
I dati ottenuti, del tutto analoghi a quelli di PN-SIA28 Fab e PN-SIA49 Fab,
mostrano che PN-SIA28 IgG e PN-SIA49 IgG danno una colorazione prevalentemente
citoplasmatica e di membrana e che entrambi riconoscono cellule infettate con ceppi
influenzali di tipo A sottotipo H1N1. PN-SIA28 IgG lega anche cellule infettate con
virus di tipo A sottotipo H3N2. Nessuno dei due anticorpi lega cellule infettate con un
virus di tipo B.
Figura 45. Immunofluorescenza su cellule infettate con virus influenzali. A. PN-SIA28 IgG, B. PNSIA49 IgG e C. anticorpo anti-nucleoproteina su cellule MDCK infettate con A/Aichi/2/68 (H3N2); D.
PN-SIA28 IgG, E. PN-SIA49 IgG e F anticorpo anti-nucleoproteina su cellule infettate con B/Lee/40; G.
PN-SIA28 IgG e H. PN-SIA49 IgG su cellule MDCK sane; I. IgG anti-E2 su cellule infettate con
A/Aichi/2/68 (H3N2).
154
5.4.3 Immunofluorescenza e FACS su cellule trasfettate esprimenti l’emoagglutinina
ricombinante di A/PR/8/34 o A/South Carolina/1/18
Anche per PN-SIA28 IgG e PN-SIA49 IgG è stata valutata la capacità di legare le
HA ricombinanti dei virus A/PR/8/34 (H1N1) e A/South Carolina/1/18 espresse da
cellule HEK293T trasfettate con i vettori contenti i geni codificanti tali HA.
I saggi di immunofluorescenza condotti hanno evidenziato che entrambi gli anticorpi,
come i frammenti Fab corrispondenti, sono in grado di legare le HA ricombinanti
espresse dalle cellule trasfettate (Figura 46).
Figura 46. Immunofluorescenza su cellule HEK293 T trasfettate che esprimono l’emoagglutinina
ricombinante dei virus A/PR/8/34 o A/South Carolina/1/18. A. PN-SIA28 IgG, B. PN-SIA49 IgG e C.
C179 su cellule che esprimono l’emoagglutinina di A/PR/8/34; D. PN-SIA28 IgG, E. PN-SIA49 IgG e F.
C179 su cellule che esprimono l’emoagglutinina di A/South Carolina/1/18; G. PN-SIA28 IgG, H. PNSIA49 IgG e I. C179 su cellule non trasfettate.
155
Le cellule HEK293T trasfettate con il vettore contenete il gene per l'emoagglutinina
di A/PR/8/34 sono state utilizzate anche in FACS e i risultati ottenuti (Figura 47) hanno
mostrato che PN-SIA28 IgG e PN-SIA49 IgG legano l'emoagglutinina ricombinante di
A/PR/8/34.
Figura 47. Analisi al FACS di PN-SIA28 IgG e PN-SIA49 IgG su cellule HEK293T trasfettate che
esprimono l’emoagglutinina ricombinante del virus A/PR/8/34.
Figura 48. Analisi al FACS di C179 su cellule HEK293T trasfettate che esprimono l’emoagglutinina
ricombinante del virus A/PR/8/34.
Nei saggi di immunofluorescenza e di FACS, per controllare la corretta espressione e
conformazione della HA ricombinante espressa dalle cellule HEK 293T, è stato
156
utilizzato l'anticorpo murino C179 (Figura 48) che riconosce un epitopo
conformazionale sulla regione stem della HA.
Nel complesso, gli esperimenti di immunofluorescenza e di FACS mostrano che PNSIA49 IgG reagisce con emoagglutinine diverse appartenenti a virus influenzali di tipo
A del gruppo 1 e, risultato ancora più rilevante, che PN-SIA28 IgG reagisce con
emoagglutinine diverse appartenenti a virus influenzali di tipo A del gruppo 1 e del
gruppo 2 isolati in un arco di tempo che va dal 1918 ai giorni nostri.
5.5 Caratterizzazione dell’epitopo riconosciuto da PN-SIA28 e PNSIA49
5.5.1 Saggio di inibizione dell'emoagglutinazione
Il saggio di inibizione della’emoagglutinazione permette di evidenziare la capacità di
un anticorpo di inibire l’agglutinzione degli eritrociti indotta dal virus influenzale
attraverso l’interazione del sito di legame al recettore (RBS) della HA con l’acido
sialico sulla superficie cellulare degli eritrociti. Anticorpi diretti contro il RBS
interferiscono con questa interazione inibendo il processo di emoagglutinazione.
Al fine di identificare se la regione dell'emoagglutinina che è legata da PN-SIA428 e
da PN-SIA si trova sulla testa globulare dell'emoagglutinina o al di fuori di essa, è stato
effettuato un saggio di inibizione della emoagglutinazione utilizzando il virus
A/PR/8/34. I risultati ottenuti (dato non mostrato) hanno evidenziato che gli anticorpi
PN-SIA28 IgG e PN-SIA49 IgG, coì come i frammenti Fab da cui derivano, non sono in
grado di inibire l'emoagglutinazione. Questi dati indicano che l’epitopo riconosciuto da
entrambi gli anticorpi non si trova sulla testa globulare della HA.
5.5.2 Western Blotting
Gli studi di binding e il saggio di inibizione dell'emoagglutinazione condotti indicano
che l’epitopo riconosciuto da e PN-SIA28 e PN-SIA49, sia come frammenti Fab che
come IgG, si trova nella regione stem dell'emoagglutinina. Tramite Western Blotting,
157
eseguito su vaccino influenzale della stagione 2009-2010, è stato possibile dimostrare
che entrambi gli anticorpi riconoscono solo la forma HA0 della emoagglutinina, sia
nella forma di Fab (Figura 49) che di IgG (Figura 50). Infatti, non è stato osservato
alcun legame di PN-SIA28 Fab/IgG e di PN-SIA49 Fab/IgG in seguito a trattamento
con tripsina e agenti riducenti del vaccino. Questo indica che entrambi gli anticorpi non
riconoscono separatamente le subunità HA1 e HA2 e suggerisce che l’epitopo
riconosciuto da PN-SIA28 e PN-SIA49 coinvolge residui che appartengo ad entrambe le
subunità della HA.
Figura 49. Western Blotting su vaccino influenzale. PN-SIA28 Fab e PN-SIA49 Fab riconoscono solo
la forma HA0 dell'emoagglutinina (peso molecolare di circa 80 kDa). In seguito al trattamento con
tripsina e agenti riducenti, né PN-SIA28 Fab né PN-SIA49 Fab riconoscono le subunità HA1 e HA2
dell'emoagglutinina. Come controlli sono stati utilizzati l'anticorpo monoclonale C179 in grado di
riconoscere la forma HA0 dell’emoagglutinina e un siero umano in grado di riconoscere le subunità HA1
e HA2 dell’emoagglutinina in seguito al trattamento con tripsina. β-MEtOH: β-mercaptoetanolo.
158
Figura 50. Western Blotting su vaccino influenzale. PN-SIA28 IgG e PN-SIA49 IgG riconoscono solo
la forma HA0 dell'emoagglutinina (peso molecolare di circa 80 kDa). Nessuno dei due anticorpi
riconosce, infatti, le subunità HA1 e HA2 dell'emoagglutinina ottenute in seguito al trattamento con
tripsina e agenti riducenti. Come controlli sono stati utilizzati l'anticorpo monoclonale C179 e un siero
umano.
5.5.3 Saggio di competizione con l'anticorpo monoclonale murino C179
Come descritto precedentemente (sezione 3.3.1), l'anticorpo monoclonale murino
C179 lega un epitopo nella regione stem dell'emoagglutinina che è stato ben
caratterizzato e che coinvolge residui sia della subunità HA1 che della subunità HA2
(Okuno et al, 1993). Per confermare che PN-SIA28 IgG e PN-SIA49 IgG riconoscono
un epitopo sulla regione stem di HA, è stata valutata la capacita di questi due anticorpi
di inibire il legame di C179 all’HA.
La
competizione
C179/PN-SIA49
IgG
è
stata
valutata
in
un
saggio
immunoenzimatico (ELISA) facendo competere i due anticorpi per il legame alla HA di
sottotipo H1 contenuta in una preparazione vaccinale (Inflexal V stagione 2008/2009).
Il risultato ottenuto mostra che PN-SIA49 IgG inibisce completamente il legame
159
dell'anticorpo C179 all’antigene, mentre un anticorpo non correlato (IgG anti-E2),
utilizzato come controllo negativo, non è in grado di inibire il legame dell'anticorpo
murino all’HA (Figura 51).
Figura 51. Saggio di competizione fra PN-SIA49 IgG e C179. È mostrata anche la curva ottenuta dalla
competizione fra C179 e una IgG anti-E2.
Nonostante la capacità di PN-SIA28 IgG di legare la HA di sottotipo H1 e H3, la
competizione C179/PN-SIA28 IgG è stata valutata in ELISA su una preparazione
vaccinale (Inflexal V stagione 2008/2009). Il risultato ottenuto mostra che anche PNSIA28 IgG inibisce completamente il legame dell'anticorpo C179 all’antigene (dato non
mostrato).
I saggi di competizione fra C179 e PN-SIA28 IgG o PN-SIA49 IgG sono stati anche
eseguiti tramite analisi in FACS utilizzando cellule HEK 293T trasfettate con il vettore
contenente il gene codificante l’HA di A/PR/8/34. In questo modo è stato possibile
valutare la competizione C179/PN-SIA28 IgG e C179/PN-SIA49 IgG sulla singola HA
di sottotipo H1. I dati ottenuti da questa analisi hanno, ancora una volta, evidenziato la
capacità di PN-SIA28 IgG e PN-SIA49 IgG di inibire il legame di C179 all’HA (dati
non mostrati).
160
I risultati dei saggi di competizione eseguiti forniscono un’ulteriore conferma del
fatto che l’epitopo riconosciuto da PN-SIA28 IgG e PN-SIA49 IgG si trova sulla
regione stem della HA.
5.6
Caratterizzazione dell'attività biologica in vitro di PN-SIA28 e
PN-SIA49
L'attività neutralizzante di PN-SIA28 e PN-SIA49 è stata valutata in saggi di
microneutralizzazione e in saggi di riduzione del numero delle pacche di lisi. Gli
esperimenti sono stati effettuati con tutti i ceppi influenzali di tipo A, sottotipo H1N1 e
H3N2, e di tipo B riportati nella sezione 4.2 dei materiali e metodi. Ogni saggio di
neutralizzazione è stato eseguito contemporaneamente per PN-SIA28 Fab e PN-SIA28
IgG e per PN-SIA49 Fab e PN-SIA49 IgG in modo da poter confrontare i dati ottenuti e
valutare l’eventuale miglioramento dell’attività di PN-SIA28 IgG e PN-SIA49 IgG.
I risultati ottenuti dai saggi di microneutralizzazione hanno mostrato che PN-SIA28
IgG e PN-SIA49 IgG, così come i corrispondenti frammenti Fab, sono in grado di
neutralizzare i virus influenzali di sottotipo H1N1 testati con valori di IC50 simili, ma
più bassi rispetto a quelli ottenuti dai saggi di neutralizzazione con i frammenti Fab
(Figura 52,Figura 53). PN-SIA49 fallisce, sia come Fab che come IgG, nel neutralizzare
i virus di sottotipo H3N2 testati mentre PN-SIA28 Fab mostra una debole attività
neutralizzante verso questi virus che risulta essere altamente potenziata in PN-SIA28
IgG (Figura 54). Entrambi gli anticorpi non neutralizzano il virus B/Lee/40.
PN-SIA28 Fab e PN-SIA49 Fab neutralizzano i virus di sottotipo H1 con valori di
IC50 compresi tra 2,1-7 μg/mL a seconda dell'isolato virale utilizzato. L'attività
neutralizzante di PN-SIA28 IgG e PN-SIA49 IgG risulta essere potenziata rispetto a
quella dei corrispondenti Fab con valori di IC50 compresi tra 0,1-2 μg/mL. PN-SIA28
Fab neutralizza i virus di sottotipo H3 con valori di IC50 compresi tra 13,2 - ≥20 μg/mL,
mentre PN-SIA28 IgG con valori di IC50 decisamente più bassi e compresi tra 0,6- 1,8
μg/mL.
I valori di IC50 di PN-SIA28 Fab/IgG e PN-SIA49 Fab/IgG sono riassunti nella
Tabella 3.
161
Figura 52. Curve dose-risposta ricavate dai saggi di microneutralizzazione di virus di sottotipo H1
da parte PN-SIA28 Fab e PN-SIA49 Fab. L’attività neutralizzante è stata espressa come percentuale di
riduzione del numero di nuclei fluorescenti paragonati a quelli presenti nel controllo di infezione. Le
curve di neutralizzazione sono state ricavate tramite regressione non-lineare mediante il software
GraphPad Prism®, permettendo il calcolo dell’IC50.
162
Figura 53. Curve dose-risposta ricavate dai saggi di microneutralizzazione di virus di
sottotipo H1 eseguiti con PN-SIA28 IgG e PN-SIA49 IgG.
163
Figura 54. Curve dose-risposta ricavate dai saggi di microneutralizzazione di virus di sottotipo H3
eseguiti con PN-SIA28 IgG.
PN-SIA28 Fab
PN-SIA28 IgG
PN-SIA49 Fab
PN-SIA49 IgG
IC50 (μg/mL)
IC50 (μg/mL)
IC50 (μg/mL)
IC50 (μg/mL)
A/Milan/UHSR1/2009
4
1
2,8
0.1
A/New Caledonia/20/99
7
ND
6,9
ND
A/Malaya/302/54
3,4
0.64
2,7
0.1
A/Puerto Rico/8/34
4,1
1.2
2,1
0.2
A/Wilson-Smith/33
2,9
1.3
4,5
0.5
A/Swine/Parma/1/97
3,9
2
2,3
1
A/Wisconsin/67/2005
>20
ND
ND
ND
A/Victoria/3/75
>20
1.2
>20
ND
A/Port Chalmers/1/73
13.2
1.8
>20
>20
A/Hong Kong/8/68
20
0.8
>20
>20
A/Aichi/2/68
20
0.6
>20
>20
H1N1
H3N2
Tabella 3. Valori di IC50 di PN-SIA28 e PN-SIA49 nella forma di frammenti Fab e di
immunoglobuline.
164
Risultati analoghi, in termini di IC50, sono stati ottenuti nei saggi di neutralizzazione
eseguiti tramite la tecnica della riduzione del numero di placche di lisi (dati non
mostrati).
5.7 Selezione e caratterizzazione di varianti virali resistenti alla
neutralizzazione da parte di PN-SIA28
Allo scopo di generare varianti virali in grado di sfuggire all’attività neutralizzante di
PN-SIA28, il virus di sottotipo H1N1 A/PR/8/34 è stato coltivato in presenza di una
costante pressione selettiva di PN-SIA28 Fab.
In assenza di PN-SIA28 le cellule infettate mostrano un elevato effetto citopatico
dopo circa 24 ore dall’infezione. Un simile effetto citopatico è visibile anche in
presenza di PN-SIA28 ad una concentrazione di 1 µg/ml e in presenza dell’anticorpo di
controllo negativo. L’azione neutralizzante di PN-SIA28 inizia ad essere evidente ad
una concentrazione di 5 µg/ml in presenza della quale, anche dopo circa 48 ore
dall’infezione è evidente una riduzione dell’effetto citopatico del virus. In presenza di
PN-SIA28 ad una concentrazione di 10 µg/ml, dopo 24 ore dalla infezione, non vi è
nessuna traccia di effetto citopatico. Questo inizia a intravedersi solo dopo 48-72 ore
dall’infezione (Figura 55).
I surnatanti di ciascuna infezione sono stati raccolti e utilizzati per eseguire un nuovo
ciclo di infezioni e, dopo numerosi cicli di infezione, è stata determinata la sequenza
aminoacidica degli stock virali in grado di causare un effetto citopatico anche in
presenza dell’anticorpo PN-SIA28 (varianti escape). Le sequenze ottenute sono state
confrontate con quelle derivanti dagli stock virali generati in assenza di anticorpi (virus
wild type) e in presenza dell’anticorpo anti E2-HCV usato come controllo negativo.
L’analisi di sequenza ha evidenziato la presenza di due varianti escape, ognuna con
una singola sostituzione aminoacidica nella subunità HA2. Le due mutazioni generate
sono Ile361Thr e Asp362Gly (la numerazione utilizzata si riferisce alla sequenza
aminoacidica lineare di A/PR/8/34).
165
Figura 55. Selezione di varianti virali resistenti alla neutralizzazione da parte di PN-SIA28. Cellule
MDCK infettate dal virus A/PR/8/34 (H1N1) in presenza di A. PN-SIA28 ad una concentrazione di 1
µg/ml, B. PN-SIA28 ad una concentrazione di 5 µg/ml, C. PN-SIA28 ad una concentrazione di 10 µg/ml,
D. Cellule MDCK infettate dal virus A/PR/8/34 in assenza di PN-SIA28. Tutte le foto sono state
effettuate 24 ore dopo l’infezione.
166
6.
DISCUSSIONE
I virus influenzali rappresentano una delle cause più comuni di infezioni respiratorie
nell’uomo associate ad elevata morbilità e mortalità. Nelle regioni temperate, epidemie
di Influenza si verificano annualmente durante l’autunno e l’inverno e causano
l’ospedalizzazione e la morte soprattutto dei soggetti ad alto rischio (i bambini, gli
anziani e i malati cronici). A livello mondiale, in una tipica epidemia stagionale,
l’Influenza porta a circa 2-3 milioni di casi di malattia grave e a 250-500 mila morti
(WHO, b). Oltre alle epidemie invernali annuali, occasionalmente possono insorgere
pandemie durante le quali il virus si diffonde rapidamente a livello globale grazie ad
una efficiente trasmissione persona-persona nella popolazione umana priva di anticorpi
contro il nuovo sottotipo virale (sezione 1.5). Le dimensioni delle epidemie e delle
pandemie riflettono l'interazione tra l'entità della variazione antigenica dei virus,
l'immunità pregressa della popolazione e la virulenza dei virus.
Il vaccino anti-influenzale è il mezzo più importante ed economicamente sostenibile
di prevenzione dell’Influenza (sezione 1.7). In corso di pandemia, la vaccinazione e
l’uso di farmaci antivirali sono due delle misure di prevenzione più importanti nel
ridurre la morbilità e la mortalità (WHO, 2005). I vaccini attualmente utilizzati
contengono tre ceppi virali, due virus influenzali di tipo A (uno H1N1 e uno H3N2) e
un virus di tipo B. A causa della costante evoluzione antigenica dei virus influenzali, le
preparazioni vaccinali devono essere riformulate ogni anno. L’Organizzazione
Mondiale della Sanità, quindi, sulla base dei dati epidemiologici e dell’analisi
antigenica e genetica dei virus isolati dai centri di sorveglianza, identifica i tre ceppi.
Questo sistema di sorveglianza e raccomandazioni possiede una incertezza intrinseca
(Wood, 2001) e, occasionalmente, si verificano casi di inefficacia del vaccino durante
epidemie influenzali causate da isolati diversi da quelli selezionati. Un problema
comune agli approcci vaccinali in uso è, quindi, l’insufficiente copertura nei confronti
di tutti i possibili virus circolanti. Inoltre, in caso di pandemia, l’uso del vaccino è
limitato dalle tempistiche necessarie al suo sviluppo e alla sua produzione.
I farmaci antivirali, come gli inibitori del canale ionico M2 (rimantadina e
amantadina) e gli inibitori della neuraminidasi (oseltamivir e zanamivir), hanno effetto
167
solo se somministrati precocemente nel corso dell’infezione (sezione 1.8). Inoltre, il
loro ampio utilizzo ha portato all’insorgenza di varianti virali resistenti (de Jong et al.,
2005; Le et al., 2005; Bright et al., 2006).
Per questi motivi, molti laboratori e ditte farmaceutiche stanno cercando di mettere a
punto nuove formulazioni di vaccini “universali” che conferiscano una protezione
crociata tra i diversi ceppi influenzali in quanto basati su strutture virali conservate e
condivise fra diversi isolati di virus influenzale.
Negli ultimi anni si è discusso con sempre più insistenza dell’emergenza di una
nuova pandemia causata dall’introduzione nella popolazione umana di un nuovo virus
influenzale. La popolazione umana risulterebbe immunologicamente non protetta nei
confronti del nuovo virus ed il vaccino stagionale si dimostrerebbe inefficace. Il virus
aviario di sottotipo H5N1 era considerato il maggior candidato nel ricoprire il ruolo di
nuovo virus pandemico (sezione 1.5.5). Esso, infatti, a partire dal 1997, è stato
responsabile di diverse epidemie aviarie nel Sud-Est Asiatico con casi di trasmissione
all’uomo associati ad elevata mortalità (Webby and Webster, 2003). Fortunatamente i
ceppi responsabili dei casi di contagio umano non hanno dimostrato la capacità di
trasmettersi efficacemente nella popolazione umana. A dispetto di tutte le previsioni, nel
mese di Aprile del 2009, un nuovo virus influenzale di sottotipo H1N1 ha cominciato a
circolare nella popolazione umana (sezione 1.5.6). Tale virus è stato identificato e
successivamente descritto come un triplo riassortante (aviario, umano e suino) nel quale
l’emoagglutinina è di origine suina (Neumann et al., 2009). Questo virus ha avuto un
potenziale di trasmissione interumana elevatissimo in quanto la popolazione risultava
immunologicamente non protetta. Fortunatamente la mortalità è risultata paragonabile a
quella delle epidemie stagionali, nonostante i picchi di mortalità si siano distribuiti in
fasce d’età diverse rispetto a quelle delle epidemie stagionali (Centers for Disease
Control and Prevention). In ogni caso, l’improvvisa e inaspettata introduzione del nuovo
virus H1N1 pandemico ha ulteriormente evidenziato l’urgenza di sviluppare strategie
alternative sia profilattiche che terapeutiche contro il virus influenzale.
La risposta immunitaria umorale gioca un ruolo importante nella difesa nei confronti
dei virus influenzali (sezione 2.2.2) (de Jong and Hien, 2006). Gli anticorpi
neutralizzanti sono diretti principalmente contro l’emoagglutinina e rappresentano il
principale fattore nell’immunità omosubtipica nonché l’obiettivo finale della
168
vaccinazione contro il virus dell’Influenza. Gli anticorpi prodotti in seguito a
vaccinazione sono soprattutto diretti contro la porzione globulare dell’emoagglutinina
che contiene il sito di legame al recettore ed è ricca di regioni immunodominanti
(Wiley et al., 1981).Al contrario, si ritiene che l’immunità eterosubtipica sia dovuta
all’immunità cellulo-mediata e ai linfociti T citotossicici (CTL) che riconoscono epitopi
conservati di proteine interne del virus, come la nucleoproteina (NP) (Grebe et al.,
2008). Recenti studi su modelli murini hanno, tuttavia, suggerito che anche l’immunità
umorale contribuisca alla protezione eterosubtipica (Nguyen et al., 2001). Sono stati
descritti anticorpi eterosubtipici diretti contro HA (Corti et al., 2010), NA (Couch,
2003) e M2 (Frace et al., 1999)
Gli anticorpi anti-HA dotati di attività eterosubtipica sono scarsamente rappresentati
nella popolazione umana (Subbarao et al., 2006) e sono principalmente diretti contro la
regione stem dell’HA che contiene residui aminoacidici conservati tra diversi sottotipi
influenzali (Throsby et al., 2008; Smirnov et al., 1999). Sulla base di omologia di
sequenza e di sovrapposizioni strutturali, le 16 HA vengono suddivise in due gruppi
filogenetici: gruppo 1 (H1, H2, H5, H6, H8, H9, H11, H12, H13 e H16) e gruppo 2 (H3,
H4, H7, H10, H14 e H15) (Russell et al., 1979). Gli anticorpi eterosubtipici diretti
contro la regione stem di HA descritti fino ad oggi reagiscono solo con virus
appartenenti al gruppo 1, ma non al gruppo 2. (Corti et al., 2010).
Questo studio descrive il clonaggio molecolare, le caratteristiche di legame e l’ampia
attività neutralizzante di due anticorpi monoclonali umani denominati PN-SIA28 e PNSIA49.
I frammenti Fab di PN-SIA28 e PN-SIA49 sono stati clonati a partire dai linfociti B
immortalizzati di un paziente con storia clinica negativa per l’infezione da virus
influenzale nei dieci anni precedenti lo studio e con un titolo sierico neutralizzante i due
virus di riferimento A/PR/8/34 (H1N1) e A/Port Chalmers/1/73 (H3N2). Dopo una
prima fase di caratterizzazione delle proprietà di legame e dell’attività biologica di PNSIA28 Fab e PN-SIA49 Fab, questi sono stati convertiti, mediante sistema di
espressione basato su Baculovirus, in immunoglobuline (IgG1) per meglio definirne
l’attività biologica.
I dati ottenuti mostrano che PN-SIA28 e PN-SIA49, sia nella forma di frammenti
Fab che nella forma di IgG, sono in grado di legare e neutralizzare un ampio spettro di
169
virus influenzali umani di sottotipo H1N1, compresi il virus pandemico del 2009 e un
isolato virale suino. PN-SIA28Fab e PN-SIA28 IgG legano, inoltre, diversi virus di
sottotipo H3N2 e, nonostante la debole attività neutralizzante di PN-SIA28 Fab verso
questi virus, PN-SIA28 IgG acquisisce anche una potente attività neutralizzante contro
diversi virus di sottotipo H3N2.
In saggi di immunofluorescenza PN-SIA28 e PN-SIA49 riconoscono cellule infettate
con tutti i sottotipi H1N1 testati che sono stati isolati in un arco di tempo che va dal
1933 (A/Wilson-Smith/33) al 2009 (A/Milan/UHSR1/2009). PN-SIA28 lega anche le
cellule infettate con i virus H3N2 utilizzati in questo studio. Cellule trasfettate con il
gene della HA del virus A/PR/8/34 o con quello del virus A/South Carolina/1/18,
responsabile della pandemia “Spagnola”, sono riconosciute sia da PN-SIA28 che da
PN-SIA49. Questi dati suggeriscono che i due aticorpi legano un determinante
antigenico conservato nelle HA di sottotipo H1 appartenenti a virus temporalmente
molto lontani tra loro. Di notevole importanza il risultato che PN-SIA28 reagisce con
diverse HA non correlate apparteneti al gruppo 1 e al gruppo 2 dei virus influenzali di
tipo A.
L’analisi tramite Western Blotting ha mostrato che l’epitopo riconosciuto da PNSIA28 e PN-SIA49 è presente solo nella forma immatura HA0 dell’emoagglutinina.
Infatti, a seguito di trattamento con tripsina e agenti riducenti, al fine di separare le due
subunità della HA, non è stato osservato alcun legame dei due anticorpi né con HA1 né
con HA2. Questo suggerisce che i residui aminoacidici della HA coinvolti nel legame
con PN-SIA 28 e PN-SIA49 sono situati in entrambe le subunità della glicoproteina e
che, quindi, l’epitopo riconosciuto dai due anticorpi è di tipo conformazionale. Queste
caratteristiche potrebbero corrispondere ad un epitopo situato sulla regione stem della
HA.
Per confermare questa ipotesi sono stati condotti saggi di competizione con
l’anticorpo monoclonale murino C179 che riconosce un epitopo conformazionale
situato sulla regione stem della HA
(Okuno et al., 1993). È stato così possibile
osservare che PN-SIA28 e PN-SIA49 sono spiazzati dall’anticorpo C179. Questo indica
e conferma che la regione coinvolta nel legame di entrambi gli anticorpi alla HA è
situata sulla regione stem di questa proteina. Questi dati sono compatibili con l’assenza
d’inibizione dell’attività emoagglutinante del virus influenzale mostrata da entrambi gli
170
anticorpi. La localizzazione dell’epitopo riconosciuto da PN-SIA28 a livello della
regione stem della HA è stata ulteriormente confermata dalla presenza di mutazioni in
questa regione nelle varianti virali selezionate sotto pressione selettiva di PN-SIA28.
PN-SIA28 e PN-SIA49 possiedono attività neutralizzante contro tutti i sottotipi
H1N1 utilizzati in questo studio. Inoltre, l’utilizzo dei due anticorpi in forma di
immunoglobuline ha permesso di migliorare la già buona attività neutralizzante
mostrata dai corrispondenti frammenti Fab (Tabella 3 sezione 5.6) probabilmente in
seguito all’aumento della avidità dell’immunoglobulina. PN-SIA49 non è in grado di
neutralizzare i ceppi H3N2 testati. Al contrario, PN-SIA28 mostra, già nella forma di
Fab, una debola attività neutralizzante verso alcuni virus di sottotipo H3N2 (IC50
compresa fra 13,2- ≥ 20 μg/mL). Tale attività risulta essere di molto potenziata per PNSIA28 IgG che neutralizza, quindi, diversi virus di sottotipo H3N2 con una IC50
compresa fra 0,6-1,8 μg/mL. Dati preliminari indicano che entrambi gli anticorpi, nella
forma di IgG, legano la HA di virus di sottotipo H5N1 e neutralizzano un virione
ricombinante che esprime la HA di sottotipo H5 (dati non mostrati). Nessuno dei due
anticorpi neutralizza il ceppo influenzale di tipo B indicando una attività specifica dei
due anticorpi nei confronti di virus influenzali di tipo A.
In definitiva, sia PN-SIA28 che PN-SIA49 sono caratterizzati da una attivitità
neutralizzante eterosubtipica. Infatti, PN-SIA49 lega e neutralizza virus di sottotipo
H1N1 e H5N1, virus appartenenti cioè al gruppo 1 dei virus influenzali di tipo A. PNSIA28 lega e neutralizza virus di sottotipo H1N1, H5N1 e H3N2. I viru H3N2
appartengono al gruppo 2 dei virus influenzali di tipo A. PN-SIA28 è caratterizzato,
quindi, non solo da una attività neutralizzante eterosubtipica all’interno del gruppo 1,
ma anche da una attività eterosubtipica tra i due diversi gruppi di virus.
Di recente sono stati descritti anticorpi monoclonali cross-neutralizzanti, umani e
murini, che riconoscono epitopi conservati sulla regione stem della HA (Okuno et al.,
1993; Smirnov et al., 1999; Kashyap et al., 2008; Throsby et al., 2008; Sui et al., 2009;
Ekiert et al., 2009; Corti et al., 2010; Wang et al. 2010). Tuttavia, nessuno degli
anticorpi umani già descritti mostra una attività cross-neutralizzante contro virus
influenzali appartenenti al gruppo 1 e al gruppo 2. Questo può essere attribuito alla
presenza di un sito di glicosilazione in posizione 38 della subunità HA1 nei virus del
gruppo 2. L’immunità eterosubtipica sarebbe per questo diretta soprattutto contro virus
171
del gruppo 1 (Corti et al., 2010). Inoltre, molti degli anticorpi descritti, utilizzano il
gene VH1-69 che codifica per due residui amino acidici idrofobici nel CDR2 (Huang et
al., 2004). Gli anticorpi che utilizzano questo gene della linea germinale crossreagiscono con epitopi virali attraverso il legame ad una tasca idrofobia conservata.
Questa caratteristica conferisce agli anticorpi anti-HA una attività neutralizzante
eterosubtipica. PN-SIA28 rappresenta, quindi, il primo anticorpo umano in grado di
neutralizzare virus influenzali di tipo A filogeneticamente e temporalmente distanti e
appartenenti al gruppo 1 e al gruppo 2. Inoltre, PN-SIA28 non utilizza il gene VH1-69
e, per questo, la sua attività neutralizzante non è associata alle proprietà idrofobiche del
CDR2.
I dati ottenuti dai saggi effettuati per caratterizzare le proprietà di legame di PNSIA28 e di PN-SIA49, la regione riconosciuta e la sua attività biologica, suggeriscono
che entrambi gli anticorpi agiscono ad un livello post-legame/pre-fusione inibendo,
all’interno dell’endosoma, i cambiamenti conformazionali che avvengono nella HA e
che sono indotti dal pH acido endosomiale. Questo risulta in una inibizione della
fusione della membrana virale con quella endosomiale che impedisce il rilascio del
genoma virale nel citoplasma cellulare. Per confermare tale meccanismo sarà necessario
eseguire saggi di inibizione della fusione cellulare nei quali un anticorpo con le
caratteristiche di PN-SIA28 e PN-SIA49 dovrebbe inibire la formazione di polykarion.
Gli anticorpi monoclonali anti-influenzali possono rappresentare un potente mezzo di
studio della risposta immunitaria diretta contro il virus dell’Influenza. Inoltre, sempre
più anticorpi neutralizzanti vengono caratterizzati per studiare il loro potenziale utilizzo
in approcci di immunoterapia passiva per la prevenzione e il trattamento dell’infezione
da virus influenzale (Martinez et al., 2009).
Anticorpi, come PN-SIA28 e PN-SIA49, diretti contro una regione conservata, sia in
termini di sequenza aminoacidica lineare che in termini di struttura tridimensionale, e
caratterizzati da una ottima attività neutralizzante, potrebbero essere rilevanti non solo
in ambito terapeutico, ma anche nello sviluppo di nuove strategie vaccinali basate sugli
epitopi conservati riconosciuti dai due anticorpi. Infatti, un vaccino in grado di indurre
la produzione di anticorpi con le stesse caratteristiche di PN-SIA49 potrebbe conferire
una protezione ad ampio spettro contro virus influenzali antigenicamente distanti ma
appartenenti allo stesso sottotipo. Il recente diffondersi del virus pandemico H1N1 2009
172
ha messo, infatti, in evidenza come un virus di un sottotipo già circolante, ma con
diverse caratteristiche antigeniche possa, comunque, rappresentare un problema di
salute pubblica. Questo è particolarmente vero se si pensa alle tempistiche necessarie
alla produzione di un vaccino e alla possibile insorgenza di varianti virali farmacoresistenti. Di maggiore importanza sarebbe sicuramente la possibilità di sviluppare un
vaccino in grado di indurre la produzione di anticorpi con le stesse caratteristiche di PNSIA28 in grado, cioè, di neutralizzare virus influenzali antigenicamente distanti e
appartenenti a diversi sottotipi. La disponibilità di anticorpi con attività neutralizzante
eterosubtipica, come PN-SIA28 e PN-SIA49, rappresenterebbe, inoltre, una opzione
profilattica e terapeutica alternativa alla somministrazione di un vaccino e di farmaci
antivirali in particolari soggetti, quali donne in gravidanza e pazienti immunodepressi.
Il potenziale utilizzo di PN-SIA28 e PN-SIA49 come strumento di immunoterapia
passiva a scopo profilattico e terapeutico sarà valutato in modelli animali al fine di
verificarne la sicurezza, l’efficacia e ottimizzare protocolli di somministrazione.
Infine, la caratterizzazione dettagliata della regione dell’HA coinvolta nel legame
con PN-SIA28 e PN-SIA49 potrebbe aiutare ad identificare un epitopo conservato
condiviso tra virus influenzali e permetterebbe di sviluppare una strategia vaccinale ad
ampio spettro.
173
7.
BIBLIOGRAFIA
Anonymous 1998. Textbook of Influenza. Blackwell Science, Oxford.
Anonymous 1989. Practical Handbook of Biochemistry and Molecular Biology. CRC
Press, Boca Raton, Fla.
Anonymous 1975. The Influenza Viruses and Influenza. Academic Press, New York ;
London.
Abbas, A.K., A.H. Lichtman, and S. Sozzani. 2006; 2006. Immunologia Cellulare e
Molecolare. Masson Elsevier, Milano. 585 pp.
Abrams, P.G., J.A. Knost, G. Clarke, S. Wilburn, R.K. Oldham, and K.A. Foon. 1983.
Determination of the optimal human cell lines for development of human
hybridomas. J.Immunol. 131:1201-1204.
Abramson, J.S., and J.G. Wheeler. 1994. Virus-induced neutrophil dysfunction: role in
the pathogenesis of bacterial infections. Pediatr.Infect.Dis.J. 13:643-652.
Achdout, H., T.I. Arnon, G. Markel, T. Gonen-Gross, G. Katz, N. Lieberman, R. Gazit,
A. Joseph, E. Kedar, and O. Mandelboim. 2003. Enhanced recognition of human
NK receptors after influenza virus infection. J.Immunol. 171:915-923.
Agyeman, P., A. Duppenthaler, U. Heininger, and C. Aebi. 2004. Influenza-associated
myositis in children. Infection. 32:199-203.
Ahmed, R., and D. Gray. 1996. Immunological memory and protective immunity:
understanding their relation. Science. 272:54-60.
Air, G.M., and W.G. Laver. 1989. The neuraminidase of influenza virus. Proteins.
6:341-356.
Akaike, T., Y. Noguchi, S. Ijiri, K. Setoguchi, M. Suga, Y.M. Zheng, B. Dietzschold,
and H. Maeda. 1996. Pathogenesis of influenza virus-induced pneumonia:
involvement of both nitric oxide and oxygen radicals. Proc.Natl.Acad.Sci.U.S.A.
93:2448-2453.
Akira, S., and K. Takeda. 2004. Functions of toll-like receptors: lessons from KO mice.
C.R.Biol. 327:581-589.
174
Akkina, R.K., J.C. Richardson, M.C. Aguilera, and C.M. Yang. 1991. Heterogeneous
forms of polymerase proteins exist in influenza A virus-infected cells. Virus Res.
19:17-30.
Alberts, B., A. JOHNSON, J. LEWIS, M. RAFF, K. ROBERTS, and P. WALTER.
2002. Molecular Biology of the Cell. Garland Science, New York. 1 pp.
Allan, W., Z. Tabi, A. Cleary, and P.C. Doherty. 1990. Cellular events in the lymph
node and lung of mice with influenza. Consequences of depleting CD4+ T cells.
J.Immunol. 144:3980-3986.
Alluwaimi, A.M., H. Smith, and C. Sweet. 1994. Role of surface glycoproteins in
influenza virus pyrogenicity. J.Gen.Virol. 75:2835-2840.
Allwinn, R., W. Preiser, H. Rabenau, S. Buxbaum, M. Sturmer, and H.W. Doerr. 2002.
Laboratory
diagnosis
of
influenza--virology
or
serology?
Med.Microbiol.Immunol. 191:157-160.
Alt, F.W., and D. Baltimore. 1982. Joining of immunoglobulin heavy chain gene
segments: implications from a chromosome with evidence of three D-JH fusions.
Proc.Natl.Acad.Sci.U.S.A. 79:4118-4122.
Alt, F.W., T. Keith Blackwell, and G.D. Yancopoulos. 1985. Immunoglobulin genes in
transgenic mice. Trends in Genetics. 1:231-236.
Aoki, F.Y., M.D. Macleod, P. Paggiaro, O. Carewicz, A. El Sawy, C. Wat, M. Griffiths,
E. Waalberg, P. Ward, and IMPACT Study Group. 2003. Early administration of
oral
oseltamivir
increases
the
benefits
of
influenza
treatment.
J.Antimicrob.Chemother. 51:123-129.
Apisarnthanarak, A., R. Kitphati, K. Thongphubeth, P. Patoomanunt, P. Anthanont, W.
Auwanit, P. Thawatsupha, M. Chittaganpitch, S. Saeng-Aroon, S. Waicharoen,
P. Apisarnthanarak, G.A. Storch, L.M. Mundy, and V.J. Fraser. 2004. Atypical
avian influenza (H5N1). Emerg.Infect.Dis. 10:1321-1324.
Area, E., J. Martin-Benito, P. Gastaminza, E. Torreira, J.M. Valpuesta, J.L. Carrascosa,
and J. Ortin. 2004. 3D structure of the influenza virus polymerase complex:
localization of subunit domains. Proc.Natl.Acad.Sci.U.S.A. 101:308-313.
Arnon, T.I., M. Lev, G. Katz, Y. Chernobrov, A. Porgador, and O. Mandelboim. 2001.
Recognition of viral hemagglutinins by NKp44 but not by NKp30.
Eur.J.Immunol. 31:2680-2689.
175
Bach, J., P. Lesavre, and M. Picari. 1981; 1981. Immunologia. Marrapese, Roma. 266
pp.
Bae, S.H., H.K. Cheong, J.H. Lee, C. Cheong, M. Kainosho, and B.S. Choi. 2001.
Structural features of an influenza virus promoter and their implications for viral
RNA synthesis. Proc.Natl.Acad.Sci.U.S.A. 98:10602-10607.
Banchereau, J., F. Briere, C. Caux, J. Davoust, S. Lebecque, Y. Liu, B. Pulendran, and
K. Palucka. 2000. Immunobiology of Dendritic Cells. Annu.Rev.Immunol.
18:767-811.
Barbas, C.F.,3rd, A.S. Kang, R.A. Lerner, and S.J. Benkovic. 1991. Assembly of
combinatorial antibody libraries on phage surfaces: the gene III site.
Proc.Natl.Acad.Sci.U.S.A. 88:7978-7982.
Barker, W.H., and J.P. Mullooly. 1982. "A study of excess mortality during influenza
epidemics in the United States, 1968-1976". Am.J.Epidemiol. 115:479-480.
Barnard, D.L. 2009. Animal models for the study of influenza pathogenesis and therapy.
Antiviral Res. 82:A110-22.
Barrett, M.J., E.S. Hurwitz, L.B. Schonberger, and M.F. Rogers. 1986. Changing
epidemiology of Reye syndrome in the United States. Pediatrics. 77:598-602.
Barton, G.M., and R. Medzhitov. 2003. Linking Toll-like receptors to IFN-alpha/beta
expression. Nat.Immunol. 4:432-433.
Baudin, F., C. Bach, S. Cusack, and R.W. Ruigrok. 1994. Structure of influenza virus
RNP. I. Influenza virus nucleoprotein melts secondary structure in panhandle
RNA and exposes the bases to the solvent. EMBO J. 13:3158-3165.
Baudin, F., I. Petit, W. Weissenhorn, and R.W. Ruigrok. 2001. In vitro dissection of the
membrane and RNP binding activities of influenza virus M1 protein. Virology.
281:102-108.
Beck, A., T. Wurch, C. Bailly, and N. Corvaia. 2010. Strategies and challenges for the
next generation of therapeutic antibodies. Nat.Rev.Immunol. 10:345-352.
Beigel, J., and M. Bray. 2008. Current and future antiviral therapy of severe seasonal
and avian influenza. Antiviral Res. 78:91-102.
Bell, S., and M.A. Kamm. 2000. Antibodies to tumour necrosis factor alpha as
treatment for Crohn's disease. Lancet. 355:858-860.
176
Belz, G.T., D. Wodarz, G. Diaz, M.A. Nowak, and P.C. Doherty. 2002. Compromised
influenza virus-specific CD8 (+)-T-cell memory in CD4 (+)-T-cell-deficient
mice. J.Virol. 76:12388-12393.
Berger, R., E. Ainbender, H.L. Hodes, H.D. Zepp, and M.M. Hevizy. 1967.
Demonstration of IgA polioantibody in saliva, duodenal fluid and urine. Nature.
214:420-422.
Berry, L., and S. Braude. 1991. Influenza A infection with rhabdomyolysis and acute
renal failure--a potentially fatal complication. Postgrad.Med.J. 67:389-390.
Besmer, E., J. Mansilla-Soto, S. Cassard, D.J. Sawchuk, G. Brown, M. Sadofsky, S.M.
Lewis, M.C. Nussenzweig, and P. Cortes. 1998. Hairpin coding end opening is
mediated by RAG1 and RAG2 proteins. Mol.Cell. 2:817-828.
Betakova, T., M.V. Nermut, and A.J. Hay. 1996. The NB protein is an integral
component of the membrane of influenza B virus. J.Gen.Virol. 77 ( Pt 11):26892694.
Beyer, W.E., A.M. Palache, and A.D. Osterhaus. 1998. Comparison of Serology and
Reactogenicity between Influenza Subunit Vaccines and Whole Virus or Split
Vaccines: A Review and Meta-Analysis of the Literature. Clin.Drug Investig.
15:1-12.
Biswas, S.K., P.L. Boutz, and D.P. Nayak. 1998. Influenza virus nucleoprotein interacts
with influenza virus polymerase proteins. J.Virol. 72:5493-5501.
Biswas, S.K., and D.P. Nayak. 1994. Mutational analysis of the conserved motifs of
influenza A virus polymerase basic protein 1. J.Virol. 68:1819-1826.
Black, R.A., P.A. Rota, N. Gorodkova, H.D. Klenk, and A.P. Kendal. 1993. Antibody
response to the M2 protein of influenza A virus expressed in insect cells.
J.Gen.Virol. 74 ( Pt 1):143-146.
Boivin, G., N. Goyette, and H. Bernatchez. 2002. Prolonged excretion of amantadineresistant influenza a virus quasi species after cessation of antiviral therapy in an
immunocompromised patient. Clin.Infect.Dis. 34:E23-5.
Boulianne, G.L., N. Hozumi, and M.J. Shulman. 1984. Production of functional
chimaeric mouse/human antibody. Nature. 312:643-646.
Bouvier, N.M., and P. Palese. 2008. The biology of influenza viruses. Vaccine. 26
Suppl 4:D49-53.
177
Braam, J., I. Ulmanen, and R.M. Krug. 1983. Molecular model of a eucaryotic
transcription complex: functions and movements of influenza P proteins during
capped RNA-primed transcription. Cell. 34:609-618.
Bransteitter, R., P. Pham, M.D. Scharff, and M.F. Goodman. 2003. Activation-induced
cytidine deaminase deaminates deoxycytidine on single-stranded DNA but
requires the action of RNase. Proc.Natl.Acad.Sci.U.S.A. 100:4102-4107.
Brassard, D.L., G.P. Leser, and R.A. Lamb. 1996. Influenza B virus NB glycoprotein is
a component of the virion. Virology. 220:350-360.
Breitling, F., S. Dubel, T. Seehaus, I. Klewinghaus, and M. Little. 1991. A surface
expression vector for antibody screening. Gene. 104:147-153.
Brekke, O.H., and I. Sandlie. 2003. Therapeutic antibodies for human diseases at the
dawn of the twenty-first century. Nat.Rev.Drug Discov. 2:52-62.
Bright, R.A., D.K. Shay, B. Shu, N.J. Cox, and A.I. Klimov. 2006. Adamantane
resistance among influenza A viruses isolated early during the 2005-2006
influenza season in the United States. JAMA. 295:891-894.
Brownlee, G.G., and J.L. Sharps. 2002. The RNA polymerase of influenza a virus is
stabilized by interaction with its viral RNA promoter. J.Virol. 76:7103-7113.
Brüggemann, M., H.M. Caskey, C. Teale, H. Waldmann, G.T. Williams, M.A. Surani,
and M.S. Neuberger. 1989. A repertoire of monoclonal antibodies with human
heavy chains from transgenic mice. Proceedings of the National Academy of
Sciences of the United States of America. 86:6709-6713.
Bruhl, P., A. Kerschbaum, O. Kistner, N. Barrett, F. Dorner, and M. Gerencer. 2000.
Humoral and cell-mediated immunity to vero cell-derived influenza vaccine.
Vaccine. 19:1149-1158.
Brydon, E.W., S.J. Morris, and C. Sweet. 2005. Role of apoptosis and cytokines in
influenza virus morbidity. FEMS Microbiol.Rev. 29:837-850.
Bui, M., G. Whittaker, and A. Helenius. 1996. Effect of M1 protein and low pH on
nuclear transport of influenza virus ribonucleoproteins. J.Virol. 70:8391-8401.
Bullido, R., P. Gomez-Puertas, C. Albo, and A. Portela. 2000. Several protein regions
contribute to determine the nuclear and cytoplasmic localization of the influenza
A virus nucleoprotein. J.Gen.Virol. 81:135-142.
178
Burioni, R., F. Canducci, N. Mancini, N. Clementi, M. Sassi, D. De Marco, R.A. Diotti,
D. Saita, M. Sampaolo, G. Sautto, M. Pianezze, and M. Clementi. 2010.
Monoclonal antibodies isolated from human B cells neutralize a broad range of
H1 subtype influenza A viruses including swine-origin Influenza virus (S-OIV).
Virology. 399:144-152.
Burioni, R., P. Plaisant, F. Bugli, V. Delli Carri, M. Clementi, and G. Fadda. 1998. A
vector for the expression of recombinant monoclonal Fab fragments in bacteria.
J.Immunol.Methods. 217:195-199.
Burioni, R., P. Plaisant, V. Delli Carri, A. Vannini, T. Spanu, M. Clementi, G. Fadda,
and P.E. Varaldo. 1997. An improved phage display vector for antibody
repertoire cloning by construction of combinatorial libraries. Res.Virol. 148:161164.
Cambier, J.C., S.B. Gauld, K.T. Merrell, and B.J. Vilen. 2007. B-cell anergy: from
transgenic models to naturally occurring anergic B cells? Nat.Rev.Immunol.
7:633-643.
Cambier, J.C., E.S. Vitetta, J.R. Kettman, G.M. Wetzel, and J.W. Uhr. 1977. B-cell
tolerance. III. Effect of papain-mediated cleavage of cell surface IgD on
tolerance susceptibility of murine B cells. J.Exp.Med. 146:107-117.
Carlson, C.M., E.A. Turpin, L.A. Moser, K.B. O'Brien, T.D. Cline, J.C. Jones, T.M.
Tumpey, J.M. Katz, L.A. Kelley, J. Gauldie, and S. Schultz-Cherry. 2010.
Transforming growth factor-beta: activation by neuraminidase and role in highly
pathogenic H5N1 influenza pathogenesis. PLoS Pathog. 6:e1001136.
Carr, C.M., C. Chaudhry, and P.S. Kim. 1997. Influenza hemagglutinin is spring-loaded
by a metastable native conformation. Proc.Natl.Acad.Sci.U.S.A. 94:1430614313.
Carr, C.M., and P.S. Kim. 1993. A spring-loaded mechanism for the conformational
change of influenza hemagglutinin. Cell. 73:823-832.
Carragher, D.M., D.A. Kaminski, A. Moquin, L. Hartson, and T.D. Randall. 2008. A
novel role for non-neutralizing antibodies against nucleoprotein in facilitating
resistance to influenza virus. J.Immunol. 181:4168-4176.
Carsetti, R., G. Kohler, and M.C. Lamers. 1993. A role for immunoglobulin D:
interference with tolerance induction. Eur.J.Immunol. 23:168-178.
179
Casadevall, A., E. Dadachova, and L.A. Pirofski. 2004. Passive antibody therapy for
infectious diseases. Nat.Rev.Microbiol. 2:695-703.
Casali, P., and E.W. Schettino. 1996. Structure and function of natural antibodies.
Curr.Top.Microbiol.Immunol. 210:167-179.
Cate, T.R. 1987. Clinical manifestations and consequences of influenza. Am.J.Med.
82:15-19.
Centers for Disease Control and Prevention. www.cdc.gov/.
Cerwenka, A., T.M. Morgan, and R.W. Dutton. 1999. Naive, effector, and memory
CD8 T cells in protection against pulmonary influenza virus infection: homing
properties rather than initial frequencies are crucial. J.Immunol. 163:5535-5543.
Chadd, H.E., and S.M. Chamow. 2001. Therapeutic antibody expression technology.
Curr.Opin.Biotechnol. 12:188-194.
Chan, A.C., and P.J. Carter. 2010. Therapeutic antibodies for autoimmunity and
inflammation. Nat.Rev.Immunol. 10:301-316.
Chaudhuri, J., M. Tian, C. Khuong, K. Chua, E. Pinaud, and F.W. Alt. 2003.
Transcription-targeted DNA deamination by the AID antibody diversification
enzyme. Nature. 422:726-730.
Cheam, A.L., I.G. Barr, A.W. Hampson, J. Mosse, and A.C. Hurt. 2004. In vitro
generation and characterisation of an influenza B variant with reduced
sensitivity to neuraminidase inhibitors. Antiviral Res. 63:177-181.
Chen, R., and E.C. Holmes. 2006. Avian influenza virus exhibits rapid evolutionary
dynamics. Mol.Biol.Evol. 23:2336-2341.
Chen, W., P.A. Calvo, D. Malide, J. Gibbs, U. Schubert, I. Bacik, S. Basta, R. O'Neill,
J. Schickli, P. Palese, P. Henklein, J.R. Bennink, and J.W. Yewdell. 2001. A
novel influenza A virus mitochondrial protein that induces cell death. Nat.Med.
7:1306-1312.
Chen, Y., M. Shiota, M. Ohuchi, T. Towatari, J. Tashiro, M. Murakami, M. Yano, B.
Yang, and H. Kido. 2000. Mast cell tryptase from pig lungs triggers infection by
pneumotropic Sendai and influenza A viruses. Purification and characterization.
Eur.J.Biochem. 267:3189-3197.
Chesney, P.J., J.P. Davis, W.K. Purdy, P.J. Wand, and R.W. Chesney. 1981. Clinical
manifestations of toxic shock syndrome. JAMA. 246:741-748.
180
Chun, J.J., D.G. Schatz, M.A. Oettinger, R. Jaenisch, and D. Baltimore. 1991. The
recombination activating gene-1 (RAG-1) transcript is present in the murine
central nervous system. Cell. 64:189-200.
Ciampor, F., C.A. Thompson, S. Grambas, and A.J. Hay. 1992. Regulation of pH by the
M2 protein of influenza A viruses. Virus Res. 22:247-258.
Cianci, C., L. Tiley, and M. Krystal. 1995. Differential activation of the influenza virus
polymerase via template RNA binding. J.Virol. 69:3995-3999.
Claas, E.C., J.C. de Jong, R. van Beek, G.F. Rimmelzwaan, and A.D. Osterhaus. 1998.
Human influenza virus A/HongKong/156/97 (H5N1) infection. Vaccine. 16:977978.
Clackson, T., H.R. Hoogenboom, A.D. Griffiths, and G. Winter. 1991. Making antibody
fragments using phage display libraries. Nature. 352:624-628.
Co, M.S., and C. Queen. 1991. Humanized antibodies for therapy. Nature. 351:501-502.
Cole, S.P., B.G. Campling, I.H. Louwman, D. Kozbor, and J.C. Roder. 1984. A strategy
for the production of human monoclonal antibodies reactive with lung tumor cell
lines. Cancer Res. 44:2750-2753.
Compans, R.W., J. Content, and P.H. Duesberg. 1972. Structure of the
ribonucleoprotein of influenza virus. J.Virol. 10:795-800.
Conenello, G.M., and P. Palese. 2007. Influenza A virus PB1-F2: a small protein with a
big punch. Cell.Host Microbe. 2:207-209.
Connor, R.J., Y. Kawaoka, R.G. Webster, and J.C. Paulson. 1994. Receptor specificity
in human, avian, and equine H2 and H3 influenza virus isolates. Virology.
205:17-23.
Cooper, N.J., A.J. Sutton, K.R. Abrams, A. Wailoo, D. Turner, and K.G. Nicholson.
2003. Effectiveness of neuraminidase inhibitors in treatment and prevention of
influenza A and B: systematic review and meta-analyses of randomised
controlled trials. BMJ. 326:1235.
Corbett, S.J., I.M. Tomlinson, E.L. Sonnhammer, D. Buck, and G. Winter. 1997.
Sequence of the human immunoglobulin diversity (D) segment locus: a
systematic analysis provides no evidence for the use of DIR segments, inverted
D segments, "minor" D segments or D-D recombination. J.Mol.Biol. 270:587597.
181
Corti, D., A.L. Suguitan Jr, D. Pinna, C. Silacci, B.M. Fernandez-Rodriguez, F.
Vanzetta, C. Santos, C.J. Luke, F.J. Torres-Velez, N.J. Temperton, R.A. Weiss,
F. Sallusto, K. Subbarao, and A. Lanzavecchia. 2010. Heterosubtypic
neutralizing antibodies are produced by individuals immunized with a seasonal
influenza vaccine. J.Clin.Invest. 120:1663-1673.
Cosimi, A.B., R.C. Burton, R.B. Colvin, G. Goldstein, F.L. Delmonico, M.P.
LaQuaglia, N. Tolkoff-Rubin, R.H. Rubin, J.T. Herrin, and P.S. Russell. 1981.
Treatment of acute renal allograft rejection with OKT3 monoclonal antibody.
Transplantation. 32:535-539.
Cote, R.J., D.M. Morrissey, A.N. Houghton, E.J. Beattie Jr, H.F. Oettgen, and L.J. Old.
1983. Generation of human monoclonal antibodies reactive with cellular
antigens. Proc.Natl.Acad.Sci.U.S.A. 80:2026-2030.
Cote, R.J., D.M. Morrissey, H.F. Oettgen, and L.J. Old. 1984. Analysis of human
monoclonal antibodies derived from lymphocytes of patients with cancer.
Fed.Proc. 43:2465-2469.
Couch, R.B. 2003. An overview of serum antibody responses to influenza virus
antigens. Dev.Biol. (Basel). 115:25-30.
Couch, R.B., W.A. Keitel, and T.R. Cate. 1997. Improvement of inactivated influenza
virus vaccines. J.Infect.Dis. 176 Suppl 1:S38-44.
Courtenay-Luck, N.S., A.A. Epenetos, R. Moore, M. Larche, D. Pectasides, B. Dhokia,
and M.A. Ritter. 1986. Development of primary and secondary immune
responses to mouse monoclonal antibodies used in the diagnosis and therapy of
malignant neoplasms. Cancer Res. 46:6489-6493.
Cox, N.J., T.L. Brammer, and H.L. Regnery. 1994. Influenza: global surveillance for
epidemic and pandemic variants. Eur.J.Epidemiol. 10:467-470.
Cox, N.J., and K. Subbarao. 1999. Influenza. Lancet. 354:1277-1282.
Croce, C.M., A. Linnenbach, W. Hall, Z. Steplewski, and H. Koprowski. 1980.
Production of human hybridomas secreting antibodies to measles virus. Nature.
288:488-489.
Cros, J.F., and P. Palese. 2003. Trafficking of viral genomic RNA into and out of the
nucleus: influenza, Thogoto and Borna disease viruses. Virus Res. 95:3-12.
182
Culley, F.J. 2009. Natural killer cells in infection and inflammation of the lung.
Immunology. 128:151-163.
Cunningham, B.A., M.N. Pflumm, U. Rutishauser, and G.M. Edelman. 1969.
Subgroups of amino acid sequences in the variable regions of immunoglobulin
heavy chains. Proc.Natl.Acad.Sci.U.S.A. 64:997-1003.
Daniels, R.S., J.C. Downie, A.J. Hay, M. Knossow, J.J. Skehel, M.L. Wang, and D.C.
Wiley. 1985. Fusion mutants of the influenza virus hemagglutinin glycoprotein.
Cell. 40:431-439.
De Clercq, E. 2006. Antiviral agents active against influenza A viruses. Nat.Rev.Drug
Discov. 5:1015-1025.
de Jong, M.D., V.C. Bach, T.Q. Phan, M.H. Vo, T.T. Tran, B.H. Nguyen, M. Beld, T.P.
Le, H.K. Truong, V.V. Nguyen, T.H. Tran, Q.H. Do, and J. Farrar. 2005. Fatal
avian influenza A (H5N1) in a child presenting with diarrhea followed by coma.
N.Engl.J.Med. 352:686-691.
de Jong, M.D., and T.T. Hien. 2006. Avian influenza A (H5N1). J.Clin.Virol. 35:2-13.
de Jong, M.D., T.T. Tran, H.K. Truong, M.H. Vo, G.J. Smith, V.C. Nguyen, V.C. Bach,
T.Q. Phan, Q.H. Do, Y. Guan, J.S. Peiris, T.H. Tran, and J. Farrar. 2005.
Oseltamivir resistance during treatment of influenza A (H5N1) infection.
N.Engl.J.Med. 353:2667-2672.
Di Noia, J.M., and M.S. Neuberger. 2007. Molecular mechanisms of antibody somatic
hypermutation. Annu.Rev.Biochem. 76:1-22.
Dickerson, S.K., E. Market, E. Besmer, and F.N. Papavasiliou. 2003. AID mediates
hypermutation by deaminating single stranded DNA. J.Exp.Med. 197:12911296.
Digard, P., V.C. Blok, and S.C. Inglis. 1989. Complex formation between influenza
virus polymerase proteins expressed in Xenopus oocytes. Virology. 171:162169.
Doherty, P.C., S. Hou, and R.A. Tripp. 1994. CD8+ T-cell memory to viruses.
Curr.Opin.Immunol. 6:545-552.
Doherty, P.C., D.J. Topham, R.A. Tripp, R.D. Cardin, J.W. Brooks, and P.G.
Stevenson. 1997. Effector CD4+ and CD8+ T-cell mechanisms in the control of
respiratory virus infections. Immunol.Rev. 159:105-117.
183
Dolin, R., R.C. Reichman, H.P. Madore, R. Maynard, P.N. Linton, and J. WebberJones. 1982. A controlled trial of amantadine and rimantadine in the prophylaxis
of influenza A infection. N.Engl.J.Med. 307:580-584.
Doms, R.W., A. Helenius, and J. White. 1985. Membrane fusion activity of the
influenza virus hemagglutinin. The low pH-induced conformational change.
J.Biol.Chem. 260:2973-2981.
Doms, R.W., R.A. Lamb, J.K. Rose, and A. Helenius. 1993. Folding and assembly of
viral membrane proteins. Virology. 193:545-562.
Donnelly, J.J., A. Friedman, D. Martinez, D.L. Montgomery, J.W. Shiver, S.L. Motzel,
J.B. Ulmer, and M.A. Liu. 1995. Preclinical efficacy of a prototype DNA
vaccine: enhanced protection against antigenic drift in influenza virus. Nat.Med.
1:583-587.
Donnelly, J.J., A. Friedman, J.B. Ulmer, and M.A. Liu. 1997. Further protection against
antigenic drift of influenza virus in a ferret model by DNA vaccination. Vaccine.
15:865-868.
Dopheide, T.A., and C.W. Ward. 1978. The carboxyl-terminal sequence of the heavy
chain of a Hong Kong influenza haemagglutinin. Eur.J.Biochem. 85:393-398.
Dowdle, W.R. 1999. Influenza A virus recycling revisited. Bull.World Health Organ.
77:820-828.
Dudley, D.D., J. Chaudhuri, C.H. Bassing, and F.W. Alt. 2005. Mechanism and control
of V (D)J recombination versus class switch recombination: similarities and
differences. Adv.Immunol. 86:43-112.
Duesberg, P.H. 1969. Distinct subunits of the ribonucleoprotein of influenza virus.
J.Mol.Biol. 42:485-499.
Dutton, R.W., L.M. Bradley, and S.L. Swain. 1998. T cell memory. Annu.Rev.Immunol.
16:201-223.
Edelman, G.M. 1973. Antibody structure and molecular immunology. Science. 180:830840.
Edelman, G.M., B. Benacerraf, Z. Ovary, and M.D. Poulik. 1961. Structural differences
among antibodies of different specificities. Proc.Natl.Acad.Sci.U.S.A. 47:17511758.
184
Edelman, G.M., B.A. Cunningham, W.E. Gall, P.D. Gottlieb, U. Rutishauser, and M.J.
Waxdal. 1969. The covalent structure of an entire gammaG immunoglobulin
molecule. Proc.Natl.Acad.Sci.U.S.A. 63:78-85.
Edelman, G.M., W.E. Gall, M.J. Waxdal, and W.H. Konigsberg. 1968. The covalent
structure
of
a
human
gamma
G-immunoglobulin.
I.
Isolation
and
characterization of the whole molecule, the polypeptide chains, and the tryptic
fragments. Biochemistry. 7:1950-1958.
Edelman, G.M., and J.A. Gally. 1962. The nature of Bence-Jones proteins. Chemical
similarities to polypetide chains of myeloma globulins and normal gammaglobulins. J.Exp.Med. 116:207-227.
Edelman, G.M., and M.D. Poulik. 1961. Studies on structural units of the gammaglobulins. J.Exp.Med. 113:861-884.
Ehrhardt, C., R. Seyer, E.R. Hrincius, T. Eierhoff, T. Wolff, and S. Ludwig. 2010.
Interplay between influenza A virus and the innate immune signaling. Microbes
Infect. 12:81-87.
Ekiert, D.C., G. Bhabha, M.A. Elsliger, R.H. Friesen, M. Jongeneelen, M. Throsby, J.
Goudsmit, and I.A. Wilson. 2009. Antibody recognition of a highly conserved
influenza virus epitope. Science. 324:246-251.
Elkon, K., and P. Casali. 2008. Nature and functions of autoantibodies.
Nat.Clin.Pract.Rheumatol. 4:491-498.
Ellebedy, A.H., and R.J. Webby. 2009. Influenza vaccines. Vaccine. 27 Suppl 4:D65-8.
Ennis, F.A., A. Meager, A.S. Beare, Y.H. Qi, D. Riley, G. Schwarz, G.C. Schild, and
A.H. Rook. 1981. Interferon induction and increased natural killer-cell activity
in influenza infections in man. Lancet. 2:891-893.
Epstein, S.L., J.A. Misplon, C.M. Lawson, E.K. Subbarao, M. Connors, and B.R.
Murphy. 1993. Beta 2-microglobulin-deficient mice can be protected against
influenza A infection by vaccination with vaccinia-influenza recombinants
expressing hemagglutinin and neuraminidase. J.Immunol. 150:5484-5493.
Fang, J., S. Bredow, P. Taishi, J.A. Majde, and J.M. Krueger. 1999. Synthetic influenza
viral double-stranded RNA induces an acute-phase response in rabbits.
J.Med.Virol. 57:198-203.
185
Fechter, P., L. Mingay, J. Sharps, A. Chambers, E. Fodor, and G.G. Brownlee. 2003.
Two aromatic residues in the PB2 subunit of influenza A RNA polymerase are
crucial for cap binding. J.Biol.Chem. 278:20381-20388.
Ferraris, O., and B. Lina. 2008. Mutations of neuraminidase implicated in
neuraminidase inhibitors resistance. J.Clin.Virol. 41:13-19.
Fischer, W.B., M. Pitkeathly, and M.S. Sansom. 2001. Amantadine blocks channel
activity of the transmembrane segment of the NB protein from influenza B.
Eur.Biophys.J. 30:416-420.
Fischer, W.B., M. Pitkeathly, B.A. Wallace, L.R. Forrest, G.R. Smith, and M.S.
Sansom. 2000. Transmembrane peptide NB of influenza B: a simulation,
structure, and conductance study. Biochemistry. 39:12708-12716.
Flewett, T.H., and J.G. Hoult. 1958. Influenzal encephalopathy and postinfluenzal
encephalitis. Lancet. 2:11-15.
Fodor, E., M. Crow, L.J. Mingay, T. Deng, J. Sharps, P. Fechter, and G.G. Brownlee.
2002. A single amino acid mutation in the PA subunit of the influenza virus
RNA polymerase inhibits endonucleolytic cleavage of capped RNAs. J.Virol.
76:8989-9001.
Fodor, E., D.C. Pritlove, and G.G. Brownlee. 1994. The influenza virus panhandle is
involved in the initiation of transcription. J.Virol. 68:4092-4096.
Fodor, E., and M. Smith. 2004. The PA subunit is required for efficient nuclear
accumulation of the PB1 subunit of the influenza A virus RNA polymerase
complex. J.Virol. 78:9144-9153.
Fouchier, R.A., V. Munster, A. Wallensten, T.M. Bestebroer, S. Herfst, D. Smith, G.F.
Rimmelzwaan, B. Olsen, and A.D. Osterhaus. 2005. Characterization of a novel
influenza A virus hemagglutinin subtype (H16) obtained from black-headed
gulls. J.Virol. 79:2814-2822.
Fouchier, R.A., P.M. Schneeberger, F.W. Rozendaal, J.M. Broekman, S.A. Kemink, V.
Munster, T. Kuiken, G.F. Rimmelzwaan, M. Schutten, G.J. Van Doornum, G.
Koch, A. Bosman, M. Koopmans, and A.D. Osterhaus. 2004. Avian influenza A
virus (H7N7) associated with human conjunctivitis and a fatal case of acute
respiratory distress syndrome. Proc.Natl.Acad.Sci.U.S.A. 101:1356-1361.
186
Frace, A.M., A.I. Klimov, T. Rowe, R.A. Black, and J.M. Katz. 1999. Modified M2
proteins produce heterotypic immunity against influenza A virus. Vaccine.
17:2237-2244.
Frank, A.L., L.H. Taber, C.R. Wells, J.M. Wells, W.P. Glezen, and A. Paredes. 1981.
Patterns of shedding of myxoviruses and paramyxoviruses in children.
J.Infect.Dis. 144:433-441.
Friesen, R.H., W. Koudstaal, M.H. Koldijk, G.J. Weverling, J.P. Brakenhoff, P.J.
Lenting, K.J. Stittelaar, A.D. Osterhaus, R. Kompier, and J. Goudsmit. 2010.
New class of monoclonal antibodies against severe influenza: prophylactic and
therapeutic efficacy in ferrets. PLoS One. 5:e9106.
Fugmann, S.D., A.I. Lee, P.E. Shockett, I.J. Villey, and D.G. Schatz. 2000a. The RAG
proteins and V (D)J recombination: complexes, ends, and transposition.
Annu.Rev.Immunol. 18:495-527.
Fugmann, S.D., I.J. Villey, L.M. Ptaszek, and D.G. Schatz. 2000b. Identification of two
catalytic residues in RAG1 that define a single active site within the
RAG1/RAG2 protein complex. Mol.Cell. 5:97-107.
Fujiyoshi, Y., N.P. Kume, K. Sakata, and S.B. Sato. 1994. Fine structure of influenza A
virus observed by electron cryo-microscopy. EMBO J. 13:318-326.
Gamblin, S.J., L.F. Haire, R.J. Russell, D.J. Stevens, B. Xiao, Y. Ha, N. Vasisht, D.A.
Steinhauer, R.S. Daniels, A. Elliot, D.C. Wiley, and J.J. Skehel. 2004. The
structure and receptor binding properties of the 1918 influenza hemagglutinin.
Science. 303:1838-1842.
Gao, C., S. Mao, C.H. Lo, P. Wirsching, R.A. Lerner, and K.D. Janda. 1999. Making
artificial antibodies: a format for phage display of combinatorial heterodimeric
arrays. Proc.Natl.Acad.Sci.U.S.A. 96:6025-6030.
Garcia-Sastre, A. 2001. Inhibition of interferon-mediated antiviral responses by
influenza A viruses and other negative-strand RNA viruses. Virology. 279:375384.
Garcia-Sastre, A., and C.A. Biron. 2006. Type 1 interferons and the virus-host
relationship: a lesson in detente. Science. 312:879-882.
Garcia-Sastre, A., A. Egorov, D. Matassov, S. Brandt, D.E. Levy, J.E. Durbin, P.
Palese, and T. Muster. 1998. Influenza A virus lacking the NS1 gene replicates
in interferon-deficient systems. Virology. 252:324-330.
187
Gastaminza, P., B. Perales, A.M. Falcon, and J. Ortin. 2003. Mutations in the Nterminal region of influenza virus PB2 protein affect virus RNA replication but
not transcription. J.Virol. 77:5098-5108.
Gaydos, J.C., F.H. Top Jr, R.A. Hodder, and P.K. Russell. 2006. Swine influenza a
outbreak, Fort Dix, New Jersey, 1976. Emerg.Infect.Dis. 12:23-28.
Geisberger, R., M. Lamers, and G. Achatz. 2006. The riddle of the dual expression of
IgM and IgD. Immunology. 118:429-437.
Gerhard, W. 2001. The role of the antibody response in influenza virus infection.
Curr.Top.Microbiol.Immunol. 260:171-190.
Gerhard, W., K. Mozdzanowska, M. Furchner, G. Washko, and K. Maiese. 1997. Role
of the B-cell response in recovery of mice from primary influenza virus
infection. Immunol.Rev. 159:95-103.
Gibbs, J.S., D. Malide, F. Hornung, J.R. Bennink, and J.W. Yewdell. 2003. The
Influenza A Virus PB1-F2 Protein Targets the Inner Mitochondrial Membrane
via a Predicted Basic Amphipathic Helix That Disrupts Mitochondrial Function.
J.Virol. 77:7214-7224.
Gigliotti, F., L. Smith, and R.A. Insel. 1984. Reproducible production of protective
human monoclonal antibodies by fusion of peripheral blood lymphocytes with a
mouse myeloma cell line. J.Infect.Dis. 149:43-47.
Gilfillan, S., A. Dierich, M. Lemeur, C. Benoist, and D. Mathis. 1993. Mice lacking
TdT: mature animals with an immature lymphocyte repertoire. Science.
261:1175-1178.
Gilmartin, G.M., and J.R. Nevins. 1991. Molecular analyses of two poly (A) siteprocessing factors that determine the recognition and efficiency of cleavage of
the pre-mRNA. Mol.Cell.Biol. 11:2432-2438.
Glassy, M.C., H.H. Handley, H. Hagiwara, and I. Royston. 1983. UC 729-6, a human
lymphoblastoid B-cell line useful for generating antibody-secreting humanhuman hybridomas. Proc.Natl.Acad.Sci.U.S.A. 80:6327-6331.
Glezen, W.P. 2004. Cold-adapted, live attenuated influenza vaccine. Expert
Rev.Vaccines. 3:131-139.
Glezen, W.P., P.A. Piedra, I.M. Longini, and M.E. Halloran. 2004. Safety of coldadapted live influenza vaccine. Pediatr.Infect.Dis.J. 23:593-4; author reply 594.
188
Gomez-Puertas, P., C. Albo, E. Perez-Pastrana, A. Vivo, and A. Portela. 2000.
Influenza virus matrix protein is the major driving force in virus budding.
J.Virol. 74:11538-11547.
Gonzales, N.R., R. De Pascalis, J. Schlom, and S.V. Kashmiri. 2005. Minimizing the
immunogenicity of antibodies for clinical application. Tumour Biol. 26:31-43.
Gonzalez, S., and J. Ortin. 1999a. Characterization of influenza virus PB1 protein
binding to viral RNA: two separate regions of the protein contribute to the
interaction domain. J.Virol. 73:631-637.
Gonzalez, S., and J. Ortin. 1999b. Distinct regions of influenza virus PB1 polymerase
subunit recognize vRNA and cRNA templates. EMBO J. 18:3767-3775.
Gonzalez, S., T. Zurcher, and J. Ortin. 1996. Identification of two separate domains in
the influenza virus PB1 protein involved in the interaction with the PB2 and PA
subunits: a model for the viral RNA polymerase structure. Nucleic Acids Res.
24:4456-4463.
Goodman, L.S., A. Gilman, C. Sirtori, A.G. Gilman, J.G. Hardman, and L.E. Limbird.
2003. Le Basi Farmacologiche Della Terapia. McGraw-Hill, Milano.
Gould, H.J., B.J. Sutton, A.J. Beavil, R.L. Beavil, N. McCloskey, H.A. Coker, D. Fear,
and L. Smurthwaite. 2003. The biology of IGE and the basis of allergic disease.
Annu.Rev.Immunol. 21:579-628.
Grambas, S., and A.J. Hay. 1992. Maturation of influenza A virus hemagglutinin-estimates of the pH encountered during transport and its regulation by the M2
protein. Virology. 190:11-18.
Graves, P.N., J.L. Schulman, J.F. Young, and P. Palese. 1983. Preparation of influenza
virus subviral particles lacking the HA1 subunit of hemagglutinin: unmasking of
cross-reactive HA2 determinants. Virology. 126:106-116.
Grawunder, U., T.M. Leu, D.G. Schatz, A. Werner, A.G. Rolink, F. Melchers, and T.H.
Winkler. 1995. Down-regulation of RAG1 and RAG2 gene expression in preB
cells after functional immunoglobulin heavy chain rearrangement. Immunity.
3:601-608.
Grayson, M.H., and M.J. Holtzman. 2007. Emerging role of dendritic cells in
respiratory viral infection. J.Mol.Med. 85:1057-1068.
189
Grebe, K.M., J.W. Yewdell, and J.R. Bennink. 2008. Heterosubtypic immunity to
influenza A virus: where do we stand? Microbes Infect. 10:1024-1029.
Green, L.L., M.C. Hardy, C.E. Maynard-Currie, H. Tsuda, D.M. Louie, M.J. Mendez,
H. Abderrahim, M. Noguchi, D.H. Smith, and Y. Zeng. 1994. Antigen-specific
human monoclonal antibodies from mice engineered with human Ig heavy and
light chain YACs. Nat.Genet. 7:13-21.
Greenspan, D., M. Krystal, S. Nakada, H. Arnheiter, D.S. Lyles, and P. Palese. 1985.
Expression of influenza virus NS2 nonstructural protein in bacteria and
localization of NS2 in infected eucaryotic cells. J.Virol. 54:833-843.
Gubareva, L.V., L. Kaiser, and F.G. Hayden. 2000. Influenza virus neuraminidase
inhibitors. Lancet. 355:827-835.
Gubareva, L.V., M.N. Matrosovich, M.K. Brenner, R.C. Bethell, and R.G. Webster.
1998. Evidence for zanamivir resistance in an immunocompromised child
infected with influenza B virus. J.Infect.Dis. 178:1257-1262.
Gubareva, L.V., R.G. Webster, and F.G. Hayden. 2001. Comparison of the activities of
zanamivir, oseltamivir, and RWJ-270201 against clinical isolates of influenza
virus
and
neuraminidase
inhibitor-resistant
variants.
Antimicrob.Agents
Chemother. 45:3403-3408.
Guillot, L., R. Le Goffic, S. Bloch, N. Escriou, S. Akira, M. Chignard, and M. Si-Tahar.
2005. Involvement of toll-like receptor 3 in the immune response of lung
epithelial cells to double-stranded RNA and influenza A virus. J.Biol.Chem.
280:5571-5580.
Guttieri, M.C., and M. Liang. 2004. Human antibody production using insect-cell
expression systems. Methods Mol.Biol. 248:269-299.
Guu, T.S.Y., L. Dong, P. Wittung-Stafshede, and Y.J. Tao. 2008. Mapping the domain
structure of the influenza A virus polymerase acidic protein (PA) and its
interaction with the basic protein 1 (PB1) subunit. Virology. 379:135-142.
Hale, B.G., R.E. Randall, J. Ortin, and D. Jackson. 2008. The multifunctional NS1
protein of influenza A viruses. J.Gen.Virol. 89:2359-2376.
Hancock, K., V. Veguilla, X. Lu, W. Zhong, E.N. Butler, H. Sun, F. Liu, L. Dong, J.R.
DeVos, P.M. Gargiullo, T.L. Brammer, N.J. Cox, T.M. Tumpey, and J.M. Katz.
2009. Cross-Reactive Antibody Responses to the 2009 Pandemic H1N1
Influenza Virus. N.Engl.J.Med. 361:1945-1952.
190
Hara, K., F.I. Schmidt, M. Crow, and G.G. Brownlee. 2006. Amino Acid Residues in
the N-Terminal Region of the PA Subunit of Influenza A Virus RNA
Polymerase Play a Critical Role in Protein Stability, Endonuclease Activity, Cap
Binding, and Virion RNA Promoter Binding. J.Virol. 80:7789-7798.
Hardy, R.R., C.E. Carmack, S.A. Shinton, J.D. Kemp, and K. Hayakawa. 1991.
Resolution and characterization of pro-B and pre-pro-B cell stages in normal
mouse bone marrow. J.Exp.Med. 173:1213-1225.
Harriman, W., H. Volk, N. Defranoux, and M. Wabl. 1993. Immunoglobulin class
switch recombination. Annu.Rev.Immunol. 11:361-384.
Harris, A., G. Cardone, D.C. Winkler, J.B. Heymann, M. Brecher, J.M. White, and A.C.
Steven. 2006. Influenza virus pleiomorphy characterized by cryoelectron
tomography. Proc.Natl.Acad.Sci.U.S.A. 103:19123-19127.
Hatta, M., P. Gao, P. Halfmann, and Y. Kawaoka. 2001. Molecular basis for high
virulence of Hong Kong H5N1 influenza A viruses. Science. 293:1840-1842.
Hay, A.J. 1996. Amantadine and Rimantadine - Mechanisms. In Antiviral Drug
Resistance. D.D. Richman, editor. John Wiley & Sons Ltd. 43-58.
Hayase, Y., and K. Tobita. 1997a. Influenza virus and neurological diseases. Psychiatry
Clin.Neurosci. 51:181-184.
Hayase, Y., and K. Tobita. 1997b. Probable post-influenza cerebellitis. Intern.Med.
36:747-749.
Hayden, F.G., R.L. Atmar, M. Schilling, C. Johnson, D. Poretz, D. Paar, L. Huson, P.
Ward, and R.G. Mills. 1999. Use of the selective oral neuraminidase inhibitor
oseltamivir to prevent influenza. N.Engl.J.Med. 341:1336-1343.
Hayden, F.G., R. Belshe, C. Villanueva, R. Lanno, C. Hughes, I. Small, R. Dutkowski,
P. Ward, and J. Carr. 2004. Management of influenza in households: a
prospective, randomized comparison of oseltamivir treatment with or without
postexposure prophylaxis. J.Infect.Dis. 189:440-449.
Hayden, F.G., L.V. Gubareva, A.S. Monto, T.C. Klein, M.J. Elliot, J.M. Hammond, S.J.
Sharp, M.J. Ossi, and Zanamivir Family Study Group. 2000. Inhaled zanamivir
for the prevention of influenza in families. Zanamivir Family Study Group.
N.Engl.J.Med. 343:1282-1289.
191
He, X.S., M. Draghi, K. Mahmood, T.H. Holmes, G.W. Kemble, C.L. Dekker, A.M.
Arvin, P. Parham, and H.B. Greenberg. 2004. T cell-dependent production of
IFN-gamma by NK cells in response to influenza A virus. J.Clin.Invest.
114:1812-1819.
Hebert, D.N., J.X. Zhang, W. Chen, B. Foellmer, and A. Helenius. 1997. The number
and location of glycans on influenza hemagglutinin determine folding and
association with calnexin and calreticulin. J.Cell Biol. 139:613-623.
Hilleman, M.R. 2002. Overview of the needs and realities for developing new and
improved vaccines in the 21st century. Intervirology. 45:199-211.
Honda, A., K. Mizumoto, and A. Ishihama. 2002. Minimum molecular architectures for
transcription and replication of the influenza virus. Proc.Natl.Acad.Sci.U.S.A.
99:13166-13171.
Honda, A., K. Mizumoto, and A. Ishihama. 1999. Two separate sequences of PB2
subunit constitute the RNA cap-binding site of influenza virus RNA polymerase.
Genes Cells. 4:475-485.
Hoogenboom, H.R., A.D. Griffiths, K.S. Johnson, D.J. Chiswell, P. Hudson, and G.
Winter. 1991. Multi-subunit proteins on the surface of filamentous phage:
methodologies for displaying antibody (Fab) heavy and light chains. Nucleic
Acids Res. 19:4133-4137.
Horvath, C.M., M.A. Williams, and R.A. Lamb. 1990. Eukaryotic coupled translation of
tandem cistrons: identification of the influenza B virus BM2 polypeptide. EMBO
J. 9:2639-2647.
Hu, J.J., C.L. Kao, P.I. Lee, C.M. Chen, C.Y. Lee, C.Y. Lu, and L.M. Huang. 2004.
Clinical features of influenza A and B in children and association with myositis.
J.Microbiol.Immunol.Infect. 37:95-98.
Huang, T.S., P. Palese, and M. Krystal. 1990. Determination of influenza virus proteins
required for genome replication. J.Virol. 64:5669-5673.
Huang, X., T. Liu, J. Muller, R.A. Levandowski, and Z. Ye. 2001. Effect of influenza
virus matrix protein and viral RNA on ribonucleoprotein formation and nuclear
export. Virology. 287:405-416.
192
Hulse-Post, D.J., J. Franks, K. Boyd, R. Salomon, E. Hoffmann, H.L. Yen, R.J. Webby,
D. Walker, T.D. Nguyen, and R.G. Webster. 2007. Molecular changes in the
polymerase genes (PA and PB1) associated with high pathogenicity of H5N1
influenza virus in mallard ducks. J.Virol. 81:8515-8524.
Huse, W.D., L. Sastry, S.A. Iverson, A.S. Kang, M. Alting-Mees, D.R. Burton, S.J.
Benkovic, and R.A. Lerner. 1989. Generation of a large combinatorial library of
the immunoglobulin repertoire in phage lambda. Science. 246:1275-1281.
Igarashi, M., K. Ito, R. Yoshida, D. Tomabechi, H. Kida, and A. Takada. 2010.
Predicting the antigenic structure of the pandemic (H1N1) 2009 influenza virus
hemagglutinin. PLoS One. 5:e8553.
International Committee on Taxonomy of Viruses., and International Union of
Microbiological Societies. Virology Division. 2005. Virus Taxonomy :
Classification and Nomenclature of Viruses : Eighth Report of the International
Committee on the Taxonomy of Viruses. Elsevier Academic Press, San Diego,
Calif. ; London. 1259 pp.
Iwasato, T., A. Shimizu, T. Honjo, and H. Yamagishi. 1990. Circular DNA is excised
by immunoglobulin class switch recombination. Cell. 62:143-149.
Johansson, S.G., H. Bennich, and L. Wide. 1968. A new class of immunoglobulin in
human serum. Immunology. 14:265-272.
Johnson, N.P., and J. Mueller. 2002. Updating the accounts: global mortality of the
1918-1920 "Spanish" influenza pandemic. Bull.Hist.Med. 76:105-115.
Jones, P.T., P.H. Dear, J. Foote, M.S. Neuberger, and G. Winter. 1986. Replacing the
complementarity-determining regions in a human antibody with those from a
mouse. Nature. 321:522-525.
Julkunen, I., K. Melen, M. Nyqvist, J. Pirhonen, T. Sareneva, and S. Matikainen. 2000.
Inflammatory responses in influenza A virus infection. Vaccine. 19 Suppl 1:S327.
Kabat, D. 1972. Gene selection in hemoglobin and in antibody-synthesizing cells.
Science. 175:134-140.
Kaiser, L., O.N. Keene, J.M. Hammond, M. Elliott, and F.G. Hayden. 2000. Impact of
zanamivir on antibiotic use for respiratory events following acute influenza in
adolescents and adults. Arch.Intern.Med. 160:3234-3240.
193
Kaiser, L., C. Wat, T. Mills, P. Mahoney, P. Ward, and F. Hayden. 2003. Impact of
oseltamivir treatment on influenza-related lower respiratory tract complications
and hospitalizations. Arch.Intern.Med. 163:1667-1672.
Kamps, B.S., C. Hoffmann, and W. Preiser. 2006. Influenza Report 2006. :225.
Kang, A.S., T.M. Jones, and D.R. Burton. 1991. Antibody redesign by chain shuffling
from
random
combinatorial
immunoglobulin
libraries.
Proc.Natl.Acad.Sci.U.S.A. 88:11120-11123.
Karpas, A., A. Dremucheva, and B.H. Czepulkowski. 2001. A human myeloma cell line
suitable
for
the
generation
of
human
monoclonal
antibodies.
Proc.Natl.Acad.Sci.U.S.A. 98:1799-1804.
Katz, J.M., M. Wang, and R.G. Webster. 1990. Direct sequencing of the HA gene of
influenza (H3N2) virus in original clinical samples reveals sequence identity
with mammalian cell-grown virus. J.Virol. 64:1808-1811.
Katze, M.G., D. DeCorato, and R.M. Krug. 1986. Cellular mRNA translation is blocked
at both initiation and elongation after infection by influenza virus or adenovirus.
J.Virol. 60:1027-1039.
Kawaoka, Y. 2006. Influenza Virology: Current Topics. :5.
Khazaeli, M.B., R.M. Conry, and A.F. LoBuglio. 1994. Human immune response to
monoclonal antibodies. J.Immunother.Emphasis.Tumor.Immunol. 15:42-52.
Khazaeli, M.B., M.N. Saleh, T.P. Liu, R.F. Meredith, R.H. Wheeler, T.S. Baker, D.
King, D. Secher, L. Allen, and K. Rogers. 1991. Pharmacokinetics and immune
response of 131I-chimeric mouse/human B72.3 (human gamma 4) monoclonal
antibody in humans. Cancer Res. 51:5461-5466.
Kido, H., M. Murakami, K. Oba, Y. Chen, and T. Towatari. 1999. Cellular proteinases
trigger the infectivity of the influenza A and Sendai viruses. Mol.Cells. 9:235244.
Kilbourne, E.D. 2006. Influenza pandemics of the 20th century. Emerg.Infect.Dis. 12:914.
Kilbourne, E.D., J.L. Schulman, G.C. Schild, G. Schloer, J. Swanson, and D. Bucher.
1971. Related studies of a recombinant influenza-virus vaccine. I. Derivation
and characterization of virus and vaccine. J.Infect.Dis. 124:449-462.
194
Kim, K.M., and M. Reth. 1995a. The B cell antigen receptor of class IgD induces a
stronger and more prolonged protein tyrosine phosphorylation than that of class
IgM. J.Exp.Med. 181:1005-1014.
Kim, K.M., and M. Reth. 1995b. Function of B-cell antigen receptor of different
classes. Immunol.Lett. 44:81-85.
Kim, K.M., and M. Reth. 1995c. Signaling difference between class IgM and IgD
antigen receptors. Ann.N.Y.Acad.Sci. 766:81-88.
Kimura, K., A. Adlakha, and P.M. Simon. 1998. Fatal case of swine influenza virus in
an immunocompetent host. Mayo Clin.Proc. 73:243-245.
Kistner, O., P.N. Barrett, W. Mundt, M. Reiter, S. Schober-Bendixen, G. Eder, and F.
Dorner. 1999. Development of a Vero cell-derived influenza whole virus
vaccine. Dev.Biol.Stand. 98:101-10; discussion 111.
Klenk, E., H. Faillard, and H. Lempfrid. 1955. Enzymatic effect of the influenza virus.
Hoppe Seylers Z.Physiol.Chem. 301:235-246.
Klimov, A.I., E. Rocha, F.G. Hayden, P.A. Shult, L.F. Roumillat, and N.J. Cox. 1995.
Prolonged shedding of amantadine-resistant influenzae A viruses by
immunodeficient patients: detection by polymerase chain reaction-restriction
analysis. J.Infect.Dis. 172:1352-1355.
Kobayashi, M., K. Tuchiya, K. Nagata, and A. Ishihama. 1992. Reconstitution of
influenza virus RNA polymerase from three subunits expressed using
recombinant baculovirus system. Virus Res. 22:235-245.
Kohler, G., and C. Milstein. 1975. Continuous cultures of fused cells secreting antibody
of predefined specificity. Nature. 256:495-497.
Komori, T., A. Okada, V. Stewart, and F.W. Alt. 1993. Lack of N regions in antigen
receptor variable region genes of TdT-deficient lymphocytes. Science.
261:1171-1175.
Kondo, S., and K. Abe. 1991. The effects of influenza virus infection on FEV1 in
asthmatic children. The time-course study. Chest. 100:1235-1238.
Koopmans, M., B. Wilbrink, M. Conyn, G. Natrop, H. van der Nat, H. Vennema, A.
Meijer, J. van Steenbergen, R. Fouchier, A. Osterhaus, and A. Bosman. 2004.
Transmission of H7N7 avian influenza A virus to human beings during a large
outbreak in commercial poultry farms in the Netherlands. Lancet. 363:587-593.
195
Kos, F.J., and E.G. Engleman. 1996. Role of natural killer cells in the generation of
influenza virus-specific cytotoxic T cells. Cell.Immunol. 173:1-6.
Koshland, M.E. 1985. The coming of age of the immunoglobulin J chain.
Annu.Rev.Immunol. 3:425-453.
Koudstaal, W., M.H. Koldijk, J.P. Brakenhoff, L.A. Cornelissen, G.J. Weverling, R.H.
Friesen, and J. Goudsmit. 2009. Pre- and postexposure use of human monoclonal
antibody against H5N1 and H1N1 influenza virus in mice: viable alternative to
oseltamivir. J.Infect.Dis. 200:1870-1873.
Kozbor, D., and J. Roder. 1981. Requirements for the establishment of high-titered
human monoclonal antibodies against tetanus toxoid using the Epstein-Barr
virus technique. J.Immunol. 127:1275-1280.
Kracker, S., and A. Radbruch. 2004. Immunoglobulin class switching: in vitro induction
and analysis. Methods Mol.Biol. 271:149-159.
Kreijtz, J.H., A.D. Osterhaus, and G.F. Rimmelzwaan. 2009. Vaccination strategies and
vaccine formulations for epidemic and pandemic influenza control. Hum.Vaccin.
5:126-135.
Krug, R.M., and P.R. Etkind. 1973. Cytoplasmic and nuclear virus-specific proteins in
influenza virus-infected MDCK cells. Virology. 56:334-348.
Lakadamyali, M., M.J. Rust, H.P. Babcock, and X. Zhuang. 2003. Visualizing infection
of individual influenza viruses. Proc.Natl.Acad.Sci.U.S.A. 100:9280-9285.
Lakey, D.L., J.J. Treanor, R.F. Betts, G.E. Smith, J. Thompson, E. Sannella, G. Reed,
B.E. Wilkinson, and P.F. Wright. 1996. Recombinant baculovirus influenza A
hemagglutinin vaccines are well tolerated and immunogenic in healthy adults.
J.Infect.Dis. 174:838-841.
Lamb, R.A., and P.W. Choppin. 1981. Identification of a second protein (M2) encoded
by RNA segment 7 of influenza virus. Virology. 112:729-737.
Lamb, R.A., and P.W. Choppin. 1979. Segment 8 of the influenza virus genome is
unique in coding for two polypeptides. Proc.Natl.Acad.Sci.U.S.A. 76:4908-4912.
Lamb, R.A., and R.M. Krug. 2001. Orthomyxoviridae: the viruses and their replication.
In Fields' Virology. B.N. Fields, D.M. Knipe and P.M. Howley, editors. Wolters
Kluwer/Lippincott Williams & Wilkins, Philadelphia, Pa. ; London.
196
Lamb, R.A., and C.J. Lai. 1984. Expression of unspliced NS1 mRNA, spliced NS2
mRNA, and a spliced chimera mRNA from cloned influenza virus NS DNA in
an SV40 vector. Virology. 135:139-147.
Lamb, R.A., and C.J. Lai. 1982. Spliced and unspliced messenger RNAs synthesized
from cloned influenza virus M DNA in an SV40 vector: expression of the
influenza virus membrane protein (M1). Virology. 123:237-256.
Lamb, R.A., S.L. Zebedee, and C.D. Richardson. 1985. Influenza virus M2 protein is an
integral membrane protein expressed on the infected-cell surface. Cell. 40:627633.
Lane, R.D., R.S. Crissman, and M.F. Lachman. 1984. Comparison of polyethylene
glycols
as
fusogens
for
producing
lymphocyte-myeloma
hybrids.
J.Immunol.Methods. 72:71-76.
Lanzavecchia, A. 1985. Antigen-specific interaction between T and B cells. Nature.
314:537-539.
Lanzavecchia, A., D. Corti, and F. Sallusto. 2007. Human monoclonal antibodies by
immortalization of memory B cells. Curr.Opin.Biotechnol. 18:523-528.
Lasky, T., G.J. Terracciano, L. Magder, C.L. Koski, M. Ballesteros, D. Nash, S. Clark,
P. Haber, P.D. Stolley, L.B. Schonberger, and R.T. Chen. 1998. The GuillainBarre syndrome and the 1992-1993 and 1993-1994 influenza vaccines.
N.Engl.J.Med. 339:1797-1802.
Le, Q.M., M. Kiso, K. Someya, Y.T. Sakai, T.H. Nguyen, K.H. Nguyen, N.D. Pham,
H.H. Ngyen, S. Yamada, Y. Muramoto, T. Horimoto, A. Takada, H. Goto, T.
Suzuki, Y. Suzuki, and Y. Kawaoka. 2005. Avian flu: isolation of drug-resistant
H5N1 virus. Nature. 437:1108.
Leder, P. 1982. The genetics of antibody diversity. Sci.Am. 246:102-115.
Lee, M.K., S.H. Bae, C.J. Park, H.K. Cheong, C. Cheong, and B.S. Choi. 2003. A
single-nucleotide natural variation (U4 to C4) in an influenza A virus promoter
exhibits a large structural change: implications for differential viral RNA
synthesis by RNA-dependent RNA polymerase. Nucleic Acids Res. 31:12161223.
Lee, M.T., K. Bishop, L. Medcalf, D. Elton, P. Digard, and L. Tiley. 2002. Definition of
the minimal viral components required for the initiation of unprimed RNA
synthesis by influenza virus RNA polymerase. Nucleic Acids Res. 30:429-438.
197
Lentz, M.R., and G.M. Air. 1986. Loss of enzyme activity in a site-directed mutant of
influenza neuraminidase compared to expressed wild-type protein. Virology.
148:74-83.
Lewis, S.M. 1994. P nucleotide insertions and the resolution of hairpin DNA structures
in mammalian cells. Proc.Natl.Acad.Sci.U.S.A. 91:1332-1336.
Li, M.L., B.C. Ramirez, and R.M. Krug. 1998. RNA-dependent activation of primer
RNA production by influenza virus polymerase: different regions of the same
protein subunit constitute the two required RNA-binding sites. EMBO J.
17:5844-5852.
Li, M.L., P. Rao, and R.M. Krug. 2001. The active sites of the influenza cap-dependent
endonuclease are on different polymerase subunits. EMBO J. 20:2078-2086.
Li, X., and P. Palese. 1994. Characterization of the polyadenylation signal of influenza
virus RNA. J.Virol. 68:1245-1249.
Lieber, M.R. 1991. Site-specific recombination in the immune system. FASEB J.
5:2934-2944.
Little, M., S.M. Kipriyanov, F. Le Gall, and G. Moldenhauer. 2000. Of mice and men:
hybridoma and recombinant antibodies. Immunol.Today. 21:364-370.
Loeb, M., A. McGeer, M. McArthur, R.W. Peeling, M. Petric, and A.E. Simor. 2000.
Surveillance for outbreaks of respiratory tract infections in nursing homes.
CMAJ. 162:1133-1137.
Lonberg, N. 2005. Human antibodies from transgenic animals. Nat.Biotechnol.
23:1117-1125.
Lonberg, N., L.D. Taylor, F.A. Harding, M. Trounstine, K.M. Higgins, S.R. Schramm,
C.C. Kuo, R. Mashayekh, K. Wymore, and J.G. McCabe. 1994. Antigen-specific
human antibodies from mice comprising four distinct genetic modifications.
Nature. 368:856-859.
Lowen, A.C., S. Mubareka, J. Steel, and P. Palese. 2007. Influenza virus transmission is
dependent on relative humidity and temperature. PLoS Pathog. 3:1470-1476.
Luo, G.X., W. Luytjes, M. Enami, and P. Palese. 1991. The polyadenylation signal of
influenza virus RNA involves a stretch of uridines followed by the RNA duplex
of the panhandle structure. J.Virol. 65:2861-2867.
198
Ma, Y., U. Pannicke, K. Schwarz, and M.R. Lieber. 2002. Hairpin opening and
overhang processing by an Artemis/DNA-dependent protein kinase complex in
nonhomologous end joining and V (D)J recombination. Cell. 108:781-794.
Macpherson, A.J., and T. Uhr. 2004. Induction of protective IgA by intestinal dendritic
cells carrying commensal bacteria. Science. 303:1662-1665.
Mahy, B.W.J. 1983. Mutants of Influenza Virus. In Genetics of Influenza Viruses. P.
Palese and D.W. Kingsbury, editors. Springer, Wien.
Mandelboim, O., N. Lieberman, M. Lev, L. Paul, T.I. Arnon, Y. Bushkin, D.M. Davis,
J.L. Strominger, J.W. Yewdell, and A. Porgador. 2001. Recognition of
haemagglutinins on virus-infected cells by NKp46 activates lysis by human NK
cells. Nature. 409:1055-1060.
Mansour, S.L., K.R. Thomas, and M.R. Capecchi. 1988. Disruption of the protooncogene int-2 in mouse embryo-derived stem cells: a general strategy for
targeting mutations to non-selectable genes. Nature. 336:348-352.
Marasco, W.A., and J. Sui. 2007. The growth and potential of human antiviral
monoclonal antibody therapeutics. Nat.Biotechnol. 25:1421-1434.
Marks, J.D., H.R. Hoogenboom, T.P. Bonnert, J. McCafferty, A.D. Griffiths, and G.
Winter. 1991. By-passing immunization. Human antibodies from V-gene
libraries displayed on phage. J.Mol.Biol. 222:581-597.
Martin, K., and A. Helenius. 1991a. Nuclear transport of influenza virus
ribonucleoproteins: the viral matrix protein (M1) promotes export and inhibits
import. Cell. 67:117-130.
Martin, K., and A. Helenius. 1991b. Transport of incoming influenza virus
nucleocapsids into the nucleus. J.Virol. 65:232-244.
Martinez, O., T. Tsibane, and C.F. Basler. 2009. Neutralizing anti-influenza virus
monoclonal antibodies: therapeutics and tools for discovery. Int.Rev.Immunol.
28:69-92.
Masopust, D., V. Vezys, A.L. Marzo, and L. Lefrancois. 2001. Preferential localization
of effector memory cells in nonlymphoid tissue. Science. 291:2413-2417.
Massin, P., S. van der Werf, and N. Naffakh. 2001. Residue 627 of PB2 is a determinant
of cold sensitivity in RNA replication of avian influenza viruses. J.Virol.
75:5398-5404.
199
Matlin, K.S., H. Reggio, A. Helenius, and K. Simons. 1981. Infectious entry pathway of
influenza virus in a canine kidney cell line. J.Cell Biol. 91:601-613.
Matrosovich, M., N. Zhou, Y. Kawaoka, and R. Webster. 1999. The surface
glycoproteins of H5 influenza viruses isolated from humans, chickens, and wild
aquatic birds have distinguishable properties. J.Virol. 73:1146-1155.
Matrosovich, M.N., A.S. Gambaryan, S. Teneberg, V.E. Piskarev, S.S. Yamnikova,
D.K. Lvov, J.S. Robertson, and K.A. Karlsson. 1997. Avian influenza A viruses
differ from human viruses by recognition of sialyloligosaccharides and
gangliosides and by a higher conservation of the HA receptor-binding site.
Virology. 233:224-234.
Matrosovich, M.N., T.Y. Matrosovich, T. Gray, N.A. Roberts, and H.D. Klenk. 2004.
Neuraminidase is important for the initiation of influenza virus infection in
human airway epithelium. J.Virol. 78:12665-12667.
Matsuda, F., K. Ishii, P. Bourvagnet, K. Kuma, H. Hayashida, T. Miyata, and T. Honjo.
1998. The complete nucleotide sequence of the human immunoglobulin heavy
chain variable region locus. J.Exp.Med. 188:2151-2162.
Maul, R.W., and P.J. Gearhart. 2010. AID and somatic hypermutation. Adv.Immunol.
105:159-191.
McAuley, J.L., F. Hornung, K.L. Boyd, A.M. Smith, R. McKeon, J. Bennink, J.W.
Yewdell, and J.A. McCullers. 2007. Expression of the 1918 influenza A virus
PB1-F2 enhances the pathogenesis of viral and secondary bacterial pneumonia.
Cell.Host Microbe. 2:240-249.
McCafferty, J., A.D. Griffiths, G. Winter, and D.J. Chiswell. 1990. Phage antibodies:
filamentous phage displaying antibody variable domains. Nature. 348:552-554.
McCullers, J.A. 2006. Insights into the interaction between influenza virus and
pneumococcus. Clin.Microbiol.Rev. 19:571-582.
McGill, J., J.W. Heusel, and K.L. Legge. 2009. Innate immune control and regulation of
influenza virus infections. J.Leukoc.Biol. 86:803-812.
McKimm-Breschkin, J., T. Trivedi, A. Hampson, A. Hay, A. Klimov, M. Tashiro, F.
Hayden, and M. Zambon. 2003. Neuraminidase sequence analysis and
susceptibilities of influenza virus clinical isolates to zanamivir and oseltamivir.
Antimicrob.Agents Chemother. 47:2264-2272.
200
McKimm-Breschkin, J.L. 2000. Resistance of influenza viruses to neuraminidase
inhibitors--a review. Antiviral Res. 47:1-17.
Medcalf, L., E. Poole, D. Elton, and P. Digard. 1999. Temperature-sensitive lesions in
two influenza A viruses defective for replicative transcription disrupt RNA
binding by the nucleoprotein. J.Virol. 73:7349-7356.
Meeker, T.C., J. Lowder, D.G. Maloney, R.A. Miller, K. Thielemans, R. Warnke, and
R. Levy. 1985. A clinical trial of anti-idiotype therapy for B cell malignancy.
Blood. 65:1349-1363.
Meffre, E., R. Casellas, and M.C. Nussenzweig. 2000. Antibody regulation of B cell
development. Nat.Immunol. 1:379-385.
Miele, E., J.E. Markowitz, P. Mamula, and R.N. Baldassano. 2004. Human antichimeric
antibody in children and young adults with inflammatory bowel disease
receiving infliximab. J.Pediatr.Gastroenterol.Nutr. 38:502-508.
Miura, M., Y. Asaumi, Y. Wada, K. Ogata, T. Sato, T. Sugawara, M. Yano, M. MitsuOka, O. Takai, K. Ota, K. Namiki, D. Sato, E. Sato, H. Nagura, and T. Kimura.
2001. A case of influenza subtype A virus-induced fulminant myocarditis: an
experience of percutaneous cardio-pulmonary support (PCPS) treatment and
immunohistochemical analysis. Tohoku J.Exp.Med. 195:11-19.
Mombaerts, P., J. Iacomini, R.S. Johnson, K. Herrup, S. Tonegawa, and V.E.
Papaioannou. 1992. RAG-1-deficient mice have no mature B and T
lymphocytes. Cell. 68:869-877.
Momose, F., C.F. Basler, R.E. O'Neill, A. Iwamatsu, P. Palese, and K. Nagata. 2001.
Cellular splicing factor RAF-2p48/NPI-5/BAT1/UAP56 interacts with the
influenza virus nucleoprotein and enhances viral RNA synthesis. J.Virol.
75:1899-1908.
Monto, A.S., S. Gravenstein, M. Elliott, M. Colopy, and J. Schweinle. 2000. Clinical
signs and symptoms predicting influenza infection. Arch.Intern.Med. 160:32433247.
Monto, A.S., D.P. Robinson, M.L. Herlocher, J.M. Hinson Jr, M.J. Elliott, and A. Crisp.
1999. Zanamivir in the prevention of influenza among healthy adults: a
randomized controlled trial. JAMA. 282:31-35.
201
Monto, A.S., and H.W. Ross. 1978. The Tecumseh study of respiratory illness. X.
Relation of acute infections to smoking, lung function and chronic symptoms.
Am.J.Epidemiol. 107:57-64.
Moore, K.W., J. Rogers, T. Hunkapiller, P. Early, C. Nottenburg, I. Weissman, H.
Bazin, R. Wall, and L.E. Hood. 1981. Expression of IgD may use both DNA
rearrangement and RNA splicing mechanisms. Proc.Natl.Acad.Sci.U.S.A.
78:1800-1804.
Morens, D.M., and A.S. Fauci. 2007. The 1918 influenza pandemic: insights for the
21st century. J.Infect.Dis. 195:1018-1028.
Morens, D.M., and J.K. Taubenberger. 2009. Understanding influenza backward.
JAMA. 302:679-680.
Morens, D.M., J.K. Taubenberger, and A.S. Fauci. 2009. The persistent legacy of the
1918 influenza virus. N.Engl.J.Med. 361:225-229.
Morens, D.M., J.K. Taubenberger, and A.S. Fauci. 2008. Predominant role of bacterial
pneumonia as a cause of death in pandemic influenza: implications for pandemic
influenza preparedness. J.Infect.Dis. 198:962-970.
Morrison, S.L., M.J. Johnson, L.A. Herzenberg, and V.T. Oi. 1984. Chimeric human
antibody molecules: mouse antigen-binding domains with human constant
region domains. Proceedings of the National Academy of Sciences of the United
States of America. 81:6851-6855.
Moscona, A. 2005. Neuraminidase inhibitors for influenza. N.Engl.J.Med. 353:13631373.
Mozdzanowska, K., M. Furchner, K. Maiese, and W. Gerhard. 1997. CD4+ T cells are
ineffective in clearing a pulmonary infection with influenza type A virus in the
absence of B cells. Virology. 239:217-225.
Mukaigawa, J., and D.P. Nayak. 1991. Two signals mediate nuclear localization of
influenza virus (A/WSN/33) polymerase basic protein 2. J.Virol. 65:245-253.
Muramatsu, M., H. Nagaoka, R. Shinkura, N.A. Begum, and T. Honjo. 2007. Discovery
of activation-induced cytidine deaminase, the engraver of antibody memory.
Adv.Immunol. 94:1-36.
Murphy, B.R., and M.L. Clements. 1989. The systemic and mucosal immune response
of humans to influenza A virus. Curr.Top.Microbiol.Immunol. 146:107-116.
202
Nadel, B., S. Tehranchi, and A.J. Feeney. 1995. Coding end processing is similar
throughout ontogeny. J.Immunol. 154:6430-6436.
Nakada, S., R.S. Creager, M. Krystal, R.P. Aaronson, and P. Palese. 1984. Influenza C
virus hemagglutinin: comparison with influenza A and B virus hemagglutinins.
J.Virol. 50:118-124.
Nakajima, K., U. Desselberger, and P. Palese. 1978. Recent human influenza A (H1N1)
viruses are closely related genetically to strains isolated in 1950. Nature.
274:334-339.
Nath, S.T., and D.P. Nayak. 1990. Function of two discrete regions is required for
nuclear localization of polymerase basic protein 1 of A/WSN/33 influenza virus
(H1 N1). Mol.Cell.Biol. 10:4139-4145.
Nayak, D.P., R.A. Balogun, H. Yamada, Z.H. Zhou, and S. Barman. 2009. Influenza
virus morphogenesis and budding. Virus Res. 143:147-161.
Neumann, G., K. Fujii, Y. Kino, and Y. Kawaoka. 2005. An improved reverse genetics
system for influenza A virus generation and its implications for vaccine
production. Proc.Natl.Acad.Sci.U.S.A. 102:16825-16829.
Neumann, G., T. Noda, and Y. Kawaoka. 2009. Emergence and pandemic potential of
swine-origin H1N1 influenza virus. Nature. 459:931-939.
Ng, A.K., J.H. Wang, and P.C. Shaw. 2009. Structure and sequence analysis of
influenza A virus nucleoprotein. Sci.China C.Life.Sci. 52:439-449.
Nguyen, H.H., F.W. van Ginkel, H.L. Vu, J.R. McGhee, and J. Mestecky. 2001.
Heterosubtypic immunity to influenza A virus infection requires B cells but not
CD8+ cytotoxic T lymphocytes. J.Infect.Dis. 183:368-376.
Nguyen, H.H., M. Zemlin, I.I. Ivanov, J. Andrasi, C. Zemlin, H.L. Vu, R. Schelonka,
H.W. Schroeder Jr, and J. Mestecky. 2007. Heterosubtypic immunity to
influenza A virus infection requires a properly diversified antibody repertoire.
J.Virol. 81:9331-9338.
Ni, J. 2009. New Technologies for the Generation of Human Monoclonal Antibody.
Trends in Bio/Pharmaceutical Industry. Volume 5, Issue 3:3-12.
Nicas, M., W.W. Nazaroff, and A. Hubbard. 2005. Toward understanding the risk of
secondary
airborne
infection:
emission
of
respirable
pathogens.
J.Occup.Environ.Hyg. 2:143-154.
203
Nicholson, K.G., J.M. Wood, and M. Zambon. 2003. Influenza. Lancet. 362:1733-1745.
Nieto, A., S. de la Luna, J. Barcena, A. Portela, and J. Ortin. 1994. Complex structure of
the nuclear translocation signal of influenza virus polymerase PA subunit.
J.Gen.Virol. 75 ( Pt 1):29-36.
Nisonoff, A., F.C. Wissler, L.N. Lipman, and D.L. Woernley. 1960. Separation of
univalent fragments from the bivalent rabbit antibody molecule by reduction of
disulfide bonds. Arch.Biochem.Biophys. 89:230-244.
Nobusawa, E., T. Aoyama, H. Kato, Y. Suzuki, Y. Tateno, and K. Nakajima. 1991.
Comparison of complete amino acid sequences and receptor-binding properties
among 13 serotypes of hemagglutinins of influenza A viruses. Virology.
182:475-485.
Nogusa, S., B.W. Ritz, S.H. Kassim, S.R. Jennings, and E.M. Gardner. 2008.
Characterization of age-related changes in natural killer cells during primary
influenza infection in mice. Mech.Ageing Dev. 129:223-230.
Norderhaug, I.N., F.E. Johansen, H. Schjerven, and P. Brandtzaeg. 1999. Regulation of
the
formation
and
external
transport
of
secretory
immunoglobulins.
Crit.Rev.Immunol. 19:481-508.
Noton, S.L., E. Medcalf, D. Fisher, A.E. Mullin, D. Elton, and P. Digard. 2007.
Identification of the domains of the influenza A virus M1 matrix protein
required for NP binding, oligomerization and incorporation into virions.
J.Gen.Virol. 88:2280-2290.
Novel Swine-Origin Influenza A (H1N1) Virus Investigation Team, F.S. Dawood, S.
Jain, L. Finelli, M.W. Shaw, S. Lindstrom, R.J. Garten, L.V. Gubareva, X. Xu,
C.B. Bridges, and T.M. Uyeki. 2009. Emergence of a novel swine-origin
influenza A (H1N1) virus in humans. N.Engl.J.Med. 360:2605-2615.
Nussenzweig, M.C., A.C. Shaw, E. Sinn, D.B. Danner, K.L. Holmes, H.C. Morse 3rd,
and P. Leder. 1987. Allelic exclusion in transgenic mice that express the
membrane form of immunoglobulin mu. Science. 236:816-819.
Oba, K., A. Nishihara, K. Okamura, Y. Ajiro, Y. Yamaguchi, K. Okazaki, S. Sato, T.
Suzuki, H. Nakano, and S. Metori. 2000. Two cases of acute myositis associated
with influenza A virus infection in the elderly. J.Nippon Med.Sch. 67:126-129.
204
Odagiri, T., J. Hong, and Y. Ohara. 1999. The BM2 protein of influenza B virus is
synthesized in the late phase of infection and incorporated into virions as a
subviral component. J.Gen.Virol. 80 ( Pt 10):2573-2581.
Oettinger, M.A., D.G. Schatz, C. Gorka, and D. Baltimore. 1990. RAG-1 and RAG-2,
adjacent genes that synergistically activate V (D)J recombination. Science.
248:1517-1523.
Okuno, Y., Y. Isegawa, F. Sasao, and S. Ueda. 1993. A common neutralizing epitope
conserved between the hemagglutinins of influenza A virus H1 and H2 strains.
J.Virol. 67:2552-2558.
Okuno, Y., K. Matsumoto, Y. Isegawa, and S. Ueda. 1994. Protection against the
mouse-adapted A/FM/1/47 strain of influenza A virus in mice by a monoclonal
antibody with cross-neutralizing activity among H1 and H2 strains. J.Virol.
68:517-520.
Olsson, L., and H.S. Kaplan. 1980. Human-human hybridomas producing monoclonal
antibodies of predefined antigenic specificity. Proc.Natl.Acad.Sci.U.S.A.
77:5429-5431.
O'Neill, R.E., R. Jaskunas, G. Blobel, P. Palese, and J. Moroianu. 1995. Nuclear import
of influenza virus RNA can be mediated by viral nucleoprotein and transport
factors required for protein import. J.Biol.Chem. 270:22701-22704.
O'Neill, R.E., and P. Palese. 1995. NPI-1, the human homolog of SRP-1, interacts with
influenza virus nucleoprotein. Virology. 206:116-125.
Ortega, J., J. Martin-Benito, T. Zurcher, J.M. Valpuesta, J.L. Carrascosa, and J. Ortin.
2000. Ultrastructural and functional analyses of recombinant influenza virus
ribonucleoproteins suggest dimerization of nucleoprotein during virus
amplification. J.Virol. 74:156-163.
Ostberg, L., and C. Queen. 1995. Human and humanized monoclonal antibodies:
preclinical studies and clinical experience. Biochem.Soc.Trans. 23:1038-1043.
Osterhaus, A.D., G.F. Rimmelzwaan, B.E. Martina, T.M. Bestebroer, and R.A.
Fouchier. 2000. Influenza B virus in seals. Science. 288:1051-1053.
Palache, A.M., R. Brands, and G.J. van Scharrenburg. 1997. Immunogenicity and
reactogenicity of influenza subunit vaccines produced in MDCK cells or
fertilized chicken eggs. J.Infect.Dis. 176 Suppl 1:S20-3.
205
Palese, P., and A. Garcia-Sastre. 2002. Influenza vaccines: present and future.
J.Clin.Invest. 110:9-13.
Palese, P., and J.L. Schulman. 1976. Differences in RNA patterns of influenza A
viruses. J.Virol. 17:876-884.
Palese, P., and M.L. Shaw. 2007. Orthomyxoviridae: the viruses and their replication. In
Fields' Virology. B.N. Fields, D.M. Knipe and P.M. Howley, editors. Wolters
Kluwer/Lippincott Williams & Wilkins, Philadelphia, Pa. ; London.
Palladino, G., K. Mozdzanowska, G. Washko, and W. Gerhard. 1995. Virusneutralizing antibodies of immunoglobulin G (IgG) but not of IgM or IgA
isotypes can cure influenza virus pneumonia in SCID mice. J.Virol. 69:20752081.
Pappaioanou, M. 2009. Highly pathogenic H5N1 avian influenza virus: Cause of the
next pandemic? Comp.Immunol.Microbiol.Infect.Dis. 32:287-300.
Parham, P. 2001; 2001. Immunologia. Zanichelli, Bologna.
Park, C.J., S.H. Bae, M.K. Lee, G. Varani, and B.S. Choi. 2003. Solution structure of
the influenza A virus cRNA promoter: implications for differential recognition
of viral promoter structures by RNA-dependent RNA polymerase. Nucleic Acids
Res. 31:2824-2832.
Parmley, S.F., and G.P. Smith. 1988. Antibody-selectable filamentous fd phage vectors:
affinity purification of target genes. Gene. 73:305-318.
Patterson, S., J.S. Oxford, and R.R. Dourmashkin. 1979. Studies on the mechanism of
influenza virus entry into cells. J.Gen.Virol. 43:223-229.
Pavlovic, J., O. Haller, and P. Staeheli. 1992. Human and mouse Mx proteins inhibit
different steps of the influenza virus multiplication cycle. J.Virol. 66:2564-2569.
Peiris, J.S., M.D. de Jong, and Y. Guan. 2007. Avian influenza virus (H5N1): a threat to
human health. Clin.Microbiol.Rev. 20:243-267.
Peiris, J.S., W.C. Yu, C.W. Leung, C.Y. Cheung, W.F. Ng, J.M. Nicholls, T.K. Ng,
K.H. Chan, S.T. Lai, W.L. Lim, K.Y. Yuen, and Y. Guan. 2004. Re-emergence
of fatal human influenza A subtype H5N1 disease. Lancet. 363:617-619.
Peiris, M., K.Y. Yuen, C.W. Leung, K.H. Chan, P.L. Ip, R.W. Lai, W.K. Orr, and K.F.
Shortridge. 1999. Human infection with influenza H9N2. Lancet. 354:916-917.
206
Pekosz, A., and R.A. Lamb. 1997. The CM2 protein of influenza C virus is an
oligomeric integral membrane glycoprotein structurally analogous to influenza
A virus M2 and influenza B virus NB proteins. Virology. 237:439-451.
Peltola, V., T. Ziegler, and O. Ruuskanen. 2003. Influenza A and B virus infections in
children. Clin.Infect.Dis. 36:299-305.
Perales, B., J.J. Sanz-Ezquerro, P. Gastaminza, J. Ortega, J.F. Santaren, J. Ortin, and A.
Nieto. 2000. The replication activity of influenza virus polymerase is linked to
the capacity of the PA subunit to induce proteolysis. J.Virol. 74:1307-1312.
Perez, D.R., and R.O. Donis. 1998. The matrix 1 protein of influenza A virus inhibits
the transcriptase activity of a model influenza reporter genome in vivo. Virology.
249:52-61.
Persson, M.A., R.H. Caothien, and D.R. Burton. 1991. Generation of diverse highaffinity
human
monoclonal
antibodies
by
repertoire
cloning.
Proc.Natl.Acad.Sci.U.S.A. 88:2432-2436.
Pertmer, T.M., M.D. Eisenbraun, D. McCabe, S.K. Prayaga, D.H. Fuller, and J.R.
Haynes. 1995. Gene gun-based nucleic acid immunization: elicitation of
humoral and cytotoxic T lymphocyte responses following epidermal delivery of
nanogram quantities of DNA. Vaccine. 13:1427-1430.
Petermann, M.L. 1942. The action of papain on beef serum pseudoglobulin and on
Diphtheria antitoxin. Journal of Biological Chemistry. 144:607-616.
Petersen-Mahrt, S.K., R.S. Harris, and M.S. Neuberger. 2002. AID mutates E. coli
suggesting a DNA deamination mechanism for antibody diversification. Nature.
418:99-103.
Pham, P., R. Bransteitter, J. Petruska, and M.F. Goodman. 2003. Processive AIDcatalysed cytosine deamination on single-stranded DNA simulates somatic
hypermutation. Nature. 424:103-107.
Pickering, J.M., H. Smith, and C. Sweet. 1992. Influenza virus pyrogenicity: central role
of structural orientation of virion components and involvement of viral lipid and
glycoproteins. J.Gen.Virol. 73:1345-1354.
Pielak,
R.M.,
and
J.J.
Chou.
2010.
Influenza
M2
proton
channels.
Biochim.Biophys.Acta.
207
Pinto, L.H., L.J. Holsinger, and R.A. Lamb. 1992. Influenza virus M2 protein has ion
channel activity. Cell. 69:517-528.
Piqueras, B., J. Connolly, H. Freitas, A.K. Palucka, and J. Banchereau. 2006. Upon viral
exposure, myeloid and plasmacytoid dendritic cells produce 3 waves of distinct
chemokines to recruit immune effectors. Blood. 107:2613-2618.
Plaut, A.G., R. Wistar Jr, and J.D. Capra. 1974. Differential susceptibility of human IgA
immunoglobulins to streptococcal IgA protease. J.Clin.Invest. 54:1295-1300.
Plotch, S.J., M. Bouloy, I. Ulmanen, and R.M. Krug. 1981. A unique cap
(m7GpppXm)-dependent influenza virion endonuclease cleaves capped RNAs to
generate the primers that initiate viral RNA transcription. Cell. 23:847-858.
Poch, O., I. Sauvaget, M. Delarue, and N. Tordo. 1989. Identification of four conserved
motifs among the RNA-dependent polymerase encoding elements. EMBO J.
8:3867-3874.
Poole, E., D. Elton, L. Medcalf, and P. Digard. 2004. Functional domains of the
influenza A virus PB2 protein: identification of NP- and PB1-binding sites.
Virology. 321:120-133.
Porter, R.R. 1959. The hydrolysis of rabbit y-globulin and antibodies with crystalline
papain. Biochem.J. 73:119-126.
Powers, D.C., G.E. Smith, E.L. Anderson, D.J. Kennedy, C.S. Hackett, B.E. Wilkinson,
F. Volvovitz, R.B. Belshe, and J.J. Treanor. 1995. Influenza A virus vaccines
containing purified recombinant H3 hemagglutinin are well tolerated and induce
protective immune responses in healthy adults. J.Infect.Dis. 171:1595-1599.
Prabhu, N., M. Prabakaran, H.T. Ho, S. Velumani, J. Qiang, M. Goutama, and J.
Kwang. 2009. Monoclonal antibodies against the fusion peptide of
hemagglutinin protect mice from lethal influenza A virus H5N1 infection.
J.Virol. 83:2553-2562.
Preud'homme, J., I. Petit, A. Barra, J.L. Morel Franck, and E. Lelièvre. 2000. Structural
and functional properties of membrane and secreted IgD. Mol.Immunol. 37:871887.
Prince, H.E., and A.L. Leber. 2003. Comparison of complement fixation and
hemagglutination inhibition assays for detecting antibody responses following
influenza virus vaccination. Clin.Diagn.Lab.Immunol. 10:481-482.
208
Queen, C., W.P. Schneider, H.E. Selick, P.W. Payne, N.F. Landolfi, J.F. Duncan, N.M.
Avdalovic, M. Levitt, R.P. Junghans, and T.A. Waldmann. 1989. A humanized
antibody that binds to the interleukin 2 receptor. Proc.Natl.Acad.Sci.U.S.A.
86:10029-10033.
Reading, S.A., and N.J. Dimmock. 2007. Neutralization of animal virus infectivity by
antibody. Arch.Virol. 152:1047-1059.
Reed, L.J., and H. Muench. 1938. A simple method of estimating fifty per cent
endpoints. Am.J.Epidemiol. 27:493-497.
Reingold, A.L., N.T. Hargrett, K.N. Shands, B.B. Dan, G.P. Schmid, B.Y. Strickland,
and C.V. Broome. 1982. Toxic shock syndrome surveillance in the United
States, 1980 to 1981. Ann.Intern.Med. 96:875-880.
Renegar, K.B., P.A. Small Jr, L.G. Boykins, and P.F. Wright. 2004. Role of IgA versus
IgG in the control of influenza viral infection in the murine respiratory tract.
J.Immunol. 173:1978-1986.
Riberdy, J.M., J.P. Christensen, K. Branum, and P.C. Doherty. 2000. Diminished
primary and secondary influenza virus-specific CD8 (+) T-cell responses in
CD4-depleted Ig (-/-) mice. J.Virol. 74:9762-9765.
Richardson, J.C., and R.K. Akkina. 1991. NS2 protein of influenza virus is found in
purified virus and phosphorylated in infected cells. Arch.Virol. 116:69-80.
Riechmann, L., M. Clark, H. Waldmann, and G. Winter. 1988. Reshaping human
antibodies for therapy. Nature. 332:323-327.
Riesbeck, K., and T. Nordstrom. 2006. Structure and immunological action of the
human pathogen Moraxella catarrhalis IgD-binding protein. Crit.Rev.Immunol.
26:353-376.
Ritchey, M.B., P. Palese, and E.D. Kilbourne. 1976. RNAs of influenza A, B, and C
viruses. J.Virol. 18:738-744.
Roberts, N.A. 2001. Treatment of influenza with neuraminidase inhibitors: virological
implications. Philos.Trans.R.Soc.Lond.B.Biol.Sci. 356:1895-1897.
Robertson, J.S. 1979. 5' and 3' terminal nucleotide sequences of the RNA genome
segments of influenza virus. Nucleic Acids Res. 6:3745-3757.
Robertson, J.S., M. Schubert, and R.A. Lazzarini. 1981. Polyadenylation sites for
influenza virus mRNA. J.Virol. 38:157-163.
209
Robinson, H.L., L.A. Hunt, and R.G. Webster. 1993. Protection against a lethal
influenza virus challenge by immunization with a haemagglutinin-expressing
plasmid DNA. Vaccine. 11:957-960.
Rodriguez-Boulan, E., K.T. Paskiet, and D.D. Sabatini. 1983. Assembly of enveloped
viruses in Madin-Darby canine kidney cells: polarized budding from single
attached cells and from clusters of cells in suspension. J.Cell Biol. 96:866-874.
Rogers, G.N., and B.L. D'Souza. 1989. Receptor binding properties of human and
animal H1 influenza virus isolates. Virology. 173:317-322.
Rogers, G.N., J.C. Paulson, R.S. Daniels, J.J. Skehel, I.A. Wilson, and D.C. Wiley.
1983. Single amino acid substitutions in influenza haemagglutinin change
receptor binding specificity. Nature. 304:76-78.
Roguska, M.A., J.T. Pedersen, C.A. Keddy, A.H. Henry, S.J. Searle, J.M. Lambert, V.S.
Goldmacher, W.A. Blättler, A.R. Rees, and B.C. Guild. 1994. Humanization of
murine
monoclonal
antibodies
through
variable
domain
resurfacing.
Proceedings of the National Academy of Sciences of the United States of
America. 91:969-973.
Roguska, M.A., J.T. Pedersen, A.H. Henry, S.M.J. Searle, C.M. Roja, B. Avery, M.
Hoffee, S. Cook, J.M. Lambert, W.A. Blättler, A.R. Rees, and B.C. Guild. 1996.
A comparison of two murine monoclonal antibodies humanized by CDRgrafting and variable domain resurfacing. Protein Engineering. 9:895-904.
Roman, E., E. Miller, A. Harmsen, J. Wiley, U.H. Von Andrian, G. Huston, and S.L.
Swain. 2002. CD4 effector T cell subsets in the response to influenza:
heterogeneity, migration, and function. J.Exp.Med. 196:957-968.
Rooney, S., F.W. Alt, D. Lombard, S. Whitlow, M. Eckersdorff, J. Fleming, S.
Fugmann, D.O. Ferguson, D.G. Schatz, and J. Sekiguchi. 2003. Defective DNA
repair and increased genomic instability in Artemis-deficient murine cells.
J.Exp.Med. 197:553-565.
Rooney, S., J. Sekiguchi, C. Zhu, H.L. Cheng, J. Manis, S. Whitlow, J. DeVido, D. Foy,
J. Chaudhuri, D. Lombard, and F.W. Alt. 2002. Leaky Scid phenotype
associated with defective V (D)J coding end processing in Artemis-deficient
mice. Mol.Cell. 10:1379-1390.
Roose, K., W. Fiers, and X. Saelens. 2009. Pandemic preparedness: toward a universal
influenza vaccine. Drug News.Perspect. 22:80-92.
210
Rosenberg, A., C. Howe, and E. Chargaff. 1956. Inhibition of influenza virus
haemagglutination by a brain lipid fraction. Nature. 177:234-235.
Rosenthal, P.B., X. Zhang, F. Formanowski, W. Fitz, C.H. Wong, H. Meier-Ewert, J.J.
Skehel, and D.C. Wiley. 1998. Structure of the haemagglutinin-esterase-fusion
glycoprotein of influenza C virus. Nature. 396:92-96.
Rowe, D.S., and J.L. Fahey. 1965. A New Class of Human Immunoglobulins. Ii.
Normal Serum Igd. J.Exp.Med. 121:185-199.
Ruben, F.L. 1987. Prevention and control of influenza. Role of vaccine. Am.J.Med.
82:31-34.
Ruben, F.L., and T.R. Cate. 1987. Influenza pneumonia. Semin.Respir.Infect. 2:122129.
Ruigrok, R.W., A. Barge, P. Durrer, J. Brunner, K. Ma, and G.R. Whittaker. 2000.
Membrane interaction of influenza virus M1 protein. Virology. 267:289-298.
Ruigrok, R.W., L.J. Calder, and S.A. Wharton. 1989. Electron microscopy of the
influenza virus submembranal structure. Virology. 173:311-316.
Ruigrok, R.W., S.R. Martin, S.A. Wharton, J.J. Skehel, P.M. Bayley, and D.C. Wiley.
1986. Conformational changes in the hemagglutinin of influenza virus which
accompany heat-induced fusion of virus with liposomes. Virology. 155:484-497.
Russell, R.J., W.H. Burns, D.O. White, E.M. Anders, C.W. Ward, and D.C. Jackson.
1979. Antigenic determinants of influenza virus hemagglutinin. III. Competitive
binding of antibodies directed against "common" and "strain-specific" antigenic
determinants of A/Memphis/72 hemagglutinin. J.Immunol. 123:825-832.
Saah, A.J., R. Neufeld, M. Rodstein, J.R. La Montagne, W.C. Blackwelder, P. Gross, G.
Quinnan, and R.A. Kaslow. 1986. Influenza vaccine and pneumonia mortality in
a nursing home population. Arch.Intern.Med. 146:2353-2357.
Sadler, A.J., and B.R. Williams. 2008. Interferon-inducible antiviral effectors.
Nat.Rev.Immunol. 8:559-568.
Sakabe, S., K. Iwastuki-Horimoto, T. Horimoto, C.A. Nidom, Q.M. Le, R. Takano, R.
Kubota-Koketsu, Y. Okuno, M. Ozawa, and Y. Kawaoka. 2010. A cross-reactive
neutralizing monoclonal antibody protects mice from H5N1 and pandemic
(H1N1) 2009 virus infection. Antiviral Res.
211
Sakano, H., K. Huppi, G. Heinrich, and S. Tonegawa. 1979. Sequences at the somatic
recombination sites of immunoglobulin light-chain genes. Nature. 280:288-294.
Sato, S.B., K. Kawasaki, and S. Ohnishi. 1983. Hemolytic activity of influenza virus
hemagglutinin
glycoproteins
activated
in
mildly
acidic
environments.
Proc.Natl.Acad.Sci.U.S.A. 80:3153-3157.
Sauter, N.K., G.D. Glick, R.L. Crowther, S.J. Park, M.B. Eisen, J.J. Skehel, J.R.
Knowles, and D.C. Wiley. 1992. Crystallographic detection of a second ligand
binding site in influenza virus hemagglutinin. Proc.Natl.Acad.Sci.U.S.A. 89:324328.
Saylor, C., E. Dadachova, and A. Casadevall. 2009. Monoclonal antibody-based
therapies for microbial diseases. Vaccine. 27:G38-G46.
Schaffer, F.L., M.E. Soergel, and D.C. Straube. 1976. Survival of airborne influenza
virus: effects of propagating host, relative humidity, and composition of spray
fluids. Arch.Virol. 51:263-273.
Schamel, W.W., and M. Reth. 2000. Monomeric and oligomeric complexes of the B
cell antigen receptor. Immunity. 13:5-14.
Scharfman, A., G. Lamblin, and P. Roussel. 1995. Interactions between human
respiratory mucins and pathogens. Biochem.Soc.Trans. 23:836-839.
Schatz, D.G., M.A. Oettinger, and D. Baltimore. 1989. The V (D)J recombination
activating gene, RAG-1. Cell. 59:1035-1048.
Schauer, R. 1982. Chemistry, metabolism, and biological functions of sialic acids.
Adv.Carbohydr.Chem.Biochem. 40:131-234.
Scheiffele, P., A. Rietveld, T. Wilk, and K. Simons. 1999. Influenza viruses select
ordered lipid domains during budding from the plasma membrane. J.Biol.Chem.
274:2038-2044.
Scheiffele, P., M.G. Roth, and K. Simons. 1997. Interaction of influenza virus
haemagglutinin with sphingolipid-cholesterol membrane domains via its
transmembrane domain. EMBO J. 16:5501-5508.
Schild, G.C., J.S. Oxford, J.C. de Jong, and R.G. Webster. 1983. Evidence for host-cell
selection of influenza virus antigenic variants. Nature. 303:706-709.
Schneeberger, E.E., and H. Harris. 1966. An ultrastructural study of interspecific cell
fusion induced by inactivated Sendai virus. J.Cell.Sci. 1:401-406.
212
Schnell, J.R., and J.J. Chou. 2008. Structure and mechanism of the M2 proton channel
of influenza A virus. Nature. 451:591-595.
Scholtissek, C., W. Rohde, V. Von Hoyningen, and R. Rott. 1978. On the origin of the
human influenza virus subtypes H2N2 and H3N2. Virology. 87:13-20.
Schroeder, H.W.,Jr, and L. Cavacini. 2010. Structure and function of immunoglobulins.
J.Allergy Clin.Immunol. 125:S41-52.
Schultz-Cherry, S., and V.S. Hinshaw. 1996. Influenza virus neuraminidase activates
latent transforming growth factor beta. J.Virol. 70:8624-8629.
Schwartzberg, P., S. Goff, and E. Robertson. 1989. Germ-line transmission of a c-abl
mutation produced by targeted gene disruption in ES cells. Science. 246:799803.
Seder, R.A., and R. Ahmed. 2003. Similarities and differences in CD4+ and CD8+
effector and memory T cell generation. Nat.Immunol. 4:835-842.
Sergeeva, A., M.G. Kolonin, J.J. Molldrem, R. Pasqualini, and W. Arap. 2006. Display
technologies: application for the discovery of drug and gene delivery agents.
Adv.Drug Deliv.Rev. 58:1622-1654.
Shaw, M.W., P.W. Choppin, and R.A. Lamb. 1983. A previously unrecognized
influenza B virus glycoprotein from a bicistronic mRNA that also encodes the
viral neuraminidase. Proc.Natl.Acad.Sci.U.S.A. 80:4879-4883.
Shaw, M.W., R.A. Lamb, B.W. Erickson, D.J. Briedis, and P.W. Choppin. 1982.
Complete nucleotide sequence of the neuraminidase gene of influenza B virus.
Proc.Natl.Acad.Sci.U.S.A. 79:6817-6821.
Shawler, D.L., R.M. Bartholomew, L.M. Smith, and R.O. Dillman. 1985. Human
immune response to multiple injections of murine monoclonal IgG. J.Immunol.
135:1530-1535.
Shedlock, D.J., and H. Shen. 2003. Requirement for CD4 T cell help in generating
functional CD8 T cell memory. Science. 300:337-339.
Shockett, P.E., and D.G. Schatz. 1999. DNA hairpin opening mediated by the RAG1
and RAG2 proteins. Mol.Cell.Biol. 19:4159-4166.
Sieczkarski, S.B., and G.R. Whittaker. 2002. Influenza virus can enter and infect cells in
the absence of clathrin-mediated endocytosis. J.Virol. 76:10455-10464.
213
Skehel, J.J., P.M. Bayley, E.B. Brown, S.R. Martin, M.D. Waterfield, J.M. White, I.A.
Wilson, and D.C. Wiley. 1982. Changes in the conformation of influenza virus
hemagglutinin at the pH optimum of virus-mediated membrane fusion.
Proc.Natl.Acad.Sci.U.S.A. 79:968-972.
Skehel, J.J., and D.C. Wiley. 2000. Receptor binding and membrane fusion in virus
entry: the influenza hemagglutinin. Annu.Rev.Biochem. 69:531-569.
Smirnov, Y.A., A.S. Lipatov, A.K. Gitelman, Y. Okuno, R. Van Beek, A.D. Osterhaus,
and E.C. Claas. 1999. An epitope shared by the hemagglutinins of H1, H2, H5,
and H6 subtypes of influenza A virus. Acta Virol. 43:237-244.
Smith, G.J., D. Vijaykrishna, J. Bahl, S.J. Lycett, M. Worobey, O.G. Pybus, S.K. Ma,
C.L. Cheung, J. Raghwani, S. Bhatt, J.S. Peiris, Y. Guan, and A. Rambaut. 2009.
Origins and evolutionary genomics of the 2009 swine-origin H1N1 influenza A
epidemic. Nature. 459:1122-1125.
Smith, G.P. 1985. Filamentous fusion phage: novel expression vectors that display
cloned antigens on the virion surface. Science. 228:1315-1317.
Smith, L.M., and G.K. Gronvall. 2009. Influenza vaccine production for the U.S.
market. Biosecur Bioterror. 7:259-263.
Smorodintsev, A.A., D.M. Zlydnikov, A.M. Kiseleva, J.A. Romanov, A.P. Kazantsev,
and V.I. Rumovsky. 1970. Evaluation of amantadine in artificially induced A2
and B influenza. JAMA. 213:1448-1454.
Snoeck, V., I.R. Peters, and E. Cox. 2006. The IgA system: a comparison of structure
and function in different species. Vet.Res. 37:455-467.
Sohail, A., J. Klapacz, M. Samaranayake, A. Ullah, and A.S. Bhagwat. 2003. Human
activation-induced cytidine deaminase causes transcription-dependent, strandbiased C to U deaminations. Nucleic Acids Res. 31:2990-2994.
Staelens, S., J. Desmet, T.H. Ngo, S. Vauterin, I. Pareyn, P. Barbeaux, I. Van Rompaey,
J. Stassen, H. Deckmyn, and K. Vanhoorelbeke. 2006. Humanization by variable
domain resurfacing and grafting on a human IgG4, using a new approach for
determination of non-human like surface accessible framework residues based
on homology modelling of variable domains. Mol.Immunol. 43:1243-1257.
Stambas, J., C. Guillonneau, K. Kedzierska, J.D. Mintern, P.C. Doherty, and N.L. La
Gruta. 2008. Killer T cells in influenza. Pharmacol.Ther. 120:186-196.
214
Stark, G.R., I.M. Kerr, B.R. Williams, R.H. Silverman, and R.D. Schreiber. 1998. How
cells respond to interferons. Annu.Rev.Biochem. 67:227-264.
Starko, K.M., C.G. Ray, L.B. Dominguez, W.L. Stromberg, and D.F. Woodall. 1980.
Reye's syndrome and salicylate use. Pediatrics. 66:859-864.
Steinhauer, D.A., S.A. Wharton, J.J. Skehel, D.C. Wiley, and A.J. Hay. 1991.
Amantadine selection of a mutant influenza virus containing an acid-stable
hemagglutinin glycoprotein: evidence for virus-specific regulation of the pH of
glycoprotein transport vesicles. Proc.Natl.Acad.Sci.U.S.A. 88:11525-11529.
Steininger, C., M. Kundi, S.W. Aberle, J.H. Aberle, and T. Popow-Kraupp. 2002.
Effectiveness of reverse transcription-PCR, virus isolation, and enzyme-linked
immunosorbent assay for diagnosis of influenza A virus infection in different
age groups. J.Clin.Microbiol. 40:2051-2056.
Steinitz, M., G. Klein, S. Koskimies, and O. Makel. 1977. EB virus-induced B
lymphocyte cell lines producing specific antibody. Nature. 269:420-422.
Stein-Streilein, J., M. Bennett, D. Mann, and V. Kumar. 1983. Natural killer cells in
mouse lung: surface phenotype, target preference, and response to local
influenza virus infection. J.Immunol. 131:2699-2704.
Stein-Streilein, J., and J. Guffee. 1986. In vivo treatment of mice and hamsters with
antibodies to asialo GM1 increases morbidity and mortality to pulmonary
influenza infection. J.Immunol. 136:1435-1441.
Stein-Streilein, J., J. Guffee, and W. Fan. 1988. Locally and systemically derived
natural killer cells participate in defense against intranasally inoculated influenza
virus. Reg.Immunol. 1:100-105.
Stiehm, E.R., and H.H. Fudenberg. 1966. SERUM LEVELS OF IMMUNE
GLOBULINS IN HEALTH AND DISEASE: A SURVEY. Pediatrics. 37:715727.
Stone, K.D., C. Prussin, and D.D. Metcalfe. 2010. IgE, mast cells, basophils, and
eosinophils. J.Allergy Clin.Immunol. 125:S73-80.
Stouffer, A.L., R. Acharya, D. Salom, A.S. Levine, L. Di Costanzo, C.S. Soto, V.
Tereshko, V. Nanda, S. Stayrook, and W.F. DeGrado. 2008. Structural basis for
the function and inhibition of an influenza virus proton channel. Nature.
451:596-599.
215
Strike, L.E., B.H. Devens, and R.L. Lundak. 1984. Production of human-human
hybridomas secreting antibody to sheep erythrocytes after in vitro immunization.
J.Immunol. 132:1798-1803.
Sturm-Ramirez, K.M., D.J. Hulse-Post, E.A. Govorkova, J. Humberd, P. Seiler, P.
Puthavathana, C. Buranathai, T.D. Nguyen, A. Chaisingh, H.T. Long, T.S.
Naipospos, H. Chen, T.M. Ellis, Y. Guan, J.S. Peiris, and R.G. Webster. 2005.
Are ducks contributing to the endemicity of highly pathogenic H5N1 influenza
virus in Asia? J.Virol. 79:11269-11279.
Subbarao, E.K., W. London, and B.R. Murphy. 1993. A single amino acid in the PB2
gene of influenza A virus is a determinant of host range. J.Virol. 67:1761-1764.
Subbarao, K., A. Klimov, J. Katz, H. Regnery, W. Lim, H. Hall, M. Perdue, D. Swayne,
C. Bender, J. Huang, M. Hemphill, T. Rowe, M. Shaw, X. Xu, K. Fukuda, and
N. Cox. 1998. Characterization of an avian influenza A (H5N1) virus isolated
from a child with a fatal respiratory illness. Science. 279:393-396.
Subbarao, K., B.R. Murphy, and A.S. Fauci. 2006. Development of effective vaccines
against pandemic influenza. Immunity. 24:5-9.
Sui, J., W.C. Hwang, S. Perez, G. Wei, D. Aird, L.M. Chen, E. Santelli, B. Stec, G.
Cadwell, M. Ali, H. Wan, A. Murakami, A. Yammanuru, T. Han, N.J. Cox, L.A.
Bankston, R.O. Donis, R.C. Liddington, and W.A. Marasco. 2009. Structural
and functional bases for broad-spectrum neutralization of avian and human
influenza A viruses. Nat.Struct.Mol.Biol. 16:265-273.
Sun, J.C., and M.J. Bevan. 2003. Defective CD8 T cell memory following acute
infection without CD4 T cell help. Science. 300:339-342.
Sun, J.C., M.A. Williams, and M.J. Bevan. 2004. CD4+ T cells are required for the
maintenance, not programming, of memory CD8+ T cells after acute infection.
Nat.Immunol. 5:927-933.
Takeda, M., G.P. Leser, C.J. Russell, and R.A. Lamb. 2003. Influenza virus
hemagglutinin concentrates in lipid raft microdomains for efficient viral fusion.
Proc.Natl.Acad.Sci.U.S.A. 100:14610-14617.
Tamura, S., and T. Kurata. 2004. Defense mechanisms against influenza virus infection
in the respiratory tract mucosa. Jpn.J.Infect.Dis. 57:236-247.
216
Tamura, S., T. Tanimoto, and T. Kurata. 2005. Mechanisms of broad cross-protection
provided by influenza virus infection and their application to vaccines.
Jpn.J.Infect.Dis. 58:195-207.
Tang, Y., F. Zaitseva, R.A. Lamb, and L.H. Pinto. 2002. The gate of the influenza virus
M2 proton channel is formed by a single tryptophan residue. J.Biol.Chem.
277:39880-39886.
Taubenberger, J.K., and J.C. Kash. 2010. Influenza virus evolution, host adaptation, and
pandemic formation. Cell.Host Microbe. 7:440-451.
Taubenberger, J.K., A.H. Reid, A.E. Krafft, K.E. Bijwaard, and T.G. Fanning. 1997.
Initial genetic characterization of the 1918 "Spanish" influenza virus. Science.
275:1793-1796.
Taubenberger, J.K., A.H. Reid, R.M. Lourens, R. Wang, G. Jin, and T.G. Fanning.
2005. Characterization of the 1918 influenza virus polymerase genes. Nature.
437:889-893.
Teichtahl, H., N. Buckmaster, and E. Pertnikovs. 1997. The incidence of respiratory
tract infection in adults requiring hospitalization for asthma. Chest. 112:591-596.
Tellier, R. 2006. Review of aerosol transmission of influenza A virus. Emerg.Infect.Dis.
12:1657-1662.
Tellier, R. 2009. Aerosol transmission of influenza A virus: a review of new studies.
Journal of the Royal Society Interface. 6:S783-S790.
Teng, N.N., K.S. Lam, F. Calvo Riera, and H.S. Kaplan. 1983. Construction and testing
of mouse--human heteromyelomas for human monoclonal antibody production.
Proceedings of the National Academy of Sciences of the United States of
America. 80:7308-7312.
Thomas, P.G., R. Keating, D.J. Hulse-Post, and P.C. Doherty. 2006. Cell-mediated
protection in influenza infection. Emerg.Infect.Dis. 12:48-54.
Throsby, M., E. van den Brink, M. Jongeneelen, L.L. Poon, P. Alard, L. Cornelissen, A.
Bakker, F. Cox, E. van Deventer, Y. Guan, J. Cinatl, J. ter Meulen, I. Lasters, R.
Carsetti, M. Peiris, J. de Kruif, and J. Goudsmit. 2008. Heterosubtypic
neutralizing monoclonal antibodies cross-protective against H5N1 and H1N1
recovered from human IgM+ memory B cells. PLoS One. 3:e3942.
217
Tobler, K., M.L. Kelly, L.H. Pinto, and R.A. Lamb. 1999. Effect of Cytoplasmic Tail
Truncations on the Activity of the M2 Ion Channel of Influenza A Virus. J.Virol.
73:9695-9701.
Tonegawa, S. 1983. Somatic generation of antibody diversity. Nature. 302:575-581.
Tonegawa, S., N. Hozumi, G. Matthyssens, and R. Schuller. 1977. Somatic changes in
the
content
and
context
of
immunoglobulin
genes.
Cold
Spring
Harb.Symp.Quant.Biol. 41 Pt 2:877-889.
Traggiai, E., S. Becker, K. Subbarao, L. Kolesnikova, Y. Uematsu, M.R. Gismondo,
B.R. Murphy, R. Rappuoli, and A. Lanzavecchia. 2004. An efficient method to
make human monoclonal antibodies from memory B cells: potent neutralization
of SARS coronavirus. Nat.Med. 10:871-875.
Tran, T.H., T.L. Nguyen, T.D. Nguyen, T.S. Luong, P.M. Pham, V.C. Nguyen, T.S.
Pham, C.D. Vo, T.Q. Le, T.T. Ngo, B.K. Dao, P.P. Le, T.T. Nguyen, T.L.
Hoang, V.T. Cao, T.G. Le, D.T. Nguyen, H.N. Le, K.T. Nguyen, H.S. Le, V.T.
Le, D. Christiane, T.T. Tran, J. Menno de, C. Schultsz, P. Cheng, W. Lim, P.
Horby, J. Farrar, and World Health Organization International Avian Influenza
Investigative Team. 2004. Avian influenza A (H5N1) in 10 patients in Vietnam.
N.Engl.J.Med. 350:1179-1188.
Trapani, J.A., and M.J. Smyth. 2002. Functional significance of the perforin/granzyme
cell death pathway. Nat.Rev.Immunol. 2:735-747.
Treanor, J.J., R.F. Betts, G.E. Smith, E.L. Anderson, C.S. Hackett, B.E. Wilkinson, R.B.
Belshe, and D.C. Powers. 1996. Evaluation of a recombinant hemagglutinin
expressed in insect cells as an influenza vaccine in young and elderly adults.
J.Infect.Dis. 173:1467-1470.
Treanor, J.J., E.L. Tierney, S.L. Zebedee, R.A. Lamb, and B.R. Murphy. 1990.
Passively transferred monoclonal antibody to the M2 protein inhibits influenza
A virus replication in mice. J.Virol. 64:1375-1377.
Tsitoura, D.C., S. Kim, K. Dabbagh, G. Berry, D.B. Lewis, and D.T. Umetsu. 2000.
Respiratory infection with influenza A virus interferes with the induction of
tolerance to aeroallergens. J.Immunol. 165:3484-3491.
Ulmanen, I., B.A. Broni, and R.M. Krug. 1981. Role of two of the influenza virus core
P proteins in recognizing cap 1 structures (m7GpppNm) on RNAs and in
initiating viral RNA transcription. Proc.Natl.Acad.Sci.U.S.A. 78:7355-7359.
218
Ulmer, J.B., R.R. Deck, C.M. DeWitt, A. Friedman, J.J. Donnelly, and M.A. Liu. 1994.
Protective immunity by intramuscular injection of low doses of influenza virus
DNA vaccines. Vaccine. 12:1541-1544.
Ulmer, J.B., T.M. Fu, R.R. Deck, A. Friedman, L. Guan, C. DeWitt, X. Liu, S. Wang,
M.A. Liu, J.J. Donnelly, and M.J. Caulfield. 1998. Protective CD4+ and CD8+ T
cells against influenza virus induced by vaccination with nucleoprotein DNA.
J.Virol. 72:5648-5653.
Varki, A. 1992. Diversity in the sialic acids. Glycobiology. 2:25-40.
Vieira, J., and J. Messing. 1987. Production of single-stranded plasmid DNA. Methods
Enzymol. 153:3-11.
Vines, A., K. Wells, M. Matrosovich, M.R. Castrucci, T. Ito, and Y. Kawaoka. 1998.
The role of influenza A virus hemagglutinin residues 226 and 228 in receptor
specificity and host range restriction. J.Virol. 72:7626-7631.
von Itzstein, M., W.Y. Wu, G.B. Kok, M.S. Pegg, J.C. Dyason, B. Jin, T. Van Phan,
M.L. Smythe, H.F. White, and S.W. Oliver. 1993. Rational design of potent
sialidase-based inhibitors of influenza virus replication. Nature. 363:418-423.
Voskoboinik, I., M.J. Smyth, and J.A. Trapani. 2006. Perforin-mediated target-cell
death and immune homeostasis. Nat.Rev.Immunol. 6:940-952.
Wagner, R., M. Matrosovich, and H.D. Klenk. 2002. Functional balance between
haemagglutinin and neuraminidase in influenza virus infections. Rev.Med.Virol.
12:159-166.
Wang, C., R.A. Lamb, and L.H. Pinto. 1995. Activation of the M2 ion channel of
influenza virus: a role for the transmembrane domain histidine residue.
Biophys.J. 69:1363-1371.
Wang, P., P. Palese, and R.E. O'Neill. 1997. The NPI-1/NPI-3 (karyopherin alpha)
binding site on the influenza a virus nucleoprotein NP is a nonconventional
nuclear localization signal. J.Virol. 71:1850-1856.
Watanabe, K., T. Fuse, I. Asano, F. Tsukahara, Y. Maru, K. Nagata, K. Kitazato, and N.
Kobayashi. 2006. Identification of Hsc70 as an influenza virus matrix protein
(M1) binding factor involved in the virus life cycle. FEBS Lett. 580:5785-5790.
Webby, R.J., and R.G. Webster. 2003. Are we ready for pandemic influenza? Science.
302:1519-1522.
219
Weber, F., G. Kochs, S. Gruber, and O. Haller. 1998. A classical bipartite nuclear
localization signal on Thogoto and influenza A virus nucleoproteins. Virology.
250:9-18.
Weber, T.P., and N.I. Stilianakis. 2008. Inactivation of influenza A viruses in the
environment and modes of transmission: a critical review. J.Infect. 57:361-373.
Webster, R.G., W.J. Bean, O.T. Gorman, T.M. Chambers, and Y. Kawaoka. 1992.
Evolution and ecology of influenza A viruses. Microbiol.Rev. 56:152-179.
Webster, R.G., E.F. Fynan, J.C. Santoro, and H. Robinson. 1994. Protection of ferrets
against influenza challenge with a DNA vaccine to the haemagglutinin. Vaccine.
12:1495-1498.
Wei, C.J., J.C. Boyington, K. Dai, K.V. Houser, M.B. Pearce, W.P. Kong, Z.Y. Yang,
T.M. Tumpey, and G.J. Nabel. 2010. Cross-neutralization of 1918 and 2009
influenza viruses: role of glycans in viral evolution and vaccine design.
Sci.Transl.Med. 2:24ra21.
Weichhold, G.M., H.G. Klobeck, R. Ohnheiser, G. Combriato, and H.G. Zachau. 1990.
Megabase inversions in the human genome as physiological events. Nature.
347:90-92.
Weinberg, A., and M.L. Walker. 2005. Evaluation of three immunoassay kits for rapid
detection of influenza virus A and B. Clin.Diagn.Lab.Immunol. 12:367-370.
Weiner, L.M., R. Surana, and S. Wang. 2010. Monoclonal antibodies: versatile
platforms for cancer immunotherapy. Nat.Rev.Immunol. 10:317-327.
Weis, W., J.H. Brown, S. Cusack, J.C. Paulson, J.J. Skehel, and D.C. Wiley. 1988.
Structure of the influenza virus haemagglutinin complexed with its receptor,
sialic acid. Nature. 333:426-431.
Welliver, R., A.S. Monto, O. Carewicz, E. Schatteman, M. Hassman, J. Hedrick, H.C.
Jackson, L. Huson, P. Ward, J.S. Oxford, and Oseltamivir Post Exposure
Prophylaxis Investigator Group. 2001. Effectiveness of oseltamivir in preventing
influenza in household contacts: a randomized controlled trial. JAMA. 285:748754.
Weterings, E., and D.J. Chen. 2008. The endless tale of non-homologous end-joining.
Cell Res. 18:114-124.
220
White, J., K. Matlin, and A. Helenius. 1981. Cell fusion by Semliki Forest, influenza,
and vesicular stomatitis viruses. J.Cell Biol. 89:674-679.
Whitley, R.J., F.G. Hayden, K.S. Reisinger, N. Young, R. Dutkowski, D. Ipe, R.G.
Mills, and P. Ward. 2001. Oral oseltamivir treatment of influenza in children.
Pediatr.Infect.Dis.J. 20:127-133.
WHO. 2005. WHO checklist for influenza pandemic preparedness planning
.
WHO. 1980. A revision of the system of nomenclature for influenza viruses: a WHO
memorandum. Bull.World Health Organ. 58:585-591.
WHO. a. Avian Influenza. http://www.who.int/csr/disease/influenza/en/
WHO. b. Influenza. http://www.who.int/csr/disease/avian_influenza/en/
Wiley, D.C., I.A. Wilson, and J.J. Skehel. 1981. Structural identification of the
antibody-binding sites of Hong Kong influenza haemagglutinin and their
involvement in antigenic variation. Nature. 289:373-378.
Wiley, J.A., A. Cerwenka, J.R. Harkema, R.W. Dutton, and A.G. Harmsen. 2001.
Production of interferon-gamma by influenza hemagglutinin-specific CD8
effector T cells influences the development of pulmonary immunopathology.
Am.J.Pathol. 158:119-130.
Wilschut, J.C., J.E. McElhaney, A.M. Palache, and K. Stohr. 2006. Influenza - Rapid
Reference. :240.
Wilson, I.A., J.J. Skehel, and D.C. Wiley. 1981. Structure of the haemagglutinin
membrane glycoprotein of influenza virus at 3 A resolution. Nature. 289:366373.
Wilson, I.A., and R.L. Stanfield. 1994. Antibody-antigen interactions: new structures
and new conformational changes. Curr.Opin.Struct.Biol. 4:857-867.
Wingfield, W.L., D. Pollack, and R.R. Grunert. 1969. Therapeutic efficacy of
amantadine HCl and rimantadine HCl in naturally occurring influenza A2
respiratory illness in man. N.Engl.J.Med. 281:579-584.
Wood,
J.M.
2001.
Developing
vaccines
against
pandemic
influenza.
Philos.Trans.R.Soc.Lond.B.Biol.Sci. 356:1953-1960.
Woodland, D.L. 2003. Cell-mediated immunity to respiratory virus infections.
Curr.Opin.Immunol. 15:430-435.
221
Woodland, D.L., R.J. Hogan, and W. Zhong. 2001. Cellular immunity and memory to
respiratory virus infections. Immunol.Res. 24:53-67.
Woodland, D.L., and T.D. Randall. 2004. Anatomical features of anti-viral immunity in
the respiratory tract. Semin.Immunol. 16:163-170.
Woof, J.M., and M.A. Kerr. 2006. The function of immunoglobulin A in immunity.
J.Pathol. 208:270-282.
Wright, P.F., G. Neumann, and Y. Kawaoka. 2007. Orthomyxoviruses. In Fields'
Virology. B.N. Fields, D.M. Knipe and P.M. Howley, editors. Wolters
Kluwer/Lippincott Williams & Wilkins, Philadelphia, Pa. ; London.
Xu, R., D.C. Ekiert, J.C. Krause, R. Hai, J.E. Crowe Jr., and I.A. Wilson. 2010.
Structural Basis of Preexisting Immunity to the 2009 H1N1 Pandemic Influenza
Virus. Science. 328:357-360.
Yamada, H., R. Chounan, Y. Higashi, N. Kurihara, and H. Kido. 2004. Mitochondrial
targeting sequence of the influenza A virus PB1-F2 protein and its function in
mitochondria. FEBS Lett. 578:331-336.
Yamaguchi, H., K. Furukawa, S.R. Fortunato, P.O. Livingston, K.O. Lloyd, H.F.
Oettgen, and L.J. Old. 1987. Cell-surface antigens of melanoma recognized by
human monoclonal antibodies. Proc.Natl.Acad.Sci.U.S.A. 84:2416-2420.
Yamazaki, J. 1969. Level of serum immuno-globulin (IgG, IgA, IgM) in various
respiratory diseases and its relation to serum protein fractions. Arerugi. 18:594605.
Yasuda, J., S. Nakada, A. Kato, T. Toyoda, and A. Ishihama. 1993. Molecular assembly
of influenza virus: association of the NS2 protein with virion matrix. Virology.
196:249-255.
Ye, Z., T. Liu, D.P. Offringa, J. McInnis, and R.A. Levandowski. 1999. Association of
influenza virus matrix protein with ribonucleoproteins. J.Virol. 73:7467-7473.
Yeldandi, A.V., and T.V. Colby. 1994. Pathologic features of lung biopsy specimens
from influenza pneumonia cases. Hum.Pathol. 25:47-53.
Yewdell,
J.,
and
A.
Garcia-Sastre.
2002.
Influenza
virus
still
surprises.
Curr.Opin.Microbiol. 5:414-418.
Yoo, E.M., and S.L. Morrison. 2005. IgA: An immune glycoprotein. Clinical
Immunology. 116:3-10.
222
Yoshimura, A., K. Kuroda, K. Kawasaki, S. Yamashina, T. Maeda, and S. Ohnishi.
1982. Infectious cell entry mechanism of influenza virus. J.Virol. 43:284-293.
Yoshimura, A., and S. Ohnishi. 1984. Uncoating of influenza virus in endosomes.
J.Virol. 51:497-504.
Youngner, J.S., J.J. Treanor, R.F. Betts, and P. Whitaker-Dowling. 1994. Effect of
simultaneous administration of cold-adapted and wild-type influenza A viruses
on experimental wild-type influenza infection in humans. J.Clin.Microbiol.
32:750-754.
Yu, K., F.T. Huang, and M.R. Lieber. 2004. DNA substrate length and surrounding
sequence affect the activation-induced deaminase activity at cytidine.
J.Biol.Chem. 279:6496-6500.
Yurasov, S., and M.C. Nussenzweig. 2007. Regulation of autoreactive antibodies.
Curr.Opin.Rheumatol. 19:421-426.
Zachau, H.G. 1993. The immunoglobulin kappa locus-or-what has been learned from
looking closely at one-tenth of a percent of the human genome. Gene. 135:167173.
Zamarin, D., M.B. Ortigoza, and P. Palese. 2006. Influenza A virus PB1-F2 protein
contributes to viral pathogenesis in mice. J.Virol. 80:7976-7983.
Zambon, M., F.G. Hayden, and Global Neuraminidase Inhibitor Susceptibility Network.
2001. Position statement: global neuraminidase inhibitor susceptibility network.
Antiviral Res. 49:147-156.
Zebedee, S.L., and R.A. Lamb. 1988. Influenza A virus M2 protein: monoclonal
antibody restriction of virus growth and detection of M2 in virions. J.Virol.
62:2762-2772.
Zhang, J., A. Pekosz, and R.A. Lamb. 2000. Influenza virus assembly and lipid raft
microdomains: a role for the cytoplasmic tails of the spike glycoproteins.
J.Virol. 74:4634-4644.
Zhang, M., G. Srivastava, and L. Lu. 2004. The pre-B cell receptor and its function
during B cell development. Cell.Mol.Immunol. 1:89-94.
223
Zheng, B., Y. Zhang, H. He, E. Marinova, K. Switzer, D. Wansley, I. Mbawuike, and S.
Han. 2007. Rectification of age-associated deficiency in cytotoxic T cell
response to influenza A virus by immunization with immune complexes.
J.Immunol. 179:6153-6159.
Zhiqiang, A. 2009. Therapeutic monoclonal antibodies: from bench to clinic.
Zijlstra, M., E. Li, F. Sajjadi, S. Subramani, and R. Jaenisch. 1989. Germ-line
transmission of a disrupted beta 2-microglobulin gene produced by homologous
recombination in embryonic stem cells. Nature. 342:435-438.
Zimmer, S.M., and D.S. Burke. 2009. Historical perspective--Emergence of influenza A
(H1N1) viruses. N.Engl.J.Med. 361:279-285.
Zinkernagel, R.M., M.F. Bachmann, T.M. Kundig, S. Oehen, H. Pirchet, and H.
Hengartner. 1996. On immunological memory. Annu.Rev.Immunol. 14:333-367.
Zurcher, T., S. de la Luna, J.J. Sanz-Ezquerro, A. Nieto, and J. Ortin. 1996. Mutational
analysis of the influenza virus A/Victoria/3/75 PA protein: studies of interaction
with PB1 protein and identification of a dominant negative mutant. J.Gen.Virol.
77 ( Pt 8):1745-1749.
Zvonarjev, A.Y., and Y.Z. Ghendon. 1980. Influence of membrane (M) protein on
influenza A virus virion transcriptase activity in vitro and its susceptibility to
rimantadine. J.Virol. 33:583-586.
224
225