Introduzione alla progettazione dei
dispositivi biomedici
Dispositivo medico
Una definizione di carattere generale…
Uno strumento, un apparato, un arnese, una macchina,
un’invenzione, un reagente in vitro o un altro oggetto
similare o correlato, compreso ciascun componente,
ciascuna parte o ciascun accessorio per il quale è
previsto l’uso in medicina.
Tale uso può riferirsi alla diagnosi di una malattia o di un
altro stato, o alla cura, alleviamento, trattamento o
prevenzione di malattie dell’uomo.
(Es: organi artificiali, protesi, dispositivi percutanei ecc. ma
anche aghi, siringhe, fili da sutura, telini operatori, guanti,
ecografi…..)
La normativa ISO 10993
Oggi: 18 parti
Quasi tutte le parti sono
state
rielaborate
e
riemesse
nel
2009
(sostituzione
completa
entro il 2010)
Dispositivo medico secondo EN-ISO
Dispositivo medico secondo EN-ISO
Altre definizioni di interesse
Organo artificiale
Graft
Un dispositivo medico che sostituisce in
parte o completamente le funzioni di uno
degli organi del corpo umano
Un pezzo di tessuto vivente, od un insieme
di cellule viventi, trasferito da una zona di un
donatore ad una zona di un ricevente a
scopo terapico/ricostruttivo
Protesi
Un dispositivo medico che sostituisce un
arto, un organo od un tessuto del corpo
umano
Bioprotesi
Una
protesi
impiantabile
costituita
totalmente o sostanzialmente da un
tessuto biologico trattato e non vivente (es.
valvola cardiaca porcina o bovina)
Dispositivo percutaneo
Un dispositivo medico che passa
attraverso la cute rimanendo in tale
posizione per un significativo lasso di
tempo (es. fili per trazione, fissatori
esterni)
Trapianto
Una struttura completa (ad esempio un
organo) che viene trasferita da una zona di
un donatore ad una zona di un ricevente a
scopo terapico/ricostruttivo
Impianto
Un dispositivo medico fabbricato con uno o
più biomateriali posto intenzionalmente
all’interno del corpo umano e totalmente o
parzialmente inglobato al di sotto di una
superficie epiteliale cutanea o mucosa (es.
impianti dentali)
La progettazione dei dispositivi medici
La progettazione di un dispositivo medico differisce da quella di un
qualunque altro componente ingegneristico?
• In alcuni casi il dispositivo è destinato a replicare le funzioni di un componente
umano (organo, arto, tessuto, ecc.)
• Dunque, ingombri, masse, forma ed interfacce sono rigidamente fissate
• Globalmente ci si trova di fronte ad un notevole numero di vincoli
Purtroppo i vincoli di progetto non sono sempre ben conosciuti o
identificabili
• La conoscenza dell’anatomia e della fisiologia è spesso qualitativa e non
quantitativa
• Esistono differenze tra soggetto e soggetto (non è una produzione “in serie”)
Occorre partire da un’accurata conoscenza della struttura umana
La progettazione dei dispositivi medici
Ad esempio…
Pancreas artificiale:
• Rilevare costantemente la concentrazione di glucosio (glicemia) nel sangue
• Adattare la somministrazione di insulina alla concentrazione corrente
Cuore artificiale:
• Conoscere i requisiti dell’organismo in termini di ossigenazione ed adattarla alle
varie situazioni (riposo, attività fisica moderata, intensa, stati di eccitazione e
stress ecc.)
Rene artificiale:
• Valutare la presenza e la concentrazione di alcune sostanze tossiche in circa
400 litri di sangue al giorno
• Depurare il sangue, ed eliminare i prodotti di scarto
Ad esempio…(funzioni strutturali)
Protesi totale d’anca:
• Riprodurre la cinematica dell’articolazione coxo-femorale
• Sopportare carichi verticali di entità pari a 7 volte il peso corporeo
Protesi vascolare:
• Veicolare il flusso sanguigno pulsatile
• Garantire limitati (o assenti) fenomeni di trombogenicità
Protesi valvolare cardiaca:
• Consentire il passaggio del flusso sanguigno in condizioni analoghe a quelle
fisiologiche
• Aprirsi e chiudersi 60-70 volte al minuto per tutta la vita del paziente (fenomeni
di fatica)
Organizzazione gerarchica del corpo umano
Occorre partire da un’accurata conoscenza della struttura umana
Organizzazione gerarchica del corpo umano
CELLULA
Unità morfologica e fisiologica fondamentale degli organismi viventi di cui
possiede tutte le proprietà metaboliche, accrescimento, riproduzione, eccitabilità
e motilità. La cellula può esistere come unità singola (organismo unicellulare)
oppure aggregata ad altre cellule (organismo pluricellulare). In quest’ultimo caso
tutte le cellule che svolgono la stessa funzione sono riunite a formare un tessuto.
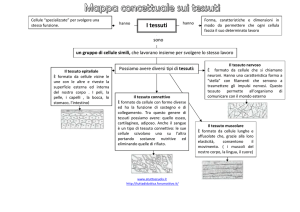
TESSUTO
Insieme di più cellule correlate dal punto di vista morfologico e funzionale
che costituisce gli organi. I quattro tipi principali di tessuto nel corpo umano sono:
1.Epiteliale (epiteli di rivestimento, epiteli ghiandolari, epiteli sensoriali, smalto dei
denti, unghie, peli ecc.)
2.Connettivo, tessuto di collegamento, sostegno e nutrimento dei tessuti dei vari
organi (ossa, sangue, cartilagini, linfa ecc.) caratterizzato da una sostanza
fondamentale nella quale sono immerse cellule di vario tipo
3.Muscolare (cellule di forma allungata specificamente differenziate per la
funzione contrattile)
4.Nervoso, costituito da cellule specificamente differenziate per la conduzione di
impulsi elettrici (neuroni) e cellule di supporto (gliali)
Organizzazione gerarchica del corpo umano
ORGANO
Struttura differenziata costituita da cellule e tessuti deputata ad una o più
funzioni specifiche nell’ambito di un organismo animale o vegetale. Tutti gli
organi ripetono un comune piano costruttivo nel quale il tessuto di prevalente
importanza è organizzato in unità ripetute che sono riunite in una struttura la
cui impalcatura è costituita da tessuto connettivo
APPARATO
Insieme di più organi le cui singole funzioni si sommano dando luogo ad
una funzione più generale (digerente, respiratoria, circolatoria, riproduttiva,
locomotoria ecc.)
ORGANISMO
Essere vivente e, in quanto tale, dotato di strutture ben distinte con propri
caratteri morfologici e funzionali. In genere si considerano caratteri peculiari
degli organismi la capacità di accrescimento, di reagire a determinati
stimoli e di riprodursi
Nel cuore....
Il funzionamento degli organi è definito dall’accoppiamento e
dall’integrazione degli obiettivi funzionali dei tessuti o dei componenti
elementari
I vasi coronarici
Hanno la funzione di trasportare ed accumulare l’energia chimica associata al
flusso di sangue che li percorre
Le fibre muscolari
Convertono l’energia chimica in energia meccanica e il modo in cui esse sono
assemblate lega gli effetti contrattili locali in una contrazione complessiva che
coinvolge tutto il ventricolo
Tessuti nervosi
Che generano gli stimoli necessari alla contrazione, ne regolano intensità e
ritmo
Esempio: progettazione di un organo artificiale
Fase di identificazione dell’organo naturale
Raggruppa una serie di operazioni finalizzate a definire le specifiche di progetto
dell’organo artificiale, inclusa la raccolta di informazioni di carattere qualitativo
su forme, pesi, funzioni e interfacce.
Tali informazioni di carattere anatomico saranno poi integrate con quelle relative
alle modalità di impiego, ossia durata (permanente, temporaneo, periodico) e
tipi di impianto (intracoroporeo, extracorporeo, percutaneo.)
Fase di progettazione dell’organo artificiale
Prevede la realizzazione dei disegni costruttivi, la definizione delle modalità di
funzionamento e la scelta dei materiali da utilizzare per la costruzione del
dispositivo
Fase di verifica
Prevede l’esecuzione di una serie di prove atte a valutare la rispondenza
dell’organo artificiale alle specifiche di progetto. Tali prove devono essere
effettuate a tutti i livelli, quindi sui materiali, sui singoli componenti e
sull’assemblato finale
Il superamento della fase di verifica porta alla realizzazione finale ed alla
utilizzazione (produzione industriale ed uso clinico)
Progettazione di un organo artificiale
Livello 1
Livello 2
Livello 3
(cellule/materiali)
(tessuti/componenti)
(organo naturale/artif.)
Fase di
identificazione
dell’organo
naturale
Identificazione e
caratterizzazione chimico/fisica
delle cellule
Identificazione e
caratterizzazione
morfologica e funzionale dei
tessuti
Identificazione e
caratterizzazione
morfologica e funzionale
dell’organo
Fase di
progettazione
dell’organo
artificiale
Scelta dei materiali
Definizione funzionale e
disegno dei componenti
Definizione delle modalità di
assemblaggio e di
interfaccia dei componenti
Caratterizzazione
chimico/fisica dei materiali
Prove funzionali dei
componenti
Realizzazione del prototipo,
prove funzionali in vitro e in
vivo
Fase di verifica
Fase di
realizzazione
Produzione industriale
Fase di
utilizzazione
Uso clinico definitivo
La progettazione dei dispositivi medici
La fase di valutazione prevede tutta una serie di verifiche il cui esito può portare a
retroazioni su operazioni o fasi precedenti la verifica stessa
Compatibilità
La compatibilità
Uno dei problemi peculiari, e forse quello maggiore, che riguarda le applicazioni
dei biomateriali, è quello della compatibilità con l’ambiente biologico.
La compatibilità investe fondamentalmente tre aspetti:
1. Compatibilità MORFOLOGICA (riguarda le interfacce
dimensionali e le masse). Una protesi impiantabile deve
avere dimensioni tali da essere inseribile al posto del
tessuto naturale, deve essere geometricamente compatibile
e deve avere una massa adeguata.
2. Compatibilità FUNZIONALE (aspetto che riguarda il ruolo
svolto dalla protesi o dall’organo artificiale rispetto al ruolo
atteso). Non sempre un dispositivo artificiale si comporta
esattamente come l’originale naturale che deve sostituire.
Talvolta non ne ha tutte le caratteristiche funzionali, talvolta
ne ha qualcuna in più…
3. Compatibilità BIOLOGICA (biocompatibilità). Riguarda
tutti gli aspetti di natura chimica e biologica che possono
indurre alterazioni dannose sia per i tessuti naturali, sia per
i materiali impiegati per la costruzione dei dispositivi a
contatto con i tessuti stessi.
La compatibilità
La compatibilità
La compatibilità nel suo complesso è influenzata da un insieme di proprietà che
sono legate all’interazione tra dispositivo ed organismo, interazione che inizia al
momento dell’impianto e muta dinamicamente nel tempo in funzione delle mutate
caratteristiche dell’organismo (invecchiamento?, patologie?, ecc.)
Previsioni sul lungo periodo? Difficili in assenza di una adeguata casistica
Fattori che influenzano la compatibilità
La compatibilità, quindi, evolve dinamicamente nel tempo ed è strettamente legata al
concetto di affidabilità.
È indispensabile che il dispositivo medico sia caratterizzato da un elevato livello di affidabilità
in quanto è spesso impossibile (ad es. se il dispositivo è impiantato) effettuare operazioni di
manutenzione o sostituire eventuali componenti malfunzionanti
Le esigenze di affidabilità sono variabili in funzione di alcuni aspetti:
Protesi d’arto esoscheletriche
Protesi valvolari cardiache
Drenaggi chirurgici
Appare evidente che i livelli di affidabilità e compatibilità devono essere superiori per
dispositivi a funzione vitale che devono essere permanentemente impiantati in posizione
intracorporea
Affidabilità
È importante tenere presente che, in forza della dinamicità dei fenomeni di
interazione tra dispositivo medico ed organismo, la compatibilità e l’affidabilità
variano (solitamente peggiorano) con il trascorrere del tempo
Si voglia valutare, a titolo di esempio, l’affidabilità di una protesi di anca: se I(t) è la
probabilità percentuale di insuccesso, l’affidabilità viene definita come complemento
all’unità di I, ossia
A(t) = 100 – I(t)
In genere, le cause di insuccesso sono molteplici. Nel caso della protesi d’anca
possiamo avere, ad esempio:
1.Infezione post-operatoria
2.Mobilizzazione (insorgere di gioco all’interfaccia con l’osso)
3.Usura dell’accoppiamento articolare
4.Rottura meccanica per fatica
5.Errore chirurgico
Supponendo i fattori i tra loro indipendenti (semplicistico) risulterà per ognuno di essi
Ai(t) = 100 – ΣIi(t)
Compatibilità e affidabilità
Affidabilità
Il termine osteointegrazione fu usato per la
prima volta da Albrektsson (1981) che la definiva
come una “Diretta connessione funzionale e
strutturale tra osso vitale e la superficie di un
impianto sottoposto a carico”
L’organismo reagisce ai materiali estranei
L’organismo possiede la capacità di difendersi da situazioni che
potenzialmente sono in grado di danneggiarlo
I processi naturali originati da questo meccanismo di difesa (controllabili in
parte farmacologicamente) possono rappresentare un serio ostacolo
all’applicazione di dispositivi medici, in quanto l’organismo non è in grado di
apprezzare gli effetti benefici che da essi possono derivare
Il problema fondamentale risiede nel fatto che l’accettazione (o il rifiuto) del
corpo “estraneo” dipende dal riconoscimento della natura dei materiali da parte
dei tessuti, piuttosto che dalla valutazione della funzione svolta.
Esempio: i trapianti d’organo
Situazioni simili si verificano negli impianti protesici e negli organi artificiali
Nelle protesi vascolari sintetiche, esiste il rischio che il sangue coaguli sulla
superficie interna occludendo il dispositivo rendendolo inutile (se non
addirittura dannoso)
Quindi un fenomeno fisiologico, essenziale per la sopravvivenza
dell’organismo, diventa potenzialmente pericoloso quando il sangue scorre su
superfici che non sono quelle con le quali è abituato ad interagire.
Il processo di guarigione di una lesione
L’intervento chirurgico (necessario
nella quasi totalità degli impianti)
provoca lesioni tissutali che possono
essere una semplice interruzione della
continuità del tessuto, o l’asportazione
di porzioni più o meno estese di
tessuto.
L’organismo reagisce tentando di
ripristinare la continuità interrotta, e il
meccanismo secondo il quale tale
reazione avviene è in forte relazione
con la biocompatibilità
La
sequenza
di
eventi
che
caratterizzano
il
processo
infiammatorio sono gli stessi per
lesioni accidentali o intenzionali e non
dipendono dal tipo di tessuto leso.
Il processo di guarigione di una lesione
1. I capillari lesi si vasocostringono
immediatamente in modo tale da
ridurre l’emorragia
2. Le
cellule
endoteliali
che
costuiscono la parete dei capillari
aumentano la loro attività
3. I capillari si ricoprono di globuli
bianchi, rossi e piastrine
4. Si ha una vasodilatazione con
perdita di plasma dai capillari
5. Il plasma, combinato con i golbuli
bianchi e le cellule morte dei tessuti
lesi, forma l’essudato (il cosiddetto
“pus”)
Tutti
questi
eventi
determinano
arrossamento,
tumefazione,
aumento locale di temperatura e
dolore
Il processo di guarigione di una lesione
Il protrarsi del processo infiammatorio dà
origine alle fasi proliferativa e di
rimodellamento, durante le quali cellule
giganti polinucleate aggrediscono e tentano di
rimuovere il materiale estraneo e i batteri
favorendo la produzione di collagene.
Il collagene rende possibile la cicatrizzazione
dei lembi del tessuto leso e l’incapsulazione
del materiale estraneo.
In genere le fasi proliferativa e
rimodellamento durano diverse settimane.
di
La cicatrice nella maggior parte dei tessuti
è costituita da collagene e quindi la
cicatrizzazione è da considerarsi un vero e
proprio processo di riparazione.
Solo nel caso delle ossa e del fegato la
cicatrizzazione
si
esplica
mediante
rigenerazione del tessuto leso.
Il processo di guarigione di una lesione
Risposta dei tessuti a materiali estranei
In generale, la reazione dell’organismo alla presenza di un corpo
estraneo è quella di espellerlo, o comunque eliminarlo mediante
aggressione e metabolizzazione, come accade per i liquidi (si pensi ai
farmaci iniettati nei fasci muscolari).
Nel caso in cui il materiale sia solido, l’organismo tende ad espellerlo
se è mobile (es. una scheggia di legno nella cute) o ad isolarlo con una
superficie epiteliale se non può essere spinto verso la superficie. Questo
meccanismo produce una capsula intorno al corpo estraneo.
In ogni caso, il tipo di reazione che si manifesta dipende dall’interazione
chimica tra i tessuti e i materiali estranei.
Nel caso dei metallli, l’aggressione dell’organismo si traduce
verosimilmente in corrosione con rilascio di ioni metallici nei tessuti. Ciò
conduce ad una riduzione delle caratteristiche meccaniche del dispositivo
impiantato e alla presenza di ioni difficlmente eliminabili e talvolta tossici nei
tessuti.
I polimeri sono potenzialmente inerti dal punto di vista chimico, ma
altre sostanze usate nelle fasi di sintesi e lavorazione possono essere
rilasciate e produrre effetti tossici a livello locale o sistemico.
Risposta dei tessuti a materiali estranei
Risposta dei tessuti a materiali estranei
RISPOSTA MINIMA
• Impianto incapsulato da un sottile strato fibroso
(materiali inerti: gomme siliconiche, Teflon, ceramici,
leghe di Ti e Co)
RISPOSTA INDOTTA
CHIMICAMENTE
• modesta risposta infiammatoria acuta
(materiali bioassorbibili: acido polilattico,
suture assorbibili)
• grave risposta infiammatoria cronica
(materiali degradabili: polimeri con
additivi tossici, metalli corrodibili)
RISPOSTA INDOTTA
FISICAMENTE
• risposta infiammatoria al particolato (materiali usurabili in
genere, polimeri UHMWPE, PMMA, anche metalli)
• crescita di tessuto nei materiali porosi (materiali porosi,
polimeri, ceramici, metalli, compositi)
RISPOSTA
NECROTICA
• Strati di detriti necrotici (cemento per ossa, adesivi
chirurgici)
La risposta del sangue
Al fine di evitare problemi legati alla coagulazione del sangue
(formazione di trombi) occorre controllare alcune caratteristiche
superficiali dei materiali quali:
Rugosità: il sangue coagula preferibilmente e più velocemente
su superfici rugose e quindi per prevenire la coagulazione e
facilitare il distacco di microscopiche formazioni trombotiche
prima che raggiungano dimensioni pericolose è bene che le
superfici a contatto con il sangue siano lucidate.
Bagnabilità: il sangue coagula preferibilmente su superfici
idrofobe piuttosto che su superfici idrofile
Carica superficiale: la parte corpuscolata del sangue (ed in
particolare le piastrine) è carica negativamente, di
conseguenza il sangue coagula preferibilmente su superfici
elettropositive
Altri inconvenienti derivanti dall’interazione tra sangue e
dispositivi medici sono rappresentati dai danni fisici alla parte
corpuscolata per azione fisica o chimica (emolisi). È quindi
essenziale garantire condizioni fluidodinamiche tali da
minimizzare sforzi di taglio e urti.
Impianti che attraversano la cute
Esistono dei dispositivi medici che, per esplicare la loro funzione, devono
attraversare la cute (drenaggi posizionati dopo un intervento chirurgico per
scaricare all’esterno i prodotti di scarto del processo infiammatorio, fili metallici
per la trazione degli arti a seguito di fratture, impianti dentali endoossei ecc.)
In tutti questi casi la lesione non può ripararsi in quanto il dispositivo rimane
all’interno della cute dovendo garantire il trasporto di materiale (o lo scambio di
forze) tra interno ed esterno
Talvolta questa condizione porta al fallimento dell’impianto (si parla in
particolare di estrusione) che si verifica essenzialmente con le seguenti
modalità:
1.Estrusione causata da marsupializzazione
2.Estrusione causata da permigrazione
3.Estrusione causata da infezione e formazione di ascesso
4.Estrusione causata da avulsione
5.Estrusione causata da una qualsiasi combinazione delle precedenti cause
Impianti che attraversano la cute
Estrusione per marsupializzazione
Si origina quando un dispositivo non poroso è impiantato in posizione
percutanea. La proliferazione e migrazione delle cellule presenti nei bordi
lesi dell’epidermide provoca la creazione di una sorta di “tasca” cutanea che
avvolge l’impianto e diventa sede di detriti cellulari (potenziale sorgente di
fenomeni infettivi).
L’impianto, alla fine, non è più in posizione percutanea ma completamente
extracoroporeo
Estrusione causata da permigrazione
Si origina quando un dispositivo
impiantato in posizione percutanea.
poroso
è
Inzialmente i pori si riempiono di tessuto
connettivo, presto raggiunto da cellule basali
dell’epidermide (negli animali è stata misurata una
velocità di permigrazione di 2 mm nei primi 10
giorni) che possono riempire totalmente l’impianto
per tutta la sua estensione
Successivamente la porosità si riempie di cellule
epidermiche cheratinizzate (tessuto duro e
resistente presente nello strato corneo della pelle e
nei peli) e si presenta una situazione di isolamento
dell’impianto simile alla marsupializzazione
Estrusione causata da infezione
In presenza di un processo infettivo si
osserva lo stesso comportamento per
impianti porosi e non.
Il derma e il sottostante tessuto in contatto con
l’impianto contaminato formano una spessa
capsula di tessuto infiltrato con cellule derivanti
dal processo infiammatorio acuto.
L’epidermide non riesce a crescere né intorno né
dentro l’impianto e i bordi della lesione restano
vicini alla capsula anche per mesi.
Manca pertanto il sigillo epidermico e le cellule
nella capsula non riescono a combattere
l’infezione.
Tali fenomeni possono presentarsi in qualunque
momento dopo l’impianto e non sono eliminabili
mediante trattamento antibiotico
Estrusione causata da avulsione
In alcuni casi gli impianti percutanei sono soggetti a movimenti che possono
indurre sollecitazioni meccaniche sul tessuto circostante causando il
danneggiamento del tessuto all’interfaccia (es. impianti dentali)
Ciò provoca dei microematomi e la necrosi del tessuto all’interfaccia
In alcuni casi le forze in gioco sono sufficientemente grandi da estrarre
l’impianto, in altri casi le forze causano lesioni locali che mantengono attivi i
processi infiammatori e le possibili sorgenti infettive