OVOGENESI E CICLI
FEMMINILI
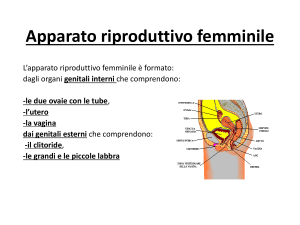
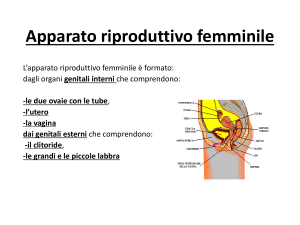
Anatomia del sistema riproduttivo femminile.
Cicli femminili
Cicli femminili
A destra, sezione di ovaio nella zona
corticale (ingrandimento del riquadro
rosso).
E, epitelio di rivestimento dell’ovaio;
TA, tunica albuginea;
FP, follicolo primordiale;
F, follicoli;
TF, teca follicolare;
ZP, zona pellucida;
ZG, granulosa;
O, ovocita.
L’ovaio
L’ovaio ha le funzioni di
•
•
•
•
Produrre gameti
Produrre ormoni steroidei
Regolare la crescita degli organi riproduttivi
Far sviluppare i caratteri sessuali secondari
(CSS)
Quanti follicoli?
i
l
c
i
C
i
m
m
e
f
i
l
ni
Alla pubertà ~400.000
Ciclo ovarico
• Dopo la pubertà, ogni giorno un gruppo di follicoli
inizia a maturare ma solo uno, in genere, riesce a
completare tale maturazione e ad essere ovulato
(espulso dall’ovaio)
• Il ciclo mestruale dura circa 28±7,5 gg. Per
analogia, si parla di ciclo ovarico e la ovulazione,
che si verifica a metà ciclo, lo divide in due fasi:
follicolare (in cui dominano gli estrogeni) e
luteinica (in cui domina il progesterone).
• In realtà, ad un follicolo primordiale occorre circa
1 anno per maturare fino alla ovulazione.
Nell’ovaio dopo la pubertà ci sono
diversi tipi di follicoli
Cicli femminili
MODIFICAZIONI CICLICHE DELL’OVAIO=CICLO OVARICO
f. secondario
f. primordiali
f. di Graaf
Cicli femminili
corpo luteo
OVU
LA
ZIONE
(gg 14)
osserviamo i diversi tipi di follicoli
Follicoli primari
Cicli femminili
Cicli femminili
Follicoli primordiali (follicoli più
numerosi nell’ovaio)
Cicli femminili
Follicolo primario:
150 gg dal reclutamento
Ovocito: Ø 70 µm
Follicolo: Ø 70-100 µm
Cicli femminili
Il follicolo primordiale ha un
diametro di 25 µm. E’ circondato
da cellule follicolari appiattite.
Tutto inizia con il risveglio
(“reclutamento”) di un gruppetto
di f. primord.
Follicolo primario:
150 gg dal reclutamento
Ovocito: Ø 70 µm
Follicolo: Ø 70-100 µm
La zona pellucida
è formata da
glicoproteine ZP1,
ZP2, ZP3 e ZP4
Ricordiamo che gli ovociti dei
follicoli primordiali e primari
sono ancora in diplotene della
profase I
Cicli femminili
Lamina basale
Follicolo secondario o pre-antrale
Si forma dopo circa 270 giorni dal reclutamento
E’ caratterizzato da:
• proliferazione continua delle cellule follicolari che
formano una membrana pluri- o pseudo-stratificata (detta
granulosa) di circa 600-700 cellule colonnari
• ispessimento della zona pellucida.
• da follicolo primario a secondario sono coinvolti fattori di
crescita ovocitari (GDF-9, BMP-15; stimolano la
proliferazione delle cellule della granulosa?)
follicolo secondario
(vescicoloso)
membr. basale
cellule endocrine
della teca interna
teca esterna
Cicli femminili
cellule della granulosa
(sintesi di estrogeni)
Nel follicolo secondario pre-antrale (non si
era ancora formato l’antro follicolare entro il
quale sporgerà l’ovocito); vediamo ora
l’inizio di formazione dell’antro.
Misure del follicolo secondario:
Follicolo di 120-200 µm di diametro
Ovocito di circa 100 µm di diametro
Vasi capillari nella teca interna
zona pellucida
ovocita in accrescimento
Inizio formazione
antro
teca
Cicli femminili
Ora si forma il follicolo antrale o di
Graaf
La corona radiata
l’ovocito
Cicli femminili
Follicolo di Graaf o follicolo maturo.
Il follicolo misurerà circa 20 mm e
l’ovocita 100-150 µm
Follicolo in degenerazione o atresico
seguiamo lo sviluppo del follicolo
destinato ad ovulare
MODIFICAZIONI CICLICHE DELL’OVAIO=CICLO OVARICO
Da follicolo primordiale a primario e poi
secondario passa circa un anno
FASE FOLLICOLARE (gg 1-14)
Cicli femminili
FASE LUTEINICA (gg 14-28)
OVU
LA
ZIONE
(gg 14)
FOLLICOLOGENESI:
fase pre-antrale
• Un gruppetto di follicoli primordiali (ciascuno
contiene un ovocito primario bloccato in profase I)
si risveglia (reclutamento) ogni giorno senza
intervento di ormoni ipofisari.
• la causa è l’interazione reciproca tra ovocito e
cellule follicolari e dello stroma ovarico
(probabilmente tramite vari fattori di crescita
come BMP-15, FGF2, GDF-9, PDGF ed altri
fattori ovocitari).
FOLLICOLOGENESI:
fase pre-antrale
• Dopo circa 150 gg si forma il follicolo
primario.
• Dopo circa 270 giorni si forma il follicolo
secondario di classe I (preantrale).
• Con la comparsa dell’antro si passa allo
stadio di follicolo antrale (follicolo
secondario di classe II-VIII)
• Tra i follicoli antrali formatisi finora
avviene la selezione del cosiddetto
follicolo dominante, quello che riuscirà ad
ovulare.
Fase pre-ovulatoria
(circa 37 ore)
• Perché il follicolo sia in grado di ovulare,
occorre che la concentrazione ematica di
FSH ed LH siano più alte dei valori finora
raggiunti.
Cicli femminili
Fase pre-ovulatoria
•
•
•
•
•
Dura in media 37 ore e precede l’ovulazione.
Gli estrogeni stimolano l’ipofisi a produrre un picco elevato di FSH e una ondata
di LH.
Le cellule follicolari esprimono i recettori per l’ormone luteinizzante (LH)
oltre ai già presenti recettori per FSH. Questo induce il follicolo a secernere
progesterone ed è critico per lo sviluppo del corpo luteo.
Il progesterone stimola la ripresa della meiosi: l’ovocito si sveglia dal blocco
meiotico e si divide formando l’ovocito secondario e il primo globulo polare.
L’ovocito secondario inizia la seconda divisione meiotica ma si arresta di nuovo
in metafase. Riprenderà la meiosi solo se fecondato.
Fase pre-ovulatoria
• Si ha il distacco dell’ovocito e della corona radiata dal
cumulo ooforo (36 ore prima dell’ovulazione): il
complesso ovocito/zona pellucida/corona radiata galleggia
libero nel fluido follicolare;
L’ovulazione (giorno 14 del ciclo ovarico)
Cicli femminili
Corona radiata
L’ovulazione
Fluido viscoso
dell’antro
(proteoglicani)
e trasudato del
plasma)
Cicli femminili
Cicli femminili
Cicli femminili
Cicli femminili
•
Dura circa 14
giorni:
il follicolo si
trasforma in
corpo luteo,
una ghiandola
che inizia a
secernere
progesterone.
LA FASE
LUTEINICA
2. cellule della
granulosa
piene di
lipidi
cellule della teca
interna, vasi,
connettivo,
1. dove prima
c’era l’antro e
poi il coagulo
ora c’è
connettivo e vasi
I vasi della teca
penetrano nel follicolo
corpo luteo
il duplice destino del corpo luteo
Cicli femminili
Corpo luteo in regressione
Corpo luteo
Se non c’è
fecondazione,
il corpo luteo
regredisce
(luteolisi) dopo
14 giorni per
un processo di
apoptosi
innescato
dalla
diminuzione
del flusso
sanguigno e
conseguente
ipossia nel
corpo luteo.
il duplice destino del corpo luteo
Cicli femminili
Corpo luteo in regressione
Corpo luteo
L’hCG (human
chorionic
gonadotropin)
embrionale
sopprime il
meccanismo di
autodistruzione del
corpo luteo (che
funzionerà fino alla
9-10 settimana)
L’hCG è rilevabile
nel plasma già
all’8° giorno dalla
fecondazione
Meccanismi di controllo del ciclo
ovarico
Cicli femminili
LH, FSH
Il corpo luteo
inibisce la
produzione
dell’LH e
dell’FSH
ipofisari,
impedendo una
nuova
ovulazione.
Su questo
principio si
basa la pillola,
che funziona
come un corpo
luteo artificiale.
Cicli femminili
Cicli femminili
LH, prolattina ed
estradiolo
contribuiscono a
tenere in vita il
corpo luteo.
L’hCG, prodotto dal corion
embrionale, è in grado di
sopprimere il meccanismo di
autodistruzione del corpo luteo.
L’hCG è rilevabile nel plasma
già all’8° giorno dalla
fecondazione
Cicli femminili
hCG embrionale
no
fecondazione
=
regressione
fecondazione
=
salvataggio
Ciclo mestruale o uterino
Il ciclo mestruale.
• Si divide in due fasi
proliferativa, in corrispondenza della fase
che precede l’ovulazione ed in una fase
secretiva, in corrispondenza con la fase
successiva alla ovulazione (fase luteinica
del ciclo ovarico).
Fase mestruale (4-5 giorni)
Cicli femminili
Cicli femminili
A: viene espulso lo strato
funzionale dell’endometrio con
sangue, detriti e linfociti (1);
(2) ghiandole intatte o
parzialmente espulse; B: strato
basale; C: miometrio
Fase
proliferativa
(14 gg)
Cicli femminili
Cicli femminiliCicli femminili
fase proliferativa precoce
1: epitelio (di rivestimento e ghiandolare);
2: endometrio che aumenta di spessore;
3: ghiandole uterine; 4: miometrio
fase proliferativa avanzata
Cicli femminili
Cicli femminili
Fase
prolife
rativa
Fase secretiva
Cicli femminili
Cicli femminili