Servizio Sanitario Nazionale
Azienda di Rilievo Nazionale “ Santobono – Pausilipon ”
Descrizione di un caso clinico
Infezione Congenita ?
Dott.ssa Nunzia Aragione
U.O. Neonatologia-TIN
A.O. “ Santobono-Pausilipon-Annunziata”
• Le infezioni acquisite dalla madre durante la gravidanza
possono ripercuotersi sul feto o sul neonato determinando
quadri clinici di intensità e durata variabili.
• Le infezioni virali colpiscono approssimativamente il 6-8% dei
nati vivi e quelle batteriche l'1-2% di essi, costituendo
un'importante causa di mortalità e morbilità perinatali con la
possibilità di sequele a distanza.
Le infezioni prenatali legate a una trasmissione transplacentare
riconosciute sono: sifilide, rosolia, infezioni da
citomegalovirus, parvovirus B19, HIV, Virus varicella zoster,
herpes simplex virus, virus epatite B, Listeria monocytogenes,
Toxoplasma, Mycobacterium tubercolosis e Borrelia
burgdorferi, poliovirus,e coxsakie;
sono stati descritti anche casi di trasmissione transplacentare di
micoplasmi.
la trasmissione verticale di agenti infettivi può avvenire in periodi differenti delle
vita intrauterina e del periodo neonatale:
1) in utero (infezioni congenite);
2) poco prima delle nascita (infezioni perinatali);
3) nel periodo neonatale (infezioni postnatali).
La trasmissione transplacentare dell'infezione può avvenire direttamente attraverso i
vasi ombelicali oppure previa infezione degli annessi materno-fetali e successiva
contaminazione del liquido amniotico, ma ciò può avvenire anche per vie
ascendenti con membrane apparentemente intatte.
L'esposizione agli agenti infettivi e la loro ingestione con il liquido amniotico arrivano
a indurre infezioni sistemica o localizzata del feto, con manifestazioni che possono
essere evidenti già prima del parto (sofferenza fetale, tachicardia),
al momento del parto (asfissia neonatale) o dopo un periodo di latenza di poche ore
dalla nascita.
È possibile, inoltre, che l'infezione fetale venga acquisita per via discendente
attraverso le tube di Falloppio in donne con salpingite o peritonite, o ancora per
estensione di un'infezione all'utero (ascesso miometriale, cellulite o endometrite).
D.M.C nata a Caserta il 14/09/2012 e
Trasferita a poche ore di vita presso la ns
struttura per massa addominale sx
Anamnesi patologica materna: Nessuna patologia degna di nota
Vaccinazione anti rosolia due anni prima della gravidanza
Anamnesi gravidica: gestosi nel primo trimestre di gravidanza
che ha richiesto una settimana di ricovero con risoluzione
della sintomatologia
Tampone vagino-rettale non eseguito: terapia antibiotica
intrapartum
Esami praticati nel primo e terzo trimestre: VRDL, TPHA,
Markers antiepatite, HIV, CMV, TOXO, HERPES: negativi
Eccetto IgM anti rosolia 107 ed IgG 102
( 22/02/2012 ) primo trimestre di gravidanza
Anamnesi personale: nata a termine ( 37 + 1 w ), parto
eutocico, un giro di cordone al collo, liquido tinto,
Apgar 7-8, peso kg 3.250 > al 90° Pc, lung. cm 49
( 50-90 )° Pc, c.c. cm 34 ( 90)° Pc
Alla nascita: Aspirazione, stimolazioni tattili
Splenomegalia Trasferimento presso la ns struttura
E.O.: Condizioni cliniche generali mediocri, cute itterico-pallida, translucida,
edematosa,, facies non caratteristica, petecchie al tronco ed agli arti, al volto
ecchimosi da impegno,, polipnea, MV fisiologico, attività cardiaca ritmica e
regolare, soffio 1/6 al c.c., addome teso,globoso, milza palpabile fino all’ ombelico,
consistenza dura, polsi femorali apprezzabili, genitali femminili normoconformati,
lieve ipotonia assiale, riflessi poco elicitabili. C.v.o. normoinserito
Si pone in incubatrice con monitoraggio c-r.
Es. di laboratorio: glicemia, azotemia,creatininemia,,elettroliti ammoniemia: nella
norma BT6.28; dopo 6 ore 7.3; in seconda giornata 8.52 inizia fototerapia
BD 2.39, dopo 6 ore, 2.82, dopo 12 ore, 3.43, in seconda giornata 5.27
AST 153,poi normalizzatesi ALT sempre nella norma
Hb 7.7 g, PLT 33.000; dopo 6 ore Hb 6.10 quindi trasfusa con e.c. e PLT 29.000 quindi
trasfusa con piastrine, in seconda giornata di ricovero PLT 19.000 pratica
trasfusione di PLT , poi graduale aumento fino 308.000 il 9/10
Inizia terapia con eprex il 25/09 per Hb 8.5 poi trasf il 30/09 per Hb 5.5, riprende
eprex con graduale aumento di Hb; il 9/10 Hb 9
PCR all’ingresso 11.25, terapia con unasyn e gentalyn
Emocoltura : sterile
Neonata:
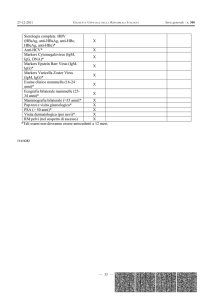
Prelievo del 15/09 IgG Rosolia 121 UI/mL , IgM
assenti
Parvovirus, Markers antiepatite, VRDL, TPHA
CMV, HS, TOXO : Negativi
Prelievo del 19/09 IgG anti rosolia 143 UI/mL,
IgM assenti
Madre:
• Avidità Rubeola IgG 86% ( 28/09) esclusa
infezione primaria
• Anticorpi anti rosolia:
• IgM 52.80 AU/mL ( positivo ) in data
18/09/2012 ( dopo parto )
TORCH madre 22/02/2012
IgG anti Rosolia 102 UI/mL
IgM 107 AU/ml ( positivo )
Avidità Rubeola IgG 86% ( 28/09) esclusa
infezione primaria
• IgM presenti nel primo trimestre di gravidanza
• IgM presenti dopo il parto
•
•
•
•
Neonata
• Emocoltura,Tampone rettale,: negativi
• Eco cerebrale: nella norma
• Otoemissione acustiche: Pass bilateralmente
• Visita oculistica: nella norma
• Visita cardiologica, ecg : nella norma
• Ecocardiogramma:FOP
• CMV su urine: negativo
• Parvovirus: negativo
• Esame morfologico del sangue periferico della neonata:
normale
• Screening metabolico allargato: negativo per patologia
metabolica
Neonata
30/09 IgG Rosolia 81 ( reattivo ) IgM specifiche
assenti
Ricerca virus rosolia su urine indagine
molecolare: per il momento negativi
Screening metabolico allargato: negativo per
patologia metabolica
La Rosolia
La rosolia è una malattia esantematica causata da un virus ad RNA classificato
come rubeovirus. Il virus è ubiquitario ed è in grado di infettare solo
l’uomo. Il rubeovirus è diffuso in goccioline che sono disperse dalle
secrezioni respiratorie delle persone infette. I pazienti possono diffondere
il virus dalla gola da 10 giorni prima dell’eruzione esantematica fino a 15
giorni dopo il suo inizio. In era prevaccinale si verificavano epidemie di
rosolia ogni 6-9 anni; dopo l’introduzione della vaccinazione, alla fine degli
anni '60, la frequenza della malattia si è drasticamente ridotta.
Trasmissione materno-fetale
•
La maggior parte dei casi di rosolia congenita si verifica come conseguenza di
un’infezione materna primaria, anche se sono segnalati casi estremamente rari di
rosolia congenita in nati da madri con pregressa immunità, quindi in conseguenza
di reinfezioni. Va inoltre ricordato che il rischio di rosolia congenita aumenta nella
seconda gravidanza e progressivamente nelle successive per la possibilità di
contagio nell’ambito familiare dai precedenti figli. Come conseguenza di una
infezione materna nel 1° trimestre si può avere aborto, morte fetale, infezione
placentare, ma può anche non verificarsi alcuna infezione del feto. La placenta
costituisce una valida barriera all’infezione fetale dalla 12° alla 28° settimana di
gestazione, mentre la protezione è meno valida al I e III trimestre. L’epoca
gestazionale alla quale la madre contrae l’infezione costituisce la più importante
determinante non solo della probabilità di trasmissione materno-fetale, ma anche
della gravità del danno fetale. Il rischio di danno fetale si riduce con il progredire
dell’età gestionale: 52% in caso di infezione materna prima dell’8° settimana, 36%
tra la 9° e la 12°, 10% tra la 13° e la 20° e nessun danno oltre la 20°; se ci si limita ai
casi di neonati con sieroconversione le percentuali salgono rispettivamente a 75%,
52%, 18%.
Quadro clinico-fetale
E’ stato dimostrato che ¾ dei bambini infetti sono asintomatici alla nascita e solo
successivamente presenteranno delle sequele. Più della metà dei bambini
sintomatici presenta alla nascita iposviluppo e continua a presentare un ritardo di
crescita anche successivamente; questi bambini spesso presentano una serie di
sintomi transitori come trombocitopenia, petecchie e porpora, anemia emolitica,
epatite, ittero ed epatosplenomegalia. I sintomi non transitori più noti della rosolia
congenita sono rappresentati da sordità, malformazioni dell’occhio, del cuore e del
sistema nervoso centrale. Tre quarti dei bambini presentano sordità di tipo
neurosensoriale, spesso bilaterale; questo sintomo può rappresentare l’unica
sequela.
• Diagnosi
• La diagnosi si basa su indagini sierologiche e culturali dal
momento che la sintomatologia clinica non permette di porre
diagnosi di certezza. Il siero va esaminato in fase acuta ed in
convalescenza: un aumento del titolo di 4 o più volte od una
sieroconversione sono indicativi di infezione. La presenza di
IgG indica uno stato di immunità. La presenza di IgM a titoli
elevati o moderati permette di porre diagnosi di infezione
recente, tuttavia a basso titolo le IgM possono essere presenti
anche in casi di reinfezione.
Diagnosi in gravidanza
•
La diagnosi in gravidanza risulta molto facilitata se è noto lo stato immunitario
pregravidico; se questo dato non è disponibile è comunque opportuno avere un
dato all’inizio della gravidanza. In caso di comparsa della sintomatologia clinica, le
indagini sierologiche vanno eseguite il più presto possibile e comunque entro sette
giorni. Se non vi sono anticorpi rilevabili, un secondo campione di sangue deve
essere prelevato dopo 3 settimane. È opportuno che il test venga eseguito sempre
nello stesso laboratorio ed ogni campione di sangue deve essere esaminato
simultaneamente a quello precedente. Se la donna non riferisce della possibilità di
avere avuto la rosolia entro 5 settimane, diventa molto difficile porre diagnosi
Diagnosi di infezione congenita
•
La diagnosi di infezione fetale si basa sulla ricerca di IgM specifiche o di antigeni
virali nel liquido amniotico, nel sangue di cordone ombelicale o nel prelievo da villi
coriali. L’assenza di IgM non permette di escludere un’infezione. Nel neonato la
diagnosi di rosolia congenita va determinata mediante indagini sierologiche
effettuate il più precocemente possibile in epoca postnatale. La presenza di IgM
rappresenta un indice affidabile di infezione, tuttavia va tenuta presente la
possibilità di falsi positivi e falsi negativi. Utile è il monitoraggio dell’andamento
delle IgG (controlli a 3.5 e 12 mesi).
•
Tutti i neonati con SRC sintomatica od asintomatica alla nascita vanno comunque
seguiti con follow up accurato che preveda controlli cardiologici, audiologici,
oculistici e neuropsichiatrici, in modo che i singoli sintomi possano venire
adeguatamente trattati.
Attualmente la piccola sta bene, siamo in attesa
delle indagini molecolari che però, anche se
negative non permettono di escludere una
infezione congenita da rosolia.
Bisogna aspettare che la piccola compia i 6 mesi
di età per dosare le IgG anti rosolia.