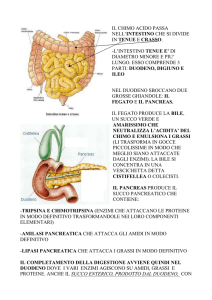
11
Piccolo intestino
(Esclusi i linfomi, i tumori carcinoidi ed i sarcomi viscerali)
C17.0
C17.1
C17.2
Duodeno
Digiuno
Ileo
C17.8
Lesione sovrapposta
del piccolo intestino
C17.9
Piccolo intestino,
NAS
RIASSUNTO DELLE MODIFICHE
• Le definizioni del TNM e i raggruppamenti in stadi di questo capitolo non sono
stati modificati rispetto alla V edizione.
INTRODUZIONE
Sebbene il piccolo intestino sia uno dei visceri di maggiori dimensioni del corpo
umano, meno del 2% di tutte le neoplasie maligne del tratto gastrointestinale
origina da esso. Circa la metà di tutte le neoplasie del piccolo intestino si sviluppa nella prima o nella seconda porzione duodenale ed è rappresentata da
adenocarcinomi, sebbene anche altri tipi di neoplasia possano originare in
questa sede. Èstata notata un’aumentata incidenza di seconde neoplasie in
pazienti affetti da adenocarcinoma primitivo del piccolo intestino. Attualmente
negli Stati Uniti si osservano ogni anno circa 5000 nuovi casi di carcinoma del
piccolo intestino, con una previsione di 1200 decessi, senza differenza di sesso.
I pattern di diffusione locale, regionale e metastatica degli adenocarcinomi del
piccolo intestino non si discostano da quelli delle altre neoplasie di altre aree del
tratto gastrointestinale istologicamente simili. La classificazione ed il raggruppamento in stadi descritti in questo capitolo vengono utilizzati sia per la stadiazione clinica sia per quella patologica dei carcinomi del piccolo intestino,
mentre non si applicano ad altri tipi di neoplasia maligna di questa sede.
Sebbene i tumori carcinoidi del piccolo intestino non siano tradizionalmente
stadiati con il sistema TNM, studi sia statunitensi sia mondiali hanno proposto
il suo uso nella stadiazione di tali neoplasie neuroendocrine.
ANATOMIA
Sede primitiva. Questa classificazione si applica ai carcinomi che originano dal
duodeno, dal digiuno e dall’ileo. Le sedi anatomiche sono illustrate nella figura
11.1. Essa non viene utilizzata per i carcinomi che si sviluppano nella valvola ileocecale o per quelli che originano da un diverticolo di Meckel. I carcinomi dell’ampolla di Vater vengono stadiati in base al sistema descritto nel capitolo 17.
Duodeno. Il duodeno, lungo circa cm 25, si estende dallo sfintere pilorico dello
stomaco al digiuno. Esso viene diviso anatomicamente in quattro segmenti, con
il coledoco ed il dotto pancreatico che si aprono nella seconda parte a livello
della papilla di Vater.
American Joint Committee on Cancer • 2007
101
11
Duodeno
Digiuno
Ileo
FIGURA 11.1. Sedi anatomiche del piccolo intestino.
Digiuno e ileo. Il digiuno (lungo circa cm 240) e l’ileo (lungo circa cm 360)
sono anatomicamente compresi tra il duodeno e la valvola ileocecale. Il punto
di passaggio tra il digiuno e l’ileo è arbitrario; come regola generale, escludendo
il duodeno, il digiuno corrisponde al 40% prossimale e l’ileo al 60% distale del
piccolo intestino.
Generalità. Il digiuno e l’ileo sono sostenuti dal mesentere, una piega del peritoneo che contiene i vasi sanguigni ed i linfonodi regionali. Il duodeno, il segmento più corto, non ha un vero e proprio mesentere ed è rivestito dal peritoneo
solamente sulla superficie anteriore. La parete di tutti i segmenti del piccolo intestino è costituita da cinque strati: mucosa, sottomucosa, muscolare, sottosierosa
e sierosa. La mucosa è separata dalla sottomucosa da un sottilissimo strato di
cellule muscolari lisce, la muscolaris mucosae. Il piccolo intestino è completamente rivestito dal peritoneo ad eccezione di una sottile striscia continua a livello
della sua inserzione sul mesentere, e del tratto retroperitoneale del duodeno.
Linfonodi regionali. Per il pN, l’esame istologico di un campione da linfoadenectomia regionale generalmente include un congruo numero di linfonodi
distribuiti lungo i vasi mesenterici che si estendono alla base del mesentere.
Duodeno:
Duodenali
Epatici
Pancreaticoduodenali
Infrapilorici
Gastroduoenali
Pilorici
Mesenterici superiori
102
American Joint Committee on Cancer • 2007
Pericoledocici
Linfonodi regionali, NAS
Ileo e Digiuno:
Cecali posteriori (solo per l’ileo terminale)
Ileocolici
Mesenterici superiori
Mesenterici, NAS
Linfonodi regionali, NAS
Sedi di metastasi. I carcinomi del piccolo intestino possono metastatizzare in
molti organi, in particolare il fegato, oppure sulla superficie peritoneale. Sono
molto comuni l’interessamento dei linfonodi regionali e l’invasione delle strutture adiacenti. L’interessamento dei linfonodi celiaci viene considerato M1 per
i carcinomi del duodeno, del digiuno e dell’ileo. La presenza di metastasi a
distanza e la presenza di malattia residua (R) hanno il maggior impatto sulla
sopravvivenza.
DEFINIZIONI
Tumore primitivo (T)
TX Tumore primitivo non definibile
T0 Tumore primitivo non evidenziabile
Tis Carcinoma in situ
T1 Tumore che infiltra la lamina propria o la sottomucosa (Figura 11.2)
T2 Tumore che infiltra la muscolare propria (Figura 11.3)
T3 Tumore che infiltra la muscolare propria a tutto spessore sino alla sottosierosa (Figura 11.4, in alto) o al tessuto perimuscolare non peritonealizzato (mesentere o retroperitoneo) con una estensione di cm 2 o meno (1)
(Figura 11.5, in alto).
T4 Tumore che perfora il peritoneo viscerale (Figura 11.4, in basso) o invade
direttamente altri organi o strutture (inclusi il mesentere o il retroperitoneo, per più di cm 2 [Figura 11.5, in basso], altre anse di piccolo intestino
[Figura 11.6] e la parete addominale attraverso la sierosa; solo per il
duodeno, invasione del pancreas [Figura 11.7])
11
Mucosa
Tessuto
perimuscolare
(mesentere,
avventizia retroperitoneale)
Lamina propria
Muscolaris mucosae
Sottomucosa
Muscolare propria
Sottosierosa
Sierosa
FIGURA 11.2. Due immagini di T1: neoplasia che infiltra la lamina propria (lato
sinistro della figura) o la sottomucosa (lato destro della figura).
American Joint Committee on Cancer • 2007
103
Mucosa
Lamina propria
Muscolaris mucosae
Sottomucosa
Muscolare propria
Avventizia
Sottosierosa
Sierosa
FIGURA 11.3. Si definisce T2 una neoplasia che infiltra la muscolare propria.
Sottosierosa
Sierosa
Sottosierosa
Sierosa
Avventizia
FIGURA 11.4. Si definisce T3 una neoplasia che infiltra la tonaca muscolare a tutto
spessore sino alla sottosierosa, mentre si definisce T4 una neoplasia che perfora
(penetra) il peritoneo viscerale.
104
American Joint Committee on Cancer • 2007
Avventizia
1. Mucosa
2. Sottomucosa
3. Muscolare propria
4. Tessuto perimuscolare (mesentere, avventizia
retroperitoneale o sottosierosa)
FIGURA 11.5. Si definisce T3 una neoplasia che invade il tessuto perimuscolare
non peritonealizzato (mesentere o retroperitoneo) con una estensione di cm 2 o
meno, mentre si definisce T4 una neoplasia che invade direttamente altri organi o
strutture (inclusi mesentere e retroperitoneo) per più di cm 2.
11
FIGURA 11.6. Una neoplasia T4 invade direttamente altri organi o strutture,
incluse altre anse di piccolo intestino.
American Joint Committee on Cancer • 2007
105
FIGURA 11.7. Neoplasia T4 (solo per il duodeno) che infiltra il pancreas.
Linfonodi regionali (N)
NX I linfonodi regionali non sono valutabili
N0 Linfonodi regionali esenti da metastasi
N1 Linfonodi regionali metastatici
Metastasi a distanza (M)
MX Metastasi a distanza non accertabili
M0 Metastasi a distanza assenti
M1 Metastasi a distanza presenti
RAGGRUPPAMENTO IN STADI
0
I
II
III
IV
Tis
T1
T2
T3
T4
Qualsiasi T
Qualsiasi T
N0
N0
N0
N0
N0
N1
Qualsiasi N
M0
M0
M0
M0
M0
M0
M1
NOTA
1. Il tessuto perimuscolare non peritonealizzato per il digiuno e per l’ileo è parte del
mesentere mentre per il duodeno – nelle aree dove manca la sierosa – è parte del
retroperitoneo.
106
American Joint Committee on Cancer • 2007