Fisiopatologia 04/11/2013 canali unificati
Cardiopatia ischemica
Capitoli da studiare nel libro (cap.3 paragrafo 9)
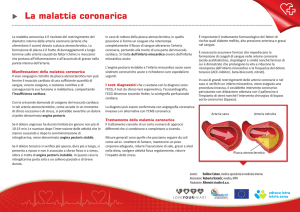
La cardiopatia ischemica, detta anche malattia coronarica, è la cardiopatia che deriva dall’inattività del
circolo coronarico, in quanto non si riesce a fornire una quantità di ossigeno sufficiente ai substrati e a
rimuovere i cataboliti.
Ci sono 3 forme, la malattia coronarica o sindrome coronarica cronica, le sindromi coronariche acute e la
morte improvvisa. Generalmente la morte improvvisa è aritmica e l’ischemia miocardica è forse il più
grosso contribuente alla morte improvvisa, per fibrillazione ventricolare, in soggetti i quali vanno in contro
improvvisamente a un occlusione coronarica e questo provoca un disordine elettrico molto importante che
si può tradurre nella morte improvvisa da fibrillazione ventricolare. Queste sono le forme cliniche.
Eziologia
Nella stragrande maggioranza dei casi , non proprio tutti ma oltre il 90-95% delle malattie coronariche
derivano dall’aterosclerosi e dalla trombosi coronarica, aterotrombosi. Poi c’è una piccola percentuale di
spasmo cioè l’ostruzione dinamica, ovvero la contrazione della tonaca muscolare dell’arteria che ne
diminuisce il lume o addirittura ostruisce il lume. L’ aumento del consumo di ossigeno interviene, ma come
fattore secondario, è chiaro che se uno ha un aterosclerosi coronarica e una stenosi del 60% di un arteria
coronarica, che non è una stenosi critica, se l’emoglobina diminuisce da 16 grammi a 6 grammi
evidentemente nonostante la non criticità della stenosi coronarica, verrà fuori un ischemia perché il sangue
è povero di ossigeno.
L’aterosclerosi è una malattia dello strato interno (tonaca intima) delle arterie di medio e grande calibro.
Può essere intesa come una malattia infiammatorio/fibrotica della parete interna arteriosa. La lesione
elementare dell’aterosclerosi è l’ateroma o placca, cioè una deposizione rilevata, focale, fibro-adiposa della
parete arteriosa. L’ateroma è costituito da un centro (core) lipidico (prevalentemente colesterolo)
circondato da un cappuccio fibroso( cellule muscolari lisce, collageno, matrice extracellulare).
È un processo patologico nel quale il colesterolo, i detriti ed altre sostanze si accumulano all’interno della
parete cellulare di arterie di grosso o medio calibro formando la cosiddetta placca ateroma sica. Tele placca
provoca vari gradi di ostruzione del flusso sanguigno(stenosi). La placca ateromasica si sviluppa all’interno
dell’intima della parete arteriosa ed evolve portando all’ispessimento e all’indurimento della parete stessa.
Ha tre componenti principali :
Cellule, tra cui cellule muscolari lisce(VSMC) e monociti/macrofagi/cellule schiumose di
provenienza ematica
Fibre, matrice di tessuto connettivo e detriti cellulari
Lipidi, incluso colesterolo
Il processo di aterosclerosi nasce da un danno alla paerete vascolare arteriosa( danno endoteliale) che
può essere favorito dai fattori di rischio coronarico. Questo danno fa si che l’endotelio diventi
“permeabile e viscoso “.
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 1
Successivamente al danno, le piastrine e i monociti aderiscono alla superficie dell’intima diventata
viscosa. I monociti rilasciano fattori di crescita che causano proliferazione e migrazione delle VSMC
verso lo spazio sottoendoteliale. Numerosi monociti migrano nell’endotelio danneggiato e si
differenziano in macrofagi. i macrofagi captano lipidi, come il colesterolo, il colesterolo LDL( LDL-C),
trasformandosi in cellule schiumose, che rappresentano lo stadio iniziale nello sviluppo delle placche.
Le cellule schiumose si aggregano a formare le strie lipidiche, la lesione più precoce riconoscibile
dell’aterosclerosi. L’accumulo di lipidi continua nel tempo. L’aggregazione di questi lipidi da origine a
una lesione più avanzata della parte vascolare nota come placca ateroma tosa. In questo stadio la
placca è debole e suscettibile a rotture(placca vulnerabile). Le cellule infiammatorie si concentrano tra l
nucleo lipidico e l’endotelio. In seguito, le cellule muscolari lisce migrate nell’intima depongono fibre
collagene, formando un cappuccio fibroso denso. In questo stadio la placca prende il nome di
fibroateroma o placca ateromasica complessa. La stabilità di questa lesione dipende dall’ispessimento
del cappuccio fibroso in relazione alle dimensioni del nucleo lipidico. Se la proliferazione delle cellule
muscolari lisce continua unitamente alla formazione di altro tessuto fibroso, può verificarsi un
restringimento significativo del lume vasale (stenosi).
FATTORI DI RISCHIO CORONARICO
Condizioni che predispongono allo sviluppo dell’aterosclerosi in generale, a livello coronarico in
particolare, favorendo lo stress ossidativo che causa la lesione endoteliale.
Si classificano in:
Modificabili, in quanto possono essere corretti, con modificazioni dello stile di vita e se necessario con
trattamento farmacologico:
Dislipidemia
Iperglicemia
Fumo
Ipertensione arteriosa
Eccesso ponderale
Sedentarietà
Non modificabili, in quando non correggibili:
Familiarità
Sesso: il sesso maschile ha una maggiore incidenza di cardiopatia ischemica, ma solo rispetto alle donne
non importa in menopausa, in quanto, gli estrogeni esercitano un azione protettiva nei confronti di
questa patologia. Le donne in post-menopausa hanno lo stesso rischio degli uomini.
Età
Più recentemente sono state identificate altre condizioni che possono favorire l’aterosclerosi, ma,
relativamente alle quali le evidenze scientifiche sono decisamente minori.
Queste situazioni, vengono definite ”fattori di rischio emergenti” e sono:
Iperomocistenemia
Alti Valori Di Lp(A)
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 2
Deficit Di Estrogeni
Iperfibrinogemia
Alti Valori Di Fattore VII
Iperviscosità Ematica
Leucocitosi
Alti Valori Di Proteina C Reattiva
Microalbuminuria
Clamydia Pneumonie
Helicobacter Pylori
Poi ci sono tutta una serie di cause rare. La malattia dei piccoli vasi è una malattia che nessuno ha mai visto,
perché i piccoli vasi sono quelli che non si vedono all’angiografia e che neanche il patologo può osservare
perché sono le ultime suddivisioni delle arterie coronariche.
Le anomalie coronariche congenite.
Cosa sono?
Una rara anomalia anatomica o funzionale di carattere ereditario alle arterie coronariche, i vasi sanguigni
che irrorano il cuore.
Origine
Il disturbo è congenito e pertanto presente fin dall’età infantile. Può riguardare l'anomalo o incompleto
sviluppo di uno o più vasi delle coronarie. Tipicamente, si ha l’origine anomala dell’arteria coronaria di
sinistra dal tronco della polmonare.
Come si manifesta
Alcune forme di questo disturbo congenito hanno purtroppo esito mortale anche in età infantile.
L’anomalia può presentare una sintomatologia dolorosa localizzata al petto (angina), ma anche essere
asintomatica. Altri sintomi possono essere alterazioni del battito cardiaco (aritmie), manifestazioni di
scompenso cardiaco (difficoltà respiratorie, tosse, facilità di affaticamento), infarto.
Come si accerta
Il disturbo può essere diagnosticato con elettrocardiogramma (ECG), Holter (elettrocardiogramma delle 24
ore), prova da sforzo (ergometria), che consentono di rilevare efficacemente anche le forme silenti.
L’embolia coronarica, quest’ ultima è rara perché per andare in un arteria coronarica il sangue deve
provenire del ventricolo sinistro, e bene, le coronarie nascono ad angolo retto dalla radice aortica e quindi
appena il sangue esce fuori dal ventricolo sinistro un eventuale trombo in genere va a finire nell’arco, non
devia di 90° e va a finire in un ostio coronarico ( è proprio un problema geometrico che rende rara
l’embolia coronarica).
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 3
Anatomia coronarica
Le coronarie sono piccole arterie che originano dall’aorta ed irrorano il tessuto cardiaco. Si distinguono in
coronaria sinistra, che dopo il tronco comune, da i suoi due rami principali, discendente anteriore, con rami
settali e diagonali, e circonflesso, con i rami marginali, e coronaria destra, che da i rami discendente
posteriore e marginale destro.
La Dissezione Aortica
La dissezione aortica può coinvolgere le arterie coronarie, i traumi, gli aneurismi, la compressione,
insomma c’è tutta una serie di cause rare che in realtà clinicamente non sono rilevanti, sono estremamente
rare.
Il termine dissezione aortica o dissecazione aortica che dir si voglia identifica una grave condizione medica
in cui lo strato interno (tonaca intima) della più grande arteria dell'organismo (l'aorta) è interessato da una
lacerazione, attraverso cui il sangue penetra e determina la formazione di un falso lume. Dissezione aortica
La dissecazione aortica è spesso causata da un deterioramento o da un danno a carico della parete del vaso
sanguigno. In caso di rottura dei falsi canali con fuoriuscita del sangue attraverso la parete aortica esterna
(tonaca avventizia), la dissecazione è spesso fatale.
Comunemente, questa malattia vascolare è associata all'ipertensione, presente in più di due terzi dei
pazienti. La dissezione aortica può essere causata da difetti congeniti e da disturbi del tessuto connettivo,
come la sindrome di Marfan e la sindrome di Ehlers-Danlos. Altre cause sono rappresentate da
arteriosclerosi (indurimento tissutale della parete arteriosa) e da processi degenerativi ed infiammatori a
carico delle strutture cardiovascolari. In rari casi, una dissezione aortica si verifica accidentalmente durante
l'inserimento di un catetere in un'arteria (per esempio, durante un'aortografia od un'angiografia) o
l'esecuzione di un intervento chirurgico.
La dissezione aortica si presenta con un dolore improvviso e lancinante al torace e tra le scapole. I sintomi
possono inizialmente simulare quelli di altre malattie, determinando potenziali ritardi nella diagnosi.
Tuttavia, quando una dissezione aortica viene diagnosticata precocemente, le probabilità di sopravvivenza
si elevano notevolmente. Il trattamento tempestivo può dunque contribuire a salvare la vita del paziente.
Chiunque può sviluppare una dissezione aortica, ma la condizione è più frequente negli uomini tra i 60 ed i
70 anni di età.
Allora l’aterosclerosi coronarica è la causa principale e la trombosi che è sovrapposta alla placca
aterosclerotica è lo scatenamento della sindrome coronarica acuta , mentre invece la sindrome coronarica
cronica si deve essenzialmente all’aterosclerosi, il restringimento del lume coronarico ne limita il flusso
ovviamente ma non lo interrompe e se un arteria coronarica si chiude molto lentamente nell’arco di mesi o
di anni non viene fuori un infarto perché si stabiliscono dei circoli collaterali tra i vasi, infatti non è una cosa
eccezionale fare una coronografia e trovare un occlusione completa di un arteria coronarica senza nessun
infarto nell’anamnesi, senza nessun infarto desumibile dall’elettrocardiogramma, perché, quando
l’occlusione di un vaso è lenta e progressiva si stabiliscono dei circoli collaterali tra il territorio dei vasi sani
e quello del vaso malato che è distale all’occlusione, così da non dare una sindrome coronarica acuta. La
rottura della placca è nella stragrande maggioranza dei casi la causa della sindrome coronarica acuta.
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 4
Abbiamo tre forme: la malattia coronarica cronica che corrisponde all’angina stabile, ed è dovuta
all’aterosclerosi, (atero dal greco placca ,scleros dura), poi abbiamo le sindromi coronariche acute che sono
essenzialmente due l’angina instabile e l’infarto miocardico e poi abbiamo la morte improvvisa.
Lo sforzo fisico, il freddo, il pasto, il fumo sono tutte condizioni che scatenano l’angina pectoris.
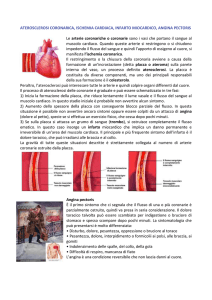
Il termine Angina Pectoris deriva dal latino Angina=dolore e Pectoris=petto. Si tratta, in effetti, di una
sindrome caratterizzata da dolore in regione retrosternale, talvolta irradiato al lato ulnare del braccio
sinistro e alle spalle.
Il senso di costrizione al petto è causato dalla temporanea diminuzione del flusso di sangue alle cellule del
cuore (ischemia miocardica transitoria), che risulta insufficiente per soddisfare le esigenze del miocardio. La
reversibilità di questa condizione differenzia l'angina (o angor, che in latino significa soffocamento)
dall'infarto, evento ben più grave che si associa a necrosi (morte) di una parte più o meno estesa del cuore.
Classificazione
ANGINA STABILE O DA SFORZO: sindrome CRONICA che si manifesta più frequentemente come angina da
sforzo, da freddo o da stress. E' la forma PIU' DIFFUSA della malattia e per questo viene denominata anche
angina pectoris tipica. Insorge generalmente durante sforzi fisici ed in generale in tutte quelle situazione
che richiedono un maggiore afflusso di sangue al cuore. In questi casi la gravità della sintomatologia è
COSTANTE e non peggiora significativamente con il trascorrere dei mesi. Oltre a rappresentare la forma più
diffusa, l'angina stabile o da sforzo è anche la meno grave, dato che gli episodi acuti sono prevedibili in
frequenza ed intensità e per questo motivo curabili tramite specifici medicinali in grado di prevenire o far
cessare l'attacco.
ANGINA INSTABILE comprende diverse forme di angina pectoris accomunate fra loro dall’instabilità del
quadro clinico. Le due caratteristiche più importanti di questa forma di angina sono la recente insorgenza
(<1 mese) e l'ingravescenza, ovvero l'aggravamento in durata ed intensità degli episodi anginosi.
Con il passare del tempo gli attacchi si manifestano anche per sforzi fisici di modesta entità (riduzione della
soglia ischemica), fino a comparire già in condizioni di assoluto riposo. In questo caso il controllo
terapeutico è difficile dato che il paziente stesso si trova impreparato ad affrontare l'attacco anginoso. Tra
le due forme l'angina instabile è la più pericolosa e si colloca come gravità tra la forma stabile e l'infarto
miocardico (incidenza di IMA nel 2% - 15% dei casi).
L'angina instabile a sua volta si divide in due sottospecie: l'ischemia silente e l'angina variante di prinzmetal.
ANGINA O ISCHEMIA SILENTE è una condizione transitoria in cui si verifica una discrepanza tra il consumo e
l'apporto di ossigeno al miocardico. A differenza delle altre forme di angina l'ischemia silente si caratterizza
per l'assenza di sintomi, quindi di dolore (da cui il nome silente=silenziosa). Tale condizione, tipica dei
diabetici e di chi ha già sofferto in passato di ischemie o di infarto miocardico, può pertanto essere
diagnosticata soltanto da esami specifici.
Non si sono ancora stabilite con certezza le reali cause di assenza del dolore anche se probabilmente sono
in stretta relazione con un aumento nella sintesi e secrezione di endorfine (antidolorifici endogeni) da parte
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 5
del sistema nervoso centrale. Anche lo stesso infarto, come l'angina silente, in circa il 15% dei casi non è
doloroso.
ANGINA PECTORIS VARIANTE O DI PRINZMETAL: si tratta di un quadro clinico piuttosto raro caratterizzato
da comparsa di angina a riposo e non durante sforzi fisici impegnativi. Solitamente l'attacco anginoso tende
a manifestarsi sempre alla stessa ora del giorno, spesso alla notte. L'angina pectoris variante è causata
dall'eccessivo spasmo (contrazione restringimento) delle arterie coronarie che in molti casi sono prive di
placche arteriosclerotiche.
SINDROME X o angina microvascolare: si tratta di una sindrome anginosa caratterizzata da episodi di
ischemia miocardica in assenza di lesioni aterosclerotiche. Anche in questo caso vi è una disfunzione che
causa un eccessivo spasmo (costrizione) delle arterie coronarie per alterazione del normale meccanismo di
regolazione tra vasocostrizione e vasodilatazione. Il rischio che l'angina si evolva in eventi cardiaci più gravi
è in questo caso molto basso.
ANGINA FUNZIONALE: raggruppa tutte quelle situazioni in cui l'angina non è causata da un problema alle
coronarie ma da altre malattie che impediscono al cuore di ricevere le giuste quantità di sangue. In questo
gruppo di patologie rientrano la stenosi e l'insufficienza aortica, la stenosi mitralica, l'anemia grave,
l'ipertiroidismo e le gravi aritmie.
Rientra in questa forma anche l'angina vasospastica, favorita dall'abuso di cocaina.
Ogni singolo attacco anginoso viene in genere classificato in base alla sua:
LOCALIZZAZIONE: tipicamente riferito alla regione retro-sternale medio-superiore, può in alcuni casi
interessare tutta l'area toracica e irradiarsi a collo, mandibola, arto superiore di sinistra, dita delle mani e
spalle. Anche se la caratteristica più importante del dolore anginoso è che non ha nessuna caratteristica di
sede. Esistono nella biologia comune paradigmi e idee che sono assolutamente falsi il dolore al braccio
sinistro è il cuore, al braccio destro non può essere il cuore, falso, tantissimi pazienti hanno il dolore solo al
braccio destro o a tutti e due le braccia anche se quella è la proiezione classica del dolore che si irradia
lungo il braccio e l’avambraccio sinistro fino al lato ulnare della mano, la realtà è che non c’è nessuna
sicurezza, che, un dolore toracico con caratteristiche completamente diverse o all’addome non sia un
espressione di infarto miocardico o di ischemia miocardica.
QUALITA': oppressivo, costrittivo, urente o soffocante variabile da lieve a severo in genere non modificabile
con atti respiratori e variazione della posizione.
DURATA: da pochi secondi a 15 minuti; se i dolori di tipo anginoso superano i 20-30 minuti probabilmente si
tratta di un infarto miocardico.
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 6
FREQUENZA: sporadiche, regolari, irregolari, frequenti
Viene mostrato un video: ecco cosa succede la placca si accresce, si rompe il cappuccio della placca e si
forma il trombo che occlude l’arteria coronarica. Questa è la patogenesi dell’infarto miocardico,
l’accrescimento della placca in se non è un problema anche l’occlusione può non provocare alcun
problema o al massimo l’angina, ma quando si rompe il cappuccio della placca si va incontro a trombosi.
Quindi noi abbiamo la sindrome coronarica acuta dovuta ad aterosclerosi e trombosi succlavia, noi non
abbiamo ancora capito bene cosa rende una placca instabile e non abbiamo capito come distinguere con
una coronarografia una placca instabile da una stabile, solo dal punto di vista clinico ci rendiamo conto che
quel malato, che ha il 90% di stenosi in un arteria coronarica , ha il dolore solo quando sale le scale, invece
l’altro malto che ha fatto la coronarografia un mese fa e aveva una stenosi di un 30% torna con infarto
acuto, perché si occlusa una arteria coronarica e questo non dipendeva certamente dall’aterosclerosi in se,
perché la placca non si accresce del 60% in un mese. È la trombosi succlavia, che, a causa della rottura del
cappuccio espone il collagene sottostante, che viene fuori. Quello è un grossissimo stimolo alla formazione
di un trombo quindi l’occlusione di un arteria coronarica. La sindrome coronarica acuta ha uno spettro che
comprende tendenzialmente tre forme. L’angina instabile l’ infarto miocardico con il sopraslivellamento di
S-T (o STEMI: ST Elevation Myocardial Infarction), e l’infarto miocardico senza il sopraslivellamento di S-T (o
NSTEMI: Non ST Elevation Myocardial Infarction), quindi abbiamo tre forme e questa è una classificazione
clinica con base fisiopatologica, perché l’infarto STEMI deriva da una occlusione totale, permanete, di un
arteria coronarica mentre invece l’NSTENI deriva da un occlusione intermittente o anche non completa di
un arteria coronarica. L’angina instabile non è dovuta a un occlusione stabile nel tempo ma a un trombo
che si fa e si disfa, quando si fa c’è il dolore e l’alterazione dell’elettrocardiogramma, quando si disfa il
trombo il fisico torna alla normalità. Però l’angina instabile molto spesso insorge a riposo. Il termine
angina instabile significa che è un ischemia miocardica acuta senza necrosi miocardica e la necrosi
miocardica noi la possiamo riconoscere oltre dall’elettrocardiogramma anche dal dosaggio dei marker di
necrosi, come sappiamo, la cellula miocardica come anche altre cellule, nel morire libera nel torrente
circolatorio alcuni marker che possono essere dosati in laboratorio e quindi fare una diagnosi d’infarto del
miocardio. L’infarto NSTENI è assolutamente associato alla necrosi, ma nell’infarto NSTENI la necrosi è sub
endocardica, cioè avviene nella parte più interna della parete del ventricolo, quella che è quasi a contatto
col sangue, quella che è proprio sotto l’endocardio, quando invece c’è il sopraslivellamento c’è un ischemia
con necrosi trans-murale, cioè tutta la parte del ventricolo sinistro è interessato dal processo patologico.
Molto spesso la trombosi che è un fenomeno dinamico, il trombo si forma e si disfa, perché ci sono forze
opposte, la fibrinolisi spontanea che cerca di sciogliere il trombo e i meccanismi pro trombotici che cercano
di edificare il trombo, quindi è una lotta tra l’una e l’altra e molto spesso vincono quelli che fanno chiudere
l’arteria. Dall’aterosclerosi si è formata la placca, la placca è instabile e cosi alle volte c’è anche un
embolizzazione periferica di questo materiale trombotico, perché il flusso che si ripristina spinge in avanti e
quindi porta in periferia particelle del trombo, queste particelle vanno ad occludere le diramazioni più
piccole dell’arteria coronarica e magari c’è un infarto, un infarto STENI con coronarie non completamente
occluse quando gli facciamo la coronografia. La presentazione clinica dipende dalla localizzazione
dell’ostruzione e anche dalla gravità dell’ischemia miocardica, sappiamo, che le arterie coronariche sono
due la destra e la sinistra ma che sono funzionalmente tre perché la sinistra dopo un tronco comune si
divide in arteria discendente anteriore, che scende nel solco interventricolare anteriore e per questo si
chiama anche iva (inter-ventricolare-anteriore) e circonflessa che circonda il solco interventricolare
anteriore, quindi, in pratica, ci sono tre arterie coronariche anche se anatomicamente sono due e quindi la
presentazione dipende dalla localizzazione. Per esempio con l’occlusione del tronco comune della coronaria
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 7
sinistra praticamente non si sopravvive, perché è così grande la zona ischemica e così esteso l’infarto che si
muore per aritmia generalmente, ovviamente se si occlude un ramo di suddivisione il problema è molto
minore. Allora qual è la differenza tra STENI e NSTENI, c’è un occlusione parziale cioè un trombo che non
occlude completamente o transitorio, in questo modo c’è un ischemia sub-endocardica, mentre invece
nello STENI c’è sempre un occlusione completa, occlusione stabile naturalmente dell’arteria coronarica, si
capisce che nello STENI il medico deve intervenire immediatamente in maniera aggressiva perché c’è un
occlusione completa, mentre nello NSTENI non c’è l’urgenza di intervenire immediatamente facendo la
coronografia , ma si può attendere, provare con i farmaci e vedere cosa succede.
I caratteri del dolore toracico sono questi: la sede, la durata, l irradiazione e la modalità d’insorgenza. La
sede l’abbiamo già vista quindi adesso andremo a parlare della durata.
La durata è un parametro importante in quanto consente di differenziare clinicamente il dolore ischemico
cardiaco da dolori che non hanno niente a che vedere, il dolore che dura pochi secondi non è mai cardiaco.
Se noi occludiamo un arteria coronarica prima di avvertire dolore passano circa due minuti, quindi un
dolore che dura 40 secondi e che passa spontaneamente non è un dolore cardiaco, ischemico, un dolore
che dura giorni non è un dolore cardiaco, perché è troppo lungo, anche il dolore dell’infarto anche lasciato
a se senza nessuna terapia analgesica, anche se in genere la terapia si fa, cessa in 24 ore o poco più, se uno
ha un dolore al petto da una settimana non ha un dolore cardiaco.
Purtroppo il dolore ischemico miocardico può avere sedi del tutto inattese, all’addome per esempio, al
giugulo, la mandibola , all’orecchio.
La modalità d’insorgenza ci dice relativamente poco perché l’ischemia miocardica acuta da trombosi
coronarica si può realizzare a riposo o sotto sforzo, però, ad esempio, se un uomo diversamente giovane,
fumatore, in sovrappeso, con il freddo e sulle scale accusa dolore, è chiaro che se il dolore insorge dopo un
piano o due piani di scale, poi il malato si ferma e il dolore passa, continua a fare le scale e il dolore torna, è
molto probabile che sia un dolore cardiaco. Quindi la modalità d’insorgenza è molto importante. Mentre
invece se è un dolore a riposo, non si può escludere che sia un dolore ischemico, ma non è il modo più
caratteristico di presentarsi.
Il dolore toracico dev’essere differenziato da una serie di condizioni. Prima tra tutte la pericardite e dalla
miocardite. La pericardite da spesso un quadro elettrocardiografico di sovraslivellato perché in fondo la
pericardite colpisce si il pericardio, ma colpisce anche il miocardio mantellare, cioè quello più superficiale
che è a contatto con il pericardio, il che vuol dire che ci saranno alterazioni dell’elettrocardiogramma
abbastanza simili a quelle dell’infarto NSTENI e quindi la diagnosi differenziale non è sempre facile. Stessa
cosa per la miocardite. La miocardite è l’infiammazione del muscolo cardiaco e può dare il dolore al petto e
un elettrocardiogramma estremamente simile a quello dell’infarto, ma anche un dolore toracico che derivi
dall’apparato respiratorio, la pleurite, lo pneumotorace, l’embolia polmonare, la dissezione aortica. La
dissezione aortica da un dolore toracico che molto spesso può essere confuso con l’infarto miocardico,
ancora ci sono le malattie dell’esofago o dello stomaco. L’esofago è un grande simulatore perché lo spasmo
esofageo può dare un dolore costrittivo al torace che diventa anamnesticamente difficile da distinguere dal
dolore ischemico cardiaco. La diagnosi del dolore da sindrome coronarica acuta, si fa con diverse pratiche:
l’anamnesi, che ha un ruolo importante perché all’esame obiettivo non sempre è facile, perché
quando un medico visita un paziente con l’infarto trova necessariamente qualcosa, può trovare
delle aritmie ma le aritmie possono esserci indipendentemente dall’infarto
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 8
l’elettrocardiogramma
l’ecocardiogramma che ci fa vedere il cuore che si contrae
il dosaggio dei marker cardiaci, perché come già detto se c’è una necrosi miocardica le cellule
mettono incircolo alcuni marker che sono sostanze che dovrebbero stare all’interno della cellula
invece finiscono nel torrente circolatorio
la risonanza magnetica nucleare che ci fa vedere alterazioni del tessuto
la coronarografia, che è un angiografia che si fa a con un catetere che viene inserito per via
percutanea e va a finire nell’arteria coronarica, si inietta il mezzo di contrasto si fa un film e si vede
com’è l’arteria coronarica.
L’evoluzione dell’elettrocardiogramma nell’infarto miocardico, ECG con segni di lesione cioè inversione
dell'onda T, onde Q e soprasvlivellamenti del tratto ST; abbiamo tre stadi: nel primo stadio che dura 24-48
ore si può avere solo sopraslivellamento del tratto S-T, nel secondo stadio il tracciato si livella
sull'isoelettrica ma compare l'onda Q; nel terzo stadio compaiono onde T negative appuntite e simmetriche
espressione di ischemia subendocardica.. Lo stadio finale comunque è sempre rappresentato dall'onda Q di
necrosi, più sottoslivellamento dell'onda T nelle derivazioni interessate.
I marker che il laboratorio fornisce nella sindrome coronarica acuta sono: la troponina, la ckmb, ci sono
anche altri marker, una volta si usavano le transaminasi soprattutto la got, oggi le transaminasi non si
usano più anche la lattico deidrogenasi non si usa più, si usa essenzialmente l’isomero mb della creatin
chinasi perché questo è un enzima che è fatto da due parti, la m che sta per majocardium, la b sta per
brain. La ckmb è abbastanza specifica e fino a qualche anno fa la si usava, oggi si usa soprattutto la
troponina-i che è abbastanza precoce, anche se la più precoce è la mioglobina, ma la mioglobina è un
marker non specifico per il danno del miocardio perché, qualunque danno muscolare rilascia mioglobina, la
diagnosi si può completare e si può seguire l’evoluzione nel tempo attraverso il dosaggio di questi marker.
Le complicanze dell’infarto del miocardio acuto sono: le aritmie, lo scompenso cardiaco e
fondamentalmente l’edema polmonare che interviene nell’infarto del miocardio acuto. L'edema polmonare
acuto è spesso conseguente ad una grave insufficienza cardiaca; in questa condizione il cuore non è in
grado di garantire un'adeguata perfusione sistemica rispetto alle richieste metaboliche dell'organismo. Tale
anomalia è dovuta alla disfunzione di pompa ventricolare conseguente a lesioni acute o croniche a livello
delle strutture cardiache. Il deficit di pompa si traduce in un accumulo di liquidi a monte del ventricolo
insufficiente, con aumento della pressione idrostatica nei distretti venosi che drenano i tessuti. Nel caso di
insufficienza ventricolare sinistra, l'aumento della pressione di deflusso venoso si ripercuote a livello dei
capillari polmonari: in questa sede, l'incremento della pressione vascolare porta ad uno stravaso dei liquidi
a livello dell'interstizio polmonare. Questa situazione viene definita edema interstiziale. A questo punto, un
ulteriore innalzamento della pressione capillare può portare alla rottura della giunzioni occludenti degli
alveoli polmonari con inondazione degli stessi. Questa situazione è definita edema alveolare.
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 9
Il cuore si può rompere, non immediatamente però, in genere se c’è una rottura questa non avviene subito,
ma dopo circa 36h, e si può rompere in tre punti, si può rompere la parete libera e questa rottura è fatale
poiché avviene un emopericardio, cioè il sangue viene pompato e anche in grandi quantità, nel pericardio e
ne viene fuori un tamponamento cardiaco, cioè, essendo il pericardio poco estensibile anzi non è
estensibile se non molto lentamente , quando il sangue si accumula nel pericardio attraverso la breccia,
ecco che non c’è più la possibilità che il cuore si riempia in diastole perché è compresso, è tamponato.
Si può rompere anche il setto interventricolare e con questo si crea uno shunt sinistro-destro, perché nel
ventricolo sinistro la pressione è più alta, nel destro è più bassa e c’è un passaggio di sangue innaturale.
Si può rompere un muscolo capillare con insufficienza mitralica massiva gravissima e mortale. All’infarto
miocardico può conseguire una pericardite, l’embolia sistemica è abbastanza rara perché ormai si usano
anticoagulanti nell’infarto acuto, per cui non si formano trombi all’interno del cuore nella zona che non si
contrae. Le aritmie nella sindrome coronarica acuta hanno un grande ruolo, intanto la morte improvvisa
interviene non di rado all’inizio del processo infartuale, prima che ci sia l’infarto può esserci la morte,
l’infarto per definizione corrisponde alla necrosi del tessuto miocardico e bene se c’è un ischemia per
l’occlusione improvvisa della discendente anteriore si crea la fibrillazione ventricolare il tempo che si
instauri l’infarto non c’è ma il malato muore. Ci sono alcune aritmie abbastanza serie come la tachicardia, la
fibrillazione ventricolare e il blocco a v di terzo grado che mettono a repentaglio la vita del paziente. Lo
shock cariogeno è una condizione particolarmente grave, in cui c’è una alterata perfusione tissutale.
Un altro metodo diagnostico è l’elettrocardiogramma dinamico, l’elettrocardiogramma dinamico è un
elettrocardiogramma che dura anche 24h, uno si porta dietro un apparecchietto con gli elettrodi attaccati
al petto e questi registrano un elettrocardiogramma, così se l’ischemia interviene ma è transitoria, perché
può capitare che il malato venga visitato in un momento in cui sta bene, poi esce dal nostro ambulatorio e
due ore dopo ha il dolore al petto. Invece con l’elettrocardiogramma dinamico è possibile osservare se in
coincidenza con i sintomi o indipendentemente da questi ci siano alterazioni ischemiche
dell’elettrocardiogramma.
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 10
Un grande ruolo ha anche l’ecocardiogramma che consente di constatare l’alterata cinetica delle pareti
ventricolari per questo si fa l’ecocardiogramma nella cardiopatia ischemica.
Infine i test provocativi che sono estremamente importanti per l’ischemia miocardica nella sindrome
coronarica cronica, ma solo nella sindrome coronarica cronica, infatti nessuno fa un test da sforzo, un test
provocativo, nella sindrome coronarica acuta perché la diagnosi è già evidente, questi test tendono a
mettere in evidenza l’ischemia. L’ischemia può essere messa in evidenza durante lo sforzo,
dall’elettrocardiogramma, dalla scintigrafia miocardica. La scintigrafia è basata su un concetto semplice,
quando noi iniettiamo un marcatore radioattivo che si concentri in un determinato organo, abbiamo una
mappa scintigrafica. Se noi facciamo l’iniezione dell’isotopo all’acme di uno sforzo e facciamo una mappa,
se c’è una zona non perfusa ecco che questa apparirà come un buco, quando noi due ore dopo ripeteremo
la scansione, (perché l’isotopo resta fissato li e circola e continua a fissarsi) quando è terminata l’ischemia e
noi facciamo un'altra mappa ci rendiamo conto dal paragone tra le due mappe, notiamo che in quella zona
non arrivava sangue durante lo sforzo e quindi possiamo confermare la presenza dell’ischemia miocardica.
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 11
Questa è una scintigrafia miocardica, ogni scintigrafia miocardica da sforzo, ha più proiezioni.
Prima proiezione: il ventricolo sinistro è tutto pieno di isotopo radioattivo, quindi non c’è ischemia sotto sforzo, quindi
una scintigrafia miocardica normale.
Seconda proiezione: in questo caso ci si accorge subito che c’è un deficit di perfusione, vediamo che sotto sforzo l’apice
del ventricolo sinistro, che già a riposo presenta problemi, è praticamente vuoto.
Quali sono gli effetti dell’ischemia miocardica, la riduzione critica di perfusione nella zona colpita,
l’alterazione del metabolismo che diventa anaerobio e quindi la produzione di ATP è minima, quindi,
accumulo di cataboliti, alterazione della funzione muscolare, prima si altera il rilasciamento e poi la
contrazione, quindi parliamo di disfunzione contrattile, alterazione dell’attività elettrica che segue
l’alterazione dell’attività contrattile e infine il dolore che però può anche non esserci. L’infarto miocardico
esteso può anche non dare dolore, è un eccezione perché generalmente lo da, e poi c’è la necrosi
miocardica come ultima conseguenza di un ischemia prolungata.
Allora questa è la cascata ischemica: riduzione della perfusione, alterazione del metabolismo, perché siamo
in anaerobiosi, questo provoca una disfunzione contrattile, poi avremo l’alterazione elettrica e infine il
dolore. Il dolore non è che l’ultimo anello della cascata, l’ultimo fenomeno di una serie di alterazioni che
vengono fuori per la ridotta o abolita perfusione, perché non dimentichiamo che per infarto nella sindrome
coronarica acuta c’è comunque un’interruzione della perfusione e tutte queste cose possono essere
studiate a una a una con varie metodiche. L’alterazione contrattile ci viene mostrata dall’ecocardiografia,
l’alterazione elettrica ci viene mostrata dall’elettrocardiogramma e infine il dolore è il sintomo che
completa la cascata ischemica che come abbiamo detto comincia con la riduzione della perfusione
miocardica.
L’elettrocardiogramma da sforzo: quando il paziente che presenta ischemia miocardica è sottoposto a
sforzo l’elettrocardiogramma si altera, l’S-T è sottoslivellato .
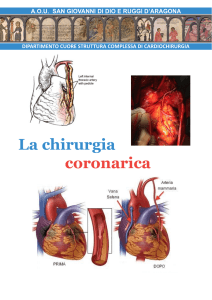
L’angioplastica coronarica è un intervento chirurgico a cui si ricorre quando le arterie coronarie sono
ostruite o ristrette e devono essere riaperte. Quest’intervento permette di migliorare la circolazione diretta
verso il cuore. L’angioplastica è in grado di ripristinare la circolazione diretta verso il cuore quando le
coronarie sono bloccate o ristrette a causa della coronaropatia.
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 12
Angioplastica coronarica con catetere a
palloncino
La figura illustra una coronaria in cui si è
accumulata una placca (le coronarie sono
arterie che si trovano sulla superficie
esterna del cuore). La figura A illustra il
catetere a palloncino, sgonfio, inserito
nell’arteria ostruita. Nella Figura B il
palloncino è stato gonfiato, è andato a
comprimere la placca e ha ristabilito una
corretta circolazione nell’arteria. In
Figura C troviamo l’arteria libera.
Di solito durante l’intervento viene
inserito nell’arteria un tubicino con
struttura retiforme, lo stent. Lo stent
viene avvolto intorno al catetere a
palloncino prima che questo sia inserito
nell’arteria e gonfiato.
Quando il palloncino è gonfiato e va a
comprimere la placca, lo stent si espande
e si attacca alle pareti dell’arteria. Lo
stent va a costituire una specie di
impalcatura interna dell’arteria e fa
diminuire il rischio di restringimenti o blocchi del vaso sanguigno.
Alcuni stent sono ricoperti di farmaci che vengono rilasciati lentamente e continuamente nell’arteria, e
sono detti stent a eluizione. I farmaci aiutano a impedire che l’arteria si ostruisca a causa della crescita di
tessuto cicatriziale al suo interno.
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 13
Angioplastica con stent
La figura illustra il posizionamento di uno stent all’interno di un’arteria coronaria in cui si è formata una
placca. La Figura A mostra il catetere a palloncino sgonfio e lo stent chiuso, inseriti nella coronaria ostruita.
Nel riquadro troviamo una sezione dell’arteria, con inserito il catetere a palloncino e lo stent ancora chiuso.
In Figura B, vediamo il palloncino che è già stato gonfiato, con lo stent che va a comprimere la placca contro
le pareti dell’arteria e ristabilisce la normale circolazione. Nella Figura C troviamo l’arteria libera grazie allo
stent; nel riquadro possiamo vedere una sezione della placca compressa sulle pareti e dell’arteria allargata
dallo stent.
CARDIOPATIA ISCHEMICA
Giovanni Fornaro
Pagina 14