ANATOMIA III
22-04-2013 Lez. 6
PUCCIO, LO ZIO, ANASTASI
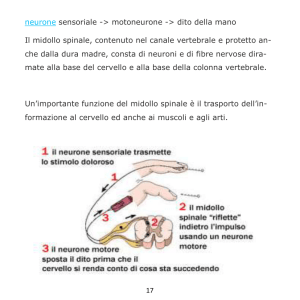
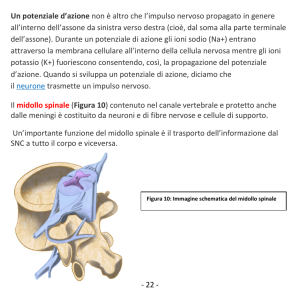
MIDOLLO SPINALE
Il midollo spinale si trova nel canale vertebrale, è un cordone che ha inizio dall’articolazione atlooccipitale, decorre lungo il canale vertebrale, arrestandosi intorno alla seconda vertebra lombare,
da dove prosegue con una parte finale, il filum terminale, filiforme, e tutto il resto viene occupato
dalle radici dei nervi spinali, che formano la cauda equina.
Siamo di fronte ad un’organizzazione che definiamo metamerica o, trascritto in termini di sistemi
nervoso, neuromerica, in neuromeri, che noi descriviamo da C1 a S5 nonostante il midollo spinale
finisca a L2. Questa particolarità è dovuta ad una discrasia fra crescita in lunghezza della colonna
vertebrale e crescita in lunghezza del midollo spinale. Quindi, teoricamente, se al neuromero C1
corrisponde la prima vertebra cervicale, già al neuromero T1 avremo invece ancora la sesta
vertebra cervicale, addirittura in taluni casi la quinta.
I nervi spinali, le coppie dei nervi spinali, che emergono a sinistra e a destra dal midollo spinale,
vanno quindi a inclinarsi verso il basso, perché durante la vita fetale a T1 corrispondeva il primo
neuromero del torace, a L1 il primo neuromero lombare, ma poi la colonna, allungandosi, ha stirato
le radici spinali, inclinandole verso il basso. Per cui, in buona sostanza, quello che era l’S5, si
trovava in corrispondenza della quinta vertebra sacrale, nell’adulto si trova in corrispondenza della
seconda vertebra lombare, ed ecco che i nervi spinali che emergono sono inclinati ad angolo
acuto. Se si osserva l’angolo di emergenza del primo nervo spinale, questo è di novanta gradi
rispetto al midollo spinale, ma se si osserva l’angolo di emergenza dell’ultimo nervo spinale, questo
sarà a malapena 18-15 gradi rispetto al midollo spinale. Ecco perché l’ultima parte della colonna
vertebrale da L2 in giù è occupata, oltre che dal filum terminale, anche dalla cauda equina. Motivo
per il quale, quando si va ad effettuare un prelievo del liquor per esaminarne le qualità
(composizione, colore, trasparenza, densità) tramite la cosiddetta puntura lombare, la si fa
all’altezza di L2. Perché voi fate inclinare il paziente, seduto sul lettino, in avanti, e inclinandosi in
avanti divarica la seconda dalla terza vertebra lombare, voi penetrate con un ago piuttosto robusto,
dentro al disco intercartilagineo e passate attraverso la dura madre, e sapete che, anche se
scendete qualche millimetro in più, midollo spinale non ne toccate, quindi non potete portare
lesioni.
Il midollo spinale, visto in sezione, ha una morfologia più chiara, e si identifica subito un solco
mediano anteriore, talmente profondo da essere denominato fessura mediana anteriore, e un solco
mediano posteriore. La simmetria è apparente come nella maggior parte dei casi in anatomia, non
è reale. Da ciascun lato emerge una coppia di nervi spinali, se vi ricordate i nervi spinali per
ciascun lato sono formati da due radici, una anteriore ed una posteriore. Nella radice posteriore c’è
il ganglio, perché c’è il corpo cellulare del protoneurone, che è uno pseudo unipolare, quindi il
corpo cellulare sta fuori. Nel momento in cui la radice arriva prossima al midollo spinale,
anteriormente e posteriormente si era abituati a parlare di emergenza, perché l’anatomico che va a
guardare descrive ciò che vede, e vede uscire una cosa, anche se funzionalmente noi sappiamo
che vera emergenza è quella anteriore, perché posteriore invece è penetrazione. Però ci abituiamo
a parlare di emergenza, definendola emergenza apparente, perché tutto sommato il nervo non
nasce lì, ma nasce, quello posteriore, quando arriva alla sinapsi con il secondo neurone.
L’emergenza reale è la sinapsi fra primo e secondo neurone della via della sensibilità.
Quindi il corpo cellulare del primo neurone si trova nel midollo spinale, nel corno anteriore, quindi
l’emergenza reale è la sinapsi tra il primo motoneurone e secondo motoneurone. Questo ragazzi
nel midollo spinale è un concetto che non stresseremo perché emergenza reale, emergenza
apparente è comunque metamericamente distribuita e costante. L’emergenza apparente è sulla
faccia del midollo, l’emergenza reale è nel corno anteriore o nel corno posteriore.
Per quanto riguarda i nervi cranici bisogna fare una distinzione tra emergenza reale ed emergenza
apparente, perché non si possono sempre identificare entrambe. Voglio dire che il terzo neuromero
cervicale, il terzo nervo cervicale, emerge apparentemente da un solco che è in corrispondenza
della sua emergenza reale, sinapsi ed emergenza del midollo sono allineate.
Descrive un immagine:
Il nervo, emergenza apparente è questa, quando esce dal midollo spinale, l’emergenza reale è
dentro, è nel corno anteriore, nel corno posteriore, emergenza reale ed emergenza apparente sono
allineate. Attenzione, se io vado nei nervi cranici, non è sempre così! Lasciamo perdere il primo e il
secondo, lasciamo perdere l’ottavo, ma i più semplici non sono sempre allineati. Ve lo sto dicendo
perché non voglio scrupoli di coscienza. Se agli esami capitasse che qualcuno vi chieda un nervo
cranico, vi chiederanno emergenza reale ed emergenza apparente, sul nervo spinale non ve lo
chiederanno mai, perché è scontato. Ma se voi andate a vedere il decimo paio di nervi cranici, cioè
il nervo vago, l’emergenza apparente dov’è? Il solco dei nervi misti. Ma emergenze reali ne ha 4,
distinte. Qui tutte e quattro sono riunite, lì le quattro emergenze sono distinte. Quindi voi dovete
parlare di ben quattro distinte emergenze reali.
Ciascuna radice, arrivando in prossimità del midollo spinale, quindi siamo dentro il canale
vertebrale, perché fuori voi vedete un nervo destro e un nervo sinistro, entriamo dentro, e vediamo
che il singolo nervo si divide in una radice anteriore, e una radice posteriore. La distinguete dal
ganglio. Però guardate, non appena la radice anteriore sta per arrivare si divide in tante radicole,
che poi si suddividono ulteriormente. Ma perché? Perché praticare col nervo spinale è N
motoneuroni, non sarà un motoneurone, quindi ci sono tante piccole radicole che formano poi delle
radicole più grosse, e poi tutte insieme formeranno la radice anteriore. Sia anteriormente che
posteriormente.
E allora, se io penetro o emergo, fate voi, se dico funzionalmente è un’emergenza quella anteriore.
Se io emergo, lascio, lì dove le radicole entrano, un solco, e questo solco si chiama solco laterale
anteriore. E dietro ce n’è un altro, il solco laterale posteriore. Questa è la morfologia impegnativa,
mentalmente impegnativa per voi, una fessura mediana anteriore, un solco mediale posteriore, un
solco laterale anteriore e un solco laterale posteriore.
Quindi, se io vado a veder qui, e parto dal davanti per andare posteriormente cosa vedo? Fessura
mediana anteriore, solco laterale anteriore che corrisponde all’emergenza della radice anteriore.
Dietro solco laterale posteriore, e poi solco mediano posteriore. Ci sono in tutto 4 solchi, di cui due
impari e mediani, e due pari e simmetrici.
Abbiamo diviso la sostanza bianca in tre cordoni. Cordone anteriore, che è compreso tra la fessura
mediana anteriore e il solco laterale anteriore; Cordone laterale che è tra il solco laterale anteriore
e il solco laterale posteriore; Cordone posteriore, che è tra il solco laterale posteriore e il solco
mediano posteriore.
Quindi voi questo ve lo descrivete da soli, basta un’immagine. Bene, posteriormente, tra il solco
laterale posteriore e il solco mediano posteriore c’è un altro solco che si chiama solco intermedio.
Vedremo che questo solco intermedio divide due fasci importanti, che sono i fascicoli gracile e
cuneale.
Allora ragazzi, da qua emergono le radici anteriori e posteriori, scusate se insisto, però dove si
hanno più neuroni di senso e più neuroni motori, in quale zona? Mi pare chiaro, lì dove emergono
io nervi per gli arti superiori e per gli arti inferiori. Quindi ci sarà un rigonfiamento cervico-toracico
che darà origine al plesso brachiale, e un rigonfiamento lombo-sacrale.
State attenti ragazzi, nei focomelici il rigonfiamento cervico-toracico non c’è, a dimostrazione che
l’arto non c’è. Quindi il rigonfiamento è legato all’aumentato numero dei motoneuroni da una parte,
e delle sinapsi sensitive dall’altra.
Quindi, tutto sommato, come tutto il sistema nervoso centrale, fatta eccezione poi per gli emisferi
cerebrali, la morfologia è veramente poca. Andiamo all’interno. Abbiamo una sostanza grigia che è
a corni, ad ali di farfalla, o ad H. Quindi riconosciamo un corno anteriore, un corno posteriore, e
nella zona toraco-lombare riconosciamo anche una massa intermedia, un corno intermedio, che si
chiama corno intermedio lateralis. Con le normali colorazioni di Nissl, con l’impregnazione
argentica al negativo, il corno intermedio lateralis è molto difficile da distinguere, lo vedete molto
poco, mentre è più facile individuare il corno anteriore e il corno posteriore. E un motivo c’è. Il
motivo fondamentale è che il corno anteriore è il corno motore, il corno posteriore è il corno
sensitivo, e quando parliamo di motore e sensitivo, stiamo parlando per il novanta percento di
soma, di vita di relazione, di sistema somatico.
Quando noi parliamo di motricità e di sensibilità, e quindi di nervo spinale, il nervo spinale è un
nervo che ha quattro componenti, nel senso che, se parlo della radice anteriore, ci sono una
componente motrice somatica, ed effettrice viscerale. Non dite mai motrice viscerale come dicono
alcuni, perché il viscere non fa un movimento, l’innervazione sul viscere ha un effetto. La sensibilità
del corno posteriore idem, perché sarà sensitivo somatico e sensitivo viscerale.
Quando io parlo di motrice somatica e sensitiva somatica, sto parlando del 90% delle cose che noi
conosciamo, della parte somatica, che fa parte del cosiddetto sistema nervoso di relazione. Un
grande fisiologo francese di cui non ricordo il nome, diceva che l’uomo vive in un mezzo esterno ed
un mezzo suo interno. E allora, con il sistema nervoso di relazione noi realizziamo l’interazione
sensitiva-motore con il mondo esterno. Cioè il sistema nervoso somatico di relazione ci serve per
conoscere il mondo esterno.
Invece il mondo interno, il cosiddetto mezzo interno noi lo viviamo con l’effettrice viscerale e la
sensitiva viscerale, che fanno parte invece del sistema nervoso autonomo o sistema nervoso
simpatico, che è quello che meno conosciamo.
E allora, tutte le vie che abbiamo tracciato, fanno parte principalmente del sistema nervoso
somatico, perché, per quanto riguarda quelle del viscerale, solamente adesso le iniziamo a
conoscere con più chiarezza.
Ma questo ci interessa molto per comprendere l’organizzazione dei cordoni di sostanza bianca e
della sostanza grigia. E allora ripeto. In una radice anteriore ci sono fibre somato-motrici e fibre
viscero-effettrici. In una radice posteriore ci sono fibre somato-sensitive e viscero-sensitive. Ma
attenzione, somato-sensitive vuol dire due cose.
Vuol dire sensitività che proviene dai derivati dell’ectoderma, e cioè principalmente cute e organi di
senso specifici come i telecettori (ad eccezione dei vestibolari, che sono propriocettori, sono tutti
esterocettori). Sono esterocettori, i recettori dell’udito, della vista, anche quelli dell’olfatto che
provengono direttamente dalla corteccia cerebrale. Quindi la sensibilità che viene dai derivati
ectodermici è detta sensibilità esterocettiva.
Poi abbiamo una sensibilità che proviene dai derivati mesodermici, cioè muscoli, capsule articolari
e tendini. Questa sensibilità utilizza un termine bellissimo, estremamente peculiare come termine,
e applicato ha una chiarezza incredibile perché è PROPRIOcettiva, vuol dire qualcosa di proprio.
Perché anche la sensibilità enterocettiva voi la percepite da un viscere che è comunque in
comunicazione con l’ambiente esterno, l’appartato digerente, l’apparato respiratorio, l’apparato
urinario sono comunque in continuazione con l’ambiente esterno. Ed è quella sensibilità che con
sistemi particolari voi percepite come famoso visceral pain, dolore viscerale, che non utilizza le sue
vie, ma utilizza le vie somatiche, le vie non del sistema autonomo, ma del sistema somatico di
relazione.
Ma proprio, voi la sensibilità del muscolo la percepite solamente nel momento dello strappo, dove
vengono coinvolti sistemi anche di natura esterocettiva. Quindi muscolo capsula articolare e tendini
fanno parte della sensibilità propriocettiva.
Che cosa voglio dire infine? Voglio dire che se vado ulteriormente in dettaglio nella radice
anteriore, ci sono delle fibre motrici somatiche e fibre effettrici viscerali, nella radice posteriore ci
sono fibre sensitivo-somatiche. Ma di che tipo? Esterocettive, propriocettive, e anche le
viscerocettive di cui si è detto prima. Ci sono dunque tre tipi di fibre nella radice posteriore. Quindi
la sensibilità io la riconduco a tre tipi diversi, esterocettiva, propriocettiva, e viscerocettiva. La
sensibilità esterocettiva e propriocettiva formano insieme la sensibilità somato-sensitiva. Quindi
quando i parlo di esterocettività, di propriocettività sto parlando di sensibilità somatica, quindi
somato-sensitiva. Quindi, ufficialmente, diciamo che i tipi di fibre sono quattro: motrice somatica,
effettrice viscerale, sensitiva somatica, sensitiva viscerale. Ma, in effetti, la fibra sensitiva somatica
è costituita da fibre esterocettive e fibre propriocettive.
Dobbiamo identificare le vie della sensibilità somatica, quindi le esterocettive e propriocettive, poi
vedremo anche il sistema viscerocettivo, e renderci conto che dovremmo sapere dove decorrono
queste vie poi lungo tutto il tronco dell’encefalo, perché noi le facciamo partire dal midollo spinale,
ma queste arriveranno al talamo, percorrendo tutto il sistema nervoso.
E allora, cominciamo, a fare l’esame delle vie esterocettive.
Quindi badate un pochettino, parliamo di modalità somatica. Le sottomodalità sono: il tatto, il
dolore, e la temperatura.
Parlare di tatto, dolore e temperatura vuol dire riconoscere le cosiddette vie della sensibilità tattile,
e le vie della sensibilità nocicettiva. Tatto, temperatura e dolore possiamo farle rientrare in un
sistema unico che è la nocicezione. Infatti la temperatura esterna voi percepite la temperatura
esterna sì come cute, ma limitatamente come cute. In realtà la percepite principalmente attraverso i
termocettori centrali che si trovano alla base del cervello, sopra la zona orbito-frontale. Ed è lì che
poi voi percepite tutti i fenomeni collaterali o fondamentali della termogenesi o della
termodistruzione. Perché, ad esempio, il caldo, lo avverti tramite la sudorazione. Ma la
sudorazione è un fenomeno viscerale, di natura termo dispersiva, cioè atto ad eliminare l’eccessivo
calore interno, e il calore interno non lo percepisci certamente attraverso i recettori cutanei, quindi,
effettivamente, i recettori cutanei cominciano a funzionare alle temperature limite, oltre le quali il
caldo o il freddo diventano dolore. Ecco perché parliamo generalmente di nocicezione, ma
abituiamoci soprattutto ad avere una visione unica globale, perché non potete sapere le vie e non
sapere da dove iniziano. Cominciamo a dire che i recettori della nocicezione sono terminazioni
nervose libere. Mentre i recettori del tatto sono corpuscoli, sono meccanocettori corpuscolati.
Ma che cos’è il tatto?
Il tatto, come diceva Kandel, è uno ed uno solo. Quello che voi definite tatto epicritico, cioè
finemente discriminativo, perché è quella la vera modalità. Perché quello che noi definiamo tatto
grossolano, ovvero sia proto-tatto, secondo Kandel, è una sottomodalità del tatto epicritico. Tatto
grossolano che genera uno stimolo che non sempre arriva veramente alla corteccia cerebrale. E
infatti il tatto epicritico è sempre cosciente, il tatto protopatico frequentemente può anche scendere
al livello di non conoscenza, non coscienza nei termini in cui non arriva per forza alla corteccia
cerebrale.
La neurologia, la clinica, distingue tra il tatto epicritico e il tatto protopatico, ma è solita farlo in altri
termini, ovvero distingue in tatto superficiale e tatto profondo. E voi dovete sempre avere la
conoscenza di tutte le modalità di esprimere. Per tatto superficiale si intende il tatto epicritico, ed è
detto superficiale perché i recettori sono prevalentemente localizzati sotto la giunzione dermoepidermica, stiamo parlando di Meissner e di Merkel, che si trovano proprio nelle papille dermiche,
sotto le papille dermiche. Quando l’epidermide forma le si forma una specie di interdigitazione fra
epidermide e derma. Se voi guardate il derma, vedete l’estroflessione del derma dentro
l’epidermide, e al centro, normalmente, e alla periferia legati i Merkel e i Meissner.
Il tatto profondo è, invece, quello che sarebbe per molti il protopatico anche se non è sempre,
rigidamente, così, però diciamo che la clinica lo vede così e l’importante è che voi lo comprendiate.
E’ quello legato ai meccanocettori corpuscolati localizzati nella parte più profonda del derma,
Ruffini e Pacini. E quelli del bulbo pilifero, che sono molto sensibili, nelle cuti pelose.
L’epidermide anatomicamente parlando è la fine delle terminazioni nervose. Si diceva una volta
che le terminazioni nervose libere si fermavano al disotto della giunzione dermo-epidermica.
Studiando la cute normale a confronto con la cute psoriasica, utilizzando il marcatore specifico
delle fibre nervose PGP9.5 sono state evidenziate delle terminazioni nervose dentro l’epidermide e
da allora si dice chse le terminazioni nervose libere sono prevalentemente intraepidermiche.
Qui sono rappresentati i punti per il caldo e punti per il freddo. Ci sono cioè campi recettoriali,
terminazioni nervose, che sono sensibili all’innalzamento della temperatura, e terminazioni nervose
che sono sensibili all’abbassamento. Si è visto sperimentalmente che se prendo una superficie
puntiforme, la metto in un congelatore, e poi la applico sulla cute segnando il punto che mi
risponde al freddo, e continuo così, individuo una serie di punti freddi. Quando poi vado a stimolare
con un ago arroventato quei punti freddi, non c’è nessuna sensibilità, ma non se li metto subito
perché è chiaro che se lo metto subito senza anestesia ….. (34:40circa) mettendola un’ora dopo
ok? Quindi c’è una distinzione tra punti freddi e punti caldi. I punti sensibili al dolore sono invece
uniformemente distribuiti.
E allora altra distinzione ancora fra tatto epicritico e tatto protopatico che è bene che voi
conosciate.
Il tatto protopatico, dice Kandel dettagliatamente, è il senso di infossamento della cute. Cioè, se
prendete un oggetto, è la pressione. E l’epicritico è l’infossamento e il movimento. Perché quando
voi andate a riconoscere un oggetto, lo passate tra i polpastrelli per capire se l’oggetto è rugoso, se
l’oggetto è liscio, se ha spigoli, cioè, per riconoscere l’oggetto ad occhi chiusi, voi non lo tenete fra
le due dita fermo, ma lo muovete fra le vostre dita. Ecco cosa diceva Kandel. Quindi il tatto
(epicritico?) è infossamento è movimento, la sub modalità di infossamento soltanto è protopatico.
A questo punto possiamo andare a tracciare le nostre vie.
Abbiamo fatto un po’ una distinzione generalizzata, si potrebbe discutere tantissimo ancora ma ciò
a cui voglio portarvi sono i fasci.
Perché le vie della sensibilità esterocettiva risalgono secondo due sistemi: il sistema anterolaterale, e il sistema colonne dorsali-lemnisco mediale.
Anatomicamente parlando cosa vuol dire tutto questo?
Quando parliamo di sistema antero-laterale noi parliamo di una serie di fasci, non di un sistema
unico, ma lo riteniamo un sistema unico perché abbraccia il cordone anteriore e il cordone laterale,
e perché fondamentalmente è attraversato dalle radicole, è quindi un tutt’uno. Ma questo vuol dire
fasci spino-talamici, vuol dire fascio spino-tettale, fascio spino-reticolare, fascio spino-ipotalamico,
vuol dire anche un fascio che normalmente non è esterocettivo, ma viaggia in mezzo agli altri, lo
spino-olivare. E allora noi dobbiamo descriverli sia come sistema anterolaterale, ma anche come
componenti spino-talamiche, anteriori o laterali, spino-reticolari, spino-tettali, spino-ipotalamiche e
spino-olivari.
Sistema antero-laterale
Noi siamo abituati a parlare di una catena trineuronale. I due fasci fondamentali nel sistema anterolaterale, perché sono fasci che arrivano al talamo e quindi arrivando al talamo, dal talamo dove
vanno? Alla corteccia cerebrale e quindi in quanto tali sono fasci che determinano la conoscenza e
la coscienza dello stimolo. E allora, sono i due spino-talamici, spino talamico-laterale, e spinotalamico anteriore. La distinzione è abbastanza semplice, perché lo spino-talamico laterale si trova
nel cordone laterale, lo spino-talmaico anteriore si trova nel cordone anteriore.
Lo spino-talamico laterale, ha due componenti: una maggiormente laterale, che viene chiamata
neo-spinotalamico (ragazzi non fossilizzatevi con l’assolutezza del termine, quando dico neospinotalamico come c’è scritto là, non sto dicendo che è soltanto così, sto dicendo che
prevalentemente è così. Voglio dirvi cioè che la parte laterale dello spino-talamico laterale è
prevalentemente neo-spinotalamico perché diciamo che già è formato da fibre A delta, e quindi
hanno una certa velocità, anche se non una grande velocità, hanno una certa velcoità di
conduzione e sono quelle che arrivano tutte quante alla corteccia cerebrale.)
Questo sistema spino-talamico laterale e neospinotalamico, poi va a terminare al nucleo ventro
postero laterale del talamo. E allora voi lo dovete sapere fin da adesso, perché io non voglio
sapere da voi il talamo a memoria, e il nome del fascio a memoria. Io voglio la conoscenza univoca
del sistema. Quindi se io vi chiedo un po’, in stile fisiologia, vie del dolore, io voglio che voi
sappiate qual è il nucleo, perché poi quando arriviamo al talamo le afferenze e le efferenze
diventano solo un riepilogo. Ecco perché dico sempre che se lavoriamo bene in partenza poi ce li
leviamo alla fine.
Allora, il nucleo in cui arrivano è il ventro postero laterale, nucleo che da più verso il basso,
spostato posteriormente, è che evidentemente ha due compartimenti, uno mediale ed uno laterale.
Quello laterale è legato alle vie della sensibilità somatica che arrivano dal tronco e dagli arti.
Quello mediale è legato alle vie della sensibilità somatica e specifiche che arrivano dalla testa,
dalla faccia e dalla testa. Quando parlo di vie generali, sono le stesse vie del dolore, del tatto
epicritico, del tatto protopatico, della temperatura, ecco qua c’è cute, la lingua è piena di
esterocettori, e in più, come sensibilità specifica c’è il gusto.
Quindi, stiamo parlando del nucleo ventro-postero-laterale. La sensibilità in argomento è il dolore,
Gigi giustamente vi parla di componente discriminativa, in termini più banali è il dolore finemente
localizzato, e se mi permettete corrisponde alla prima fase del dolore, cioè quando uno si fa male è
il momento in cui localizza il dolore, in cui localizza il danno, perché poi comincia la flogosi,
l’edema, e il dolore diventa generalizzato.
Quindi il dolore finemente localizzato, e l’entità del dolore.
Cosa voglio sapere io? Innanzitutto i recettori. Terminazioni nervose libere. Le fibre,
prevalentemente A delta o C. Poi, penetrano dal solco laterale posteriore del midollo spinale,
raggiungono la sostanza grigia del midollo spinale.
La sinapsi dove si svolge? E’ questo un discorso fondamentale, perché le lamine di Rexed sono il
discorso della vera genesi della sinapsi. E della genesi delle corbellerie che ci sono scritte in tanti
libri. Anche questo ditelo, lo zio l’ha detto, perché di corbellerie ce ne stanno scritte tante.
In questo caso, le sinapsi del dolore, quelle che ritrasmettono, sono la 1 e la 2, cioè parliamo
proprio dello strato più esterno della famosa sostanza gelatinosa di Rolando, che è la parte più
esterna del corno posteriore, e subito sotto la lamina due.
Vi dico in anticipo che i corni del midollo spinale, nel momento in cui vengono colorati con
colorazioni nucleari, dimostrano che i corpi cellulari non sono uniformemente distribuiti ma si
addensano in strutture che si chiamano lamine.
I vecchi testi di anatomia parlano alcune volte di nuclei, però il termine lamina è il termine
clinicamente accettato. Quindi le lamine del midollo spinale sono dieci, e poi le riepilogheremo,
partendo dall’estremità posteriore all’estremità anteriore abbiamo nove lamine. Ne esiste una
decima intorno al canale centrale dell’ependima. Le nostre sinapsi dolorifiche si trovano alla prima
e seconda lamina.
Dopodiché incrocia la linea mediana il deutoneurone, come al solito, è lo schema fondamentale, e
da lì, risale lungo il fascio spino-talamico laterale per arrivare al nucleo ventro-postero-laterale del
talamo. Attenzione, non appena passiamo dal midollo spinale al tronco dell’encelfalo lo sentirete
chiamare non più fascio spino-talamico ma lemnisco spinale. E si porrà proprio in coda al lemnisco
mediale. Tant’è che quando arrivate al mesencefalo non fate più distinguo fra lemnisco spinale e
lemnisco mediale.
Se io vado a vedere sto fascio spino-talamico laterale, io trovo dalla superficie alla profondità
rappresentati tutti i neuormeri, dal più superficiale di tutti fino alla profondità, vanno elencati dal
sacro al cervicale.
Quindi quella sistemazione, quell’organizzazione somatotopica ce l’avete sia nella sostanza grigia,
sia nella corteccia cerebrale, sia nelle sinapsi, sia nella sostanza bianca. La topografia viene
rispettata sempre. Questo rende possibile la discriminazione semeiologica, e rende possibile
anche, talvolta, l’intervento chirurgico.
Una volta si faceva la famosa nevralgia del trigemino, che oggi si risolve nell’ottanta percento dei
casi con i conflitti nervo vascolari legati all’arteria cerebellare media e all’emergenza del nervo
trigemino, si mette o un frammento di tessuto sintetico, o si mette un frammento di tendine che
separi il nervo dal vaso, per evitare che il vaso, dilatandosi, sottoposto alla pressione sistolica
stimoli il nervo determinando la genesi del dolore che voi riferite ai territori di infiammazione. Ma
una volta si faceva lo cordotomia laterale, cioè si incideva il tronco dell’encefalo per tagliare e
interrompere le vie.
Arrivo, corteccia somestesica primaria. Sulla corteccia ci tornerò dopo che finiamo di fare tutte le
modalità.
La componente mediale del fascio spino-talamico-laterale, è nota come fascio paleo-spinotalamico.
Nel talamo, noi lo vedremo anatomicamente, ha la forma di un ovoide, ha un polo anteriore, un
polo posteriore, e dentro c’è una lamina di sostanza bianca che segmenta, che divide il talamo, in
tre parti. Perché questa lamina midollare si apre ad Y in avanti. Quindi abbiamo tre complessi
nucleari, uno che guarda ventralmente e lateralmente, uno che guarda dorsalmente e medialmente
ed uno anteriore.
Nei nuclei ventrali, dove noi troveremo tra l’altro i raggruppamenti fondamentali per quanto
riguarda le vie della sensibilità e le vie motrici, i nuclei dorso-mediali che sono molto legati
all’atteggiamento comportamentale ed al rinencefalo, e i nuclei anteriori che invece rappresentano
un sistema bellissimo perché coniuga… (si perde in diversi minuti di predica)
La parte del paleospinotalamico, quindi quando parliamo di paleo e neo stiamo parlando solo dello
spino-talamico laterale, viene chiamata anche compartimento mediale, perché, come vi dicevo, nel
talamo c’è questa laminetta di sostanza bianca, dentro cui ci sono dei nucletti piccoli: I nuclei
intralaminari. E allora il paleo-spino-talamico va proprio ai nuclei intralaminari del talamo. Ecco
perché si chiama compartimento mediale, perché, mentre il compartimento laterale è laterale nello
spino-talamico e va, solito sistema topografico, ai nuclei ventro-postero-laterali, questo se ne va
addirittura neanche alle … postero-mediali, ma ancora più medialmente ai nuclei intralaminari. E gli
intralaminari sono quelli che poi riproietteranno principalmente al lobo limbico, al sistema limbico,
cioè al cervello viscerale, che è quel cervello che è in connessione con l’ipotalamo, e l’ipotalamo
per la vita vegetativa le funzioni che la corteccia cerebrale svolge per la vita somatica, vita di
relazione. E allora, cosa voglio dire, voglio dire che il dolore dà una reazione vegetativa, dà sudore,
dà rilasciamento degli sfinteri, dà ansia, dà aumento della frequenza cardiaca, fenomeni di tipo
ansiogeno, quindi componente emozionale, viene governata dall’intralaminare che va al giro del
cingolo, soprattutto. Vedremo che va anche all’opercolo rolandico, alla somestesica secondaria.
Quindi noi facciamo un ben preciso distinguo nello spino-talamico laterale, neo-spinotalamico che
va al ventro-postero-laterale, che va all’area somestesica, per cui io ho la localizzazione del dolore
e la coscienza dello stato d’emergenza. E’ questo, e soprattutto quello stato di allerta generale con
i fenomeni ansiogeni che ne derivano, che gestisce attraverso i nuclei intralaminari.
Però, accanto al paleo-spino-talamico, come sistema, vanno annessi altri fasci.
Quindi, cosa abbiamo fatto fino ad ora, abbiamo fatto neo-spino-talamico o compartimento laterale,
paleo-spino-talamico o compartimento mediale, accanto al paleo-spino-talamico dobbiamo
considerare, e questo ci sta a dire che alcune volte il paleo-spino-talamico era considerato un
compartimento più vasto e si diceva che soltanto una parte raggiunge la corteccia cerebrale.
Allora, accanto al paleo-spino-talamico voi dovete considerare almeno altri tre fasci fondamentali
che portano sempre dolore, ma quel dolore che non è il dolore finemente localizzato iniziale, e
sono: lo spino reticolare, lo spino mesencefalico e lo spino ipotalamico.
Spino-reticolare
Consideriamo tutto quest’insieme di fibre, mi seguite? Nascono dai soliti recettori, terminazioni
nervose libere, ormai lo sappiamo, quindi sono nocicettori termo-meccanici e polimodali.
Sinapsi. Guardate che è cambiata la cosa, son tutte e cinque le lamine qua, dalla prima alla
cinque; uno e due le avevamo già viste prima, e formano il cosiddetto nucleo proprio del corno
posteriore, e rappresentano tatto protopatico e dolore, ma vedremo coinvolto nel tatto protopatico
anche il tre, quattro e cinque.
Presa questa sinapsi guardate, sotto incrocio la linea mediana, abbiamo il paleo-spino-talamico
che va al talamo, ai nuclei intralaminari e va poi precisamente al lobo dell’insula, all’opercolo
rolandico, alla somestesica secondaria e al giro del cingolo e al lobo frontale. Queste sono le
cortecce a cui noi proiettiamo attraverso l’intralaminare.
Seguitemi un attimo, noi stiamo parlando di paleo-spino-talamico, andiamo al talamo, al talamo ci
andiamo ai nuclei intralaminari.
Apriamo una parentesi. I nuclei intralaminari arrivano a tutta la corteccia cerebrale, tutta, però, in
particolar modo, per questo tipo di sensazione, oltre a sparare a tutta la corteccia cerebrale,
sparano in particolare al lobo dell’insula, all’opercolo rolandi, alla somestesica secondaria, e poi al
giro del cingolo e alla orbito frontale.
Quando io parlo di giro del cingolo, orbito frontale, opercolo rolandico, anche parte del lobo
dell’insula, io sto parlando prevalentemente del sistema limbico. Il sistema limbico è costituito
fondamentalmente dal lobo limbico, dove c’è il giro del cingolo, e da una serie di … ed è quel
sistema che sposa l’ipotalamo con la corteccia cerebrale. Perché, se l’ipotalamo è quello che
regola gli atteggiamenti viscerali, e la corteccia regola gli atteggiamenti relazionali, noi dobbiamo
trovare un … (tramite?) perché se io ho paura, l’avete studiato in biochimica, in fisiologia, col
sistema simpatico e parasimpatico, reazione di fuga, reazione di aggressione… Cosa vuol dire?
Vuol dire che oltre a mettere in atto una serie di modificazione viscerali, metto in atto una serie di
corollari motori. E allora come faccio a metterli in atto se sono uno nell’ipotalamo e uno nella
corteccia? Perché il sistema limbico, attraverso il talamo, si sposa con l’ipotalamo, vedremo il
famoso circuito di Papez, e coordina le attività motorie relazionali con le attività vegetative.
Se avete una colica di qualunque tipo, accanto al dolore avrete tutta una serie di comportamenti
motori, vi toccate il punto dolente. Voi certe volte fate diagnosi di colica renale perché un paziente
arriva con la mano messa così, nella zona in cui fate la manovra del Giordano, ed è la zona della
colica renale. Ma chi l’ha detto questo alla corteccia cerebrale? Perché avete assunto questa
posizione? Perché voi non è che sapete che là c’è il rene, e né che il dolore è precisamente in quel
punto. Quindi voi mettete in opera una serie di corollari motori accanto all’atteggiamento
vegetativo. E come fate a innescare ciò, ragazzi?
Attraverso l’arrivo alle intralaminari, paleo-spino-talamico, ok? Poi, abbiamo lo spino-ipotalamico,
dove stiamo andando? Sempre nell’ipotalamo. E quindi ipotalamo, cosa facciamo? Circuito del
Papez, sistema limbico.
La corteccia limbica e l’ipotalamo sono connessi attraverso un circuito, che si chiama circuito di
Papez, che ancora i vostri libri descrivono come circuito della memoria dei fatti recenti. Ma la cosa
fondamentale è che coniuga la vita vegetativa con la somatica, e voi ci arrivate col paleo-spinotalamico, con lo spino-ipotalamico, lo spino-reticolare, che poi si continua col reticolo talamico.
Lo spino-ipotalamico, innesca direttamente le reazioni vegetative, perché nell’ipotalamo voi avrete
tutti i centri che regolano la vita vegetativa.
Spino reticolare, cos’è questa reticolare? La reticolare è fondamentale come via extra piramidale.
Ieri vi ho detto fasci reticolo spinali, ve lo ricordate quando vi ho fatto il compartimento motorio?
Questi fasci, quindi, sono importanti nell’atto motorio. Ma la reticolare funziona anche in senso
ascendente, non solo in senso discendente, quindi proietta anche agli intralaminari, ecco dove
siamo arrivati, andiamo sempre al sistema limbico.
Vedete come il gioco non cambia, quindi, paleo-spino-talamico, spino-ipotalamico e spinoreticolare che prosegue col reticolo spinale, abbiamo proiettato sempre e comunque allo stesso
sistema, al sistema limbico.
Come dicevo prima ragazzi, state tranquilli, il sistema limbico è costituito dal lobo limbico, e una
serie di strutture annesse. Se noi le iniziamo a vedere ora poi ci vengono facili perché ne abbiamo
un po’ parlato. La prima cosa che vediamo è il giro del cingolo, ci siamo ragazzi? E poi abbiamo lo
spino mesencefalico.
Perché è importante lo spino mesencefalico? Lo faremo alla fine delle vie esterocettive, dal
mesencefalo, soprattutto dalla zona grigia periacqueduttale, noi facciamo partire quelle vie
discendenti che andranno ad inibire la sinapsi del dolore.
Ragazzi, nel momento in cui voi avete il trauma, dipende dalla gravità del trauma, nel primo
momento il paziente tende quasi a non sentire il dolore, ha un dolore iniziale violento, dopodiché è
come se avesse un’anestesia, e finito il periodo di shock dell’immediatezza di rendersi conto del
trauma e del danno che ha subito, il dolore ricompare. Quell’anestesia post-traumatica che è così
fondamentale, è dovuta alle vie discendenti che modulano l’ingresso del dolore, e lo modulano
attraverso l’inibizione della sinapsi. Vediamo che c’è un sistema endorfinergico che agisce sia sul
primo ma sia sul secondo.
Kandel a questo proposito racconta, quando riferisce di questo circuito, cita in corsivo un brano di
Livingstone, che era un grande viaggiatore, un grande navigatore, quando fu aggredito da una tigre
nelle sue esplorazioni in India, e lui riferisce di aver visto l’animale improvvisamente, di aver avuto
una terrificante paura quando vide Che l’animale spiccò il balzo per aggredirlo, e di vedere mettere
la zampa sulla sua spalla, di sentire un dolore immenso, e poi riferisce che lui guardava la sua
spalla come se fosse la spalla di un altro, perché non sentiva alcun dolore, e la vedeva dilaniare
dall’animale, poi dice, in fine svenni e mi sono risvegliato in ospedale, e ringrazia iddio di avermi
consentito di non sentire, di non percepire i momenti più grandi del mio dolore.
Si perde nella descrizione di un incidente occorsogli in tempo di gioventù, e pone fine alla lezione.
G. Pablo Gasparro