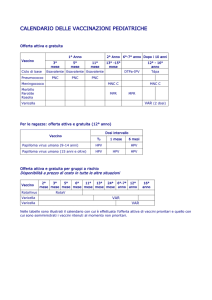
Vaccino anti-HPV
L’approvazione dell’FDA: misfatto o stupidità? (1)
di Fabio Franchi 20170106
Premessa
Affinché il vaccino anti-HPV possa essere considerato efficace ed utile, devono essere soddisfatti
alcuni semplici requisiti.
Il primo requisito è che l’infezione da papillomavirus sia necessaria e sufficiente per provocare il
cancro dell’utero, ovvero che ne sia la causa.
Il secondo requisito è che il vaccino offra una protezione immunitaria efficace nel prevenire
l’infezione.
Il terzo requisito è che il vaccino abbia delle caratteristiche di sicurezza sufficienti e dimostrate.
Purtroppo nessuno dei tre requisiti è soddisfatto.
Primo requisito
Domanda a cui bisogna rispondere: è l’HPV necessario per provocare il cancro della cervice
uterina?
Quanto sia importante questo aspetto è testimoniato dalle affermazioni del prof Roberto Burioni:
“Quello che forse non sapete è che [il cancro cervicale] è causato da un virus, detto del
papilloma umano (HPV). Per fortuna non tutte le persone che sono infettate si ammalano di
cancro, ma nessuna si ammala di cancro senza essere stata prima infettata” (2).
In altre parole lascia capire che in tutti i cancri si ritrova l’HPV (tradotto in uno slogan di successo:
“no HPV? no cancro!”)
Il prof Tirelli dice quasi lo stesso: “Il tumore del collo dell’utero è provocato nella quasi totalità dei
casi da un virus ben conosciuto, l’HPV” (3). Quel “quasi” lo tradisce, è l’ammissione che alcuni di tali
cancri ne siano indipendenti. Quanto vale quel “quasi”?
La realtà che tacciono è la seguente. Solo in una percentuale variabile di cancri cervicali vengono
ritrovate sequenze virali (4, 5)! Quindi l’HPV sicuramente non è necessario almeno laddove non è
presente, smentendo entrambi i due esperti citati. L’infezione con papillomavirus colpisce nel
corso della vita il 70-80% della popolazione femminile, ma viene eliminata dalle difese immunitarie
nella maggioranza dei casi (6, 7).
1
In anni più recenti diverse pubblicazioni ora riportano che la correlazione tra neoplasia ed HPV è
pressoché completa, ovvero del 99% (8). Come si può spiegare questa differenza con i risultati
precedenti? Certo, i test per l’HPV sono stati perfezionati. La loro sensibilità è aumentata. Quindi il
tasso di positività delle biopsie anche. A scapito della specificità (9). Ma come si è arrivati al 99% ?
Una parte della spiegazione sta certamente nei nuovi test capaci di individuare anche frammenti
inattivi di DNA virali, risalenti ad infezioni virali ormai fossili (10) ed amplificati dalla moltiplicazione
delle cellule tumorali. Ma un’altra parte della spiegazione sta nel fatto che non è vero.
I ricercatori più onesti sono costretti ad ammettere – sia pure a denti stretti - che una parte dei
cancri cervicali continua ad essere negativa per HPV (11, 12). Stranamente non ne traggono le
dovute conseguenze.
È l’HPV sufficiente per provocare il cancro della cervice uterina?
Per la risposta passiamo direttamente la parola alla FDA che in un suo documento asserisce
testualmente: “persino l’infezione con tipi di papillomavirus ad alto rischio non è sufficiente per
indurre il cancro cervicale.” [...] “Se un cancro cervicale fosse indotto da una singola infezione con
HPV, mettiamo a 16 anni, allora le adolescenti si prenderebbero il cancro cervicale. E come noi
sappiamo, il cancro cervicale è una malattia di persone più anziane” (13).
Quindi l’HPV non è necessario e non è sufficiente per il cancro uterino (14).
Vi sono altre fondate ragioni, che includono le caratteristiche delle cellule cancerose, per
escludere il nesso causale (15, 16, 17).
Quindi la causa (o le cause) debbono essere altre. Teorie più convincenti sono state proposte (18).
Naturalmente la discussione potrebbe fermarsi qui. Infatti è assurdo continuare a valutare
un’arma utile a combattere ... quello che non è il nemico!
Ma riteniamo ugualmente utile procedere con l’analisi, per capire a fondo come sono stati
condotti gli studi relativi all’approvazione del vaccino. Esamineremo il rispetto dei successivi ancorché superflui - requisiti.
Secondo requisito
La protezione immunologica è efficace?
Lo stesso professor Burioni ammette che la copertura vaccinale riguarda solo il 70% dei ceppi di
HPV circolanti, quindi si resterebbe scoperti verso il restante 30%. Aggiungiamo che la copertura
vaccinale ha un’efficacia incompleta verso i ceppi virali che sono ritenuti, a torto, la causa del
cancro. Quanto incompleta non lo sa dire neanche il produttore (19). Per la presente
argomentazione questo punto non è importante, è indifferente.
2
Terzo requisito
Ha il vaccino caratteristiche di sicurezza sufficienti?
Prima di procedere, rammentiamo che il professor Burioni afferma ad ogni piè sospinto che i
vaccini sono sicuri, e l’alluminio ivi contenuto, come pure gli antigeni, non sono tossici. Vediamo.
Per approvare il vaccino, vennero valutati gli effetti avversi confrontando un gruppo di giovani
vaccinate con un gruppo che avevano ricevuto placebo. È proprio così che era corretto fare.
Tuttavia presto si scoprì che il placebo conteneva anche l’adiuvante e non solo soluzione
fisiologica (20). Lo scopo evidente era di dimostrare meno differenze possibile tra vaccino e placebo
in tema di sicurezza. Questo atto deliberato e tenuto nascosto è indicativo della consapevolezza
riguardo la tossicità dell’alluminio sotto forma di adiuvante. Dal “libretto di istruzioni” del Gardasil
9, risulta che, rispetto alla precedente versione quadrivalente, la quantità di alluminio risulta
raddoppiata (da 225 µg a 500 µg) come pure il numero delle proteine antigeniche (21).
Nel foglietto illustrativo del Gardasil sono riportati gli eventi avversi gravi durante il follow-up fino
a 48 mesi:
Numero vaccinate
Tipo di vaccino
Eventi avversi gravi
(%)s
Eventi avversi gravi (n°)
13.236
Gardasil 9
2,3%
305
7.378
Gardasil
2,5%
185
Tali dati devono essere confrontati con l’incidenza del cancro cervicale (per 100.000 donne). Ciò
significa che, per tentare inutilmente di prevenire 8 (otto) casi di cancro cervicale bisogna
anticipare ben 2.300 eventi avversi gravi!
A questi eventi avversi gravi vanno aggiunti disordini autoimmuni. Nel 2,4% delle vaccinate
insorgono malattie autoimmuni, nel numero di 2.400 ogni 100.000 vaccinate. In una fascia d’età, è
opportuno sottolineare, molto giovane.
Ma non è finita qui. In questi studi clinici risulta che 1028 donne a cui era stata fatta la
vaccinazione divennero gravide durante il corso del degli studi. Il risultato fu che il 14,1% delle
donne soffrì di esiti avversi. Un totale di 313 donne o perse il proprio figlio con un aborto
spontaneo, o ebbe morte fetale tardiva, o diede alla luce figli con anomalie congenite.
Nel foglietto illustrativo, la casa farmaceutica asserisce: “La proporzione di esiti avversi osservati
erano compatibili con gli esiti osservati gravidanza nella popolazione generale”. Questo non
corrisponde al vero poiché negli Stati Uniti l’incidenza di aborti spontanei e morte fetale è di circa
6 × 1000 gravidanze.
3
Ci sono state anche segnalazioni di insufficienza ovarica primaria (22) e morti correlate (23).
Conclusione
L’infezione con HPV non è necessaria né sufficiente per causare il cancro cervicale. Il vaccino dà
una copertura indeterminata verso la causa fasulla di quella neoplasia. Alcuni studi clinici per
l’approvazione del vaccino (confronto con placebo) risultano gravemente viziati come denunciato
dalla Cochrane Collaboration. Gli effetti collaterali risultano numerosi e molto rilevanti. In base a
tali considerazioni, il rapporto rischio-beneficio è incalcolabile, essendo il beneficio eguale a 0
(zero).
Nota 1. Il governo giapponese nel 2013 ha smesso di raccomandare la vaccinazione per le
ragazzine a causa degli effetti collaterali (24).
Nota 2. Di fronte a questo quadro ben poco rassicurante, il prof Umberto Tirelli si spinge a
proporre: “È necessario pertanto che in futuro il test dell’HPV sostituisca del tutto lo screening con
il Pap test.” Propone di eliminare in futuro l’attuale efficace screening con il Pap-test, nonostante
sia, anche a parer suo, consente una individuazione precoce di lesioni cancerose. Lesioni che
possono essere poi facilmente rimosse con un piccolo intervento chirurgico.
Nota 3. Per ulteriori approfondimenti, si consiglia di visitare i seguenti siti:
http://www.assis.it/disfunzione-ovarica-correlata-al-vaccino-anti-hpv/
http://www.assis.it/sindrome-da-vaccinazione-hpv/
http://www.assis.it/sospendere-luso-del-vaccino-anti-hpv/
http://www.comilva.org/tag/hpv/
http://blog.ilgiornale.it/locati/2016/07/04/cosi-lagenzia-europea-imbosca-i-dati-sulvaccino-anti-papilloma/
1
Il sottotitolo è mutuato dall’intervento di una giornalista (Erickson Norma. FDA approved Gardasil 9: Malfeasance or
Stupidity? (Erickson, 2014). Mi è parso appropriato. Molte delle informazioni ed argomentazioni riportate sono tratte
dallo stesso. L’approvazione della FDA aprì le porte all’approvazione del farmaco in tutto il mondo.
2
Roberto Burioni. Il Vaccino non è un’opinione. Mondadori Libri. Milano 2016:
“Il cancro dell’utero (per essere precisi: del collo dell’utero) è una malattia molto grave, come sapete tutti.
Quello che forse non sapete è che è causato da un virus, detto del papilloma umano (HPV). Per fortuna non
tutte le persone che sono infettate si ammalano di cancro, ma nessuna si ammala di cancro senza essere stata
prima infettata. Quindi, se nessuno fosse infettato dall’HPV, nessuno sia manderebbe di un cancro che ogni
anno ancora colpisce uccide moltissime donne. […].
Prevenendo l’infezione, abbiamo detto, si previene il cancro. Grazie alle biotecnologie e dalla manipolazione
del DNA oggi fortunatamente abbiamo un vaccino: le cellule messe a punto in laboratorio sono in grado di
produrre particelle molto simile al virus e di stimolare in tutta sicurezza il sistema immune.
4
Il vaccino è molto efficace […]. Non solo protegge dai tipi di HPV che contiene […]. Insomma questo non è un
vaccino che protegge dal virus, è un vaccino per proteggere il cancro. Il vaccino è stato introdotto nel 2006 e
gli studi più recenti indicano che la protezione dura almeno nove anni e tre mesi. Se si dimostrasse in futuro
che a un certo punto si verifica un attenuarsi dell’immunità, basterà programmare un richiamo per estenderla
senza problemi.
Non allacciarsi le cinture dell’auto è da pazzi, proprio come non vaccinare i figli contro l’HPV.
Infine, il vaccino è molto sicuro. Sono stati riportati numerosi effetti avversi, anche gravi, dopo la
vaccinazione: tuttavia gli studi eseguiti finora hanno dimostrato in maniera inequivocabile che non esisteva
alcun nesso causale tra la vaccinazione questi eventi, che trovate descritti molti servizi giornalistici e in diversi
video su YouTube. In altre parole, è come se, viaggiando in auto, vedete un gatto nero e poi bucate una
gomma. […] L’efficacia, come detto, è strabiliante, e come spesso accade con i vaccini, maggiore di quanto ci
si aspettasse, perché non solo i singoli individui sono protetti, ma diminuendo la circolazione del virus alla fine
il beneficio è più considerevole del previsto. Tanto è efficace e sicura la vaccinazione, tanto sembra importante
diminuire la circolazione del virus, da consigliare la vaccinazione anche dei maschi, seppure siano meno a
rischio per i tumori causati dal HPV.
Vaccinando tutti i nostri figli otterremmo un effetto gregge che proteggerà tutti quanti.”
3
Umberto Tirelli. Il test per battere il cancro all’utero (di Umberto Tirelli). La Verità- 31/12/2016.
Una recente analisi nazionale della storia dello screening delle donne italiane che avevano sviluppato un
tumore avanzato del collo dell’utero ha dimostrato che la grande maggioranza di queste donne non avevano
fatto gli screening ai quali erano stati invitati a sottoporsi, e questo soprattutto nelle regioni del sud. Una
donna oggi non dovrebbe morire tumore del collo dell’utero, se seguisse i programmi di screening e quindi di
diagnosi precoce, che sono disponibili. Invece ogni anno nel mondo più di 260.000 donne muoiono di tumore
del collo dell’utero e questo avviene non soltanto nei paesi a basso medio reddito ma anche in Italia. Il tumore
del collo dell’utero ha provocato nella quasi totalità dei casi da un virus ben conosciuto, l’HPV o papillomavirus
umano (soprattutto del tipo 16.18, che si trasmette sostanzialmente per via sessuale). Esiste un vaccino che
consigliato per le ragazzine di 12 anni in Italia e che, anche se ha delle percentuali di adesione abbastanza
basse, ha già dimostrato degli enormi benefici in termini di riduzione nella percentuale di infezione da HPV e
di malattia della cervice uterina pre tumorale. Vi è un’alta possibilità quindi che in un futuro non così distante,
le adolescenti di oggi che si vaccinano saranno quasi del tutto risparmiate dal tumore del collo dell’utero e
anche da altri tumori HPV correlati (per esempio i tumori della vagina, della vulva, dell’anno e anche
parzialmente della tonsilla).
Però vi sono nel mondo milioni di donne che sono al di fuori dell’età della vaccinazione e senza uno screening è
una diagnosi precoce si calcola che nei prossimi due decenni 20 milioni di persone moriranno nel mondo per
un tumore del collo dell’utero. Ancora oggi pertanto il Pap-test e l’eventuale successiva colposcopia e biopsia
sono le armi che oggi anche in Italia sono utilizzate per sconfiggere questo tumore. Nel 2012 la popolazione
targeting Italia che è stata raggiunta con i programmi di screening è stata di quasi 15 milioni di donne,
corrispondente all’87% delle donne di età tra i 25 e 64 anni. Purtroppo però soltanto il 40% di queste donne ha
risposto allo screening, con una netta diminuzione delle donne del sud nei confronti delle donne del Nord,
anche se non è detto che molte donne non eseguano lo screening in forma privata al di fuori dei programmi
organizzati dallo Stato.
Da qualche anno sulla base dei risultati di studi pilota, che dimostravano un vantaggio degli screening del
collo dell’utero basati sul test dell’HPV, sono stati iniziati 19 programmi di screening basati sulla ricerca del
virus HPV, e, su oltre 300.000 donne, l’8% è risultata HPV positiva. Sulla base del risultato del test, queste
donne sono state poi sottoposte a colposcopia ed eventuale successivo intervento chirurgico. È necessario
pertanto che in futuro il test dell’HPV sostituisca del tutto lo screening con il Pap test. Nel frattempo è però
indispensabile che tutte le donne continuino non solo fino ai 65 anni ma anche oltre, a sottoporsi al Pap-test
ed eventualmente anche al test dell’HPV per valutare se hanno un rischio superiore alla media di sviluppare un
tumore del collo dell’utero che, se individuato in una forma precoce, può essere guarito con la chirurgia.
Inoltre, le adolescenti possono con sicurezza utilizzare il vaccino contro il papillomavirus, ma così potrebbero
fare anche i maschi considerando che tumori della tonsilla dell’anno e del pene possono essere associati
all’HPV.
4
Backe J1, Roos T, Mulfinger L, Martius J. Prevalence of human papillomavirus DNA in cervical tissue. Retrospective
analysis of 855 cervical biopsies. Arch Gynecol Obstet. 1997;259(2):69-77.
L’HPV-DNA venne ritrovato nel 30% dei CIN2, nel 28% dei CIN3 e nel 13% dei tessuti cervicali normali.
Abstract
5
The histopathologic features of 855 cervical biopsies were correlated with the presence of human
papillomavirus DNA using in situ hybridization (ISH) with biotin labeled type specific probes for Human
Papilloma Virus (HPV) types 6, 11, 16, 18, 31, 33 and 51. HPV-DNA was found in 18% (13/72) of cervical
intraepithelial neoplasia I (CIN I), 30% (35/115) of CIN II, 28% (57(206) of CIN III, in 84% (21/25) of flat
condyloma and in 13% (15/112) of normal cervical tissue. HPV DNA was detectable in 11% (5/46) of cervical
adenocarcinoma and in 21% (59/279) of squamous cell carcinoma (SCC) of the cervix. High risk HPV types
were identified more often than low risk HPV types in CIN I, CIN II, CIN III and SCC. HPV type 16/18
predominates over HPV types 31/33/51 in CIN I, flat condyloma and in SCC. The prevalence of HPV was
strongly associated with the grade of differentiation of SCC. It was identified in 59% (23/39) of well
differentiated SCC, in 18% (25/142) of moderately differentiated and in 11% (11/98) of poorly differentiated
SCC.
5
Pyeon D et al: Fundamental differences in cell cycle deregulation in human papillomavirus-positive and human
papillomavirus-negative head/neck and cervical cancers. Cancer Res 2007, 67:4605–4619.
Di seguito un grafico che dimostra la sovrapposizione tra tessuto normale, tessuto canceroso (cancro
cervicale cancro del corpo uterino) in relazione alla positività o meno ad HPV:
6
Susan Hariri et al. VPD Surveillance Manual, 5th Edition, 2011. Human Papillomavirus: Chapter 5-1.
(https://www.cdc.gov/vaccines/pubs/surv-manual/chpt05-hpv.pdf).
“La gran parte delle infezioni da HPV sono transitorie ed asintomatiche, senza causare alcuna manifestazione
clinica. Studi hanno dimostrato che più del 90% delle nuove infezioni da HPV, incluse quelle con tipi ad alto
rischio, spariscono o diventano non rilevabili entro 2 anni, e la rimozione avviene usualmente nei primi 6 mesi
dopo l’infezione.”
7
Erickson N and Duesberg P. What if HPV does NOT cause cervical cancer? January 20, 2015 http://sanevax.org/hpvnot-cause-cervical-cancer/
8
1
Burd EM . Epidemiology and Prevention of Vaccine-Preventable Diseases. CDC.The Pink Book: Course Textbook 13th Edition (2015) https://www.cdc.gov/vaccines/pubs/pinkbook/downloads/hpv.pdf
(Page last reviewed:
November 15, 2016; Page last updated: August 5, 2015)
“Nel 99% dei cancri cervicali sono rilevabili tipi di HPV ad alto rischio.”
9
Burd EM. 2016. Human papillomavirus laboratory testing: the changing paradigm. Clin Microbiol Rev 29:291–319.
10
McCormack et al. Individual karyotypes at the origins of cervical carcinomas Molecular Cytogenetics 2013, 6:44.
11
Julia C. Gage et al. Reassurance Against Future Risk of Precancer and Cancer Conferred by a Negative Human
Papillomavirus Test JNCI J Natl Cancer Inst (2014) 106(8): dju153.
In questo lavoro hanno “... stimato l'impatto del risultato negativo del test HPV e del risultato negativo del
pap-test, considerati separatemente". E nonostante il titolo rassicurante, precisano che "…, mentre lo 0,44%
delle donne, che risultavano negative al test HPV, avevano un risultato al pap-test di grado basso o peggiore,
facendo scattare l'immediata richiesta di colposcopia." Questo tradotto in numeri assoluti significa che nella
6
popolazione studiata di oltre milione di donne, 4.400 con pap-test non normale [ndr:compresi CIN2 e CIN3]
risultarono NEGATIVE al test HPV.
12
N. Dudding* and J. Crossley. EDITORIAL. Sensitivity and specificity of HPV testing: what are the facts? Cytopathology
2013, 24, 283–288
“Ancora più importante è che il nuovo programma di screening sia diffuso eccessivamente. Non c'è ancora la
prova che il test per l'HPV sia in grado di prevenire più cancri che lo screening istologico. Dati dall'Inghilterra,
Australia e Stati Uniti dimostrano che un numero significativo di donne con il cancro risulterà negativa con le
attuali kit diagnostici disponibili per l'HPV. Chi spiegherà questi casi alle donne e agli organi di informazione?
Chi sarà responsabile quando gli avvocati saranno coinvolti?”
13
FOOD AND DRUG ADMINISTRATION. Center for Biologics Evaluation and Research Meeting of The Vaccines and
Related Biological Products Advisory Committee (VRBPAC) September 19, 2012 FDA White Oak Campus Building 31,
Great Room Silver Spring, MD https://www.scribd.com/doc/246682536/FDA-Meeting-Human-Tumors-for-VaccineManufacture
“Comunque, persino l’induzione di un tumore da virus acutamente oncogenici richiede eventi addizionali
oncogeni. Il miglior esempio è l’HPV, dove persino l’infezione con tipi di papillomavirus ad alto rischio non è
sufficiente per indurre il cancro cervicale. Mutazione in altri geni e forse eventi genetici sono richiesti. Se un
cancro cervicale indotto da una singola infezione con HPV, mettiamo a 16 anni, allora le adolescenti si
prenderebbero il cancro cervicale. E come noi sappiamo, il cancro cervicale è una malattia di persone più
anziane”.
14
Vedi Erickson N, ref. (7)
Approssimativamente il 30% dei cancri è virus free. L’HPV causa infezioni che nella maggior parte dei casi
vengono eliminate dalle difese immunitarie. Nella popolazione (nel 70-80% della popolazione femminile
americana) vengono ritrovati frammenti di DNA virali (nelle biopsie cervicali uterine), il più delle volte
residuati di infezioni ormai risolte.
15
Vedi McCormack et al, ref (10).
16
Stepanenko AA, Kavsan VM: Evolutionary karyotypic theory of cancer versus conventional cancer gene mutation
theory. Biopolymers and Cell 2012, 28:267–280.
17
Vedi Erickson N, ref. (7)
Aspetti inconciliabili con la teoria virale del cancro cervicale sono i seguenti: 1) solamente una donna su
10.000 infettate con l'HPV sviluppa il cancro cervicale; 2) tale cancro si sviluppa solo da 20 a 50 anni dopo
l’infezione; 3) il virus non causa il cancro quando è chimicamente più attivo e causa formazioni verrucose
(prima di essere neutralizzato dall'immunità antivirale); 4) i carcinomi cervicali sono individualmente molto
differenti l'uno dall'altro, nonostante siano presumibilmente causati dalle stesse proteine virali; 5) se i
carcinomi fossero generati dalle proteine virali sarebbero immunogenici e così eliminati dagli anticorpi
naturali dopo l'infezione.
18
Vedi McCormack et al, ref (10). Tutti i carcinomi cervicali, sia positivi che negativi all’HPV, presentano, nessuno
escluso, una aneuploidia, dovuta a casuali riarrangiamenti kariotipici, il che si concilia con la teoria non virale della
genesi del cancro.
19
Gardasil package insert.
“14.4 Immunogenicità del regime di 3 dosi. Il titolo anticorpale anti-HPV minimo che conferisce efficacia
protettiva non è stato determinato.”
20
http://www.thevaccinereaction.org/2016/08/nordic-cochrane-center-files-complaint-about-scientific-misconductsecrecy-in-hpv-vaccine-probe-in-europe/
"inoltre, gli studi clinici di sicurezza il più delle volte hanno confrontato i vaccini con placebo che conteneva un
adiuvante a base di alluminio invece di una soluzione fisiologica". "In tutti gli studi clinici del vaccino, a parte
uno piccolo, il gruppo di controllo ricevette un placebo che conteneva l'alluminio come adiuvante, che è
sospettato di essere neuro tossico,…" Così scrisse il Nordic Cochrane Center, ipotizzando una cattiva condotta
scientifica.”
7
21
Per confronto: l’anti-HPV viene somministrato a ragazzine di 12 – 13 anni, con un dosaggio di adiuvante ben
inferiore (500 mcrogrammi) a quello del lattante, per il quale sono previsti dosaggi di 3.390 microgrammi nei primi 6
mesi di vita, con il Piano Vaccinale 2017-2019.
22
Colafrancesco S et al. Human papilloma virus vaccine and primary ovarian failure: another facet of the
autoimmune/inflammatory syndrome induced by adjuvants. Am J Reprod Immunol 2013; Oct;70(4):309-16.
23
http://www.comilva.org/34-decessi-dopo-i-vaccini-anti-hpv/
24
http://www.japantimes.co.jp/opinion/2016/07/29/editorials/dispute-over-hpv-vaccinations/ 29/07/2016.
“Il governo [giapponese] ha bloccato la raccomandazione di vaccinare le studentesse nel 2013, come
emersero accuse di effetti avversi, - ed da allora non ha più reintrodotto la raccomandazione nonostante la
richiesta delle organizzazioni mediche di farlo.”
8